Наджелудочковая пароксизмальная тахикардия. Трепетание и фибрилляция предсердий
Добавил пользователь Алексей Ф. Обновлено: 27.01.2026
Трепетание предсердий (ТП) – это одно из наиболее часто встречающихся нарушений сердечного ритма, на его долю приходится около 10% от всех пароксизмальных наджелудочковых тахиаритмий. Трепетание предсердий характеризуется правильным ритмом предсердий с частотой 250-350 уд/мин.
ТП является “органической” аритмией, т.е. сопутствующей сердечно-легочной патологии. “Изолированное” ТП, при отсутствии артериальной гипертензии, болезни легких или структурной патологии сердца бывает редкостью, за исключением людей, занимающихся активным спортом или употребляющих ежедневно алкоголь, а также у пациентов с гипертиреозом. Частота возникновения этого вида ТП возрастает в связи с прогрессивным старением населения. Левостороннее ТП также становится более распространенным вследствие возрастания числа процедур катетерной и хирургической абляции по поводу ФП и повышенной выживаемостью пациентов с хирургическим вмешательством на митральном клапане.
Как показывают электрофизиологические исследования, даже при характерной ЭКГ картине тахикардия включает множественные круги re-entry. Петли re-entry часто охватывают большие участки предсердия и поэтому называются «macro re-entry».
ТП классифицируется как типичное и атипичное.
Классический тип трепетания предсердий (т.е. типичное трепетание) является зависимым от области кавотрикуспидального перешейка (истмуса), расположенной между нижней полой веной и кольцом трехстворчатого клапана.
При типичном ТП, так же известном как тип 1 и истмус-зависимое ТП, ход волны re-entry направлен против часовой стрелки (если смотреть в левой передней косой проекции) вокруг трехстворчатого клапана. К более редким случаям относится движение волны re-entry по часовой стрелке вокруг кольца трехстворчатого клапана (т.е. обратное типичное трепетание предсердий).
Истмус-зависимое трепетание может развиваться по так называемому механизму двухволнового и нижнепетлевого re-entry. Двухволновое re-entry представляет собой круг, в котором одновременно существуют два фронта циркуляции трепетания. Эта аритмия носит временный характер, обычно прекращается в пределах 3-6 комплексов, и редко переходит в ФП. При нижнепетлевом re-entry циркуляция фронта волны происходит вокруг нижней полой вены вследствие возможности проведения импульсов через crista terminalis. Образующаяся в результате этого петля re-entry может дать необычную ЭКГ картину; но, так как в одном из колен фронт re-entry проходит через истмус, целесообразно выполнение абляции нижнего перешейка.
Атипичное, или истмус-независимое ТП с движением импульса по часовой стрелке, представляют собой правосторонние ТП с верхней петлей re-entry, а предсердная тахикардия с механизмом макро-re-entry связаны с хирургическим или нехирургическим рубцеванием.
Определение типа трепетания предсердий, его зависимости от кавотрикуспидального истмуса является важным этапом при катетерной абляции, однако это не меняет первичных подходов к лечению.
Клиническая картина.
Хотя типичное ТП обычно является пароксизмальным, обнаружено, что некоторые пациенты страдают хроническим ТП, не имея каких-либо симптомов. Типичное истмус-зависимое ТП в 2,5 раза больше распространено у мужчин, чем у женщин. Очень редко наблюдается у пациентов в возрасте моложе 50 лет, за исключением людей, интенсивно занимающихся спортом. Длительные интенсивные физические упражнения могут предрасполагать не только к фибрилляции предсердий (ФП), но также и к развитию истмус-зависимого ТП. Частота возникновения ТП возрастает с возрастом, при наличии хронических обструктивных болезней легких, артериальной гипертензии, ожирения, дефекта межпредсердной перегородки (ДМПП) (даже после операции пластики ДМПП), поражения митрального клапана и систолической или диастолической дисфункции левого желудочка различной этиологии. Типичное ТП может также развиваться в связи с хирургическими вмешательствами, инфекциями респираторного тракта, и, более редко, острым ИМ.
Изолированное ТП без патологии со стороны сердечно-сосудистой или дыхательной системы встречается редко, составляя менее 2. ТП у взрослых имеет тенденцию к рецидивированию или становится хроническим. У пациентов с ФП может развиваться ТП, или спонтанно, или после терапии препаратами IС класса, либо амиодароном. У младенцев ТП встречается крайне редко, обычно в связи с кардиореспираторными эпизодами, и не имеет тенденции к рецидивированию, если только оно не связано с врожденным заболеванием сердца].
Обычно пациенты с трепетанием предсердий предъявляют жалобы на внезапно возникшие сердцебиение, одышку, слабость или боли в грудной клетке. При данной аритмии могут наблюдаться и такие симптомы или состояния, как слабость, вызванная физической нагрузкой, нарастание сердечной недостаточности или ухудшение течения заболеваний легких.
Электрокардиограмма во время типичного «истмус-зависимого» трепетания предсердий с вращением круга против часовой стрелке. Частота сердечных сокращений 100 в мин при частоте сокращения предсердий 215 в мин.
Электрокардиографическими признаками трепетания предсердий против часовой стрелки являются доминантные отрицательные волны трепетания F в нижних отведениях, положительные волны трепетания F в отведении V1 с трансформацией в отрицательные волны в отведении V6 при частоте сокращения предсердий 250-350 в мин. При трепетании по часовой стрелке наблюдается противоположная картина (т.е. положительные волны трепетания F в нижних отведениях, широкие отрицательные волны трепетания в отведении V1 с переходом в положительную фазу в отведении V6). Однако, характерные ЭКГ признаки у пациентов могут быть не всегда; поэтому только во время эндо-ЭФИ, используя феномен вхождения в цикл тахикардии, можно доказать заинтересованность кавотрикуспидального перешейка.
Неотложная помощь при пароксизме трепетании предсердий зависит от клинических проявлений. Пациентам с острым сосудистым коллапсом или при нарастании проявлений застойной сердечной недостаточности показана экстренная синхронизированная кардиоверсия. Успешного восстановления синусового ритма можно добиться разрядом менее 50 Дж при использовании однофазных токов, а при бифазных токах – даже еще меньшей энергией. В большинстве случаев при АВ проведении 2:1 и выше пациенты не имеют гемодинамических нарушений. В такой ситуации клиницист может остановить свой выбор на препаратах, замедляющих АВ проводимость. Адекватный, хотя и трудно достижимый, контроль частоты ритма особенно важен, если восстановление синусового ритма отсрочено (например, при необходимости проведения антикоагулянтной терапии). Частая предсердная стимуляция, как трансэзофагеальная, так и внутрипредсердная, является методом выбора при восстановлении синусового ритма. Если трепетание предсердий длится более 48 часов, пациентам показано проведение антикоагулянтной терапии перед электрической или медикаментозной кардиоверсией. Более того, если планируется медикаментозная кардиоверсия, то необходим контроль частоты ритма, поскольку антиаритмические препараты, такие как препараты класса Ic, могут уменьшать частоту сокращения предсердий и вызывать парадоксальное увеличение частоты сокращения желудочков вследствие замедления скрытой АВ проводимости.
Приблизительно у 60% пациентов трепетание предсердий возникает как результат острых процессов при патологии легких, после хирургических операций на сердце и легких, во время острого инфаркта миокарда. Если симптомы основного заболевания купированы и синусовый ритм восстановлен, постоянной антиаритмической терапии, как правило, не требуется. Итак, неотложная терапия трепетания предсердий может включать электрическую стимуляцию, электрическую или медикаментозную кардиоверсию, а также препараты, замедляющие АВ проводимость.
Типичные последовательные линии РЧА для создания «истмус»-блока. 1- линия между ТК и НПВ; 2- между КС и ТК; 3- между КС и НПВ.
РЧА кава-трикуспидального перешейка при истмус-зависимом ТП.
Целью проведения абляции является создание линии двунаправленного блока между кольцом трикуспидального клапана и нижней полой веной.
При катетерной абляции ТП РЧ аппликации наносятся на зону между нижней полой веной и трикуспидальным клапаном, что создает блок проведения в круге re-entry. Сначала считалось, что критерием эффективности операции является купирование ТП. В дальнейшем были разработаны строгие критерии достижения двунаправленного блока проведения в области нижнего перешейка, что значительно повысило отдаленную эффективность РЧА (90-100%). В одном проспективном, рандомизированном исследовании сравнивалась эффективность постоянной пероральной антиаритмической терапии (61 пациент с ТП) и радиочастотной абляции. При динамическом наблюдении, составившем 21±11 мес, синусовый ритм сохранялся только у 36% пациентов, получавших антиаритмическую терапию, тогда как после РЧА – у 80% пациентов. Кроме того, 63% пациентов получавших постоянную лекарственную терапию, потребовалась одна или несколько госпитализаций, по сравнению с 22% пациентов после абляции. Качество жизни было достоверно выше у пациентов после РЧА.
Эффективность операции РЧА кава-трикуспидального перешейка варьирует от 77 до 100% (по данным разных авторов) с частотой рецидивов менее 5%.
Материал цитируется по Ревишвили А.Ш. «Клиническая кардиология: диагностика и лечение» под редакцией Бокерия Л.А., Голуховой Е.З.
Наджелудочковая пароксизмальная тахикардия. Трепетание и фибрилляция предсердий


- НИО хирургии аорты, коронарных и периферических артерий
- НИО новых хирургических технологий
- НИО хирургической аритмологии
- НИО эндоваскулярной хирургии
- НИО сосудистой и гибридной хирургии
- НИО онкологии и радиотерапии
- НИО ангионеврологии и нейрохирургии
- НИО анестезиологии и реаниматологии
- НИО лучевой и инструментальной диагностики
- Состав совета по защите докторских и кандидатских диссертаций
- Требования к соискателям
- Соискатели
- Апелляции
- ГОСТ по оформлению диссертации и автореферата
- Контакты совета
- Генеральный директор Центра
- Руководство Центра
- Миссия
- История
- Мероприятия
- Фотопроекты
- Истории пациентов
- Нормативные документы
- Структура отдела
- Организационно-методическая работа с регионами
- Развитие телемедицинских технологий
- Кадровая политика и повышение квалификации
- Публичный отчет
- Устав и регистрационные документы
- Лицензии
- Публичный отчет
- Сведения о медицинских работниках
- План развития Центра
- Политика обработки персональных данных
- Охрана труда
- Политика в области охраны труда
- Противодействие коррупции
- Учетная политика
Наджелудочковые нарушения ритма сердца - группа нарушений ритма сердца, различающихся по причинам возникновения, механизмам развития, клиническим и электрокардиографическим проявлениям и прогнозу течения, объединяющим признаком которых является расположение источника аритмии. Источник патологического возбуждения при данных видах нарушений ритма сердца располагается в атриовентрикулярном соединении, предсердиях, устьях легочных или полых вен, клетках синусового узла.
Наджелудочковая тахикардия - нарушение ритма сердца, характеризующееся тремя и более последовательными сокращениями сердца с частотой выше 100 в минуту, при котором источник патологического возбуждения располагается в предсердиях или атриовентрикулярном соединении.
Виды наджелудочковой тахикардии:
- синусовая тахикардия;
- очаговая и многофокусная предсердная тахикардия;
- трепетание и фибрилляция предсердий;
- тахикардия при синдромах преждевременного возбуждения желудочков и др.
Клинические проявления наджелудочковых тахикардий различны и зависят от частоты ритма и характера основной сердечной патологии. Типичными жалобами пациентов с данной патологией являются внезапные приступы ритмичного сердцебиения, слабость, головокружение, дискомфорт в грудной клетке, предобморочное состояние, намного реже - потеря сознания.
Наджелудочковая пароксизмальная тахикардия. Трепетание и фибрилляция предсердий
Наджелудочковая пароксизмальная тахикардия. Трепетание и фибрилляция предсердий
Наиболее характерными ЭКГ признаками наджелудочковой пароксизмальной тахикардии являются:
а) внезапно начинающийся и заканчивающийся приступ учащенных сердечных сокращений до 140-220 в минуту при сохранении правильного ритма;
б) наличие неизмененного комплекса QRS, аналогичного такому же комплексу до возникновения пароксизма;
в) отсутствие зубца Р либо наличие его до или после каждого комплекса QRS.
Трепетание предсердий характеризуется частым (240-400 в минуту) и регулярным предсердным ритмом.
Причины возникновения трепетания предсердий связаны в основном с органической сердечной патологией (ИБС, острый инфаркт миокарда перикардит, клапанные заболевания сердца, кардиомиопатия).
Механизм возникновения трепетания предсердий связан с повышением автоматизма клеток проводящей системы предсердий или с возникновением повторной волны возбуждения (reentry), когда создаются условия для длительной ритмичной круговой волны возбуждения в предсердиях. По патофизиологическим механизмам и клиническим проявлениям трепетание предсердий существенно не отличается от предсердной пароксизмальной тахикардии. Основное отличие трепетания предсердий от пароксизмальной предсердной тахикардии состоит только в частоте сокращения предсердий. При трепетании предсердий частота сокращения предсердий, как правило, составляет 250-350 в минуту, в то время как при предсердной пароксизмальной тахикардии она не превышает 250 в минуту.
Важной особенностью этого синдрома является обязательное наличие атриовентрикулярной блокады, в связи с чем часть импульсов (2-6), идущих из предсердий, блокируется в АВ-узле. Исходя из этого, частота сокращений желудочков может существенно варьировать от 150 (если блокируется каждый 2 импульс) до 50 (если блокируется подряд 6 импульсов). Это обстоятельство делает практически невозможной диагностику трепетания предсердий без ЭКГ исследования.
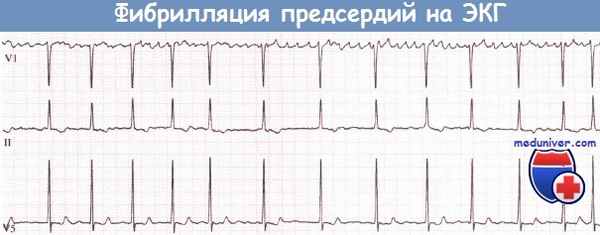
Наиболее характерными ЭКГ признаками трепетания предсердий являются:
а) наличие частых (200-400) регулярных предсердных волн F, имеющих «пилообразный» вид (пологое нисходящее отрицательное колено и круто поднимающееся положительное колено), наиболее четко регистрируемые в 2, 3, aVF стандартных и 1, 2 грудных отведениях;
б) наличие нормальных неизмененных комплексов QRS, каждому из которых предшествует определенное количество волн F в соотношении 2:1 — 6:1.
Фибрилляция предсердий (мерцательная аритмия) — это нерегулярная аритмия, при которой не существует организованного сокращения предсердий, а происходят многочисленные дискоордини-рованные возбуждения и сокращения предсердных волокон (от 350 до 700 в минуту), посылающих большое количество нерегулярных импульсов (эктопические очаги), часть которых проходит через АВ-узел и вызывает сокращение желудочков.
Причинами мерцательной аритмии могут быть любой стресс, лихорадка, потеря объема циркулирующей крови, перикардит, инфаркт миокарда, тромбоэмболии легочной артерии, пороки митрального клапана, тиреотоксикоз.
Механизмом возникновения мерцательной аритмии является выраженная электрическая негомогенность миокарда предсердий, с которой связано возникновение кругового движения волны возбуждения в миокарде предсердий (механизм reentry). В отличие от предсердной пароксизмальной тахикардии и трепетания предсердий, при которых волна возбуждения идет в одном направлении, при мерцательной аритмии она постоянно меняет направления и тем самым обусловливает хаотичность деполяризации и сокращения мышечных волокон. Также, как и при трепетании предсердий, часть импульсов блокируется в АВ-узле, однако при мерцательной аритмии в силу хаотичности и высокой частоты возбуждения волокон предсердия блокада в АВ-узле происходит также хаотично, в связи с чем наблюдается отчетливая аритмия в возбуждении и сокращении миокарда желудочков.
Клиническая картина характеризуется нерегулярностью ЧСС (аритмия), неодинаковым наполнением пульса, наличием дефицита пульса (различия в ЧСС, подсчитанных на периферической артерии и при аус-культации сердца).
Наиболее характерными ЭКГ признаками мерцательной аритмии являются:
а) отсутствие во всех ЭКГ отведениях зубца Р;
б) наличие беспорядочных по форме и амплитуде волн f, наиболее четко регистрируемых во 2, 3, aVF стандартных и 1, 2 грудных отведениях;
в) неправильный желудочковый ритм (различные по продолжительности интервалы R-R), нерегулярность комплексов QRS, которые, однако, сохраняют неизмененный вид без деформаций и уширения.
Трепетание предсердий
Трепетание предсердий – быстрый регулярный предсердный ритм, обусловленный циркуляцией предсердного возбуждения макрориентри. Симптомы включают: перебои в работе сердца и иногда – слабость, снижение толерантности к физической нагрузке, одышку, пресинкопальные состояния. Формирование тромбов в предсердиях может приводить к эмболиям. Диагностируется по электрокардиографии. Лечение включает медикаментозный контроль ЧСС, профилактику тромбоэмболий при помощи антикоагулянтной терапии и часто – восстановление синусового ритма при помощи медикаментозной или электрической кардиоверсии, а также абляцию субстрата трепетания предсердий.
Типичное трепетание предсердий обусловлено макрориентри циркуляцией возбуждения Циркуляция возбуждения Здоровое сердце бьется регулярным, скоординированным образом благодаря тому, что электрические импульсы в сердце генерируются и распространяются миоцитами с уникальными электрическими свойствами. Прочитайте дополнительные сведенияСимптомы и признаки трепетания предсердий
Симптомы трепетания предсердий исходно зависят от частоты желудочковых сокращений и природы лежащего в основе заболевания сердца. При желудочковом регулярном ритме < 120 ударов в минуту симптомов может быть мало или не быть совсем. Более быстрая частота и меняющееся АВ-проведение обычно обусловливают сердцебиение и снижение сердечного выброса, которое может вызывать нарушение гемодинамики (например, дискомфорт в грудной клетке, одышку, слабость, обмороки). При подробном обследовании яремного венозного пульса обнаруживаются a волны трепетания.
Диагностика трепетания предсердий
Диагностика трепетания предсердий производится на основании электрокардиографии (ЭКГ). При типичном трепетании на ЭКГ видна регулярная пилообразная кривая активации предсердий, наиболее очевидная в отведениях II, III и aVF (см. рисунок Трепетание предсердий Трепетание предсердий ).
Трепетание предсердий
(ПРИМЕЧАНИЕ: проведение с блокадой правой ножки пучка Гиса)
Массаж каротидного синуса может усиливать степень АВ-блокады и, соответственно, приводить к лучшей визуализации волн типичного трепетания. Сходный ответ может быть получен после проведения фармакологической блокады АВ-узла (например, аденозин ), однако данная терапия не купирует трепетание предсердий.
Лечение трепетания предсердий
Медикаментозный контроль частоты
Контроль ритма с использованием кардиоверсии, препаратов или абляции
Лечение трепетания предсердий заключается в контроле частоты желудочковых сокращений, контроле ритма и профилактике тромбоэмболий.
Если лекарственные препараты используют для восстановления синусового ритма, то вначале ЧСС следует попытаться контролировать ЧСС бета-блокаторами или блокаторами кальциевых каналов недигидропиридинового ряда (например, верапамил, дилтиазем). Многие антиаритмические препараты Антиаритмические средства Необходимость в лечении аритмий зависит от симптомов и степени тяжести аритмии. Лечение направлено на причины заболевания. При необходимости проводится прямая антиаритмическая терапия, что включает. Прочитайте дополнительные сведения , которые могут восстановить синусовый ритм (в особенности классов Ia и Ic), способны замедлять трепетание предсердий, укорачивать рефрактерность АВ-узла (ваголитический эффект) или приводить к обоим эффектам, что, в свою очередь, приводит к проведению 1:1 с парадоксальным увеличением частоты желудочковых сокращений и нестабильной гемодинамике. Такие препараты могут использоваться для длительного приема в качестве профилактики рецидивов трепетания предсердий.
Антитахикардический водитель ритма является альтернативой долгосрочному использованию антиаритмических медикаментов и является редким лечением, применяемым у пациентов с отдельными показаниями для электрокардиостимуляции, которые не подходят под стандартные критерии, или у тех, у которых другие методы контроля ритма оказались неэффективными. Также проведение абляции Абляция при сердечной аритмии Необходимость в лечении аритмий зависит от симптомов и степени тяжести аритмии. Лечение направлено на причины заболевания. При необходимости проводится прямая антиаритмическая терапия, что включает. Прочитайте дополнительные сведения с целью прерывания циркуляции волны возбуждения риентри может эффективно предотвращать трепетание предсердий, в особенности типичное трепетание.
Для профилактики тромбоэмболии пациентам с хроническим или рецидивирующим трепетанием предсердий необходим пероральный прием антикоагулянтов (варфарин, титруемый до МНО от 2 до 3, прямой ингибитор тромбина или ингибитор фактора Xa). Выбор между методами лечения основывается на тех же соображениях, что и при лечении фибрилляции предсердий Лечение Фибрилляция предсердий – это быстрый нерегулярный предсердный ритм. Симптомы включают: перебои в работе сердца и иногда – слабость, снижение толерантности к физической нагрузке, одышку, пресинкопальные. Прочитайте дополнительные сведения .
Основные положения
Трепетание предсердий – быстрый регулярный предсердный ритм, который изредка обусловливает нерегулярный нормосистолический желудочковый ответ, зависящий от степени и типа АВ-блокады.
После исходного контроля ЧСС при помощи таких препаратов, как бета-блокаторы и недигидропиридиновые блокаторы кальциевых каналов (например, верапамил, дилтиазем), большинству пациентов требуется проведение кардиоверсии.
Антикоагулянтная терапия необходима до проведения кардиоверсии.
Длительное применение антикоагулянтной терапии для предотвращения возникновения инсульта необходимо у пациентов с хроническим или рецидивирующим трепетанием предсердий.
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Пароксизмальные нарушения ритма сердца (тахикардии, тахиаритмии)
Пароксизмальные (внезапно возникающие) нарушения ритма сердца (НРС) являются наиболее распространенными формами аритмий. Данные НРС могут быть самостоятельными или осложнять течение заболеваний сердечно-сосудистой системы и других органов и систем.
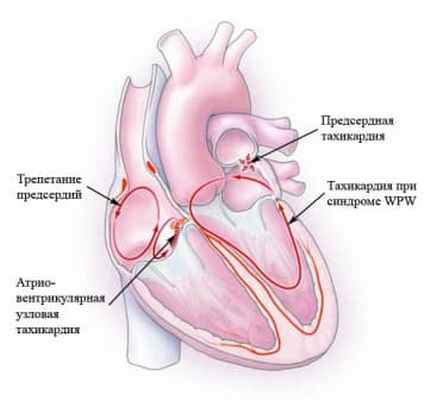
Пароксизмальные тахиаритмии характеризуются внезапным началом (а также возможно, и окончанием) с развитием приступа учащения сердечных сокращений более 100 уд./мин, возможным развитием острой недостаточности кровообращения и требуют неотложного лечения.
Тахиаритмии могут возникать в любой части сердца.
В зависимости от расположения очага, тахиаритмии чаще всего бывают:
- предсердные (наджелудочковые),
- желудочковые,
- синусовые,
- узловые,
- атриовентрикулярные.
Механизм возникновения тахиаритмий может быть различным. Выделяют механизм re-entry (риэнтри) - повторный вход волны возбуждения, эктопический, триггерный и др. Отдельно выделяют тахиаритмии с широким или узким комплексом QRS, что определяет дальнейшую тактику лечения.
Наиболее часто в популяции встречаются:
- наджелудочковые тахиаритмии (синусовые, предсердные, атриовентиркулярные re-entry, трепетание предсердий, фибрилляция предсердий и др.)
- синдром преждевременного возбуждения желудочков (синдром WPW – Вольфа-Паркинсона-Уайта),
- желудочковые тахиаритмии.
Основные симптомы проявления тахиаритмий (см. нарушения ритма сердца и проводимости)
Диагностика тахиаритмий
Обычно диагностика тахиаритмий осуществляется врачом поликлиники, кардиологом, врачом скорой помощи. Важным является сбор анамнеза, физикальное обследование, и различные инструментально-диагностические методы. Особенно необходима регистрация приступа тахиаритмии на ЭКГ (для предъявления аритмологу). В Клинике есть все возможные способы диагностики и лечения тахиаритмий.
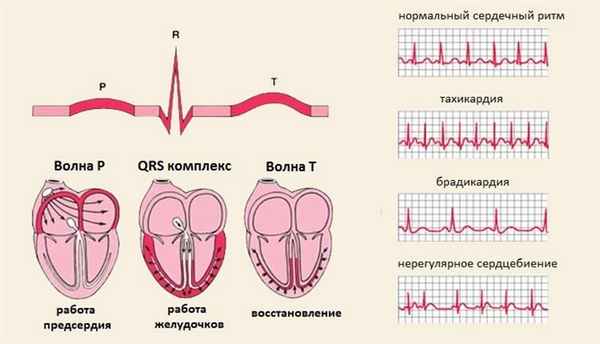
К основным из них относят:
1. ЭКГ в 12 отведениях.
2. Суточное, трехсуточное и семисуточное мониторирование ЭКГ.
3. Эндокардиальное электрофизиологическое исследование сердца (эндо-ЭФИ) – проводят в стационаре. Эндокардиальное ЭФИ сердца осуществляется в рентгеноперационной. Этот метод позволяет произвести оценку функционального состояния проводящей системы сердца и выяснить механизм возникновения аритмии, определить показания к проведению радиочастотной катетерной аблации (РЧА) дополнительных путей проведения и аритмогенных зон.
Лечение тахиаритмий
При любом нарушении ритма следует учитывать и исключать влияние таких состояний как: наличие тиреотоксикоза, злоупотребление алкоголя, курение, нарушение водно-электролитного баланса и др., а также наличие заболеваний сердца, которые могут вызывать и поддерживать тахиаритмии.
Существует несколько способов лечения тахиаритмий:
1. Антиаритмическая терапия (при постоянном приеме медикаментов).
2. Электрофизиологические методики:
катетерная аблация очага аритмии.
Достаточно эффективным и радикальным методом лечения является катетерная аблация (деструкция) очага аритмии. Операция, в среднем, длится около 1 часа, и через сутки пациент может быть выписан из стационара.
Выбор способа лечения пациента осуществляется специалистом с учетом клинической картины заболевания, данных инструментально-диагностических исследований и рекомендаций Всероссийского научного общества аритмологов, Всероссийского научного общества кардиологов. Самостоятельный прием препаратов, самолечение различными методами является крайне не желательным и не безопасным с учетом неизвестного характера, механизма и причин тахикардий.
В кабинете рентгенэндоваскулярной диагностики и лечения Клиники высоких медицинских технологий им. Н. И. Пирогова проводится диагностика данного вида НРС и катетерная аблация при всех видах тахикардий.
Записаться на консультацию к врачу - аритмологу Вы можете по тел. 8 812 676-25-25 или заполнив форму ниже
Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
Читайте также:
