Нарушение кровотока при мерцательной аритмии. Бред сердца
Добавил пользователь Skiper Обновлено: 29.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Фибрилляция предсердий (мерцательная аритмия): причины появления, симптомы, диагностика и способы лечения.
Определение
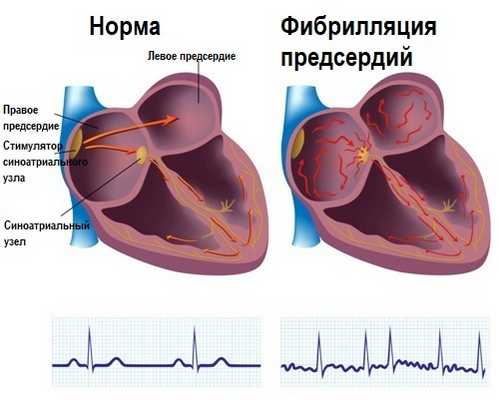
Фибрилляция предсердий (мерцательная аритмия) – это нарушение сердечного ритма, характеризующееся частым (350-700 в минуту) и хаотичным сокращением отдельных групп мышечных волокон предсердий. При этом возбуждение и сокращение предсердий как единого целого отсутствует, и за каждым сокращением предсердий не следует сокращение желудочков сердца.
Причины появления фибрилляции предсердий
Для развития и сохранения фибрилляций предсердий (ФП) необходимо наличие провоцирующего фактора, запускающего аритмию, и фактора, ее поддерживающего. Выделяют фибрилляцию предсердий, связанную с поражением сердечных клапанов (ревматический стеноз митрального клапана, протез митрального клапана), и ФП, не связанную с клапанной патологией. Имеются сведения о генетической предрасположенности к ФП.
В большинстве случаев развитие фибрилляций предсердий происходит на фоне структурных изменений миокарда и нарушения ионных клеточных механизмов формирования импульса. Основными структурными изменениями миокарда предсердий, предрасполагающими к возникновению ФП, являются фиброз, воспаление, гибель или увеличение массы кардиомиоцитов. Функциональные нарушения в предсердиях проявляются различной скоростью проведения импульсов в разных направлениях.
В 95% пусковым фактором развития фибрилляции предсердий считается патологическая электрическая активность в устьях легочных вен.
Происходящие изменения в предсердиях вызывают появление множественных небольших очагов циркуляции возбуждения (re-entry) по замкнутым путям, что исключает координированное сокращение предсердий. Вместо этого появляется фибрилляция (мерцание, дрожание). Наблюдаются нерегулярные сокращения желудочков, частота которых при мерцательной аритмии зависит от множества факторов.
Повышенный риск нарушения ритма могут вызвать следующие клинические состояния:
- приобретенные или врожденные структурные патологии миокарда, перикарда, клапанного аппарата и/или магистральных сосудов;
- артериальная гипертензия;
- ишемическая болезнь сердца (ИБС);
- клинически выраженная сердечная недостаточность II–IV функционального класса по NYHA;
- нарушение функции щитовидной железы (гипер- или гипотиреоз, тиреотоксикоз);
- возраст (риск развития ФП повышается у лиц старше 40 лет);
- избыточная масса тела и ожирение (наблюдается у 25% пациентов с ФП);
- сахарный диабет (отмечается у 20% пациентов с ФП);
- синдром обструктивного апноэ;
- феохромоцитома;
- злоупотребление алкоголем;
- гипокалиемия;
- синдром Вольфа-Паркинсона-Уайта и др.
В зависимости от частоты ритма желудочков во время бодрствования различают:
- нормосистолический вариант ФП (частота от 60 до 100 в минуту);
- тахисистолический вариант ФП (частота более 100 в минуту);
- брадисистолический вариант ФП (частота менее 60 в минуту).
- впервые диагностированная ФП;
- пароксизмальная – самостоятельно купирующаяся (длительностью от 48 часов до 7 суток);
- персистирующая ФП, которая длится более 7 дней;
- длительно персистирующая – эпизод ФП более 1 года при условии выбора стратегии контроля ритма;
- постоянная форма ФП, когда совместно пациентом (и врачом) принято согласованное решение не осуществлять попытки восстановления сердечного ритма.
Жалобы при мерцательной аритмии нетипичны и могут встречаться при других патологиях сердечно-сосудистой системы. Пациент может ощущать учащенное сердцебиение, одышку, тяжесть в груди, нарушения сна, сонливость, слабость, психосоциальные расстройства. При осмотре можно выявить аритмичный пульс, при аускультация сердца – аритмичные тоны сердца. Также наблюдается разность между частотой пульса и тонов сердца. У некоторых пациентов симптоматика нарушений ритма сердца может отсутствовать, и первыми проявлениями ФП могут стать ишемический инсульт или транзиторная ишемическая атака.
Риск смерти при фибрилляции предсердий увеличивается вдвое независимо от наличия других факторов риска.
Фибрилляция предсердий может сопровождаться снижением сердечного выброса, расширением камер сердца, тромбообразованием, возможным развитием тромбоэмболий в сосуды большого круга кровообращения.
Диагностика фибрилляции предсердий
Для оценки семейной предрасположенности и наличия факторов риска развития ФП необходимо собирать полный медицинский и семейный анамнез. Всем пациентам с ишемической болезнью сердца или подозрением на нее при первичном обращении рекомендуются следующие исследования:
- клинический анализ крови;
- Всем пациентам с подозрением на ФП рекомендовано исследование сердца. Пациентам, получающим антиаритмическую терапию, рекомендуется регулярное выполнение ЭКГ в 12 отведениях с целью оценки безопасности и эффективности лечения. Выполнение длительного мониторирования ЭКГ рекомендовано пациентам для оценки адекватности контроля сердечного ритма и уточнения взаимосвязи между приступами ФП и жалобами:
- Для исключения иных заболеваний сердца и крупных сосудов, а также внесердечной патологии (патологии средостения, легких, плевры) рекомендуют:
- Пациентам, перенесшим инсульт в предыдущие 8 недель, с выраженным остаточным неврологическим дефицитом для исключения геморрагического характера инсульта и сосудистых мальформаций рекомендовано:
- Обязательным является изучение функции щитовидной железы:
Диагностикой и лечением фибрилляции предсердий занимается врач-кардиолог или врач-терапевт .
Лечение фибрилляции предсердий
Лечение ФП включает:
- мероприятия, направленные на улучшение прогноза течения заболевания;
- мероприятия, направленные на облегчение симптомов (контроль частоты и контроль ритма).
1-я стратегия: снижение частоты сокращений желудочков, то есть контроль частоты, предполагающий применение лекарств, урежающих ритм (бета-адреноблокаторов, блокаторов «медленных» кальциевых каналов с прямым влиянием на кардиомиоциты);
2-я стратегия: восстановление и сохранение синусового ритма средствами лекарственного противоаритмического лечения, то есть контроль ритма сердца.
Выбор стратегии лечения зависит от характера течения мерцательной аритмии, степени выраженности клинических проявлений, наличия сопутствующих заболеваний, переносимости различных групп препаратов. При установлении обратимой причины ФП (например, электролитных нарушений, пороков клапанов сердца, тиреотоксикоза, алкогольной интоксикации и др.) ее устранение или лечение заболевания может способствовать самостоятельному восстановлению синусового ритма и предупреждению рецидивов ФП.
Показания к госпитализации:
- впервые возникший пароксизм ФП;
- пароксизмальная форма ФП длительностью менее 48 часов, не поддающаяся медикаментозной кардиоверсии на догоспитальном этапе;
- пароксизмальная форма ФП длительностью менее 48 часов, сопровождающаяся выраженной тахисистолией желудочков (>150 в минуту), артериальной гипотензией, острой левожелудочковой или выраженной коронарной недостаточностью;
- пароксизмальная форма ФП длительностью более 48 часов и персистирующая форма ФП (госпитализация проводится для решения вопроса о целесообразности восстановления синусового ритма и подготовки к нему);
- постоянная форма ФП, сопровождающаяся выраженной тахисистолией желудочков (>150 в минуту), артериальной гипотензией, острой левожелудочковой или выраженной коронарной недостаточностью;
- наличие тромбоэмболических и геморрагических осложнений на фоне приема антикоагулянтов.
При впервые возникшей ФП необходимо предпринять попытку ее устранения. Существуют 2 способа восстановления синусового ритма: электроимпульсная терапия и медикаментозная кардиоверсия. Процедуру электроимпульсной терапии проводят под кратковременным наркозом. Чаще всего используют бифазные синхронизированные разряды, мощностью 150 Дж. Для медикаментозной кардиоверсии применяют антиаритмические препараты.
В случае неэффективности или малой эффективности антиаритмических лекарственных средств и сохраняющихся частых, плохо переносимых пароксизмах ФП проводят радиочастотную абляцию (РЧА), которая представляет собой хирургический катетерный метод лечения сердечных аритмий, основанный на воздействии радиочастотной энергии на аритмогенные (образующие патологический ритм) очаги с целью их разрушения и подавления активности. При отсутствии эффекта от РЧА или невозможности ее проведения назначают лекарственные препараты, снижающие частоту сердечных сокращений в сочетании с антикоагулянтами.
В некоторых случаях контроль частоты ритма желудочков возможен только с помощью имплантации электрокардиостимулятора.
Осложнений мерцательная аритмия может дать немало и все они достаточно серьезные:
- транзиторная ишемическая атака головного мозга, ишемический кардиоэмболический инсульт;
- тромбоэмболия сосудов конечностей (закупорка кровеносного сосуда тромбом, оторвавшимся от места своего образования на стенке сердца), инсульт;
- инфаркты внутренних органов (некроз органа или ткани вследствие острого недостатка кровоснабжения);
- сосудистая деменция.
К профилактическим мерам относятся:
- наблюдение у врача-кардиолога пациентам с заболеванием сердца;
- соблюдение всех рекомендаций врача и регулярный прием, назначенных препаратов;
- своевременное и правильное лечение заболеваний, которые могут вызвать нарушения в работе сердца (артериальной гипертензии, сахарного диабета, метаболического синдрома, патологий щитовидной железы и т.д.);
- исключение факторов, способных провоцировать фибрилляцию предсердий (стресса, алкогольной зависимости, физических перегрузок).
- Клинические рекомендации «Фибрилляция и трепетание предсердий у взрослых». Разраб.: Российское кардиологическое общество, Всероссийское научное общество специалистов по клинической электрофизиологии, аритмологии и электростимуляции, Ассоциация сердечно-сосудистых хирургов России. – 2020 .
- Кардиология. Национальное руководство: краткое издание / под ред. Ю.Н. Беленкова, Р.Г. Оганова. — М.: ГЭОТАР-Медиа. – 2012. — 848 с.
Нарушение кровотока при мерцательной аритмии. Бред сердца
Экстрасистолии при пороках сердца. Патогенез и клиника экстрасистолий
По патогенезу и клинической картине различают три формы экстрасистолии: 1) психо-нервную, 2) динамическую и 3) миокардитическую.
На первом месте мы поставили психонервную форму, чтобы показать, что «эстетствующий морфологизм», по образному выражению И. В. Давыдовского, т. е. крайний вариант вирховианства, утверждающий, что для возникновения экстрасистолы (перебоя сердца) всегда необходимо анатомическое (морфологическое) поражение миокарда, не имеет под собой реальной почвы. У совершенно здоровых в отношении сердца людей, а также у больных с пороком сердца без каких-либо проявлений ревматической атаки (обострения) могут возникать единичные и множественные экстрасистолы под влиянием психо-нервных влияний.
Пароксизмальная тахикардия как одно из проявлений «психо-вегетативной бури» чаще встречается у здоровых людей в виде внезапного приступа экстрасистолической полигеминии (т. е. более или менее длительного потока непрерывно возникающих экстрасистол) ; экстрасистолическая натура этих приступов (без электрокардиографического анализа) иногда выражается лишь в том, что пароксизм, продолжающийся порой часами или даже днями, так же, как и единичная экстрасистола, неизменно заканчивается компенсаторной паузой. Иногда экстрасистолы возникают не непрерывным потоком, а перемежаются нормальными систолами. В таком случае обычно говорят о пароксизмальной экстрасистолии, пароксизмальной тахиаритмии. В первом случае (при непрерывном потоке экстрасистол) имеет место пароксизмальная тахикардия.
Эти припадки нередко сопровождаются и другими симптомами, указывающими на то, что психо-вегетативная буря, кроме сердца, охватывает и другие органы и системы (поллакиурия и полиурия, urina spastica, отрыжка, рвота, понос, зевота, обильное потоотделение и др.). Весьма возможно, что артериальные (артериолярные) спазмы как в сердце, так и в других органах являются основным патогенетическим механизмом в некоторых случаях пароксизмальной тахикардии.

У больных с пороками сердца могут появляться многочисленные экстрасистолы, нарушающие кровообращение даже в том случае, если они не имеют характера ясно очерченных приступов (пароксизмов). Эти формы экстрасистол, повидимому, несколько иного патогенеза, возможно, минующего местный артериолоспазм, а возникающего при преобладании перевозбуждения парасимпатической нервной системы.
Приведем характерный пример. Женщина, страдавшая компенсированным митральным пороком, подверглась нападению бандитов; у нее развилась экстрасистолическая аритмия, которая быстро привела к декомпенсации. В клинике компенсация наступила вскоре после купирования экстрасистол атропином. В дальнейшем был назначен пилокарпин, вызвавший экстрасистолию и симптомы начинающейся декомпенсации. После прекращения экстрасистол атропином, экстрасистолии больше не наблюдалось и компенсация восстановилась на длительный срок.
При аналогичных обстоятельствах возникают и условнорефлекторные перебои.
Второй пример. Женщина с митральным пороком (преобладание стеноза отверстия) поступила в клинику на восьмом месяце беременности, после того как у нее был приступ пароксизмальной тахикардии (исходящей из предсердий). Приступ ничем оборвать не удалось, развилась картина декомпенсации (II). После родоразрешения приступ пароксизмальной тахикардии прекратился, компенсация быстро восстановилась. На электрокардиограмме при нормальном ритме отмечалась правограмма и отрицательный зубец Р. Таким образом, нарушение функций предсердий послужило источником пароксизма экстрасистолии. О роли беременности и психогении можно говорить постольку, поскольку больная, желая иметь ребенка, чрезвычайно боялась акта родов. Никотин, пилокарпин, наперстянка и др. также могут вызвать экстрасистолию.
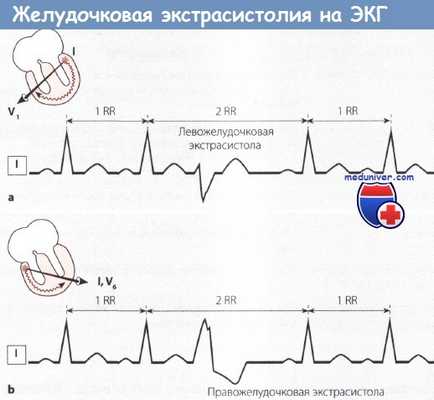
Желудочковая экстрасистолия. Схема.
а Левожелудочковая экстрасистола с компенсаторной паузой (картина блокады ПНПГ).
b Правожелудочковая экстрасистола с компенсаторной паузой (картина блокады ЛНПГ).
Учебное видео ЭКГ при экстрасистолии и ее типы
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Мерцательная аритмия при пороке сердца. Альтернирующий пульс при пороке сердца
Мерцательная аритмия, как правило, замыкает собой длинный путь эволюции обмена веществ в предсердиях при сужении левого предсердно-желудочкового отверстия (единичные предсердные экстрасистолы, накопленные экстрасистолы, приступы экстрасистолии, приступы мерцательной аритмии с трепетанием или мерцанием предсердий и, наконец, длительная, постоянная мерцательная аритмия).
Конечно, при этом может иметь значение местный ревматический процесс (миокардит предсердий), но в основном, по нашим представлениям, в эволюции аритмии лежит процесс динамический (патофизиологический), текущий параллельно все возрастающему перераздражению левого предсердия (эндокардиально) и нарушению обмена веществ в миокарде предсердий.
Если уже мерцательная аритмия знаменует собой значительное расстройство различных функций сердца, в частности, функции сократительности (в основном предсердий), то альтернирующий пульс (pulsus alternans) является грозным симптомом падения сократительной способности миокарда и имеет плохое прогностическое значение.
Альтернирующий пульс мы наблюдали в тех случаях ревматических пороков, которые осложнялись септическим эндокардитом.
Нарушение циркуляции (декомпенсация порока сердца) при аритмиях возникает вследствие истощения миокарда из-за нерационально работающего сердца.
При множественных экстрасистолах примерно около 1/3—1/4 всех сердечных сокращений оказывается работой «впустую» в прямом значении этого слова: рано возникающие экстрасистолы (особенно желудочковые) застают сердце (желудочки) почти совершенно лишенным крови; это так называемые бесплодные экстрасистолы. В таких случаях волна крови настолько мала, что на периферических артериях не воспринимается; может случиться даже, что пустой желудочек во время систолы не открывает полулунных клапанов — кровь вовсе не поступает в аорту. При аускультации выслушивается только один (первый) тон.

Чем больше бесплодных экстрасистол, тем скорее наступает истощение сердца и декомпенсация порока. При сопоставлении количества пульсовых подъемов на лучевой артерии и числа сокращений сердца, определяемых при аускультации, может обнаружиться значительное расхождение (дефицит пульса). Величина этого расхождения в какой-то мере пропорциональна степени декомпенсации.
Выключение или значительное уменьшение диастолической фазы (стадии репарации сердца) при пароксизмальной, экстрасистолической тахикардии, особенно при желудочковой ее форме, ведет к истощению функций сердца и нарушению кровообращения в зависимости от длительности припадка. Весьма показательно, что увеличение печени, отеки и другие признаки декомпенсации относительно быстро исчезают после прекращения пароксизма.
При блокадах, главным образом при постоянной, полной атриовентрикулярной блокаде, сердце ставится р невыгодное положение, так как оно лишено того приспособительного механизма, который выражается в тахикардии, обычно возникающей при повышенной нагрузке, предъявляемой организмом к сердцу. Увеличение минутного объема крови может происходить только за счет увеличения ударного объема крови, т. е. за счет усиления единичного сокращения сердца, что свойственно и доступно здоровым и тем более тренированным сердцам (тренированному, рационализированному в многочисленных своих функциях организму спортсмена).
При поражении клапанного аппарата, сопровождаемого, как правило, и поражением миокарда, значительное увеличение ударного объема крови мало доступно сердцу больного с пороком сердца: при повышении требований к сердцу (физическое напряжение и др.) может наступить декомпенсация порока. Состояние миокарда имеет решающее значение (см. описание травматического порока с травматической блокадой).
Расстройство мозгового кровообращения, главным образом при преходящей атриовентрикулярной блокаде, нарушая регулирующую роль коры головного мозга, конечно, может оказать неблагоприятное влияние на кровообращение.
При мерцательной аритмии механизм вредного действия на сердце, приводящего к расстройству циркуляции, аналогичен тому, что имеет место при множественных экстрасистолах: при мерцательной аритмии вследствие непрерывного потока импульсов, направленных к желудочкам мерцающими (со скоростью до 400—600 мерцаний в минуту) предсердиями, желудочки сокращаются беспорядочно; многие систолы желудочков оказываются бесплодными — наступает значительный дефицит пульсовых подъемов в сравнении с количеством сердечных сокращений, определяемых при выслушивании.
Количество бесплодных сокращений желудочков и степень дефицита пульса полностью зависят от способности предсердно-желудочкового пучка проводить возбуждение от предсердий к желудочкам. Пораженный обычно тем же процессом, что и клапанный аппарат (ревматизм, сифилис, атеросклероз), атриовентрикулярный пучок, обладающий в норме способностью проводить до 200—240 и даже несколько более импульсов в минуту, оказывается иногда способным проводить лишь 70—90 и даже меньше импульсов. Таким образом может возникать желудочковая брадисистолия при наличии настоящей предсердной бури («бред сердца», delirium cordis).
В данном случае проявляется своеобразная диалектика явлений: частичный дефект в сердце (ограниченная возможность проведения импульса по предсердно-желудочковому узлу) оказывает благотворное влияние на сердечную деятельность в целом, защищая желудочки (основной элемент мотора) от истощающей тахикардии (тахисистолии) с большим количеством бесплодных систол. Поэтому у больного с пороком сердца нарушение циркуляции легко возникает при тахикардической форме мерцательной аритмии.
При брадикардической форме, которая сразу даже и не распознается (без электрокардиограммы) и смешивается с дыхательной (юношеской) формой, дающей в связи с повышением тонуса блуждающего нерва также колебание ритма, нарушения циркуляции обычно долго не наступает. Расстройство кровообращения, возникающее при тахикардической форме мерцательной аритмии, легко уступает лечению препаратами группы наперстянки, при помощи которых (благодаря их положительному ваготропному действию, понижающему функцию проводимости) тахикардическая форма мерцания переводится в брадикардическую форму: желудочки бьются медленно, репаративная фаза (диастола желудочков) удлиняется. Другие свойства наперстянки, понятно, также при этом оказывают свое терапевтическое действие.
Наряду с терминами «компенсация» и «декомпенсация» мы пользуемся также термином «аккомодация» — приспособление сердечно-сосудистого аппарата к меняющимся условиям кровообращения. Амплитуда (ширина) аккомодации дает динамическую характеристику достаточности кровообращения. Она определяется реакцией сердечно-сосудистого аппарата на различные нагрузочные (функционально-диагностические) пробы. Амплитуда аккомодации легко познается при оценке влияния на сердечно-сосудистый аппарат условий труда и быта: переносимость тяжелых трудовых процессов, восхождение на гору (или на лестницу) и т. п. Люди тренированные (спортсмены) обладают большей шириной аккомодации, чем нетренированные.
По мере развития болезненного процесса в самом сердце или возникновения других болезненных состояний в организме, подрывающих фунциональное состояние сердечно-сосудистого аппарата, ширина аккомодации снижается. Компенсация порока сохраняется лишь при полном покое больного (при постельном содержании, например). При небольшой психофизической нагрузке уже могут наступить циркуляторные расстройства: амплитуда аккомодации равна нулю, хотя в состоянии покоя декомпенсации (нарушения кровообращения) нет.
Поэтому, говоря о компенсированном пороке с сохраненной трудоспособностью, мы имеем в виду динамическую характеристику этой компенсации, т. е. наличие достаточной (для труда средней напряженности) амплитуды аккомодации сердечно-сосудистого аппарата.
При разделении декомпенсации на три степени также принимается в расчет, наряду с тяжестью клинической картины, и возможность восстановления способности приспособления сердечно-сосудистого аппарата к психофизическим нагрузкам с различными лечебными мероприятиями.
С некоторым правом можно говорить о двух типах декомпенсации: право- и левожелудочковом, которые, однако, в изолированном виде почти не встречаются; чаще имеет место тотальная недостаточность сердца с преимущественным клиническим проявлением недостаточности одного из желудочков. С. П. Боткин, указывая на общность нервной системы обоих желудочков, допускал асинергию лишь в относительно малом количестве клинически наблюдаемых случаев. В настоящее время следует упомянуть также об известной общности кровоснабжения желудочков и о ведущей роли в коронарном кровообращении левого желудочка.
- Вернуться в оглавление раздела "Кардиология."
Мерцательная аритмия
А.Д. – Цикл этих передач посвящен человеческому сердцу, сердцу во всех его сложностях, рисках и возможностях, возможностях продлить здоровье сердца и соответственно, собственную жизнь. Ольга Леонидовна, мы привыкли к тому, что наше сердце стучит ритмично, поддерживая в нас уверенность в том, что все в порядке, вообще в жизни все в порядке. Но иногда ритм сердца нарушается. Один из видов такого нарушения, называемый мерцательная аритмия, мы и обсудим в сегодняшней передаче, вернее, Ольга Леонидовна нас посвятит в тайны мерцательной аритмии и в способы предотвратить и лечить это заболевание – мерцательную аритмию.
О.Б. – Надо сказать, что мерцательная аритмия – это такое понятие, которое мы встречаем среди граждан, не имеющих отношение к медицине. В медицинском мире это заболевание называется фибрилляция предсердия. Почему оно так называется, я сейчас расскажу, и почему существует это понятие мерцательная аритмия, я тоже в этому вернусь. Хочу сказать, что это наиболее часто встречающееся заболевание сердца, поэтому мы так часто слышим это словосочетание, которое не только снижает качество жизни людей, но и приводит к тяжелым осложнениям, таким как инсульт, развитие сердечной недостаточности, развитие различных тромбоэмболий, то есть когда тромбы попадают в различные сосуды и вызывают смерть части органа какого-либо. Так вот, фибрилляция предсердия или мерцательная аритмия представляет собой множество фокусов электрической активности, которых в сердце быть не должно. У нас в сердце один есть водитель ритма, который называется синусный узел, при мерцательной аритмии или фибрилляции, возникает множество таких фокусов, которые все начинают работать одновременно и вызывают хаотическое сокращение левого предсердия, специфической камеры сердца, где, как правило, и развивается мерцательная аритмия. Эти хаотические сокращения в медицине называются фибрилляцией. Поскольку визуально они как бы напоминают мерцание звезд, им было дано такое название – мерцательная аритмия. В старину это заболевание называли бредом сердца, поскольку пульс при этом становиться очень не регулярным.
О.Б. – От самой фибрилляции предсердия или мерцательной аритмии умереть нельзя, но она плохо переноситься пациентами, и опасна своими последствиями, наиболее страшный из них – это инсульт. Возникает инсульт из-за того, что при этом заболевании кровь в левом предсердии, как мы уже говорили, движется очень медленно, замедление кровотоков приводит к формированию тромбов, дальше тромбы попадают в главную камеру сердца – левый желудочек, и оттуда могут разноситься с током крови в любой орган. Поскольку головной мозг – основной орган за счет чего человек живет, то инсульт, естественно, гибель части мозга может приводить не только к инвалидизации, но и к смерти. Точно также может развиться инфаркт миокарда, если тромб попадет в сосуды сердца. Также может быть гангрена руки или ноги при попадании тромба в другие области. Кроме того, конечно же, сам высокий пульс, чаще всего встречающийся при аритмии, приводит к тому, что сердце работает с перегрузкой и развивается сердечная недостаточность, которая впоследствии тоже может приводить к очень неприятным последствиям.
А.Д. – Если говорить о причинах фибрилляции предсердия, то вероятно есть причины, зависящие от нас, например, которые мы вызываем неправильным образом жизни, а есть, продиктованные природой, заданные свыше. Я в этой части правильно догадался?
О.Б. – Абсолютно правильно догадались. Во-первых, существует несколько форм мерцательной аритмии, которые именно связаны с причинами возникновения, то есть клинически они все протекают одинаково, но причины разные. Одна из наиболее частых причин – это артериальная гипертония, о которой мы будем говорить со временем. Есть форма, так называемой изолированной фибрилляции предсердия, когда есть локальные фокусы в определенных анатомических структурах сердца. Есть некие генетические причины, которые мы тоже не можем не предусмотреть, не предотвратить, мы можем только потом лечить препаратами, поскольку они происходят на очень тонком уровне, на уровне ионных каналов. Есть причины, связанные с пороками сердца. Это, наверное, вторая по частоте, я думаю в нашей стране точно, пороки митрального клапана, при длительном существовании которого неизбежно развитие фибрилляции предсердия или мерцательная аритмия. И другие пороки, связанные с повышением давления в области левого предсердия, не буду просто вдаваться в подробности, но все эти пороки могут приводить к развитию аритмии. Еще одна причина – ишемическая болезнь сердца, когда ишемизируется ткань предсердий, происходит некое возникновение полифиброза, то есть перерождение нормальной мышечной ткани в фиброзную, и за счет этого возникают очаги электрической активности. Существуют воспалительные заболевания миокарда, вызываемые вирусами, что последнее время стало тоже очень часто. Или возрастные изменения фиброзной ткани, механизмы точно такие же, как при ишемии. Кроме того, алкогольная интоксикация, даже не постоянная, а периодическая, она также может вызвать нарушение электролитного баланса, то есть изменение соотношение различных минералов и электролитов крови и приводить к развитию мерцательной аритмии. Тяжелые инфекции могут также способствовать интоксикации, но это будут эпизодические случаи, не требующие специального лечения. Эндокринные нарушения, чаще всего поражение щитовидной железы, как правило, особенно в запущенных формах, также осложняются мерцательной аритмией.
А.Д. – Напомним нашим радиослушателям и радиослушательницам, что сегодня в гостях у нашей радиостанции Ольга Бокерия, доктор медицинских наук, профессор, главный научный сотрудник Научного центра сердечно-сосудистой хирургии имени Бакулева. И тема нашей сегодняшней беседы, одна из тем в цикле передач, посвященных здоровью сердца человеческого, мерцательная аритмия. Мерцательная аритмия и ее проявления, фибрилляция предсердия сердца, то есть что мы должны почувствовать, что происходит в организме?
О.Б. – Как правило, люди ощущают нарушение ритма, хотя бывают случаи, когда человек не чувствует, что у него есть мерцательная аритмия, так называемые асимптоматические формы. Если человек ощущает, то он ощущает сердцебиение, оно, как правило, бывает неритмичное, то есть чувство, что сердце то бьется, то не бьется. Если пульс очень высокий, то на фоне высокого пульса выброс из левого желудочка становиться маленьким, и само сердце ишемизируется, то есть к нему поступает малое количество крови, в связи с этим возникает боль. Может быть боль при этом. Может быть отдышка, то есть чувство затруднения вдоха, может быть слабость, головокружение, связанное с небольшим выбросом, вплоть до обморочного состояния, но это уже зависит от частоты сокращения артериального давления, которое при этом бывает. Иногда у людей развивается частое и обильное мочеиспускание, но это симптомы, так скажем, эпизодических форм мерцательной аритмии. А то, что касается постоянной формы, то, в основном, это сердцебиение, отдышка и боль при высоком пульсе.
А.Д. – Если говорит о практике Научного центра сердечно-сосудистой хирургии имени Бакулева, о статистике, каков процент людей, в принципе, подвержен мерцательной аритмии. Можно ли избежать или, в принципе, это все равно постигает значительную часть людей, соответственно, пациентов, которые приходят к вам?
О.Б. – По статистическим данным, встречаемость этого заболевания колеблется от 20 до 40 новых случаев ежегодно на 1000 человек среди мужчин и от 20 до 30 среди женщин. В основном, она связана с возрастом, чем старше человек, тем выше вероятность развития фибрилляции левого предсердия. У нас очень много, к сожалению, пациентов с нарушением ритма о котором мы сегодня говорим, потому что много больных, приходящих к нам с пороками сердца оперироваться в достаточно запущенных стадиях. Много пациентов, которые, к сожалению, переносят миокардит, в том числе в раннем возрасте. Поэтому мы, практически ежедневно, встречаем несколько пациентов с таким нарушением ритма. И вот хочу еще сказать относительно, например, митральных пороков, при которых мерцательная аритмия, такой, практически, постоянный спутник этого заболевания, что развитие фибрилляции левого предсердия при митральном пороке свидетельствует о декомпенсации сердечной деятельности.
О.Б. – Это значит, что человек с митральным пороком, может очень долго не знать о том, что у него есть порок, если не обследовался, потому что это заболевание, которое сердце очень долгое время может компенсировать за счет своих каких-то внутренних ресурсов. Как только происходит срыв ритма, то это, стопроцентно, фибрилляция предсердия или мерцательная аритмия, и это означает, что сердце уже не может работать нормально и обеспечивать организм необходимым количеством кислорода. Что касается предотвращения мерцательной аритмии. Разумеется, в тех случаях, когда она вызвана теми же пороками сердца или высоким артериальным давлением или ишемией сердца, то это все в нашей власти. Регулярно нужно обследоваться. Люди, страдающим частыми ангинами, обязаны хотя бы один раз в жизни, в молодом достаточно возрасте, например, после окончания школы или в институте, в возрасте, скажем, до 30 лет пройти обследование сердца, чтобы выявить наличие или отсутствие поражение клапана сердца, как правило, бывающего на фоне тяжелых ангин и может протекать совершенно бессимптомно. Люди, имеющие высокое артериальное давление, должны следить за размерами своего сердца, то есть надо сделать ультразвук, посмотреть все ли там нормально, записать электрокардиограмму и тогда возможно отследить те изменения, которые будут происходить с ними на протяжении последующих лет, чтобы оценить возможность развития нарушения ритма. При ишемии сердца нужно ее корригировать, восстанавливать, ишемия – это недостаток кислорода, поступающего к сердцу, то есть, когда какой-то сосуд закрыт, его нужно реканализировать, то есть восстановить проходимость, чтобы этот участок сердца, непосредственно предсердия, не ишемизировался, чтобы нормально работала здоровая наша проводящая система сердца, и чтобы не было патологических очагов фиброза.
А.Д, - Ольга Леонидовна, бытовая точка зрения сводится к тому, что если с сердцем начинаются проблемы, то одна проблема повлечет за собой другую проблему и сердце вылечить невозможно до конца. У меня вопрос в данном случае локальный, мерцательная аритмия лечится, ее возможно вылечить?
О.Б. – Ее возможно вылечить при определенных условиях. Первое условие – мы должны полностью исключить те причины, которые ее вызвали. То есть если это эндокринные нарушения, мы должны вылечить ту железу эндокринную, которая их вызывает. Если это какие-то виды интоксикации, инфекции, алкоголь и т.д., нужно полностью исключить эту интоксикацию. Если это порок сердца, значит надо сделать хирургическую операцию, во время этой операции скорректировать, в том числе и ритм, тогда когда гемодинамика, то есть прохождение крови по сердцу будет нормальной, тогда не будет этого нарушения ритма. Еще одно очень важное условие – это длительность, небольшая длительность существует.
О.Б. – Да. Если это непостоянная форма, так называемая пароксизмальная, когда эти эпизоды мерцательной аритмии бывают редко, раз в полгода, раз в три месяца, и длятся недолго и проходят самостоятельно, вероятность, что наше лечение у этого человека будет эффективным очень высока. И третий фактор, тоже имеющий определяющее значение – размер самого левого предсердия. Есть определенные градации, которыми мы пользуемся, и когда измеряется объем левого предсердия, то уже можно сказать вероятность развития рецидива после нашего проведенного лечения, то есть насколько процентов мы гарантируем, что больше это заболевание у человека не возобновится.
А.Д. – Когда вы говорите "мы", имеется в виду центр Бакулева. То от чего, вы сказали, можно лечить, перечислили случаи, в которых нужно сделать то или иное лечебное действие, эти методы лечения присутствуют в центре Бакулева.
О.Б. – Разумеется, они присутствуют и у нас, и во всех ведущих клиниках страны и всего мира. Это в первую очередь, наверное, сейчас, на сегодняшний день, более широко используемый и, наверное, малоинвазивный, метод радиочастотной аблации, или этих электрических очагов (аритмогенных), которые находятся в определенных анатомических структурах, как я уже говорила, когда они устраняются специальным тепловым воздействием. После этого пациенту назначается специальная антиаритмическая терапия на достаточно длительный срок. Хочу сказать, что это время может продолжаться от трех месяцев до года и даже больше, в зависимости от того, исходного уровня фибрилляции предсердия, который был. Далее, мы пользуемся также хирургическими методами устранения этой аритмии, особенно если она идет в сочетании с врожденным или приобретенным пороком сердца. То есть во время коррекции порока сердца корректируется и ритм, проводится специальная хирургическая операция, очень сложная, разработанная в нашем центре. Ее использование начато в начале 80-х годов, и на сегодняшний день этот метод считается крайне эффективным, но он связан с большой открытой операцией на сердце. Кроме того, есть методы торакоскопической техники, то есть под визуальным контролем, они меньше применяются как в нашей стране так и во всем мире, поскольку их эффективность меньше. И есть медикаментозное лечение, когда мы назначаем антиаритмические препараты. Эффективность этого лечения во многом определяется наличием провоцирующих моментов, то есть тех же повышение артериального давления, интоксикации, наличие уже ишемизированной ткани в предсердии и, как правило, медикаментозная терапия больше используется для контроля частоты сердечных сокращений в случае фибрилляции предсердия, нежели на восстановление ритма, когда речь идет о постоянной форме. То есть я хочу сказать, что мы стараемся либо убрать ее полностью и восстановить нормальный синусный ритм, либо, если такой возможности нет, мы назначаем терапию, чтобы частота сердечных ритмов была комфортной, то есть до 80 ударов в минуту, как это бывает при обычном пульсе. Но при этом остается фибрилляция предсердия, при этом в любом случае человек принимает антикоагулянтые препараты, разжижающие кровь, для того чтобы осуществить профилактику тромбоэмболии, инсультов, инфарктов, о которых мы говорили в начале.
Читайте также:
- Лучевая диагностика первичного синовиального хондроматоза височно-нижнечелюстного сустава (ВНЧС)
- Склеродермия. Причины появления - этиология
- Клетки в световом микроскопе. Прокариоты и эукариоты.
- Советы при гастроэзофагеальном рефлюксе (ГЭРБ, желудочно-пищеводном рефлюксе, ЖПР)
- Срочное лечение желудочковой тахикардии. Длительное лечение мономорфной тахикардии
