Нефробластома - опухоль Вильмса. Мезобластическая нефрома.
Добавил пользователь Евгений Кузнецов Обновлено: 07.01.2026
В 2014 году в нашей больнице открылось отделение онкологии. В нём лечатся дети с онкологическими новообразованиями любой локализации. Хирургическое лечение опухолей почек реализуется на базе нашего отделения, при участии специально организованной бригады хирургов, владеющих необходимыми навыками.
Всё лечение выполняется с соблюдением принципов абластики. Когда присутствует такая возможность, мы стараемся использовать минимально-травматичные технологии – лапароскопию, ретроперитонеоскопию, пункционную биопсию под ультразвуковым контролем. К сожалению, иногда позднее выявление процесса и высокая стадия заболевания не позволяют снизить травматичность вмешательства, в этом случае приоритетом в хирургическом лечении является радикальность операции и возможность для пациента продолжить полноценную жизнь.
Ниже кратко освещены вопросы, с которыми мы сталкиваемся наиболее часто.
В настоящее время проблема детской онкологии становится все более и более актуальной. Это связано с ростом количества маленьких пациентов с опухолями почек. Опухоли почек составляют 10—30% всех опухолей у детей.
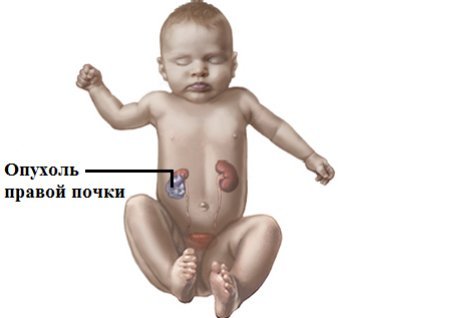
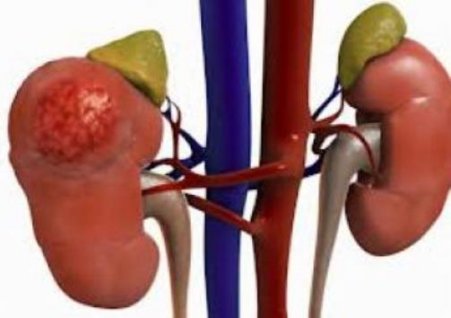
Наиболее распростаренным видом опухолей почек у детей является нефробластома (или опухоль Вильмса), которая составляет около 85—90% случаях всех опухолей.
Опухоль Вильмса — эмбриональная нефробластома почек, развивающаяся из зачатков эмбриональной ткани. Названа по имени немецкого хирурга Макса Вильмса (1867-1917), описавшего ее в 1899 году.
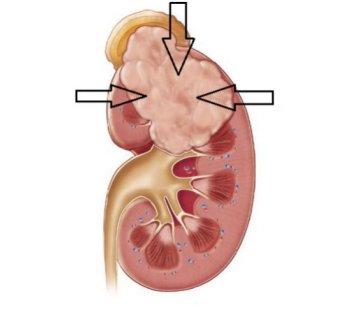
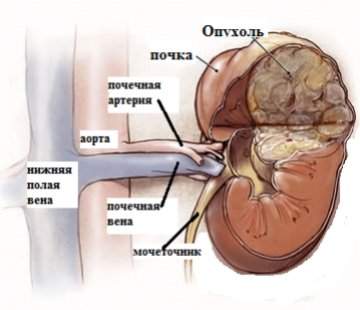
Наиболее часто эти опухоли встречаются у детей в возрасте от 2 до 5 лет. Однако встречается и у новорожденных. Заболеваемость одинаковая среди мальчиков и девочек.
Левая почка поражается несколько чаще, чем правая. Как правило это односторонее поражение.
Опухоль Вильмса растет быстро, но долго не прорастает капсулу почки. При проростании капсулы она распространяется на забрюшинную жировую клетчатку, аорту, инфильтрирует клетчатку другой почки. Микроскопически определяется внедрение опухолевых масс в сосуды с образованием опухолевых тромбов.
Гистологическая картина опухоли Вильмса чрезвычайно разнообразная, но при любом полиморфизме в ней всегда определяются соединительнотканные и эпителиальные клетки. Они могут встречаться в различном сочетании друг с другом, иметь разную степень дифференциации. Так же встречаются настолько недифференцированные клетки, что порой трудно определить их гистологическую пренадлежность. Кроме основных типов клеток, в опухоли всегда наблюдается в неодинаковой степени фиброзная строма с большим количеством мелких сосудов капиллярного типа и более крупных артериальных сосудов. Строма местами может принимать зародышевый мезенхимальный вид. Реже встречаются гладкие и поперечно-полосатые мышечные волокна, хрящевая ткань, костная ткань, нервные волокна. Часты очаги некроза и кровоизлияний.
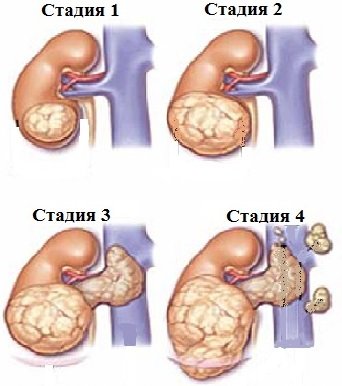
Классификация процесса по стадиям:
- I стадия — опухоль ограничена почкой и полностью удалена.
- II стадия — опухоль выходит за пределы капсулы почки, но удалена радикально.
- III стадия — опухоль выходит за пределы почки и удалить её не представлялось возможным. Гематогенные метастазы не выявлены.
- IV стадия — наличие гематогенных метастазов (лёгкие, печень, кости).
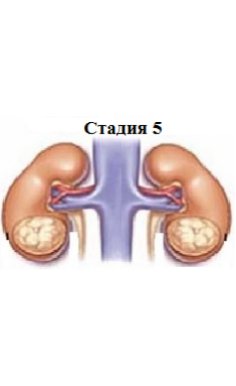
- V стадия — двусторонняя опухоль Вильмса.
Другие онкологические заболевания почек у детей:
- Светлоклеточная саркома почек (Clear cell sarcoma) – онкологическое заболевание, которое может поражать также легкие, печень, мозг и другие мягкие ткани.
- Опухоль RT Rhabdoi – опухоль почек, возникающая преимущественно у младенцев и маленьких детей. Опухоль быстро развивается и распространяется на ткани легких и мозга.
- Нейроэпителиальные(neuroepithelial) опухоли почек(NETK)встречаются редко, ими болеют, как правило, взрослые люди в молодом возрасте. Такие опухоли быстро растут и распространяются.
- Опухоль почки по типуDesmoplastic small round cell – встречается редко, представляет собой саркому мягких тканей.
- Частично дифференцированная нефробластома(Cystic partially differentiated nephroblastoma) – крайне редко встречающаяся разновидность опухоли Вильмса, представляющая собой скопление цист.
- Карцинома почечных клеток (Renal cell carcinoma, RCC) – заболевание редко встречается у младенцев и детей в возрасте до 15 лет, но распространено у молодых людей 15-19 лет. Может распространяться на ткани легких, печени, костей и лимфатических узлов.
- Mesoblastic nephroma – опухоли этого типа диагностируются, как правило, в течение первого года жизни ребенка и хорошо поддаются лечению. Одна из форм этого заболевания может быть обнаружена при ультразвуковом внутриутробном исследовании плода или в течение первых 3 месяцев жизни младенца. Мезобластическая нефрома чаще встречается у мальчиков.
- Первичная синовиальная почечная саркома (Primary renal synovial sarcoma, PRSS) – достаточно редкое онкологическое заболевание почек, встречается, как правило, у взрослых людей молодого возраста.
- Нефробластоматоз характеризуется диффузным или мультифокальным вовлечением почечной ткани остатками нефрогенного листка. Нефрогенные остатки являются очагами метанефрической бластемы, которые сохраняются с 36 недели беременности и имеют потенциал для озлокачествения и трансформации в опухоль Вильмса.
Клиническая картина.
Начальная стадия заболевания в большинстве случаев течет бессимптомно.
Как правило опухоль почки является случайной находкой на плановом УЗИ исследовании брюшной полости во время диспансерного осмотра, или при обращении пациентов за медицинской помощью по другим причине. Наиболее распространенным первичным клиническим проявлением являются боли в животе. Иногда первым симптомом является изменение цвета мочи — макрогематурия. Эти проблемы приводят пациента в клинику, где при проведении первичного обследования выявляется опухоль почки.
Иногда обратиться за медицинской помощью родителей заставляют проблемы, связанные с общим недомоганием ребенка: снижение аппетита, потеря массы тела, быстрая утомляемоть, постоянное плохое самочувствие ребенка, тошнота, приступы необоснованной рвоты.
Часто обращение к врачу, связано с тем, что родители самостоятельно обнаруживают у ребенка образование в брюшной полости.
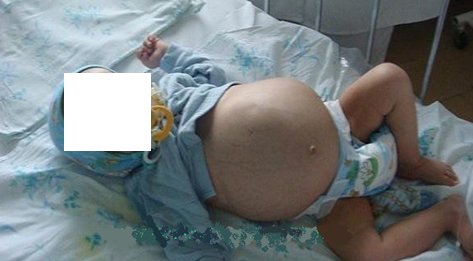
Диагностика.
Помимо осмотра, проведения пальпации живота и УЗИ органов брюшной полости и почек проводят дополнительные методы обследования.
К ним относятся компьютерная томография почек и забрюшинного пространства, компьютерная ангиография, магнитно-резонансная томография. Данные методы обследования помогают точно определить размеры, локализацию опухоли и распространенность процесса, то есть имеется ли инвазивный рост опухоли или процесс не выходит за пределы почки.
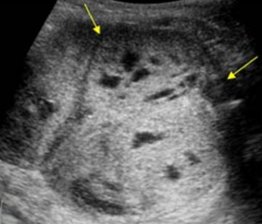
Необходимо выявить очаги метастазирования опухоли. С данной целью выполняется УЗИ брюшной полости и забрюшинного пространства и компьютерная томография органов грудной клетки. Которые достоверно определяют метастазы в органах брюшной и грудной полости (чаще всего поражаются легкие и забрюшинные лимфатические узлы). В большинстве случаев требуется гистологическая верификация опухоли (тонко-игольная аспирационная биопсия с цитологическим исследованием, толстоигольная биопсия с формированием столбика ткани с гистологическим и иммуногистохимическим исследование).
Лечение опухолей почек комбинированное. Оно сочетает в себе активную хирургическую тактику, химиотерпию и при необходимостти лучевую терапию.
Подход к лечению к каждом конкретном случае определяется индивидуально, в зависимости от размеров опухоли, наличие инвазивного роста, наличие матастазов в другие органы.
При большом объеме опухолевой ткани в начале целесообразнее провести курс химиотерапии для уменьшения объема опухоли и лишь потом проводить оперативное лечение.
В ряде случаев первично выполняется хирургическое удаление опухоли с последующим проведением курсового химитерапевтического лечения.
В большинстве случаев при назначении курсовой полихимиотерапии в настоящее время для лечения опухоли Вильмса мы используем протокол SIOP.
На базе нашей клиники создано отделение онкологии, которое тесно сотрудничает с нашим отделением. Совместно с врачами онкологами определяется алгоритм обследования пациента и определяется тактика дальнейшего лечения. Мы подходи к каждому нашему пациенту индивидуально исходя из полученных данных обследования.
В арсенале нашего отделения имеется все необходимое современное диагностическое оборудование для быстрого и качественного обследования пациента с данной патологией:
- Ультразвуковые аппараты экспертного класса
- Компьютерный томограф
- Магнитнорезонансный томограф
- Широкие спектр лабораторной диагностики
- Проведение гистологическиого и иммуногистохимического исследования
- Создана специальная рабочая онкологическая группа врачей различных специальностей.
Мы имеем возможность своевременно выполнить широкий спектр современных высокотехнологичных малоинвазивных хирургических пособий. Таких как:
- Пункционная биопсия под контролем ультразвукового аппарата.
- Открытая биопсия лимфатических узлов.
- Удаление опухоли лапароскопическим доступом (лапароскопическая нефрэктомия, лапароскопическая атипичная резекция почки, лапароскопическая нефруретерэктомия).
Так же выполняются открытые операции по удалению опухолей почек. Таким образом, каждому пациенту поступившему в клинику с диагнозом новообразование почек максимально быстро проводится весь необходимый спектр обследования и лечения.
При своевременном выявлении и лечение детей с данной патологией делает прогноз для дальнейшей жизни максимально благоприятным. Что в процентном соотношении составляет 70—90% вылеченных больных.
Наличие всей необходимой современной диагностической базы и широкий спектр хирургического лечения, слаженная и быстрая работа коллектива, позволяет нам проводить лечение на самом современном уровне, что помогает вылечить и продлить жизнь нашим пациентам.
Морозовская детская городская клиническая больница
Отделение плановой хирургии и урологии-андрологии
Москва, 2014
Морозовская детская клиническая больница Отделение плановой хирургии и урологии-андрологии
Морозовская Детская Городская Клиническая больница г. Москвы
г.Москва, 4-й Добрынинский пер., 1/9
Публикации в СМИ
Опухоль Вильмса — злокачественная опухоль паренхимы почки, чаще возникающая в детском возрасте. Опухоль развивается из перерождённых клеток метанефроса и состоит из эмбриональных, эпителиальных и стромальных клеток в различных пропорциях. Эпителиальные клетки формируют канальцы. Двустороннее поражение возникает в 3–10% случаев. Известны случаи врождённого заболевания (• тип 1, WT1, 194070, 11p13; • тип 2, MTACR1, WT2, 194071, 11p15.5; • тип 3, WT3, 194090, 16q; • тип 4, WT4, 601363, 17q12 q21).
Частота. Опухоль Вильмса составляет 20–30% всех злокачественных новообразований у детей. Заболеваемость — 0,69 на 100 000 человек, распространённость — 8 больных на 100 000 детей в возрасте до 15 лет. Преобладающий возраст — 1–3 года.
Факторы риска. Факторы окружающей среды (радиоактивное излучение, канцерогены).
Сопутствующие аномалии • Врождённые аномалии — аниридия, гемигипертрофия, крипторхизм, гипоспадия, наличие 2 почечных лоханок в каждой почке. Сопутствующие синдромы — синдром Бекуитта–Видеманна, синдром Дрэша, синдром Клиппеля–Треноне • Врождённая мезобластическая нефрома — опухоль почки у новорождённых, связанная с опухолью Вильмса.
Генетические аспекты • Модели возникновения опухоли Вильмса: •• Наследственно генотипированная патология •• Мутация de novo • К группе повышенного риска относят детей со спорадической аниридией в сочетании с хромосомными аномалиями — делеция хр. 11p [см. WAGR (Синдромы разные)].
Патоморфология. Микроскопическое строение значительно варьирует в различных участках одного опухолевого узла. Обнаруживают саркоматозные веретенообразные или звёздчатые клетки, округлые мелкие недифференцированные клетки эмбрионального характера, атипичные эпителиальные клетки различных форм и размеров. Гистологические формы (по преобладающему компоненту) • Низкозлокачественные: поликистозная, фиброаденоматозная, высокодифференцированная эпителиальная, врождённая мезобластическая • Нефробластомы средней степени злокачественности: бластомная, стромальная, нефробластома с тотальной или субтотальной регрессией • Высокозлокачественные: анапластическая, саркоматозная и светлоклеточная саркома.
Классификация
• Стадия I •• Опухоль ограничена почкой и может быть полностью удалена •• Поверхность почечной капсулы не повреждена •• Опухоль не была повреждена перед удалением или во время него •• Не определяется видимой остаточной опухоли по границе резекции.
• Стадия II •• Опухоль выходит за пределы почки, однако может быть удалена полностью •• Определяется местное распространение опухоли, т.е. пенетрация её за внешнюю поверхность почечной капсулы в околопочечную клетчатку •• Сосуды за пределами почки инфильтрированы или содержат опухолевые тромбы •• Может быть выполнена биопсия опухоли или определяется распространение опухоли в пределах поясничной области •• Не определяется видимой остаточной опухоли по границе её резекции.
• Стадия III •• Остаточная негематогенная опухоль распространена в пределах живота •• Определяется один или несколько из следующих признаков ••• Согласно результатам биопсии поражены лимфатические узлы, расположенные в воротах почки, парааортально или дальше ••• Определяется диффузное поражение брюшной полости, например распространение, предшествующее оперативному вмешательству, или отмеченное в ходе него, а также прорастание опухоли через брюшину ••• На поверхности брюшины определяются отсевы опухоли ••• Опухоль распространяется за пределы хирургического вмешательства, результаты получены при микроскопическом исследовании или определяются визуально ••• Опухоль невозможно полностью удалить ввиду местной инфильтрации в жизненно важные органы.
• Стадия IV •• Гематогенные метастазы •• Поражаются органы, более удаленные, чем определяемые как стадия III, т.е. лёгкие, печень, кости и головной мозг.
• Стадия V •• Двухстороннее поражение почек в момент определения диагноза •• Следует попытаться определить стадию заболевания на каждой стороне в соответствии с вышеперечисленными критериями на основании распространённости заболевания перед проведением биопсии.
Клиническая картина
• Пальпируемая опухоль (чаще при отсутствии жалоб), выявляемая случайно родителями или при профилактических осмотрах. На ранних стадиях заболевания опухоль гомогенна, с чёткими контурами и границами, безболезненна при пальпации. На поздних стадиях — резкое увеличение и асимметрия живота из-за негомогенной болезненной опухоли, сдавливающей соседние органы.
• Неспецифические симптомы •• Боль в животе вследствие растяжения капсулы поражённой почки, механического сдавления органов брюшной полости •• Мочевой синдром (лейкоцитурия, гематурия, протеинурия) •• Синдром интоксикации (снижение массы тела, анорексия, субфебрильная температура тела) •• При значительных размерах опухоли — признаки кишечной непроходимости, дыхательной недостаточности.
Лабораторные исследования • Клинический анализ крови (увеличение СОЭ, умеренный лейкоцитоз, невыраженная анемия) • ОАМ (протеинурия, гематурия, лейкоцитурия) • Содержание ЛДГ в крови, катехоламинов в моче (онкомаркёры) • Концентрация ренина в плазме крови • Миелограмма (для выявления метастазов в костный мозг).
Специальные исследования • УЗИ — локализация образования, васкуляризация • Экскреторная урография — деформация (симптом ампутации чашечек) и расширение чашечно-лоханочной системы, симптом «немой» почки. Кальцификаты обнаруживают в 10% случаев • Рентгенологическое исследование органов грудной клетки — лёгочные метастазы (типичные для нефробластомы); уровень стояния диафрагмы • КТ и МРТ • Венография — опухолевый тромб в полой вене.
Дифференциальная диагностика • Другие опухоли (нейробластома, опухоли печени). Типичный возраст больного и локализация опухоли свидетельствуют в пользу опухоли Вильмса с достоверностью 70% без гистологической верификации • Напряжённый гидронефроз.
ЛЕЧЕНИЕ комбинированное
Хирургическое лечение • Нефробластому у детей до 1 года или I–II стадии оперируют незамедлительно, остальных — после 4–8 нед химиотерапии • Операция •• Трансректальная лапаротомия •• Ревизия поражённой и противоположной почек, исследование капсулы •• Удаление опухоли — резекция почки, уретеронефрэктомия •• Лимфаденэктомия с последующей биопсией регионарных лимфатических узлов (брыжеечных и парааортальных) •• При наличии опухолевого тромба в почечной и нижней полой венах — тромбэктомия •• При наличии метастазов в лёгких — удаление метастазов •• При рецидиве опухоли Вильмса — удаление опухолевого узла • При двустороннем поражении проводят удаление опухоли с односторонней уретеронефрэктомией и резекцией второй почки, либо удаляют опухоль с двусторонней частичной резекцией почек • При неоперабельном процессе иссекают участок опухоли для гистологического исследования.
Химиотерапия • Предоперационный период — лечение проводят без гистологической верификации • Послеоперационный период — химиотерапию назначают не позднее 5 дней после вмешательства • ЛС: •• винкристин •• дактиномицин •• доксорубицин •• циклофосфамид.
Лучевая дистанционная терапия. Облучение первичного очага показано при лечении 3–4 стадий опухоли (см. Опухоль, стадии). Также применяют паллиативное облучение метастатических очагов (лёгкие, печень).
Наблюдение после завершения лечения • Первые 2 года — клинический анализ крови, мочи, УЗИ зоны поражения и внутренних органов ежемесячно в течение года, далее 1 раз в 3 мес. Обзорная рентгенография органов грудной клетки, КТ — каждые 3 мес первые полгода, затем через 6 мес • В дальнейшем — КТ брюшной полости, обзорная рентгенография органов грудной клетки 1 р/год (по показаниям — чаще) • Отдалённые последствия терапии •• Вторичная малигнизация (лейкемия, лимфома, гепатоцеллюлярная карцинома, саркома мягких тканей).
Прогноз. Выживаемость пациентов зависит от гистологической формы и стадии опухоли • Уровень выживаемости при своевременном и адекватном лечении •• Стадия 0–1 — 80–90% •• Стадия 2 — 70–80% •• Стадия 3 — 30–50% •• Стадия 4 — менее 20% • Факторы риска продолженного роста опухоли (5–15% случаев) •• Неблагоприятные гистологические формы — анапластическая и саркоматозная •• Возраст ребёнка на момент первичной диагностики старше 3 лет ••
Незавершённое противорецидивное лечение.
Синонимы • Аденосаркома почки • Нефробластома • Нефрома • Нефрома эмбриональная • Опухоль Бирх-Хиршфельда
МКБ-10 • C64 Злокачественное новообразование почки, кроме почечной лоханки
Нефробластома - опухоль Вильмса. Мезобластическая нефрома.
16.05.2022 Иван Августинович, врач-онколог-хирург операционного блока РНПЦ детской онкологии, гематологии и иммунологии. 16.05.2022 !-->
Нефробластома (опухоль Вильмса, WT) является наиболее распространенной опухолью почки у детей, которая может проявляться как в виде единичного узла, так и в виде мультифокального одностороннего поражения либо двусторонней опухоли.
В структуре злокачественных опухолей у детей нефробластома занимает четвертое место, следуя за гемобластозами, опухолями ЦНС и саркомами мягких тканей. Нефробластома составляет примерно 7–8 % всех злокачественных опухолей у детей.
Согласно данным Американского онкологического общества, ежегодно в США выявляется 500–600 новых случаев нефробластомы у детей, или 5 % от всех злокачественных опухолей. По данным детского канцер-субрегистра Республики Беларусь, ежегодно регистрируется 8–9 новых случаев нефробластомы на 1 млн детского населения, что также составляет 5 % от всех злокачественных опухолей. У 78 % детей опухоль диагностируется в возрасте 1–5 лет, пик заболеваемости приходится на 3–4-й год. У взрослых нефробластомы встречаются редко.
История вопроса

Иван Августинович, врач-онколог-хирург операционного блока РНПЦ детской онкологии, гематологии и иммунологии Первым описал нефробластому немецкий патологоанатом и хирург Макс Вильмс. Едва ли он осознавал, что его диссертация «Смешанные опухоли почки» (1899) свяжет его имя с самой распространенной опухолью почки у детей. В своей работе он исследовал 9 (в основном больших по своим размерам) опухолей у детей в возрасте от 11 недель до 11 лет. Макс Вильмс описал опухоль как образование с округлыми клетками (миосаркома) с содержанием эпителиальных структур, в которых было установлено сходство с эмбриональной почкой. Он подозревал, что компонент, названный им круглоклеточной саркомой, представляет собой опухолевые эмбриональные клетки с потенциалом дифференцировки в мезенхиму и эпителий почки, и предположил его происхождение от «бластемы почки», связав онкогенез этих опухолей с почечной эмбриологией.
В первой половине 20-го века хирургическое лечение было единственным методом терапии, частый летальный исход был отчасти обусловлен большими размерами опухоли. Ранняя попытка (1916) лечения неоперабельной нефробластомы при помощи рентгеновского облучения показала, что рентгеновские лучи могут уменьшить опухоль, и это дало первоначальный успех, но метод не получил широкого распространения. Постепенно методы хирургического лечения улучшались, что позволяло спасти часть детей, в частности с небольшими размерами опухоли. Прорыв произошел при комбинировании хирургического лечения с облучением и химиотерапией, о чем в 1956 году сообщила Сидни Фарбер с коллегами, в результате чего 2-летняя выживаемость составила 81 %. Следующим шагом стало создание двух основных исследовательских групп — NWTS и SIOP, которые оказали огромное влияние на успех лечения нефробластомы.
Национальная группа по исследованию опухоли Вильмса (NWTS, National Wilms Tumor Study Group, США), основанная в 1969 году, собрала большое количество пациентов и провела несколько клинических рандомизированных исследований, направленных на оптимизацию лечения для различных групп риска нефробластомы и определения возможных генетических факторов риска. Классификация нефробластомы культового патологоанатома Брюса Беквита, который твердо связал гистопатологию с прогнозами лечения и выявил опухоли с благоприятной или неблагоприятной морфологией, по-прежнему действительна для опухолей без предоперационного лечения.
В Европе небольшая группа преданных своему делу французских врачей в 1961 году открыла клуб детских онкологов, который в 1969 году был преобразован в SIOP — международное общество детских онкологов, членами которого сегодня являются медицинские специалисты из более чем 100 стран мира. SIOP сотрудничает с Группой изучения детского рака Соединенного Королевства (UKCCSG) и немецким Обществом детской онкологии и гематологии (GPOH).
Белорусские детские онкогематологи для лечения нефробластомы в прошлом использовали клинические протоколы как SIOP, так и NWTS. В настоящий момент для лечения детей применяется последний передовой протокол ренальной исследовательской группы SIOP — SIOP RTSG Umbrella, который объединил в себе протокольное лечение наиболее часто встречающихся злокачественных опухолей почек у детей.
Этиология и патогенез
Обычно нефробластома возникает спорадически, в 2 % случаев имеет семейный характер. В норме участки метанефрогенной бластемы, формирующие секреторный аппарат почки (клубочки, извитые канальцы), должны исчезать после 36-й недели беременности, однако у 1 % детей при рождении часть бластемы остается функционирующей. Эти фокусы бластемы описываются как нефрогенные остатки, которые определяются как участки с повышенным риском развития опухоли Вильмса. Судьба нефрогенных остатков двояка: они могут регрессировать или давать малигнизацию, постепенно трансформируясь в нефробластому.
Нефробластома нередко является одним из симптомов врожденных пороков и генетических синдромов. Врожденные аномалии выявляются в 12–15 % случаев опухоли Вильмса. Наиболее часто диагностируются следующие из них: аниридия, гемигипертрофия, синдром Беквита — Видемана, аномалия мочеполового тракта, WARG-синдром, синдром Дениса — Драша.
В начале 1970-х годов американский генетик Альфред Кнудсон, используя предыдущие разработки на гене Rb, предложил две модели туморогенеза при опухоли Вильмса. В первом случае имеет место развитие спорадической нефробластомы, при которой в нефробласте оба аллеля гена WT (Wilms tumor) повреждаются двумя независимыми соматическими мутациями; происходит полная инактивация данного гена, что приводит к развитию опухоли. Мутация носит гомозиготный характер, обнаруживается только в клетках опухоли и не наследуется. Наследственная форма нефробластомы характеризуется передачей мутированной копии гена WT из поколения в поколение. Каждый нефробласт гетерозиготного носителя мутации уже имеет инактивированный аллель WT. Таким образом, для развития нефробластомы достаточно всего одной соматической мутации, затрагивающей оставшуюся копию гена.
В настоящее время эта модель, оставаясь правильной по сути, представляется излишне упрощенной: в патогенез нефробластомы может быть вовлечено множество других генетических поломок.
Клиническая картина
Наиболее частый признак опухоли Вильмса — определяемая пальпаторно опухоль в брюшной полости. Нефробластома может длительное время протекать бессимптомно. Иногда отмечаются боли в животе. Гематурия может выявляться при микроскопическом исследовании. Гипертензия отмечается приблизительно у 25 % пациентов.
Гистологическое строение и классификация
Опухоли почки характеризуются гистологической гетерогенностью. Около 80 % случаев нефробластомы составляют классический вариант опухоли. Гистологическое стадирование предусматривает выделение 3 степеней злокачественности опухолей почки у детей, связанных с прогнозом заболевания. Стадирование применимо для опухолей, которые получали предоперационную химиотерапию, и опухолей, лечение которых началось с хирургического удаления.
Без предоперационной химиотерапии:
- низкий риск: мезобластическая нефрома, кистозная частично дифференцированная нефробластома;
- средний риск: неанапластические варианты нефробластомы, фокальная анаплазия;
- высокий риск: нефробластома — диффузная анаплазия, светлоклеточная саркома почки, рабдоидная опухоль почки.
С предоперационной химиотерапией:
- низкий риск: мезобластическая нефрома, кистозная частично дифференцированная нефробластома, полностью некротизированная нефробластома;
- средний риск: нефробластомы — эпителиальный, стромальный, смешанный, регрессивный типы, нейробластома — фокальная анаплазия;
- высокий риск: нефробластома — бластемный тип, диффузная анаплазия, светлоклеточная саркома почки, рабдоидная опухоль почки.
Клиническое стадирование
В настоящее время группы SIOP и NWTS используют единую систему стадирования нефробластомы, которая является определяющей для лечения:
- 1-я стадия — опухоль локализуется в пределах почки, возможно полное удаление;
- 2-я стадия — опухоль выходит за пределы почки, возможно полное удаление, в т. ч. прорастание капсулы почки, с распространением в околопочечную клетчатку и/или в ворота почки, поражение регионарных лимфатических узлов (стадия II N+); поражение внепочечных сосудов; поражение мочеточника;
- 3-я стадия — опухоль распространяется за пределы почки, возможно неполное удаление, в т. ч. в случае инцизионной или аспирационной биопсии, пред- или интраоперационный разрыв, метастазы по брюшине, поражение внутрибрюшных лимфоузлов (за исключением регионарных), опухолевый выпот в брюшную полость, нерадикальное удаление;
- 4-я стадия — наличие отдаленных метастазов;
- 5-я стадия — двусторонняя нефробластома; варианты двусторонних нефробластом включают: А — поражение одного из полюсов обеих почек; Б — поражение одной почки с вовлечением ворот в опухолевый процесс (тотальное или субтотальное) и одного из полюсов второй почки; С — поражение обеих почек с вовлечением в процесс ворот (тотальное или субтотальное).
Диагностика
Как и при других злокачественных опухолях, диагностика нефробластомы основана на морфологическом заключении. Однако в отношении нефробластомы допускается исключение из традиционного правила «проведение биопсии перед началом химиолучевой терапии».
Во время биопсии возникает нарушение целостности псевдокапсулы, и заключенный в псевдокапсулу опухолевый детрит, имеющий кашицеобразный характер, рассеивается по брюшной полости или по ходу иглы, что увеличивает распространенность опухоли, изменяет клиническую стадию заболевания (автоматически переводит в 3-ю стадию) и ухудшает прогноз. Поэтому у пациентов старше 6 месяцев и младше 16 лет диагноз нефробластомы устанавливают при консервативном обследовании.
Диагностика первичной опухоли основана на выявлении типичных признаков нефробластомы и исключении других заболеваний. В круг дифференциальных диагнозов входят пороки развития почки, гидронефроз, нейрогенные опухоли и другие опухоли забрюшинного пространства, опухоли печени, гамартома. Диагностика нефробластомы и определение стадии включает лабораторные и инструментальные исследования, такие как общеклинические анализы: общий анализ крови и мочи, биохимическое исследование крови, коагулограмма, онкомаркеры, исследование катехоламинов в моче.
Инструментальные методы обследования
- УЗИ органов брюшной полости и забрюшинного пространства — выявление опухоли в трех измерениях и определение объема опухоли. При УЗИ может быть визуализирован опухолевый тромб в нижней полой вене.
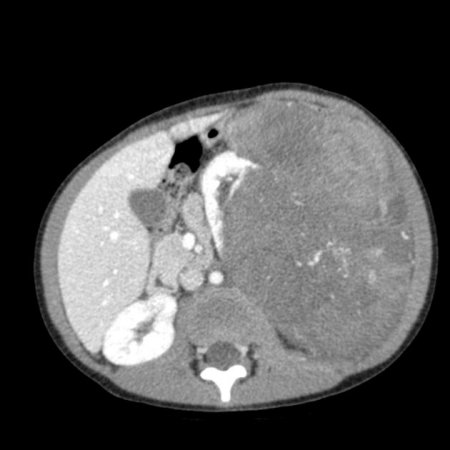
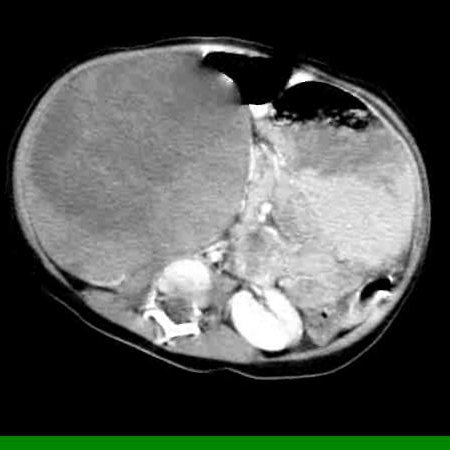
- Компьютерная томография органов брюшной полости и забрюшинного пространства с оральным и внутривенным контрастированием (см. рис. 1).
- Магнитно-резонансная томография брюшной полости и забрюшинного пространства без и с контрастным усилением (дает дополнительную информацию о распространенности и связи опухоли с окружающими органами).
- Ангиография выполняется при сомнениях в диагнозе. На ангиограммах обнаруживается патологическая сеть сосудов, выявляется источник кровоснабжения. Ангиографически возможно визуализировать опухолевый тромб в нижней полой вене.
- Радиоизотопное исследование почек — реносцинтиграфия, которая позволяет оценить как суммарную функцию почек, так и отдельно функцию каждой из них.
- Диагностика метастазов включает рентгенографию грудной клетки; при подозрении на метастазы в легкие — КТ органов грудной клетки. УЗИ брюшной полости и забрюшинного пространства также оценивает метастазы в регионарные лимфоузлы, печень, другие органы и ткани, выпот в брюшную полость.
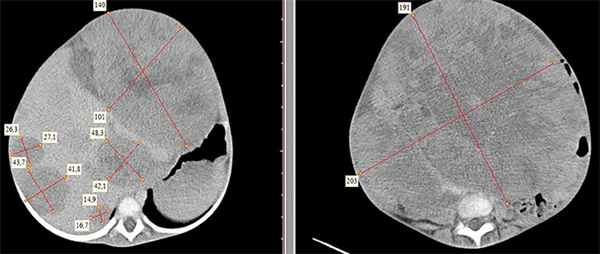
Рисунок 1. КТ брюшной полости ребенка с большой нефробластомой с метастазами в печень.
Лечение
Стандартным является комплексное лечение: химиотерапия, хирургическое лечение и лучевая терапия.
Химиотерапия: согласно протоколу SIOP, в течение 4 недель пациент получает предоперационную химиотерапию препаратами винкристин, дактиномицин для 2–3-й стадии; для 4-й стадии препаратами винкристин, дактиномицин, доксорубицин в течение 6 недель. Пациенты с 5-й стадией стадируются локально для каждой почки, и в зависимости от локальной стадии определяется режим предоперационной терапии.
Целью предоперационной химиотерапии является уменьшение размеров опухоли, что снижает риск интраоперационного разрыва псевдокапсулы, регресса метастазов. На 5-й неделе лечения при 2–3-й стадии и на 7-й неделе при 4-й стадии проводится предоперационное обследование, включающее общеклинические и инструментальные исследования, оценку ответа опухоли на химиотерапию.
Затем выполняется хирургическое лечение — радикальное удаление опухоли в объеме туморнефроуретерэктомии либо же резекции почки, биопсия регионарных лимфоузлов, метастазэктомия.
После операции и получения морфологического заключения проводится послеоперационное рестадирование, и в зависимости от гистологического варианта опухоли, поражения лимфоузлов, наличия метастазов либо же их тотального регресса/некроза определяется тактика послеоперационного лечения, которое может включать различные комбинации химиотерапевтических препаратов и добавление лучевой терапии в течение 26–34 недель.
Прогноз нефробластомы при выполнении программной терапии является хорошим. Выживаемость зависит от стадии заболевания и гистологического варианта. Независимо от прогностических факторов 90 % больных выздоравливают.
Общая выживаемость пациентов с нефробластомой в Республике Беларусь — 92 %, бессобытийная выживаемость — 90 %, что соответствует результатам лечения групп NWTS и SIOP.
Случай из практики
Девочка, 4 года. Мама обратила внимание на наличие дополнительного образования в животе. В связи с этим ребенок был госпитализирован в одну из областных клиник, проведено обследование, обнаружена опухоль брюшной полости. Ребенок переведен в РНПЦ ДОГИ для дообследования.
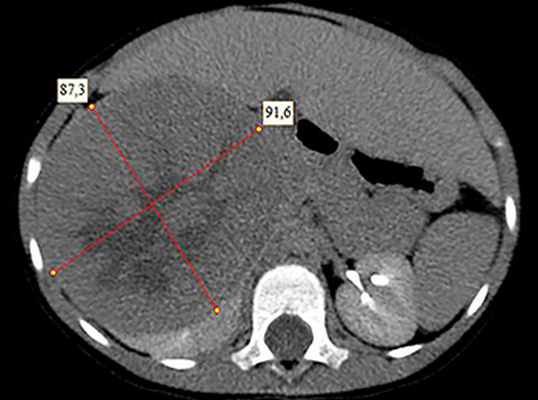
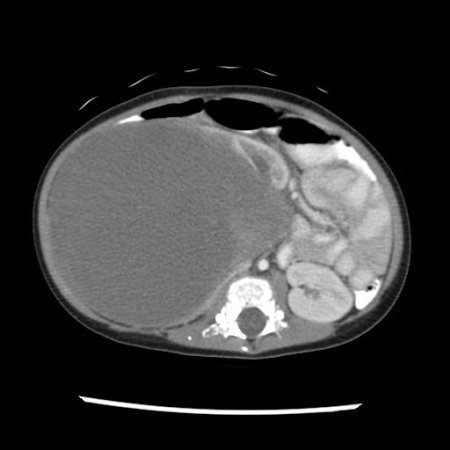
Рисунок 2. КТ: опухоль при поступлении. Клинически: при пальпации опухоль в проекции правой почки до 12 см в диаметре. Общеклинические исследования в пределах возрастной нормы. При КТ органов брюшной и грудной полости: КТ-картина объемного образования правой почки без признаков интрапульмональных метастазов (см. рис. 2). УЗИ брюшной полости: в проекции правой почки солидно-кистозное образование 101ґ114ґ99 мм, объемом 500 мл, васкуляризация активная, интактная часть почки 57ґ12ґ40 мм. Объемное образование правой почки — опухоль Вильмса. Предварительный диагноз: опухоль Вильмса правой почки, 2-я стадия.
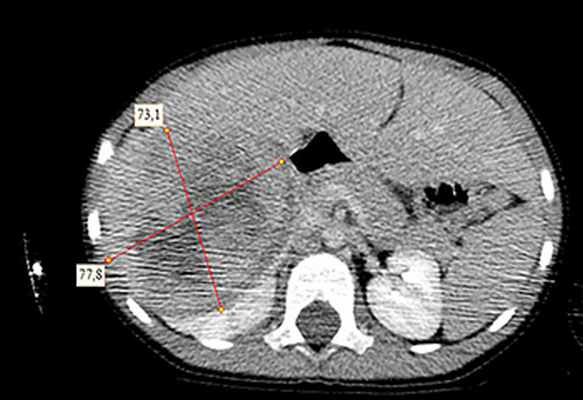
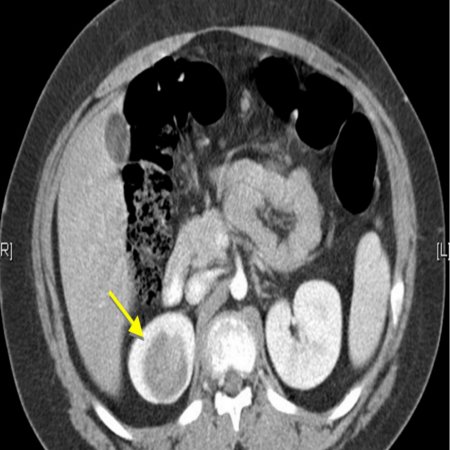
Рисунок 3. Контрольная КТ: опухоль после предоперационной химиотерапии. Ребенку проведена предоперационная химиотерапия. На 5-й неделе лечения КТ-контроль показал уменьшение опухоли в размерах до 90ґ80ґ100 мм (см. рис. 3).
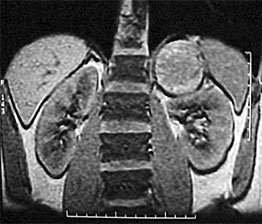
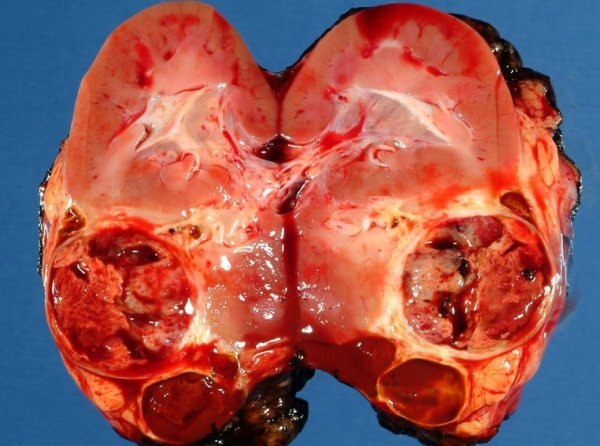
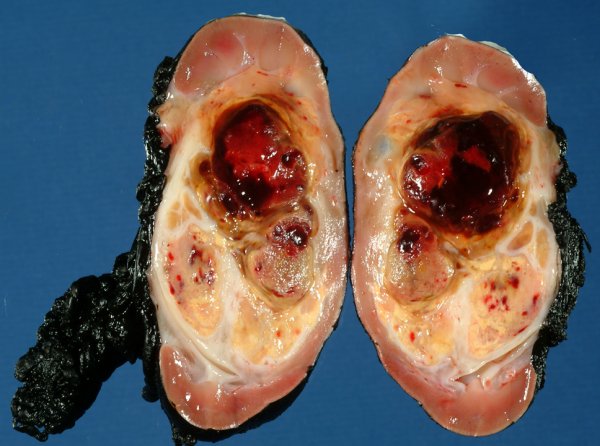
Выполнена операция: лапаротомия, удаление опухоли правой почки с ее резекцией. Гистологическое заключение: классическая нефробластома, промежуточная группа риска (см. рис. 4).
Послеоперационная программа включала еженедельное введение трех препаратов: винкристин, дактиномицин, доксорубицин на протяжении 27 недель. Девочка перенесла лечение удовлетворительно, без осложнений, находится в ремиссии более 5 лет.
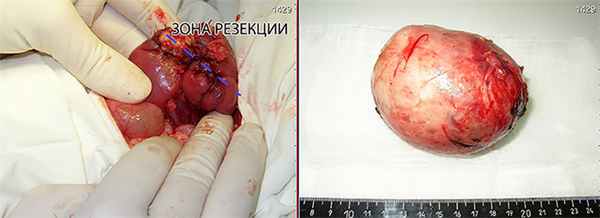
Рисунок 4. Интраоперационная фотография: резецированная почка (справа), опухолевый узел (слева).
Нефробластома - опухоль Вильмса. Мезобластическая нефрома.
Нефробластома - опухоль Вильмса. Мезобластическая нефрома.
Доброкачественная опухоль—переходноклеточная папиллома, злокачественные—переходноклеточный рак, плоскоклеточный рак, аденокарцинома (встречается редко) и недифференцированный рак. Они имеют такое же строение, как и соответствующие опухоли других отделов мочевыводящих путей (см. ниже Опухоли мочевого пузыря).
К ним относятся нефробластома (опухоль Вильмса), мезобластическая нефрома и мультилокулярная (многокамерная) кистозная нефрома. Нефробластома (опухоль Вильмса)—злокачественная опухоль, именуемая также эмбриональной нефромой. Встречается преимущественно у детей первых лет жизни, очень редко—у взрослых. Как правило, первично поражается одна из почек, редко—обе.
Опухоль инкапсулирована, но может инфильтрировать капсулу, прорастать в окружающие органы и ткани, довольно часто и рано дает метастазы, особенно в легкие.
Гистологическое строение опухоли многообразно, часто она имеет смешанный многокомпонентный тканевый состав. Наиболее постоянным компонентом опухоли являются бластемные клетки—мелкие округлые или овальные недифференцированные клеточные элементы с гиперхромным ядром, занимающим почти весь объем клетки; узкий ободок цитоплазмы почти не прослеживается. В большей части опухолей выявляются также низкодифференцированные канальцевые структуры.
Смешанное бластемно-эпителиальное строение в большинстве опухолей преобладает. Но изредка опухоль построена в основном из солидных гнезд бластемных клеток (бластемный вариант нефробластомы) или из тубулярных структур—эпителиальный вариант. Строма опухоли представлена примитивными фибробластами и коллагеновыми волокнами. Во многих опухолях, наряду с бластемными клетками и тубулярными структурами встречаются включения жировых клеток, элементов гладкой и поперечнополосатой мускулатуры, изредка хрящевой и костной ткани, ганглиозные клетки.
Считают, что опухоли с преобладанием мезенхимальных элементов (мезенхимальный, или стромальный, вариант) протекают наиболее благоприятно.
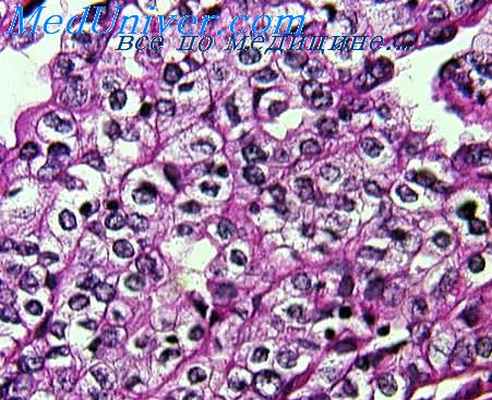
Особой гистологической разновидностью нефробластомы, встречающейся крайне редко, является так называемая фетальная рабдомиоматозная нефробластома. Опухоль почти полностью или целиком построена из поперечнополосатых мышечных клеток, более зрелых, чем в рабдомиосаркоме. Лентовидные рабдомиобласты имеют довольно крупные, периферически или центрально расположенные ядра, цитоплазма эозинофильна, с поперечной исчерченностью и или продольной фибриллярностью. Эти мышечные клетки рассматриваются как аналоги зародышевой (фетальной) скелетной мускулатуры.
Между ними выявляются прослойки зрелой фиброзной ткани, нередко группы жировых клеюк, в небольшом количестве недифференцированные клетки тина элементов нефрогенной бластемы, неопластические тубулярные структуры.
В отличие от классических вариантов нефробластомы фетальная рабдомиобластома довольно часто бывает двусторонней, относительно редко метастазирует в легкие и другие органы.
Описан также саркоматозный вариант нефробластомы недифференцированная светлоклеточная саркома почки. Новообразование может достигать больших размеров, во много раз превышая массу почки ребенка. Как показывает гистологическое исследование, опухоль построена из полигональных или овальных клеток со светлой цитоплазмой. Гликоген в них не выявляется. Ядра довольно крупные с нежным рисунком хроматина. По данным электронной микроскопии, эти клетки имеют саркоматозную природу. Среди них встречаются также тяжи из крупных веретенообразных клеток с гиперхромными продолговатыми ядрами. Митозы обнаруживаются редко.
Строма слабо выражена, нежноволокнистая, местами грубоволокнистая. Изредка среди опухолевых клеток залегают канальцевые структуры, построенные из кубических и призматических клеток с отчетливой базальной мембраной, иногда кистозно расширенные. Остается не вполне ясным, являются ли они опухолевым компонентом или же предшествующими структурами нефрона. В отличие от обычных форм нефробластомы при недифференцированной светлоклеточной саркоме намного чаще отмечается метасгазирование в кости.
Мезобластическая нефрома встречается преимущественно у новорожденных и детей первых месяцев жизни, поэтому ее описывают также как конгенитальную мезобластическую нефрому. Однако известны отдельные случаи выявления ее у детей школьного возраста и даже у взрослых. Обычно опухоль характеризуется доброкачественным течением, но может отмечаться местнодеструирующий рост, изредка наблюдаются рецидивы, что принимается некоторыми исследователями как свидетельство ее полузлокачественной природы.
Основная масса опухоли построена из разрасганий веретенообразных фибробластоподобных и гладких мышечных клеток. Среди них встречаются незрелые канальцевые структуры, выстланные кубическим эпителием, иногда - мелкие кисты с выстилкой из уплощенных эпителиальных клеток, громерулоподобные образования, изредка включения хряща. Митозы обычно малочисленны. В отличие от нефробластомы вокруг опухоли отсутствует капсула, не встречаются очаги некроза и бластемные клетки.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Уважаемый посетитель!
Уведомляем Вас о том, что на данном сайте содержится информация, предназначенная для медицинских специалистов (дипломированных медицинских работников, студентов медицинского образовательного учреждения или представителей компании, работающей в сфере здравоохранения)
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с сайта без предварительной консультации с врачом.
Вы являетесь сотрудником сферы здравоохранения?
Нефробластома (опухоль вилмса)
КОРОТКО О ПОЧКАХ.
Почки представляют собой два бобовидных органа, расположенных на задней поверхности брюшной полости. Размер каждой почки приблизительно с кулак. Нижние ребра грудной клетки защищают почки от травмы.
Основная функция почек заключается в фильтрации крови и освобождении организма от избытка воды, соли и продуктов жизнедеятельности с мочой. Моча выводится из почек через мочеточник, который впадает в мочевой пузырь, где и скапливается моча до момента мочеиспускания. Больной может жить при наличии лишь одной почки.
Нефробластома (опухоль Вилмса) - наиболее частый вид злокачественной опухоли почки у детей. Опухоль названа в честь немецкого врача Макса Вилмса, который впервые описал ее в 1899 году.
Нефробластома обычно поражает одну почку. Однако у 5% больных может быть двустороннее поражение.
Большинство нефробластом диагностируется лишь при достижении ими больших размеров, хотя они еще и не метастазировали (распространились) в другие органы. Средний вес нефробластомы составляет около 500 гр., что значительно превышает вес нормальной почки.
После биопсии или удаления пораженной почки опухолевую ткань исследуют под микроскопом. При этом выделяют два главных типа нефробластомы:
- Нефробластома с благоприятным гистологическим строением
- Нефробластома с неблагоприятным гистологическим строением
При опухолях неблагоприятного гистологического строения ядра (центральная часть клетки, содержащая ДНК) опухолевых клеток очень крупные и измененные, это состояние называется анаплазией. Чем более выражены явления анаплазии, тем хуже исход заболевания.
Благоприятное гистологическое строение означает отсутствие признаков анаплазии и хороший прогноз. В 95% случаев выявляется благоприятное гистологическое строение нефробластомы.
ДРУГИЕ ТИПЫ ОПУХОЛЕЙ ПОЧКИ.
Около 90% опухолей почек у детей составляют нефробластомы, в то время как у взрослых нефробластома встречается крайне редко. Почти все злокачественные опухоли почек у взрослых относятся к почечноклеточным карциномам, которые у детей диагностируются очень редко.
У детей могут диагностироваться и другие редкие опухоли: мезобластическая нефрома, светлоклеточная саркома и злокачественная рабдоидная опухоль.
Если эти редкие опухоли почек у детей достигают больших размеров и выходят за пределы почек, то прогноз заболевания плохой. Эти опухоли лечатся более интенсивно по сравнению с нефробластомой.
Факторы риска при нефробластоме
Фактор риска - это то, что повышает вероятность развития рака. При различных опухолях существуют различные факторы риска. Они могут включать генетические (наследуемые) факторы, а также факторы, связанные с окружающей средой и образом жизни. В целом, факторы, связанные с образом жизни (курение, неправильное питание и физическая пассивность) являются наиболее важными факторами при большинстве злокачественных опухолей у взрослых. Однако они оказывают незначительное влияние на риск развития опухолей у детей, если оказывают вообще.
Факторы риска окружающей среды.
Не обнаружено взаимосвязи между нефробластомой и факторами окружающей среды как до, так и после рождения ребенка.
Генетические и наследуемые факторы риска.
Случаи нефробластомы в семье. У 1-3% детей с нефробластомой имеется один и более родственников, которые перенесли такое же заболевание. Предполагается, что эти дети наследовали измененный ген от одного из родителей, что значительно повышает риск возникновения нефробластомы. У больных с семейными случаями нефробластомы по сравнению со спорадическими опухолями (без наличия родственников с подобной опухолью) отмечена большая вероятность возникновения двустороннего поражения почек.
Наличие некоторых врожденных дефектов. Существует четкая взаимосвязь между нефробластомой и некоторыми врожденными дефектами. Так, у 15% детей с нефробластомой выявляются врожденные дефекты, чаще представленные синдромами. Синдром - это несколько симптомов, признаков, пороков развития или других нарушений, возникающих у одного и того же больного.
Синдром WAGR: Аниридия (полное или частичное отсутствие радужной оболочки глаза, нарушения со стороны мочеполового тракта (дефекты почек, полового члена, мошонки, клитора, яичек или яичников), отставание в умственном развитии. У больных с такими пороками развития имеется 3%- вероятность развития нефробластомы.
Синдром Beckwith-Wiedemann: Наличие крупных внутренних органов, особенно языка. Возможна гемигипертрофия (увеличение в размерах одной руки или ноги с одной стороны тела). У таких людей вероятность развития нефробластомы повышена.
Синдром Denis-Drash: Неразвитие полового члена, яичек и мошонки. По этой причине мальчики с этим синдромом по ошибке могут приниматься за девочек. По неизвестной причине почки у таких детей начинают плохо функционировать или прекращают свою деятельность вообще. В этих измененных почках и может возникать нефробластома.
Имеется и ряд других более редких синдромов, связанных с нефробластомой.
Генные и хромосомные изменения у детей с врожденными дефектами и нефробластомой. Гены определяют цвет глаз и кожи, группу крови и пр. Изменения в ДНК гена может привести к развитию болезни. Изменения ДНК называют мутациями. Иногда эти мутации наследуются от родителей. Это объясняет тот факт, что некоторые заболевания чаще встречаются среди членов одной и той же семьи.
Гены являются частью хромосом, которые представляют собой гигантские молекулы ДНК, содержащие тысячи генов. ДНК содержатся в 23 парах хромосом. Один ген из каждой пары наследуется от матери и один - от отца.
Ранее приведенные синдромы ассоциируются с делециями (отсутствием части ДНК) или мутациями генов на хромосоме 11.
ДРУГИЕ ФАКТОРЫ РИСКА.
Раса. Риск возникновения нефробластомы несколько выше у афроамериканцев по сравнению с белыми и ниже всего среди американцев азиатского происхождения. Причина этого не ясна.
Пол. Риск возникновения нефробластомы несколько выше у девочек по сравнению с мальчиками.
Что вызывает нефробластому?
Хотя существует четкая связь между нефробластомой, врожденными дефектами и генетическими мутациями, у большинства детей с этой опухолью не обнаруживается никаких врожденных дефектов или наследуемых генетических изменений.
Причина развития нефробластомы у детей еще не выяснена, однако достигнут значительный прогресс в понимании многих явлений, возникающих в процессе формирования нормальных почек у плода, а также того, как изменяется этот процесс, приводя к нефробластоме.
Почки развиваются очень рано в утробе матери. Иногда в процессе их развития могут возникать дефекты. Некоторые клетки, которые должны были бы превратиться в зрелые клетки почки, этого не делают и остаются эмбриональными (фетальными, или ранними). Некоторые скопления этих ранних почечных клеток могут существовать в течение определенного периода времени после рождения ребенка. Обычно эти клетки созревают к 3-4 годам ребенка. Если этого не случается, то клетки могут начать расти бесконтрольно. Как результат такого процесса - развитие нефробластомы. Наличие мутации или делеции генов WT1 или WT2 повышает риск того, что некоторые клетки останутся эмбриональными и приведут к развитию нефробластомы.
Как часто встречается нефробластома?
В структуре злокачественных опухолей у детей в России нефробластома занимает 4 место (6%), уступая опухолям кроветворной и лимфатической системы (40%), опухолям центральной нервной системы (15%) и саркомам мягких тканей (8%). Частота ее составляет от 0,4 до 1 на 10 тысяч новорожденных детей.
В США ежегодно выявляется почти 500 новых случаев нефробластомы и это число постоянно в течение многих лет. Нефробластома чаще всего возникает у маленьких детей. По мере увеличения возраста ребенка частота выявления нефробластомы уменьшается. После 6 лет опухоль встречается редко. Нефробластома выявляется несколько чаще среди афроамериканцев и девочек.
Можно ли предотвратить развитие нефробластомы?
К сожалению, в настоящее время не существует способов предотвращения развития нефробластомы.
Возможно ли раннее выявление нефробластомы?
Дети, имеющие врожденные дефекты, связанные с возможностью возникновения нефробластомы, должны находиться под наблюдением и проходить специальное обследование. Ультразвуковое исследование (УЗИ) должно выполняться каждые три месяца до достижения ребенком 6-7-летнего возраста с целью раннего распознавания опухоли почки, когда она еще не распространилась по другим органам. Необходимо сообщить врачу о наличии в вашей семье родственника с нефробластомой и обследовать. всех других детей семьи с регулярным выполнением УЗИ.
Учитывая редкость нефробластомы, нет надобности рекомендовать УЗИ в качестве метода скрининга (использование какого-либо метода исследования у людей без признаков и симптомов болезни), если, конечно, у ребенка не имеется факторов риска развития нефробластомы.
Как диагностируется нефробластома?
Нефробластому порой трудно выявить на ранних стадиях потому, что она часто достигает больших размеров, не вызывая боли у ребенка. Дети с такой опухолью могут выглядеть вполне здоровыми и вести обычный образ жизни. Обычно первым признаком заболевания является увеличение размеров живота. Родители могут заметить увеличение живота или опухолевое образование в нем во время мытья и одевания ребенка. У 25% больных нефробластомой может отмечаться боль в животе, повышение температуры, кровь в моче или повышение артериального давления. Если у Вашего ребенка появились какие-либо из указанных симптомов, нужно немедленно обратиться к врачу.
СВЕДЕНИЯ О ЗАБОЛЕВАНИИ И ОБСЛЕДОВАНИЕ.
При сборе сведений о заболевании врач обращает внимание на факторы риска и симптомы заболевания. Во время обследования могут быть выявлены симптомы опухоли или другие проблемы, связанные со здоровьем.
МЕТОДЫ ОБСЛЕДОВАНИЯ.
Современные методы обследования включают компьютерную томографию (КТ), магнитно-резонансную томографию (МРТ) и ультразвуковое исследование (УЗИ) и играют исключительно важную роль в диагностике большинства видов опухолей почек.
УЗИ. При данном методе используются звуковые волны для получения изображения внутренних органов. При этом ткань здоровой почки отличается от ткани опухоли, а доброкачественные опухоли от злокачественных.
Данный метод применяется в первую очередь при подозрении на нефробластому, так как это безболезненная процедура, позволяющая обследовать весь живот.
Компьютерная томография. Метод позволяет получать множественные детальные поперечные изображения тела и выявить опухоль почки. Одновременное введение контрастного вещества в вену дает возможность иметь более четкую картину исследуемой области.
КТ - один из наиболее эффективных методов обнаружения опухоли внутри почки, а также ее распространения за пределы органа. Легкие являются наиболее частым местом возникновения метастазов при нефробластоме.
Спиральная КТ - новый усовершенствованный метод выявления мелких очагов внутри почки, при котором также используется внутривенное контрастирование.
МРТ(магнитно-резонансная томография). При этом методе применяются радиоволны и сильные магниты, позволяющие более детально изучить орган и вовлеченные в процесс сосуды по сравнению с КТ.
Ангиография. Во время этой процедуры контрастное вещество вводится в артерию, что помогает лучше рассмотреть сосуды, в том числе ведущие в почки, что крайне важно для хирурга при планировании оперативного вмешательства.
Рентгенография грудной клетки позволяет обнаружить поражение легких при нефробластоме.
Сканирование костей. Радиоактивное вещество, введенное в вену, накапливается в зоне поражения костной ткани, что выявляется с помощью специального аппарата. Доза вводимого радиоактивного вещества минимальна и не вредна для ребенка.
ДРУГИЕ МЕТОДЫ ЛАБОРАТОРНОГО ИССЛЕДОВАНИЯ.
Исследование периферической крови дает возможность выявить анемию (малокровие) за счет снижения количества эритроцитов, а биохимический анализ позволяет судить о функции печени и почек.
В анализе мочи можно выявить кровь (эритроциты) и другие составные части мочи.
Как определяется стадия нефробластомы?
Стадия заболевания определяется степенью распространения опухоли. Стадия заболевания уточняется с помощью различных методов исследования, во время операции и с учетом изучения удаленной опухоли.
При нефробластоме выделяют 5 стадий (от I до V) заболевания. Лечение и прогноз болезни в большой степени зависят от стадии опухоли.
I стадия нефробластомы диагностируется в 41% случаев, II - в 23%, III - в 23%, IV - в 10% и V (поражение обеих почек) - в 5% случаев.
Лечение нефробластомы
Более 90% детей с нефробластомой полностью выздоравливают. Успехи в лечении достигнуты в результате применения хирургического, лучевого и лекарственных методов.
После обнаружения нефробластомы и уточнения стадии заболевания вырабатывается план лечения.
Принимая во внимание редкость нефробластомы, целесообразно лечиться в специализированных детских онкологических отделениях, в которых врачи обладают значительным опытом. Не следует откладывать лечение ребенка, так как нефробластома обладает очень быстрым ростом.
Лечение нефробластомы включает операцию, химиотерапию и иногда - лучевую терапию. В случае остаточной опухоли после первой операции может потребоваться лучевая терапия и повторное оперативное вмешательство. Основной задачей лечения является удаление первичной опухоли, даже при наличии отдаленных метастазов, например, в легких.
В отдельных случаях опухоль может быть слишком больших размеров и вовлекать в процесс жизненно важные структуры, что делает операцию в данный момент невозможной. У некоторых больных поражение может быть двусторонним. У таких больных сначала применяется химиотерапия или лучевая терапия или комбинация двух методов лечения с целью сокращения размеров опухоли перед ее удалением.
Что происходит после окончания лечения нефробластомы?
После окончания лечения ребенок продолжает наблюдаться и проходить периодическое обследование с целью выявления рецидива, метастазов и проблем роста, связанных с проведенной химиотерапией или облучением.
При этом обычно применяют ультразвуковое исследование (УЗИ) и рентгенографию грудной клетки на предмет выявления возможного роста опухоли в области оперативного вмешательства или появления легочных метастазов. В связи с удалением почки выполняются анализы крови и мочи для оценки функции оставшейся почки.
Частота наблюдения зависит от исходной стадии нефробластомы и гистологической (микроскопической) структуры опухоли (благоприятной или неблагоприятной), вида лечения и проблем, возникших в процессе лечения.
После лечения у ребенка могут возникнуть отдаленные побочные эффекты.
Например, применение противоопухолевого препарата доксорубицина (адриамицина) может привести к повреждению сердца и вызвать сердечную недостаточность за счет слабости сердечной мышцы. У больных, лечившихся повторно в связи с рецидивом (возвратом) нефробластомы, проблем может быть еще больше.
Если девочка получала лучевую терапию по поводу нефробластомы, то у нее возможны проблемы во время будущей беременности. Так, у таких матерей дети могут рождаться преждевременно и с меньшим весом. Кроме того, положение плода в матке может быть с отклонением от нормы.
Появление новых симптомов. Необходимо срочно обратиться к врачу, если у ребенка появились новые симптомы, так как они могут быть ранними признаками рецидива опухоли или отдаленных эффектов лечения. Одним их таких серьезных побочных эффектов является возникновения второй первичной опухоли, вызванной проведенным ранее лечением.
К счастью, такое осложнение после лечения нефробластомы встречается очень редко.
Мероприятия 2022 года
Архив мероприятий
Противораковое общество РОССИИ создано по инициативе ученых-онкологов и главных врачей онкологических диспансеров, представляющих более 50 регионов России, с целью претворения в жизнь программы профилактики рака в России
Рубрики
Контакты
Читайте также:
