Неходжкинская лимфома лимфоузлов поднижнечелюстного пространства - лучевая диагностика
Добавил пользователь Валентин П. Обновлено: 28.01.2026
Неходжкинские лимфомы - системные злокачественные опухоли иммунной системы из клеток внекостномозговой лимфоидной ткани. НХЛ может возникать у людей всех возрастов, однако более половины разновидностей заболевания диагностируют у пациентов старше 60 лет.
Акции
Полное обследование на онкологические заболевания для мужчин и женщин.
Онкоконсилиум может потребоваться как при лечении в «СМ-Клиника», так и пациентам других медицинских учреждений с целью получения альтернативного мнения.
«СМ-Клиника» предоставляет своим пациентам предоперационное обследование со скидкой до 72%!
Консультация врача-хирурга по поводу операции бесплатно!
Содержание статьи:
Неходжкинские лимфомы (НХЛ) – это опухолевые заболевания лимфы, которые представлены злокачественными B- и T-клеточными лимфомами. По мере прогрессирования опухоль может давать метастазы по всему организму, распространяясь гематогенным путем или через лимфу.
Основными симптомами неходжкинских лимфом костного мозга являются увеличение лимфоузлов, признаки поражения тех или иных органов, повышение температуры тела, интоксикация организма. Диагноз ставится на основе клинической картины, данных рентгенографии, результатов анализов крови, биологического материала, взятого из костного мозга и лимфоузлов. Лечение комплексное, включает в себя лучевую и химиотерапию.
Лимфома неходжкинского типа может возникать у людей всех возрастов, однако более половины разновидностей заболевания диагностируют у пациентов старше 60 лет. В последние годы прослеживается четкая тенденция к увеличению заболеваемости данным видом онкологии.
Причины неходжкинских лимфом
Точные причины возникновения неходжкинской лимфомы (рака) неизвестны, хотя многие данные указывают на вирусную этиологию заболевания. Риск возникновения опухоли также повышают некоторые бактерии (например, Helicobacter pylori).
К факторам, которые увеличивают риск развития заболевания, также относят:
- иммунодефицит (первичный или вторичный, который может быть вызван приемом иммунодепрессантов);
- увеличение и хроническое воспаление лимфоузлов;
- воздействие химикатов (инсектицидов, гербицидов);
- наследственная предрасположенность — повышенный риск у людей, близкие родственники которых имеют диагноз неходжкинская лимфома или лимфома Ходжкина.
Неходжкинская лимфома неуточненного типа является второй по частоте опухолью у пациентов с ВИЧ. Что касается патогенеза неходжкинских лимфом, то большая их часть (около 85%) происходит из В-лимфоцитов (неходжкинская В-клеточная лимфома). Новообразование может развиваться как из клеток-предшественниц, так и из зрелых клеток. Стадия дифференцирования лимфоцитов определяет клинику и исход патологии.
Симптомы НХЛ
Клинические проявления общих симптомов и признаков неходжкинских лимфом могут быть самыми разными.
Первые признаки неходжкинской лимфомы:
- потливость в ночное время;
- повышенная утомляемость, слабость, снижение работоспособности;
- кожный зуд неясной этиологии;
- резкая беспричинная потеря веса;
- повышение температуры тела, не связанное с инфекционными заболеваниями.
Почти половина новообразований возникает в лимфоузлах. В результате они увеличиваются в размере, при пальпации лимфоузлы безболезненные, плотные с окружающими тканями не спаяны, часто сливаются в конгломераты.
Если опухоль возникает в глоточном конце, то у пациента нарушается дыхание, возникает заложенность носа, ощущение инородного тела во время глотания. Миндалины увеличены, возможно свисание синюшной бугристой опухоли из области носоглотки. В патологический процесс могут вовлекаться слюнные железы, пазухи, носовая полость, глазные орбиты, основание черепа. Довольно часто у пациентов увеличены подчелюстные и шейные лимфатические узлы.
Новообразования, возникающие в вилочковой железе и внутригрудных лимфоузлах вначале не имеют выраженной клинической картины.
По мере прогрессирования онкологического заболевания возникают следующие симптомы:
- синюшность кожи в области шеи и лица;
- нарушение глотания;
- одутловатость лица;
- осиплость либо потеря голоса;
- боли в области сердца;
- сухой, мучительный кашель, одышка, боль в груди.
Если опухоль развивается в брюшной полости, то вначале болезнь протекает бессимптомно. По мере роста новообразования появляются несильные боли в животе, метеоризм, вздутие, тошнота. При отсутствии лечения симптомы усиливаются, боли в животе становятся сильными, брюшная стенка напряжена, появляется рвота, возможно развитие кишечной непроходимости.
Если лимфома поражает кожу, то клинически это проявляется образованием узелков, папул, шелушащихся бляшек, могут появляться язвы, зуд. Высыпания могут иметь различный цвет (от багрового до ярко-розового). Увеличиваются лимфоузлы.
При любом типе опухоли может наблюдаться поражение ЦНС. В этом случае к основной клинической картине присоединяется головная боль, нарушение зрения, слуха, параличи, парезы. При поражении костного мозга количество клеток крови в организме уменьшается.
Классификация неходжкинских лимфом
Основные виды неходжкинских лимфом:
- В-клеточные:
- диффузная неходжкинская В-крупноклеточная лимфома;
- мелкоклеточная неходжкинская лимфома;
- нодальная лимфома маргинальной зоны;
- фолликулярная неходжкинская лимфома;
- экстранодальные лимфомы маргинальной зоны;
- селезеночная лимфома маргинальной зоны;
- первичная лимфома ЦНС;
- первичная медиастинальная лимфома;
- лимфоплазмоцитарная лимфома;
- лимфома Беркитта.
- Т-лимфобластная лимфома из клеток-предшественников;
- периферические Т-клеточные лимфомы.
Стадии неходжкинских лимфом
В зависимости от локализации новообразования и количества пораженных органов выделяют четыре стадии заболевания:
1 стадия Поражено не более одной группы лимфоузлов. 2 стадия Поражено две и более групп лимфоузлов с одной стороны от диафрагмы. 3 стадия Поражено две и более групп лимфатических узлов с обеих сторон диафрагмы либо поражены лимфоузлы над диафрагмой и селезенка. 4 стадия Поражаются ткани по всему организму с вовлечением в патологический процесс лимфоузлов (в зависимости от пораженного органа), костного мозга, центральной нервной системы. Диагностика лимфом неходжкинского типа
Заподозрить данную патологию можно при одновременном безболезненном увеличении сразу нескольких групп лимфоузлов и наличии неспецифических общих клинических признаков со стороны пораженных органов.
Основным методом диагностики заболевания является биопсия с последующим цитогенетическим, цитологическим, иммуногистохимическим исследованием взятого биоматериала. Для подбора правильной терапии жизненно важно точно определить тип новообразования. Это улучшает прогноз и повышает шансы на достижение стойкой ремиссии.
Увеличение размеров внутренних и периферических лимфоузлов определяют с помощью визуализационных методов диагностики. Вначале показано проведение УЗИ. Затем, для уточнения диагноза, а также выявления метастазов неходжкинских лимфом и определения стадии болезни проводят сцинтиграфию костной ткани и МРТ внутренних органов. В ряде случаев показано проведение эндоскопии.
Лабораторная диагностика включает общие анализы крови при неходжкинских лимфомах, скрининг на инфекции для выявления факторов риска, а также биохимический анализ крови для оценки работы внутренних органов.
Методы лечения неходжкинских лимфом
Лечение различных форм неходжкинской лимфомы проводится только в условиях стационара, так как требует постоянного наблюдения за пациентом, использования высокотехнологичного оборудования, участия в процессе специалистов разного профиля.
Выбор методов терапии осуществляет лечащий врач, индивидуально для каждого пациента, в зависимости от типа опухоли, ее размеров, локализации, стадии рака, возраста больного, индивидуальных особенностей организма.
Основные методы лечения данного типа опухолей:
- Многокомпонентная полихимиотерапия. Используются препараты-цитостатики, которые подавляют распространение и рост клеток новообразования. Данный метод является основным при лечении большинства видов неходжкинских лимфом.
- Лучевая терапия. При данной патологии используется только в случае, если химиотерапия не дает нужного результата.
- Таргетная терапия. Инновационный метод лечения, суть которого заключается в прицельном воздействии только на клетки опухоли, без вовлечения здоровых лимфоидных тканей.
Прогноз выживаемости при неходжкинских лимфомах
Прогноз зависит от гистологического типа новообразования, степени, на которой опухоль была диагностирована, возраста пациента, наличия сопутствующих заболеваний. При местных формах процент пятилетней выживаемости составляет 50-60%, при генерализованных — 10-15%.
Неблагоприятный прогноз при неходжкинской лимфоме 4 стадии, вовлечении в патологический процесс костного мозга, наличии нескольких очагов поражения. Вместе с тем, современные протоколы лечения при своевременной диагностике позволяют в большинстве случаев добиться долгосрочной ремиссии.
Профилактика
Специфической профилактики не существует. Чтобы снизить риск развития заболевания необходимо соблюдать следующие рекомендации:
- отказаться от вредных привычек;
- соблюдать режим труда и отдыха;
- отказаться от малоподвижного образа жизни, чаще гулять на свежем воздухе;
- при работе на вредном производстве соблюдать все правила техники безопасности;
- по возможности избегать стрессов и нервного перенапряжения;
- укреплять иммунные механизмы защиты организма;
- заниматься физкультурой;
- правильно питаться.
Для своевременного выявления заболеваний лимфатической системы и крови необходимо ежегодно проходить профилактические обследования.
Михайлов Алексей Геннадьевич оперирующий онколог, врач высшей квалификационной категории, к.м.н. стаж: 21 год
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Мантийноклеточная лимфома ( Лимфомой из клеток мантийной зоны )
Мантийноклеточная лимфома – это зрелая В-клеточная неходжкинская лимфома, которая возникает из мелких и средних клеток с неправильными контурами ядер. Основной причиной заболевания называют генную транслокацию CCND1. Клинические проявления включают малоболезненное увеличение лимфоузлов, гепатоспленомегалию, неспецифический интоксикационный синдром. Диагностика мантийноклеточной опухоли основана на результатах цитологического и иммуногистохимического анализа биоптатов. Лечение болезни предполагает интенсивные схемы химио- и иммунотерапии, трансплантацию костного мозга, симптоматическую терапию.
МКБ-10
![Мантийноклеточная лимфома]()
![Лимфаденопатия при МКЛ]()
![Лечение мантийноклеточной лимфомы]()
Общие сведения
Диагноз «мантийноклеточная лимфома» (МКЛ), которую также называют лимфомой из клеток мантии, впервые появился в 1994 г. в «Пересмотренной Европейско-Американской классификации лимфоидных опухолей». Она составляет 3-10% от всех неходжкинских лимфом. Частота встречаемости заболевания варьирует от 0,5-0,7 случаев на 100 тыс. населения младше 65 лет до 3,9 случая в старшей возрастной группе. В России такой диагноз ежегодно обнаруживают примерно у 2500 пациентов. Чаще всего патологию выявляют у мужчин после 60 лет.
![Мантийноклеточная лимфома]()
Причины
В 95% случаев развитие МКЛ связывают с транслокацией гена CCND1 в область конституционально гиперэкспресированных на В-лимфоцитах генов IgVH. Молекулярно-генетическое описание классического переноса – (11;14) (q13;q32), реже встречаются варианты t(2;11)(p11;q13) и t(11;22)(q13;q11). Оставшиеся 5% случаев заболевания вызваны перестройкой протоонкогена в гены легких цепей иммуноглобулинов.
Факторы риска
Значимую роль в развитии лимфопролиферативных процессов играют провоцирующие факторы. К наиболее известным из них относятся вирусные агенты: возбудитель гепатита С, вирус иммунодефицита человека, вирус Эпштейна-Барр. Вероятность мантийноклеточной лимфомы повышается среди пациентов с первичными иммунодефицитами и больных, которые длительное время получают иммуносупрессивную терапию в отделениях трансплантологии. Вклад экзогенных канцерогенов пока недостаточно изучен.
Патогенез
Основу заболевания составляет злокачественная трансформация нормальных В-лимфоцитов, которая возникает на фоне транслокации генов и гиперэкспрессии отдельных вариантов циклинов. Современные данные показывают, что повреждение гена CCND1 – не единственное онкогенное событие при МКЛ. В 80% случаев наблюдаются дополнительные цитогенетические поломки и усиление активности комплекса Cyclin D1-CDK4, который стимулирует переход клеток в фазу деления.
Вторым звеном патогенеза при мантийноклеточной лимфоме является усиление синтеза транскрипционного фактора SOX11. Он регулирует деление и рост злокачественных клеток, стимулирует ангиогенез, является прогностически неблагоприятным маркером. Экспрессия SOX11 важна для дифференциальной диагностики различных вариантов неходжкинских лимфом, когда не удается определить типичную для МКЛ транслокацию генов.
![Лимфаденопатия при МКЛ]()
Классификация
Изучение молекулярной структуры опухолей позволяет разделить МКЛ на классический и индолентный варианты. Классическая лимфома составляет 80-90% случаев, происходит из В-клеток прегерминального этапа дифференцировки. Индолентный тип имеет мутации генов IGHV и является SOX11-негативным, в отличие от предыдущего варианта. В практической онкогематологии широко применяется модифицированная классификация Ann Arbor, в которой выделяют 4 стадии:
- СтадияI. Характеризуется вовлечением лимфатических узлов одной зоны или единичным поражением экстралимфатической ткани.
- СтадияII. Диагностируется при патологии более двух групп лимфоузлов с одной стороны от диафрагмы, либо при сочетанном поражении одного экстралимфатического органа и соседних лимфатических узлов.
- СтадияIII. Проявляется вовлечением лимфоидной ткани по обе стороны от диафрагмы, в том числе с единичным или множественным поражением экстранодулярных образований.
- СтадияIV. Устанавливается при диссеминированных поражениях экстралимфатических органов, независимо от вовлечения в процесс лимфоузлов.
Большое значение для врача-онколога имеет оценка прогностического индекса мантийноклеточной лимфомы. Для расчета этого показателя учитывают возраст пациента, уровень лактатдегидрогеназы крови, число лейкоцитов и обще состояние здоровья. Низкий риск прогрессирования устанавливается при сумме 0-3 балла, промежуточный – 4-5 баллов, высокий – 6-11 баллов.
Симптомы мантийноклеточной лимфомы
Основным проявлением заболевания является увеличение лимфатических узлов в одной или нескольких зонах тела. Периферическая лимфаденопатия на начальных этапах болезни протекает бессимптомно. Узлы имеют плотноэластическую консистенцию и остаются подвижными, по мере прогрессирования мантийноклеточной лимфомы они сливаются в обширные конгломераты. Кожа над увеличенными лимфоузлами не изменена, болевой синдром встречается редко.
Вторым типичным симптомом МКЛ является интоксикация. Больные жалуются на повышение температуры тела, обильное потоотделение вечером и ночью, слабость и снижение работоспособности. Беспокоит кожный зуд, из-за чего на теле остаются множественные следы расчесов. Опухолевый процесс сопровождается резким снижением массы тела: многие пациенты худеют на 10 кг за 2-3 месяца. Вследствие увеличения печени возможна тяжесть и дискомфорт в правом подреберье.
Осложнения
Основной проблемой мантийноклеточной лимфомы считается ее рецидивирование, которое не всегда удается предупредить даже интенсивными схемами фармакотерапии. Увеличение глубоких лимфоузлов чревато компрессией трахеи, пищевода, кишечника и мочеточников. Сдавление органов вызывает дыхательную недостаточность, кишечную непроходимость, задержку мочи. Иммуносупрессия повышает риск бактериальных, вирусных и грибковых инфекций.
Диагностика
Пациенты с симптомами лимфопролиферативных заболеваний проходят обследование у врача-онкогематолога. При первичном осмотре обращают внимание на количество и размеры увеличенных лимфоузлов, наличие гепатоспленомегалии, антропометрические показатели и внешние признаки белково-энергетической недостаточности. Для постановки диагноза назначаются следующие методы исследования:
- УЗИ лимфатических узлов. С помощью сонографии обнаруживают увеличение периферических и внутрибрюшных лимфоузлов, изменение их структуры. Дополнительно проводится ультразвуковая визуализация печени и селезенки, чтобы определить линейные размеры и структуру паренхимы органов.
- Биопсия лимфоузлов. Инвазивная диагностика показана всем пациентам с подозрением на МКЛ перед назначением противоопухолевого лечения. Для исследования необходим образец ткани увеличенного лимфоидного образования или пораженного экстралимфатического органа.
- Компьютерная томография. Исследование шеи, грудной и брюшной полости рекомендовано для оценки размеров и степени распространения лимфаденопатии. По показаниям выполняется МРТ, ПЭТ-КТ, радиоизотопное сканирование с галлием.
- Гистологическое исследование. При мантийноклеточном типе лимфомы определяется зрелоклеточная опухоль с нодулярным, диффузным или смешанным характером роста. При осмотре под микроскопом клетки имеют ядра неправильной формы и ободок бледной цитоплазмы.
- Иммуногистохимический анализ. Для клеток МКЛ характерна фиксация поверхностных иммуноглобулинов M и D, которые позитивны по CD20, CD79a, CD5, CD43. Наблюдается положительное окрашивание на ядерный циклин D1. По результатам иммуногистохимии верифицируется морфологическая форма опухоли.
- Анализы крови. В гемограмме определяют повышение СОЭ, снижение числа эритроцитов и гемоглобина, умеренный тромбоцитоз. В биохимическом анализе крови особое внимание обращают на показатели ЛДГ, общего белка, электролитов, чтобы выявить синдром опухолевого лизиса и сопутствующие поражения внутренних органов. В коагулограмме наблюдается рост Д-димера.
Дифференциальная диагностика
Мантийноклеточную лимфому дифференцируют с более распространенными причинами лимфаденопатии:
- лимфогранулематозом;
- инфекционным мононуклеозом;
- специфическими инфекционными лимфаденитами при бруцеллезе, сифилисе, туберкулезе.
При локализации опухоли в области средостения необходимо исключить тимому. В рамках иммуногистохимического исследования проводится дифференциальная диагностика разных типов неходжкинских лимфом.
![Лечение мантийноклеточной лимфомы]()
Лечение мантийноклеточной лимфомы
Консервативная терапия
Основу лечения заболевания составляет интенсивная схема иммунохимиотерапии с последующей консолидацией. Выбор терапевтической программы зависит от молекулярно-генетических особенностей опухоли, возраста и соматического статуса пациента, тяжести сопутствующих заболеваний. Учитывая агрессивное течение классической МКЛ, терапию рекомендовано начинать в максимально ранние сроки. При индолентной форме возможна выжидательная тактика.
Оптимальным вариантом признана высокодозная химиотерапия, которая проводится по общепринятым протоколам. Она включает один или несколько противоопухолевых препаратов с разными механизмами действия. У пациентов до 65 лет без значимых коморбидных состояний фармакотерапию дополняют трансплантацией аутологичных гемопоэтических стволовых клеток. ТГСК предшествует кондиционирование, которое требует сочетания лучевой терапии и химиотерапии.
Для облегчения состояния больных во время курса иммунохимиотерапии назначается симптоматическое лечение. Обязательно используют обезболивающую терапию, в том числе с применением опиоидных анальгетиков. Важную роль имеет профилактика тошноты и рвоты препаратами центрального действия. Проводится коррекция уровня форменных элементов крови, устраняются проявления нутритивного дефицита.
Экспериментальное лечение
Особое внимание уделяется терапии пациентов старше 65 лет, когда необходимо найти баланс между противоопухолевым действием препаратов и допустимыми побочными эффектами. Большой интерес представляют режимы «chemo-free», которые включают индукционный этап и поддерживающую терапию. Длительность протоколов не превышает 3 года. В клинических исследованиях схема «chemo-free» показывает общую 5-летнюю выживаемость на уровне 77%.
Стандартные схемы химиотерапии дополняются новыми иммунотерапевтическими препаратами. Хорошие перспективы имеют ингибиторы протеасомы 26S, которая взаимодействует с комплексом Cyclin D1–CDK4. В комплексном лечении применяются ингибиторы В-клеточного рецептора, которые угнетают пролиферацию опухолевых клеток. Для терапии рецидивирующей МКЛ используются препараты из группы ингибиторов mTOR-киназы.
Прогноз и профилактика
Появление новых лекарственных средств позволяет снять «печать фатальности» с мантийноклеточной лимфомы. Однако общая 5-летняя выживаемость составляет не более 71%, выживаемость без прогрессирования – 45%. Более благоприятный прогноз для больных с индолентным вариантом патологии, который отличается невысокой опухолевой нагрузкой и низкой пролиферативной активностью (уровень ядерного белка Ki67 менее 10%). Меры профилактики МКЛ пока не разработаны.
2. Мантийноклеточная лимфома: история, современные принципы диагностики, лечение (обзор литературы)/ Г.С. Тумин// Клиническая онкогематология. – 2020. – №13.
3. Мантийноклеточная лимфома: программное лечение первичных больных в возрасте до 65 лет/ В.И. Воробьев, С.К. Кравченко, Э.Г. Гемджян, Ю.Ю. Лорие// Клиническая онкогематология. – 2013. – №3.
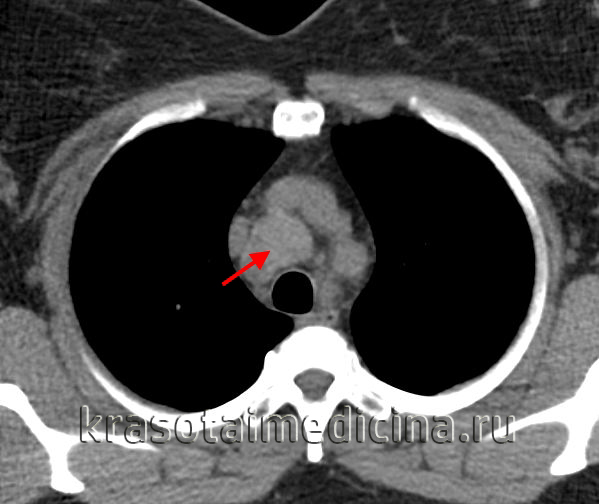
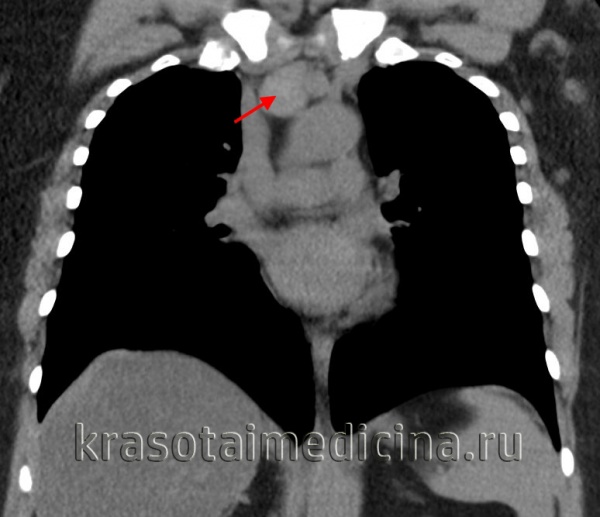
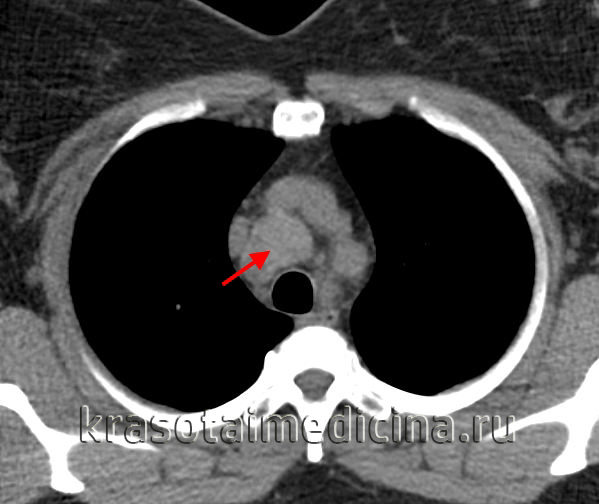
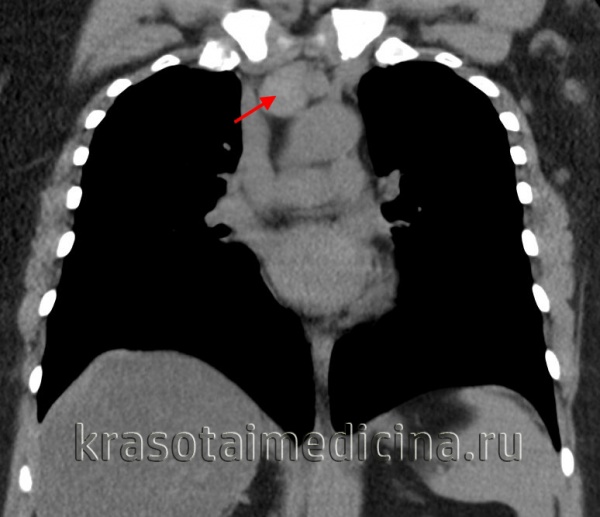
Неходжкинская лимфома лимфоузлов поднижнечелюстного пространства - лучевая диагностика
КТ, МРТ при неходжкинской лимфоме лимфоузлов поднижнечелюстного пространства
а) Терминология:
1. Аббревиатура:
• Неходжкинская лимфома лимфоузлов (НХЛ) поднижнечелюстного (ПНЧ) пространства2. Определение:
• Неходжкинская лимфома = злокачественная опухоль лимфоретикулярной системы, которая предположительно происходит из лимфоцитов и их производныхб) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Множественные двусторонние увеличенные лимфоузлы сразу в нескольких цепях
• Локализация:
о Может быть поражена любая цепь, в том числе I уровня
• Размер:
о Обычно несколько узлов размерами 1-3 см
о Крупный доминирующий узел может достигать 3-5 см
• Морфология:
о Лимфоузлы округлые или овальные, обычно солидные2. КТ при неходжкинской лимфоме лимфоузлов поднижнечелюстного пространства:
• КТ с КУ:
о Множественные двусторонние округлые лимфоузлы, сразу в нескольких цепях
о Контраст накапливают вариабельно:
- Могут быть изоинтенсивны мышцам, могут эффективно накапливать контраст3. МРТ при неходжкинской лимфоме лимфоузлов поднижнечелюстного пространства:
• Т1ВИ:
о Изоинтенсивны мышце
• Т2ВИ:
о Изо- или гиперинтенсивны мышце
• Т1ВИ с КУ:
о Умеренное однородное накопление контраста
о При некрозе накапливают контраст по периферии4. Рекомендации по визуализации:
• Лучший метод визуализации:
о КТ с КУ-исследование первой линии
• Протокол исследования:
о В последнее время для оценки распространенности все чаще используют ПЭТ/КТв) Дифференциальная диагностика неходжкинской лимфомы лимфоузлов поднижнечелюстного пространства:
1. Реактивная лимфаденопатия
• Пациент моложе 20-30 лет с вирусной инфекцией
• Диффузно увеличенные узлы без некроза, размер обычно менее 2 см2. Плоскоклеточный рак лимфоузлов поднижнечелюстного пространства
• Рак полости рта, передних отделов лица, кожи головы
• Узлы уровней IА и IВ > 1,5 см ± центральный некроз3. Метастазы в лимфоузлах:
• Известный первичный очаг (легкое, молочная железа)
• Часто одностороннее поражение4. Саркоидоз лимфоузлов:
• Диффузное увеличение лимфоузлов, также как при лимфоме
• Возможно наличие кальцификатов5. Туберкулез лимфоузлов:
• Пациент с клиникой интоксикации, положительной туберкулиновой пробой + изменениями на рентгенограмме грудной клетки
• Множественные лимфоузлы, неоднородно накапливающие контрастг) Патология:
1. Общая характеристика:
• Этиология:
о Дезрегулированные моноклональные лимфоциты лимфоретикулярной системы
о Существуют доказательства о вирусной природе, но окончательно она не подтверждена
• Сопутствующие отклонения:
о Часто встречается у детей и взрослых со СПИД:
- Вторая по распространенности злокачественная опухоль у взрослых
• Множество подтипов:
о Чаще всего (>30%) встречается диффузная крупноклеточная В-клеточная лимфома2. Микроскопия:
• Гистологическое строение зависит от типа исходных клеток:
о В- и Т-клеточные лимфомы состоят из клеток-предшественников (лимфобластов) или из зрелых лимфоцитовд) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Множественные безболезненные плотные образования подчелюстной области
• Другие признаки/симптомы:
о Системные симптомы: ночные поты, лихорадка, потеря веса, утомляемость, сыпь2. Демография:
• Возраст:
о Медианный: 50-55 лет
• Эпидемиология:
о Встречаемость выше у пожилых и у лиц с иммунодефицитом
о 5% всех злокачественных опухолей головы и шеи3. Течение и прогноз:
• Возможно скрытое течение с плохим прогнозом и агрессивное с благоприятным
• Неблагоприятные прогностические факторы:
о Возраст более 60 лет, > 1 внеузлового очага, стадии III и IV, СПИД4. Лечение:
• Зависит от клеточного типа, стадии и возраста
• Обычно лучевая ± химиотерапия:
о Стадии I и II: неходжкинская лимфома головы и шеи, только лучевая терапия
о Стадии III и IV: диссеминированная лимфома, химиолучевая терапияе) Диагностическая памятка. Следует учесть:
• Думать о неходжкинской лимфоме следует при обнаружении множественных лимфоузлов размерами 1-3 см в нескольких цепях, особенно при отсутствии некрозаж) Список использованной литературы:
1. Harnsberger HR et al: Non-Hodgkin's lymphoma of the head and neck: CT evaluation of nodal and extranodal sites. AIR Am J Roentgenol. 149(4):785-91, 1987Неходжкинские лимфомы ( Лимфосаркома )
Неходжкинские лимфомы – опухолевые заболевания лимфатической системы, представленные злокачественными B- и T-клеточными лимфомами. Первичный очаг может возникать в лимфатических узлах либо других органах и в дальнейшем метастазировать лимфогенным или гематогенным путем. Клиника лимфом характеризуется лимфаденопатией, симптомами поражения того или иного органа, лихорадочно-интоксикационным синдромом. Диагностика основывается на клинико-рентгенологических данных, результатах исследования гемограммы, биоптата лимфоузлов и костного мозга. Противоопухолевое лечение включает курсы полихимиотерапии и лучевой терапии.
![Неходжкинские лимфомы]()
![Неходжкинские лимфомы]()
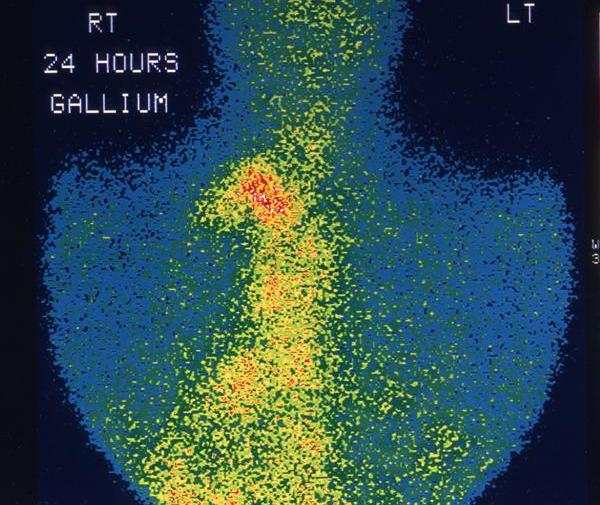
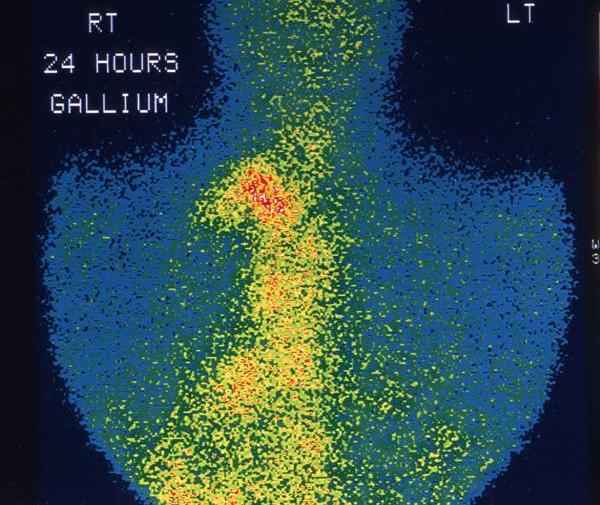
![Сцинтиграфия с галлием-67. Обширное накопление радиоизотопа лимфатическими узлами средостения]()
Неходжкинские лимфомы (НХЛ, лимфосаркомы) – различные по морфологии, клиническим признакам и течению злокачественные лимфопролиферативные опухоли, отличные по своим характеристикам от лимфомы Ходжкина (лимфогранулематоза). В зависимости от места возникновения первичного очага гемобластозы делятся на лейкозы (опухолевые поражения костного мозга) и лимфомы (опухоли лимфоидной ткани с первичной внекостномозговой локализацией). На основании отличительных морфологических признаков лимфомы, в свою очередь, подразделяются на ходжкинские и неходжкинские; к числу последних в гематологии относят В- и Т-клеточные лимфомы. Неходжкинские лимфомы встречаются во всех возрастных группах, однако более половины случаев лимфосарком диагностируется у лиц старше 60 лет. Средний показатель заболеваемости среди мужчин составляет 2-7 случая, среди женщин – 1-5 случаев на 100 000 населения. В течение последних лет прослеживается тенденция к прогрессирующему увеличению заболеваемости.
![Неходжкинские лимфомы]()
Этиология лимфосарком достоверно неизвестна. Более того, причины лимфом различных гистологических типов и локализаций существенно варьируются. В настоящее время правильнее говорить о факторах риска, повышающих вероятность развития лимфомы, которые на данный момент хорошо изучены. Влияние одних этиофакторов выражено значительно, вклад других в этиологию лимфом весьма несущественен. К такого рода неблагоприятным предпосылкам относятся:
- Инфекции. Наибольшим цитопатогенным эффектом на лимфоидные клетки обладает вирус иммунодефицита человека (ВИЧ), гепатита С, Т-лимфотропный вирус 1 типа. Доказана связь инфицирования вирусом Эпштейна-Барр с развитием лимфомы Беркитта. Известно, что инфекция Helicobacter pylori, ассоциированная с язвенной болезнью желудка, может вызывать развитие лимфомы той же локализации.
- Дефекты иммунитета. Риск возникновения лимфом повышается при врожденных и приобретенных иммунодефицитах (СПИДе, синдроме Вискотта-Олдрича, Луи-Бар, Х-сцепленном лимфопролиферативном синдроме и др.). У пациентов, получающих иммуносупрессивную терапию по поводу трансплантации костного мозга или органов, вероятность развития НХЛ увеличивается в 30-50 раз.
- Сопутствующие заболевания. Повышенный риск заболеваемости НХЛ отмечается среди пациентов с ревматоидным артритом, красной волчанкой, что может быть объяснено как иммунными нарушениями, так и использованием иммуносупрессивных препаратов для лечения данных состояний. Лимфома щитовидной железы обычно развивается на фоне аутоиммунного тиреоидита.
- Токсическое воздействие. Прослеживается причинно-следственная связь между лимфосаркомами и предшествующим контактом с химическими канцерогенами (бензолом, инсектицидами, гербицидами), УФ-излучением, проведением лучевой терапии по поводу онкологического заболевания. Прямое цитопатическое действие оказывают цитостатические препараты, применяемые для химиотерапии.
Патологический лимфогенез инициируется тем или иным онкогенным событием, вызывающим нарушение нормального клеточного цикла. В этом могут быть задействованы два механизма - активация онкогенов либо подавление опухолевых супрессоров (антионкогенов). Опухолевый клон при НХЛ в 90% случаев формируется из В-лимфоцитов, крайне редко – из Т-лимфоцитов, NK- клеток или недифференцированных клеток.
Для различных типов лимфом характерны определенные хромосомные транслокации, которые приводят к подавлению апоптоза, утрате контроля над пролиферацией и дифференцировкой лимфоцитов на любом этапе. Это сопровождается появлением клона бластных клеток в лимфатических органах. Лимфоузлы (периферические, медиастинальные, мезентериальные и др.) увеличиваются в размерах и могут нарушать функцию близлежащих органов. При инфильтрации костного мозга развивается цитопения. Разрастание и метастазирование опухолевой массы сопровождается кахексией.
Лимфосаркомы, первично развивающиеся в лимфоузлах называются нодальными, в других органах (небной и глоточных миндалинах, слюнных железах, желудке, селезенке, кишечнике, головном мозге, легких, коже, щитовидной железе и др.) - экстранодальными. По структуре опухолевой ткани НХЛ делятся на фолликулярные (нодулярные) и диффузные. По темпам прогрессирования лимфомы классифицируются на индолентные (с медленным, относительно благоприятным течением), агрессивные и высоко агрессивные (с бурным развитием и генерализацией). При отсутствии лечения больные с индолентными лимфомами живут в среднем 7 – 10 лет, с агрессивными – от нескольких месяцев до 1,5-2 лет.
Современная классификация насчитывает свыше 30 различных видов лимфосарком. Большая часть опухолей (85%) происходит из В-лимфоцитов (В-клеточные лимфомы), остальные из Т-лимфоцитов (Т-клеточные лимфомы). Внутри этих групп существуют различные подтипы неходжкинских лимфом. Группа В-клеточных опухолей включает:
- диффузную В-крупноклеточную лимфому – самый распространенный гистологический тип лимфосарком (31%). Характеризуется агрессивным ростом, несмотря на это почти в половине случаев поддается полному излечению.
- фолликулярную лимфому – ее частота составляет 22% от числа НХЛ. Течение индолентное, однако возможна трансформация в агрессивную диффузную лимфому. Прогноз 5-летней выживаемости – 60-70%.
- мелкоклеточную лимфоцитарную лимфомуи хронический лимфоцитарный лейкоз – близкие типы НХЛ, на долю которых приходится 7% от их числа. Течение медленное, но плохо поддающееся терапии. Прогноз вариабелен: в одних случаях лимфосаркома развивается в течение 10 лет, в других – на определенном этапе превращается в быстрорастущую лимфому.
- лимфому из мантийных клеток– в структуре НХЛ составляет 6%. Пятилетний рубеж выживаемости преодолевает лишь 20% больных.
- В-клеточные лимфомы из клеток маргинальной зоны – делятся на экстранодальные (могут развиваться в желудке, щитовидной, слюнных, молочных железах), нодальные (развиваются в лимфоузлах), селезеночную (с локализацией в селезенке). Отличаются медленным локальным ростом; на ранних стадиях хорошо поддаются излечению.
- В-клеточную медиастинальную лимфому – встречается редко (в 2% случаев), однако в отличие от других типов поражает преимущественно молодых женщин 30-40 лет. В связи с быстрым ростом вызывает компрессию органов средостения; излечивается в 50% случаев.
- макроглобулинемию Вальденстрема (лимфоплазмоцитарную лимфому) – диагностируется у 1% больных с НХЛ. Характеризуется гиперпродукцией IgM опухолевыми клетками, что приводит к повышению вязкости крови, сосудистым тромбозам, разрывам капилляров. Может иметь как относительно доброкачественное (с выживаемостью до 20 лет), так и скоротечное развитие (с гибелью пациента в течение 1-2 лет).
- волосатоклеточный лейкоз– очень редкий тип лимфомы, встречающийся у лиц пожилого возраста. Течение опухоли медленное, не всегда требующее лечения.
- лимфому Беркитта – на ее долю приходится около 2% НХЛ. В 90% случаев опухоль поражает молодых мужчин до 30 лет. Рост лимфомы Беркитта агрессивный; интенсивная химиотерапия позволяет добиться излечение половины больных.
- лимфому центральной нервной системы – первичное поражение ЦНС может затрагивать головной или спинной мозг. Чаще ассоциируется с ВИЧ-инфекцией. Пятилетняя выживаемость составляет 30%.
Неходжкинские лимфомы Т-клеточного происхождения представлены:
- Т-лимфобластной лимфомой или лейкозом из клеток-предшественников – встречается с частотой 2%. Различаются между собой количеством бластных клеток в костном мозге: при 25% - как лейкоз. Диагностируется преимущественно у молодых людей, средний возраст заболевших – 25 лет. Худший прогноз имеет Т-лимфобластный лейкоз, показатель излечения при котором не превышает 20%.
- периферическими Т-клеточными лимфомами, включающими кожную лимфому (синдром Сезари, грибовидный микоз), ангиоиммунобластную лимфому, экстранодальную лимфому из естественных киллеров, лимфому с энтеропатией, панникулитоподобную лимфому подкожной клетчатки, крупноклеточную анапластическую лимфому. Течение большей части Т-клеточных лимфом быстрое, а исход неблагоприятный.
![Неходжкинские лимфомы]()
Симптомы
Варианты клинических проявлений НХЛ сильно варьируются в зависимости от локализации первичного очага, распространенности опухолевого процесса, гистологического типа опухоли и пр. Все проявления лимфосарком укладываются в три синдрома: лимфаденопатии, лихорадки и интоксикации, экстранодального поражения. В большинстве случаев первым признаком НХЛ служит увеличение периферических лимфоузлов. Вначале они остаются эластичными и подвижными, позднее сливаются в обширные конгломераты. Одновременно могут поражаться лимфоузлы одной или многих областей. При образовании свищевых ходов необходимо исключить актиномикоз и туберкулез.
Такие неспецифические симптомы лимфосарком, как лихорадка без очевидных причин, ночная потливость, потеря веса, астения в большинстве случаев указывают на генерализованный характер заболевания. Среди экстранодальных поражений доминируют неходжкинские лимфомы кольца Пирогова-Вальдейера, ЖКТ, головного мозга, реже поражаются молочная железа, кости, паренхима легких и др. органы. Лимфома носоглотки при эндоскопическом исследовании имеет вид опухоли бледно-розового цвета с бугристыми контурами. Часто прорастает верхнечелюстную и решетчатую пазуху, орбиту, вызывая затруднение носового дыхания, ринофонию, снижение слуха, экзофтальм.
Первичная лимфосаркома яичка может иметь гладкую или бугристую поверхность, эластическую или каменистую плотность. В некоторых случаях развивается отек мошонки, изъязвление кожи над опухолью, увеличение пахово-подвздошных лимфоузлов. Лимфомы яичка предрасположены к ранней диссеминации с поражением второго яичка, ЦНС и др.
Лимфома молочной железы при пальпации определяется как четкий опухолевый узел или диффузное уплотнение груди; втяжение соска нехарактерно. При поражении желудка клиническая картина напоминает рак желудка, сопровождаясь болями, тошнотой, потерей аппетита, снижением веса. Абдоминальные лимфосаркомы могут проявлять себя частичной или полной кишечной непроходимостью, перитонитом, синдромом мальабсорбции, болями в животе, асцитом. Лимфома кожи проявляется зудом, узелками и уплотнением красновато-багрового цвета. Первичное поражение ЦНС более характерно для больных СПИДом – течение лимфомы данной локализации сопровождаются очаговой или менингеальной симптоматикой.
Наличие значительной опухолевой массы может вызывать сдавление органов с развитием жизнеугрожащих состояний. При поражении медиастинальных лимфоузлов развивается компрессия пищевода и трахеи, синдром сдавления ВПВ. Увеличенные внутрибрюшные и забрюшинные лимфатические узлы могут вызвать явления кишечной непроходимости, лимфостаза в нижней половине туловища, механической желтухи, компрессии мочеточника. Прорастание стенок желудка или кишечника опасно возникновением кровотечения (в случае аррозии сосудов) или перитонита (при выходе содержимого в брюшную полость). Иммуносупрессия обусловливает подверженность пациентов инфекционным заболеваниям, представляющим угрозу для жизни. Для лимфом высокой степени злокачественности характерно раннее лимфогенное и гематогенное метастазирование в головной и спинной мозг, печень, кости.
Вопросы диагностики неходжкинских лимфом находятся в компетенции онкогематологов. Клиническими критериями лимфосаркомы служат увеличение одной или нескольких групп лимфоузлов, явления интоксикации, экстранодальные поражения. Для подтверждения предполагаемого диагноза необходимо проведение морфологической верификации опухоли и инструментальной диагностики:
- Исследование клеточного субстрата опухоли. Выполняются диагностические операции: пункционная или эксцизионная биопсия лимфоузлов, лапароскопия, торакоскопия, аспирационная пункция костного мозга с последующими иммуногистохимическими, цитологическими, цитогенетическими и другими исследованиями диагностического материала. Кроме диагностики, установление структуры НХЛ важно для выбора тактики лечения и определения прогноза.
- Методы визуализации. Увеличение медиастинальных и внутрибрюшных лимфоузлов обнаруживается с помощью УЗИ средостения, рентгенографии и КТ грудной клетки, брюшной полости. В алгоритм обследования по показаниям входят УЗИ лимфатических узлов, печени, селезенки, молочных желез, щитовидной железы, органов мошонки, гастроскопия. С целью стадирования опухоли проводится МРТ внутренних органов; в выявлении метастазов информативны лимфосцинтиграфия, сцинтиграфия костей.
- Лабораторная диагностика. Направлена на оценку факторов риска и функции внутренних органов при лимфомах различных локализаций. В группе риска производится определение ВИЧ-антигена, анти-HCV. Изменение периферической крови (лимфоцитоз) характерно для лейкемизации. Во всех случаях исследуется биохимический комплекс, включающий печеночные ферменты, ЛДГ, мочевую кислоту, креатинин и др. показатели. Своеобразным онкомаркером НХЛ может служить b2-микроглобулин.
Дифференцировать неходжкинские лимфомы приходится с лимфогранулематозом, метастатическим раком, лимфаденитами, возникающими при туляремии, бруцеллезе, сифилисе, туберкулезе, токсоплазмозе, инфекционном мононуклеозе, гриппе, СКВ и др. При лимфомах конкретных локализаций проводятся консультации профильных специалистов: оториноларинголога, гастроэнтеролога, маммолога и т.д.
![Сцинтиграфия с галлием-67. Обширное накопление радиоизотопа лимфатическими узлами средостения]()
Лечение
Варианты лечения неходжкинских лимфом включают оперативный метод, лучевую терапию и химиотерапию. Выбор методики определяется морфологическим типом, распространенностью, локализацией опухоли, сохранностью и возрастом больного. В современной онкогематологии приняты протоколы лечения лимфосарком, базирующиеся на использовании:
- Химиотерапии. Наиболее часто лечение лимфом начинают с курса полихимиотерапии. Этот метод может являться самостоятельным или сочетаться с лучевой терапией. Комбинированная химиолучевая терапия позволяет достичь более длительных ремиссий. Лечение продолжается до достижения полной ремиссии, после чего необходимо проведение еще 2-3 консолидирующих курсов. Возможно включение в циклы лечения гормонотерапии.
- Хирургических вмешательств. Обычно применяется при изолированном поражении какого-либо органа, чаще - ЖКТ. По возможности операции носят радикальный характер – выполняются расширенные и комбинированные резекции. В запущенных случаях, при угрозе перфорации полых органов, кровотечения, непроходимости кишечника могут выполняться циторедуктивные вмешательства. Хирургическое лечение обязательно дополняется химиотерапией.
- Лучевой терапии. В качестве монотерапии лимфом применяется только при локализованных формах и низкой степени злокачественности опухоли. Кроме этого, облучение может быть использовано и в качестве паллиативного метода при невозможности проведения других вариантов лечения.
- Дополнительных схем лечения. Из альтернативных методов хорошо себя зарекомендовала иммунохимиотерапия с применением интерферона, моноклональных антител. С целью консолидации ремиссии применяется трансплантация аутологичного или аллогенного костного мозга и введение периферических стволовых клеток.
Прогноз при неходжкинских лимфомах различен, зависит, главным образом, от гистологического типа опухоли и стадии выявления. При местнораспространенных формах долгосрочная выживаемость в среднем составляет 50-60%, при генерализованных - всего 10-15%. Неблагоприятными прогностическими факторами служат возраст старше 60 лет, III-IV стадии онкопроцесса, вовлечение костного мозга, наличие нескольких экстранодальных очагов. Вместе с тем, современные протоколы ПХТ во многих случаях позволяют добиться долгосрочной ремиссии. Профилактика лимфом коррелирует с известными причинами: рекомендуется избегать инфицирования цитопатогенными вирусами, токсических воздействий, чрезмерной инсоляции. При наличии факторов риска необходимо проходить регулярное обследование.
2. Эпидемиология и биология неходжкинских лимфом/ Хансон К.П., Имянитов Е.Н.// Практическая онкология. – 2004 - Т.5, №3.
4. Современные подходы к терапии неходжкинских лимфом/ Поддубная И. В.// Русский медицинский журнал. – 2011. - №22.
Лимфома средостения
Лимфома средостения – опухоль злокачественного типа, развивающаяся из медиастинальных лимфатических узлов. В большинстве случаев лимфома средостения проявляется симптомами сдавления органов грудной полости: кашлем, затруднением дыхания и глотания, болями в грудной клетке; часто отмечается кожный зуд, ночная потливость. Лимфома средостения обнаруживается с помощью рентгенографии и КТ, диагноз подтверждается после проведения медиастиноскопии, гистологического и иммуноморфологического исследования фрагмента опухоли. Стандартные схемы лечения лимфом предусматривают проведение лучевой и химиотерапии; в некоторых случаях возможно хирургическое удаление опухоли средостения.
![Лимфома средостения]()
![КТ ОГК. Объемное образование в средостении (патологически измененный лимфоузел), подтвержденная лимфома.]()
![КТ ОГК. Патологическое объемное образование в средостении у этой же пациентки (лимфома).]()
Под термином «лимфома средостения» понимаются неходжскинские (ретикулосаркома, лимфосаркома) и ходжкинские (лимфогранулематоз) лимфомы, первично поражающие лимфоузлы средостения. Среди всех опухолей средостения лимфомы составляют немногочисленную группу, тем не менее, частота поражения средостения при лимфогранулематозе составляет до 90%, а при неходжкинских лимфомах - до 50%. Медиастинальные лимфомы преимущественно обнаруживаются у лиц молодого и среднего возраста (20-45 лет).
Чаще всего лимфомы локализуются в передне-верхнем этаже средостения. Длительное индолентное (при лимфогранулематозе) или быстрое агрессивное (при лимфосаркоме) течение затрудняют своевременное выявление злокачественных лимфом. Решение этой проблемы требует интеграции усилий специалистов в области онкологии и торакальной хирургии.
![Лимфома средостения]()
Причины лимфомы средостения
В большинстве случаев непосредственная причина развития лимфомы средостения у конкретного пациента остается невыясненной. Однако гематологии известны факторы, повышающие вероятность возникновения лимфоидных неоплазий в популяции в целом. В группу повышенного риска включены пациенты:
- переболевшие инфекционным мононуклеозом, вирусным гепатитом С
- страдающие аутоиммунной патологией (СКВ, ревматоидным артритом и др.)
- те, чьи ближайшие родственники страдали гемобластозами
- имеющие генетические патологии, характеризующиеся первичным иммунодефицитом – это синдромы Вискотта-Олдрича, Луи-Бар (с-м атаксии–телеангиэктазии), Дункана и др.
- проходящие химиотерапевтическое или лучевое лечение по поводу других онкозаболеваний
- лица, получающие иммуносупрессивную терапию после трансплантации органов.
Среди неблагоприятных экзогенных факторов первостепенное значение придается производственным вредностям, экологическому неблагополучию, избыточной инсоляции, повышенному потреблению животных белков. Влияние употребления алкоголя и табакокурения на развитие лимфом однозначно не подтверждено.
Лимфомы средостения могут иметь первичное (изначально развиваются в медиастинальном пространстве) или вторичное происхождение (являются метастатическими новообразованиями или проявлением генерализованной формы лимфогранулематоза).
Симптомы лимфомы средостения
Ходжкинские лимфомы
Лимфогранулематоз средостения на начальных этапах протекает с минимальной симптоматикой. Нередко увеличение медиастинальных узлов, выявленных с помощью рентгенографии грудной клетки, является единственным признаком заболевания. Начальные клинические проявления обычно включают недомогание, повышенную утомляемость, бессонницу, пониженный аппетит, похудание. Характерны периодические подъемы температуры тела, сухой кашель, потливость по ночам, кожный зуд.
В поздних стадиях ходжкинской лимфомы средостения развивается компрессионный синдром, вызванный сдавлением структур средостения. Клиническим выражением этого синдрома может служить одышка, тахикардия, нарушение глотания, осиплость голоса, одутловатость шеи и лица (синдром верхней полой вены). При осмотре часто определяется увеличение шейных и подмышечных лимфоузлов, выбухание грудной клетки, расширение подкожных вен на груди.
Неходжскинские лимфомы
Чаще бывают представлены ретикулосаркомой, нодулярной или диффузной лимфосаркомой средостения. Они отличаются стремительным инфильтративным ростом и ранним метастазированием в легкие, костный мозг, селезенку, печень, кожу. При лимфосаркоме средостения преобладают признаки компрессионного медиастинального синдрома – затруднение дыхания, удушливый кашель, дисфония, цианоз, сдавление ВПВ.
Примерно у 10% пациентов с лимфомой средостения возникает экссудативный плеврит или хилоторакс, вызванные затруднением венозного или лимфатического оттока либо опухолевой инвазией плевры. В далеко зашедших стадиях опухоль может прорастать перикард, аорту, диафрагму, грудную стенку.
Лимфомы медиастинальной локализации не всегда диагностируются при рентгенологическом обследовании. Компьютерная томография, более детально, чем обзорная рентгенография позволяет рассмотреть конгломерат опухоли, увеличение лимфоузлов средостения, вовлечение паратрахеальных, трахеобронхиальных, прикорневых лимфатических узлов. Диагностическая значимость магнитно-резонансной томографии в верификации лимфом средостения признается не всеми авторами.
![КТ ОГК. Объемное образование в средостении (патологически измененный лимфоузел), подтвержденная лимфома.]()
КТ ОГК. Объемное образование в средостении (патологически измененный лимфоузел), подтвержденная лимфома.
В дополнение к названным исследованиям используется УЗИ средостения, позволяющее оценить состояние внутригрудных лимфоузлов, недоступных для рентгенологической визуализации. Еще более высокочувствительным методом служит лимфосцинтиграфия с цитратом галлия. Для выявления компрессии трахеи и бронхов проводится бронхоскопия.
Поскольку тактика лечения лимфомы средостения определяется гистологическим и иммуногистохимическим типом опухоли, то обязательным этапом диагностики является биопсия. При увеличении доступных для пальпации лимфоузлов проводят эксцизионную, пункционную или прескаленную биопсию. В остальных случаях прибегают к операционной биопсии с помощью медиастиноскопии, парастернальной медиастинотомии, диагностической торакоскопии.
Дифференцировать лимфому средостения необходимо с другими медиастинальными опухолями, кистой средостения, саркоидозом, туберкулезом ВГЛУ, эхинококкозом, лимфаденитом различной этиологии, метастазами рака легкого, медиастинитом и др.
![КТ ОГК. Патологическое объемное образование в средостении у этой же пациентки (лимфома).]()
Лечение лимфомы средостения
Выбор протокола лечения лимфомы средостения зависит, главным образом, от типа и распространенности опухоли. При локальном лимфогранулематозе показана местная лучевая терапия. Иногда при изолированном поражении медиастинальных лимфоузлов прибегают к их хирургическому удалению с последующим лучевым лечением. Алгоритм лечения распространенных стадий лимфогранулематоза предусматривает проведение комбинированной химиолучевой терапии или полихимиотерапии.
Лимфосаркомы средостения также хорошо поддаются лечению с помощью консервативных методов – лучевой и химиотерапии. Многие онкологи и торакальные хирурги в последние годы высказываются за обоснованность хирургического удаления лимфомы средостения. В операбельных случаях операция может быть произведена уже на диагностическом этапе (так называемая тотальная биопсия), однако большинство хирургов признает целесообразность ее выполнения после предварительной противоопухолевой терапии (удаление остаточной опухоли).
Прогноз
Успешность лечения и выживаемость пациентов с лимфомой средостения во многом зависит от иммуноморфологического диагноза. 5-летний безрецидивный порог выживаемости при локальных формах лимфомы Ходжкина преодолевают 90% больных; при IV стадии лимфогранулематоза, даже после полихимиолучевого лечения этот показатель составляет не более 45%. Лимфосаркомы имеют гораздо более неблагоприятный прогноз ввиду быстрой генерализации процесса и частого рецидивирования.
1. Клинические рекомендации по диагностике и лечению лимфопролиферативных заболеваний/ Ассоциация онкологов России (авторский коллектив). - 2014.
2. Неходжкинские лимфомы из периферических T-клеток с преимущественным поражением средостения/ Мазурок Л.А. , Тумян Г. С., и др.// Клиническая онкогематология. – 2008 – Т.1, №3.
3. Дифференциальная диагностика В-клеточных лимфом средостения из крупных клеток: Диссертация/ Артемьева А.С. – 2015.
Читайте также:
- Муковисцидоз (кистозный фиброз): причины, симптомы и лечение
- Ожоговый шок. Этиология ( причины ) ожогового шока. Патогенез ожогового шока.
- Лекарственная терапия атеросклероза. Коррекция обмена липидов.
- Рентгенограмма, КТ, МРТ при пикнодизостозе
- Приобретенная атрофия тимуса. Первичные врожденные иммунодефицитные синдромы