Нейрохирургия менингиомы - симптомы, диагностика, лечение
Добавил пользователь Валентин П. Обновлено: 15.01.2026
Нейрохирургия опухоли хиазмально-селларной области - диагностика, лечение
Опухоли хиазмально-селларной области происходят из содержимого турецкого седла (гипофиза), эмбриональных остатков или из окружающих структур. Первая группа представлена аденомами передней доли гипофиза, которые бывают гормонально активными или неактивными. Второй тип — краниофарингиомы, составляют в основном менингиомы и метастазы и рассматриваются в соответствующих разделах.
Гормонально-активные опухоли выделяют пролактин, гормон роста, адренокоргикотропный гормон (АКТГ), тиреотропный гормон (ТТГ) и гонадотропины (ЛГ/ФСГ). Также возможна и смешанная секреция гормонов. Неактивные аденомы могут вырабатывать субъединицы некоторых гормонов или неадекватно вырабатываемые молекулы-предшественницы. Аденомы гипофиза в основном ограничиваются селлярной областью, но, не будучи гистологически анапластическими, в некоторых случаях способны к инвазивному росту в кавернозном синусе.
Анапластическая аденома гипофиза и рак являются редкими опухолями и обычно развиваются после долгого периода рецидивов и повторных курсов комплексного лечения. Существует много различных схем классификации, но только одна была принята ВОЗ.
Краниофарингиомы возникают из остатков краниофарингеального канала. Они часто кистозные и обладают местной инвазией. Они встречаются в турецком седле, супраселлярно, выше по стеблю гипофиза и на основании воронки. Гистологически они состоят из эпителия кармана Ратке и классифицируются как класс I по ВОЗ, с чрезвычайно редкими случаями анаплазии.
а) Эпидемиология. Аденомы гипофиза могут возникать на протяжении всей жизни, хотя среди детей и пациентов старше 70 лет их доля невелика.
Краниофарингиомы развиваются обычно у детей, второй пик заболеваемости—в конце седьмого десятилетия.
Не описано никаких экологических и генетических причин, связанных с данной группой опухолей.
б) Симптомы опухоли хиазмально-селларной области. Для опухолей турецкого седла характерны некоторые общие, неспецифические симптомы, а также симптомы, которые непосредственно связаны с эндокринной дисфункцией. Неспецифические симптомы изменений поля зрения связаны с компрессией зрительных нервов. Кроме того, сдавление зрительного нерва может привести к серьезной потере остроты зрения и даже слепоте. Внезапное кровоизлияние в опухоль нередко требует неотложной помощи, чтобы спасти пациента от сдавления оптического нерва и потери зрения.
Другим важным общим симптомом для всех больших селлярных опухолей, оказывающих давление на стебель гипофиза или саму железу, является недостаточность функции гипофиза, что особенно опасно влияет на надпочечники, и в конечном итоге может привести к Аддисонову кризу. Любое сдавление железы опухолью, приводящее к недостаточности контроля торможения секреции пролактина может привести к реактивной гиперпролактинемии, которая отличается от гиперпролактинемии, вызванной активной аденомой. Это приводит к бесплодию или аменорее у женщин и снижению либидо у мужчин.
Гормонально-активные аденомы гипофиза имеют свои характерные симптомы в зависимости от продуцирующего гормона. Пролактиномы являются причиной бесплодия и аменореи у женщин, а при большой секреции, даже галактореи. У мужчин наиболее частым симптомом при пролактиномах является импотенция, а при избыточной секреции—гинекомастия.
При аденомах, секретирующих гормон роста, обычно развивается акромегалия у взрослых и гигантизм у детей и подростков.
Адренокортикотропиномы приводят к гипер-кортицизму и развитию болезни Кушинга.
Тиреотропиномы приводят к гиперфункции щитовидной железы, в то время как гонадотропин-секретирующие опухоли могут вызвать проблемы с фертильностью.
Краниофарингиомы обычно сопровождаются частичной гипофизарной недостаточностью и зрительными нарушениями, связанными с компрессией зрительного нерва/хиазмы. Возможна задержка полового созревания, а также нарушения функций гипофиза/гипоталамуса, приводящие к несахарному диабету или пищевым расстройствам.
в) Осложнения. Кровоизлияние в большие аденомы гипофиза, называемое также апоплексией гипофиза, может привести к немедленной потере зрения, головной боли, тяжелым нарушениям функции гипофиза, в том числе несахарному диабету.
Распространение очень большой аденомы или краниофарингиомы в третий желудочек может привести к обструктивной гидроцефалии из-за блокады отверстия Монро, что ведет к острому повышению внутричерепного давления.
Супраселлярное распространение в третий желудочек с компрессией гипоталамуса может вызвать серьезные нарушения водно-электролитного баланса. Возникающая гипо- или гипернатриемия с соответствующими нарушениями сознания и даже тяжелым отеком мозга является наиболее опасным осложнением.
Опухоль с обширным супра- и ретроселлярным распространением может воздействовать на сосцевидные тела и вызвать апатию и потерю памяти при отсутствии лечения или же позднее, уже после начала терапии.
Существуют серьезные осложнения недостаточного лечения гормонально-активных опухолей. Многолетняя тяжелая болезнь Кушинга вызывает гипертонию, потерю мышечной массы и остеопороз. Многолетняя акромегалия вызывает серьезный диабет со всеми отдаленными последствиями и кардиомегалию с итоговой смертельной кардиомиопатией.
Наиболее опасным осложнением лечения АКТГ-продуцирующих аденом гипофиза является развитие синдрома Нельсона после адреналэктомии из-за болезни Кушинга, который, к счастью, чрезвычайно редок, однако встречался во времена проведения адреналэктомии методами транссфеноидальной хирургии и несовершенной эндокринологической диагностики.
г) Диагностика. Одним из основных компонентов диагностических процедур является нейровизуализация. Обязательно выполняется МРТ, прежде всего, для получения информации о связи с хиазмой, гипофизом и возможном вовлечении кавернозного синуса. Для определения степени кальцификации, особенно для краниофарингиом может быть выполнена КТ черепа.
Аденомы, являясь гомогенно усиливающими сигнал и четко ограниченными опухолями, могут быть видны только в гипофизе и вызывать отклонение его стебля или заполнять всю полость турецкого седла, или же распространяться вне турецкого седла. Лишь в редких случаях они бывают кистозными. Чрезвычайно редко они могут распространяться во все соседние области, в том числе и в кавернозный синус, а также переднее основание черепа.
Краниофарингиомы намного чаще кистозные или поликистозные. Кисты могут быть чрезвычайно разнородны при визуализации, от гиперинтенсивного до гипоинтенсивного сигнала, в зависимости от содержимого. Кальцификаты встречаются часто. По меньшей мере в первичных опухолях гипофиз нередко виден в турецком седле, смещенный или сдавленный в угол.
Гормонально-активные аденомы диагностируются по эндокринным синдромам. Уровень гормонов гипофиза легко измерить, поэтому лабораторная диагностика является рутинным методом. Измерение уровня пролактина является обязательным при больших, вновь диагностированных опухолях для четкого различия реактивной гиперпролактинемии и пролактиномы.
Только АКТГ может иметь эктопическую продукцию при мелкоклеточном раке легкого или других потенциально эндокрннно-актнвных опухолях. В то же время, эти аденомы могут быть микроаденомами, невидимыми даже при МРТ высокого разрешения. В таком случае при дифференциальной диагностике болезни Кушинга центрального характера и эктопической секреции целесообразно проведение катетеризации каменистого синуса для исследования центрального и периферийного градиента.
д) Консервативное лечение опухоли хиазмально-селларной области. Лечение аденомы гипофиза постоянно претерпевает изменения в связи с расширением доступности и эффективности медикаментозной терапии. Пролактин-секретирующие аденомы в основном лечат агонистами дофамина, принимаемыми в течение многих лет или пожизненно. Это приводит в большинстве случаев к долгосрочному контролю, но все же существуют причины, в основном связанные с пациентом и побочными эффектами, оправдывающие операцию.
Соматотропиномы в настоящее время также в первую очередь лечатся медикаментозно. Несмотря на то, что возможен долгосрочный контроль, при непереносимости лечения или недостаточном эффекте по-прежнему сохраняются показания для хирургического вмешательства.
Консервативная терапия является недостаточной для других гормонально-активных аденом, и не существует никакой медикаментозной терапии для неактивных аденом или краниофарингиом.
е) Хирургическое лечение опухоли хиазмально-селларной области. Хирургическое лечение аденом гипофиза заключается в микрохирургической транссфеноидальной аденомэктомии. Большие аденомы, расположенные над турецким седлом, могут потребовать дополнительного или первичного транскраниального вмешательства.
При краниофарингиомах, локализованных внутри или внутри/над турецким седлом, используют транссфеноидальный доступ, но при поражении третьего желудочка и гипоталамуса часто прибегают к транскраниальный подход. Поскольку распространение опухолей чрезвычайно индивидуально, используются разные доступы, от птерионального до бифронтального и транскалло-зального/трансвентрикулярного. По данным литературы, тотальное удаление достигается в 50-70% случаев.
При рецидивах возможно частое повторное вмешательство, но необходимо решить вопрос о лучевой терапии.
ж) Лучевая терапия. Аденомы гипофиза могут расти инвазивно в кавернозный синус, что делает невозможным их радикальное удаление хирургическим путем. В этом случае остаточная опухоль или опухоли, которые имеют признаки возобновления роста, можно лечить с помощью лучевой терапии с использованием стереотаксической радиохирургии как гамма-ножом, так и линейным ускорителем или фракционным облучением. Радиохирургия играет все более важную роль в данном направлении.
Рецидивные краниофарингиомы также следует облучать, а некоторые рекомендуют облучение в качестве первичного лечения без первичной операции, связанной с риском травмы гипоталамуса. Во многих центрах для большинства кистозных краниофарингеом с успехом применяется введение радиоизотопов для внутритканевого облучения.
з) Дифференциальный диагноз. В дополнение к внутреннему и внешнему опухолевому поражению в области турецкого седла возможны изменения воспалительного характера. Гипофизит встречается редко и характеризуется теми же симптомами, что и интраселлярная аденома. Он также может распространяться супраселлярно и вызывать зрительные симптомы, поэтому диагноз часто ставится после операции. Гранулемы встречаются еще реже и, как правило, располагаются в непосредственной близости к гипофизу.
Кроме того, в этой области могут развиваться герминомы, и их следует подозревать при наличии дополнительного поражения в пинеальном регионе.
Как и везде, метастазы могут возникать и в хиазмально-селлярной области. Они, как правило, обладают местной инвазией и часто разрушают кости. Диагноз облегчается, если известна первичная опухоль.
В большинстве случаев менингиомы имеют широкое основание с твердой мозговой оболочкой и костями в области диафрагмы и бугорка турецкого седла.
и) Прогноз. Прогноз для эндокринно-активных аденом гипофиза хороший, за исключением гигантских аденом, которые к моменту лечения приобрели инвазивный рост. Неактивные аденомы обычно выявляются позже и имеют большие размеры, поэтому в этих случаях рецидив возникает чаще. Даже при местной инвазии прогноз для длительного контроля хороший при включении в план лечения лучевой терапии.
Краниофарингиомы склонны рецидивировать даже после тотального удаления из-за инвазивного характера, а при распространении в гипоталамус они не могут быть удалены с запасом окружающих тканей. Таким образом, существует необходимость облучения при субтотальной резекции или рецидивных опухолях. Это, однако, не приводит к полному контролю во всех случаях и может наблюдаться прогрессирование. 10-летняя выживаемость составляет более 90% в большинстве случаев с комбинированной терапией и регулярным наблюдением.
к) Общепринятые европейские стандарты лечения опухоли хиазмально-селларной области:
1. Аденомы гипофиза. Пролактины и соматотропиномы первоначально подвергаются медикаментозной терапии. Хирургическое вмешательство показано только при отсутствии эффекта или для пациентов, желающих отказаться от постоянного приема препаратов. Во всех остальных случаях выполняется трансназальное микрохирургическое удаление либо транскраниальная резекция, когда есть обширный супраселлярный или параселлярный компонент. При трансназальных операциях более широко используется эндоскоп. При инвазивных остатках опухоли или рецидивах применяют лучевую терапию.
2. Краниофарингиомы. По поводу лечения краниофарингиом общепринятого мнения нет. Маленькие интраселлярные опухоли удаляются трансназально. Большинство расположенных над турецким седлом кистозных краниофарингиом удаляется из транскраниальных доступов. В случаях остаточной опухоли выполняется резекция с последующим облучением. После рентгенологически полной резекции возможно наблюдение с последующей лучевой терапией при рецидиве.
Некоторые центры выступают за проведение биопсии в качестве первичного метода. Кроме того, в некоторых центрах для лечения кист проводится интерстициальное облучение (брахитерапия).
Микроаденома гипофиза, смещающая стебель гипофиза на стороне опухоли. Большая неактивная аденома гипофиза с супраселлярным типом роста,
что определяет выбор транскраннального доступа. Очень большая соматотропинома с диффузной инфильтрацией периселлярных структур,
которая оказалась устойчивой к мультимодальному лечению. Типичная краниофарингиома, расположенная над турецким седлом,
имеет очень гетерогенный сигнал на МРТ из-за сочетания солидных и кистозных компонентов с переменной интенсивностью сигнала. Почти исключительно кистозная, в основном интраселлярная краниофарингиома.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Нейрохирургия менингиомы - симптомы, диагностика, лечение
Менингиомы возникают из арахноидальной оболочки головного мозга и могут быть расположены в любом месте по его поверхности, а также в желудочках. Они классифицируются по системе ВОЗ.
К I степени относится 80% всех менингиом. Существует, по меньшей мере, девять гистологических подтипов, которые, однако, не отличаются в отношении прогноза.
Менингиомы II степени (атипичные менингиомы) имеют более высокую клеточность и повышенную пролиферативную активность, и, как правило, более высокий уровень рецидива.
Менингиомы III степени (анапластические менингиомы, папиллярные менингиомы) — агрессивные злокачественные опухоли со склонностью к метастазированию.
Генетически было установлено, что делеция хромосомы 22 или потеря всей хромосомы приводит к раннему возникновению заболевания. Генетическое развитие более агрессивных типов возможно с течением времени при неоднократных рецидивах, но это не является правилом, как при астроцитомах и считается редким состоянием.
а) Эпидемиология менингиом. Менингиомы чаще возникают у женщин (2,5:1). Как правило, они встречаются в старшей возрастной группе с пиком заболеваемости на шестом десятилетии и более. В детском возрасте также выявляются менингиомы, но они, как правило, встречаются чаще у мальчиков и имеют преимущественное расположение в желудочках. В Европе эпидемиологическая информация о менингиомах ограничена, однако возможна экстраполяция данных из североамериканских региональных реестров и баз данных.
Многие пациенты могут прожить почти нормальную жизнь с этим заболеванием, но обязательно должны находиться под непрерывным наблюдением.
Ионизирующее излучение является наиболее значимым определяющим фактором, связанным с этиологией менингиом. Наследственный компонент также обсуждается и, безусловно, присутствует у пациентов с нейрофиброматозом 2 типа.
б) Симптомы менингиом. Менингиомы проявляются широким спектром симптомов. В зависимости от расположения они вызывают припадки (височная, перироландовая), очаговые неврологические дефициты, симптомы окклюзионной гидроцефалии, нарушения зрения или поведенческие расстройства (большие фронтобазальные опухоли). Многие менингиомы протекают бессимптомно и обнаруживаются случайно.
Не существует никаких конкретных неврологических симптомов или синдромов, связанных с менингиомами.
в) Осложнения менингиом:
1. Гормональное влияние. Менингиомы наиболее часто встречаются у женщин, и пока еще не решен вопрос, как повышение уровня блокирования рецепторов стероидных гормонов влияет на биологическое поведение менингиом. Поэтому ведутся дискуссии о роли заместительной гормональной терапии у женщин в постменопаузе в отношении роста, развития или рецидива менингиомы.
2. Беременность. При беременности может произойти быстрый рост опухоли, который может вызвать внутриопухолевое кровоизлияние, являющееся угрозой для матери и плода.
3. Инсульт. Компрессия опухолью сонной артерии и последующий стеноз или даже полная обструкция может привести к инсульту.
4. Вовлечение зрительного нерва. Вовлечение в патологический процесс зрительного нерва приводит к слепоте.
5. Компрессия спинного мозга. Менингиомы краниовертебрального перехода, оставаясь незамеченными в течение длительного времени, могут привести к острой параплегии при хлыстовой травме.
6. Метастазы рака. Возможно, в связи с нерешенным вопросом гормонального влияния на развитие и рост менингиомы, существует взаимосвязь с метастазированием рака молочной железы. Таким образом, при любой случайно обнаруженной менингиоме у женщины с раком молочной железы имется еще одна причина для ее удаления.
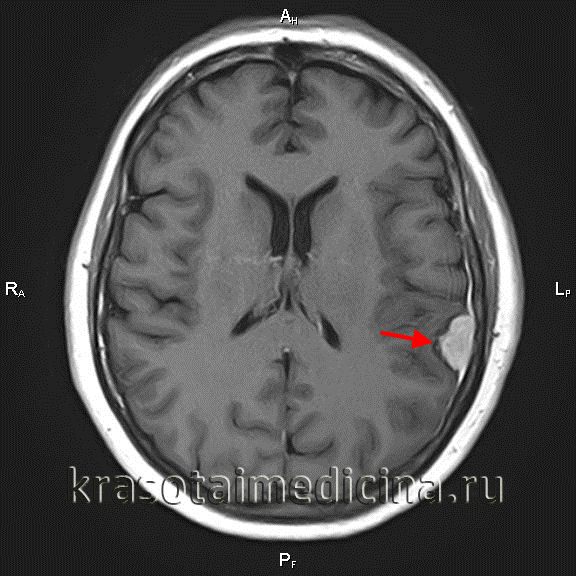
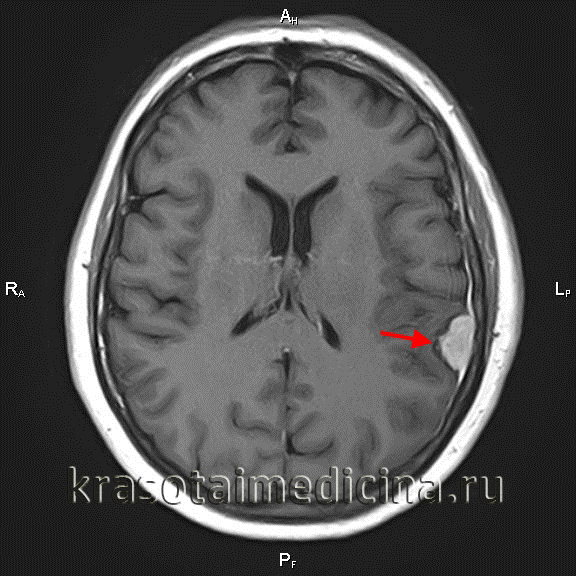
Женщина (31 год) на 32-й неделе беременности с потерей сознания
и последующим генерализованным припадком перенесла экстренное удаление опухоли в сочетании с кесаревым сечением.
г) Диагностика менингиомы. При подозрении на менингиому в настоящее время обязательно использование нейровизуали-зационных методов, в первую очередь МРТ, так как при ней можно получить соответствующую информацию во всех трех плоскостях, что в свою очередь позволяет оценить вовлечение соседних структур, таких как венозные синусы или черепные нервы. Менингиомы имеют однородный сигнал и, как правило, прилежат широким основанием к твердой мозговой оболочке конвекситальной поверхности или основания черепа. Они могут содержать кальцификаты, которые можно выявить при КТ. Наличие перифокального отека обычно свидетельствует о нарушени целостности паутинной оболочки и вовлечении вещества мозга.
Перифокальный отек особенно характерен для секреторных менингиом. МР-спектроскопия может дать дополнительные данные.
Ангиография больше не является частью рутинного обследования при менингиомах. При ее выполнении по определенным причинам, как правило, выявляется источник кровоснабжения из наружной сонной артерии. Если источником крови служит внутренняя сонная артерия, должны быть рассмотрены другие дифференциальные диагнозы: либо более злокачественный вариант менингиомы, например папиллярная или менингосаркома, либо гемангиоперицитома.
д) Лечение менингиомы. Лечение при менингиоме в основном хирургическое. Большинство опухолей возможно и необходимо резецировать максимально радикально, степень радикальности оценивается в соответствии с системой классификации по Симпсону. Некоторые менингиомы радикально удалить невозможно (в основном опухоли основания черепа), поэтому лечение складывается из комбинации хирургического и радиохирургического метода.
1. Консервативное лечение. Инцидентальные менингиомы, окончательно определенные как бессимптомные после тщательного изучения анамнеза, можно наблюдать с помощью нейровизуализации через определенные интервалы времени, составляющие шесть месяцев у лиц молодого возраста и до одного года у пациентов старше 70 лет. Дальнейшие интервалы корректируются в соответствии с характеристиками роста. Такая тактика не касается случайно выявленных менингиом, расположенных в области турецкого седла, которые еще не вызвали симптомы, но смещают и сдавливают хиазму; то же относится и к менингиомам в задней черепной ямке. При этом рекомендуется раннее лечение.
При бессимптомных менингиомах в течение длительного времени может быть достигнута стабилизация заболевания. Особое внимание должно быть уделено в перименопаузальный период, во время которого опухоль может начать расти.
Профилактика противосудорожными препаратами может быть необходима у некоторых пациентов с симптоматической эпилепсией. Профилактика проводится, пока опухоль остается на месте и вызывает судорожную активность.
Радиохирургия имеет важную роль в лечении остаточных опухолей основания черепа, либо в качестве первичного лечения изолированной менингиомы кавернозного синуса или при менингиоме оболочек зрительного нерва. Часто радиохирургия сочетается с хирургическим лечением с соблюдением допустимых пределов.
Эндоваскулярная эмболизация в качестве отдельного метода не нашла применения в клинической практике. Она может быть использована до операции в отдельных случаях.
2. Хирургическое лечение. Роль хирургического лечения менингиом хорошо известна. Резекция менингиомы со степенью I по Симпсону должна привести к окончательному излечению в большинстве случаев.
Принципы резекции стандартизированы и включают микрохирургию, минимальную инвазивность, навигацию и при необходимости интраоперационный мониторинг. Парадигма заключается в максимальной радикальности, вплоть до наложения интракраниальных вставок при необходимости или неизбежности повреждения черепных нервов. Кроме того, сложная локализация на основании черепа может потребовать междисциплинарного подхода с участием челюстно-лицевых хирургов, офтальмологов и ЛОР-специалистов для определения возможной зоны резекции. «Неоперабельные» части опухоли могут быть оставлены для дальнейшего наблюдения. Они могут оставаться неизменными в течение многих лет. При четко документированном рецидиве или продолженном росте опухоли пациенту должна быть предложена лучевая терапия, с совместным планированием радиолога и нейрохирурга.
- Резекция конвекситальных менингиом. Разрез планируется так, чтобы была доступна вся область опухоли. Пораженная твердая мозговая оболочка удаляется вместе с опухолью и замещается надкостничным лоскутом.
- Резекция менингиом крыльев клиновидной кости. Как правило, используется птериональный доступ с разведением сильвиевой борозды. Удаляется экзофитная часть, в том числе ТМО, кость резецируется насколько это возможно, иногда с удалением боковых стенок глазницы и стенки верхней глазничной щели. При реконструкции используют метилметакрилат или титановую сетку и надкостницу.
- Парасагиттальные и фалькс-менингиомы. Доступ к синусу планируется достаточно далеко по бокам с обеих сторон опухоли, так чтобы межполушарное пространство было доступно с обеих сторон. В случае облитерации синуса после удаления экзофитной части опухоли синус пересекается по переднему и заднему краю опухоли, инфильтрированная часть, включая и часть серпа, иссекается. При отсутствии вовлечения нижнего сагиттального синуса его следует сохранить, поскольку он может служить важной составляющей вновь сформированного канала венозного оттока. В случае поражения только наружной оболочки синуса опухоль отделяется острым путем, после чего кровотечение останавливается коагуляцией.
Если опухоль инфильтрирует всю стенку и после удаления ожидается формирование слишком большого дефекта, зона инфильтрации не иссекается и в дальнейшем наблюдается. В случае продолженного роста возможны два альтернативных подхода. Можно подождать, пока синус облитерируется, что обычно происходит медленно, с формированием достаточных коллатералей. Затем остаточную часть опухоли можно резецировать блоком. Другой, менее предпочтительный подход,—лучевая терапия.
- Фронтобазальные менингиомы. Доступы различаются в зависимости от объема и локализации, от небольшой фронтобазолатеральной краниотомии и до большого птерионального, орбитозигоматического и даже бифронтального трансбазального доступа. Большинство расположенных над турецким седлом менингиом и ольфакторных менингиом можно удалить через птериональный доступ. Чтобы минимизировать частоту рецидивов при коагуляции и удалении инфильтрированной ТМО необходима педантичность. При распространении в зрительный канал необходимо его открытие для мобилизации нерва и удаления пораженной оболочки.
В случае компрессии нервов любые манипуляции с нервными структурами должны быть минимальными, а опухоль постепенно уменьшена в размере изнутри для постепенной декомпрессии нервных структур. Большие ольфакторные менингиомы могут проникать в основание черепа, вызывая необходимость пластики костным трансплантатом, сформированным из кортикального слоя конвекситальной поверхности черепа.
3. Дополнения к хирургической резекции:
- Предоперационная эмболизация. Имеет значение только в тех случаях, когда области, затрагиваемые на позднем этапе операции, имеют интенсивное кровоснабжение. Описано несколько случаев применения данной методики. После ее проведения возможно набухание опухоли, что особенно опасно в тех случаях, когда уже присутствует компрессия ствола мозга или при больших бифронтальных или височных менингиомах, которые уже вызвали значительный перифокальный отек.
- Радиохирургия. Радиохирургия в основном используется в сочетании с хирургическим лечением, иногда в качестве первичного метода. В последние десятилетия достигнуты значительные успехи в данной области, а излучение высокой интенсивности может быть безопасно даже в очень критических областях, таких как кавернозный синус, находящийся в сложной взаимосвязи с прилежащими оптическими и гипоталамическими структурами. Споры о том, что лучше: разовое облучение гамманожом или линейным ускорителем либо фракционное облучение, до сих пор не завершены.
е) Дифференциальный диагноз менингиомы. Практически не существует внутричерепных опухолей, прилежащих к ТМО, которые могут быть ошибочно приняты за менингиомы. Единственная напоминающая менингиому опухоль—гемангиоперицитома, отличительными чертами которой является большее разрушение костей, часто очень неоднородная структура, кровоснабжение из внутренней сонной артерии и выраженный перифокальный отек.
Лимфомы и метастазы могут возникнуть в любом месте, также являясь дуральными новообразованиями. В случае, когда форма и другие структурные характеристики вызывают подозрения на дифференциальный диагноз такого рода, необходимо тщательно проанализировать весь анамнез.
ж) Прогноз менингиомы. Прогноз при менингиомах, как правило, благоприятный. Большинство пациентов могут рассчитывать на излечение или, по крайней мере, на долгосрочный контроль над своей болезнью. Заболевание может прогрессировать локально при невозможности применить полноценное лечение, в частности, в случае менингиомы оболочек зрительного нерва, которая не может быть резецирована радикально и лишь частично контролируется лучевой терапией.
Частота рецидивов низкая при конвекситальных менингиомах I степени и высокая для менингиом основания черепа или средней линии.
Атипичные менингиомы (класс II по ВОЗ) требуют более тщательного мониторинга, но могут иметь такой же хороший прогноз, как при I степени, — только с необходимостью нескольких терапевтических вмешательств в течение жизни.
Анапластические менингиомы имеют плохой прогноз. Даже при сочетании всех возможных вариантов лечения, таких как резекция, лучевая и химиотерапия, средняя выживаемость в большинстве опубликованных исследований составляет менее четырех лет, особенно в связи с тенденцией к метастазированию.
з) Гемангиоперицитома. Эта опухоль не является исключительно дуральным новообразованием, но в данном контексте заслуживает особого внимания. Опухоль часто имитирует менингиомы, но вызывает большую эрозию костей, кровоснабжается из внутренней сонной артерии, а также чаще сопровождается отеком. Лечение такое же как при менингиомах, и в качестве основного средства выступает резекция. Эти опухоли, однако, имеют высокую частоту местного рецидивирования, несмотря на кажущийся достаточным контроль после резекции и местного облучения. Часто используется химиотерапия, особенно после выявления метастазов. Прогноз лучше, чем при анапластической менингиоме, но по-прежнему неблагоприятный в долгосрочной перспективе.
Прогрессивная рецидивная менингиома с обрастанием левого зрительного нерва.
Медленное прогрессирование в конечном итоге привело к потере зрения в левом глазу.
Было проведено радиохирургическое лечение. Менингиома краниовертебрального перехода, которую можно удалить без осложнений.
МРТ с и без контрастирования (левая и средняя) в сагиттальной и коронарной плоскости (справа). «Наложение» метастаза рака молочной железы и менингиомы.
Менингиома краниовертебрального перехода вызвала двустороннюю слабость ног и гипестезию. Менингиома с массивным отеком вызвала слабо выраженную афазию.
Боковое смещение срединных структур в данном случае вызвано больше отеком, чем опухолью. Типичная интраоссальная правосторонняя менингиома крыльев клиновидной кости.
Эти опухоли, как правило, имеют паренхиматозный компонент в основании средней черепной ямки. Типичная менингиома ольфакторной ямки.
Нейрохирургия петрокливальной менингиомы (менингиомы ММУ)
а) Синоним. Менингиома мосто-мозжечковой цистерны.
б) Определение. Менингиомы мостомозжечкового угла (ММУ) развиваются из арахноидальной оболочки области пирамиды височной кости и растут в мосто-мозжечковую цистерну и/или область ската.
Эти опухоли могут достигать больших размеров, не вызывая какой-либо симптоматики, и обычно сложны с хирургической точки зрения. Опухоль смещает черепно-мозговые нервы кзади, что позволяет визуализировать их на раннем этапе, усложняя при этом само удаление. Хирургу приходиться оперировать через естественные окна между каудальной группой нервов (IX, X, XI), акустико-фациальной группой (VII, VIII), а также тройничным нервом (V).
в) Этиология/эпидемиология. Менингиома развивается приблизительно у 6/100000 человек в год, составляя 13-26% от всех интракраниальных опухолей. Однако эти данные относятся к опухолям с супратенториальной локализацией, менининиомы задней черепной ямки занимают только 10%. Истинная распространенность, следовательно, должна быть 0,5-1 на 100000 человек. В 60-70% случаях это доброкачественная опухоль, I степени по классификации ВОЗ, наиболее распространенное цитогенетическое изменение—потеря 22 хромосомы.
Развитие более агрессивных форм ассоциируется с делецией lp, 6р, 10q 14q и 18q для атипической менингиомы и 9р (CDKNA) для анапластических новообразований. Женщины заболевают чаще, чем мужчины с соотношением 2:1 и с пиком встречаемости на шестой и седьмой декаде жизни.
г) Симптомы петрокливальной менингиомы. Специфических симптомов, помогающих диагностировать менингиому задней черепной ямки, не существует. Данные опухоли растут медленно и могут долгие годы оставаться бессимптомными. Возможно воздействие на любые черепно-мозговые нервы, что может вызвать тошноту, головокружение, снижение слуха, слабость мимической мускулатуры и расстройства чувствительности на лице. Очень редко опухоль может вызывать окклюзию отверстий Люшка и Мажанди, что ведет к развитию острой гидроцефалии, требующей срочной операции.
д) Клиническое течение. Петрокливальные менингиомы—медленно растущие опухоли. В группе очень пожилых пациентов показано наблюдение с постоянным клиническим и нейровизуализационным контролем. У молодых предпочтительно хирургическое лечение.
е) Осложнения. В случае естественного течения заболевания осложнения редки, ухудшение состояния может быть связано с повреждением каудальной группы нервов и развитием аспирационной пневмонии. Реже возможно развитие гидроцефалии в связи с обструкцией ликворопроводящих путей.
ж) Диагностические мероприятия. Рекомендуемый европейский стандарт:
- Тщательное выяснение анамнеза заболевания
- Неврологическое обследование
- Функции черепно-мозговых нервов (II—XII)
- Аудиограмма (VIII) и слуховые вызванные потенциалы
- Функции мозжечка и тесты для оценки вестибулярной системы
- МРТ
- КТ в костном окне для оценки костной эрозии, расширения внутреннего слухового прохода, отношения яремной луковицы к слуховому проходу
- При планировании операции в положении сидя — трансэзофагеальная эхокардиография для выявления открытого овального окна
- Клинический анализ крови, коагулограмма, электролиты, ферменты печени, креатинин, ЭКГ
- Дигитальная субтракционная ангиография (ДСА) для оценки кровоснабжения, особенно из тенториальных ветвей внутренней сонной артерии (ВСА).
з) Дополнительные диагностические мероприятия:
- Соматосенсорные вызванные потенциалы при очень больших опухолях, сдавливающих ствол мозга
- Исследование поля зрения (периметрия) только при больших опухолях, сопровождающихся гидроцефалией
- Тест с распознаванием речи в случаях поражения слуха
- ЭНМГ лицевого нерва в случаях поражения последнего.
и) Консервативное лечение петрокливальной менингиомы:
- Наблюдение лиц пожилого возраста, а также пациентов со «случайно» выявленными опухолями.
к) Хирургическое лечение:
• Удаление опухоли из субокципитального ретросигмовидного доступа.
л) Дифференциальный диагноз:
• Вестибулярная шваннома
• Гломангиома
• Хордома
• Эпидермоид
• Метастазы
м) Прогноз. Зависит от степени анаплазии: при доброкачественных менингиомах рецидив возникает в 7-20% случаев, при атипических (степень II по ВОЗ) около 33% и при анапластических (степень III) в 60-80% случаев. Гистологическое разделение на подтипы (менинготелиоматозная, фибробластическая, переходная и др.) играет в прогнозе небольшую роль. У пациентов со злокачественными менингиомами и сопутствующей мозговой инвазией продолжительность жизни составляет менее двух лет.
н) Принципы хирургического лечения петрокливальной менингиомы:
1. Субокципитальный ретросигмовидный доступ:
- Через линейный разрез кожи позади сосцевидного отростка, выполняют краниотомию протяженностью 3 см, ограниченную с латеральной стороны сигмовидным синусом и с краниальной стороны поперечным синусом. Твердую мозговую оболочку (ТМО) вскрывают вдоль синусов, полушария мозжечка укрывают тампонами. Вскрывают субарахноидальные цистерны, при больших опухолях необходимо вскрыть мозжечково-медуллярную цистерну. Идентифицируют нижние артерии мозжечка, внутреннюю слуховую артерию и черепно-мозговые нервы.
- Рассекают капсулу задней части опухоли между группами черепно-мозговых нервов, сохраняя каменистую и другие вены, а также по возможности избегая тракции мозжечка. Необходимо сохранять арахноидальную оболочку мозжечка и ствола мозга.
- Опухоль удаляют пофрагментно, без использования биполярной коагуляции; кровотечение останавливают после удаления опухоли. Выполняют тщательный гемостаз, ирригацию и контроль функций лицевого и слухового нервов. По возможности резецируют матрикс опухоли, и, если необходимо, для герметичного закрытия ТМО используют вставку. В любом случае необходимо коагулировать матрикс опухоли.
2. Техника:
- Жесткая фиксация в скобе Мейфилда
- Непрерывный мониторинг лицевого нерва (m. orbicularisoculi, m. orbicularisori)
- Непрерывная регистрация слуховых вызванных потенциалов
- Субокцппитальная ретросигмовидная краниотомия вплоть до сигмовидного синуса
- Использование воска на сосцевидные ячейки для предотвращения ликворреи и на выпускники для предотвращения воздушной эмболии
- Предотвращение тракции мозжечка путем дренирования ликвора
- Избежание использования биполярной коагуляции вблизи нервов и слухового прохода
- Идентификация всех черепно-мозговых нервов
- Пофрагмен гное удаление опухоли без какой-либо тракции нервов
- Герметичное ушивание ТМО с дополнительной вставкой
- Установка на место костного лоскута.
3. Дополнительные полезные мероприятия:
- Перикардиальная или трансэзофагеальная ультрасонография для выявления воздушной эмболии
- Использование костного цемента для закрытия дефекта, если невозможна установка собственной кости.
4. Возможные хирургические осложнения:
- Ликворея (около 10-15%)
- Кровотечение (около 1-2%)
- Гидроцефалия (2-5%)
- Раневая инфекция (1-2%)
5. Особое примечание. Частота осложнений может превышать опубликованные показатели даже в опытных руках. Осложнения в виде ликворреи достаточно часты. Стереотаксическая радиохирургия применяется в случаях рецидива или остаточной опухоли, но не первично, так как размеры опухоли обычно слишком большие.

А. Петрокливальная менингиома слева.
Обращает на себя внимание растяжение опухолью каудальной группы нервов и смещение каудально задней нижней артерии мозжечка.
Б. Каудальная группа нервов после тотального удаления опухоли.
Менингиома
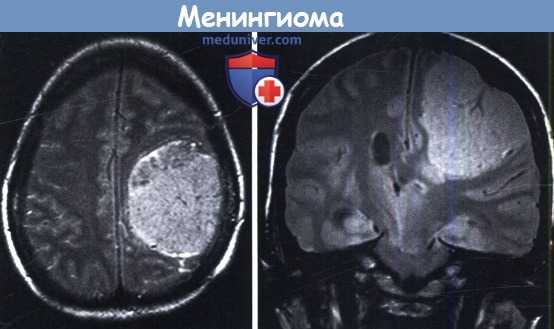
Менингиома в большинстве случаев представляет собой доброкачественную опухоль, развивающуюся из клеток арахноэндотелия (твердой мозговой оболочки или реже сплетений сосудов). Симптомами новообразования являются головные боли, нарушение сознания, памяти; мышечная слабость; эпилептические приступы; нарушение работы анализаторов (слухового, зрительного, обонятельного). Диагноз ставится на основании неврологического обследования, МРТ или КТ головного мозга, ПЭТ. Лечение менингиомы хирургическое, с вовлечением лучевой или стереотаксической радиохирургии.
Общие сведения
Менингиома представляет собой опухоль, чаще всего доброкачественной природы, произрастающую из арахноэндотелия мозговых оболочек. Обычно опухоль локализуется на поверхности мозга (реже на конвекситальной поверхности либо на основании черепа, редко в желудочках, или в костной ткани). Как и для многих других доброкачественных опухолей, для менингиом характерен медленный рост. Довольно часто не дает о себе знать, вплоть до значительного увеличения новообразования; иногда бывает случайной находкой при компьютерной или магнитно-резонансной томографии.
Причины развития менингиомы
Выявлен генетический дефект в 22 хромосоме, ответственный за развитие опухоли. Он находится недалеко от гена нейрофиброматоза (НФ2), с чем и связывают повышенный риск развития менингиомы у пациентов с НФ2. Отмечена связь развития опухоли с гормональным фоном у женщин, которая и обуславливает большую заболеваемость женского пола менингиомой. Выявлена закономерная связь между развитием рака молочной железы и опухоли мозговых оболочек. Кроме того, менингиома склонна увеличиваться в размерах при беременности.
Также провоцирующими факторами развития опухоли могут быть: черепно-мозговая травма, радиоактивное облучение (любое ионизирующее, рентгенологическое излучение), всевозможные яды. Тип роста опухоли чаще всего экспансивный, то есть менингиома растет единым узлом, раздвигая окружающие ткани. Возможен и мультицентрический рост опухоли из двух и более очагов.
Макроскопически менингиома представляет собой новообразование округлой формы (или реже подковообразной), чаще всего спаянное с твердой мозговой оболочкой. Размер опухоли может составлять от нескольких миллиметров до 15 см и более. Опухоль плотной консистенции, чаще всего имеет капсулу. Цвет на разрезе может варьировать от серых оттенков до желтых с серым. Образование кистозных выростов не характерно.
Классификация менингиомы
По степени злокачественности выделяют три основных типа менингиом. К первому из них относятся типичные опухоли, разделяющиеся на 9 гистологических вариантов. Больше половины из них представлены менинготелиальными опухолями; около четверти составляют менингиомы смешанного типа и чуть более 10% фиброзные новообразования; остальные гистологические формы встречаются крайне редко.
Ко второй степени злокачественности следует отнести атипические опухоли, которые обладают высокой митотической активностью роста. Такие опухоли обладают способностью к инвазивному росту и могут прорастать в вещество головного мозга. Атипичные формы склонны к рецидивированию. И наконец, к третьему типу относят самые злокачественные или анапластические менингиомы (менингосаркомы). Они отличаются не только способностью проникать в вещество мозга, но и возможностью метастазировать в отдаленные органы и часто рецидивировать.
Симптомы менингиомы
Заболевание может протекать бессимптомно и никак не влиять на общее состояние пациента, вплоть до приобретения опухолью значительных размеров. Симптомы менингиомы зависят от той анатомической области головного мозга, к которой она примыкает (область больших полушарий, пирамиды височной кости, парасагиттальный синус, тенториум, мостомозжечковый угол и пр.). Общемозговыми клиническими проявлениями опухоли могут быть: головные боли; тошнота, рвота; эпилептические припадки; нарушения сознания; мышечная слабость, нарушения координации; зрительные нарушения; проблемы со слухом и обонянием.
Очаговая симптоматика зависит от расположения менингиомы. При расположении опухоли на поверхности полушарий может проявляться судорожный синдром. В ряде случаев при такой локализации менингиомы имеется пальпируемый гиперостоз костей черепного свода.
При поражении парасагиттального синуса лобной доли, возникают нарушения, связанные с мыслительной деятельностью и памятью. Если поражается ее средняя часть, то возникает слабость мышц, судороги и онемение в противоположной опухолевому очагу нижней конечности. Продолжающийся опухолевый рост приводит к возникновению гемипареза. Для менингиомы основания лобной доли характерны расстройства обоняния - гипо- и аносмия.
При развитии опухоли в задней черепной ямке могут возникать проблемы слухового восприятия (тугоухость), нарушения координации движений и походки. При расположении в области турецкого седла возникают нарушения со стороны зрительного анализатора, вплоть по полной потери зрительного восприятия.
Диагностика менингиомы
Диагностика опухоли представляет собой трудность, в связи с тем, что долгие годы менингиома может никак себя клинически не проявлять в виду ее медленного роста. Часто пациентам с неспецифическими проявлениями приписываются возрастные признаки старения, поэтому ошибочный диагноз дисциркуляторной энцефалопатии у больных с менингиомой не является редкостью.
При появлении первых клинических симптомов назначается полное неврологическое обследование и офтальмологическая консультация, в ходе которой офтальмолог исследует остроту зрения, определяет размеры полей зрения и проводит офтальмоскопию. Нарушения слуха являются показанием к консультации отоларинголога с проведением пороговой аудиометрии и отоскопии.
Обязательным в диагностике менингиомы является назначение томографических методов исследования. МРТ головного мозга позволяет определить наличие объемного образования, спаянность опухоли с твердой мозговой оболочкой, помогает визуализировать состояние окружающих тканей. При МРТ в Т1 режиме сигнал от опухоли схож с сигналом от мозга, в режиме Т2 выявляется гиперинтенсивный сигнал, а также отек мозга. МРТ может применяться во время операции для контроля удаления всей опухоли и для того, чтобы получить материал для гистологического исследования. МР спектроскопия применяется для определения химического профиля опухоли.
МРТ головного мозга (С+). Объемное образование в теменной области слева, широким основанием прилежащее к мягкой оболочке
КТ головного мозга позволяет выявить опухоль, но в основном применяется для определения задействования костной ткани и опухолевых кальцинатов. Позитронно-эмиссионная томография (ПЭТ головного мозга) применяется с целью определения рецидивирования менингиомы. Окончательный диагноз выставляется неврологом или нейрохирургом, исходя из результатов гистологического исследования биоптата, которое определяет морфологический тип опухоли.
Лечение менингиомы
Доброкачественные или типичные формы менингиом подвергаются хирургическому удалению. С этой целью вскрывается черепная коробка и производится полное или частичное удаление менингиомы, ее капсулы, волокон, пораженной костной ткани и примыкающей к опухоли твердой мозговой оболочки. Возможна одномоментная пластика образовавшегося дефекта собственными тканями или искусственными трансплантатами. В предоперационном периоде иногда прибегают к предварительной эмболизации менингиомы.
При атипичных или злокачественных опухолях с инфильтративным типом роста не всегда бывает возможным удалить опухоль полностью. В таких ситуациях удаляют основную часть новообразования, а за остальной наблюдают в динамике посредством неврологического обследования и данных МРТ. Наблюдение также показано для пациентов с отсутствием симптоматики; у пожилых пациентов с медленным ростом опухолевой ткани; в случаях, когда хирургическое лечение грозит осложнениями или не выполнимо, в виду анатомического расположения менингиомы.
При атипичном и злокачественном типе менингиомы применяется лучевая терапия или ее усовершенствованная разновидность − стереотаксическая радиохирургия. Последняя представлена в виде гамма-ножа, системы Новалис, кибер-ножа. Радиохирургические методики воздействия позволяют ликвидировать опухолевые клетки головного мозга, уменьшить размеры новообразования, и при этом не страдают окружающие опухоль ткани и структуры. Радиохирургические методики не требуют анестезии, не вызывают боли и не имеют послеоперационного периода. Больной обычно сразу может отправляться домой. Подобные методики не применяются при внушительных размерах менингиомы. Химиотерапия не показана, так как большинство опухолей твердой мозговой оболочки имеют доброкачественное течение, но в этой области ведутся клинические разработки.
Консервативная медикаментозная терапия направлена на уменьшение отека мозга и имеющихся воспалительных явлений (если они имеют место быть). С этой целью назначаются глюкокортикостероиды. Симптоматическое лечение включает в себя назначение антиконвульсантов (при судорогах); при повышенном внутричерепном давлении возможно проведение оперативных вмешательств, направленных на восстановление циркуляции цереброспинальной жидкости.
Прогноз
Прогноз типичной менингиомы при своевременном выявлении и хирургической ликвидации вполне благоприятный. Такие больные имеют показатель 5-летней выживаемость равный 70-90%. Остальные же типы менингиом склонны к рецидивированию и даже после успешного удаления опухоли могут приводить к летальному исходу. Процент 5-летней выживаемости пациентов с атипичными и злокачественными менингиомами составляет около 30%. Неблагоприятный прогноз наблюдается и при множественных менингиомах, составляющих около 2 % от всех случаев развития данной опухоли.
На прогноз также оказывают влияние сопутствующие заболевания (сахарный диабет, атеросклероз, ИБС - ишемические поражения коронарных сосудов и пр.), возраст пациента (чем моложе больной, тем лучше прогноз); показатели опухоли – расположение, размеры, кровоснабжение, вовлечение соседних структур головного мозга, наличие предыдущих операций на мозге или данных о проведении лучевой терапии в прошлом.
Спинальная менингиома
Спинальная менингиома — это неоплазия позвоночного канала, берущая своё начало в спинномозговых оболочках. Клинически проявляется прогрессирующим корешковым синдромом с переходом в симптоматику половинного и полного поражения поперечника спинного мозга на уровне расположения опухоли. Диагностируется спинальная менингиома по данным неврологического статуса, МРТ позвоночника, гистологического анализа интраоперационно полученного материала. Лечение нейрохирургическое: рекомендовано радикальное удаление, по показаниям возможна стереотаксическая операция. При злокачественном характере менингиома требует дополнительной пред- и/или постоперационной лучевой терапии.
МКБ-10
Спинальная менингиома встречается намного реже аналогичных новообразований головного мозга и занимает 1,2% общего числа менингиом. В структуре первичных опухолей спинного мозга на долю менингиом приходится 15-30%. В большинстве случаев спинальная менингиома является интрадуральной экстрамедуллярной опухолью. По данным клинических наблюдений, специалистами в сфере неврологии и нейрохирургии описаны отдельные экстрадуральные, экстраинтрадуральные менингиомы. В 99% случаев менингиома спинальной локализации представляет собой доброкачественное новообразование. Наиболее частая локализация опухоли (70% случаев) — грудной отдел позвоночника, типично вентролатеральное расположение неоплазии по отношению к длиннику спинного мозга. Больше половины случаев заболевания приходится на пациентов старше 60-летнего возраста. Женщины заболевают в 6-10 раз чаще мужчин.
Причины
Этиофакторы возникновения неоплазии полностью не изучены. Информация о них носит предположительный характер. Наиболее вероятным является мультифакторный механизм развития заболевания. Известные этиологические предпосылки можно разделить на 3 основные группы:
- Экзогенные. Предполагают вредоносное воздействие различных неблагоприятных факторов внешней среды: ионизирующего излучения, потребляемых с пищей нитратов, канцерогенов, содержащихся в пищевых продуктах, вдыхаемом воздухе. Указанные влияния обуславливают «поломки» в генетическом аппарате клетки, приводящие к изменению её свойств.
- Эндогенные. Определённую роль играет снижение противоопухолевой защиты организма, что частично объясняет преимущественно пожилой возраст больных. Дисфункция противоопухолевого механизма, в норме уничтожающего мутировавшие клетки, обуславливает размножение атипичных клеточных элементов мозговой оболочки.
- Наследственные. Повышенный риск возникновения менингиом у пациентов, страдающих нейрофиброматозом, свидетельствует о генетической детерминированности патологии. Локализацию генетического дефекта предполагают в 22-й хромосоме.
Патогенез
Воздействие выше указанных этиофакторов приводит к изменению основных свойств отдельных клеток мягкой мозговой оболочки спинного мозга. Не уничтоженные противоопухолевой защитой изменённые (атипичные) клетки начинают усиленно делиться, формируясь в неоплазию. Опухолевые клетки имеют более низкую дифференцировку, чем нормальные. В подавляющем большинстве случаев менингиома носит доброкачественный характер. Редко она состоит из крайне низкодифференцированных клеточных структур, обуславливающих злокачественные свойства опухоли.
Морфологически спинальная менингиома представляет собой плотный узел, чаще имеет капсулу. Типичен экстрамедуллярный экспансивный рост новообразования, раздвигающий прилежащие ткани. Первичная клиническая симптоматика обусловлена сдавлением спинномозговых корешков. Спинной мозг поражается вследствие ишемии при компрессии опухолью питающих его сосудов и в результате непосредственного сдавления растущей неоплазией. Компрессия проводящих путей обуславливает появление неврологического дефицита ниже уровня локализации опухоли.
Классификация
По локализации спинальная менингиома бывает шейная, грудная, пояснично-крестцовая. Выделяют неоплазии с экспансивным ростом и с мультицентрическим развитием из нескольких опухолевых очагов. По гистологической структуре менингиома классифицируется на фибробластическую, менинготелиоматозную, псаммоматозную, смешанную, светлоклеточную, папиллярную, хориоидную, рабдоидную. В клинической практике наибольшее распространение получила классификация, учитывающая характер роста, степень злокачественности и прогноз. В соответствии с указанными критериями выделяют 3 основных варианта спинальных менингиом:
- I тип. Медленно растущие доброкачественные неоплазии. Дают наименьшее число рецидивов после нейрохирургического удаления. Имеют наиболее благоприятный прогноз. К данной группе относится 94,5% менингиом спинального расположения.
- II тип. Атипичные опухоли, отличающиеся быстрым ростом, большой вероятностью рецидива. В связи с характером роста получили название «агрессивные». Прогностически менее благоприятны, чем неоплазии предыдущей группы. Наблюдаются в 4,7% клинических случаев.
- III тип. Злокачественные менингиомы с агрессивным инвазивным ростом, рецидивированием. Способны образовывать метастазы. Имеют неблагоприятный прогноз, составляют 1%.
Симптомы спинальной менингиомы
Характерно длительное субклиническое течение, обусловленное малыми размерами и медленным увеличением неоплазии. Клинически заболевание дебютирует симптоматикой классического корешкового синдрома. Сперва появляются симптомы раздражения спинномозгового корешка (интенсивная иррадиирующая боль, парестезии). В последующем интенсивность болевого синдрома падает, появляется и нарастает неврологический дефицит (снижение чувствительности, мышечная слабость, гипорефлексия), связанный с выпадением функции сдавленного опухолью корешка. Указанные клинические проявления локализуются в зоне иннервации поражённого корешка.
Спинальная неоплазия грудного отдела способна давать симптоматику, имитирующую поражение соматических органов. При локализации опухоли на уровне нижних грудных сегментов возникают боли в эпигастрии, напоминающие проявления гастрита, опоясывающие боли, характерные для острого панкреатита. При левостороннем расположении образования возникает кардиалгия, требующая дифференцировки от стенокардии. Корешковая стадия опухоли длится от нескольких месяцев до пяти лет.
По мере роста спинальная менингиома вызывает сдавление спинного мозга, манифестирующее синдромом Броун-Секара. Ниже уровня расположения неоплазии в гомолатеральной половине тела наблюдается центральный парез и выпадение глубокой чувствительности, в контрлатеральной — поверхностная гипестезия. Неврологический дефицит быстро нарастает, приобретает симметричный характер с симптомами полного поражения спинального поперечника. Ниже уровня поражения отмечается грубый центральный парез, выраженная тотальная гипестезия, трофические расстройства; нарушается произвольный контроль функции тазовых органов.
Осложнения
С течением времени компрессия спинного мозга приводит к дегенерации и гибели его нейронов, атрофии нервных волокон проводящих путей. Возникший неврологический дефицит приобретает необратимый характер, даже после удаления опухоли больной остаётся инвалидом. На уровне поражения возникают мышечные атрофии, ниже спастическое повышение мышечного тонуса приводит к развитию контрактур суставов. Трофические расстройства в денервированных тканях сопровождаются понижением защитной функции кожных покровов, что сопровождается их лёгким травмированием и затруднённой регенерацией. Указанные изменения благоприятствуют инфицированию с проникновением инфекционных агентов в кровоток, развитием сепсиса. Нарушения тазовых органов требуют постоянной катетеризации мочевого пузыря, что повышает риск инфицирования с возникновением уретрита, цистита, восходящего пиелонефрита. Наиболее опасным осложнением злокачественных менингиом является метастазирование.
Диагностика
Раннее диагностирование затруднительно, поскольку спинальная менингиома дебютирует симптомами радикулита, типичными для проявлений остеохондроза, а возраст большинства пациентов совпадает с периодом манифестации дегенеративных изменений в позвоночнике. Заподозрить новообразование возможно в случае молодого возраста больного, частого рецидивирования болевого синдрома, появления симптомов «выпадения» (неврологического дефицита), низкой эффективности стандартной терапии радикулита. Основными этапами диагностики выступают:
- Осмотр невролога. В неврологическом статусе в зависимости от стадии и локализации процесса определяются корешковые нарушения чувствительности, центральный моно-, геми-, пара- или тетрапарез, диссоциация Броун-Секара, тотальное выпадение чувствительности и т. п. Результаты осмотра невролога позволяют предположить уровень и распространённость поражения.
- Спинальная МРТ. Является основным методом диагностики неоплазии. МРТ позвоночника помогает определить размер, точное расположение, характер роста образования, степень спинальной компрессии. При наличии противопоказаний к магнитно-резонансным исследованиям проводится КТ-миелография.
- Гистологическое исследование. Осуществляется гистология операционного материала, в сомнительных случаях — интраоперационное исследование. Микроскопический и гистохимический анализ делает возможной точную морфологическую верификацию опухоли, позволяет установить окончательный диагноз.
Спинальная опухоль дифференцируется от радикулита, межпозвоночной грыжи, невриномы спинномозгового корешка, гематомы, миелита, сирингомиелии. При расположении в грудном отделе возникает необходимость в исключении гастродуоденита, острого живота, ишемической болезни сердца. В ходе МРТ менингиома требует дифференциации от прочих экстрамедуллярных спинальных опухолей: нейрофибромы, липомы, гемангиомы, хондромы.
Лечение спинальной менингиомы
Наиболее приемлемым способом лечения выступает радикальное удаление опухолевого образования. Выбор лечебной тактики осуществляется нейрохирургом в соответствии с локализацией, характером и распространённостью процесса, общесоматическим состоянием пациента. Выделяют 3 основные методики лечения:
- Открытая операция. Проводится радикальное удаление менингиомы с применением микрохирургической техники. Доступом к опухоли является ламинэктомия. Для предупреждения рецидива важное значение имеет полное удаление опухолевых тканей. С целью повышения радикальности операции предварительно выполняют эмболизацию питающих менингиому сосудов.
- Стереотаксическая хирургия. Менингиома подвергается дистанционному, точно направленному облучению ионизирующим (гамманож) или рентгеновским (кибернож) излучением. Стереотаксическое удаление — наиболее щадящая методика, не требующая разреза, минимизирующая воздействие на окружающие ткани. Ограничивает её применение высокий процент рецидивирования.
- Противоопухолевая терапия. Лучевая терапия назначается послеоперационно или паллиативно при невозможности полного удаления новообразования, злокачественном процессе. Дозиметрическое планирование проводится радиологом в индивидуальном порядке.
Прогноз и профилактика
Спинальная менингиома имеет преимущественно благоприятный прогноз. После радикального хирургического лечения опухолей I типа риск рецидивирования составляет 15%. Поздняя диагностика и лечение усугубляют неблагополучный прогноз, поскольку приводят к формированию необратимых изменений, инвалидизации пациента. Специфическая профилактика не разработана, общие предупредительные меры сводятся к ограничению неблагоприятных онкогенных воздействий. Вторичная профилактика направлена на ранее выявление рецидивов, включает регулярное наблюдение пациента нейрохирургом, проведение контрольных МРТ.
2. Клиника, диагностика и хирургическое лечение спинальных менингиом: Автореферат диссертации/ Фомичев В.Г. – 2005.
3. Результаты хирургического лечения спинальных менингиом/ Евзиков Г.Ю., Новиков В.А., Смирнов А.Ю., Буров С.А.// Нейрохирургия. – 2000. - №3.
4. Менингиома вентральной локализации на уровне краниовертебрального перехода/ Ступак В.В., Рабинович С.С., Митюков А.Е., Пендюрин И.В., Шабанов С.В.// Хирургия позвоночника. – 2014.
Читайте также:
