Необычные невропатии с моторным и сенсорным поражением
Добавил пользователь Владимир З. Обновлено: 20.01.2026
Причины и классификация болезни Шарко-Мари-Тута 1 (ШМТ, наследственной моторной и сенсорной невропатии 1 типа, НМСН)
Наследственные моторные и сенсорные невропатии (НМСН) являются наиболее распространенными дегенеративными поражениями периферической нервной системы, составляя приблизительно 40% хронических невропатий детского возраста (Ouvrier, 1992). Дегенерация миелиновых оболочек и/или аксонов вызывает преимущественно дистальную паралитическую амиотрофию, в основном поражающую нижние конечности и сопровождающуюся арефлексией. Моторное поражение затеняет сенсорные нарушения.
В основе действующей классификации наследственных моторных и сенсорных невропатий (НМСН) сохранились патоморфологические элементы (аксональная или демиелинизирующая), клинико-электрофизиологических проявлений (особенно моторная и сенсорная скорость проведения) и тип наследования. Пporpecc в молекулярной генетике быстро меняет критерии классификации. Многие из НМСН заканчиваются клинической картиной, называемой болезнь Шарко-Мари-Тута (ШМТ). Не так давно неврологи чаще использовали термин НМСН, тогда как генетики предпочитают ШМТ. Тип 1 НМСН синонимичен ШМТ 1, но есть некоторые несоответствия в номенклатуре, особенно в отношении более редких форм.
Например, ШМТ4 классифицирована как демиелинизирующая форма аутосомно-рецессивной НСМН, тогда как НСМНIV типа исходно соотносится с болезнью Рефсума. В данной главе будет использоваться преимущественно номенклатура ШМТ. В таблице ниже представлена комбинированная классификация.
В некоторых случаях клинические и даже морфологические (биопсия нерва) данные иногда минимальны, особенно у маленьких детей. Тем не менее дети, пораженные ШМТ 1 А, почти всегда демонстрировали некоторые симптомы, достигая возраста трех лет. Встречаются умеренные и даже бессимптомные случаи (Thomas et al., 1997), и поэтому систематическое обследование родителей и родственников улучшает диагностические возможности при предварительном консультировании. Большая часть дупликаций de novo имеет отцовское происхождение (Palau et al., 1993; Harding, 1995).
Болезнь Шарко-Мари-Тута (ШМТ) 1 является генетически гетерогенным типом, но более 80% случаев в детстве связаны с хромосомой 17 (ШМТ1А). Обычно дефект в таких случаях — субмикроскопическая дупликация, длиной приблизительно 1,5 мегабаз, в пределах участка 17р11.2 (Raeymaekers et al., 1991). Дупликация включает ген, кодирующий белок периферического миелина 22 (peripheral myelin protein 22 — РМР22) (Patel et al., 1992) так, чтобы ген был представлен в трех копиях. В нескольких случаях без дупликации была найдена точечная мутация гена РМР22 (Roa et al, 1993), что указывает на то, что этот ген — ген болезни при ШМТ 1.
В отдельных семьях болезнь вызывается мутациями в гене MPZ (myelin Р0) (ШМТ 1В), который картирован на участке хромосомы 1q21-q23 (Warner et al., 1996). Мутации генов, как РМР22, так и MPZ, вызывают разнообразные клинические картины, варьирующие в зависимости от локализации и тяжести мутации от врожденной гипомиелинизации, через фенотип Дежерина-Сотта к фенотипу ШМТ 1 или даже, в случае MPZ, до аксонального дегенеративного синдрома ШМТ (ШМТ2) (Warner et al., 1996). По нашему опыту педиатрических наблюдений, клинические проявления случаев, вызванных точечными мутациями, тяжелее, чем при типичных случаях ШМТ 1 А, связанных с дупликацией.

Результаты патогистологического исследования ШМТ 1В подобны таковым при болезни Шарко-Мари-Тута (ШМТ) 1 А, но в значительном количестве волокон может быть замечен некомпактизированный миелин, и очаговая складчатость миелина («колбаски») может также быть значительной. MPZ составляет приблизительно 50% белка миелина и важен для адгезии миелина (Shy, 2005).
Некоторые случаи не картированы ни в одном из этих локусов. В некоторых доминантно наследуемых случаях, соотносимых с болезнью Шарко-Мари-Тута (ШМТ) 1C, выявлялись мутации гена LITAF/SIMPLE, который может быть вовлечен в аномальную деградацию белка (Street et al., 2003).
Смущает, что болезнь Шарко-Мари-Тута (ШМТ) 1D относят к ШМТ 1, обусловленной гетерозиготной мутацией, вызывающей дефект «цинковых пальцев» регулятора транскрипции EGR2 (также известного как Кгох20), который индуцирует транскрипцию многих генов, важных для формирования и поддержания уровня миелина (Warner et al., 1999). Гомозиготные EGR2 мутации вызывают более тяжелую аутосомно-рецессивную гипо- и демиелинизирующую невропатию ШМТ 4Е.
Х-сцепленная болезни Шарко-Мари-Тута (ШМТ X). Приблизительно в 10% случаев заболевание сцеплено с Х-хромосомой, где было выявлено по меньшей мере три локуса (Ionasescu et al., 1991, 1992). Самая частая (Х-сцепленная доминантная) форма находится на длинном плече на Xq13.1. Известно, что многочисленные мутации в этом очаге вовлекают ген коннексина 32 (Bergoffen et al., 1993), связывающего мембраны в зоне щелевых контактов белка, примыкающего к перехватам Ранвье и насечки Шмидта-Лантермана. Изучение родословных показывает ожидаемое отсутствие передачи от мужчины к мужчине. Обычно выраженность поражения у мужчин значительно выше, чем у женщин, но в целом клинические поражения в первое десятилетие менее тяжелы, чем при ШМТ 1 в том же возрасте. С другой стороны, возможная степень инвалидизации у взрослых мужчин больше при ШМТ X, чем при ШМТ 1.
В некоторых случаях у пораженных детей наблюдается изолированная глухота (Stojkovic et al., 1999), а у некоторых из них отмечались преходящие симптомы со стороны ЦНС, связанные с поражением белого вещества (Haneman et al., 2003). Нейрофизиологические признаки Х-сцепленного типа у мужчин могут напоминать таковые при ШМТ 1, но средняя скорость проведения по нерву (СПН) приблизительно на 10 м/с больше у мужчин с ШМТ Х (средняя перонеальная СПН 31 м/с), чем у мужчин с ШМТ 1 (средняя перонеальная СПН 22 м/с) (Nicholson и Nash, 1993), тогда как у женщин она ближе к аксональному типу. Представляется, что большинство «промежуточных» типов ШМТ с умеренно сниженными скоростями проведения являются Х-сцепленными. Существуют и другие варианты, к примеру, мутации допамина, являющиеся типичной причиной промежуточной формы ШТМ 1, иногда с нейтропенией (Zuchner et al., 2005).
Редкая Х-связанная рецессивная аксональная форма картирована на Хр22.2, и другая аксональная форма, связанная с глухотой и задержкой интеллектуального развития, картирована на Xq24-q26 (Priest et al., 1995; Ouvrier et al., 2007).
Необычные невропатии с моторным и сенсорным поражением
а) Наследственная невропатия со склонностью к параличам от сдавления нерва. Это редкая, доминантно наследуемая болезнь, характеризующаяся патологической восприимчивостью к параличам от сдавления нерва (Behse et al., 1972), обычно при наличии основной генерализованной невропатии с умеренным уменьшением скоростей проведения по нерву и увеличением дистальных моторных и сенсорных латентностей. В большинстве случаев заболевание возникает из-за делеции участка 17 хромосомы, который дублируется в случаях ШМТ 1А, вероятно, в результате неравного кроссинговера во время мейоза (Mariman et al., 1994; Verhalle et al., 1994).
Tyson et al. (1996) сообщали, что те же самые аномалии ДНК иногда могут выявляться при многочаговом параличе без чувствительности к сдавлению, тем самым расширяя спектр заболевания. Возможно проявление симптомов в первые десять лет жизни, хотя типично более позднее начало. Параличи обычно затрагивают единственный нервный ствол, особенно подколенный нерв, в случае длительно сохраняемой позы, такой, как сидение на корточках или по-турецки, или локтевой нерв после давления на локоть.
Паралич возникает и после краткой чрезмерной нагрузки, к примеру интенсивной физической активности, особенно спортивной. У многих пациентов возникает карпальный туннельный синдром с ранним началом, проявляющийся иногда и клинически, но в большинстве случаев наблюдающийся при электрофизиологическом обследовании. В нескольких случаях имелись признаки поражения ЦНС с патологическими изменениями, напоминающими таковые на МРТ при рассеянном склерозе (Sanahuja et al., 2005). Восстановление после параличей обычно полное в течение дней или недель, но в некоторых случаях в конечном счете развивается постоянная генерализованная моторная и сенсорная невропатия. Dunn et al. (1978) отметили поражение плечевого сплетения у некоторых пациентов. Несмотря на возникающее предположение о связи с наследственной плечевой плексопатией, эти два заболевания генетически различны (Chance et al., 1994; Gouider et al., 1994).
Диагноз основан на несоответствии незначительной травмы и развития паралича. Частота аналогичных состояний в анамнезе у родственников является фактическим диагнозом. Электрофизиологическое исследование подтверждает подозрение на основную невропатию, демонстрируя снижение скоростей проведения за пределами пораженного участка. Обследование членов семьи может продемонстрировать невропатию даже в отсутствие приступов. Биопсия нерва, в большинстве случаев необязательная, может показать сегментарное утолщение миелиновых оболочек, известное как томакула (Verhagen et al., 1993). Такие результаты были получены в подтвержденных случаях семейной плечевой плексопатии (Martinelli et al., 1989) и у одного пациента с клинической картиной рецидивирующей полиневропатии (Joy и Oh, 1989).
Варианты лечения неизвестны, но предотвращение повторных эпизодов, способных вызывать осложнения, может потребовать изменений образа жизни.
б) Наследственная невралгическая амиотрофия (плечевая плексопатия). Это также доминантно наследуемое состояние, генетически отличающееся от наследственной невропатии со склонностью к параличам от давления. Обычно заболевание развивается во второй декаде жизни, однако бывает и более раннее начало, проявляющееся параличами плечевого сплетения при рождении. Приступы очень похожи на наблюдаемые при ненаследственном типе плексопатии. Обычно за несколько дней до слабости возникает боль, иногда интенсивная. Слабость может сохраняться неопределенно долго, в основном в проксимальных отделах. Восстановление происходит в течение нескольких недель или месяцев и обычно является полным (van Alfen et al., 2000; van Alfen и van Engelen, 2006).
Частота рецидивов сильно варьирует (Airaksinen et al., 1985). В редких случаях возможны поражение диафрагмального нерва или эпизоды поясничной плексопатии (Awerbuch et al., 1989; Thomson, 1993). В нескольких семьях у пораженных членов присутствовал особый вид легкого дизморфизма с вытянутым лицом и гипотелоризмом (Dunn et al., 1978). В некоторых случаях поражение может быть ограничено единичной ветвью плечевого сплетения, например, длинным грудным нервом с изолированным параличом m. serratus anterior (Phillips, 1986). Болезнь картирована на участке хромосомы 17q25 в большинстве, но не во всех пострадавших семьях (Pellegrino et al., 1996; Watts et al., 2002). Биопсии пораженных нервов могут показать воспалительные инфильтраты и/или острую аксональную дегенерацию (Klein et al., 2002).
Дифференциальный диагноз со спорадической плечевой плексопатией при первом эпизоде невозможен, если неизвестны пораженные родственники, и/или отсутствует дизморфизм.
Лечение в принципе симптоматическое, но внутривенное введение метилпреднизолона способствует раннему улучшению, особенно купированию боли (Klein и Windebank, 2005).
в) Различные типы наследственных дегенеративных моторных и сенсорных невропатий. Лопаточно-перонеальная амиотрофия неврального происхождения (синдром Давиденкова является редкой причиной лопаточно-перонеального синдрома. Признаки неврального поражения и гипертрофии нерва позволяют связать такие случаи с наследственными моторными и сенсорными невропатиями. Существуют как аксональные, так и демиелинизирующие формы (Hyser et al., 1988). Такие случаи нужно отличать от связанных с поражением спинного мозга (De Long и Siddique, 1992).
НМСН типа IV, более известная как болезнь Рефсума, и другие метаболические невропатии описываются ниже. Для более полного описания редких типов наследственных невропатий см. Ouvrier et al. (1999).
г) Термочувствительная невропатия. Magy et al. (1997) сообщили о примечательной семье с перемежающимися эпизодами обширного паралича, вызывавшимися повышениями температуры тела выше 38,5 °С с началом в детстве или пубертатном периоде и не аллельными ШМТ 1 или наследственной невропатии с чувствительностью к давлению.
д) Рецидивирующая аксональная невропатия. Случаи рецидивирующей аксональной невропатии, описанной у сибсов (Quinlivan et al., 1994), трудно классифицировать. Эти состояния нередко сложно дифференцировать от редких инфантильных форм синдрома Гийена-Барре. Подобная семья была исследована в Сиднее (Wilmshurst et al., 2003).
Наследственные сенсорные и вегетативные невропатии (НСВН)
Наследственные периферические сенсорные невропатии редки, и окончательный диагноз достаточно сложен. Из-за противоречивой терминологии классификация не упорядочена (Axelrod и Pearson, 1984), а некоторые диагностические тесты могут быть недоступны за пределами специализированных центров. Общее лечение сенсорных невропатий обсуждается Klein и Dyck (2005а).
а) НСВН I (сенсорная корешковая невропатия, acropathie ulceromutilante). НСВН I отличается от всех остальных НСВН тем, что при ней симптомы появляются поздно, обычно после первого десятилетия жизни, а не в грудном возрасте. Наследование аутосомно-доминантное. Ген классической формы, ген длинноцепочечной субъединицы 1 серин-пальмитоилтрансферазы (SPTLC1), участвует в биосинтезе фосфолипидов и картирован на 9q22.1-q22.3 (Dawkins et al., 2001). Патоморфологическое исследование показывает заметное сокращение числа немиелинизированных волокон. Уменьшение толстых и тонких миелинизированных волокон меньше, но достаточно выраженное.
Ганглии задних корешков и задние корешки спинного мозга, связанные с нижними конечностями, дегенерированы. Симптомы появляются в старшем детском возрасте или пубертатном периоде в виде прогрессирующей потери чувствительности в нижних конечностях, быстро осложняющейся эпизодами целлюлита и трофическими язвами на ногах. Может встречаться спонтанная пронизывающая боль. При этом происходит потеря болевой и температурной чувствительности с сохранением тактильной чувствительности. Позднее возможно полное исчезновение чувствительности и поражение дистальных отделов верхних конечностей. Часто присутствует нейросенсорная тугоухость. В конечном итоге нередка перонеальная слабость. Моторные скорости проведения по нерву умеренно снижены, а сенсорные потенциалы действия отсутствуют. Течение заболевания медленно прогрессирующее. НСВН I гетерогенна. Мутации RAB7 могут вызвать подобную картину или более типичный фенотип синдрома Шарко-Мари-Тута (ШМТ 2В).
б) НСВН II (врожденная сенсорная невропатия). Заболевание представляет собой аутосомно-рецессивное состояние с врожденным или ранним началом. У большинства пациентов клинически проявляется отсутствие всех видов болевой чувствительности, приводящее к ожогам и калечащим повреждениям губ или кончиков пальцев и к безболезненным переломам, особенно в метатарзальной области. Тактильная чувствительность также заметно нарушена. Зоны нормальной чувствительности сохраняются у некоторых пациентов с преобладающим поражением конечностей и лица. При растяжении мочевого пузыря может нарушаться его ощущение (Verity et al., 1982). У некоторых пациентов описана глухота (Verity et al., 1982). У большинства пациентов болезнь не выглядит прогрессирующей или же развивается очень медленно (Ferriere et al., 1992).
Некоторые случаи могут иметь более быстрое течение с клиническими признаками прогрессии (Johnson и Spalding, 1964), что согласуется с дегенерацией и регенерацией нервных волокон, выявляемых при биопсии нерва. Моторные скорости проведения сохранны или только немного уменьшаются, но сенсорные потенциалы действия не выявляются. Кроме того, у некоторых пациентов отсутствовали соматосенсорные вызванные потенциалы с нижних конечностей. Биопсия нерва часто показывает значительно атрофированные нервы. Количество миелинизированных аксонов сильно уменьшается, но немиелизированные волокна обычно в пределах нормы или незначительно уменьшены. Анализ связей двух многочисленных канадских семей позволил идентифицировать новый ген, HSN2, который располагается в пределах 8 интрона гена PRKWNK1 (Lafreniere et al., 2004). Функция HSN2 неизвестна. Мутация в том же самом гене была впоследствии идентифицирована в пораженной семье из Ливана.
Иммунологическая реактивность субстанции Р в substantia gelatinosa спинного мозга и в продолговатом мозге равным образом истощается (Pearson et al., 1982). Симпатические ганглии гипоплазированы.
Клинические проявления относятся главным образом к вегетативной нервной системе. Начало является врожденным, и гипотония, проблемы с сосанием, слабый крик и рвота присутствуют с рождения. Задержка роста становится заметной в дальнейшей жизни. Избыточное слезотечение не проявляется. Кожная сыпь, моторная дискоординация, нестабильность температуры и кровяного давления, циклическая рвота и слюнотечение варьируют. Типично относительное безразличие к боли (Axelrod et al., 1981). Восприятие температуры, потоотделение и иннервация кожи были изучены Hilz et al. (2004). Приступы апноэ и пневмония распространены, являясь обычно причиной смерти в грудном возрасте и детстве. Часто выявляются дилатация пищевода и нарушения моторики желудка. Постуральная гипотензия присутствует практически всегда. Большой проблемой является сколиоз. Глоточный рефлекс часто слабый. Диагностические критерии включают отсутствие грибовидных сосочков на языке, снижение или отсутствие глубоких сухожильных рефлексов, отсутствие слезотечения, миоз после закапывания в глаза 2,5% метахолина хлорида и отсутствие аксонального покраснения после гистаминовой инъекции внутри-кожно (Axelrod et al., 1974). Ни один из критериев не специфичен и может выявляться при других невропатиях. Пренатальный диагноз возможен.
Течение семейной вегетативной дисфункции тяжелое; ранние исследования показывают, что в 1960-е годы только 20% пациентов доживало до взрослого возраста, хотя к 1980-м за счет улучшения лечения показатель возрос до 50% (Axelrod и Abularrage, 1982). Осложнения со стороны пищеварительной и дыхательной систем распространены и могут усугубляться часто развивающимся кифосколиозом. Распространена эмоциональная неустойчивость с повторяющимися тяжелыми приступами задержки дыхания. Интеллект остается нормальным.
Лечение симптоматическое. Риск аспирационной пневмонии должен быть минимизирован за счет внимания к позе и тщательной профилактики во время кормления, что может потребовать питания через зонд, гастростомии или фундопликации. Диазепам эффективен в сочетании с хлорпромазином для лечения острых кризов и гипертензии. Лечение сколиоза затруднительно, в некоторых случаях возможна лишь частичная хирургическая коррекция искривления (Kaplan et al., 1997). Семьи больных детей нуждаются в значительной психологической поддержке.
г) НСВН IV (врожденная нечувствительность к боли с ангидрозом). При этом редком нарушении из-за мутации гена рецептора фактора роста нервов TRK/NGF отмечается отсутствие немиелинизированных нервных волокон в периферических нервах (Goebel et al., 1980). Также поражаются тракт Лиссауэра и дорсальные корешки спинного мозга. Заболевание возникает как врожденное с эпизодами необъяснимого повышения температуры, часто связанного с температурой окружающей среды. Типично отсутствие потоотделения (ангидроз). Нечувствительность к боли универсальна и приводит к ранам, самотравмированию и остеомиелиту, особенно нижних конечностей. Часто происходит прикусывание языка. Встречаются кожная сыпь и повышенная чувствительность зрачков к метахолина хлориду (Axelrod и Pearson, 1984). Как правило, имеется задержка интеллектуального развития, показатели IQ варьировали от 41 до 78, в большинстве случаев около 60 (Rosemberg et al., 1994). Моторные и сенсорные скорости проведения нерва нормальны или почти нормальны. Об умеренной форме без ангидроза сообщено Pavone et al., (1992).
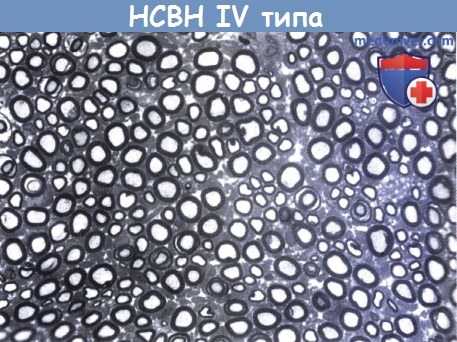
Наследственная сенсорная невропатия IV типа.
Имеется очаговый дефицит тонких миелинизированных волокон.
Немиелинизированные волокна были очень разреженные при электронном микроскопическом исследовании.
д) НСВН V. НСВН V типа представляет собой врожденную нечувствительность к боли со сниженной тепловой чувствительностью, но с сохранением реакции на осязательные и механические стимулы и задержкой глубоких сухожильных рефлексов (Low et al., 1978). С патоморфологической точки зрения характерно практически полное исчезновение малых миелинизированных волокон и умеренным уменьшением числа немиелинизированных волокон. Результаты рутинных исследований моторного и сенсорного проведения по нерву в пределах нормы. Возможный локус для НСВН V на участке хромосомы 1р11.2-р13.2 был идентифицирован в многочисленной шведской семье со сниженным ощущением глубокой боли и температуры, но с нормальными когнитивными способностями. Анализ функционирующих генов-кандидатов в критической для болезни области показывает мутацию в кодирующем участке гена бета-рецептора фактора роста нерва (NGFb) (Einarsdottir et al., 2004).
е) Другие формы НСВН с нечувствительностью. Описано несколько редких и/или спорных типов НСМН. Дополнительные типы включают НСВН с дефицитом гормона роста (Liberfarb et al., 1993), прогрессирующую панневропатию с гипотензией (Axelrod и Pearson 1984), тип НСВН без трофических изменений (Bye et al., 1990), НСВН с нейротрофическим кератитом (Donaghy et al., 1987), врожденную сенсорную невропатию с ихтиозом и синдромом передней камеры глаза (Quinlivan et al., 1993), глухоту, сенсорную невропатию и овариальный агенез (Linssen et al., 1994), и НСВН с катарактами, олигофренией и поражениями кожи (Heckmann et al., 1995). НСВН, связанная со спастической параплегией, включает два различных типа, один поражает в основном мелкие сенсорные волокна (Cavanagh et al., 1979а), а другой — крупные волокна с немногочисленными невропатическими симптомами (Schady и Smith 1994). Кроме того, два различных типа сенсорной невропатии были описаны у детей индейского племени навахо (Appenzeller et al., 1976; Johnsen etal., 1993).
Некоторые случаи сенсорной невропатии могут имитировать жестокое обращение с детьми (Makari et al., 1994).
Термин нечувствительность к боли в принципе относится к пациентам, у которых аналгезия — результат патологии периферических нервов, нервных окончаний в коже или центральных сенсорных проводящих путей, тогда как безразличие к боли относится к тем, кто имеет нормальные сенсорные проводящие пути, но не в состоянии определить болезненную природу стимулов (Manfredi et al., 1981). Такое различие может быть во многом искусственным, и Dyck et al. (1983) подчеркнули факт, что точный анализ безразличия к боли с помощью современных методов показывает патологию периферической сенсорной системы. Однако сообщалось о случае с нормальным результатом морфометрического исследования нерва (Landrieu et al., 1990), и недавно описаны семейные случаи из-за мутаций в гене натриевого канала Navi.7 (Сох et al., 2006, Goldberg et al., 2007).
е) Смешанные сенсорные и вегетативные невропатии. Для редких случаев поражения вегетативной нервной системы характерна боль. Описан семейный доминантный синдром раннего начала пароксизмальной ректальной боли, связанной с одно- или двусторонней вазодилятацией в нижних конечностях и органах брюшной полости и часто вызываемой дефекацией. Позже возможна боль глазной и субмаксиллярной локализации. Во время приступов часто встречаются обмороки. Данное состояние, именуемое теперь пароксизмальным расстройством с чрезвычайной болью было определено как результат мутаций в гене рецептора Nav1.7 (Fertleman et al., 2007). Этот же ген мутирует и при эритромелалгии, характеризующейся приступами дистальной боли и эритемы, провоцируемой высокой температурой. Часто эффективно лечение карбамазепином.
Полиневропатия различной тяжести с демиелинизацией и интерстициальным фиброзом была описана в сочетании с хронической кишечной псевдообструкцией и частой офтальмоплегией. Заболевание, вероятно, имеет семейный характер (Steiner et al., 1987). Лейкоэнцефалопатия была показана на МРТ в похожих случаях, для которых был предложен акроним «POLIP» (polyneuropathy, ophthalmoplegia, leukoencephalopathy и intestinal pseudo-obstruction — полиневропатия, офтальмоплегия, лейкоэнцефалопатия и кишечная псевдообструкция) (Simon et al., 1990). В некоторых из этих случаев была продемонстрирована связь с дефицитом цитохрома с оксидазы в биоптатах мышц (Haftel et al., 2000).
Синдром беспокойных ног, который является особым типом сенсорной невропатии, частой у взрослых, также существует у детей (Kotagal и Silber, 2004). Для родственного с ним синдрома периодических движений конечностей во сне в 20% случаев характерно начало до 10-летнего возраста.
Полинейропатия - симптомы и лечение
Что такое полинейропатия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Богдановой Евгении Павловны, функционального диагноста со стажем в 10 лет.
Над статьей доктора Богдановой Евгении Павловны работали литературный редактор Вера Васина , научный редактор Наталья Пахтусова и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Полинейропатия (Polyneuropathy) — это группа заболеваний периферической нервной системы, при которых повреждаются периферические нервные волокна, входящие в состав различных нервов. Полинейропатия может быть вызвана множеством причин, но проявляется общими симптомами: слабостью в руках и ногах, онемением, покалыванием и жжением в кистях и стопах.
Полиневропатия и полинейропатия — это разные варианты написания одного и того же термина.
Как часто встречается полинейропатия
Полинейропатией страдает около 2,4 % населения, заболевание чаще встречается среди пожилых людей [6] .
Причины полинейропатии
Выделяют первичные и вторичные полинейропатии. Первичные полинейропатии — это наследственные формы, которые могут сочетаться с поражением других органов и отделов нервной системы. К наследственным полинейропатиям относятся транстиретиновая семейная амилоидная полинейропатия, болезнь Фабри, порфирийная полинейропатия, болезнь Рефсума.
Вторичные полинейропатии встречаются гораздо чаще. В зависимости от причинного фактора их можно разделить на несколько видов:
- Инфекционные и инфекционно-аллергические (с известным и неизвестным возбудителем, аллергические). В эту группу входит синдром Гийена — Барре.
- Токсические: медикаментозные, при хронических бытовых и производственных интоксикациях (ртутью, свинцом, литием), при токсикоинфекциях (ботулизм, дифтерия, столбняк), алкогольные. Медикаментозные полинейропатии могут развиться при приёме Амиодарона, Колхицина, Хлоракина, Хлорамфеникола, Дапсона, Дисульфирама, Этамбутола, Этионамида, Глутетимида, статинов, Изониазида, Гидралазина, Фенитоина, Никотинамида, препаратов золота. Чаще всего полинейропатия развивается при длительном применении больших доз этих лекарств. Также к ней может привести приём нуклеозидов — препаратов для лечения ВИЧ-инфекции. Полинейропатия может возникать на фоне химиотерапии — примерно через месяц после начала применения Цисплатина, если доза превышает 400 мг/м 2 ; при терапии Винкристином и Винбластином — нередко в первые два месяца лечения, если суммарная доза препаратов превышает 30–50 мг [8] . В редких случаях полинейропатию вызывает Интерферон-альфа, используемый при гепатите С и опухолях.
- При воздействии физических факторов: холода, вибрации, радиации, хронических компрессиях (из-за утолщения оболочек вокруг нерва при системных болезнях соединительной ткани) и т. д.
- Сосудистые: при системных заболеваниях соединительной ткани, специфических и неспецифических васкулитах, атеросклерозе.
- Метаболические: при болезнях обмена веществ, дефиците витаминов (алиментарные), эндокринных заболеваниях (например, при сахарном диабете), болезнях печени и почек. Полинейропатия может быть первым проявлением сахарного диабета, чаще всего 2-го типа.
- Паранеопластические (при злокачественных новообразованиях).
Около 20–30 % аксональных полинейропатий, т. е. возникших из-за повреждения длинных отростков нервов, являются идиопатическими: их причину не удаётся выявить, несмотря на полную диагностику [7] . Иногда поиск причины полинейропатии может затянуться на месяцы. Это связано с многообразием провоцирующих факторов и трудностями при сборе анамнеза: пациенты не всегда честно рассказывают о вредных привычках и часто не знают, чем болели родственники.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы полинейропатии
Клиническая картина полинейропатий типична и проявляется следующими симптомами:
- Двигательные нарушения. При заболевании развиваются периферические парезы — снижается мышечная сила и тонус, атрофируются мышцы, угнетаются или исчезают рефлексы. Постепенно слабеют и уменьшаются в размерах мышцы рук и ног, чаще в стопах, голенях и кистях. Пациенты быстро устают при ходьбе, подъёме по лестнице и занятиях спортом, не могут встать на носки и пятки, взять и удержать тяжёлые предметы, чувствуют неловкость в руках, отмечают шаткость при ходьбе.
- Чувствительные нарушения. Страдают глубокие (суставно-мышечное чувство, вибрационная чувствительность) и поверхностные виды чувствительности (чаще — болевая чувствительность). Чувствительные нарушения проявляются следующими симптомами:
- Снижается или исчезает чувствительность к боли и температуре, преимущественно в стопах, голенях и кистях. Немеют руки и ноги, пациенты не различают горячую и холодную воду, могут поранить ногу, наступить на что-то острое и не заметить этого, так как не чувствуют боли.
- Нейропатическая боль — пациенты описывают болевые ощущения по-разному: колющие, кинжальные, жгучие, ноющие, как от удара электрическим током. Боль может сочетаться с нарушением болевой и температурной чувствительности, аллодинией (боль возникает из-за прикосновения к коже) и гипералгезией (слабый раздражитель вызывает сильную боль). Нейропатическая боль часто начинается со стоп, но пациент, как правило, не может указать точно, где болит, и лишь примерно показывает область боли. Боль может быть постоянной или периодической, возникать самопроизвольно или в ответ на прикосновение.
- Из-за нарушения глубоких видов чувствительности развивается сенситивная атаксия: пациент неустойчив, вынужден при ходьбе всегда смотреть под ноги, так как не чувствует поверхность под ногами. К глубоким видам чувствительности относится ощущение вибрации и суставно-мышечное чувство — понимание положения своего тела в пространстве. При ходьбе по твёрдой поверхности у больного возникает ощущение мягкого ковра под ногами. Особенно сложно передвигаться в темноте, когда невозможно смотреть под ноги. В таких случаях пациенты часто падают.
- Трофические нарушения. Истончается кожа и изменяется её окраска, утолщаются ногтевые пластины. Эти изменения связаны с тем, что периферические нервы не только обеспечивают движения мышц, но и питают мышцы и кожу.
При поражении периферических отделов вегетативной нервной системы нарушается работа внутренних органов. Эти нарушения сопровождаются следующими симптомами:
- ортостатическая гипотензия — давление снижается при перемене положения тела, например когда человек сидел или лежал, а потом резко встал ; в покое;
- ригидный пульс, т. е. исчезновение его физиологической нерегулярности;
- пониженное потоотделение;
- нарушение тонуса мочевого пузыря и недержание мочи;
- запоры и диарея; [3][6] .
Патогенез полинейропатии
Периферической называют ту часть нервной системы, которая не входит в центральную нервную систему, т. е. нервы за пределами головного и спинного мозга.
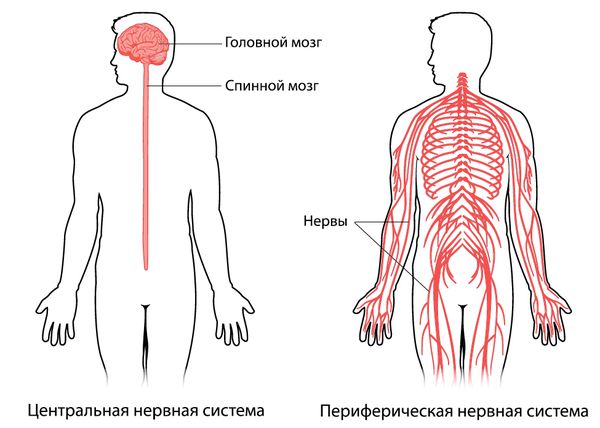
Периферическую нервную систему образуют длинные отростки нервных клеток, тела которых залегают в спинном мозге, стволе головного мозга, спинномозговых и вегетативных узлах. Эти длинные отростки называют аксонами. Аксоны получают питание из тела нервных клеток [11] .
Выделяют два типа нервных волокон: тонкие ( безмиелиновые ) и толстые ( миелиновые ). Миелин окружает аксон прерывистой электроизолирующей оболочкой, благодаря чему возбуждение передаётся быстрее. Этому способствуют перехваты Ранвье — периодические участки, не покрытые миелином.
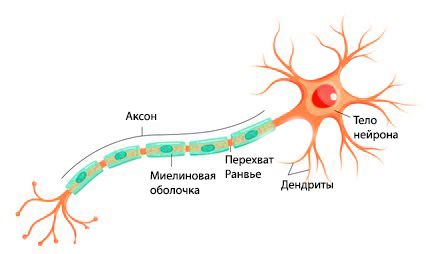
Полинейропатии делят на два основных класса:
- аксонопатии, или аксональные полинейропатии, — повреждён непосредственно сам аксон;
- миелинопатии, или демиелинизирующие полинейропатии, — поражена миелиновая оболочка аксона.
Зачастую при поражении миелиновой оболочки позже повреждается и сам аксон, а при первичном повреждении аксона со временем разрушается и миелиновая оболочка.
Классификация и стадии развития полинейропатии
Формы полинейропатии в зависимости от причины:
- инфекционные и инфекционно-аллергические;
- токсические;
- от воздействия физических факторов;
- метаболические;
- паранеопластические.
По течению полинейропатии могут быть:
- острыми — развиваются от нескольких дней до четырёх недель;
- подострыми — симптомы усиливаются в течение 4–8 недель;
- хроническими — развиваются в течение нескольких месяцев или лет.
По патоморфологическим признакам выделяют аксонопатии и миелинопатии.
По преобладанию симптомов выделяют:
- сенсомоторные полинейропатии (в равной степени присутствуют чувствительные и двигательные нарушения);
- преимущественно моторные;
- преимущественно сенсорные;
- преимущественно вегетативно-трофические (с нарушением работы внутренних органов).
В чистом виде они встречаются редко, чаще развивается сочетанное поражение двух или трёх видов нервных волокон [6] .
Осложнения полинейропатии
К ослож нениям полинейропатии можно отнести атрофию мышц и утрату движений в конечностях, тревожные и депрессивные расстройства из-за боли при сенсорных полинейропатиях.
Также на фоне полинейропатии могут возникать ожоги, повреждения кожи из-за нарушения чувствительности и частые падения, которые приводят к травмам [15] .
Диагностика полинейропатии
Сбор анамнеза
При диагностике полинейропатии важно выяснить, на что жалуется пациент, какой образ жизни он ведёт и какими болезнями страдают его близкие родственники.
На приёме доктор спрашивает:
- о наличии хронических и онкологических болезней, а также уточняет, проводилась ли химиотерапия;
- о вредных привычках и профессиональных факторах, например работе с тяжёлыми металлами и фосфорорганическими соединениями;
- о схожих симптомах у родственников, например слабости и онемении в ногах и руках, — эти нарушения могут указывать на наследственную полинейропатию.
Нужно обязательно рассказать доктору о вредных привычках, в том числе о злоупотреблении алкоголем, а также о том, что предшествовало развитию полинейропатии, например инфекция, боль в животе, голодание и т. д.
Неврологический осмотр
Доктор осматривает кожу, ощупывает мышцы, измеряет окружность рук и ног, оценивает сухожильные, надкостничные рефлексы и чувствительность.
Сухожильные рефлексы проверяют с помощью лёгкого удара неврологическим молоточком по сухожилию мышцы:
- при ударе по ахиллову сухожилию стопа сгибается в области подошвы;
- при ударе по сухожилию четырёхглавой мышцы бедра разгибается голень (проверка коленного рефлекса);
- при ударе по шиловидному отростку лучевой кости рука сгибается в локте и поворачивается кисть (проверка надкостничного рефлекса).
Если рефлексы выпадают, описанные движения не происходят.
Чтобы оценить походку, силу мышц рук и ног, доктор просит пациента встать на носки и пятки, сесть на корточки и встать, лёжа потянуть стопы на себя и от себя, согнуть и разогнуть ноги в коленях, сжать кулаки, согнуть и разогнуть руки в локтях и т. д.
Нарушение разных видов чувствительности определяют различными методами:
- для оценки температурной чувствительности к коже прикасаются пробирками с тёплой и холодной водой;
- болевую чувствительность проверяют с помощью лёгкого покалывания заострённой деревянной палочкой;
- вибрационную чувствительность исследуют с помощью камертона;
- при оценке суставно-мышечного чувства пациент закрывает глаза, доктор шевелит пальцами его рук и ног, пациент описывает свои ощущения.
Определить интенсивность боли можно с помощью специальных шкал, например DN4 и визуальной аналоговой шкалы (ВАШ). Принцип ВАШ состоит в том, что пациенту предлагают оценить силу боли по 10-балльной шкале, где 0 — это отсутствие боли, а 10 — самая сильная боль, какую он испытывал в жизни. С помощью этой шкалы можно оценить эффективность лечения, сравнив интенсивность боли до него и после.
Лабораторная диагностика
Лабораторная диагностика позволяет установить причину полинейропатии.
К основным лабораторным методам относятся:
- Общий анализ крови, определение концентрации витамина В12, анализ крови и мочи на содержание тяжёлых металлов, проба Уотсона — Шварца (специфическое исследование мочи при подозрении на порфирию).
- Биохимический анализ крови (глюкоза, гликированный гемоглобин, показатели работы печени, почек).
- Исследование антител к ганглиозидам — информативный метод при моторной мультифокальной и хронической воспалительной демиелинизирующей полинейропатии, синдроме Гийена — Барре и других аутоиммунных невропатиях. Однако повышенный титр антител к GM1-ганглиозидам выявляют у 5 % здоровых людей, зачастую у пожилых пациентов [6] .
- Антитела к ассоциированному с миелином гликопротеину (анти-MAG антитела) — определяются при парапротеинемической полинейропатии и ряде других аутоиммунных полинейропатий.
- Исследование спинномозговой жидкости — проводится при подозрении на демиелинизирующие полинейропатии. Повышенное содержание белка в ликворе может указывать на синдром Гийена — Барре, хроническую воспалительную демиелинизирующую полинейропатию. Реже небольшое повышение встречается при диабетической полинейропатии. Избыток клеток в ликворе может указывать на полинейропатию при ВИЧ-инфекции и болезни Лайма[8] .
- Молекулярно-генетический анализ — назначают при подозрении на наследственные мотосенсорные полинейропатии [6] . При анализе берут кровь из вены и отправляют в лабораторию.
Инструментальная диагностика
- Стимуляционная электронейромиография (ЭНМГ) — основной метод диагностики полинейропатии, при котором определяется скорость проведения импульса по двигательным и чувствительным нервам. Позволяет подтвердить полинейропатию, определить её тип (аксонопатия или миелинопатия).
- Игольчатая электромиография с оценкой состояния мышц рук и ног — проводится, если результаты стимуляционной ЭНМГ сомнительны: например, пограничные между нормой и патологией, или требуется дифференциальная диагностика между полинейропатией и поражением мышц (миопатией) [1][2][6] .
- Ультразвуковое исследование нервов (УЗИ) — позволяет определить, на каком именно участке повреждены нервы.
- Биопсия нервов — при полинейропатии проводится редко, целесообразна при подозрении на васкулит и амилоидную полинейропатию. Чаще всего для биопсии выбирают икроножный нерв [6] .
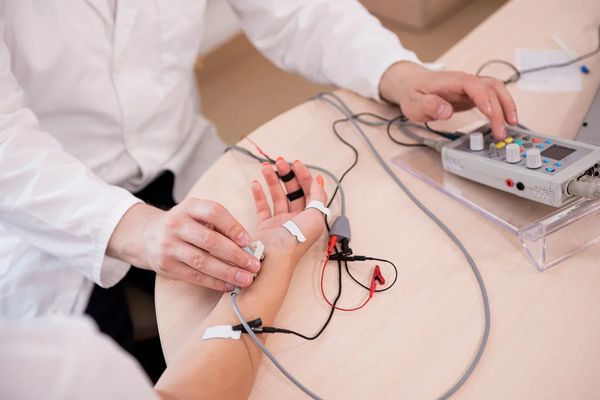
Лечение полинейропатии
Чтобы вылечить полинейропатию, нужно выявить и устранить причину болезни, а также подавить механизмы её развития.
Методы лечения полинейропатии зависят от основного заболевания:
- при сахарном диабете — подбирают диету и терапию, которая снижает уровень глюкозы;
- при дефиците витаминов — дают рекомендации по питанию и назначают витамины;
- при аутоиммунных воспалительных полинейропатиях — применяют плазмаферез и внутривенно вводят иммуноглобулин [14] .
Чтобы уменьшить нейропатическую боль, применяют:
- медикаментозное лечение — антидепрессанты и антиконвульсанты (препараты для лечения эпилепсии);
- немедикаментозное лечение — психотерапия, методы с биологической обратной связью.
Нестероидные противовоспалительные препараты (НПВС) при нейропатической боли неэффективны [6] [8] .
В терапии диабетической полинейропатии широко применяют препараты тиоктовой кислоты — антиоксиданта, защищающего клетки от повреждения [13] .
Помимо медикаментозного лечения, проводится физическая реабилитация: лечебная физкультура, массаж, методы с биологической обратной связью, физиотерапия (электромиостимуляция) и т. п.
Эффективного лечения наследственных полинейропатий пока не существует [6] . При болезни Рефсума основной метод лечения — это диетотерапия, также может применяться плазмаферез . Пациенту нужно ограничить поступление фитановой кислоты, есть меньше зелёных овощей, говядины, рыбы (тунца, пикши и трески).
Прогноз. Профилактика
Прогноз зависит от течения основного заболевания и своевременного и правильного лечения. Также влияет тип полинейропатии: при миелинопатиях прогноз благоприятнее, чем при аксонопатиях [8] .
Наследственные полинейропатии, как правило, неуклонно прогрессируют, но благодаря их медленному развитию пациенты адаптируются и обслуживают себя самостоятельно до поздних стадий болезни.
Прогноз токсических полинейропатий относительно благоприятный при прекращении интоксикации, например если пациент откажется от алкоголя.
При диабетической полинейропатии с адекватной терапией прогноз тоже относительно благоприятный. Без лечения заболевание прогрессирует, а невропатическая боль снижает качество жизни: пациенты не могут нормально спать и работать [6] [8] .
Профилактика полинейропатии
Профилактика заключается в своевременной диагностике и лечении соматических заболеваний, нарушений обмена веществ, а также отказе от алкоголя. Пациентам с хроническими заболеваниями необходимо регулярно посещать лечащего врача и выполнять его рекомендации. При подозрении на полинейропатию доктор направит больного на электронейромиографию [5] [7] .
Людям, занятым на вредном производстве, необходимо регулярно посещать профпатолога. Обычно такие консультации входят в ежегодный профилактический медицинский осмотр.
Пациентам, чьи родственники страдают наследственными формами полинейропатии, желательно обратиться к медицинскому генетику, чтобы определить свой риск развития болезни.
Невропатия (нейропатия) - симптомы и лечение
Что такое невропатия (нейропатия)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Алексеевича Григория Васильевича, невролога со стажем в 16 лет.
Над статьей доктора Алексеевича Григория Васильевича работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Невропатия, или нейропатия (Neuropathy) — повреждение одного или нескольких нервов периферической нервной системы. К ней относятся черепные и спинальные нервы, а также нервы и сплетения вегетативной нервной системы [2] [3] . Невропатия проявляется нарушением чувствительности, болью в поражённом участке, судорогами, мышечной слабостью и затруднением движений. Выделяют две основные группы невропатий:
- мононевропатия — повреждение отдельного нерва, например срединного.
- полинейропатия — множественные повреждения нервов при диабетической полинейропатии, диффузной нейропатии, полирадикулопатии, плексопатии.
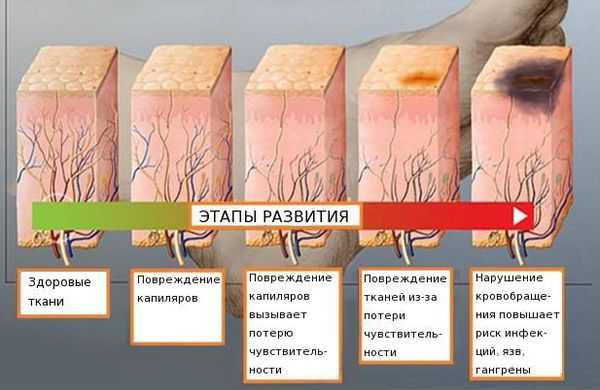
Распространённость нейропатии среди населения составляет 2-7 %. Риск развития заболевания увеличивается с возрастом: в 40 лет патология встречается в 15 % случаев [4] [5] [6] .
Повреждение периферических нервов может вызывать множество причин. Даже после комплексного обследования выявить их удаётся не всегда. К основным факторам, приводящим к заболеванию, относят:
Симптомы невропатии
Несмотря на то, что нейропатию вызывают различные причины, основные симптомы заболевания схожи [9] [14] [15] [16] [17] :
- Двигательные нарушения, слабость мышц. Пациент с трудом выполняет действия, связанные с мелкой моторикой, например застёгивание пуговиц. Возникают проблемы с ходьбой — больной может упасть из-за слабости мышц стопы.
- Сенсорные нарушения — онемение, повышенная тактильная чувствительность, резкая стреляющая боль, подобная удару электрическим током.
- Снижение и выпадение сухожильных рефлексов. Появляются трудности при выполнении повседневных действий, таких как надевание одежды, перемещение предметов.
- Расстройства сердечно-сосудистой системы. Выражается в нестабильности артериального давления и его снижении при резком вставании, проявляется головокружением и потемнением в глазах .
- Расстройства желудочно-кишечного тракта — запоры и кишечная непроходимость, вызванные ухудшением тонуса мышц кишечника.
- Боли в кистях и стопах.
- Нарушение равновесия и координации движений.
- Повышенная потливость.
- Задержка мочеиспускания.
- Сексуальная дисфункция.
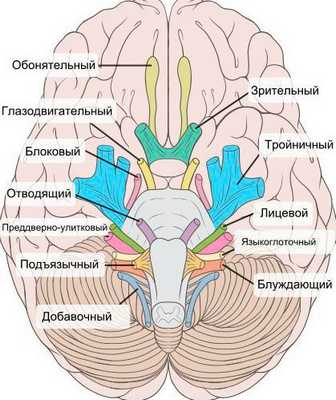
При нейропатии могут поражаться не только нервы конечностей, но и черепно-мозговые нервы:
- невропатия зрительного нерва (оптическая нейропатия) приводит к нечёткости, затуманенности зрения, нарушению цветового восприятия, слепоте;
- поражение глазодвигательного нерва проявляется опущением верхнего века и параличом глазных мышц;
- патология отводящего нерва вызывает сходящееся косоглазие, опущение верхнего века, двоение в глазах;
- лицевого нерва — паралич мимических мышц;
- преддверно-улиткового (слухового нерва) — потерю слуха;
- языкоглоточного нерва — нарушение подвижности языка;
- гортанного нерва — дыхательную недостаточность [15] .
На начальных стадиях двигательные расстройства могут не проявляться. Но в дальнейшем нейропатия значительно ограничивает физическую активность пациента [5] [7] [16] [17] .
Для повреждения периферической нервной системы характерны основные синдромы:
- Поражение переднего корешка спинного мозга — приводит к ослаблению или параличу мышц. Возможны судороги и подёргивания.
- Поражение заднего корешка спинного мозга — проявляется повышенной тактильной чувствительностью, жжением, нарушением спинальных рефлексов, болью в области поражения.
- Поражение межпозвоночного узла — вызывает жжение, покалывание, снижение болевого порога, интенсивные жгучие боли, обострение герпесвирусной инфекции.
- Поражение спинального нерва — приводит к расстройствам чувствительности и двигательным нарушениям.
- Поражение сплетения периферических нервов — вызывает боль, но менее интенсивную, чем при повреждении корешков [16] .
Патогенез невропатии
К нейропатии могут приводить нарушения обмена веществ и иммунной системы, генетические факторы, инфекционное и токсическое воздействие [1] .
Развитие заболевания при обменных нарушениях, например при сахарном диабете, вызвано чрезмерным накоплением глюкозы в клетке. Гипергликемия приводит к отложению в нервных клетках продукта обмена — сорбитола. Избыток сорбитола нарушает функции клеток периферических нервов. При этом уменьшается выработка мио-инозитола — соединения, влияющего на передачу сигналов в мозге и защиту нервных клеток от повреждения. Всё это приводит к ухудшению регенеративных способностей нервной ткани и снижению её проводимости [9] .
В развитии нейропатии важная роль принадлежит митохондриям (органеллам, обеспечивающих клетку энергией) . Они повреждаются при гипергликемии и приёме противоопухолевых препаратов: паклитаксела, бортезомиба, оксалиплатина. Эти лекарства влияют и на другие внутриклеточные структуры (например микротрубочки, поддерживающие форму клетки ), негативно воздействуют на клеточные процессы и в результате активируют запрограммированную гибель нейронов [9] [15] [18] . Схожие нарушения возникают и у ВИЧ-инфицированных пациентов, принимающих антиретровирусные препараты [9] [15] .
Классификация и стадии развития невропатии
Попытки систематизировать различные виды нейропатии предпринимались многократно как отечественными, так и зарубежными авторами. Но ни одна из классификаций не удовлетворяет всем потребностям клиницистов. Это связано с тем, что к развитию заболевания приводит множество сложных и до конца не изученных факторов [16] .
По одной из классификаций, нейропатии разделяют на следующие группы: [19]
I. Мононевропатии (поражение одного нерва).
- Травматические мононевропатии — возникают при травмах, ранениях, электротравмах, химических повреждениях.
- Туннельные синдромы — это ущемление нерва при длительном сдавлении и травматизации в костно-мышечных каналах. К ним относятся: синдром карпального канала (сдавление нерва в области запястья), пронаторный синдром (поражение нерва в плече), синдром кубитального канала (в локте), синдром тарзального канала (сдавление большеберцового нерва), синдром ложа Гийона (сдавление глубокой ветви локтевого нерва) и др.
II. Множественные нейропатии (поражение нескольких отдельных нервов).
- Моторная мультифокальная нейропатия с блоками проведения — аутоиммунное заболевание, проявляющееся слабостью мышц стоп и кистей.
- Моторно-сенсорная невропатия с блоками проведения — вызывает поражение не только моторных, но и сенсорных волокон.
- Множественная невропатия при васкулитах.
III. Полиневропатии (множественные поражения нервной ткани).
1. Наследственные полиневропатии: Шарко — Мари — Тута, синдром Руси — Леви, Дежерина — Сотта и др.
2. Приобретённые полиневропатии.
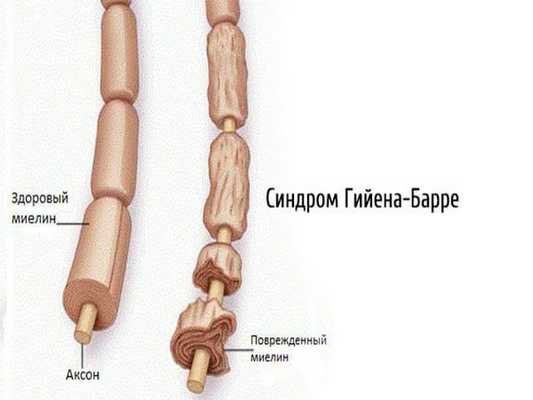
2.1. Аутоиммунные полиневропатии — возникают при сбое в работе иммунной системы (синдром Гийена — Барре, синдром Миллера — Фишера, хроническая воспалительная демиелинизирующая полинейропатия, парапротеинемические полиневропатии, паранеопластические полинейропатии).
2.2. Метаболические полинейропатии — диабетическая, уремическая, печёночная, при системных заболеваниях. Наиболее часто встречается диабетическая нейропатия.
2.2 Вызванные дефицитом витаминов В1, В6, В12.
2.3 Токсические полинейропатии — вызванная алкоголем, лекарствами, отравлением тяжёлыми металлами. Препараты, способные приводить к нейропатии:
- — крайне нейротоксичное средство. Развитие острой нейропатии возникает в 90 % случаев, а хронической — в 50 %. Приём оксалиплатина приводит к жжению, покалыванию, онемению рук, ног и области вокруг рта.
- Таксен (Палитаксел,Доцетаксел) — вызывает нарушение чувствительности, слабость и боль в мышцах, возможны редкие вегетативные симптомы.
- Препараты на основе алкалоидов барвинка (Винбластин, Винорелбин, Виндезин, Винкристин) — нарушают функции мочевого пузыря и кишечника, влияют на чувствительность в руках и ногах, ухудшают мелкую моторику, приводят к мышечной слабости и резкому снижению артериального давления.
- Бортезомиб — нарушает чувствительность, приводит к боли и вегетативным симптомам.
- Иммуномодулирующие препараты (Талидомид) — провоцирует сенсорные нарушения, преимущественно в нижних конечностях, лёгкие двигательные, желудочно-кишечные и сердечно-сосудистые расстройства [15][16][18] .
2.4 Инфекционно-токсические — после гриппа, кори, дифтерии, мононуклеоза, поствакцинальные, при ВИЧ-инфекции, лепре.
IV. Поражения сплетений (шейного, верхнего плечевого, нижнего плечевого, пояснично-крестцового).
V. Вертеброгенные поражения нервных корешков (радикулиты).
Несмотря на многообразие причин, вызывающих полинейропатии, по участкам поражения их можно разделить на два вида:
- Аксональные — вовлечены нервы с наиболее длинными отростками (аксонами), к ним относится большинство токсических полинейропатий, аксональный тип наследственной моторно-сенсорной полинейропатии. Характеризуются мышечными атрофиями.
- Демиелинизирующие — вызваны разрушением миелиновой оболочки, окружающей отростки нервных клеток. Проявляются выпадением сухожильных рефлексов, развитием мышечной слабости без мышечных атрофий [19] .
Осложнения невропатии
Зачастую нейропатия уже является осложнением какого-либо заболевания, например сахарного диабета. У некоторых пациентов, страдающих диабетом, может развиваться диабетическая амиотрофия — асимметричное поражение проксимальных (близких к туловищу) отделов ног с развитием болей и слабости в мышцах [16] [17] [19] .
Если лечение не начато вовремя, нейропатия стремительно прогрессирует. В результате снижается тонус мускулатуры, наступает атрофия мышц и инвалидность. На фоне мышечной слабости случаются падения и травмы. Пациенты утрачивают способность ходить и обслуживать себя. Иногда последствиями полинейропатии становятся полный паралич конечностей или дыхательная недостаточность.
Диагностика невропатии
Неврологи используют различные шкалы для оценки тяжести нейропатии. Универсального опросника, соответствующего всем потребностям клиницистов, не существует. Это связано с различным прогнозом, проявлениями и причинами нейропатии [21] .
Во время обследования оценивают проводимость нерва, учитывая временную динамику [17] . Для диагностики применяют следующие методы:
- Электромиография (ЭМГ) — регистрация электрической активности в мышце при её сокращении. Позволяет определить характер двигательных расстройств, уточняет степень разрушения нерва и выявляет заболевание до появления симптомов. ЭМГ позволяет провести дифференциальную диагностику невропатии с миастенией, миотонией, миоплегией, полимиозитом [16][17] .
- Электронейромиография (ЭНМГ) — оценивает прохождение импульса по нервному волокну. ЭНМГ поможет не только выявить расположение поражённых участков, но и определить момент начала патологического процесса [17] .
- УЗИ — распространённый метод визуализации периферических нервов. Ультразвук поможет выявить нарушения, которые незаметны при электродиагностике. Оценивается изменение диаметра нерва, непрерывность и ухудшение звукопроводимости. УЗИ позволяет обнаружить опухоли периферических нервов, травматические невромы, разрывы, воспаление, демиелинизирующие процессы.
- МРТ — визуализирует нервы и структуру мягких тканей, выявляет злокачественные опухоли и предоставляет информацию о мышечной атрофии и поражении нервов. МРТ выявляет повреждение нерва в областях, которые трудно исследовать при помощи электродиагностики или ультразвука.
Согласно статистике, УЗИ выявляет мононевропатии или плечевые плексопатии чаще, чем МРТ [20] .
Лечение невропатии
Выбор методов лечения нейропатии зависит от вызвавших её причин:
- Метаболические нейропатии, в частности диабетическую нейропатию лечат препаратами альфа-липоевой кислоты. Перспективный препарат для терапии диабетических невропатий — канитин. Однако основное лечение при сахарном диабете заключается в контроле уровня глюкозы [6] .
- При комплексной терапии применяют препараты с витаминами. Высокие дозы принимают не более месяца.
- При возникновении болевого синдрома используют противосудорожные препараты, трициклические антидепрессанты. Их противоболевое действие связано с блокированием болевого импульса в головном мозге и устранением болевой «памяти». К физическим методам воздействия относят магнитотерапию, лазеротерапию, электрофорез с прозерином, элетростимуляцию ослабленных мышц, иглотерапию [17][16] .
- Для лечения хронической демиелинизирующей полирадикулониейропатии применяют иммуносупрессивные препараты. Иногда при терапии на первый план выходит уменьшение боли.
- При синдроме Гийена — Барре необходима госпитализация в многопрофильную больницу с отделением реанимации и интенсивной терапии, в тяжёлых случаях — вентиляция лёгких, мониторинг ЭКГ и артериального давления, введение гепарина для предупреждения тромбоза глубоких вен и лёгочной эмболии. При выраженных болях вводят опиоидные анальгетики, антиконвульсанты, проводят лечебную физкультуру, организуют рациональное (зондовое) питание. Патогенетическая терапия включает использование плазмафереза, введение иммуноглобулинов, кортикостероидную терапию. При синдроме Гийена — Барре иммунотерапия ускоряет выздоровление, но не влияет на окончательный прогноз [16][17] .
- Для достижения долгосрочной ремиссии при системном васкулите, не связанном с вирусами, применяют кортикостероиды и циклофосфамид. Продолжительность терапии кортикостероидами может быть более двух лет [1][17] .
- Лечение нейропатий, вызванных приёмом противоопухолевых препаратов, является сложной задачей. Общепризнанной профилактической или лечебной стратегии до сих пор не существует [15][18] .
Невропатия зачастую развивается достаточно медленно. Пациенты сообщают о неврологических проявлениях врачу спустя годы после её формирования. О симптомах симметричной полинейропатии лечащий врач узнаёт в среднем через 39 месяцев. В таком случае лечение может быть запоздалым, а повреждение нерва необратимым [5] .
При синдроме Гийена — Барре прогноз ухудшают пожилой возраст, быстрое развитие заболевания, потеря аксонов. Восстановление может занять несколько месяцев и быть неполным. Приблизительно у 15 % пациентов с синдромом Гийена — Барре сохраняются остаточные параличи [16] [17] .
Васкулитная нейропатия развивается с разной скоростью. Заболевание может протекать как в прогрессирующей хронической форме, так и в рецидивирующей с длительными периодами ремиссии.
Прогноз при сахарном диабете зависит от поддержания оптимального уровня сахара в крови. Приверженность лечению позволяют замедлить развитие нейропатии.
Прогноз после травмы периферической нервной системы плохой. При повреждении эндоневральной трубки (внешнего слоя соединительной ткани, окружающей периферические нервы) пациенты редко восстанавливаются полностью [17] .
После терапии противоопухолевыми средствами нейропатия может сохраняться несколько лет [18] . Обратимость патологии остаётся под вопросом, особенно при приёме противораковых препаратов на основе платины и таксанов. Для уменьшения тяжести симптомов онкологи могут снизить дозировку или прекратить применение нейротоксических противоопухолевых препаратов [15] [18] .
Не все нейропатии можно предотвратить. Однако часть нарушений возможно избежать или отсрочить их появление на несколько лет. Это в первую очередь относится к эндокринным нейропатиям, например диабетической, и нейропатии, вызванной дефицитом витаминов в организме.
Читайте также:
- Кровь при пищевых токсикоинфекциях. Гемограмма при вирусных кишечных инфекциях
- Переломы позвоночника, грудной клетки. Механизмы травмы грудной клетки
- Психизм больного. Последствия психизма больного
- Патофизиология травмы головы (механизмы)
- Лапароскопическая холецистэктомия. История лапароскопической холецистэктомии.
