Неоплазия вульвы. Плоскоклеточная гиперплазия вульвы.
Добавил пользователь Евгений Кузнецов Обновлено: 07.01.2026
Рак вульвы относится к числу относительно редких онкозаболеваний, встречающихся у 2-3 женщин из 100000. Патологический процесс развивается на женских половых органах — клиторе, половых губах (малых и больших), преддверии влагалища.
Особенности рака вульвы
Раковая опухоль вульвы чаще всего поражает внутреннюю сторону больших и малых половых губ, но может возникать и на других участках вульвы. Болезнь развивается медленно, начинается с появления аномальных клеток, способных переродиться в раковые.
Опухоль вульвы отличается длинным периодом развития. Аномальные образования выявляются при визуальном осмотре у гинеколога, а наличие атипичных клеток удается определить при помощи цитологического анализа.
Внимание! При условии, что женщина посещает гинеколога, как минимум, 1 раз в год, можно вовремя обнаружить проблему, пройти лечение, чтобы избежать превращения небольшого патологического очага в рак.
Почти половина всех эпизодов новообразований в области вульвы (48%) спровоцированы папилломавирусом. Провокаторами рака становятся и другие факторы:
- вирус иммунодефицита человека;
- атрофические и склеротические изменения;
- частые воспаления в области гениталий;
- кондиломы;
- лейкоплакия.
Эти состояния вызывают постоянный зуд, повреждение целостности слизистой и кожи вульвы, которые долго не заживают и перерождаются в рак.
Высок риск появления рака вульвы после наступления климакса, а также у тех, кто имеет неблагоприятную наследственность и злоупотребляет табаком.
По морфологическому строению новообразование бывает:
- плоскоклеточным
- базалоидным;
- верукозным.
Большинство злокачественных новообразований у женщин представлено вульварной плоскоклеточной аденокарциномой (около 90% случаев) и меланомой вульвы.
Особенностью злокачественной опухоли является то, что она быстро дает метастазы. Вокруг вульвы расположено множество кровеносных и лимфатических сосудов, в которые попадают патологические клетки и переносятся к другим частям тела. Врачи хорошо знают, как выглядят очаги, из которых развивается опухоль, или новообразование на ранних стадиях. Но игнорирование женщинами регулярных осмотров приводит к тому, что очень часто патология диагностируется уже на последних (3-4) стадиях. Тогда процесс уже происходит за пределами вульвы.
Симптомы и признаки рака вульвы
Болезнь долго протекает без ярко выраженных симптомов. Когда женщина начинает испытывать дискомфорт, онкологический процесс уже находится в разгаре.
Заподозрить опухоль вульвы удается по таким симптомам:
- зуд и жжение;
- болезненные ощущения внизу живота во время занятий сексом;
- новообразования на поверхности вульвы (ранки, узелки, родинки), меняющие свои формы и размеры;
- более светлая окраска некоторых участков вульвы;
- необычные выделения — с неприятным запахом, кровянистыми вкраплениями (менструального цикла);
- увеличение лимфоузлов в паховой области.
На поздних стадиях опухоль может спровоцировать дисфункцию других органов. Страдает кишечник, мочевой пузырь. Рак сопровождается болями в костях, быстрой утомляемостью, физическим истощением.
Стадии развития рака вульвы
Рак развивается в несколько стадий:
- 0 (преинвазивная) — опухоль находится на поверхности органа, не распространяется вглубь тканей;
- I — новообразование в пределах вульвы или промежности, не распространяется на лимфоузлы и другие органы. Врачи выделяют 2 этапа первой стадии. Этап А — размер опухоли не более 2 см, она распространяется вглубь тканей вульвы до 1 мм. Этап В — опухоль на поверхности имеет размер более 2 см, глубина проникновения в ткани более 1 мм;
- II — патологический очаг перешел на смежные ткани (матку, влагалище, анус), но не затронул лимфоузлы;
- III — патология распространяется на лимфоузлы вблизи вульвы;
- IV — метастазы обнаруживаются в отдаленных органах.
Диагностика при раке вульвы
Гинекологический осмотр — метод первичной диагностики.
При подозрении на патологию врач проводит забор небольшого образца ткани из пораженного участка и отправляет его на биопсию. Анализ показывает наличие или отсутствие в биоматериале аномальных клеток.
Если у женщины выявляют опухоль крупного размера, есть подозрение, что она вышла за границы основного очага, то назначаются другие диагностические процедуры:
- — проводится сканирование тазовой области для определения размеров первичного очага и выявления метастазов; — обследуется грудная клетка, брюшная полость с целью обнаружения патологических очагов в органах;
- позитронно-эмиссионная томография — назначают для обнаружения метастазов в органах, расположенных вдалеке от первичного очага; — исследуют мочевой пузырь, прямую кишку на предмет раковых очагов.
План лечения составляется по результатам диагностики.
Терапевтические методы
Главным методом метод лечения при плоскоклеточном раке вульвы является хирургический. То, насколько масштабным будет вмешательство, определяется стадией онкологического процесса, размером и другими особенностями опухоли.
Традиционно используются несколько типов операций:
- лазерное удаление — сфокусированный поток света выжигает патологические клетки в проблемном участке. Применяется эта операция исключительно при предраковых состояниях;
- локальная резекция — удаляется опухоль и близлежащие ткани, чтобы удалить все аномальные клетки;
- иссечение вульвы и прилегающих тканей (проводится полное или фрагментарное удаление);
- удаление лимфоузлов — во время операции убирают только те узлы, которые отводят жидкость от опухоли, или всех лимфоузлов, расположенных вблизи вульвы.
Радикальные операции сопровождаются большим количеством осложнений и снижением качества жизни.
Чтобы уменьшить травматичность лечения и свести к минимуму количество осложнений применяется комбинация нескольких терапевтических методов. Например, химио- и лучевая терапия, проведенная на дооперационном этапе, способствует уменьшению размера опухоли и объема хирургического вмешательства при местно-распространенной форме патологии.
Метод внутриартериальной химиотерапии при раке вульвы — введение химиопрепаратов в артерию, расположенную максимально близко к раковому очагу. Этот способ борьбы с новообразованием применяют на дооперационном этапе, а также после операции в случае возникновения рецидива.
Химиотерапия при раке вульвы с внутриартериальным введением противоракового препарата имеет преимущества по сравнению с традиционным лечением цитостатиками:
- короткий срок пребывания в стационаре (1 день);
- операция без общего наркоза, под местной анестезией;
- введение препарата через 3-мм разрез;
- максимальная концентрация противоракового препарата именно в месте опухоли (при традиционном внутривенном введении такого эффекта не удается добиться);
- меньшее количество побочных эффектов (в системный кровоток попадает меньше лекарства, чем при системном воздействии).
Лечение рака вульвы по методу внутриартериальной химиотерапии позволяет значительно улучшить качество жизни.
По окончании курса лечения женщина должна являться на плановые осмотры к гинекологу, а также самостоятельно каждый месяц проводить осмотр вульвы. Как это делать, должен объяснить врач.
Важно отказаться от вредных привычек — курения, употребления алкоголя, уделять внимание посильным физическим нагрузками, сбалансировано питаться, не забывать о полноценном отдыхе.
Рак вульвы
Рак вульвы — онкологическая патология, при которой злокачественная опухоль поражает женские наружные половые органы (половые губы, клитор, заднюю спайку или бартолиновы железы).
Рак вульвы считается достаточно редкой патологией в онкогинекологии. Заболевание составляет 4-6% от всех случаев рака и выявляется у 2-4 человек на 100 тысяч населения. Среди больных преобладают женщины старшей возрастной группы (65-75 лет). Случаи развития рака вульвы у девушек и женщин репродуктивного возраста единичны.
Рак возникает при злокачественной трансформации клеток эпителия наружных половых органов. Атипичные клетки усиленно делятся, вытесняя здоровые, что становится причиной распространения патологического процесса. Злокачественные опухоли характеризуются инвазивным ростом. Проникая в кровеносные и лимфатические сосуды, патологические клетки способны распространяться в организме, имплантироваться в здоровые ткани и провоцировать появление вторичных опухолей (метастазов).
В 90% случаев в области наружных половых органов развиваются плоскоклеточные опухоли с высокой степенью дифференцировки клеток. Исходя из особенностей роста, выделяют следующие виды злокачественных новообразований:
- экзофитные (растут наружу);
- узловатые (формируют локальные плотные очаги в мягких тканях);
- язвенные (провоцируют образование раны);
- инфильтративно-отечные (сопровождаются выраженными воспалительными изменениями).
С учетом степени распространенности злокачественного процесса выделяют следующие стадии развития рака вульвы:
- Нулевая (преинвазивный рак) — злокачественные клетки локализованы в эпителиальном слое.
- Первая — опухоли до 2 см в диаметре с инвазией до 1 см.
- Вторая — диаметр опухоли превышает 2 см.
- Третья — патологические изменения затрагивают окружающие органы, а в регионарных лимфоузлах обнаруживаются метастазы.
- Четвертая (распространенный рак). Вовлечены слизистая оболочка мочевого пузыря и прямой кишки, все ближайшие лимфоузлы. Возможны метастазы в отдаленных органах.
Симптомы
Для ранних проявлений рака вульвы характерны симптомы раздражения слизистой оболочки наружных половых органов. Женщину могут беспокоить приступы «неясного» дискомфорта, зуда или жжения. Симптоматика обычно усиливается в ночное время. При самостоятельном осмотре можно выявить новообразование в виде нароста, соцветия цветной капусты, подкожного узла или мокнущей ранки.
По мере распространения опухоли возникают болезненные ощущения. Особенно интенсивные боли наблюдаются при вовлечении клитора. Формирование язвенного дефекта сопровождается сукровичными или кровянистыми выделениями. При вторичном инфицировании возможны гнойные выделения с неприятным запахом.
В запущенных случаях рак вульвы проявляется увеличением паховых лимфоузлом и отечностью в области лобка. Системные проявления распространенного рака — слабость, утомляемость, тошнота, субфебрилитет и т.п.
Причины
Механизм развития рака вульвы полностью не изучен. Определенную роль играют гормональные перестройки в период климакса, которые влияют на процесс дифференциации эпителиальных клеток.
Предрасполагающими факторами считаются:
- хронические воспалительные процессы в области половых органов;
- половые инфекции;
- носительство папилломавируса;
- дистрофические изменения половых органов (крауроз, лейкоплакия и пр.);
- новообразования на половых органах;
- вредные привычки;
- избыточный вес;
- сахарный диабет;
- артериальная гипертензия.
Получить консультацию
Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья.
Узнать подробности о заболевании, цены на лечение и записаться на консультацию к специалисту Вы можете по телефону:
Неоплазия вульвы. Плоскоклеточная гиперплазия вульвы.
Неоплазия вульвы. Плоскоклеточная гиперплазия вульвы.
Исторически в классификации заболеваний наружных половых органов использовалась описательная терминология, основанная на макроморфологических наблюдениях. Применялись такие термины, как лейкоплакия, крауроз и дистрофия вульвы. Стандартизация терминологии и классификации по клиническим симптомам, макроскопическим и гистологическим признакам отсутствовала. Чтобы улучшить стандартизацию и, следовательно, лечение этих заболеваний, Международная Ассоциация по изучению заболеваний вульвы (МАИЗВ) в 1987 году предложила модифицированную классификацию. Эта классификация в целом принята в различных медицинских дисциплинах, включая гинекологию, дерматологию и патоморфологию. Основой данной классификации являются макро- и микроскопические морфологические данные.
Дерматозы вульвы описаны выше. Далее описываются плоскоклеточная гиперплазия (ранее называемая гиперпластической дистрофией) и склеротический лишай.
Плоскоклеточная гиперплазия (гиперпластическая дистрофия) вульвы
Принимая во внимание возможность существования различных типов неоплазии вульвы, врач должен помнить, что макроскопические проявления могут не совпадать с лежащими в их основе клеточными изменениями и что часто атрофические поражения, такие как склеротический лишай, могут выглядеть внешне как гиперплазия. В группе истинных гиперпластических поражений надо выяснить, сочетается ли гиперплазия с клеточной атипией. В результате для того, чтобы классифицировать интраэпителиальные поражения вульвы, требуется тесное сотрудничество врача-клинициста, который первым определяет необходимость тщательного обследования, и патоморфолога, привлекаемого для выявления поражений, которые могут иметь предзлокачественную или злокачественную природу. Такие поражения не всегда могут быть выявлены при одном только физикальном обследовании, и к тому же многие из этих поражений имеют схожую симптоматику, поэтому для обеспечения точной диагностики и рационального лечения следует широко использовать биопсию измененных участков вульвы.
Многие гиперпластические изменения без атипии развиваются вследствие хронического раздражения и вторичного утолщения кожного покрова вульвы и относятся к заболеваниям группы ПХЛ (которые обсуждались в начале данной главы). Как и при многих других поражениях, зуд вульвы является основным симптомом. При визуальном осмотре вульвы могут наблюдаться изолированные очаги, включающие участки явного гиперкератоза со вторичными экскориациями. Такие изменения могут диффузно захватывать всю вульву или могут наблюдаться в виде изолированных гребешков или бляшек. При наличии макроскопических изменений кожи вульвы рекомендуется биопсия пораженных участков.
Микроскопические данные подтверждают диагноз. Плоскоклеточная гиперплазия без атипии характеризуется гиперкератозом, а также акантозом при отсутствии фигур митоза. Эти поражения обычно лечатся, как описанный выше простой хронический лишай, с местным использованием различных типов глубоко проникающих кортикостероидных кремов. Пациенткам следует разъяснять, что эти поражения обычно хорошо лечатся, вплоть до полного исчезновения и не предрасположены к дальнейшему переходу в предраковые и раковые заболевания.
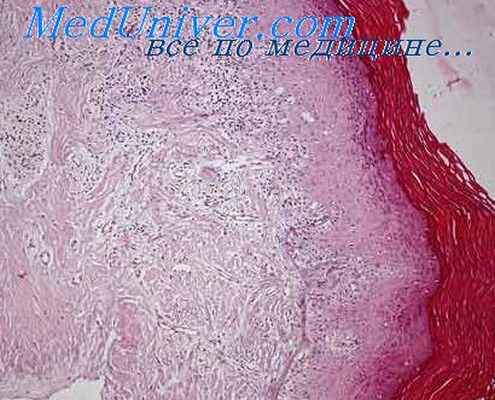
Склеротический лишай вульвы
Склеротический лишай, ранее называемый склеротический и атрофический лишай, часто вызывает затруднения у клиницистов и патоморфолов из-за неустановившейся терминологии, а также из-за того, что он сочетается с другими разновидностями патологии вульвы, включая гиперпластические варианты. Как и при других заболеваниях, у большинства пациенток имеется хронический зуд вульвы. Обычно на вульве возникают диффузно расположенные участки, покрытые очень тонким белесоватым эпителием, называемым «луковой кожицей». Обычно поражаются обе стороны вульвы, причем чаще всего очаги локализуются на больших и малых губах, на клиторе и около него, а также в области промежности. Область поражения может расширяться, включая зону атрофического беловатого эпителия вокруг анального отверстия.
В тяжелых случаях происходит исчезновение нормальных анатомических ориентиров, включая нарушение архитектуры половых губ и клитора, а также выраженный стеноз входа во влагалище. У некоторых пациенток появляются участки потрескавшейся кожи, которые кровоточат при малейшей травме. Пациентки с такими выраженными анатомическими изменениями жалуются на трудности при половых сношениях.
Микроскопическое подтверждение склеротического лишая обязательно. Гистологические признаки являются патогномоничными и включают участки гиперкератоза, несмотря на истончение эпителия, зону гомогенной, окрашенной в розовый цвет, коллагеноподобной ткани непосредственно под эпителиальным слоем, а также скопление клеток хронического воспаления, состоящих большей частью из лимфоцитов.
Важно помнить, что могут иметь место сопутствующие участки гиперплазии, расположенные вперемежку или прилегающие к типично атрофическим участкам. У пациенток с этой, так называемой смешанной дистрофией необходимо для устранения симптомов воздействовать на оба компонента. При гистологически подтвержденном преобладающем гиперпластическом компоненте, нужно начинать лечение хорошо проникающими кортикостероидными мазями. После ликвидации этих очагов (обычно через 2—3 недели) лечение может быть направлено на компонент склеротического лишая.
Методом выбора при лечении склеротического лишая является местное применение 2% тестостерона пропионата в белом вазелине. Мазь наносится дважды в день в течение 3 месяцев, а затем, после устранения симптомов, может использоваться постоянно один или два раза в неделю, при необходимости. Пациенткам следует разъяснять, что данное заболевание не является предраковым, но что полное излечение маловероятно. Может понадобиться лечение с перерывами. В этом состоит значительное отличие от гиперпластических поражений без атипии, которые обычно полностью исчезают через 6 месяцев лечения.
Ни склеротический лишай, ни гиперпластическая дистрофия без атипии не повышают риск развития рака. Установлено, что этот риск составляет 2—3%, если не существовало предшествующей атипичной гиперплазии. Однако, так как у пациенток, имевших эти нарушения, более вероятно последующее развитие атипичной гиперплазии, необходимо, чтобы они были под наблюдением и у них в случае рецидива симптомов или появления новых поражений вульвы выполнялась биопсия.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Болезни вульвы: от воспаления до рака
Воспалительные заболевания наружных половых органов, сопровождающиеся зудом, — частая причина обращения женщин в специализированные медицинские учреждения. Зуд, раздражение — широко распространенные симптомы, характерные для большого числа заболеваний вульвы, что затрудняет их дифференциальную диагностику. Зачастую мучительный зуд не только в значительной мере отрицательно влияет на качество жизни, приводя к неврологическим расстройствам, но нередко является маркером соматических, в том числе онкологических, заболеваний. Задержка постановки диагноза и назначения лечения с момента появления симптомов в ряде случаев составляет несколько лет.
В 1993 году Международное общество по изучению патологии вульвы совместно с Международным обществом по гинекологической патологии предложили классификацию заболеваний наружных половых органов, основанную на клинических и гистологических признаках. Согласно последней, к доброкачественным заболеваниям вульвы относятся склеротический лишай (СЛ) (ранее склероатрофический лишай и крауроз вульвы) и плоскоклеточная гиперплазия (ранее — лейкоплакия или гиперпластическая дистрофия). Другие дерматозы (красный плоский лишай (КПЛ), псориаз, атопический дерматит, аллергический дерматит, витилиго, кандидоз, герпес, кондиломы, моллюск контагиозный), относящиеся к доброкачественным заболеваниям вульвы, встречаются реже.
СЛ и КПЛ являются наиболее распространенными воспалительными хроническими рецидивирующими заболеваниями вульвы с потенциалом атрофии, деструктивного рубцевания, функциональных нарушений и злокачественной эволюции. Почти 90% случаев злокачественного перерождения представлены плоскоклеточными карциномами (VSCC), которые развиваются из предраковых поражений — интраэпителиальной неоплазии вульвы (VIN) [1]. Ранее VIN классифицировалась на три подтипа: VIN 1 (легкая дисплазия), VIN 2 (умеренная дисплазия) и VIN 3 (тяжелая дисплазия). Согласно современной классификации, терминология VIN заменена цитологической с использованием понятия плоскоклеточное интраэпителиальное поражение (SIL), подразделяющееся на три типа: интраэпителиальные поражения низкой степени (LSIL, VIN 1); высокой степени (HSIL, VIN 2, 3 или просто VIN) и очень высокой степени, называемые dVIN, которые в значительной степени коррелируют с риском возникновения рака с течением времени [1, 2].
В настоящее время рассматриваются два патогенетических пути развития плоскоклеточного рака вульвы: ВПЧ-независимый и ВПЧ-зависимый [2]. ВПЧ-зависимые главным образом представлены бородавчатыми/базалоидными опухолями, они встречаются у молодых женщин на фоне HSIL. ВПЧ-независимые раки чаще развиваются у пожилых женщин на фоне dVIN и имеют высокий злокачественный потенциал [3]. Они (ВПЧ-независимые опухоли) чаще ассоциированы с воспалительными заболеваниями вульвы, такими как склеротический лихен [4] и хронический воспалительный дерматит [5].
В целом риск развития плоскоклеточного рака у пациенток с СЛ составляет от 1% до 5% [6, 7]. При длительном течении СЛ нужно всегда нужно быть настороженным в отношении малигнизации, поскольку у пациенток с доброкачественными заболеваниями вульвы также высок риск развития меланомы.
Поэтому чрезвычайно важны правильная диагностика и раннее лечение доброкачественных заболеваний вульвы, наиболее частым из которых является СЛ (склероатрофический лихен, крауроз) — хроническое воспалительное заболевание кожи, сопровождающееся зудом, патологическими изменениями дермы и эпидермиса, дистрофией, атрофией и склерозом.
Данные о распространенности СЛ в популяции разнятся, что связано с тем, что пациентки обращаются и наблюдаются у дерматологов, гинекологов, урологов и других специалистов ввиду большого разнообразия неспецифических проявлений и клинической картины, а это затрудняет правильную диагностику и последующую маршрутизацию.
В МКБ-10 (ВОЗ, 1995 г.) склероатрофический лихен отнесен в рубрику «Атрофические поражения кожи» и кодируется как «лишай склеротический и атрофический» (L90.0), «крауроз вульвы» (N90.4).
Описаны многочисленные наблюдения, при которых СЛ сочетается с инфекционно-воспалительными заболеваниями, часто — с кандидозом или с другими дерматозами.
Патогмоничные признаки склероатрофического лихена — упорный мучительный зуд, усиливающийся в ночное время, жжение, сухость в области вульвы, дискомфорт при мочеиспускании.
Клинически определяется поражение малых, больших половых губ, межлабиальных борозд, клитора, клиторального капюшона с потерей нормальной архитектуры вульвы, перианальной зоны. Отмечаются снежно-белые пятна, фарфорово-белые папулы или бляшки, инфильтрация, нечетко ограниченная эритема, мацерация; эрозии; петехии и телеангиоэктазии, лихенификация.
Гистологически склеротический лихен представлен истонченным эпителием с гиперкератинизацией, пластом гиалинизированного коллагена, лишенного сосудов, и лимфоцитарной инфильтрацией под ним [8, 9].
Другое часто встречающееся доброкачественное заболевание — КПЛ (lichen ruber planus) — хроническое воспалительное заболевание, при котором может поражаться как кожа, так и слизистые оболочки. Термин lichen ruber был впервые предложен в 1861 г. F. Hebre, а английский дерматолог Е. Вильсон в 1869 г. впервые дал клиническое описание этого заболевания. В отечественной литературе первооткрывателем стал В.М. Бехтерев (1881). Существуют неврогенная, вирусная и инфекционно-аллергическая теории происхождения КПЛ, последняя придает большое значение роли хронической инфекции в патогенезе заболевания.
В области вульвы наиболее часто встречается эрозивная форма КПЛ, при которой ведущими субъективными симптомами становятся боль, жжение и повышенная чувствительность (ранимость). Объективно отмечаются хорошо разграниченные эрозии или глазурованные эритемы с гиперкератотической белой границей на эритематозных участках (сетка Уикхема), воспаление. При несвоевременно начатом лечении вульва со временем утрачивает нормальное строение с потерей половых губ и клитора, происходят сужение входа и полная облитерация влагалища. Многочисленные рубцы и спайки приводят к невозможности половой жизни. Термин «вульво-вагинально-гингивальный синдром» используется при наличии эрозивных поражений в этих трех областях.
Факторы риска развития заболевания — возраст 40–60 лет, женский пол, наследственная предрасположенность, перенесенные стрессы, заболевания ЖКТ, сахарный диабет, травмы слизистых оболочек.
Ранняя диагностика, адекватное лечение и длительное динамическое наблюдение за больными обязательны. При своевременном начале лечения такие последствия, как разрушение анатомических структур и развитие онкопатологии, могут быть предотвращены. Важным условием являются междисциплинарное взаимодействие и знание проблемы дерматологами, гинекологами, урологами, терапевтами.
Диагностика основывается на данных анамнеза и оценки клинической картины заболевания. Для выявления сопутствующих процессов (патологии щитовидной железы [10], аутоиммунных заболеваний [11], которые значимо чаще встречаются у пациентов с лихеном), а также для учета противопоказаний к длительному назначению ряда препаратов необходимы консультации терапевта и эндокринолога, проведение клинического, биохимического, гормонального анализов крови, мочи. Требуются также инструментальные исследования, в частности вульвоскопия и расширенная вульвоскопия, УЗИ органов брюшной полости, почек, щитовидной железы.
В настоящее время не существует диагностического алгоритма, позволяющего прогнозировать риск злокачественного перерождения при СЛ и КПЛ вульвы. В связи с эти пациентки, имеющие очаги гиперкератоза или новые бородавчатые поражения, длительно незаживающие эрозивно-язвенные элементы, не реагирующие на стандартную терапию, должны быть дообследованы с помощью биопсии и морфологического исследования полученного материала для исключения злокачественного процесса. В этих случаях материал для гистологии получают из наиболее измененных участков [12].
Лечение дерматозов вульвы представляет сложную задачу. Для достижения длительной ремиссии необходимо исключить провоцирующие факторы: устранить сопутствующие инфекции урогенитального тракта, компенсировать дефициты гормонов, витаминов, минералов, нормализовать работу щитовидной железы и ЖКТ [13].
Рациональное и эффективное лечение хронических воспалительных заболеваний женских половых органов — это непростая, но чрезвычайно актуальная проблема. Трудности терапии зачастую обусловлены наличием сопутствующего вульвовагинита, чаще всего вызванного смешанной инфекцией. В такой ситуации нужен тщательный подбор лекарственных средств, способных, с одной стороны, воздействовать на широкий спектр условно-патогенных микроорганизмов, с другой — не оказывать раздражающее действие на поврежденный длительным воспалительным процессом покров.
Удовлетворяет всем указанным требованиям Эльжина — многокомпонентный препарат для локальной терапии вагинитов, в том числе сопутствующих дерматозам вульвы. Адекватная дозировка действующих веществ, сочетание противогрибкового и антибактериального действия, отсутствие токсичности, удобство применения позволяют считать Эльжину препаратом выбора для лечения патологических влагалищных выделений, которые становятся дополнительным раздражающим фактором, провоцирующим или усугубляющим течение основного хронического воспалительного заболевания. Следует подчеркнуть, что для женщины во время лечения немаловажно ощущение комфорта, чему способствует входящий в состав преднизолон, уменьшающий раздражение, зуд. Удобство применения препарата обеспечивает пациентке стабильное психоэмоциональное состояние и повышение качества жизни.
Согласно современным рекомендациям, базовой терапией пациенток с СЛ и КПЛ должно быть назначение топических глюкокортикостероидных средств высокой и средней силы или ингибиторов кальциневрина [14, 15].
Применение препаратов — местное, мази наносятся на пораженные участки.
Рекомендуемый режим
Ежедневно мощные или сверхмощные топические стероиды (0,5% мазь клобетазол) в течение 3 месяцев в режиме 1–2 раза в день первый месяц, затем через день — второй месяц, далее 2 раза в неделю в течение третьего месяца лечения.
Поддерживающее лечение
Два раза в неделю 0,1% мазь мометазона фуроата, что эффективно и безопасно для поддержания ремиссии и помогает предотвратить злокачественные изменения (Ib, A). При этом 30 г сильнодействующего стероида должно хватать на 3 месяца терапии.
Лечение суперинфекции
При вторичной (сопутствующей) инфекции, чаще всего кандидозной и/или бактериальной, показаны сверхмощные или мощные топические стероиды в сочетании с антибактериальными и противогрибковыми средствами. Заявленным требованиям отвечает отечественный препарат для наружного применения Тетрадерм — первый оригинальный комбинированный глюкокортикостероид-содержащий препарат, одновременно способствующий регенерации кожи. Тетрадерм — это комбинация высокоактивного мометазона с антибактериальным, противогрибковым средствами и компонентом, способствующим регенерации эпителия.
Четвертое действующее вещество тетрадерма — декспантенол (активизирующий регенерацию тканей компонент с метаболическим действием) — способствует восстановлению поврежденного рогового слоя кожи.
Показания к применению Тетрадерма не ограничиваются лечением СЛ и КПЛ, его используют при дерматозах воспалительного генеза с сопутствующей бактериальной и микотической инфекцией или высокой вероятностью присоединения вторичной инфекции; при простом, аллергическом, атопическом дерматитах (в том числе диффузном нейродермите), при ограниченном нейродермите, экземе, дерматомикозах (дерматофитии, кандидозе, разноцветном лишае), особенно если процесс локализуется в паховой области и в крупных складках кожи.
В целом лечение хронических воспалительных заболеваний вульвы то длительный, зачастую пожизненный процесс, который требует не только назначения апробиованных препаратов и схем лечения, но и терпения.
При этом основная цель терапии состоит в том, чтобы остановить прогрессирование заболевания, снизить активность патологического процесса, уменьшить площадь поражения кожи и выраженность клинических симптомов заболевания, предотвратить развитие осложнений, улучшить качество жизни больных.
Именно поэтому один из важных компонентов терапии СЛ и КПЛ вульвы — эмоленты (англ. emollient — смягчающий) — смягчающие и увлажняющие средства. Эти средства увеличивают содержание влаги в роговом слое кожи, усиливают ослабленную барьерную функцию кожи и уменьшают субклиническое воспаление. Использование ежедневно эмолентов вместе с топическими кортикостероидами увеличивает длительность ремиссии.
Заключение
Заболевания вульвы характеризуется длительным рецидивирующим течением с чередованием периодов ремиссии и обострения, когда требуется назначение курсов терапии. Это позволяет поддерживать качество жизни пациенток на достаточно высоком уровне. При этом серьезные осложнения, малигнизация могут быть предотвращены с помощью своевременного, максимально раннего лечения с использованием местных форм кортикостероидов
Женское здоровье и репродукция: сетевое издание. 2019. № 11 (42) – № 12 (43), 2019
Заболевания вульвы и влагалища

Дисплазия эпителия вульвы представляет особую опасность: предсказать ее поведение довольно затруднительно – от стойкой ремиссии к эпизодическим обострениям вплоть до возникновения рака. Избежать отягчающих последствий и сохранить женское здоровье поможет раннее диагностирование и адекватное лечение.
Симптомы дисплазии вульвы
Одной из существенных проблем диагностирования дисплазии вульвы становится отсутствие конкретной симптоматики, явственно указывающей на недуг. Данное заболевание может длительно не обнаруживать себя, протекая у многих пациенток бессимптомно или с вариационными клиническими проявлениями. Нередко патология обнаруживается при плановом гинекологическом осмотре.
Показаниями к срочному визиту в гинекологический кабинет и к обследованию на предмет атипической гиперплазии вульвы являются:
- Наличие кондилом. Если наружные половые органы и/или анус изобилуют остроконечными кондиломами, это с наибольшей долей вероятности свидетельствует о возможной дисплазии вульвы.
- Отечность, проявления зуда и жжения, слизисто-гнойные секреции. В ряде случаев атипическая гиперплазия вульвы провоцируется различного рода инфекциями, продуцирующими отечность и патологические секреции. Однако эти же признаки характеризуют такие заболевания, как вульвовагинит или кольпит.
- Сухость, изъязвления слизистой оболочки, белесые бляшки. По аналогии с вульвовагинитом и кольпитом, в случае сопутствующих инфекций атипическая гиперплазия нередко сопровождается симптоматикой иной патологии – крауроза вульвы.
Заболевание характеризуется локальной/диффузной формами и различной тяжестью поражения:
- легкая (первая) степень поражения – слабовыраженные эпителиальные изменения (до 30%);
- умеренная (вторая) степень затрагивает до 2/3 эпителия;
- тяжелая (третья) степень влечет за собой полное поражение эпителия и трансформацию клеточного ядра.
Ввиду смазанной клинической картины диагностирование дисплазии вульвы при ее начальной стадии затруднено, что делает атипическую гиперплазию вульвы еще более опасной.

Причины
- ВПЧ. Главной причиной опасности возникновения дисплазии вульвы определяют вирус папилломы человека. ВПЧ является одним из наиболее широко распространенных вирусов, а угрозу женскому здоровью несут более 30 его типов. Медицинскими исследованиями установлено, что наибольшую опасность представляют собой аногенитальные канцерогенные ВПЧ-16 и ВПЧ-18, ответственные за рост и появление остроконечных кондилом – одного из отличительных симптомов дисплазии (атипической гиперплазии) вульвы.
- Воспалительные процессы. Запущенные воспаления половых органов и влагалища, характеризующие кольпит, вульвит или бартолинит – возможные предвестники дисплазии вульвы.
- Возрастные показатели и сопутствующие факторы. Наличие патологии эпителия вульвы также может быть спровоцировано нейроэндокринными сдвигами и дисбалансом метаболических процессов в силу возрастных изменений. Наряду с климактерическими гормональными нарушениями, возникновению дисплазии способствуют некоторые сопутствующие факторы. К ним относят ослабленный иммунитет, табакокурение, преждевременное вступление в сексуальные отношения, хаотичные половые связи и передающиеся половым путем инфекции.
Наличие указанных пунктов в истории болезни пациентки означает потенциальное нахождение в зоне риска по возникновению дисплазии вульвы и является основанием срочного обращения к специалистам с целью проведения исчерпывающей диагностики.
Диагностика
- Осмотр. Обследование пациентки начинается с визита в гинекологический кабинет для осмотра, который может быть дополнен расширенной кольпоскопией и применением Шиллер-теста. Благодаря различной реакции здорового и пораженного эпителия на йод, Шиллер-тест позволяет выявить патологические изменения эпителия. Йоднегативные ткани требуют обязательного цитологического исследовании и проведения биопсии, по результатам которых ставится окончательный диагноз.
- Анализ на ВПЧ. Папилломавирус находится в ряде основных индуцирующих атипическую гиперплазию факторов, что обуславливает необходимость ВПЧ анализа, если имеет место подозрение на указанную патологию. Обследование на ВПЧ проводится методом ПЦР скрининга, позволяющим не только установить факт наличия в биоматериале пациентки вируса папилломы человека, но и точно определить его тип благодаря уникальности ДНК каждого инфекционного агента. ПЦР скрининг является эффективным методом исследования даже при вялотекущих инфекциях.
- Цитологическое исследование, биопсия, гистология. При подозрении на атипическую гиперплазию вульвы назначается цитологическое исследование эпителиальных клеток, результаты которого дают возможность судить о специфике и степени выраженности клеточной атипии, а также о признаках злокачественных новообразований. В случае подтверждения диагноза с целью исключения онкоугрозы требуется проведение биопсии с гистологией отобранного материала, результаты которой позволяют дифференцировать атипическую гиперплазию вульвы от доброкачественных поражений вульвы и онкологических заболеваний.
Комплексное обследование с привлечением специалистов из разных областей медицины (помимо гинеколога и онколога к обследованию желательно подключить венеролога и дерматолога) дает возможность провести максимально развернутое диагностирование и подобрать ориентированные на нужды пациента эффективные методы борьбы с недугом.
Лечение дисплазии вульвы
Бороться с дисплазией вульвы следует в стенах соответствующего учреждения с привлечением специалистов необходимого профиля. Профессиональное вмешательство поможет избежать онкологических осложнений и сохранить жизнь. Благодаря наличию новейшего оборудования и сложившейся команде профессионалов, в медицинском центре «Клиника К+31» доступен целый спектр услуг по диагностированию и эффективному избавлению от дисплазии вульвы. Наличие операционной и дневного стационара обеспечивают доступ к различным методам лечения, включая оперативное вмешательство.
Залогом излечения от дисплазии вульвы будет индивидуально ориентированный курс. Получите исчерпывающую консультацию ведущих специалистов медицинского центра «Клиника К+31» по вопросам женского здоровья. Своевременная консультация, комплексное диагностирование и эффективное лечение – залог вашего излечения и хорошего самочувствия в будущем.
Принимая во внимание возрастную категорию, тяжесть атипии, противопоказания и сопутствующие инфекции, существуют различные варианты борьбы с недугом:
- Консервативное лечение. Предполагает применение седативных средств, гормональной терапии, десенсибилизирующих препаратов, общеукрепляющих средств, а также соблюдение определенного режима питания. Ориентировано на контроль психологического состояния, нивелирование местных проявлений и достижение возможной ремиссии. Позитивный анализ на ВПЧ требует дополнительных противовирусных и иммунокорригирующих назначений.
- Хирургическое вмешательство. Тяжелая патология предопределяет оперативное вмешательство. Альтернативой может служить применение жидкого азота, радиоволн, лазерное удаление мелких очагов, но эти варианты возможны только на начальных этапах заболевания и ориентированы на пациенток, не вошедших в климактерический возраст. При тяжелой атипии, рецидиве или масштабных очагах поражения и явственной онкоугрозе рекомендовано проведение поверхностной вульвэктомии – хирургической операции по иссечению верхнего слоя кожи с последующей пластикой.
- Органощадящие методы. В лечении отягощенной ВПЧ инфицированием дисплазии вульвы может применяться фотодинамическая терапия. Метод ФДТ заключается в применении светочувствительных веществ, накапливающихся в клетках пораженной патологическим процессом ткани. Воздействие света с определенными характеристиками вызывает химическую реакцию, вследствие которой наступает гибель атипичных клеток.
После проведения оперативного лечения пациентки подлежат наблюдению в диспансере. Цитологический контроль обязателен. Рекомендовано воздержание от сексуальной жизни, отказ от использования гигиенических тампонов и спринцеваний, ограничение нагрузок.
Профилактика и прогнозы дисплазии вульвы
Прогнозы дисплазии вульвы связаны с тяжестью недуга и периодом развития заболевания, наличием сопутствующих факторов, возрастных показателей и индивидуальных особенностей пациентки. При отсутствии должного лечения атипическая гиперплазия может спрогрессировать до онкологической патологии. А легкая степень дисплазии при обнаружении на ранних стадиях и следовании рекомендациям по соответствующе назначенному лечению успешно регрессирует.
Чем раньше последует визит к гинекологу и чем более комплексной будет диагностика, тем вероятнее успешное выздоровление. В связи с возможностью рецидива пациенткам с подобным диагнозом рекомендован обязательный контроль лечащего врача, а в особо тяжелых случаях – дополнительный контроль онколога.
Возможно снижение риска заболевания и рецидива за счет здорового образа жизни, подразумевающего полноценное питание и отказ от вредных привычек. Отдельное внимание стоит уделить барьерным контрацептивам и активности половой жизни. Обязательным условием выздоровления и контроля состояния здоровья женщины является дальнейшее регулярное посещение гинеколога.
Читайте также:
