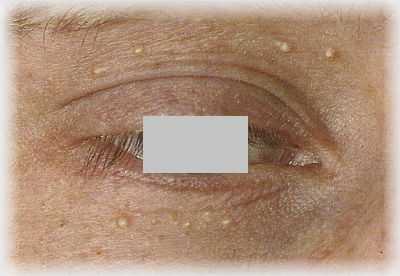
Невус белый беспигментный
Добавил пользователь Валентин П. Обновлено: 22.01.2026
В «Евроонко» лечение беспигментной меланомы проводят по международным стандартам. В некоторых случаях пациенты могут принять участие в клинических испытаниях новых методов терапии.
Беспигментная меланома — что из себя представляет?
Это злокачественная опухоль, чьи клетки содержат крайне малое количество пигмента меланина (это он придает коричневый цвет «обычной» меланоме). В результате неоплазия очень похожа на различные другие кожные образования — как злокачественные, так и доброкачественные. Следовательно, поставить диагноз ахроматической меланоцитарной опухоли на ранней стадии довольно сложно.
Меланому, содержащую мало меланина, отличает довольно быстрый рост в жировую клетчатку и раннее изъязвление. Это создает условия для метастазирования.
Особенность беспигментной меланомы — прекращение ее роста после отсылки первых метастазов. Более того, вслед за этим первичная опухоль способна полностью исчезать.
В клетках бесцветных меланом содержится небольшое количество меланина из-за:
- недостаточного содержания аминокислоты тирозина в организме;
- нарушения образования меланина в процессе деления клеток опухоли.
Причины и факторы риска
Единственной причины меланомы — как пигментной, так и беспигментной — не существует. В 5-12% случаев заболевание возникает под воздействием наследственной предрасположенности. Тогда потомкам передается один из генов, подвергшихся мутации. Основными из них являются:
- CDK4, отвечающий за выработку фермента, подавляющего развитие опухолей;
- CDKN2A, необходимый для нормального деления клеток.
- беспигментную меланому диагностировали у двоих или более братьев (сестер) человека, особенно если они являются близнецами;
- злокачественное меланоцитарное образование было у обоих родителей;
- диагноз меланомы был поставлен двоим или большему количеству детей человека.
Гены меланомы могут «накопиться» и передаваться в семьях, проживающих в регионах с высоким уровнем встречаемости этой опухоли. В таком случае риск развития такого новообразования составляет 5-10%. Приблизительно в каждом 12-50-й случае произойдет образование беспигментной неоплазии.
Большинство (около 90%) случаев развития меланомы приходится на спорадические, то есть не связанные с наследственной передачей, случаи. В этом случае причиной опухоли считают ультрафиолетовое излучение — лучи типа B и A.
Факторами риска злокачественных новообразований из клеток-меланоцитов являются:
- светлая кожа (I и II фенотип по Фитцпатрику), особенно в сочетании с рыжими волосами и веснушками;
- полученные солнечные ожоги (в том числе, и в раннем детстве);
- применение PUVA терапии (для лечения псориаза, витилиго);
- крупный врожденный невус — когда он занимает площадь более 5% (5 ладоней) площади тела;
- иммунодефицит — врожденный, вызванный приемом глюкокортикоидных препаратов или цитостатиков для лечения ревматоидного артрита, аутоиммунных заболеваний, для предупреждения отторжения трансплантата.
В 70% меланомы развиваются не на «чистой» коже, а в результате перерождения таких доброкачественных образований как:
- голубой невус;
- невус Отта;
- диспластический невус;
- меланоз Дюбрейля;
- сложный пигментный невус;
- меланоз Пика.
Симптомы заболевания
Беспигментная меланома — это узелок на коже:
- округлый или овальный;
- плотноэластичный на ощупь;
- «мясистый»;
- телесного, розоватого, коричневатого или синюшно-красноватого цвета;
- с поверхностью, на которой нет обычного кожного рисунка;
- может иметь ножку;
- не болит, но может зудеть.
В отличие от пигментной меланомы, опухоль из меланоцитов без пигмента чаще всего более симметричная, она менее склонна к отеку и образованию вокруг нее небольших сосочков-сателлитов.
Растут «бесцветные» меланомы быстро — вырастая с 2-3 мм до 2-3 см всего за 2-4 месяца. Такой «узелок» может быть бугристым, на нем можно обнаружить язвочки или похожие на маленькие папилломы образования.
Самое опасное, что рост ахроматической меланомы отмечается не только вверх, но и вглубь кожи. Оно склонно к распаду. Поэтому на поздних стадиях опухоль выглядит как язва, края которой плотные и приподнятые, а на дне видны мелкие сосочки.
Как распознать беспигментную меланому на начальных стадиях?
Первые симптомы беспигментной меланомы — возникновение на коже (чистой или в области пигментных образований) розового пятна. Такое пятно увеличивается в течение нескольких недель/месяцев, отличается повышенной рыхлостью и кровоточивостью.
Отдельные виды меланомы без пигмента выглядят как постепенно увеличивающаяся бородавка или папиллома. Другие беспигментные меланомы — как появление на ногте коричневой полоски, которая распространяется на кончик пальца.
На начальных стадиях беспигментные опухоли не болят и не зудят, поэтому на них редко обращают внимание.

Зоны локализации образований
Увидеть беспигментную меланому можно на любом участке кожи, в основном, в областях, открытых солнечному свету. Излюбленными местами локализации меланомы без пигмента являются:
Диагностика
При малейшем подозрении на меланому нужно обратиться к врачу онкологу или дерматоонкологу. С помощью обследования, которое на первом этапе несложное и безболезненное, врач сможет отличить беспигментную меланому от похожих заболеваний: себорейного кератоза, пиогенной гранулемы, невуса Шпитца, базально-клеточного рака кожи, гемангиомы.
Первое, с чего начинают диагностику меланомы врачи «Евроонко» — осмотр образования. Дерматоонкологу нужно оценить внешний вид, консистенцию, симметричность, кровоточивость опухоли, прощупать ближайшие лимфоузлы.
Далее он собирает анамнез — узнает у пациента, когда появилось беспигментное новообразование, устанавливался ли диагноз меланомы у кого-то из ближайших родственников, часты ли были травмы опухоли, подвергалась ли она чрезмерной инсоляции.
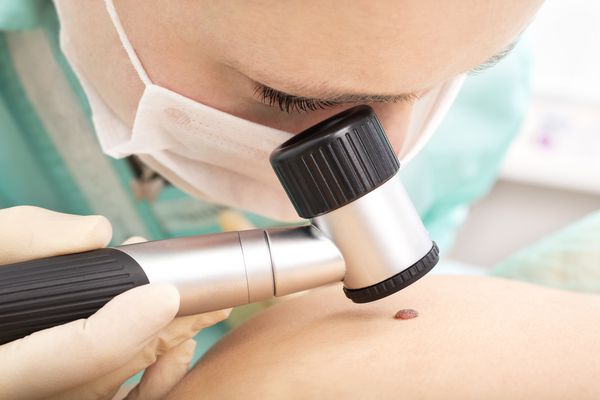
На этом же этапе врач проводит цифровую дерматоскопию — осмотр опухоли с помощью специального прибора. Дерматоскоп увеличивает новообразование и позволяет проанализировать строение его глубоких слоев, оценить расположение и ход сосудов. Это очень важно для диагностики беспигментной меланомы.
Если по данным дерматоскопии нельзя исключить злокачественность опухоли, назначается второй этап диагностики. Это биопсия — получение опухолевой ткани для исследований. Выполняется она под местной анестезией и является эксцизионной. Это означает, что полностью удаляется и опухоль, и участок окружающей ткани.
Полученный с помощью биопсии участок изучается под микроскопом. Проводится также иммуногистохимическое исследование (ИГХ). Оно предполагает определение в образце ткани (биоптате) определенных типов белков, и это позволяет узнать вид меланомы и ее чувствительность к химиотерапевтическим препаратам.
При подтверждении диагноза беспигментной меланомы проводится третий этап диагностики — определение распространенности процесса (стадии опухоли). Для этого выявляют метастазы в лимфатические узлы и во внутренние органы:
- Метастазирование в лимфатические узлы выясняется с помощью биопсии «сторожевого» лимфоузла
Процедура не является обязательной. Врачи «Евроонко» рекомендуют пройти ее в том случае, если толщина удаленной меланомы составила более 1 мм. Связано это с тем, что в этой ситуации повышается риск появления метастазов в регионарные лимфоузлы. Так, уже при толщине опухоли в 0,75-1 мм микрометастазы в «сторожевом» узле отмечаются у 4-12% пациентов.
Биопсия «сторожевого» лимфоузла проводится следующим образом. В область удаленной меланомы вводится специальный препарат. Далее врач наблюдает, в какой именно лимфатический узел препарат попал в первую очередь, и удаляет его. Происходит это под местной анестезией.
После этого лимфоузел тщательно, с использованием в том числе и ИГХ-метода, исследуют под микроскопом. Если меланомных клеток не обнаруживается, значит, опухоль не отослала дочерние клетки за пределы занимаемой области.
- Метастазирование во внутренние органы
Оно определяется методами магнитно-резонансной (МРТ) и компьютерной (КТ) томографии.
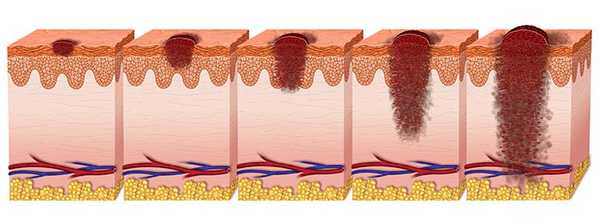
Классификация заболевания
Существует пять морфологических типов меланомы:
- поверхностно-распространяющаяся;
- по типу злокачественного лентиго;
- узловая;
- подногтевая;
- акральнолентигинозная.
Каждый из этих видов может быть пигментным и беспигментным.
Определяют виды по исследованию биоптата.
Стадии
В своем развитии беспигментная меланома может пройти 4 стадии. Каждая из них, кроме четвертой, делится на несколько подстадий.
Определяются стадии по трем критериям:
- толщине опухоли (глубине ее прорастания в кожу);
- метастазам в регионарные лимфоузлы;
- метастазам во внутренние органы.
| Стадия | Толщина опухоли | Метастазы в регионарные лимфоузлы | Метастазы во внутренние органы |
| 0 | в пределах эпидермиса | нет | нет |
| I A | до сосочкового слоя дермы, сетчатый (глубокий) не затрагивает, язв нет | нет | нет |
| I B | проникает в глубокий слой дермы, возможно — в подкожную клетчатку (толщина — от 1 до 2 мм), язв нет | нет | нет |
| II A | толщина опухоли — от 1 до 2 мм, есть изъязвление или толщина от 2 до 4 мм, язв нет | нет | нет |
| II B | толщина от 2 до 4 мм, с изъязвлениями или толщина выше 4 мм, без язв | нет | нет |
| II С | толщина больше 4 мм, с изъязвлениями | нет | нет |
| III A | любая толщина, язв еще нет | есть микрометастазы в 1-3 регионарных лимфоузлах | нет |
| III B | любая толщина, без образования язвы | или макрометастазы в 1-3 регионарных лимфоузлах или метастазы в кожу возле опухоли, но без метастазов в регионарных лимфоузлах | нет |
| любая толщина, с образованием язвы | или микрометастазы в 1-3 регионарных лимфоузлах или метастазы в кожу возле опухоли, но без метастазов в регионарных лимфоузлах | нет | |
| III С | любая толщина, с изъязвлением | или микро- или макрометастазы в 2-3 регионарных лимфоузлах | нет |
| любая | метастазами поражено больше 3 регионарных лимфоузлов или есть несколько спаянных между собой пораженных лимфоузлов или есть метастазы в кожу возле опухоли при том, что они же есть и в регионарных лимфоузлах | нет | |
| IV | любого размера | любое количество | есть |
Осложнения и последствия болезни
Беспигментная меланома может осложниться отсевов дочерних опухолей, метастазов, во внутренние органы. Это приводит к ухудшению их работы:
- метастазы в легких ухудшают насыщение крови кислородом;
- метастазы в мозге вызывают судороги, изменение личности, нарушение движений и/или чувствительности конечностей. Дочерние опухоли в ствол мозга приводят к нарушению дыхания, сердцебиения, поддержания нормального уровня артериального давления;
- метастазы в кости вызывают сильные боли, разрушение костей, затруднение движений — вплоть до полной их невозможности;
- метастазы в печень приводят к нарушению пищеварения, пожелтению и зуду кожи, ухудшению работы мозга;
- метастазы в кожу вызывают болевой синдром.
Когда неоплазию обнаруживает иммунная система организма, развивается интоксикация. Она проявляется слабостью, снижением аппетита, сонливостью, тошнотой. Человек перестает нормально питаться, и тело не получает нужных ему для жизнедеятельности и для борьбы с опухолью нутриентов.
Через время развивается раковая кахексия — истощение. Оно проявляется потерей веса, постоянной слабостью, отсутствием аппетита. Кахексия еще больше ухудшает состояние человека, нарушает метаболизм и работу всех его внутренних органов.

Лечение заболевания
В «Евроонко» беспигментная меланома лечится по современным протоколам, с учетом стадии процесса:
- При I стадии заболевания проводится хирургическое удаление опухоли и ткани вокруг нее.
- При II стадии удаляют новообразование, дополнительно проверяют лимфоузлы на предмет раковых клеток. Если в лимфатических узлах обнаруживаются мутировавшие меланоциты, узлы удаляются. К лечению могут подключать фотодинамическую терапию, лучевую терапию. Здесь же — при наличии мутации в гене BRAF — проводится лечение BRAF-ингибиторами.
- III стадия лечится удалением опухоли и всех расположенных рядом лимфоузлов. Лечение дополняется химио- и радиотерапией. Подключается иммунотерапия и введение BRAF-ингибиторов. Обязательно проводится терапия, направленная на улучшение состояния и купирование симптомов.
- На IV стадии удаляются крупные опухоли и метастазы, если это необходимо. Назначается химио-, радиотерапия и паллиативное лечение. Обязательно проводится иммунотерапия.
В современное лечение меланомы включается такое новое и очень перспективное направление как иммунотерапия. И если раньше проводилась только химиотерапия, которая была успешна только в 10% случаев, то сейчас концепция сильно изменилась в лучшую сторону.
Иммунотерапия предполагает введение специальных препаратов, которые связываются с определенными белками на мембранах лимфоцитов и «показывают» им, что в организме имеются раковые клетки. Тогда лимфоциты вновь включаются в работу и уничтожают их — по всему организму, а не локально.
Иммунопрепараты помогают организму бороться с онкологическим процессом. Даже при запущенных формах злокачественной меланоцитарной опухоли пациенты могут рассчитывать на успешное лечение.
При беспигментной меланоме, содержащей мутацию гена BRAF, в «Евроонко» проводится таргетная терапия препаратами BRAF-ингибиторами. Данные лекарственные средства подавляют прогрессирование опухоли и усиливают активацию иммунитета. Применяются BRAF-ингибиторы, начиная со IIC-III стадии. Они увеличивают долговременную выживаемость и рекомендованы к применению даже при неоперабельной опухоли или наличии отдаленных метастазов.
Терапия BRAF-ингибиторами проводится в течение длительного времени — 6-9 месяцев.
Прогноз и профилактика
Прогноз заболевания зависит от его размеров и количества метастазов. Так, при толщине опухоли менее 0,75 мм беспигментная меланома вылечивается полностью. Если новообразование распространяется на 0,75-1,6 мм в толщину, 5-летняя выживаемость составляет около 85%. Узелковая форма опухоли из-за ее быстрого прогрессирования имеет плохой прогноз.
Профилактика заключается в защите от ультрафиолевого излучения — одеждой, солнцезащитным кремом, избеганием загара. Если в роду наблюдались случаи злокачественных образований кожи, или у человека есть факторы риска меланомы, можно определить наличие мутаций в отдельных генах. Если результат будет положительным, придется быть крайне аккуратным в отношении загара, избегать травм кожи и, в особенности, повреждения пигментных образований.
Невус белый беспигментный
Невус рецидивирующий невомеланоцитарный - псевдомеланома
Синонимы: псевдомеланома, невус невоклеточный рецидивный.
Определение. Пигментное новообразование, которое возникает после неполного удаления меланоцитарного невуса.
Причины возникновения. Некоторые меланоцитарные невусы, особенно располагающиеся на лице, могут иметь гистологические признаки врожденных, хотя и возникают через много лет после рождения. Это означает, что часто внешне небольшой невус глубоко расположен в дерме, а невусные клетки локализуются по ходу волосяных фолликулов, мышц, поднимающих волос, кровеносных сосудов и других структурных элементов дермы.
В связи с этим, видимо, основной причиной возникновения рецидивов является неполноценное удаление невусных клеток в невусах, которые были оценены как поверхностные поражения кожи.
Частота рецидивирующего невуса. После лазерной деструкции меланоцитарных невусов точечные рецидивы в рубце встречаются у каждого четвертого-пятого пациента.
Возраст. У молодых людей рецидивы встречаются чаще, чем у людей старшего возраста.
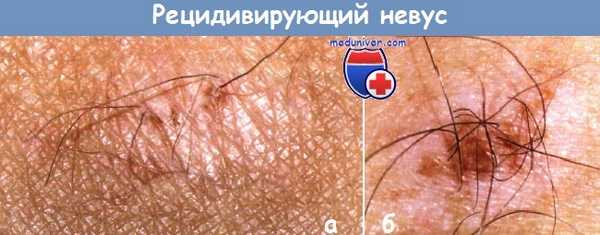
а - Рецидивирующий невус в виде нескольких гиперпигментированных пятен, из которых растут волосы, в области бедра у пациентки 39 лет.
Невус появился в 12-14 лет. Невус удалили год назад, через 2 месяца — рецидив.
Вновь удаление с помощью СО2-лазера, через 2 месяца — рецидив. До первого удаления невус имел размер 12 мм.
б - Рецидивирующий меланоцитарный невус у пациента 52 лет.
Невус рецидивировал через 5-6 недель после удаления с помощью СО2-лазера, а волосы в нем выросли через несколько месяцев.
Перед удалением невус также был с волосами.
Элементы сыпи. На месте удаленного меланоцитарного невуса вновь возникает пигментное образование, размеры которого могут быть различными: от точечных (чаще всего) до выраженных (превышение размеров удаленной опухоли). При удалении множественных элементов во всех этих образованиях возможны рецидивы.
Гистология рецидивирующего невуса. Имеются единичные крупные меланоциты в зоне дермально-эпидермального соединения. Это придает сходство с меланомой in situ. Поверхностные отделы дермы склерозированы, однако замурованные в рубцовой ткани меланоциты имеют доброкачественный вид. Атипичные меланоциты встречаются изредка в краевых отделах рубца.
Ученые США на основании исследования большого количества гистологических препаратов предложили в 2009 г. четыре типа рецидивирующих меланоцитарных невусов.
Первый тип — пограничная гиперплазия меланоцитов с исчезновением межсосочковых выростов эпидермиса и ассоциированным рубцом в дерме.
Второй тип — эпидермодермальная гиперплазия меланоцитов с исчезновением межсосочковых выростов эпидермиса и ассоциированным рубцом в дерме.
Патоморфологические изменения при первых двух типах могут напоминать почти полностью регрессировавшую меланому.
Третий тип — пограничная гиперплазия меланоцитов с сохранением межсосочковых выростов эпидермиса. Гистологическую картину при третьем типе рецидивирующего невуса трудно отличить от первичной меланомы на фоне рубца.
Четвертый тип — эпидермодермальная гиперплазия меланоцитов с сохранением межсосочковых выростов эпидермиса и ассоциированным рубцом в дерме.
Диагноз ставят на основании анамнестических данных и результатов гистологического исследования.
Дифференциальная диагностика. На месте удаленного меланоцитарного невуса через 3—5 недель после лазерного выпаривания может возникнуть гиперпигментация, которая требует дифференциации с невусом меланоцитарным рецидивирующим. В рубцах после удаления меланоцитарного невуса и меланомы может возникнуть очаговая гиперпигментация с гистологическими признаками простого лентиго. Кроме того, проводят дифференциальную диагностику с рецидивом меланомы, который, как правило, возникает значительно позже (через месяцы или годы) после удаления опухоли.
Течение и прогноз рецидивирующего невуса. Клинико-патологические исследования 357 случаев рецидивирующих невусов выявили, что в 64% случаев рецидивировали обычные меланоцитарные невусы (среди них пограничные — 5%, внутридермальные — 16%, смешанные — 79%), в 28% — диспластические, в 6% — врожденные. Невусы рецидивировали после первичной биопсии/иссечения через 1—63 месяца, в среднем через 8 месяцев.
При этом гистологическое заключение в 23% позволяло сделать вывод о том, что образования были удалены в пределах здоровых тканей. В 64% случаев невусы рецидивировали после удаления в первые 6 месяцев, в 4% случаев — позже 2 лет. У 23 пациентов из общего количества случаев отмечалось более чем одно повторное рецидивирование и у 6 пациентов — многочисленные рецидивирования. Чем моложе возраст, тем чаще отмечаются рецидивы. Прогноз благоприятный.
Лечение. Удаление с помощью иссечения или CO2-лазера. В рецидивирующих невусах характер поражения может быть различным. Встречаются точечные рецидивы или более обширные. По этой причине должен быть дифференцированный подход к определению тактики лечения. При точечных рецидивах и поверхностном их расположении (что становится видно при повторных удалениях) нами рекомендуется вновь использование лазерного выпаривания через 6 месяцев. При выраженных изменениях и часто повторяющихся рецидивах целесообразно иссечение с последующим гистологическим исследованием.
Такой подход к лечению оправдывается еще тем, что рецидивы встречаются нередко и при дефиците времени на амбулаторном приеме нет возможности часто выполнять иссечения возникших рецидивов. Кроме того, в большинстве случаев после повторного удаления точечных пигментных образований рецидивов не возникает.
Существует и другое обоснованное мнение о том, что каждый рецидивирующий меланоцитарный невус должен быть удален методом иссечения с проведением гистологического исследования. Однако по эстетическим соображениям и желанию пациента врач может взять на себя ответственность и использовать деструктивные методы воздействия. При этом необходимо быть уверенным в доброкачественном характере образования и принять меры предосторожности для профилактики рецидива.
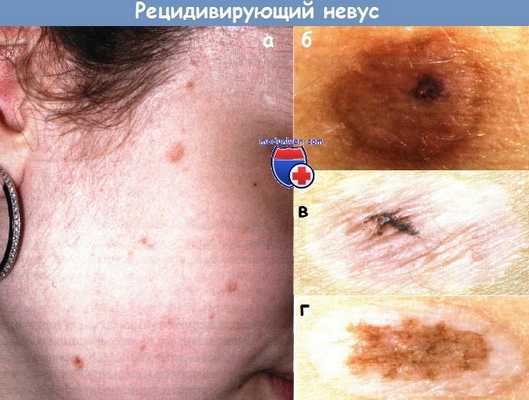
а - Через несколько месяцев после удаления множественных приобретенных невомеланоцитарных невусов на лице у девочки вновь возникли пигментированные очаги поражения.
б - Рецидивирующий невус у женщины 42 лет. Очаг рецидива расположен в центре элемента.
Обычный приобретенный невус был удален с помощью СО2-лазера. Рецидив возник через 2 месяца.
Кроме того, после лазерного выпаривания отмечается гиперпигментация, которая более выражена по краям всего элемента (побочное действие метода физической деструкции).
в - Второй рецидив меланоцитарного невуса у пациентки 18 лет. В 16 лет первый раз был удален меланоцитарный невус с помощью СО2-лазера, через несколько месяцев рецидив.
Второй раз повторное удаление через год после первого, вновь рецидив.
г - Рецидивирующий меланоцитарный невус у пациента 29 лет.
Рецидив возник через 2 месяца после удаления.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Врождённый меланоцитарный невус - симптомы и лечение
Что такое врождённый меланоцитарный невус? Причины возникновения, диагностику и методы лечения разберем в статье доктора Вавилова Артема Сергеевича, детского хирурга со стажем в 7 лет.
Над статьей доктора Вавилова Артема Сергеевича работали литературный редактор Вера Васина , научный редактор Владимир Горский и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Врождённый меланоцитарный невус (Congenital melanocytic naevus) — это доброкачественное разрастание невусных клеток на коже. Развивается внутриутробно или в первые месяцы жизни [51] .
Если невус появился позже, но до двухлетнего возраста, его называют поздним врождённым невусом [32] .
Невусные клетки — это разновидность меланоцитов, которые отличаются от обычных пигментных клеток кожи двумя свойствами:
- клетки невуса группируются, а меланоциты распределяются в коже равномерно;
- у невусных клеток (за исключением синих невусов) нет дендритных отростков, по которым в обычных меланоцитах перемещается меланин — так он распределяется в коже и окрашивает её [36] .
Распространённость
Врождённые меланоцитарные невусы встречаются у 1–3 % детей, крупные или гигантские — примерно у одного из 20–50 тыс. новорождённых [1] [2] [51] .
Причины появления невусов
Причины появления врождённых меланоцитарных невусов до конца не изучены. Предполагается, что они образуются из-за морфологических нарушений в нейроэктодерме — эмбриональном зачатке, из которого развивается нервная трубка. Эти нарушения приводят к бесконтрольному росту меланобластов, которые в дальнейшем преобразуются в невусные клетки [39] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы врождённого меланоцитарного невуса
Невусы обычно маленького или среднего размера, но могут достигать и 60 см в диаметре. Их цвет варьирует от жёлто-коричневого до чёрного, границы неоднородные. Для невусов характерен «географический» контур, т. е. их форма напоминает материки на карте.
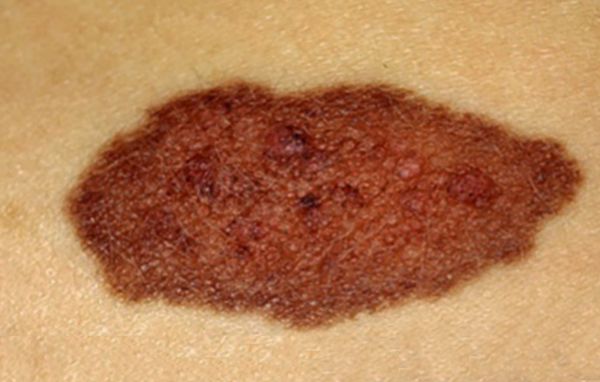
Чаще они единичные, могут возникать на любых участках кожи. На многих врождённых невусах растут густые тёмные и жёсткие волосы.
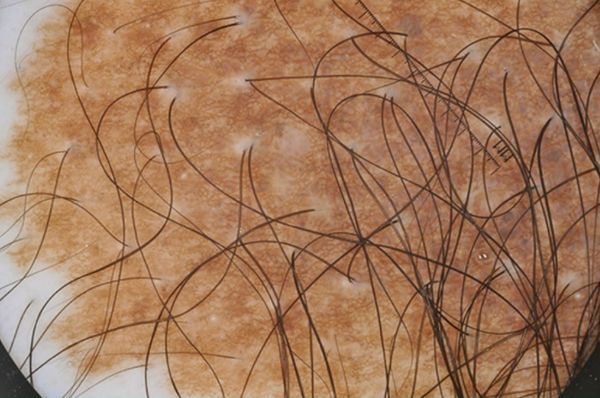
Большие и гигантские образования часто окружены более мелкими — сателлитными невусами, или невусами-спутниками.
Обычно невусы какими-либо симптомами, кроме внешнего дефекта, не проявляются, но иногда может возникать зуд. Предполагается, что он связан с раздражением нервных волокон, по которым импульсы от кожи передаются в центральную нервную систему.
К особенностям меланоцитарных невусов относится пигментная сеть, очаги ослабления окраски и сгущения рисунка, глобулы и/или диффузная коричневая пигментация. Глобулами называют округлые включения с чёткими границами коричневого, серо-коричневого, чёрного и других цветов, за исключением красного.
В отличие от приобретённых, врождённые невусы глубже проникают в дерму и подкожные ткани, что может приводить к серьёзным осложнениям [5] .
Патогенез врождённого меланоцитарного невуса
Врождённые меланоцитарные невусы развиваются между 5-й и 24-й неделями беременности. Считается, что они образуются из-за ускоренного роста меланоцитарных клеток. Чем раньше начинается этот процесс, тем больше и глубже будет невус [40] .
Врождённые невусы растут пропорционально развитию ребёнка, поэтому можно спрогнозировать, какого размера они достигнут к взрослому возрасту.
Рост невусов зависит от их расположения:
- на голове — увеличиваются в 1,7 раза;
- на туловище и руках — в 2,8 раза;
- на ногах — в 3,3 раза [7] .
Быстрее всего невусы растут в первый год жизни ребёнка [8] . Помимо размера, у них меняется цвет и форма: изначально невусы плоские и равномерно окрашенные, но со временем приподнимаются над кожей, их поверхность становится похожа на гальку или приобретает бородавчатую структуру; они могут стать темнее или светлее, пятнистыми или в крапинку [9] .
Невусы часто травмируются, что снижает защитные свойства кожи. Кроме того, при развитии осложнений, например нейрокожного меланоза, может нарушаться работа других органов.
Классификация и стадии развития врождённого меланоцитарного невуса
Врождённые меланоцитарные невусы классифицируют в зависимости от диаметра, которого они могут достигнуть к зрелому возрасту пациента.
Выделяют четыре группы невусов:
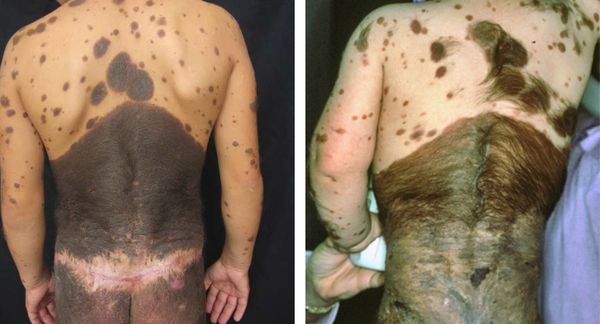
Для новорождённых большими считаются невусы от 9 см на голове и больше 6 см на теле.
Также невусы классифицируют по количеству окружающих их мелких образований (satellite — спутник, сателлитных невусов):
Осложнения врождённого меланоцитарного невуса
Врождённые невусы могут осложняться меланомой, нейрокожным меланозом и другими более редкими болезнями.
Меланома
Меланома — это раковая опухоль кожи, которая возникает из меланоцитов. На злокачественное перерождение невуса указывают его быстрый рост, изменение окраски, изъязвление, растрескивание, шелушение, зуд, боль, кровотечение, появление узелков, бляшек и неподвижность тканей, которая возникает из-за прорастания невуса в более глубокие слои кожи.
Меланома чаще возникает у пациентов с гигантскими невусами на спине и многочисленными невусами-спутниками. Реже она развивается при невусах, расположенных на голове, руках и ногах.
К факторам риска развития меланомы относятся:
- наличие множественных атипичных невусов и меланома у членов семьи;
- пигментная ксеродерма (повышенная чувствительность кожи к ультрафиолету);
- большие и гигантские невусы;
- множественные приобретённые пигментные и атипичные невусы;
- сниженный иммунитет [28][29] .
Риск развития рака при малых и средних врождённых невусах составляет менее 1 % в течение всей жизни, при больших и гигантских — 2–5 % [3] [10] [11] .
Американские исследователи изучили, как часто развивается меланома при гигантских врождённых невусах: из 289 пациентов она возникла у 67.
- в 50,7 % — на невусах;
- в 3 % — на нормальных участках кожи;
- в 31,3 % — в центральной нервной системе.
В 15 % меланома была метастазами опухоли из неустановленного первичного очага. Около половины меланом выявили у детей младше 5 лет [41] .
При больших и гигантских невусах меланома может развиваться под эпидермисом (из-за чего её трудно обнаружить на ранних сроках), поэтому важно прощупывать (пальпировать) всю поверхность невуса.
Нейрокожный меланоз
В редких случаях развивается нейрокожный меланоз — заболевание, при котором меланоциты разрастаются в центральной нервной системе. К таким нарушениям может приводить мутация гена BRAF [50] .
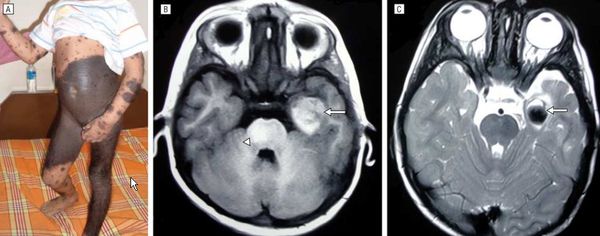
Факторы риска развития нейрокожного меланоза:
- гигантский невус на спине (более 40 см);
- множественные невусы-спутники — чем их больше, тем выше риск;
- более двух средних невусов, особенно если помимо них много других невусов.
Болезнь тяжелее переносят дети младше 10 лет.
В исследовании американских учёных меланоз диагностировали у 26 из 379 пациентов с большими врождёнными невусами [12] . Заболевание может протекать без симптомов и случайно выявляться при МРТ, но в некоторых случаях оно сопровождается неврологическими нарушениями:
- головной болью, вялостью и рвотой;
- отёком диска зрительного нерва;
- параличом черепно-мозговых нервов и судорогами;
- увеличением окружности головы;
- нарушением координации;
- задержкой или недержанием мочи и кала.
Неврологические симптомы могут развиться из-за кровоизлияния в желудочки головного мозга, нарушения циркуляции спинномозговой жидкости, сдавления спинного мозга или злокачественного перерождения меланоцитов [3] [14] .
Симптомы появляются примерно в двухлетнем возрасте. Прогноз чаще неблагоприятный, даже если нет злокачественных новообразований [15] . В одном обзоре были изучены 39 случаев симптоматического нейрокожного меланоза: более половины пациентов погибли в течение трёх лет после появления неврологических нарушений [34] .
Другие осложнения
В очень редких случаях при больших невусах могут развиться рабдомиосаркома, липосаркома и злокачественные опухоли оболочек периферических нервов [20] .
Диагностика врождённого меланоцитарного невуса
Пациентам с малыми и средними невусами нужно раз в год посещать врача. Регулярное наблюдение поможет оценить, насколько изменился размер невуса и его структура. Для этого сравнивают фотографии или данные дерматоскопии.
Невусы чаще перерождаются в злокачественную опухоль после полового созревания, поэтому следует более тщательно наблюдать за кожей в этот период. Пациентам и их родителям нужно обращать внимание на изменение цвета невуса, его границ и структуры, следить за появлением новых образований.
Диагностика среднего, большого или гигантского невуса обычно не вызывает трудностей и основывается на клинических проявлениях и истории болезни. Если анамнез неизвестен, небольшие врождённые невусы легко спутать с приобретёнными.
Отличия можно выявить при биопсии: клетки невуса расположены глубоко в дерме, подкожном жире и сосудисто-нервных структурах, например в стенках кровеносных сосудов, могут проникать между пучками коллагена и встречаться под эпидермисом. Биопсия проводится при подозрении на злокачественное перерождение невуса [5] [37] [38] .
Исследовательский комитет Nevus Outreach разработал диагностическую модель для детей с врождёнными невусами (от 3 см) или невусами-спутниками (от 20 невусов). Методика создана ведущими экспертами в этой области, но она не заменит рекомендаций лечащего врача, так как не учитывает индивидуальные особенности пациента и течение болезни.
План обследования:
- МРТ головного и спинного мозга с контрастированием гадолинием и дальнейшая оценка результатов в экспертном центре.
- Консультации детских врачей:
- офтальмолога — поскольку меланоцитарные поражения могут развиваться на сетчатке;
- невролога — чтобы выявить или исключить симптомы нейрокожного меланоза;
- дерматолога — оценить состояние кожи и её изменения;
- пластического хирурга — определить, нужна ли операция.
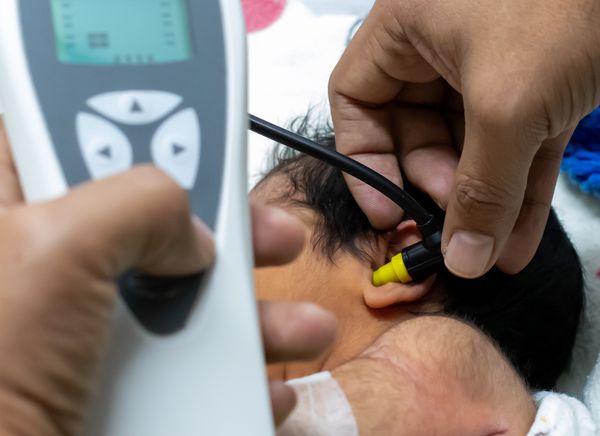
- аудиологический скрининг при подозрении на нейрокожный меланоз, так как при болезни нарушается слух;
- консультация детского психолога (даже при бессимптомном течении) [48] .
МРТ головного и спинного мозга с контрастированием гадолинием обязательна для детей с высоким риском меланоза и неврологическими симптомами. В некоторых исследованиях при высоком риске меланоза рекомендовано делать МРТ в первые полгода жизни, даже если нет неврологических симптомов [15] .
Если большой невус расположен вдоль позвоночника или его окружают многочисленные невусы-спутники, МРТ проводят до четырёхмесячного возраста [35] .
Дифференциальная диагностика
Средние и большие врождённые невусы следует отличать от плексиформной нейрофибромы, а малые — от гамартомы гладких мышц и мастоцитомы.
Лечение врождённого меланоцитарного невуса
При врождённых невусах применяется хирургическое и медикаментозное лечение, лазерная терапия и другие методы.
Хирургическое лечение
Большие невусы рекомендуется удалять в раннем детстве — это поможет избежать эмоциональных и поведенческих нарушений у ребёнка. Такие дети из-за внешних отличий могут считать себя хуже других и избегать сверстников. Кроме того, они могут столкнуться с травлей со стороны других детей.
Однако не все невусы можно полностью удалить. Если они занимают большую площадь и дефект нельзя закрыть здоровыми тканями, то операция не проводится, либо участки невуса иссекаются частично.
Объём операции зависит от расположения невуса и глубины поражения. Её необходимость при больших и гигантских невусах считается спорной. Многие специалисты предлагают удалять наиболее неоднородные, толстые или грубые участки невуса, которые затрудняют клиническое наблюдение [45] [46] . Зачастую оптимальный выбор — это тщательно наблюдать за невусом, не проводя операцию.
Единственное абсолютное показание для хирургического лечения — это развитие злокачественной опухоли в очаге поражения. Но даже при полном иссечении больших и гигантских невусов риск онкологии сохраняется, так как меланоциты могут проникать в глубоколежащие ткани: мышцы, кости и нервную систему.
После операции могут возникать следующие осложнения: контрактуры, серомы, гематомы, инфекции мягких тканей, ишемия кожных лоскутов, расхождение швов и образование келоидных рубцов. Гематомы, серомы и ишемия лоскутов появляются сразу после операции, келоидные рубцы формируются позже, в среднем в течение первого года.
Другие методы лечения
Внешний дефект можно уменьшить с помощью кюретажа, дермабразии и лазерной терапии. Методы более эффективны в раннем детстве, поскольку невусные клетки у ребёнка расположены в верхних слоях кожи [21] [22] . После процедур эти клетки остаются в дерме и со временем пигментация частично возвращается. В некоторых случаях на таких участках развивается меланома, но связь с проведённым лечением не доказана [23] [24] [25] [26] [27] .
Противопоказания для данных процедур индивидуальны. Как правило к ним относятся местные нарушения: изъязвление, растрескивание, шелушение, узелки, неподвижность тканей и кровотечение.
Медицинские осмотры после операции
Независимо от проведённого лечения, пациентам с большими врождёнными невусами нужно раз в год проходить медицинский и дерматологический осмотр. Также необходимо проводить пальпацию невуса и рубцов, возникших после его удаления. Если обнаружены узелки или другие подозрительные уплотнения, показано гистологическое исследование, т. е. изучение образцов ткани.
Прогноз. Профилактика
При врождённных невусах может возникать сильная боль и зуд, сухость кожи и недостаточное потоотделение. Косметический дефект может привести к социальной дезадаптации.
Прогноз наиболее благоприятен, если нет факторов риска меланоза: гигантских невусов на спине, многочисленных невусов-спутников, более двух средних невусов.
Если в гигантском врождённом меланоцитарном невусе возникла меланома, то прогноз неблагоприятный [42] . Меланома растёт в дерме, поэтому её трудно обнаружить. Кроме того, клетки опухоли могут распространяться через крупные кровеносные и лимфатические сосуды, из-за чего достаточно быстро появляются метастазы [42] .
Прогноз при нейрокожном меланозе с неврологическими нарушениями тоже неблагоприятный: более половины детей погибают в течение трёх лет после появления симптомов и 70 % — до 10-летнего возраста [18] [34] [43] .
Профилактика врождённого меланоцитарного невуса
Специфической профилактики врождённых невусов не существует. Будущим родителям рекомендуется соблюдать общие правила здорового образа жизни: не курить и не пить алкоголь, полноценно питаться, по возможности не находиться в неблагоприятных экологических зонах.
При планировании и во время беременности женщинам нужно придерживаться рекомендаций Всемирной организации здравоохранения:
- предупреждать возникновение инфекционных заболеваний;
- устранять очаги хронической и острой инфекции до наступления беременности;
- во время беременности не допускать воздействия опасных веществ — солей тяжёлых металлов, пестицидов и др. [47]
Чтобы своевременно выявить злокачественное перерождение невуса, нужно регулярно посещать дерматолога или онколога и проходить дерматоскопическое обследование. Особенно пристально следует наблюдать за большими и гигантскими образованиями. Посещать доктора нужно, даже если невус уже удалён.
Детям с высоким риском развития нейрокожного меланоза необходимо находиться под постоянным наблюдением: им регулярно измеряют окружность головы, проводят неврологическое обследование и оценивают уровень развития [3] [12] [13] .
Невус
Невус (пигментное пятно, пигментный невус, меланоцитарный невус) – доброкачественное новообразование, которое в большинстве случаев является врожденным пороком развития кожи.
На ограниченном участке образуется скопление особых клеток – невоцитов, которые содержат большое количество пигмента меланина.
Невоциты являются патологически измененными меланоцитами – клетками, которые в норме синтезируют меланин и придают окраску коже. Невоклеточный невус – синоним пигментного невуса. Родинка и невус – также идентичные понятия (сам термин происходит от латинского слова naevus – "родинка").
Лечением и профилактикой невусов занимается врач-дерматолог.
Виды невусов:
Меланоцитарные невусы отличаются большим разнообразием форм, цветов и размеров. До настоящего времени среди врачей нет однозначного мнения по поводу того, какие образования следует обозначать словом "невус".
Поэтому иногда невусами называют доброкачественные кожные опухоли, в которых не содержится пигмент меланин: Гемангиомы – сосудистые опухоли.
Особенно распространено понятие "клубничный невус" - гемангиома красного цвета, которая имеется у большинства новорожденных детей, и проходит в течение первого года жизни.
Также многие врачи оперируют таким понятием, как сосудистый невус.
Невусы сальных желез – в большинстве случаев расположены на голове, также не содержат меланина. Такое новообразование известно как сальный невус.
Иногда врожденными невусами у детей также называют тератомы (гамартомы), которые, по сути, являются врожденными опухолями, состоящими не только из кожи, но и из всех остальных тканей.
Анемичный невус – разновидность сосудистого невуса. Это участок кожи, на котором недоразвиты сосуды, поэтому он имеет более светлую окраску.
Настоящий меланоформный невус – это образование, которое происходит из измененных клеток-меланоцитов – невоцитов.
Различают следующие виды невусов:
Невоклеточный пограничный невус – простое пятно, которое не возвышается на коже, или слегка выступает над ее поверхностью. Пограничный невус имеет четкие контуры и коричневую окраску. Он может иметь различные размеры и располагаться на разных частях тела. При данном виде меланоформного невуса скопление клеток с пигментом находится между верхним (эпидермис) и средним (дерма) слоем коже – такое расположение обозначается как внутриэпидермальный невус.
Интрадермальный невус – наиболее распространенная разновидность меланоформного невуса. Он так называется, потому что скопление пигментных клеток находится в толще среднего слоя кожи – дерме.
Пигментный сложный невус кожи. Такой невус имеет вид родинки: он возвышается на кожей и может иметь различную окраску, от светло-коричневой до практически черной. Часто на нем растут жесткие волосы. Смешанный невус имеет гладкую поверхность, и может находиться на любой части тела.
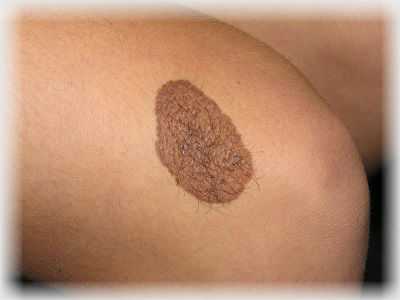
Внутридермальный невус. Также выступает над поверхностью кожи, но, в отличие от сложного невуса, имеет неровную, бугристую поверхность. Практически всегда расположен на голове или на шее, очень редко – на туловище. В большинстве случаев внутриэпидермальный невус появляется в возрасте 10 – 30 лет.
Со временем он как бы отделяется от кожи, и располагается на тонкой ножке. Часто затем он превращается в папилломатозный невус (бородавчатый невус). В нем образуется большое количество неровностей, складок и щелей, в которых скапливаются отмершие клетки верхнего слоя. Здесь могут скапливаться болезнетворные организмы, которые затем приводят к инфекционным процессам.
Голубой невус имеет характерную окраску, так как он связан с отложениями меланина под кожей. Голубые невусы характерны в основном для азиатских национальностей. Они немного возвышаются над кожей, плотные на ощупь, их поверхность всегда гладкая, на ней никогда не растут волосы. Голубой невус имеет небольшую величину, чаще всего не более пяти миллиметров.
Базальный невус также имеет вид родинки, но чаще всего он обладает обычным телесным цветом. Это – беспигментный невус.
Невус сетона (невус сеттона, невус саттона, гало невус) – особая разновидность дермального невуса, когда вокруг пигментного пятна находится участок кожи, полностью лишенный пигмента. Происхождение таких невусов пока до конца не изучено. Они часто сочетаются с витилиго (потерей кожей пигментов), меланомами. Чаще всего в области гало невуса имеется небольшое воспаление в коже.
Невус Ота. Располагается на лице, с одной стороны, в виде "грязных" пятен.
Невус Ита напоминает невус Ота, но он находится под ключицей, на груди, в области лопатки и шеи. Обе этих разновидности встречаются в основном у представителей азиатских народов.
Папилломатозный невус (бородавчатый невус). Похожий на папиллому невус часто имеет большие размеры, находится на голове или сзади на шее, но может располагаться и в иных местах. Он имеет неровную поверхность, как бородавка. Часто на нем растут волосы.
Невус Беккера (волосяной эпидермальный невус) – чаще сего возникает у мальчиков и юношей 10 – 15 лет. Сначала на теле образуется несколько мелких пятен, которые имеют светло-коричневую или коричневую окраску, и находятся рядом. Затем они сливаются и образуют пятна с неровными контурами размерами до 20 см. После этого пятна приобретают неровную бородавчатую поверхность, покрываются волосами. Считается, что к росту невусов Беккера приводит выброс в кровь большого количества мужских половых гормонов – андрогенов.
Линейный невус – новообразование, которое появляется с рождения. Представляет собой множество мелких узелков, от светлого до практически черного цвета, которые расположены на коже в виде цепочки. Линейный невус может занимать всего пару сантиметров, а может и всю руку или ногу. Иногда на нем растут волосы.
Невус глаза – пигментный невус, который расположен на радужной оболочке. Он хорошо заметен в виде пятна, которое может иметь разные размеры и форму. Также невус глаза может находиться на сетчатке: в этом случае он выявляется только во время осмотра офтальмологом.
- мелкие невусы, имеющие размеры 0,5 - 1,5 см;
- средние неводермальные невусы - 1,5 - 10 см;
- крупные пигментные невусы имеют размеры более 10 см;
- если невус располагается на целой области тела, занимая ее практически целиком, то он называется гигантским.
Со временем внешний вид пигментных невусов может изменяться. Меняется и их общее количество на теле: Далеко не всегда можно обнаружить невусы на теле новорожденного. Только у 4 – 10% детей грудного возраста можно выявить родинки. Если невусы с рождения имеют большие размеры, то они наиболее опасны в плане озлокачествления (перехода в меланому).
В подростковом возрасте (10–15 лет) дермальные невусы можно встретить у 90% лиц.
В среднем у человека в возрасте 20-25 лет на теле можно насчитать до 40 родинок.
После 30 лет на коже остается только 15 – 20 невусов.
У человека, достигшего 80 – 85 лет практически невозможно обнаружить невусы на теле. Такую динамику связывают с изменением гормонального фона в течение жизни человека.
Причины возникновения:
Многие исследователи склоняются к мысли, что абсолютно все пигментные невусы, даже те, которые появляются с возрастом, являются врожденными пороками развития кожи.
Нарушения, которые приводят к образованию этой доброкачественной опухоли, возникают еще в эмбриональном состоянии организма. До настоящего времени пока не изучены все врожденные причины образования диспластических невусов.
В качестве основных факторов можно выделить:
Колебания уровня половых гормонов в организме беременной женщины:
- прогестинов и эстрогенов.
- Инфекции мочеполовой системы у беременных. Воздействие на организм беременной женщины неблагоприятных факторов: токсичных веществ, излучений.
- Генетические нарушения. Под действием всех этих факторов нарушается развитие меланобластов – клеток, из которых впоследствии образуются меланоциты. В итоге меланобласты скапливаются на определенных участках кожи и трансформируются в клетки-невоциты.
Невоциты отличаются от нормальных меланоцитов двумя особенностями:
- У них нет отростков, по которым пигмент мог бы распространяться в другие клетки кожи;
- Диспластические невусы хуже подчиняются общим регулирующим системам организма, но, в отличие от раковых клеток, утратили эту способность не полностью.
- Гормональные перестройки организма. Это очень ярко проявляется в подростковом возрасте, когда на теле появляется большая часть невусов.
- Действие на кожу ультрафиолетовых лучей. Частые солнечные ванны и солярии способствуют росту пигментных пятен.
- Беременность. Как уже отмечалось выше, это связано с колебанием уровня половых гормонов в организме женщины.
- Менопауза.
- Прием контрацептивов.
- Воспалительные и аллергические заболевания кожи (угри, дерматиты, различные сыпи).
Диагностика невусов:
Перед врачом, который осуществляет диагностику невуса, стоит ряд важных задач:
- установить разновидность невуса и определить возможности его лечения;
- вовремя распознать начало процесса озлокачествления пигментного пятна;
- определить показания к проведению дополнительных методов диагностики.
Обследование пациента начинается классически с беседы и осмотра. Во время расспроса врач устанавливает важные подробности: когда появился неводермальный невус.
Особенно важно, имеется ли он с рождения, или возник с возрастом; как образование вело себя в течение последнего времени:
- увеличивалось ли в размерах,
- изменяло ли цвет, контуры, общий внешний вид;
- проводилась ли ранее диагностика и лечение, каков был результат

Непосредственный контакт с пациентом очень важен. Ни один профессиональный специалист не возьмется ставить диагноз и лечить невус по фото. После расспроса пациента следует осмотр. Доктор должен оценить форму, размер, расположение невуса, наличие на нем волос и иные особенности. После этого уже может быть поставлен точный диагноз и намечены определенные лечебные мероприятия.
При необходимости врачом назначаются дополнительные методы диагностики. Чаще всего применяются мазки с поверхности невуса. Абсолютными показаниями к данному исследованию является мокнутие, кровоточивость, трещины на поверхности пигментного пятна. Во время мазка получают материал, который затем изучают при помощи микроскопа.
Лабораторная диагностика применяется для установления процесса перерождения невуса в меланому. При озлокачествлении пигментного пятна в крови пациента появляются особые вещества – онкомаркеры. Их обнаружение позволяет точно установить диагноз, так как только при меланоме в крови определяются две молекулы, имеющие название TA90 и SU100. При других злокачественных опухолях выявляются другие онкомаркеры.
Для проведения анализа на онкомаркеры необходимы четкие показания: врач должен иметь веские основания подозревать переход невуса в меланому. Кроме того, само удаление дермального невуса может стать диагностической процедурой.
После того, как пигментное пятно удалено, врач отправляет его на гистологическое исследование. Маткриал осматривают под микроскопом и, в случае обнаружения злокачественного перерождения, пациента снова просят явиться в клинику.
Лечение невуса:
В настоящее время существует несколько методов лечения пигментных невусов, как хирургическим путем, так и альтернативными способами.
Показания определяются только лечащим врачом с учетом двух факторов:
Особенности самого пигментного пятна: разновидность, размеры, риск перехода в меланому.
Наличие в больнице необходимого оборудования
Хирургический метод
Удаление пигментного невуса хирургическим путем (при помощи скальпеля) – наиболее распространенная методика, так как она не требует специального оборудования и отличается надежностью.
Криодеструкция
Криодеструкция – метод, предусматривающий лечение невуса при помощи заморозки. После обработки низкими температурами пигментное пятно отмирает и превращается в струп (корочку), под которой растет новая нормальная кожа.Лечение невуса низкой температурой может осуществляться только в том случае, если он имеет небольшие размеры, и расположен поверхностно, но не сильно выступая над кожей.
Электрокоагуляция
Это методика, которая противоположна криокоагуляции. Иссечение невуса осуществляется под действием высокой температуры.Процедура болезненная, поэтому требует применения местной анестезии, а у детей – только общего наркоза.
Лазерная терапия
Удаление невусов лазером – метод лечения, который широко распространен в современных косметологических салонах. Он отлично подходит для того, чтобы удалять небольшие родинки в области лица, шеи и на других частях тела. Лазерное излучение отличается тем, что оно способно проникать в кожу на большую глубину в пределах точно заданной площади. При этом не образуется шрамов, ожогов, рубцов и других осложнений. Процедура безболезненна.
Радиохирургические методы
В последние годы радиохирургия все активнее используется в мировой медицине. Суть этих методик состоит в том, что специальным прибором, - радионожом (сургитроном) генерируется пучок радиоактивного излучения, который концентрируется только в области патологического очага, не нанося вреда здоровым окружающим тканям. Таким образом могут быть удалены практически любые доброкачественные и злокачественные опухоли, в том числе и пигментные невусы.
Некоторые особые показания Если имеется подозрение на злокачественное перерождение невуса, то используется, как правило, только хирургическое иссечение.
При этом удаляются все окружающие ткани, для предотвращения дальнейшего роста опухоли. Некоторые разновидности невусов лечатся только хирургическим путем.
Большинство методов лечения невусов проводится в нашей клинике опытными врачами-дерматологами. Для получения консультации и записи на прием, звоните или записывайтесь через форму.
Читайте также:
