Операция при повреждении верхней брыжеечной артерии. Тактика
Добавил пользователь Alex Обновлено: 20.01.2026
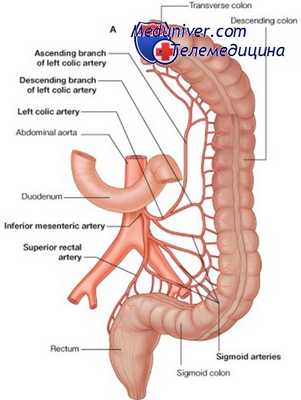
Операция при повреждении сосудов ниже брыжейки. Тактика
Вторая важная область образования гематом или кровотечений посередине живота — это область под брыжейкой поперечной ободочной кишки. В этом месте происходят повреждения брюшной аорты ниже почечных артерий или нижней полой вены. Экспозиция подбрыжеечных повреждений аорты достигается теми же маневрами, что используются для проксимального перекрытия аорты при плановой резекции аневризмы ее брюшного отдела.
Поперечная ободочная кишка отводится в краниальном направлении, тонкая кишка извлекается из живота и отводится вправо, и срединное забрюшинное пространство открывается, пока не будет обнажена левая почечная вена. Затем проксимальный аортальный зажим накладывается непосредственно ниже уровня левой почечной вены. Если имеется большая забрюшинная гематома и наложение проксимального зажима под брыжейкой поперечной ободочной кишки затруднено, то всегда нужно помнить, что отверстие в аорте находится под наивысшей точкой гематомы («феномен Эвереста»).
Поэтому быстрое разделение гематомы пальцем обычно приведет хирурга непосредственно к месту повреждения. Экспозиция для наложения нижнего сосудистого зажима достигается путем разделения срединного забрюшинного пространства вниз до бифуркации аорты, тщательно избегая находящегося слева устья нижней брыжеечной артерии. Однако этим сосудом можно пожертвовать, если это необходимо для экспозиции.
Если аорта интактна и подбрыжеечная гематома больше выражена справа, чем слева от аорты, или в случае активного кровотечения из основания брыжейки восходящей ободочной кишки или печеночного изгиба, можно заподозрить повреждение нижней полой вены ниже печени. Хотя можно увидеть полую вену через ранее описанный срединный разрез забрюшинного пространства, большинству хирургов удобнее обнажать полую вену, мобилизовав правую половину ободочной кишки, подкову двенадцатиперстной кишки и оставив правую почку на месте (поворот правосторонних внутренностей к середине).
Это позволяет увидеть всю нижнюю полую вену от слияния подвздошных вен до супраренального отдела ниже печени. В такой большой вене как нижняя полая вена живота нередко трудно обнаружить отверстие до тех пор, пока рыхлая забрюшинная жировая ткань не будет снята со стенки сосуда. И только после этого можно обнаружить место кровотечения.
При подозрении на активное кровотечение из передней поверхности полой вены, после поднятия этого участка парой сосудистых зажимов или зажимов Алиса, на перфорацию может быть наложен сосудистый зажим типа Сатински. Если полая вена разорвана сильно и краевое пережатие выполнить нельзя, часто удобно прижать полую вену про-ксимальнее и дистальнее тупферами на прямых зажимах.
Ретроградное кровотечение из поясничных вен может потребовать использования больших аортальных зажимов Дебейки и полного перекрытия полой вены выше и ниже некоторых повреждений. Этот маневр рискован для пациента с уже развившейся гипотензией, так как венозный возврат к правым отделам сердца по существу прекращается. По этой причине должна быть одновременно пережата и аорта ниже почечных артерий.
Ниже печени в двух местах особенно трудно пережать нижнюю полую вену дистально и проксимально: у слияния общих подвздошных вен и впадения почечных вен. Хотя прижатие тупферами общих подвздошных вен и полой вены сверху может остановить кровотечение в месте слияния, визуализация проникающих ранений в этом месте затрудняется лежащей над ним бифуркацией аорты. В случае трудностей один из вариантов заключается в перевязке и пересечении правой внутренней подвздошной артерии, что может позволить отвести ее вбок и вверх и обнажить место повреждения вены.
Альтернативный и интересный подход заключается в том, чтобы временно пересечь закрывающую место повреждения правую общую подвздошную артерию с мобилизацией бифуркации аорты влево.94 Эта техника обеспечивает широкую экспозицию области слияния общих подвздошных вен и дистального отдела нижней полой вены. После этого повреждение вены можно закрыть обычным образом. Правая общая подвздошная артерия восстанавливается наложением анастомоза «конец в конец». Когда перфорация возникает в месте впадения почечных вен в нижнюю полую вену, то ее нужно напрямую пережать тупфером или пальцами. Затем ассистент закрывает зажимом или прижимает полую вену ниже и выше почечных сосудов под печенью и отдельно берет почечные вены на держалки, чтобы затем наложить угловые сосудистые зажимы.
Когда время не позволяет выполнить диссекцию, мобилизация правой почки к середине может позволить наложить зажим для частичной окклюзии на полую вену в месте ее соединения с правой почечной веной. Этот маневр мобилизации также пригоден для обнажения задних перфораций полой вены ниже печени и выше почечных сосудов. При выполнении этого маневра необходимо помнить о том, что первую поясничную вену справа следует перевязать и пересечь, а не оторвать, так как она часто впадает в место слияния правой почечной и нижней полой вены. Другой полезной техникой для остановки кровотечения из нижней полой вены в любом месте является тампонада с помощью баллонного катетера Фолея. В разрыв полой вены можно ввести 5 мл или 30 мл баллонный катетер, раздуть баллон в просвете и потянуть за катетер. После остановки кровотечения выполняется либо кисетный, либо поперечный шов вены, соблюдая осторожность, чтобы не повредить находящийся в просвете баллон иглой. Затем баллонный катетер опорожняется и извлекается непосредственно перед завершением шва.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Операция при повреждении верхней брыжеечной артерии. Тактика
Операция при повреждении почечных артерий, верхней брыжеечной вены. Тактика
Повреждения проксимальных отделов почечных артерий также могут проявляться в зоне 1, гематомой над брыжейкой поперечной ободочной кишки или кровотечением в этой области. Описанный ранее маневр медиального поворота левосторонних внутренностей позволяет увидеть большую часть левой почечной артерии, от аорты до почки. Однако при этом не удается увидеть проксимальный отдел правой почечной артерии.
К проксимальной части сосуда легче всего подойти через корень брыжейки поперечной ободочной кишки, ниже левой почечной вены и между брюшной аортой и нижней полой веной.
Тактика при повреждении верхней брыжеечной вены
Еще один крупный сосуд брюшной полости, проксимальная верхняя брыжеечная вена, лежащая справа от верхней брыжеечной артерии, может быть поврежден у основания брыжейки поперечной ободочной кишки. Повреждение самого проксимального отдела этого сосуда около места его слияния с селезеночной веной, лечить трудно.
Находящаяся спереди поджелудочная железа, близость крючковидного отростка и тесная связь с верхней брыжеечной артерией часто мешают доступу для проксимального и дистального перекрытия сосуда. Поэтому для доступа к месту травмы, как и при повреждениях проксимальной верхней брыжеечной артерии, может потребоваться пересечение шейки поджелудочной железы между нераздавливающими сосудистыми или кишечными зажимами.
Нередко обнаруживается перфорация под нижним краем поджелудочной железы. Часто вену можно пережать рукой или пальцами, а ассистент наложит на края перфорации непрерывный шов из полипропилена 5-0. Если отверстие находится сзади, то для выворачивания его вперед потребуется перевязать впадающие здесь в вену множественные коллатерали. Иногда вена оказывается почти полностью пересеченной, и для остановки кровотечения требуется пережать оба конца сосудистыми зажимами.
Хирург может сопоставить концы вены без натяжения, если ассистент отведет тонкую кишку и ее брыжейку назад, в направлении поджелудочной железы.
Если в верхнем этаже брюшной полости имеется множество сосудистых и висцеральных повреждений, а верхняя брыжеечная вена сильно повреждена, то у молодых пациентов ее можно перевязать. В трех старых обзорах повреждений воротной венозной системы, перевязка верхней брыжеечной вены была выполнена у 27 пациентов и 22 из них выжили.
В одном обзоре повреждений верхней брыжеечной вены выживаемость была 85% среди 33 пациентов с перевязанной веной против 64% у 77 пациентов, которым был выполнен шов.93 Stone et al. подчеркивали потребность в энергичном восполнении объема циркулирующей жидкости у этих пациентов, так как внутренностная гиповолемия приводит к периферической гиповолемии в течение не менее трех дней после перевязки верхней брыжеечной вены.
Выживаемость пациентов с повреждениями верхней брыжеечной вены в четырех сериях, опубликованных с 1978 по 1983 гг., была 72,1% (75/104). В трех более свежих сериях средняя выживаемость была 58,3% (42/72).
Принципы операции при повреждении сосудов живота. Тактика
На операционном столе обрабатывается и обкладывается обычным образом все туловище, от подбородка до коленей. Перед выполнением лапаротомного разреза хирург-травматолог должен убедиться, что приготовлены кровь для трансфузии, аппарат для аутотрансфузии, торакотомический набор, приспособление для сжатия аорты, полный набор сосудистых инструментов, тупферы для пережатия вен, а также соответствующий сосудистый шовный материал.
Возможности предотвращения или уменьшения гипотермии при травме сосудов живота. В дополнение к ранее описанным действиям по предотвращению гипотермии в ОНП, оперативные действия с той же целью включают согревание операционной до > 30 °С; укрывание головы пациента; согревание конечностей специальным нагревателем (Bair Hugger, Augustine Medical, Inc., Eden Prairie, MN); промывание назогастрального зонда, торако-стомических трубок и открытых полостей тела теплым изотоническим солевым раствором; использование нагревающего каскада анестезиологического аппарата.
Предварительная торакотомия в операционной с пережатием нисходящей грудной аорты применяется в некоторых центрах, когда кровяное давление у пациента при поступлении оказывается ниже 70 мм рт. ст.
Как ранее упоминалось, этот маневр позволяет поддерживать мозговой и коронарный артериальный кровоток, если сердце еще бьется, и может предотвратить внезапную остановку сердца при снятии абдоминальной тампонады. К сожалению, это малоэффективно при повреждениях внутрибрюшных сосудов из-за продолжающегося ретроградного кровотечения. Пациенты с продолжающимся после пережатия нисходящей грудной аорты тяжелым шоком практически никогда не выживают.
Выполняется срединная лапаротомия, все сгустки и жидкая кровь удаляются вручную и аспиратором. Проводится быстрый осмотр, чтобы обнаружить ограниченные гематомы и места кровотечения. Одной из полезных для хирурга находок является «черная кишка», встречающаяся у пациентов с полным пересечением или тромбозом проксимального отдела верхней брыжеечной артерии. У пациентов с проникающим ранением живота большая гематома над брыжейкой ободочной кишки и черная кишка указывают на возможное повреждение верхней брыжеечной артерии.
Активное кровотечение нужно остановить максимально быстро, до начала каких-либо других хирургических действий. Кровотечение из паренхиматозных органов останавливается тампонированием, а для остановки кровотечения из крупных сосудов живота применяются стандартные техники. Для остановки кровотечения из любой крупной артерии требуется пальцевое прижатие, тампонирование, захват поврежденного сосуда рукой (общая или наружная подвздошная артерия) или формальное перекрытие выше и ниже.
Таким же образом, возможности остановки кровотечения из крупных вен, таких как нижняя полая вена, верхняя брыжеечная вена, почечные вены или подвздошные вены включают прижатие пальцем, брюшными салфетками или тупферами, захват рукой, наложение зажимов Джадда-Эллиса на края перфорации55 или наложение сосудистых зажимов. После остановки кровотечения из поврежденных в результате проникающего ранения сосудов целесообразно быстро наложить зажимы Бэбкока, Эллиса, кишечный эластический зажим или быстро использовать хирургический стейплер для закрытия максимального количества перфораций кишечника, чтобы избежать дальнейшей контаминации живота во время восстановления сосудов.
Брюшная полость промывается изотоническим солевым раствором с антибиотиком, затем проводится восстановление сосудов, укрытие мест восстановления мягкими тканями, и остаток операции посвящается ликвидации повреждений кишечника и паренхиматозных органов.
Наоборот, если у пациента во время лапаротомии обнаруживается ограниченная забрюшинная гематома, хирург иногда получает время для того, чтобы сначала выполнить необходимые желудочно-кишечные восстановительные манипуляции, поменять перчатки и промыть брюшную полость. Затем хирург может открыть забрюшинное пространство, чтобы увидеть поврежденный сосуд живота.
Гематомы и кровотечения, связанные с повреждением сосудов живота, обычно возникают в зоне 1, забрюшинное пространство посередине; в зоне 2, верхнебоковые отделы забрюшинного пространства; в зоне 3, забрюшинное пространство таза; или в воротной и позадипеченочной области правого верхнего квадранта, как описывалось выше. Выраженность повреждения лучше всего описывается с помощью Шкалы повреждений органов Американской ассоциации хирургов-травматологов (AAST).
Повреждения верхней брыжеечной артерии лечат в зависимости от уровня повреждения. В 1972 г Fullen et al. описали анатомическую классификацию повреждений верхней брыжеечной артерии, которая периодически использовалась последующими авторами в литературе по травме. Если повреждение верхней брыжеечной артерии находится под поджелудочной железой (зона I по Фулену), то для остановки кровотечения может потребоваться пересечение железы между кишечными зажимами Гласмана или Дениса.
Так как верхняя брыжеечная артерия имеет на этом уровне немного ветвей, после пересечения лежащей сверху поджелудочной железы перекрыть проксимальную и дистальную часть сосуда достаточно просто. В ином случае можно выполнить медиальный поворот левосторонних внутренностей живота, как было описано ранее, и наложить зажим на верхнюю брыжеечную артерию непосредственно в месте ее отхождения с левой стороны аорты. В этом случае при выполнении медиального поворота левую почку можно оставить в забрюшинном пространстве.
Повреждения верхней брыжеечной артерии также происходят вне поджелудочной железы у основания брыжейки поперечной ободочной кишки (зона II по Фулену, между поджелудочно-двенадцатиперстной и средней ободочной ветвью). Хотя здесь явно больше пространства для действий, близость поджелудочной железы и вероятность подтекания панкреатического сока рядом с сосудистым швом делает повреждения в этом месте почти такими же трудными для лечения, как и более проксимальные травмы.
Если верхнюю брыжеечную артерию приходится перевязывать у ее устья или вне поджелудочной железы (зоны I и II по Фулену), коллатеральный кровоток от верхних и нижних отделов желудочно-кишечного тракта должен теоретически сохранить жизнеспособность средних отделов в области кровоснабжения этого сосуда. Действительно, профузное кровотечение из повреждений в этой области часто приводит к значительному спазму верхней брыжеечной артерии ниже этого места.
По этой причине коллатеральный кровоток часто недостаточен, чтобы поддержать жизнеспособность дистальных отделов тонкой кишки, особенно слепой и восходящей ободочной кишки. У гемодинамически нестабильного пациента с гипотермией, ацидозом и коагулопатией, введение временного внутрипросветного шунта в хирургически обработанные концы верхней брыжеечной артерии является наиболее обоснованным и соответствует задачам ограничения последствий повреждений.
Если замещение участка верхней брыжеечной артерии требуется у более стабильного пациента, безопаснее всего вшить устье большой подкожной вены или синтетический протез дистальнее почечных сосудов, вдали от поджелудочной железы и других повреждений в верхних отделах живота. Трансплантат в этом месте должен быть вшит таким образом, чтобы он проходил через заднюю часть брыжейки тонкой кишки, а затем соединялся с верхней брыжеечной артерией «конец в конец» без существенного натяжения.
Обязательно укрыть шов на аорте забрюшинным жиром или сальником на ножке, чтобы избежать последующего формирования аортодуоденального или аортоки-шечного свища. Проще выполнить это, если проксимальное устье трансплантата будет расположено в дистальной аорте. Повреждения более дистальной части верхней брыжеечной артерии (зона III по Фулену, ниже средней ободочной ветви, и зона IV, на уровне тонкокишечных ветвей) должны восстанавливаться, так как перевязка в этой области будет выполнена дистальнее коллатеральных сосудов от верхних и нижних отделов кишечной трубки. Может потребоваться применение микрохирургической техники.
Если это нельзя сделать из-за маленького диаметра сосуда, то перевязка может потребовать обширной резекции подвздошной и правой половины ободочной кишки.
Выживаемость пациентов с проникающими ранениями верхней брыжеечной артерии в шести сериях, опубликованных с 1972 по 1986 гг. составила 57,7% (67/116). Четыре более свежих обзора, включая один большой многоцентровый, дали среднюю выживаемость 58,7% (182/310). В одной более старой серии выживаемость снизилась до 22%, если выполнялся какой-либо более сложный вид восстановления, чем боковая артерио-рафия. Независимые факторы риска смерти в многоцентровом исследовании включали повреждение в зоне I и II по Фулену, переливание > 10 единиц эритроцитарной массы, интраоперационный ацидоз или нарушения ритма сердца, а также полиорганную недостаточность.
Учебное видео анатомии верхней, нижней брыжеечных артерий и их ветвей кровоснабжаюших кишечник
Редактор: Искандер Милевски. Дата обновления публикации: 23.7.2021
Острая окклюзия мезентериальных сосудов
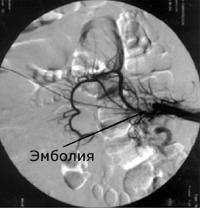
Острая окклюзия мезентериальных сосудов – острое нарушение кровообращения в брыжеечных сосудах, приводящее к ишемии кишечника. Заболевание проявляется резкой, нестерпимой болью в животе, рвотой и поносом с примесью крови, шоковым состоянием. Диагноз острой окклюзии мезентериальных сосудов определяют на основании клинической картины, данных селективной ангиографии, рентгенографии брюшной полости, лапароскопии. Острая окклюзия мезентериальных сосудов требует экстренного оперативного вмешательства (эмбол- или тромбэндартериоэктомии, резекции пораженных отделов кишечника), профилактики перитонита и повторных окклюзий.
Общие сведения
Острая окклюзия мезентериальных сосудов - неотложная патология в гастроэнтерологии, возникающая вследствие тромбоза или эмболии сосудов брыжейки. Острая окклюзия мезентериальных сосудов проявляется резким нарушением кровообращения в сосудистых участках проксимальнее и дистальнее места обструкции, сопровождается выраженным ангиоспазмом и дополнительным тромбообразованием, в результате чего возникает острое нарушение питания и ишемическое поражение стенки кишечника. В дальнейшем начинают развиваться необратимые деструктивные изменения, формируется анемический и геморрагический инфаркт (некроз) кишечника. Острая окклюзия мезентериальных сосудов характеризуется крайне тяжелым течением и высокой летальностью.
Локализация и протяженность ишемического поражения кишечника при острой окклюзии мезентериальных сосудов зависит от вида и уровня обструкции, наличия коллатеральных путей компенсации кровотока. В 90% случаев наблюдается окклюзия основного ствола или одной из ветвей верхней брыжеечной артерии, в большей степени обеспечивающей кровоснабжение пищеварительного тракта. Нижняя брыжеечная артерия имеет хорошие коллатеральные связи, поэтому при ее окклюзии редко возникают серьезные нарушения мезентериального кровообращения. Окклюзия брыжеечных вен встречается реже; возможно также смешанное поражение брыжеечных артерий и вен, при котором острой окклюзии одного из сосудов предшествует хроническая обструкция другого.
Острая окклюзия мезентериальных сосудов встречается преимущественно у лиц мужского пола в возрасте старше 50-60 лет.
Причины острой окклюзии мезентериальных сосудов
Острая окклюзия мезентериальных сосудов развивается как осложнение различных сердечно-сосудистых заболеваний (атеросклероза, пороков сердца, системных аллергических васкулитов, ревматизма, гипертонической болезни, аневризмы брюшной аорты, аритмии), предшествующих операций на сердце и аорте, злокачественных опухолей, травм.
Непосредственной причиной острой окклюзии мезентериальных сосудов являются тромбоз и эмболия. При тромбозе просвет сосудов брыжейки перекрывается тромбом, образовавшимся вследствие изменения сосудистых стенок на фоне повышенной свертываемости крови и замедленного кровотока (патогенетическая триада Вихрова). При эмболии наблюдается обструкция брыжеечных сосудов частицей тканью опухоли, инородным телом или пузырьком воздуха, мигрировавшими от первичного источника поражения с током крови.
Острая окклюзия мезентериальных сосудов может протекать с компенсацией, субкомпенсацией и декомпенсацией мезентериального кровотока. При компенсации мезентериального кровотока (спонтанно или под воздействием консервативной терапии) все функции кишечника восстанавливаются полностью. Субкомпенсация мезентериального кровотока ввиду недостаточного кровоснабжения может приводить к ряду заболеваний кишечника: брюшной жабе, язвенным энтеритам и колитам и др. Декомпенсация мезентериального кровообращения вызывает распространенный гнойный перитонит и развитие тяжелого абдоминального сепсиса.
Симптомы острой окклюзии мезентериальных сосудов
Развернутой клинической картине острой окклюзии мезентериальных сосудов могут предшествовать предвестники заболевания, сходные с предынфарктным состоянием, – так называемая «брюшная жаба».
В большинстве случаев острая окклюзия мезентериальных сосудов имеет внезапное начало и на стадии ишемии (первые 6-12 часов) характеризуется невыносимыми, схваткообразными болями в животе. Пациент испытывает беспокойство, не находит себе места, принимает вынужденную позу с приведенными к животу ногами. Возникают тошнота и рвота с примесью желчи и крови, позднее рвота с каловым запахом, неоднократный жидкий стул с примесью крови («ишемическое опорожнение кишечника»).
Наблюдается резкая бледность кожных покровов, цианоз, шоковое состояние, повышение артериального давления на 60-80 единиц (симптом Блинова), брадикардия. Для острой окклюзии мезентериальных сосудов характерно несоответствие между тяжестью состояния больного и данными его осмотра: в первые часы живот остается мягким, брюшная стенка участвует в дыхании, отмечается незначительная болезненность без симптомов раздражения брюшины.
В стадии инфаркта (через 6-12 часов от начала острой окклюзии мезентериальных сосудов) болевые ощущения немного уменьшаются, но нарастает локальная (в зоне поражения кишки) болезненность при пальпации, между пупком и лобком может прощупываться тестовидная припухлость (симптом Мондора), ухудшается состояние больного. Эвакуаторная функция кишечника сохраняется, артериальное давление нормализуется, пульс учащается.
Диагностика
Распознавание острой окклюзии мезентериальных сосудов опирается на анализ клинической картины заболевания: острый болевой абдоминальный синдром, поражение сердца и сосудов в анамнезе. Важное диагностическое значение имеет исследование коагулограммы, определение количества тромбоцитов, холестерина крови.
При обзорной рентгенографии брюшной полости определяется пневматизация кишечника, наличие горизонтальных уровней жидкости в брюшной полости. Специфическим методом диагностики острой окклюзии мезентериальных сосудов является селективная мезентерикография, которая уже на ранней стадии заболевания может выявить отсутствие кровотока в стволе и ветвях брыжеечной артерии. При наличии технической возможности выполняется магнитно-резонансная ангиография мезентериальных сосудов.
Диагностическая лапароскопия позволяет обнаружить изменения кишечника и брюшной полости, наличие признаков анемического и геморрагического инфаркта кишки. Острую окклюзию мезентериальных сосудов дифференцируют от прободной язвы желудка и двенадцатиперстной кишки, острого аппендицита, кишечной непроходимости, острого панкреатита и острого холецистита.
Лечение острой окклюзии мезентериальных сосудов
При острой окклюзии мезентериальных сосудов показано экстренное хирургическое вмешательство, целью которого служит ревизия кишечника с оценкой его жизнеспособности, ревизия основных брыжеечных сосудов, устранение причины сосудистой непроходимости и восстановление мезентериального кровотока, резекция некротизированных отделов кишечника, профилактика перитонита.
Реваскуляризация кишечника выполняется путем непрямой эмбол- или тромбэндартериоэктомии, в трудных случаях проводится реконструктивное обходное шунтирование с использованием сосудистых протезов (протезирование верхней брыжеечной артерии).
При некрозе кишечника реваскуляризация дополняется частичной или обширной резекцией пораженных участков кишечника и активным назоинтестинальным дренированием для лечения послеоперационного пареза кишечника. Через 24-48 часов возможно выполнение релапаротомии с целью контроля состояния брюшной полости или наложения отсроченного анастомоза.
Пред- и послеоперационное ведение больного с острой окклюзией мезентериальных сосудов включает назначение антитромботических препаратов для профилактики повторной эмболии и ретромбоза; мероприятия интенсивной терапии с целью восстановления ОЦК, устранения интоксикации, улучшения кровотока и тканевого метаболизма, стабилизации сердечной деятельности. Проводится антибактериальная терапия, дренирование и санация брюшной полости для предупреждения гангрены и перитонита.
Прогноз и профилактика
Восстановление кровотока в брыжеечных артериях в течение первых 4-6 часов («золотой период») может предотвратить инфаркт кишечника и восстановить его функции. Как правило, оперативное вмешательство приходится на II и III стадии острой окклюзии мезентериальных сосудов, поэтому летальность после операции достигает 80-90%. Прогноз ухудшает наличие основного заболевания, приведшего к острому нарушению мезентериального кровообращения.
Профилактика острой окклюзии мезентериальных сосудов заключается в своевременном устранении потенциального источника тромбоэмболии, т. е. первичного заболевания (атеросклероза, мерцательной аритмии, ревматического порока сердца, аневризм и др.).
Читайте также:
