Опухоли ЖКТ: симптомы раковых опухолей ЖКТ, признаки опухолей ЖКТ, злокачественные опухоли ЖКТ
Добавил пользователь Алексей Ф. Обновлено: 30.01.2026
Опухоли ЖКТ включают в себя целую группу различных онкологических заболеваний, которые поражают весь желудочно-кишечный тракт. К ним относят:
Причины и факторы риска ЖКТ опухолей
Науке ещё не известны причины многих типов опухолей ЖКТ, но факторы риска для каждого из типа этих заболеваний известны:
- курение;
- инфекция Helicobacter pylori;
- чрезмерное употребление алкоголя;
- увеличивающийся возраст пациента;
- диета, преимущественно состоящая из животных жиров;
- диета, состоящая из большого количества консервантов, солений и копченостей;
- хронический панкреатит;
- ожирение;
- другие.
| Подробнее о лечении в «Евроонко»: | |
| Консультация онколога-проктолога | 5 100 руб |
| Онколог-гастроэнтеролог | 5 100 руб |
| Приём химиотерапевта | 6 900 руб |
| Скорая помощь для онкологических больных | от 12 100 руб |
| Паллиативная терапия в Москве | от 35 000 руб в сутки |
| Паллиативная терапия в Санкт-Петербурге | от 44 300 руб в сутки |
| Консультация радиолога | 11 500 руб |
Симптомы опухолей ЖКТ
Опухоли ЖКТ могут проявлять себя по-разному. В частности у пациента могут наблюдаться:
- боль, дискомфорт и чувствительность в области живота;
- изменения стула (частота, консистенция или форма);
- кровотечения из прямой кишки или кровь в стуле;
- вздутие живота;
- тошнота/рвота;
- ненамеренная потеря веса;
- усталость и слабость.
Это общие симптомы для всех опухолей ЖКТ, но у каждого типа этих опухолей есть и свои специфические симптомы.
Про очаговые заболевания печени рассказывает главный онколог Андрей Львович Пылев

Как ставится диагноз онкологии ЖКТ?
Постановка диагноза зависит от локализации опухоли. В первую очередь, пациенту проводят анализы, применяют методы диагностической визуализации (рентген, КТ), УЗИ, биопсию и эндоскопические методы диагностики. Как только диагноз рака подтверждается, ставится вопрос о стадии заболевания и уже потом выбирается наиболее подходящий протокол лечения.
Лечение опухолей ЖКТ
Тип и протокол лечения опухоли ЖКТ зависит от локализации, вида (из каких клеток состоит опухоль), стадии заболевания и общего состояния здоровья. Чаще всего лечение заключается в комбинации оперативного вмешательства, лучевой и химиотерапии.
Как предотвратить появление рака?
Поскольку у каждого из видов опухоли ЖКТ есть свои факторы риска, то в первую очередь стоит избегать их воздействия. Чаще всего следует изменить образ жизни, перестать курить, есть полезную пищу, заниматься спортом и не забывать проходить регулярные обследования у врачей.
Важно помнить, что скрининг (обследование с целью ранней диагностики) зачастую помогает распознать опухоль на той стадии, когда лечение может ограничиться малоинвазивным вмешательством. ВОЗ рекомендует всем людям, старше 50 лет проходить колоноскопию раз в 5 лет. Людям, которые находятся в группе повышенного риска (родственники с онкологическими заболеваниями ЖКТ, опухоли в анамнезе и т. д.), следует начинать проходить такие обследования раньше и делать их чаще. Не забывайте спрашивать у врача, о том какие методы скрининга подходят вам и как часто вам стоит проходить обследование.
Следует помнить, что даже простое изменение питания в сторону полезной здоровой пищи и избегание вредной пиши уже может помочь сохранить здоровье. Добавьте в ваш рацион фрукты, овощи и продукты, богатые клетчаткой. Употребляйте меньше соли, не переедайте жирного, жареного и копченого и больше двигайтесь.
Рекомендуем ознакомиться с другими разделами сайта:
Наши врачи

Главный врач сети "Евроонко", онколог, кандидат медицинских наук

Заведующий отделением анестезиологии и реанимации, д.м.н.

Эндоскопист, доктор медицинских наук

Акушер-гинеколог, к.м.н. Куратор направления лечения миомы матки

Онколог-гинеколог, кандидат медицинских наук

Пластический хирург, онколог-маммолог, доктор медицинских наук



Врач ультразвуковой диагностики, хирург

Онкопсихолог, психотравматолог, нутрициолог
По моему мнению Евроонко - это лучшая клиника в Москве на сегодня. После посещения с моей мамой нескольких платных клиник и многочасовых! ожиданий в очередях, регистратурах и пр., ответ из Евроонко.
Здесь продлили жизнь моей маме. Слов для благодарности нет. Когда в 4х больницах отказали в госпитализации (даже в платной) - ответ из Евроонко: «Приезжайте в любое время суток» - был просто Чудом.
Пациент 70 лет осенью 2020 года отметил появление болей в животе и прошёл обследование, установившее наличие у него опухоли желудка с метастатическим поражением регионарных лимфатических узлов. По .
Лечение пациентов проводится в соответствии со стандартами и рекомендациями наиболее авторитетных онкологических сообществ. «Евроонко» является партнёром Фонда борьбы с раком. ВНИМАНИЮ ПАЦИЕНТОВ: Рекомендации по лечению даются только после консультации у специалиста. Ваши персональные данные обрабатываются на сайте в целях его корректного функционирования. Если вы не согласны с обработкой ваших персональных данных, просим вас покинуть сайт. Оставаясь на сайте, вы даёте согласие на обработку ваших персональных данных.
Сведения и материалы, размещенные на сайте , подготовлены исключительно в информационных целях и не являются медицинской консультацией или заключением. Авторы информационных материалов сайта не могут гарантировать применимость такой информации для целей третьих лиц и не несут ответственности за решения третьих лиц и связанные с ними возможные прямые или косвенные потери и/или ущерб, возникшие в результате использования информации или какой-либо ее части, содержащейся на сайте.
Злокачественные опухоли желудка: Причины, симптомы и лечение
Рак желудка — это злокачественная опухоль, которая развивается из клеток слизистой оболочки желудка. В России он занимает пятое место по распространенности среди всех видов рака и третье место в структуре смертности. Опухоль может возникнуть в любой части желудка и распространиться в другие органы, чаще всего в пищевод, печень и легкие. Заболевание наиболее распространено среди людей старше 40 лет, мужчины болеют в 1,3 раза чаще женщин. Основной метод лечения – хирургический.
Причины рака желудка
Точные причины рака желудка неизвестны. В слизистой оболочке органа возникают мутации ДНК, и получаются «неправильные» клетки, которые могут приобрести способность к неконтролируемому росту. Почему это происходит — не совсем понятно. Зато хорошо изучены факторы риска — условия, которые повышают риск рака желудка.
Наследственность и рак желудка
Некоторые люди носят в себе «бомбу замедленного действия», спрятанную в генах. Иногда даже не одну. Это подтверждается некоторыми фактами:
- Если у близкого родственника (родители, братья, сестры, дети) человека диагностирован рак желудка, его риски повышены примерно на 20%.
- Мужчины болеют чаще, чем женщины. Сложно сказать, с чем конкретно это связано, но можно предположить, что замешана разница между мужскими и женскими генами.
- Японцы, которые мигрировали в США, болеют раком желудка реже соотечественников, но чаще, чем «коренные» американцы. Это говорит о том, что дело не только в характере питания, но и в наследственности. Главный подозреваемый — ген под названием RNF43. — самый распространенный тип рака желудка — чаще встречается у людей с группой крови A (II), которую они, конечно же, получили вместе с генами.
- Риски повышены при некоторых наследственных заболеваниях: злокачественной анемии (в 3-6 раз), гипогаммаглобулинемии, неполипозном раке толстой кишки.
- Заболеваемость раком желудка повышается после 70 лет: считается, что это происходит из-за того, что с возрастом в клетках тела накапливаются нежелательные мутации.
Рак желудка и характер питания
Роль питания в возникновении злокачественных опухолей желудка изучена хорошо. Риски повышает большое количество соли, крахмала, нитратов, некоторых углеводов. Чаще болеют люди, которые едят много соленых, копченых, маринованных продуктов, мало овощей и фруктов.

Рак желудка и вредные привычки
Курение повышает риск рака желудка примерно вдвое. Ученые в Великобритании считают, что примерно каждый пятый случай связан именно с курением. Когда человек вдыхает табачный дым, часть его попадает в желудок, и содержащиеся в нем вредные вещества повреждают клетки слизистой оболочки. Риски тем выше, чем больше стаж курильщика и ежедневное количество сигарет.
Научные исследования показывают, что употребление алкоголя также повышает риск развития рака желудка. Например, в 2018 году ученые проведи мета-анализ исследований, выполненных с 1995 по 2015 год, и обнаружили, что у людей, регулярно употребляющих спиртное, риск развития злокачественных опухолей в желудке в 1,39 раза выше, чем у непьющих.
Европейское проспективное исследование рака (EPIC Study) показало, что алкоголь стал причиной 57 600 случаев рака верхних отделов пищеварительного тракта, толстой кишки и печени у мужчин и 21 500 случаев у женщин, включенных в это исследование. Среди этих пациентов 57% мужчин регулярно употребляли более двух алкогольных напитков в день, а среди женщин 80% употребляли более одного алкогольного напитка в день. «Один напиток» (standart drink) — это такое количество спиртного в любом виде, которое содержит 14 граммов чистого этилового спирта. Это примерно 350 мл пива (5%), 150 мл вина (12%) или 40–50 мл крепких напитков (40%).
Хеликобактер пилори (H. Pylori) и рак желудка
H. Pylori — бактерия, которая способна вызывать язвенную болезнь и хронический атрофический гастрит. В настоящее время она считается важным фактором развития рака желудка. При хеликобактерной инфекции вероятность возникновения злокачественной опухоли в желудке повышается в 4 раза. В половине удаленных опухолей обнаруживают этого возбудителя.
Другие факторы риска
- Язвенная болезнь. Данные исследований по этому поводу противоречивы. Если язва находится в теле желудка, риск рака повышается почти в 2 раза. При язве нижнего отдела риски, видимо, не повышаются. слизистой оболочки.
- Семейный аденоматозный полипоз – заболевание, вызванное мутацией в гене APC и приводящее к возникновению множества полипов в желудке, кишечнике. При этом незначительно повышается риск рака.
- Перенесенные на желудке операции повышают риск рака в 2,5 раза. Это происходит из-за того, что желудок производит меньше соляной кислоты, и в нем активнее размножаются бактерии, продуцирующие нитриты, происходит обратный заброс желчи из тонкой кишки. Обычно злокачественные опухоли возникают спустя 10-15 лет после хирургического вмешательства.
- Социальное и материальное положение: риск увеличивается при низком уровне доходов, проживании в перенаселенной квартире, без удобств, в неблагоприятном районе.
- Другие онкологические заболевания: рак пищевода, простаты, мочевого пузыря, молочных желез, яичников, яичек.
- Болезнь Менетрие (гипертрофическая гастропатия) характеризуется разрастанием слизистой оболочки желудка, появлением в ней складок и снижением продукции соляной кислоты. Патология встречается редко, поэтому неизвестно, как часто она приводит к раку желудка.
- В группе повышенного риска работники угольной, металлургической и резиновой промышленности.
- Иммунодефицит повышает вероятность развития рака, лимфомы желудка.
Классификация рака желудка: каким он бывает?
Злокачественные опухоли желудка, согласно Международной гистологической классификации ВОЗ, делят на 11 типов, в зависимости от того, из каких клеток они происходят. Преобладает рак из железистых клеток, которые выстилают слизистую оболочку и вырабатывают слизь — аденокарцинома. Он составляет 90-95% всех случаев. Также встречаются опухоли из иммунных (лимфома), гормонпродуцирующих (карциноид) клеток, из нервной ткани.
Одна из старейших классификаций делит злокачественные опухоли желудка на 3 типа:
- Кишечный. Как следует из названия, в окружении опухоли имеется кишечная метаплазия, то есть слизистая оболочка желудка становится похожа на слизистую кишечника. Этот тип рака чаще встречается у пожилых людей, отличается более благоприятным прогнозом. Это типично «японский» тип рака.
- Диффузный. Опухолевые клетки расползаются по стенке желудка, они окружены нормальной слизистой оболочкой.
- Смешанный.
Стадии рака желудка
Рак желудка делят на ранний (начальный) и распространенный. При раннем опухоль не прорастает глубже слизистой оболочки и подслизистой основы. Такие опухоли проще удалить (в том числе эндоскопическим путем), при них лучше прогноз. Также используют классификацию TNM, которая учитывает размеры и прорастание в разные ткани первичной опухоли (T), метастазы в регионарных (близлежащих) лимфатических узлах (N), отдаленные метастазы (M).
Классификация в зависимости от состояния первичной опухоли (T):
- Tx – первичную опухоль невозможно оценить;
- T0 – первичная опухоль не обнаруживается;
- T1 – тяжелая дисплазия клеток слизистой оболочки, опухоль находится в поверхностном слое слизистой оболочки ("рак на месте");
- T2 – опухоль проросла в мышечный слой стенки органа;
- T3 – рак достиг серозной (наружной) оболочки желудка, но не пророс в нее;
- T4 – опухоль проросла в серозную оболочку (T4a), в соседние структуры (T4b).
Классификация в зависимости от наличия поражения в регионарных лимфатических узлах:
- Nx – невозможно оценить метастазы в лимфатических узлах;
- N0 – метастазы в регионарных лимфоузлах не обнаружены;
- N1 – поражены 1-2 лимфоузла;
- N2 – опухолевые клетки распространились в 3-6 лимфоузлов;
- N3 – метастазы в 7-15 (N3a) или в 16 и более (N3b) лимфоузлах.
Классификация в зависимости от наличия отдаленных метастазов:
- M0 – отдаленные метастазы не обнаружены;
- M1 – обнаружены отдаленные метастазы.
Аденокарциному делят на 4 стадии:
- I стадия (T1M0N0 – стадия Ia; T1N1M0, T2N0M0 – стадия Ib). Опухоль находится в пределах слизистой оболочки и подслизистой основы, не прорастает вглубь стенки желудка. Иногда раковые клетки обнаруживают в близлежащих лимфатических узлах.
- II стадия (T1N2M0, T2N1M0, T3N0M0 – стадия IIa; T1N3aM0, T2N2M0, T3N1M0, T4aN0M0 – стадия IIb). Опухоль прорастает в мышечный слой стенки желудка и распространяется в лимфатические узлы.
- III стадия (T2N3aN0, T3N2M0, T4aN1M0, T4aN2M0 – стадия IIIa; T1N3bM0, T2N3bM0, T3N3aM0, T4aN3aM0, T4bN1M0 – стадия IIIb; T3N3bM0, T4aN3bM0, T4bN3aM0 – стадия IIIc). Рак пророс через всю стенку желудка и, возможно, распространился на соседние органы, успел сильнее поразить близлежащие лимфатические узлы.
- IV стадия (любые T и N, M1). Есть отдаленные метастазы.
Метастазы рака желудка
Раковые клетки могут отрываться от материнской опухоли и мигрировать в другие части тела различными путями:
- С током лимфы они могут попасть в лимфатические узлы брюшной полости, а из них — в лимфоузлы надключичной области — метастаз Вирхова. Метастаз в лимфоузлы, окружающие прямую кишку, называют метастазом Шницлера.
- С током крови раковые клетки чаще всего распространяются в печень, реже — в легкие.
- Также раковые клетки могут рассеиваться по брюшной полости. Если они оседают на яичниках, образуется метастаз Крукенберга, в пупке — метастаз сестры Марии Джозеф.Редко при раке желудка обнаруживают метастазы в головном мозге, костях.
Симптомы: как проявляется рак желудка?
Первые проявления рака желудка называются «малыми признаками»:
- Необъяснимая слабость и повышенная утомляемость.
- Плохой аппетит в течение длительного времени.
- Снижение работоспособности.
- Потеря веса без видимых причин.
- «Желудочный дискомфорт»: неприятные ощущения, боли в верхней части живота после приемов пищи.
- Изменение пищевых предпочтений, отвращение к пище, которая раньше нравилась.
- Чувство переполненности, распирания в животе.
Зачастую на ранних стадиях рак желудка либо не имеет симптомов вообще, либо маскируется под другие заболевания. Ухудшение аппетита и боли под ложечкой редко заставляют сразу же подозревать онкозаболевание. Обычно человек ограничивается диетой и препаратами для улучшения пищеварения. Если у пациента уже имеется хроническое заболевание желудка, то он может воспринять симптомы рака как признаки обострения.
В дальнейшем нарастают более яркие, «кричащие» признаки. Они зависят от того, в какой части органа находится опухоль:
- Дисфагия. Возникает, если новообразование сдавливает место перехода желудка в пищевод. Сначала становится сложно глотать твердую пищу, затем и жидкую.
- Рвота недавно съеденной пищей. Характерна для опухолей в нижней части желудка, в месте перехода в двенадцатиперстную кишку.
- Стойкая изжога.
- Постоянные боли в области желудка, которые отдают в спину. Они не проходят ни днем, ни ночью.
- Потеря веса.
- Увеличение живота. Возникает из-за асцита — скопления жидкости в брюшной полости.
- Под ложечкой можно почувствовать и нащупать жесткое выпирающее образование. Это — опухоль, которая срослась с передней брюшной стенкой.
Со временем в опухоли начинаются процессы изъязвления и распада, развивается желудочное кровотечение. Проявляется оно в виде черного дегтеобразного стула, рвоты, которая выглядит как «кофейная гуща» или содержит примеси алой крови. Если человек теряет много крови, он становится бледным, возникает слабость, головокружение. У некоторых людей рак диагностируется, когда их приводят в клинику в таком состоянии на машине «Скорой помощи».
Как вовремя диагностировать заболевание? Что такое скрининг, и почему он важен?
Статистика говорит о том, что в 75% случаев рак желудка диагностируют уже на распространенной стадии, когда опухоль успевает прорасти в соседние ткани, дать метастазы. Лечить таких больных сложно, прогноз, как правило, неблагоприятный. Обычно выраженные симптомы говорят о том, что рак уже успел распространиться по организму.
Как проверить желудок на рак: на ранних стадиях помогает скрининг — регулярные обследования людей, которые не испытывают никаких симптомов. В качестве скринингового исследования применяют гастроскопию — эндоскопическое исследование, во время которого в желудок вводят гибкую трубку с миниатюрной видеокамерой и лампочкой на конце. Насколько эффективна гастроскопия? Лучше всего это демонстрирует японский опыт. Распространенность рака желудка в Японии очень высока, а смертность от него одна из самых низких в мире. Достичь этого удалось благодаря внедрению массового скрининга.
В клиниках «Евроонко» существуют специальные скрининговые программы, которые помогают вовремя диагностировать разные онкологические заболевания. Посетите врача, узнайте о своих рисках и получите индивидуальные рекомендации по поводу скрининга.
Какие методы диагностики может назначить врач?
Помимо гастроскопии, программа диагностики рака желудка может включать:
- Рентгенографию, перед которой пациенту дают выпить контрастный раствор. При этом контуры желудка хорошо видны на снимках.
- Компьютерную томографию, позитронно-эмиссионную томографию.
- Диагностическую лапароскопию. Это операция, во время которой в живот пациента через отверстия вводят лапароскоп с миниатюрной видеокамерой и специальные инструменты. Процедура помогает оценить, как далеко за пределы желудка успел распространиться процесс.
- Биопсию. Врач получает образец подозрительной ткани и отправляет в лабораторию для изучения под микроскопом. Этот метод диагностики помогает максимально точно диагностировать онкологическое заболевание и установить тип рака. Биопсию можно провести во время гастроскопии, хирургического вмешательства.
Современные принципы лечения рака желудка
Основной метод лечения рака желудка — хирургический. Объем операции зависит от того, на какой стадии обнаружена опухоль. Если она не успела распространиться вглубь стенки органа, проводят эндоскопическую резекцию — удаление пораженного участка при помощи инструмента, введенного через рот, как во время гастроскопии.
При субтотальной гастрэктомии удаляют часть органа, пораженную опухолевым процессом. На более поздних стадиях орган приходится удалять целиком вместе с окружающими тканями. При этом пищевод соединяют с тонкой кишкой. Если лимфатические узлы в брюшной полости поражены метастазами, их также нужно удалить.
В запущенных случаях, когда излечение невозможно, проводят паллиативную операцию. Хирург удаляет пораженную часть желудка, чтобы облегчить состояние пациента.
Лучевая терапия при раке желудка бывает:
- неоадъювантной — проводится перед операцией, чтобы уменьшить размеры опухоли и облегчить её удаление;
- адъювантной — чтобы уничтожить раковые клетки, которые остались в организме после операции.
Наиболее распространенные побочные эффекты лучевой терапии при облучении области живота: тошнота, нарушение пищеварения, диарея.
Химиотерапия также бывает адъювантной и неоадъювантной. Часто её сочетают с лучевой терапией. Химиолучевая терапия может стать основным методом лечения при метастатическом раке на поздних стадиях, когда прогноз неблагоприятный, но есть возможность облегчить симптомы и продлить жизнь больного.
В некоторых случаях эффективны таргетные препараты: трастузумаб, рамуцирумаб, иматиниб, сунитиниб, регорафениб. Но они подходят лишь в тех случаях, когда опухолевые клетки обладают определенными молекулярно-генетическими свойствами.
Какой прогноз при раке желудка?
Прогноз при раке желудка зависит от стадии опухоли, на которой был установлен диагноз и начато лечение. Шансы на стойкую ремиссию наиболее высоки, если опухоль не проросла за пределы слизистой оболочки и подслизистой основы. При метастазах прогноз, как правило, неблагоприятен.
В онкологии существует такой показатель, как пятилетняя выживаемость. Он показывает, какой процент больных остаются живы в течение 5-ти лет. Срок достаточно большой, в определенном смысле его можно приравнять к выздоровлению. Пятилетняя выживаемость при разных стадиях рака желудка составляет:
- I стадия — 57-71%;
- II стадия — 33-46%;
- III стадия — 9-20%;
- IV стадия — 4%.
Некоторые цифры и факты:
- Эксперты Всемирной организации здравоохранения (ВОЗ) утверждают, что ежегодно от рака желудка во всем мире погибают 754 000 людей.
- В XXI веке распространенность заболевания снижается, но в разных странах неодинаково. Так, на одного больного из Великобритании приходится двое из России и трое из Японии.
- По распространенности среди прочих онкозаболеваний рак желудка занимает пятое место, но среди причин смерти — третье.
- Одна из лидирующих стран по распространенности рака – Япония, во многом за счет характера питания.
В клиниках «Евроонко» применяются наиболее современные методы лечения рака желудка и других онкологических заболеваний. Даже если прогноз неблагоприятен, это не означает, что больному ничем нельзя помочь. Наши врачи знают, как облегчить симптомы, обеспечить приемлемое качество жизни, продлить жизнь
Онкологические заболевания органов ЖКТ
Онкологические заболевания пищеварительного тракта – это общий термин для целой группы раковых поражений органов желудочно-кишечного тракта. В структуре заболеваемости онкология ЖКТ занимают лидирующие позиции, одинаково часто болеют как мужчины, так и женщины, преимущественно среднего и преклонного возраста.
Акции
Полное обследование на онкологические заболевания для мужчин и женщин.
Онкоконсилиум может потребоваться как при лечении в «СМ-Клиника», так и пациентам других медицинских учреждений с целью получения альтернативного мнения.
«СМ-Клиника» предоставляет своим пациентам предоперационное обследование со скидкой до 72%!
Консультация врача-хирурга по поводу операции бесплатно!
- Рак слюнных желез
- Рак фатерова сосочка
- Рак толстой (ободочной) кишки
- Рак желчного пузыря
- Рак желчных протоков
- Рак пищевода
- Рак кишечника
- Рак двенадцатиперстной кишки
- Рак языка
- Рак гортани
- Рак поджелудочной железы
- Рак прямой кишки
- Рак анального канала
- Первичный рак печени
- Метастазы рака в печень
- Гастроинтестинальная стромальная опухоль ЖКТ
- Рак желудка
Содержание статьи:
Рак пищеварительной системы включает в себя опухолевые образования:
- пищевода;
- поражения желудка (одни из самых частых);
- поджелудочной железы;
- тонкой и толстой кишки;
- поражения прямой кишки и области ануса;
- опухоли печени и желчного пузыря.
В эту группу также относятся стромальные и эндокринно-активные (гормональные) опухоли тканей, образующих пищеварительную систему.
Общие сведения
Рак пищеварительной системы – это злокачественные поражения пищеварительной трубки, а также желез, участвующих в процессе переваривания пищи. Этот вид онкологии опасен тем, что длительное время может никак себя не проявлять, повреждает большой объем тканей и способен к метастазированию в соседние и отдаленные органы. Раковые опухоли имеют разные размеры и локализацию, гистологический тип и форму, но приводят к нарушению работы ЖКТ и формированию осложнений.
В сравнении с другими типами рака выживаемость в течение 5 лет при поражениях ЖКТ ниже. Если это опухоли желудка, она составляет до 30%, для поражений кишечника – около 68%. При раке поджелудочной железы после установления диагноза только 9% людей живут более 5 лет. Летальность от рака пищеварительной системы вдвое превышает гибель от рака молочной железы и простаты вместе взятых Источник:
Е.М. Аксель
Статистика злокачественных
новообразований желудочно-кишечного тракта //
Сибирский онкологический журнал, 2017, №16(3), с.5-11 .
Проблема еще и в лечении данного типа рака. Обычно требуется комбинированный подход с удалением опухоли, а также лучевыми и химиотерапевтическими методами. Это достаточно тяжело для организма, поэтому нужно подбирать терапию индивидуально и тщательно, с учетом стадии и локализации рака.
Причины рака ЖКТ
Опухоли пищеварительной системы – достаточно разнородна группа рака. На сегодняшний день не выявлено единой конкретной причины, которая бы провоцировала рост злокачественных онкологических заболеваний желудочно-кишечного тракта. Выделяют влияние негативных внешних факторов в сочетании с генетической предрасположенностью человека к развитию раковых опухолей. Эти сочетания провоцируют трансформацию здоровых клеток пищеварительной системы в неопластические, которые дают начало раковой опухоли.
Общие факторы риска рака ЖКТ актуальны для большинства опухолей. К ним относятся:
- вредные привычки – курение, вейпинг и прием алкоголя в неумеренных дозах;
- старение организма;
- питание с высоким содержанием жиров, красителей, консервантов, химических соединений, канцерогенов;
- хронические воспалительные поражения органов (колиты, панкреатиты, гастрит);
- избыточный вес, ожирение, метаболический синдром;
- длительный и нерациональный прием некоторых лекарственных препаратов.
Для некоторых видов рака типичны и свои дополнительные провоцирующие факторы. Например, для рака желудка типично присутствие в слизистой органа Helicobacter pylori, кислотоустойчивых бактерий, повреждающих клетки. Для рака пищевода одним из провоцирующих факторов становится рефлюксная болезнь – постоянный заброс кислоты из желудка приводит к метаплазии эпителия и инициации рака. Для рака кишечника типичны длительные эпизоды интоксикаций на производстве и в быту. Также провокаторами рака толстой кишки могут стать язвенный колит и полипоз кишечника, пернициозная анемия.
Первые признаки, клинические симптомы
Для многих видов онкологии желудочно-кишечного тракта имеется рад специфичных признаков, отражающий нарушение функции. Общими характеристиками всех видов рака пищеварительных органов является их длительное, бессимптомное течение, на ранних стадиях пациенты не имеют жалоб, или жалобы носят общий характер. Серьезные проявления возникают, когда опухоли достигают больших размеров, разрушают стенку кишки, прорастают в соседние ткани, сдавливают протоки желез. Среди общих признаков выделяют:
- ощущение давления в области грудной клетки, брюшной полости, боль в спине;
- нарушение прохождения пищи по пищеводу, расстройство желчеотделения или выведения панкреатических ферментов;
- нарушения пищеварения с вздутием живота, спазмами, частицами непереваренной пищи в стуле;
- появление крови в стуле или изменения его окраски.
Обычно симптомы онкологических заболеваний ЖКТ возникают при наличии раковых опухолей большого размера, если они давят на кишку, печень или соседние органы брюшной полости. Возникает:
При поражении желудка типична кровавая рвота, анемия, черный стул. При поражении печени – желтуха, кожный зуд, обесцвечивание кала, чередование поносов и запоров, метеоризм.
Виды рака ЖКТ
Раковые опухоли ЖКТ дифференцируют в зависимости от локализации. К ним относятся опухолевые поражения:
- и глотки; ;
- разные виды рака желудка;
- поражения поджелудочной железы; и метастатические поражения печени, желчных протоков;
- тонкокишечный рак;
- поражения толстого кишечника; и анального отверстия;
- разные локализации гастроинтестинальных стромальных опухолей.
По форме раковой опухоли, с учетом ее внешнего вида, роста и состава клеток, выделяют несколько типов поражений:
- Язвенный. Опухоль прорастает в просвет органов, постепенно перекрывая его.
- Полипозный. Образуются узлы разного размера, выпирающие в просвет органа и перекрывающие его.
- Диффузный. Второе название – инфильтративный. Образуется под слизистой оболочкой, поражает все слои органа и растет в стороны от первичного очага. На поверхности пораженного участка могут образовываться язвы Источник:
Nathan M Krah , L Charles Murtaugh
Differentiation and Inflammation: 'Best Enemies' in
Gastrointestinal Carcinogenesis //
Trends Cancer . 2016 Dec;2(12):723-735.
doi: 10.1016/j.trecan.2016.11.005 .
По строению клеток, образующих раковые опухоли, выделяется несколько вариантов онкологии. На основе этих данных врач определяет агрессивность течения и прогнозы заболевания.
- Высокодифференцированная опухоль – раковые клетки очень похожи на здоровые, опухолевый рост медленный, метастазы возможны только в терминальных стадиях.
- Умеренно дифференцированная опухоль – клетки рака отличаются от здоровых, опухоль растет относительно медленно, метастазы возможны уже на 3 стадии процесса.
- Низкодифференцированная опухоль – клетки существенно отличаются от нормальных, типично быстрое увеличение размеров рака, метастазы поражают соседние ткани, лимфоузлы и отдаленные органы.
- Недифференцированная опухоль – клетки незрелые, появляются из слизистой, течение агрессивное со стремительным ростом образования, метастазы возможны на ранних стадиях, прогноз для жизни неблагоприятный.
- наличие близких родственников с раком желудка в анамнезе;
- полипы желудка или аденоматозный полипоз;
- язвенная болезнь и хронический гастрит;
- повышенный уровень Helicobacter Pilory;
- дуодено-гастральный рефлюкс;
- кишечная метаплазия – замещение желудочного эпителия кишечным;
- неправильное питание – большое количество соленой, острой и копченой пищи, животных жиров, низкое содержание овощей и фруктов;
- недостаток витамина С;
- употребление низкокачественных и просроченных продуктов; и избыточное потребление алкоголя;
- возраст старше 60 лет, особенно у мужчин;
- срок 5-10 лет после операции на желудке.
- 0 – единичные атипичные клетки обнаруживают только в верхнем слое слизистой желудка;
- I – клетки опухоли поражают слизистый и подслизистый слои желудочной стенки.
- I А – поражен только подслизистый слой;
- I В – поражен также мышечный слой желудка, выявлены метастазы в 1-2 близлежащих лимфоузлах.
- II A – опухоль распространяется:
- на подслизистый или мышечный слои желудочной стенки, в 1-2 близлежащих лимфоузлах выявлены метастазы;
- подслизистый слой с метастазами в 3-6 близлежащих лимфоузлах.
- на внешний слой желудочной стенки;
- субсерозный слой ткани под внешней оболочкой с метастазами в 1-2 близлежащих лимфоузлах;
- мышечный слой желудочной стенки с метастазами в 3-6 близлежащих лимфоузлах;
- подслизистый слой желудочной стенки с метастазами в 7 или более близлежащих лимфоузлах.
III стадия делится на подстадии:
- III A – опухоль распространяется:
- на внешний слой желудочной стенки с метастазами в1-2 близлежащих лимфоузлах;
- серозный слой ткани под внешней оболочкой с метастазами в 3-6 близлежащих лимфоузлах;
- мышечный слой желудочной стенки с метастазами в 7 или более близлежащих лимфоузлах.
- в близлежащие органы – селезенку, печень, диафрагму, почку, надпочечник, поджелудочную железу, поперечно-ободочную или тонкую кишку с метастазами в 1-2 близлежащих лимфоузла;
- во внешний слой желудочной стенки с метастазамив 3-6 близлежащих лимфоузлах.
- в близлежащие органы – селезенку, печень, диафрагму, почку, надпочечник, поджелудочную железу, поперечно-ободочную или тонкую кишку с метастазами в 3 и более лимфоузла;
- во внешний слой желудочной стенки с метастазами в 7 и более близлежащих лимфоузла.
IV стадия – опухоль за счет метастазирования распространяется в отдаленные органы и ткани – печень, яичники, надключичные лимфоузлы и т.п.
Основные симптомы
Первые признаки заболевания – дискомфорт и боль в области желудка, диспепсия. Кроме них на ранних стадиях возникают Источник:
Бессимптомное течение рака желудка. Шут С.А., Платошкин Э.Н., Дорогокупец А.Ю.: Проблемы здоровья и экологии, 2019 г. :- изжога;
- тошнота;
- снижение аппетита;
- ощущение вздутия после еды;
- дискомфорт в верней части живота;
- повышенная утомляемость, слабость.
На более поздних стадиях симптомы рака желудка:
- рвота;
- кал черного цвета;
- отрыжка;
- чувство переполненного желудка;
- боли в животе;
- желтуха;
- асцит – увеличение объема живота из-за скопления жидкости;
- потеря веса.
Без лечения возможны осложнения рака желудка – кровотечения, перфорация опухоли, желудочная непроходимость, флегмона.
Диагностика
Чтобы поставить диагноз, проводят эндоскопическое исследование желудка ЭГДС. Через рот и пищевод вводят зонд с миниатюрной видеокамерой и источником света. Процедура позволяет выявлять местоположение опухоли. В ходе ее выполнения также делают биопсию – забор образца тканей для гистологического анализа. Диагноз подтверждают только после исследования тканей опухоли под микроскопом.
Для определения точных размеров новообразования проводят КТ, иногда – с контрастным усилением. Для оценки распространенности процессов, состояния лимфоузлов и выявления метастазов назначают УЗИ. Для уточнения специфических характеристик опухоли делают рентгенографию с препаратами бария.
Уточняющая диагностика помогает выбирать наиболее эффективную лечебную тактику. Так, исследование крови на мутацию гена HER2/neu помогает подобрать наиболее эффективные противоопухолевые препараты.Кроме этого, назначают:
- анализы на онкомаркеры РЭА и СА-19,9;
- внутрижелудочное УЗИ;
позитронно-эмиссионную томографию (ПЭТ).
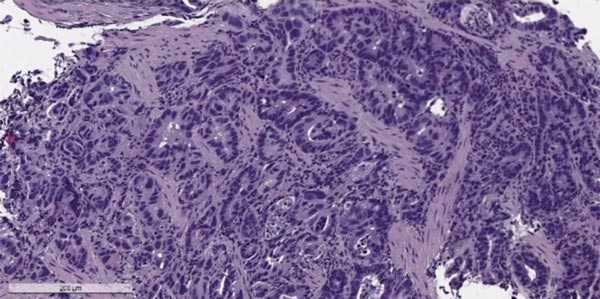
Умеренно дифференцированная аденокарцинома желудка с подслизистой инвазией
Методы лечения
Основной метод лечения рака желудка – хирургический. Лучевую и химиотерапию проводят дополнительно для повышения эффективности лечения Источник:
Комбинированное лечение рака желудка. Афанасьев С.Г., Тузиков С.А., Давыдов И.М.: Сибирский онкологический журнал, 2015 г. . В качестве монометодик при раке желудка они малоэффективны и назначаются, если операция противопоказана.Хирургическое лечение
Хирургическое лечение проводят на всех стадиях рака желудка: на ранних для радикального удаления опухоли и полного восстановления пациента, на поздних –чтобы улучшить качество жизни больного и уменьшать выраженность симптоматики.Объем операции зависит от злокачественности и распространенности новообразования, возраста и состояния здоровья пациента Источник:
Хирургическое лечение рака желудка. Рахов С.Б.:Вестник Казахского Национального медицинского университета, 2012 г. .Гастрэктомия – удаление всего желудка с опухолью, окружающей жировой клетчаткой и регионарными лимфоузлами. В ходе вмешательство возможна частичная либо полная резекция пораженных соседних органов. После иссечения формируют искусственное соустье – аностомоз – между пищеводом и тонким кишечником.
Резекция желудка дистальная либо проксимальная – удаление пораженной верхней либо нижней части с клетчаткой и регионарными лимфоузлами.
Эндоскопическая резекция желудочной слизистой – удаление пораженного участка слизистой через проколы без разрезов. Эффективна на начальной стадии онкопроцесса, а также у пожилых и ослабленных больных, которым из-за состояния противопоказана полноценная операция.
ХИМИОТЕРАПИЯ
Лечение с помощью лекарственных препаратов, разрушающих раковые клетки либо блокирующих их деление. Введение одновременно нескольких таких медикаментов – полихимиотерапия – позволяет снизить дозировки каждого их них и негативные побочные эффекты лечения, повысить его эффективность. Назначается перед хирургической операцией либо после нее.
Макроскопические данные эндоскопии верхних отделов желудочно-кишечного тракта. (a) В передней стенке тела желудка выявлена опухоль 3-го типа размером 95*75 мм в диаметре. (b) После трех курсов химиотерапии наблюдалось заметное уменьшение размеров опухоли.
Лучевая терапия
Использование рентгеновских лучей для разрушения клеток опухоли или замедления ее роста. Показано до или после операции, при метастазах в лимфоузлах, на поздних стадиях и при невозможности хирургического лечения. Для точной фокусировки (чтобы убивать опухоль, не воздействуя на близлежащие ткани)используют КТ-разметку.
Прогноз заболевания
Прогноз зависит от стадии онкопроцесса – насколько обширно и глубоко поражена желудочная стенка, поражены ли лимфоузлы и есть ли метастазы, а также от возраста и общего состояния здоровья пациента. При ранней диагностике и качественном лечении шанс на полное выздоровление значительно выше.
- у пациентов с 1-й стадией – 80%, из них 70% полностью выздоравливают;
- у больных со 2-й стадией – 56%, из них полностью выздоравливает 50 %;
- у пациентов с 3-й стадией – 38%, из них полностью выздоравливает 25 %;
- у больных с 4-й стадией – 5%, из них полностью выздоравливают 1,4 %.
Если пациент прожил 5 лет после окончания лечения рака желудка, дальнейший прогноз улучшается. Риск рецидива зависит от стадии и обширности метастаз. Он выше через 2 года и снижается после 5-летней ремиссии.
Профилактика
- Сбалансированный рацион с преобладанием фруктов и овощей.
- Отказ от курения и злоупотребления алкоголем.
- Современное лечение болезней желудка – в частности HelicobacterPilory – с последующим врачебным наблюдением.
Важны также регулярные профилактические осмотры и скриниг людей с генетической и наследственной предрасположенностью к заболеванию.
Источники:
- Бессимптомное течение рака желудка. Шут.С.А., Платошкин Э.Н., Дорогокупец А.Ю.: Проблемы здоровья и экологии, 2019 г.
- Комбинированное лечение рака желудка. Афанасьев С.Г., Тузиков С.А., Давыдов И.М.: Сибирский онкологический журнал, 2015 г.
- Хирургическое лечение рака желудка. Рахов С.Б.:Вестник Казахского Национального медицинского университета, 2012 г.
- Иммунотерапия рака желудка. Мансорунов Д.Ж., Алимов А.А., Апанович Н.В., Кузеванова А.Ю., Богуш Т.А., Стилиди И.С., Карпухин А.В.: Российский биотерапевтический журнал, 2019 г.
Рак двенадцатиперстной кишки
Рак двенадцатиперстной кишки — это злокачественная опухоль, образующаяся на слизистой оболочке, а также железистых тканях кишечника. Различается первичная и вторичная формы рака. В первом случае очаг опухоли находится в двенадцатиперстной кишки, а во втором рак распространяется из других органов. Это заболевание встречается у представителей обоих полов. Наиболее часто — после 55 лет.
Рак двенадцатиперстной кишки – это злокачественный процесс с образованием опухоли, локализованной в области начального отдела тонкой кишки. По данным наблюдений двенадцатиперстная кишка несколько чаще страдает от злокачественного перерождения в сравнении с другими отделами тонкого кишечника. Но в целом, рак 12-перстной кишки достаточно редко встречающаяся опухоль – около 0,5-3% от всех раковых поражений пищеварительного тракта Источник:
Ершов В.В. Двухэтапное лечение осложненного рака двенадцатиперстной кишки / В.В. Ершов [и др.] // Современные технологии в медицине. - 2012. - № 2. - С. 146-147. и до 45% от всех опухолей тонкой кишки.Средний возраст болеющих приходится на 40-60 лет, частота возникновения у женщин либо мужчин практически одинаковая. Как первичная опухоль она проявляется редко, в основном имеет форму вторичного, метастатического поражения, возникающего при других заболеваниях – опухоли желудка либо кишечника с метастазами.
Причины и факторы риска
Относительно причин развития онкологии в области двенадцатиперстной кишки мнения экспертов расходятся. Есть данные о том, что причины возникновения рака этой локализации сходны с причинами опухолей желудка.
Предполагают, что есть связь с длительно текущей инфекцией, вызванной H. Pilori, кислотоустойчивыми бактериями. Язвенные дефекты, спровоцированные этим микроорганизмом, возникают чаще, чем в области желудка. Они возникают у 8 из 10 пациентов, в то время как в желудке только у 6 из 10 людей. Дуоденальные язвы чаще бывают у женщин, хотя встречаемость рака у них равна таковой у мужчин. Есть публикации о связи рака с ожирением, особенностями питания, включая некоторые национальные кухни мира.
Злокачественные опухоли двенадцатиперстной кишки могут возникать на фоне определенных провоцирующих факторов. К ним относятся:
- хронические воспалительные процессы (дуодениты) и язвенные поражения, наличие болезни Крона;
- диффузный полипоз кишечника (доброкачественные поражения – полипы разного размера на стенках кишки);
- нерациональное питание с преобладанием животного жира и дефицитом клетчатки; , злоупотребление алкоголем;
- снижение иммунной защиты, в том числе противоопухолевой.
Кроме того, одними из факторов риска называют вирусные инфекции, диабет, панкреатит. Имеет значение и неблагоприятная наследственность.
Рак двенадцатиперстной кишки: основные симптомы и признаки
Проявления рака во многом зависят от стадии рака, размера очага и дополнительных патологий, осложняющих состояние. На поздних стадиях рак может себя проявлять следующими признаками:
- апатия, депрессия, слабость с быстрой утомляемостью, заторможенностью;
- нарушения сна с сонливостью или бессонницей;
- головокружения и головная боль;
- резкое снижение аппетита, что приводит к резкому похудению, потере до 10% веса и более;
- бледность кожи с восковым или синюшным оттенком, желтизна склер;
- сухость слизистых рта, глаз и носа;
- постоянная субфебрильная температура;
- потливость в ночные часы;
- стойкая анемия;
- тошнота, приступы рвоты, дискомфорт в животе;
- частые простуды, снижение иммунитета.
Если ткань опухоли распадается, повреждаются сосуды и открывается кровотечение, возможно появление черного стула.
Классификация рака 12-перстной кишки
Примерно 80% всех опухолей составляет экзокринный рак. Основная его форма – аденокарцинома. Реже возникает недифференцированная форма экзокринного рака. Чаще всего этот тип поражает перипапиллярный отдел кишки, опухоль циркулярно прорастает стенку, сужая ее просвет, что приводит к кишечной непроходимости. Реже возникает экзофитный рост с развитием кровотечения. Возможно развитие как одиночной, так и множественных первичных образований.
Около 5% составляют эндокринные опухоли (апудомы). Они могут быть в форме карциноида, инсулиномы, випомы, гастриномы, глюкагономы. Они обычно определяются в средней трети кишки. Растут медленно, инфильтрируют ткани.
Также возможно развитие неэпителиальных опухолей. Самой частой из них считается лейомиосаркома, достигающая размеров в 8 см и более. Реже бывает фибросаркома, достигающая 3 см, которая может иметь низкую и высокую дифференцировку. Также возможны злокачественные невриномы, ганглионейробластомы или нейрофибросаркомы, особенно часто они встречаются у детей.
Из сосудистых опухолей наиболее часто регистрируется лимфосаркома, стоящая на втором месте после экзокринного рака.
Онкологами выделяется 4 стадии рака данной локализации. Они различаются по размерам опухолевого очага и распространению на соседние ткани:
- Первая стадия – опухоль небольшого размера, с четко определенными контурами, расположена в области слизистого слоя с небольшим врастанием в подслизистый. Метастазов нет.
- Вторая стадия – распространение опухоли на мышечный слой, но без перехода на соседние ткани. Возможны одиночные метастазы в регионарные лимфоузлы.
- Третья стадия – значительное увеличение опухоли с выходом ее за пределы кишки. Возникает прорастание в окружающие ткани, возникают метастазы.
- Четвертая стадия – опухоль имеет большой размер, формируются метастазы в отдаленных органах, поражены лимфоузлы.
По классификации TNM оценивается тяжесть ракового поражения двенадцатиперстной кишки на основании трех критериев.
Т – это первичная опухоль может иметь 4 степени:
- Т1 – опухолевый очаг растет на слизистой оболочке, прорастая внутреннюю часть кишки;
- Т2 – поражение переходит на мышечный слой кишки;
- Т3 – рак прорастает наружную стенку кишки;
- Т4 – распространение опухоли на окружающие ткани.
Поражение лимфоузлов обозначается следующими стадиями.
- N0 – опухолевых клеток в области лимфоузлов не определено;
- N1 – поражено 1-2 лимфоузла, которые расположены рядом к кишечником;
- N2 – опухолевые клетки выявлены в отдаленных лимфоузлах.
Для определения распространенности опухоли используют классификацию М0 и М1. В нулевой стадии отдаленных метастазов нет, в первой – рак 12-перстной кишки дал отдаленные метастазы.
Основа диагностики – это инструментальные обследования. Выполняется дуоденоскопия с забором биопсии для определения природы опухоли, а также проводится рентген кишечника. Дополнительно проводят УЗИ органов брюшной полости, чтобы определить прорастание опухоли в сосуды, поджелудочную железу, поражение лимфоузлов, печени и скопление жидкости в животе (развитие асцита).
Ангиография помогает определить особенности кровоснабжения опухоли, что важно для оперативного ее удаления, обнаружения мелких метастазов в печень. Также важны анализы крови, мочи на уровень гастрина и серотонина.
Лечение рака двенадцатиперстной кишки
Обычно терапия рака двенадцатиперстной кишки включает в себя комбинацию операции с химиотерапевтическим и лучевым методами. Это позволяет максимально полно удалить первичный очаг опухоли и не допустить распространения метастазов на соседние органы, предотвращает рецидив онкологии.
Химиотерапию проводят с применением тщательно подобранных цитостатических препаратов, применяемых перед оперативным вмешательством, чтобы уменьшить размеры опухоли, и после него, чтобы полностью подавить оставшиеся клетки. Применение этого метода сопряжено с множеством побочных эффектов, поэтому за состоянием пациента тщательно следят врачи.
При хирургическом вмешательстве происходит полное удаление пораженной части кишки в пределах здоровых тканей. Операцию назначают лицам моложе 75 лет, при начальных стадиях болезни. При терминальных стадиях рака операцию не назначают.
При лучевой терапии применяется ионизирующее излучение, направленное на опухолевый очаг. Лучи подавляют рост опухоли, приводят к гибели клеток. Это помогает предотвратить распространение метастазов, а также повторный рост рака. Лучевую терапию проводят на любой стадии процесса.
Рак двенадцатиперстной кишки: прогнозы
При ежегодной диспансеризации и профилактических осмотрах можно выявить рак на ранней стадии. В первой стадии выживает после полноценного лечения до 98% пациентов. Они могут полностью вылечиться, имеют благоприятные прогнозы для жизни и здоровья.
Во второй стадии рака выживаемость на протяжении 5 лет достигает 70-90%, к третьей стадии она снижается до 40-70%, но прогнозы неблагоприятные, возможна инвалидность. На четвертой стадии выживает на протяжении 5 лет не более 30% больных. Болезнь лечится крайне тяжело.
Профилактика рака 12-перстной кишки
Основа профилактики опухолевых процессов в кишечнике – это здоровое питание, отказ от вредных привычек, регулярное проведение обследований у врача, своевременное лечение любых расстройств пищеварения.
Читайте также:
- Моноканаликулярный стент, кольцевой стент при травме слезных канальцев. Применение
- Плечеголовной ствол. Топография плечеголовного ствола. Левая общая сонная артерия. Левая подключичная артерия.
- Лечение и профилактика амебиаза. Диагностика и лечение балантидиаза
- Коррекция алкалоза почками. Механизмы почечной коррекции алкалоза
- Примеры тонкоигольной аспирационной биопсии метастаза в хориоидею
Методы диагностики
Для выявления рака пищеварительного тракта используются лабораторные тесты и инструментальная диагностика. Во многом план обследования зависит от локализации, размеров и типа рака. У большинства опухолей ЖКТ не имеется специфических онкомаркеров, выявляющих рак на ранней стадии, поэтому врач учитывает первые признаки у взрослых, типичные жалобы и данные, полученные при визуализации.
Обычно опухоли впервые обнаруживают при эндоскопическом исследовании (фиброгастроскопия, колоноскопия, ректороманоскопия), дополняя исследование забором биопсии подозрительного участка с проведением гистологических, генетических и гистохимических тестов.
Ведущий метод терапии при раке желудочно-кишечного тракта – это хирургическое удаление опухоли или ее части. Если рак выявлен в поздней стадии, определяются метастазы в отдаленные органы или прорастание в соседние ткани, опухоль неоперабельная или состояние пациента не дает возможности на радикальное вмешательство, применяют другие методики, включая паллиативную и симптоматическую терапию.
При операции хирурги удаляют все пораженные раком ткани с захватом некоторых здоровых участков, если есть метастазы, удаляют также близлежащие лимфоузлы. Это важно для предотвращения рецидивов. После операции проводится реабилитация, могут быть назначены дополнительные курсы терапии.
Лучевая терапия может быть дополнительным методом, проводится до операции с целью уменьшения размеров опухоли, или после нее – для подавления роста оставшихся клеток Источник:
В.Ю. Скоропад, Б.А. Бердов, Л.В. Евдокимов, Л.Н. Титова
Интраоперационная лучевая терапия — инновационная
технология в комбинированном лечении опухолей
желудочно-кишечного тракта //
Поволжский онкологический вестник, 2013, №1, с.4-10 .
Может применяться химиотерапия (введение препаратов, подавляющих рост рака) для уничтожения раковых клеток до и после операции, а при неоперабельном раке в качестве паллиативного лечения.
Прогнозы при раке ЖКТ
Во многом прогнозы для жизни и здоровья зависят от типа опухолевых клеток, стадии выявления и особенностей лечения, возраста пациента и имеющихся у него сопутствующих патологий.
Самый неблагоприятный прогноз – при раке поджелудочной железы, самый оптимистичный – для нейроэндокринных опухолей кишечной стенки. Процент выживаемости в течение 5 лет колеблется от 5 до 90% в зависимости от вида рака. На начальных стадиях, когда нет метастазов, шансы на успех достигают 80-90%, в терминальных стадиях не превышают 10%.
Михайлов Алексей Геннадьевич оперирующий онколог, врач высшей квалификационной категории, к.м.н. стаж: 21 год
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Рак желудка
Рак желудка – злокачественная опухоль, формирующаяся из клеток внутреннего слизистого слоя желудочной стенки. По мере увеличения она прорастает в средний мышечный и внешний серозный слои, соседние и отдаленные органы. Чаще возникает у мужчин. Средний возраст больных – 38 лет.
Рак желудка – злокачественная опухоль, формирующаяся из клеток внутреннего слизистого слоя желудочной стенки. По мере увеличения она прорастает в средний мышечный и внешний серозный слои, соседние и отдаленные органы.Чаще возникает у мужчин. Средний возраст больных – 38 лет.
Патология занимает 3 место в мире по уровню смертности от онкозаболеваний: ежегодно от нее умирает 800 000 человек. По статистике выздоравливают 30 % пациентов с раком желудка. Метастазы выявляют у 80-90 % больных. При ранней диагностике 6-месячная выживаемость – 65 %, при поздней – 15 %. На практике чаще выявляется на 4-й стадии. У 1 из 50 больных с диспепсией диагностируют рак желудка.
Причины рака желудка и факторы риска
На вероятность возникновения заболевания влияют:
Наличие факторов риска не означает, что вы точно заболеете. Отсутствие факторов риска не означает, что вы точно не заболеете.
Виды рака желудка
В зависимости от типа клеток опухоли различают плоскоклеточный и железистый рак – аденокарциному. Плоскоклеточный рак развивается из клеток слизистой пищевода, локализуется в верхнем отделе желудка и встречается редко – примерно у 1% пациентов группы.
Аденокарцинома развивается из клеток слизистой желудка в любой части органа. По строению бывает тубулярной, папиллярной и муцинозной.
Аденокарцинома желудка (гистология)
Стадии
По степени злокачественности и распространенности процесса различают стадии заболевания:
Эндоскопические признаки раннего рака желудка поверхностного депрессивного (0 IIc) типа в теле желудка
I стадия делится на подстадии:
II стадия делится на подстадии:
