Острые и хронические фотодерматозы
Добавил пользователь Евгений Кузнецов Обновлено: 27.01.2026
Фотодерматозы: следствие воздействия солнечных лучей.
Заболевания кожи, обусловленные повышенной чувствительностью к солнечному излучению.
Кто же находится в «группе риска?». Фотодерматозами могут страдать все расы. Светочувствительности подвержены преимущественно I-IV типы кожи. Женщины болеют этим заболеванием намного чаще мужчин. Фотодерматозы редко встречаются у коренного населения областей с постоянно высокой интенсивностью солнечного излучения, гораздо чаще заболевают жители северных широт, приезжающие на короткий зимний отпуск в тропические страны. Североамериканские и южноамериканские индейцы подвержены наследственной форме фотодерматоза, называемой солнечной почесухой. Для большинства фотодерматозов характерна четкая сезонность - с мая по октябрь. Повышенная чувствительность к действию солнечных лучей нередко наблюдается при беременности, заболеваниях внутренних органов, особенно печени, обменных и эндокринных нарушениях, гиповитаминов, диосбиозе кишечника.
Общепризнанного определения заболевания нет. Дерматологи расценивают фоточувствительность как развитие или обострение дерматозов, сформировавшихся вследствие воздействия солнечных лучей. В некоторых случаях пациенты не могут четко связать высыпания с влиянием солнечного света- в связи с западыванием развития клинических симптонов. Таким образом, если поражение кожи локализуется на открытых ее участках ( даже без указаний больного на четкую связь с воздействием солнечного излучения), тогда заболевание классифицируют как фотодерматоз.
Возможно распределение фотодерматозов на острые фотодерматозы развиваются в результате солнечного воздействия в течение минут или часов (солнечный ожог.), хронические развиваются и протекают упорно (наиболее распространенный тип хронической кожной хронической кожной красной волчанки - дискоидная красная волчанка), индуцированы солнечными лучами, имеют длительное лечение.
Некоторые фоточувствительные реакции (например, фототоксические медикаментозные реакции) клинически очень похожи на солнечные ожоги, однако развиваются в ответ на значительно меньшую дозу солнечных лучей (чем таковые у здоровых людей). Между тем, фототаксические реакции, напоминающие солнечный ожог, могут развиваться после приема медикаментозного средства остро при первом контакте с солнечными лучами (покраснение по типу солнечного ожога).
Многочисленные средства (мыла, парфюмерия) способны вызвать фотоалергический дерматит. При этом зуд - типичная жалоба пациентов. Ряд других заболеваний (как эритропоэтическая протопорфирия) характеризуется болезненностью или чувством жжения.
Фотоаллергические медикаментозные реакции встречаются реже, развиваются, вероятно, при участии специфических иммунных механизмов и не наблюдаются после первого контакта с солнечным излучением. Следует учесть, что список препаратов, потенциально способных вызывать фотодерматиты, постоянно расширяется, в связи с чем любой из них должен рассматриваться у больных с фоточувствительными реакциями как потенциальный причинный агент. Некоторые препараты, в частности производные фенотиазина, приводят к развитию и фототоксических, и фотоаллергических реакций. Это дериваты дегтя, псорален, галогенизированные салициланилиды, солнцезащитные (ПАБК и бензофеноны) и ароматизирующие 96-метилкумарин) средства.
Фитодерматиты могут вызвать растения, содержащие фурокумарины (смоковница, сельдерей, пастернак, луговые травы¸ фенхель, шиповник, клевер, лимон и другие цитрусовые).
В основе развития фотодерматозов лежат фотодинамические реакции. Фотосенсибилизацию обусловливают различные воспалительные поражения кожи, возникающие даже после кратковременного воздействия на нее солнечных лучей (например¸ ряд вирусных дерматозов и т.д.)
Некоторые фоточувствительные реакции являются наследственными (эритропоэтическая протопорфирия) или встречаются чаще в определенных расовых группах (например, полиморфная солнечная реакция у североамериканских индейцев). При ряде фоточувствительных дерматозов поражается только кожа, при других, как например, системная красная волчанка - внутренние органы.
Обычно высыпания встречаются на участках кожи, наиболее интенсивно подверженных инсоляции: лицо, шея, v-образная область груди, тыльная поверхность кистей, верхние конечности. Участки, защищенные от солнечных лучей волосистая часть головы, верхние веки, области, закрытые одеждой и др) остаются интактными. То есть при фотоконтактных дерматитах поражаются облученные солнцем участки, на которые был нанесен фотоаллерген.
Кроме того, фотодерматоз - одно из неприятных последствий искусственного загара. В холодное время годя солярий – любимое место для тех, кто хотел бы придать своей коже красивый золотистый оттенок. Вопрос о пользе и вреде соляриев для здоровья человека всегда остается открытым. Симптомы «искусственного» дерматита такие же, как и у солнечного.
При первых же признаках проявления заболевания клиенту необходима своевременная консультация у дерматолога. Лечение комплексное, направленное на снижение чувствительности кожи к воздействию солнечного излучения.
Комплексную терапию фотодерматозов необходимо начать с гипоалергенной диеты: молочнокислые продукты, вегетарианские или на сцеженном вторичном говяжьем бульоне супы, каши, свежие овощи, белый (несдобный) хлеб, отварной картофель, чай, компот из яблок, слив, смородины, вишни). Желательно отказаться от употребления в пищу растений и фруктов, содержащих фурукумарины (крапива, щавель, розовое варенье, инжир, борщевик, клевер, лебеда, лютиковые и т.д.) – при контакте сок или пыльца этих растений, попадая на кожу, способны усилить пагубное действие солнечных лучей. Аналогичным образом могут повлиять на организм травяные отвары и настои, принимаемые внутрь. В нашем центре Вы также можете сдать тест на пищевую непереносимость.
Немаловажно быть осторожным с использованием декоративной косметики, кремов, гелей в летнее время, так как содержащиеся в них эфирные масла и отдушки (например, амбровый муксус) могут вызвать ожоги, пигментные пятна. Таким же действием обладает деготь, зозин, входящие в состав некоторых губных помад, а также борная и салициловая кислоты, фенол, ртутные препараты, которые используются в косметических средствах. Нежелательно использовать совместно парфюмерию и солнцезащитные кремы с вышеперечисленными веществами - их компоненты могут повысить чувствительность кожи и спровоцировать фотодерматит. То же самое относится и к медикаментам – перед их приемом необходимо посоветоваться с врачом дерматологом.
Профилактика развития и рецидивов фотодерматозов предусматривает предохранение от инсоляций:
- использование соответствующей одежды, зонтов;
- использование местных фотозащитных средств с высокой степенью защиты (SPF 40-60);
- применение солнцезащитных средств, снабженных надписью Sunblok за 15-20 минут до выхода на улицу.
Указанные способы профилактики полностью блокируют действие ультрафиолетовых лучей и надежно защищают кожу. Фототерапия в постепенно нарастающих дозах также является эффективным средством профилактики.
Мы можем оказать помощь также при возникновении других проблем с кожей, в частности провести удаление различных новообразований и лазерное лечение купероза в Крыму.
Кто же находится в «группе риска?». Фотодерматозами могут страдать все расы. Светочувствительности подвержены преимущественно I-IV типы кожи. Женщины болеют этим заболеванием намного чаще мужчин. Фотодерматозы редко встречаются у коренного населения областей с постоянно высокой интенсивностью солнечного излучения, гораздо чаще заболевают жители северных широт, приезжающие на короткий зимний отпуск в тропические страны. Североамериканские и южноамериканские индейцы подвержены наследственной форме фотодерматоза, называемой солнечной почесухой. Для большинства фотодерматозов характерна четкая сезонность- с мая по октябрь. Повышенная чувствительность к действию солнечных лучей нередко наблюдается при беременности, заболеваниях внутренних органов, особенно печени, обменных и эндокринных нарушениях, гиповитаминов, диосбиозе кишечника.
Фотодерматоз
Фотодерматозы – группа заболеваний, обусловленных повышенной чувствительностью кожи к солнечному излучению.
Повышенная чувствительность кожи к солнечным лучам может возникать при заболеваниях внутренних органов (печени, надпочечников), при нарушении порфиринового обмена, витаминного баланса (гиповитаминоз РР), функции эндокринной системы (беременность, базедова болезнь). Также чувствительность к ультрафиолету может быть вызвана приемом некоторых лекарственных препаратов и воздействием других веществ.
Фотодерматозы разделяют на острые и хронические. Острые - солнечные ожоги, фототоксические реакции, фотоконтактный дерматит, солнечная крапивница, и др. Острые развиваются в результате инсоляции достаточно быстро - обычно в течение нескольких часов.
Хронические фотодерматозы развиваются менее остро и могут протекать упорно. Наиболее распространенный тип - полиморфные солнечные высыпания. Нередко хронические фотодерматозы связаны с другими заболеваниями (дерматозами или аутоиммунными заболеваниями), которые усиливаются при воздействии солнечных лучей. Другие виды хронических фотодерматозов: поздняя кожная порфирия, подострая кожная красная волчанка, дискоидная красная волчанка, оспа световая, пеллагра, стойкая световая реактивность, актинический ретикулоид.
В основе фотодерматоза лежат реакции, развивающиеся под воздействием веществ-фотосенсибилизаторов. Они могут быть экзогенными (внешнего происхождения) или эндогенными (внутреннего происхождения). Фотосенсибилизация вызывает различные воспалительные поражения кожи, возникающие даже после кратковременного воздействия на нее солнечных лучей.
Острые фотодерматозы
Солнечный ожог – наиболее частый тип фотодерматоза, который возникает у здорового человека при длительном воздействии на кожу ультрафиолетовых лучей. Через 30-60 минут после пребывания на солнце возникает интенсивное покраснение кожи, сопровождающееся жжением, зудом, болезненностью. Могут наблюдаться недомогание, головная боль, повышение температуры тела до 37-38 °С, тошнота. При тяжёлых ожогах отмечается припухлость кожи, на ней появляются пузырьки, заполненные прозрачной жидкостью. При обширных ожогах возможны тошнота, рвота, сильная жажда.
Симптомы солнечного ожога обычно проходят сами в течение 2-3 суток. При тяжелых ожогах следует обратиться к врачу.
Солнечная крапивница проявляется в виде уртикарной сыпи (розовых или красных зудящих волдырей). При отсутствии повторной инсоляции чаще проходит самостоятельно, иногда может быть нужно местное лечение или прием антигистаминных средств. Обычно достаточно защищать кожу от солнечного излучения, чтобы предотвратить солнечную крапивницу.
Экзогенные фотосенсибилизаторы – чаще всего это лекарственные препараты и химические вещества - вызывают фототоксические и фотоаллергические дерматитов с воспалением и высыпаниями, возникающим на открытых участках тела после воздействия солнечных лучей. К таким веществам относятся: деготь, сульфаниламидные препараты, отдушки, анилиновые красители, в частности эозин (входит в состав некоторых губных помад), псориазин, антипсориатикум, смолы, асфальт, каменноугольные масла, пек, свинец, фурокумарин, ряд растений (роза, клевер, водоросли, щавель, крапива, лебеда, лютиковые и другие луговые травы), некоторые духи, одеколоны, лосьоны, ореховое, бергамотовое, лавандовое масло и т. д. Развитию светочувствительности способствуют кислоты борная и салициловая, фенол, ртутные препараты, особенно белая осадочная ртуть. Эти вещества не рекомендуют использовать на открытых участках тела в весенне-летний период.
Фототоксические реакции могут быть вызваны лекарственными средствами и иными химическими соединениями. Такой фотодерматоз проявляется в виде покраснений, напоминающих солнечный ожог. Через несколько суток пораженная кожа начинает шелушиться. Возможны также отек, везикулы и пузыри.
Фотоаллергические реакции обусловлены иммунными механизмами – фотосенсибилизаторы образуют антигенные соединения, которые вызывают аллергическую реакцию. Такие реакции напоминают аллергический дерматит, часто сопровождаются сильным зудом, шелушением и утолщением кожи.
Лечение фотосенсибилизации в первую очередь заключается в устранении вызвавшего заболевание вещества и ограничении пребывания на солнце. При остром течении фототоксической реакции врач может назначить примочки, повязки, глюкокортикоиды для местного применения и нестероидные противовоспалительные средства внутрь. В тяжелых случаях могут потребоваться анальгетики и короткий курс глюкокортикоидов внутрь.
Хронические фотодерматозы
Полиморфный фотодерматоз - это самый частый среди фотодерматозов после солнечного ожога. Многие больные никогда не обращаются к врачу, поскольку высыпания чаще всего проходят самостоятельно. Заболевание возникает весной при первой инсоляции. В дальнейшем развивается толерантность к солнечному излучению, и сыпь самостоятельно проходит летом. На следующий год все повторяется. Полиморфный фотодерматоз проявляется красными зудящими папулами (узелками), которые нередко сливаются в бляшки. Из-за неравномерного слияния сыпь выглядит пятнистой. Чаще всего возникает на предплечьях, шее и груди.
Солнечная экзема и солнечная почесуха - заболевания, обусловленные нарушением порфиринового обмена в организме, характеризуются длительным рецидивирующим течением. Солнечная экзема отмечается летом, обостряется преимущественно после инсоляции; очаги локализуются на открытых участках кожи. Солнечное пруриго (летняя почесуха) возникает в виде зудящих узелков на лице и кистях у подростков; часто поражает и закрытые участки тела. Заболевание может сохраняться зимой.
Световая оспа возникает в виде пузырьков с вдавлением в центре на лице, тыле кистей и голенях в раннем детском возрасте; после завершения процесса остаются оспенновидные рубчики. Актинический ретикулоид напоминает стойкий фотодерматит.
Эти заболевания требуют постоянной защиты от солнечных лучей, часто - также консультации и лечения у дерматолога.
При тяжелом течении хронических фотодерматозов может быть необходимо медикаментозное лечение, направленное на снижение чувствительности кожи к воздействию солнечного излучения. Рекомендуется длительно применять хингамин или гидроксихлорохин в сочетании с витаминами группы В и кортикостероидными мазями.
Профилактика
Поскольку все фотодерматозы обусловлены инсоляцией, профилактика – ограничение воздействие ультрафиолетовых лучей - чрезвычайно важна для течения заболевания. Конечно, полностью исключить воздействие ультрафиолета невозможно, но разумные меры безопасности всегда эффективны.
При наличии хронических фотодерматозов следует максимально возможно ограничить инсоляцию, а также воздерживаться от проведения отпуска в южных странах.
В летнее время необходимо носить головные уборы и свободную легкую одежду, закрывающую тело. В послеполуденные часы следует оставаться в закрытых помещениях. При пребывании на солнце следует пользоваться солнцезащитной косметикой.
При фототоксических и фотоаллергических реакциях необходимо исключить контакт с веществом, вызывающим реакцию.
Врач может назначить препараты, имеющие фотозащитные свойства, например, никотиновую кислоту (витамин РР, витамин В3); парааминобензойную кислоту(витамин В7, витамин Н1 по химическому строению она близка к никотиновой кислоте); а также тиамин, кислоту пантотеновую, пиридоксин, цианокобаламин, рибофлавин.
В период обострения болезни рекомендуют молочно-растительную диету. Запрещают спиртные напитки.
Местно применяют салол, хинин, анестезин, кислоту парааминобензойную, метилурацил, ихтиол, цинковую пасту, ланолин.
Даже здоровым людям, не страдающим от фотодерматозов, следует применять солнцезащитные средства, не принимать солнечные ванны в послеполуденные часы и не проводить слишком много времени на открытом солнце, иначе риск получить солнечный ожог или даже фотоконтактный дерматит резко возрастает!
Перед началом применения любого препарата посоветуйтесь со специалистом и ознакомьтесь с инструкцией по применению.
Фотодерматит
По классификации МКБ 10 код фотодерматита L56.2 – это реакция на солнце с кожными и общими проявлениями. Сами лучи не имеют никакого аллергического компонента. Аллергическое действие возможно при взаимодействии УФ-лучей с веществами, расположенными на коже или в ней. В зависимости от причин кожных проявлений, выделяют:
- экзогенный фотодерматит – влияние внешних факторов: декоративная/уходовая косметика («опасны» средства с натуральными маслами), парфюм, мази;
- эндогенный фотодерматит – влияние внутренних факторов: продукты питания, салонные процедуры, пероральные медикаменты, заболевания кровеносной системы, эндокринные проблемы.
Прием (осмотр, консультация) врача-дерматовенеролога первичный
Прием (осмотр, консультация) врача-дерматовенеролога повторный
Пациентам с реакцией на УФ-лучи рекомендуется отказаться от приема в пищу орехов, яиц, морепродуктов, шоколада, цитрусов. После процедур красоты кожу стоит беречь от солнца – химический пилинг, мезотерапия, шлифовка не совместимы с загаром. Фотосенсибилизатором может быть даже средство для стирки одежды, кондиционер для белья или бытовая химия для уборки дома. Среди медикаментозных средств на восприимчивость к солнцу чаще прочих влияют антибиотики, транквилизаторы, антидепрессанты.
Некоторые пациенты с болезнями почек и печени, гиповитаминозом, интоксикацией, проблемами с метаболизмом, нарушениями в работе иммунной системы отмечают негативные кожные реакции после солнечных ванн. Наличие бронхиальной астмы и поллиноза в анамнезе указывает на возможность появления высокой чувствительности к УФ-лучам. При некоторых заболеваниях фотодерматит является симптомом – он отмечается в 90-95% случаев порфирии и гемосидероза.
Ниже представлена справочная информация про симптомы и лечение фотодерматита. Подробно узнать о заболевании, терапии и профилактике можно на приеме у дерматолога в любом филиале клиники НИАРМЕДИК.
Провокаторы фотодерматита
Эндогенный фотодерматит проявляется реже в виде пигментной ксеродермы, солнечной почесухи, экземы, световой оспы Базена и т. д. Экзогенный встречается чаще – для его провоцирования достаточно сочетания какого-либо косметического компонента и ультрафиолета. В составах косметики много потенциальных провокаторов аллергии, например, ретинолы, мускус, сандал, фенол, розовое масло, салициловая кислота, укропный сок, масло петрушки, облепихи, зверобоя. Даже пыльца, попавшая на кожу, может вызвать такую реакцию.
Среди лекарств в сочетании с солнцем опасны:
- фотосенсибилизирующие препараты – Метвикс, Оксорален, Аммифурин;
- антибиотики – Доксициклин, Тетрациклин;
- препараты против диабета, гормоны, сульфаниламиды, цитостатики;
- лекарства для лечения болезней сердца;
- противовоспалительные, например, Аспирин или Ибупрофен;
- антигистамины, барбитураты, нейролептики.
Симптоматика
Механизм развития заболевания носит токсический или аллергический характер.
При аллергическом пути развития изменяется химический состав вещества на коже/в коже, и оно получает способность провоцировать реакции. Отличительная особенность этого пути заключается в быстрой реакции и распространении симптомов в том числе на области, закрытые от солнца.
При токсическом развитии заболевания клетки кожи теряют способность противодействия УФ-лучам, возникающие при этом ожоги во внутренних слоях кожи приводят к сильному воспалению. Часть клеток отмирает, появляется зуд, раздражение, пузыри, папулы, гнойнички. Реакция распространяется только на те места, которые не были прикрыты от солнца.
Фотодерматит имеет яркую симптоматику:
- покраснение и отек кожных покровов;
- приобретение у губ и слизистой глаз красноватого оттенка;
- высыпания разных типов от волдырей и узелков до папул и гнойничков;
- зуд, который возникает из-за сдавливания нервных окончаний при отеке (расчесывание приводит к инфицированию);
- пигментация кожи – становится заметна после исчезновения прочих симптомов, виной всему из-за накапливания меланина;
- шелушение кожи при хроническом течении заболевания.
В зависимости от механизма развития поражаются участки, не прикрытые одеждой – декольте, лицо, шея, кисти, или воспаление распространяется и на закрытые области. Конечности страдают реже прочего. При экзогенном фотодерматите помимо перечисленных кожных проявлений могут возникнуть температура, слабость, слезоточивость, резь в глазах, назальные реакции, отеки слизистых.
Интенсивность проявлений зависит от типа кожи, уровня здоровья и иммунитета, наличия прочих аллергий. У части пациентов состояние может ухудшиться вплоть до обмороков, бронхоспазмов и снижения артериального давления.
Диагностика
Лечение фотодерматита осуществляет врач-дерматолог в любом филиале сети НИАРМЕДИК. Специалист собирает анамнез и выявляет:
- информацию о периодах обострения высыпаний,
- взаимосвязь с принимаемыми препаратами, используемыми косметическими средствами,
- особенности питания;
- информацию о контакте с химическими веществами и постоянном пребывании на солнце на работе;
- наличие наследственной предрасположенности.
Дерматолог проводит физикальное обследование и направляет пациента на лабораторную/инструментальную диагностику. Для уточнения диагноза в спорных случаях привлекается смежный специалист.
Врачи, которые помогают дерматологу с диагностикой:
- терапевт- выявляет взаимосвязь с принимаемыми медикаментами;
- аллерголог- если есть подозрение на реакцию на аллерген;
- ревматолог - если наблюдаются проблемы с соединительной тканью;
- гематолог - при симптоматике, указывающей на порфирию;
- гепатолог - если возможен гемохроматоз.
Своевременная диагностика позволяет определить эндогенную или экзогенную природу проявлений, и тем самым обнаружить серьезную болезнь, для которой фотодерматоз является симптомом.
Диагностика включает следующие этапы:
- аллергологические пробы;
- анализы крови;
- анализ мочи;
- серологические исследования;
- ревмопробы, выявляющие аутоиммунные проблемы и заболевания соединительной ткани;
- УЗИ для определения первопричины в виде заболевания почек, печени и других органов.
Лечение
Пациенту с активными проявлениями требуется наружное лечение, заживляющее пузыри, волдыри, снимающее зуд. Для этого на сыпь наносится Ланолин, цинковая мазь, метилурацил, Пантенол, Синафлан. Если расчёсывание привело к инфицированию ранок, к лечению подключают мази Левомеколь и Линимент Синтомицина.
Внутренняя терапия зависит от того, какие причины спровоцировали реакцию:
- порфирия и гемосидероз – антиоксиданты;
- авитаминоз – подобранные по анализам витаминные комплексы (В, Е и С, );
- заболевания печени или почек – комплексное лечение у профильного врача с использованием местной терапии и профилактических мер.
Если фотодерматит не вызван внутренними болезнями, врач назначает общую терапию антигистаминами, антиоксидантами, регенерирующими мазями, снимающими воспаление, при серьезных поражениях – кортикостероидными мазями. Среди них наибольшей популярностью пользуется гидрокортизон. Гормональные средства помогают эффективно снять воспаление, устранить отек, который вызывает зудящие ощущения, и быстро привести кожу в норму даже при острых проявлениях.
На время терапии нужно отказаться от нахождения под прямыми лучами. Стирка одежды возможна только неагрессивными средствами, без использования кондиционеров, с тщательным полосканием. Следует отменить все пикники, не контактировать с цветущими растениями. Использование косметики и парфюмерии на время прекращается. Если фотодерматит спровоцирован исключительно внешними факторами, замена вызывающих его появление лекарств и косметики позволяет с высокой долей вероятности избежать рецидивов.
Период терапии в зависимости от тяжести болезни продолжается от 2-3 дней до 2 недель.
Хронический фотодерматит
Повторные дерматиты могут спровоцировать экзему или хроническую форму заболевания. Если фотодерматит возникает регулярно, следует полностью исключить загар и предпринять все меры по повседневной защите кожи от солнечных лучей.
Хронический фотодерматит как правило появляется при занятии видами деятельности, сопряженными с длительным пребыванием на открытом воздухе. Воспалительные стадии при нем возникают постоянно, в связи с чем кожа приобретает необратимые изменения:
- сильная сухость;
- усиление рисунка;
- сосудистые звездочки;
- гиперпигментация;
- утолщение;
- эластоз.
Игнорирование хронического фотодерматоза приводит к еще большим изменениям – рубцам, морщинам. Цвет кожи приобретает темный оттенок, на темных участках встречаются светлые пятна. В какой-то момент постоянное нарушение целостности кожи может привести к развитию рака.
Появление серьезных последствий хронического фотодерматоза характерно для людей, которые в силу своей работы подвержены постоянному нахождению под солнцем (сельхоз рабочие, моряки, строители). Представителям подобных профессий необходимо особенно серьезно относится к принятию профилактических мер.
Профилактика фотодерматита
Чтобы исключить негативные проявления при воздействии на кожу УФ-лучей, следует отталкиваться от причин возникновения фотодерматита, указанных врачом, а также выполнять ряд общих рекомендаций:
- при провокации высыпаний пищей – отказаться от нее на время активного солнца;
- скорректировать рацион, добавив продукты с витамином В – смородинные ягоды, зеленый чай, рыбу, печеночные продукты;
- отказаться от провоцирующей высыпания косметики, подобрать новые средства вместе с дерматологом;
- использовать крем с фактором 50, шляпы, зонты, темные очки;
- не появляться под солнцем в промежуток между с 10.00 до 16.00;
- носить светлую одежду с длинными рукавами из натуральных материалов;
- перед ожидаемым облучением (поездка в отпуск/на дачу) не проходить агрессивных косметических процедур;
- при приеме лекарств в период с мая по сентябрь (особенно перед поездками на море) – внимательно изучать инструкцию на предмет взаимодействия препарата с УФ-лучами;
- отказаться от приема лекарств, с которыми происходит реакция, и заменить их альтернативами;
Эти рекомендации подойдут пациентам с поставленным диагнозом и лицам, которые не хотят столкнуться с фотодерматитом в будущем или просто не хотят обгореть.
Записаться на прием
Фотодерматит нельзя игнорировать – он может перерасти в экзему/хроническую форму или быть сигналом о серьезной внутренней проблеме, требующей незамедлительного решения. Врачи государственных поликлиник не всегда готовы эффективно работать с такими жалобами. Специалисты НИАРМЕДИК предлагают глубокую диагностику и лечение, предотвращая переход фотодерматита в хроническую форму.
Если вы замечаете кожные проявления спустя 1-12 часов после нахождения на солнце, запишитесь на прием к дерматологу, пока сыпь еще сохраняется. Запись ведется по телефону, через общую форму на сайте или форму записи к конкретному врачу (под прайс-листом внизу страницы). Адреса приема указаны в карточках с информацией.
Фотодерматозы
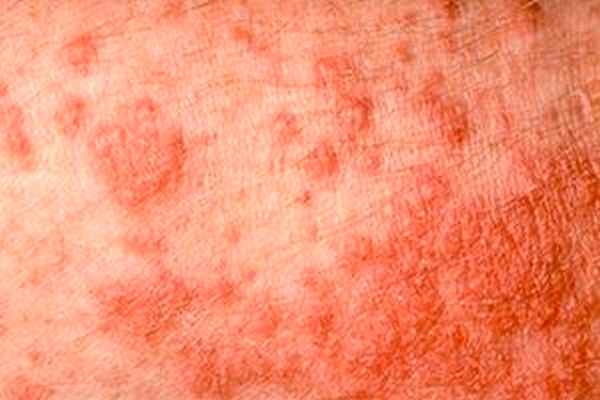
Фотодерматозы — воспалительный процесс обширного участка кожного покрова, который обусловлен высокой чувствительностью к солнечным лучам прямого и непрямого действия и выражено в виде высыпания прыщей, пузырей и везикул.
Внешняя симптоматика схожа с множеством различных кожных заболеваний, и чтобы безошибочно диагностировать фотодерматоз, необходимо обратиться к врачу. Требуется консультация терапевта, дерматолога и аллерголога, в некоторых случаях необходимо внутреннее обследование организма у иммунолога и эндокринолога.
Практически все участки кожи тела человека подвержены воздействию ультрафиолетовых лучей, особенно это касается открытых участков. При этом иногда одежда не способна защитить кожу от негативных последствий солнца. Чаще всего аллергическая сыпь покрывает кожу лица, рук, груди, спины и живота и характеризуется выраженным покраснением и отечностью. При везикулярной и папулезной сыпи может возникать жжение.
Солнце не является прямым аллергеном, оно — мощный раздражитель, который, воздействуя на кожные покровы, активирует работу фотосенсибилизаторов, что провоцирует возникновение аллергической реакции. В активной форме фотосенсибилизаторы вовлекают в процесс свободные радикалы, которые соединяются с белковыми клетками. Итогом этого союза становится появление антигенов, вызывающих реакцию иммунных клеток.
Кроме того, чувствительность к ультрафиолетовому излучению может быть обусловлена не только внешними факторами, но наследственностью и гормональными нарушениями.
Ультрафиолетовое воздействие вызывает различные виды реакции в организме:
- фототравматическая (ожоги от длительного воздействия прямых лучей в период солнечной активности с 11 до 16 часов);
- фототоксическая (реакция иммунитета на отравление из-за бесконтрольного приема лекарственных средств, или последствий их непереносимости организмом);
- фотоаллергическая (активизация фотосенсибизаторов).
Почему возникает фотодерматит?
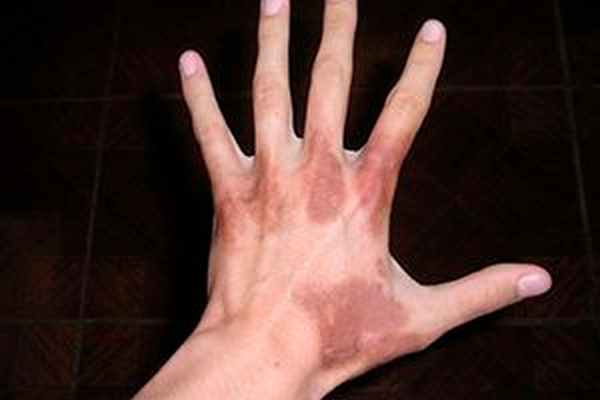
Внешние причины появления представляют собой стресс-факторы окружающей среды и быта:
- агрессивное воздействие бытовых химических веществ;
- нанесение лекарства в виде мази, крема или геля;
- использование косметики и парфюмерии на основе ароматических масел;
- выделение растительного сока некоторых растений.
Внутренние причины появления — это сбой в организме генетического или приобретенного характера:
- наследственность;
- заболевания щитовидной железы;
- болезни печени;
- нарушения обмена веществ;
- излишний вес;
- признаки иммунодефицита;
- нехватка витаминов и микроэлементов;
- склонность к аллергии;
- передозировка лекарств или их несовместимость.
Среди пищевых раздражителей следует выделить цитрусы и косточковые плоды, яйца, мед, морепродукты, выпечка и шоколад, клубника, орехи, алкогольные напитки, пищевые добавки и красители.
Спровоцировать аллергическую реакцию может контакт с борщевиком, крапивой, лютиками, осокой, лебедой, полынью, сухоцветом и орхидеей.
Лекарства также выступают аллергенами. Так, вызвать фотодерматит способны антибиотики, кардиологические и успокоительные лекарства, гормональные препараты, антидепрессанты и химические противогрибковые вещества.
Формы фотодерматоза и симптомы
Заболевание приобретает разнообразные формы, симптоматику и развитие.
Острая форма (интенсивное течение болезни, слабость, болезненное состояние, сильный приступообразный зуд. Неправильная стратегия лечения или ее отсутствие способствует развитию хронической формы)
Проявляются от 30 минут до 2 часов и характеризуются воспалительным процессом местных или обширных участков кожного покрова, чувством жжения максимальной силы, и появлением пузырьков, в которых скапливается лимфатическая жидкость. Кроме того, сопутствуют такие симптомы солнечного удара как высокая температура, тошнота, рвота, головокружение, головная боль и слабость.
На коже появляются волдыри красного цвета, также наблюдается зуд и отечность. Признаки исчезают в случае отсутствия повторного солнечного воздействия. Лечение предполагает прием антигистаминов и противоаллергенных препаратов местного действия.
Стресс-факторами являются бытовая химия и косметика. Проявляется эритемой и появлением отеков. Внешне напоминает ожог 1 степени. Лечится с помощью мазей и антигистаминов.
Хроническая форма
Наличие хронической формы фотодерматоза обуславливает постоянную защиту эпидермиса от воздействия прямых ультрафиолетовых лучей и наблюдение у дерматолога.
Развитие хронической формы из-за отсутствия должного лечения при острой форме фотодерматоза. Возникновение рецидива приобретает ежегодный характер. Шею, грудь и предплечья покрывают маленькие красные узелки с нагноением внутри, которые могут сливаться воедино. Присутствует зуд и шелушение кожи.
Наследственное заболевание, после активного солнечного воздействия переходящее временно в острую форму с небольшими папулами и ярко выраженным зудом. Обычно распространяется на кисти рук и лицо. Возобновление недомогания может возникнуть как летом, так и зимой. Терапия подразумевает внутреннее и внешнее применение лекарственных средств.
Характерные элементы на коже в виде пузырей, углубленных в центр. Как правило, поражают голени, руки и лицо. Выраженной чертой заболевания являются рубцы, которые остаются после исчезновения пузырьков.
Фотодерматозы
Фотодерматозы - это группа заболеваний, различных по клинической картине и тяжести течения, при которых возникает неадекватная реакция кожи на ультрафиолетовое облучение. Проявляется в виде раздражения, покраснения, высыпаний, аллергических реакций, сопровождающихся зудом, жжением.
Различают фотодерматозы острые и хронические. Острые являются следствием однократного облучения различной интенсивности с незамедлительной реакцией (солнечный ожог).

Хронические фотодерматозы отличаются часто повторяющейся устойчивой реакцией к ультрафиолету (дискоидная красная волчанка) и приводят к преждевременному старению кожи.
Единой классификации заболеваний кожи, вызываемых повышенной светочувствительностью, в настоящий период времени не существует.
Фотодерматозы отличают по типу реакций и подразделяют на четыре основные группы:
- 1. Фототравматические дерматозы: вызваны избыточным облучением кожи. Реакция протекает по типу обычного солнечного дерматита с физиологически обусловленной выработкой защитного фермента. Степень защиты обусловлена типом кожи и индивидуальными адаптационными возможностями организма.
- 2. Фототоксические дерматозы: в их основе - фотодинамическая реакция, которая обусловлена присутствием в организме химического соединения, усиливающего влияние на кожу солнечного света. Источником провоцирующего вещества могут быть внутренние продукты обмена, лекарственные средства, пища. Провоцирующее вещество может попасть на кожу контактным путём (кремы, мази). Реакция в виде отёка и эритемы развивается в первые часы после облучения.
- 3. Фотоаллергические дерматозы: являются классическим примером аллергической реакции на антиген, вырабатываемый кожей в ответ на облучение. Проявляются крапивницей, зудом, отёчностью кожи, пятнами. Аллергический дерматит бывает острым или хроническим. Его может спровоцировать приём некоторых медикаментов: тетрациклины, барбитураты, сульфатниламиды, противозачаточные таблетки.
- 4. Идиопатические дерматозы: к этой подгруппе относят фотодерматозы, причины и механизмы которых неясны. Их патогенез обусловлен совокупностью эндогенных и экзогенных факторов, способствующих повышенной светочувствительности кожи.
Симптомы фотодерматозов

Фотодерматозы, симптомы и проявления очень часто бывают сходны с другими заболеваниями кожи. Поэтому крайне важно уточнение диагноза доверить квалифицированному дерматологу и не заниматься самолечением. Признаком светочувствительности кожи может быть любая неадекватная реакция кожи, возникшая после пребывания на открытом солнце: покраснение, отёк, гиперемия, мелкая зудящая сыпь, волдыри, выступающие шероховатости.
Лечение фотодерматозов в клинике МедСервис
Лечение фотодерматозов, в первую очередь, должно быть направлено на уменьшение действия фотосенсибилизаторов. С этой целью назначают препараты, имеющие фотозащитные свойства, приём никотиновой кислоты в терапевтических дозах, антигистаминные средства. Наряду с этим назначают лекарства, улучшающие работу печени, стимулирующие обменные и метаболические процессы. Параллельно могут назначаться препараты местного действия - кремы и мази на основе парааминобензойной кислоты, танина, ланолина, хинина.
Другие полезные статьи
Вульводиния - это боль или дискомфорт различного характера (зуд, жжение, покалывание) в области наружных половых органов у женщин. Болевой синдром неясного происхождения может быть постоянным, цикличным (до и во время месячных) или возникать в ответ на физическое воздействие (во время полового акта). Диагностика подобных состояний бывает затруднительна, так как, в большинстве случаев, не удаётся выявить очевидную взаимосвязь с каким-либо заболеванием.
Генитальный туберкулёз у женщин- это внелёгочная форма туберкулёза, при которой палочка Коха поражает детородные органы женщины: маточные трубы (80-100%), эндометрий (25%), яичники и шейку матки (1-10%). Заболеванию наиболее подвержены женщины от 20 до 45 лет. Генитальный туберкулёз - одна из самых труднодиагностируемых инфекционных болезней, приводящих к бесплодию.
Меноррагия - это отклонение менструальной функции у женщин, которое проявляется обильными, превышающими физиологическую норму, кровотечениями с продолжительностью более семи дней. Гиперменорея, вопреки распространённому заблуждению, не являются нормой и всегда свидетельствуют о неблагополучии в половой сфере женщины. Последствием данного нарушения может быть прогрессирующая анемия.
В норме матка расположена точно в центре малого таза и "зафиксирована" с помощью связочного аппарата. При этом тело и шейка матки образуют тупой угол по отношению к друг другу: шейка обращена книзу и кзади, а дно матки - кверху и кпереди. Такое положение матки является самым оптимальным и физиологически обоснованным.
Атрофический кольпит - это воспаление стенок влагалища вследствие физиологических изменений в организме женщины в период установившейся менопаузы: нехватка женских половых гормонов эстрогенов приводит к структурным изменениям слизистой оболочки влагалища, что вызывает характерный симптомокомплекс (зуд, сухость, болезненность при половом акте). Встречаемость данной патологии в гинекологической практике составляет около 40%.
Читайте также:
