Острый паротитный менингит. Острый паротитный менингоэнцефалит
Добавил пользователь Cypher Обновлено: 27.01.2026
Многие люди не знают, что это за болезнь менингит. Это недуг, при котором воспаляется мозговая оболочка – ее защитные прослойки, которые покрывают головной и спинной мозг. Возбудителями менингита являются вирусные, бактериальные и грибковые инфекции, а также простейшие микроорганизмы. Также выделяют неинфекционную форму, при которой воспалительные процессы в мозговых тканях начинаются из-за травмы, медикаментов или других болезней.
Симптомы и признаки менингита
Первые признаки менингита такие:
- сильные головные боли;
- повышение температуры тела;
- ригидность мышц затылка;
- проблемы со слухом;
- потеря сознания;
- тошнота и рвота;
- проблемы с психикой (галлюцинации, бредовое состояние, возбуждение, беспокойство или, наоборот, апатия);
- судороги;
- сыпь на теле;
- сонливость.
В зависимости от характера протекания воспалительного процесса выделяют такие формы заболевания:
- гнойный менингит. Течение тяжелое, образуется гной в мозговых оболочках. Вызывают такой менингит инфекции бактериального типа, а точнее стрептококк, стафилококк, пневмококк, менингококк;
- серозный менингит. Течение болезни менее тяжелое, чем в предыдущем случае. В ходе воспалительных процессов не образуются гнойные массы. В основном это вирусный менингит. В эту группу входят такие разновидности как туберкулезная, гриппозная, паротитная, сифилитическая и пр.
В зависимости от течения заболевания менингита выделяют такие формы:
- молниеносная. Симптомы менингита у взрослых проявляются крайне быстро. Человек может умереть уже в первые сутки после того, как успел заразиться;
- острая. Инфекционный менингит начинается уже через несколько дней после заражения. Больной может умереть быстро. Признаки менингита у взрослых ярко выражены;
- хроническая. Симптомы менингита у взрослых постепенно появляются и усиливаются.
В зависимости от периодов менингита и распространения воспалительных процессов выделяют такие формы:
- базальную. Воспалительные процессы проходят в основании головного мозга;
- конвекситальную. Патологические процессы затрагивают выпуклые части мозга;
- тотальную. Воспаление распространяется на все области мозга;
- спинальную. Патология поражает основание спинного мозга.
В зависимости от степени тяжести заболевание бывает легким, средним и тяжелым.
Причины возникновения
Главные причины менингита – различные инфекционные возбудители. Виды заболевания отличаются в зависимости от возбудителей:
- бактериальный. Чаще всего заболевание вызвано микробами, особенно это касается стафилококка, стрептококка, менингококка, кишечной палочки и пр.;
- вирусный. Больные менингитом страдают чаще всего из-за вируса герпеса, паротита, гриппа;
- грибковый. В частности, проблему создают криптококки и кандиды;
- простейшие микроорганизмы. К таким относятся токсоплазмы, амебы и пр.
Отдельную группу составляют заболевания смешанной формы. В этом случае заболевание развивается из-за нескольких разных возбудителей.
Пути заражения
Чтобы узнать о том, как можно заболеть менингитом, нужно знать о путях распространения инфекционного заболевания. Методы его распространения разнообразны, но самые частые это:
- воздушно-капельный (инфицированный может кашлять и чихать);
- контактно-бытовой (не соблюдаются правила личной гигиены);
- орально-фекальный (кушать непромытые продукты либо принимать пищу грязными руками);
- гематогенный (заражение через кровь);
- лимфогенный (инфицирование посредством лимфы);
- плацентарный (во время беременности и родов от женщины к ее плоду);
- если инфекция попадает внутрь организма при купании человека в грязной воде.
Инкубационный период у этого заболевания длится от 2 до 4 суток, это время от инфицирования до первых симптомов. Но в некоторых случаях он может продолжаться всего несколько часов или, наоборот, требуется до 18 суток.
Также нужно учитывать, что менингит бывает первичным и вторичным. Первый представляет собой самостоятельную патологию. Во втором случае он является последствием того, что в организме уже имеется инфекция, к примеру, человек может болеть гриппом, отитом, туберкулезом.
Менингит заразен, особенно если он является серозными. Если же заболевание вторичное, то оно не будет передаваться другим людям.
Факторы риска
Главный фактор, который способствует развитию менингита, – это ослабленный иммунитет. Именно он выполняет роль защитника организма от различных инфекций. Иммунная система человека ослабляет из-за:
- перенесенных болезней, особенно инфекционных (респираторные, пневмония, фарингит, ангина, отит, грипп);
- хронических болезней, особенно сифилиса, СПИДа, туберкулеза, цирроза, синусита и пр.;
- частых и сильных стрессов;
- авитаминоза, в том числе и вследствие постоянных строгих диет;
- травм головы и спины;
- сильного переохлаждения организма;
- чрезмерного употребления спиртных напитков, наркотиков;
- неправильного и долгого употребления медикаментов.
Эти факторы могут способствовать заражению человека, так как организм из-за них постепенно ослабляются.
Осложнения
Осложнения менингита могут быть такими:
- утрата слуха (временная или полная);
- эпилепсия;
- проблемы со свертываемостью крови;
- артрит гнойного типа;
- эндокардит;
- ухудшение умственных способностей;
- смерть.
Последствия менингита чрезвычайно серьезные. Они возникают, если человек игнорирует предписания доктора или поздно обратился в больницу.
Когда следует обратиться к врачу
Чрезвычайно важно знать, как распознать симптомы менингита у взрослого человека. Не стоит затягивать с походом к врачу, если часто и сильно болит голова, мучает тошнота, которая сопровождается рвотой, появляется повышение температуры тела, возникает боязнь света, чувствительность к звукам, ригидность мышц на затылке. Также явными признаками являются сонливость и апатия, потери сознания, беспокойство, судороги. Сыпь при менингите тоже появляется, она располагается на кожных и слизистых покровах. Также возможны психические расстройства.
Менингит лечится врачом-инфекционистом. Диагностику заболевания можно пройти в АО «Медицина» (клиника академика Ройтберга), которая находится в центре Москвы.
Подготовка к посещению врача
Чтобы посетить инфекциониста, не требуется специальной подготовки, наоборот, если есть подозрения на менингит, не стоит затягивать с посещением специалиста, в такой ситуации необходимо действовать немедленно. Достаточно только запомнить все симптомы, которые проявлялись, и рассказать о них врачу. Это поможет ему установить диагноз. Нельзя игнорировать такие признаки. Менингит может развиться буквально за несколько часов, так что необходимо немедленная врачебная помощь, чтобы не допустить осложнений, в том числе и летального исхода.
Диагностика менингита
Диагностика менингита предполагает проведение не только внешнего осмотра больного и изучение всех его жалоб, но и проведение специального обследования, которое включает такие процедуры:
- неврологическое обследование (ригидность мышц затылка, исследование черепно-мозговых нервов);
- лабораторные анализы (общий и биохимический анализ крови, ПЦР);
- цереброспинальную пункцию (вводится специальная иголка в пространство между путинной и мягкой оболочками спинного мозга на уровне поясницы, а потом осуществляется сбор спинальной жидкости и ее дальнейший анализ); (изучение функционирования мозга через регистрацию его электрической активности); (послойное изучение структуры головного мозга).
Эти исследования можно пройти в АО «Медицина» (клиника академика Ройтберга), которая находится в центральном округе Москвы. Здание располагается недалеко от станций метро Тверская, Новослободская, Белорусская, Чеховская.
Лечение
Лечение менингита проводится по нескольким направлениям:
- антибактериальная терапия. Применяется, когда заболевание вызвано микробами;
- противовирусная терапия. В данном случае назначают интерферон и глюкокортикостероиды, чтобы купировать активность вируса, усилить работу иммунитета;
- противогрибковая терапия. Если недуг вызван кандидой, то используют противомикозные средства.
Также лечение менингита является симптоматическим, то есть обезболивают, стабилизируют температуру тела, проводят детоксикацию и регидратацию.
Домашнее лечение
Менингит не лечится в домашних условиях. Пациента необходимо госпитализировать. После выздоровления требуется соблюдать постельный режим, укреплять иммунитет.
Мифы и опасные заблуждения в лечении менингита
Миф 1. Менингит развивается, если не носить шапку. Так обычно пугают детей. Причиной воспаления являются возбудители (инфекции), но не холод.
Миф 2. Менингит не смертелен. На самом деле летальный исход возможен.
Миф 3. Менингит не лечится. На самом деле грибковые и бактериальные формы лечатся медикаментозно, так как разработаны специальные медикаменты против таких инфекций. С вирусной формой дела обстоят хуже, так как эффективных противовирусных лекарств нет.
Миф 4. После менингита человек становится инвалидом. На самом деле после пережитой бактериальной формы только 20% людей становятся инвалидами. Наиболее распространенное последствие – утрата слуха, но возможны проблемы с памятью, обучением и пр.
Профилактика
Прививка от менингита позволяет предотвратить развитие болезни. Рекомендовано делать ее людям, которые часто контактируют с зараженными людьми. Также врачи советуют это сделать детям, так как они чаще всего болеют этим заболеванием. Прививка от менингита не будет лишней людям с иммунодефицитом.
Кроме того, профилактические меры заключаются в усилении иммунной системы человека. Рекомендуется закаляться, вести здоровый образ жизни, заниматься спортом, гулять на свежем воздухе, а также стараться избегать источников инфекции. Еще для укрепления иммунитета можно употреблять витаминно-минеральные комплексы. Важным является правильное питание.
Как записаться к инфекционисту
Острый паротитный менингит. Острый паротитный менингоэнцефалит
Острый паротитный менингит. Острый паротитный менингоэнцефалит
Поражение мозговых оболочек и нервной системы, обусловленное паротитным вирусом, наблюдается чаще всего у детей дошкольного и младшего школьного возраста. Грудные дети болеют крайне редко. На возраст от 1 до 3 лет приходится 17,9% от всех паротитных менингитов. У мальчиков заболевание наблюдается в 2 раза чаще, чем у девочек. В последние годы случаи поражения нервной системы при паротите участились. Вирус эпидемического паротита из ликвора впервые в СССР выделили А. К. Шубладзе и М. А. Селиванов в 1949 г. Вирус обладает тропизмом к железистым органам и нервной системе.
Источником инфекции является больной паротитом. Заражение происходит воздушно-капельным путем. Поражению нервной системы предшествует кратковременный период вирусемии. Возбудитель проникает через гематоэнцефалическпй барьер и поражает оболочки и вещество мозга. Наиболее часто паротитный менингит развивается на 3— 6-й день после припухания желез, в более редких случаях — одновременно с припуханием или за 2—4 дня до поражения слюнных желез. В 6,9% случаев менингит может протекать без поражения слюнных желез. У некоторых детей возникают боли в животе, связанные с воспалением поджелудочной железы. Считают, что в основе поздних форм поражения вещества мозга (позже 5—6-го дня заболевания) лежит нейроаллергический процесс.
Для паротитного менингита, как и для других форм серозного менингита, характерны острое начало с высокой температурой, выраженный гипертензионно-гидроцефальный синдром при незначительных менингеальных проявлениях. У детей первых лет жизни чаще, чем у более старших, с начала заболевания отмечаются общая вялость, сонливость, оглушенность или возбуждение, сопровождающееся судорогами, бредом, галлюцинациями. У некоторых больных наблюдается потеря сознания.
Эти признаки расценивают как энцефалическую реакцию у ребенка с менингитом, однако у маленьких детей могут наблюдаться и менингоэнцефалиты, которые помимо вышеописанных симптомов характеризуются очаговым поражением мозга. Часто вовлекаются в процесс черепномозговые нервы, появляются пирамидные, экстрапирамидные и мозжечковые симптомы. Более редко у маленьких детей наблюдаются легкие формы менингита с минимальными клиническими проявлениями и воспалительными изменениями в ликворе.
Давление ликвора высокое. Количество лимфоцитов составляет до 1000 и более в 1 мкл, иногда в первые дни содержится значительное количество нейтрофилов. Содержание белка несколько увеличено или нормальное. Люмбальная пункция на некоторое время значительно облегчает состояние больных.
Течение паротитного менингита. Паротитные менингиты текут благоприятно, не оставляя выраженных последствий. Клиническое выздоровление наступает обычно на 7—10-й день болезни, состав ликвора нормализуется через 14—16 дней. В случаях менингоэнцефалита возможны остаточные явления в виде поражения VI, VII и VIII пар черепномозговых нервов, парезов конечностей, мозжечковой атаксии.
Лечение такое же, как при энтеровирусных менингитах. При тяжелом течении с вовлечением в процесс вещества мозга показаны кортикостероиды. Преднизолон назначают из расчета 0,001—0,002 г/кг массы тела в сутки с постепенным медленным снижением дозы. Продолжительность лечения гормонами — 3— 4 нед.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Острый серозный менингит при эпидемическом паротите
При паротите нередко развивается острый серозный менингит, иногда симптомы менингита обнаруживаются до развития признаков эпидемического паротита, иногда одновременно и в ряде случаев позже — через 1—3 недели. Заболевание возникает остро: высокий подъем температуры, головные боли, рвота.
Менингеальные симптомы развиваются с первых дней болезни, но выражены нерезко и по своей умеренности не соответствуют общей тяжести состояния, температуре и многократной рвоте. У детей первых лет жизни отмечается сонливость и общая вялость, адинамия. Иногда может отмечаться сочетание менингеальных симптомов с симптомами очагового поражения центральной нервной системы (поражения черепно-мозговых нервов, парезы и параличи конечностей, атаксия и др.). Частым и сопутствующим симптомом менингита при паротите являются боли в животе, которые в сочетании с повторной рвотой дают нередко повод для ошибочного диагноза пищевого отравления или острого аппендицита. Спинномозговая жидкость при паротитном менингите бесцветная, прозрачная. Количество клеток увеличено до нескольких сотен, реже до 1000. Преобладают лимфоциты, но в первые дни может быть значительное количество нейтрофилов. Содержание белка умеренно увеличено.
Лечение. Выраженность гипертензионного синдрома при серозных менингитах определяет и терапию этих форм менингита. Показана дегидратационная терапия (см. выше лечение цереброспинального менингита). При сильных головных болях назначают анальгетики. Лечение антибиотиками и сульфаниламидами малоэффективно. Хороший эффект дают люмбальные пункции.
Серозный менингит и менингоэнцефалит при эпидемическом паротите
Вирус эпидемического паротита удалось выделить из спинномозговой жидкости больного серозным менингитом. Частота поражений нервной системы при эпидемическом паротите составляет в среднем 12—15%. Процент этот значительно возрастает, если учесть все случаи заболеваний с воспалительными изменениями в спинномозговой жидкости, но клинически мало выраженных. Поражение нервной системы при эпидемическом паротите протекает в 97% случаев как серозный менингит (В. И. Фрейдкоз).
Соответственно сезонности и возрасту заболевающих эпидемическим паротитом серозный менингит наблюдается преимущественно в январе — мае, главным образом у детей 5—12 лет. Нередки вспышки заболевания эпидемическим паротитом в воинских частях.
Клиническая картина и течение. Поражение нервной системы чаще всего развивается через 3—5 дней после припухания слюнных желез, реже — через 3—4 недели. Паротитный менингит может развиться и при отсутствии паротита, а также без клинических симптомов панкреатита и орхита. Паротитный менингит рассматривается как первичный, вызванный непосредственным воздействием вируса эпидемического паротита, распространяющегося гематогенно и обладающего нейротропным и цитотропным свойствами. В случаях паротитного менингоэнцефалита воспалительные изменения с небольшими лимфоцитарными инфильтратами вокруг сосудов выражены и в веществе головного мозга.
Характерно острое начало болезни с высокой температурой (выше 38,5°), сильными головными болями и повторными рвотами. Лихорадочный период длится 3—5 дней, иногда дольше. Менингеальные симптомы развиваются с первых дней болезни, но выражены нерезко и степень их не соответствует общей тяжести состояния, высоте температуры и частоте рвоты. Наиболее частым и выраженным менингеальным симптомом является ригидность мышц затылка, симптом Кернига отмечается только у половины больных. Сонливость, общая вялость, адинамия отмечаются у детей первых лет жизни, реже развивается возбужденное состояние. Сочетание менингеальных явлений с симптомами очагового поражения мозга позволяет определить менингоэнцефалит. Наиболее часто отмечаются мозжечковая атаксия, пирамидные парезы, вестибулярные и подкорковые расстройства, поражения VI, VII и VIII пар черепно-мозговых нервов. Церебральные симптомы появляются обычно на 2—3-й день заболевания и сглаживаются через 2—3 недели.
Паротитному менингиту часто сопутствует панкреатит. Боли в животе, рвоты и общее тяжелое состояние нередко дают повод для ошибочного диагноза острого живота или пищевого отравления. Характерное для панкреатита увеличение диастазы в моче позволяет уточнить диагноз. У мальчиков нередко возникает орхит, что может служить косвенным доказательством паротитной этиологии менингита. Паротитный менингит и менингоэнцефалит протекают в основном благоприятно, заканчиваясь через 2—3 недели выздоровлением. Катамнез больных, перенесших паротитный менингит (С. Э. Ганзбург, В. И. Фрейдков), показал, что у половины детей отмечается энцефалоастенический синдром разной степени и различной длительности. Легко, особенно при утомлении, возникают головные боли. Иногда развивается гипертензионный синдром с выраженными головными болями, рвотами и застойными изменениями на глазном дне. Большое значение в развитии гипертензионного и астенического синдромов имеет тяжесть течения паротитного менингита, режим и лечение в остром периоде и в стадии реконвалесценции.
Диагноз менингита и менингоэнцефалита паротитной этиологии не представляет особых трудностей, если серозный менингит развивается при выраженном паротите или наличии четких эпидемиологических данных. Характерна умеренность менингеальных симптомов при значительном плеоцитозе в спинномозговой жидкости. Важнейшее значение для определения этиологии процесса имеют лабораторные вирусологические исследования — выделение вируса из спинномозговой жидкости и серологические реакции связывания комплемента (РСК) и задержки гемагглютинации (РЗГА) в парных сыворотках крови с нарастанием титров не менее чем в 4 раза (А. К. Шубладзе, М. А. Селимов, С. Э. Ганзбург). При высоком титре в первой порции крови (1 : 160 и выше) можно считать положительным увеличение его в 2 раза.
Лечение дегидратационное: внутримышечные инъекции 25% раствора сернокислой магнезии по 3—5—10 мл в зависимости от возраста больного; внутривенные вливания 40% раствора глюкозы по 10—20— 40 мл вместе с аскорбиновой кислотой. При частой рвоте показаны внутривенные вливания 10% раствора хлористого натрия по 5—10 мл. Применяются также такие диуретические средства, как гипотиазид по 0,01 — 0,025 г 2 раза в день или фонурит по 0,1 — 0,25 г 2 раза в день в течение 5—7 дней. Показано назначение аскорбиновой кислоты до 1 г в сутки, препараты кальция, ацетилсалициловая кислота, амидопирин или анальгин как жаропонижающие и противоболевые.
Острый паротитный менингит. Острый паротитный менингоэнцефалит






Единый телефонный номер контактного центра Губернатора Московской области
Паротит симптомы причины лечение
Первые случаи паротита были описаны ещё в V веке до н. э. Гиппократом. Но обобщить всю информацию о болезни и выявить её истинную вирусную природу получилось лишь в XX веке. В середине прошлого столетия впервые была применена вакцина, но более удачные её варианты против паротита синтезировали немного позже.
Название — эпидемический паротит (parotitis epidemica) не совсем верное, ведь давно не было случаев массовой инфекции. Несмотря на это с каждым годом заболеваемость паротитом растёт, что привело к необходимости наблюдать за циркуляцией вируса в природе.
В чём особенность вируса?
- Он неустойчив в окружающей среде, паротит легко обезвредить с помощью ультрафиолетового облучения, кипячения и обработки дезинфектантами.
- Вирус долго сохраняется на предметах при низких температурах до минуса 70 ºC.
- Период активного размножения микроорганизма — конец зимы и начало весны.
- Несмотря на то что иммунитет после перенесённого острого заболевания считается пожизненным, бывают случаи повторного заражения со всеми вытекающими последствиями.
- Типичное проявление инфекционного паротита — увеличение с одной или с двух сторон околоушных слюнных желёз. Но нередко заболевание протекает бессимптомно, что способствует быстрому распространению вируса среди людей.
- Инфекция часто регистрируется у детей от 3 лет и до 15, но нередко заболевают и взрослые.
- Мальчики паротитом болеют практически в полтора раза чаще девочек.
Это заболевание характерно для детского возраста, но его проявления часто напоминают течение самых тяжёлых взрослых болезней.
Паротит — это острое инфекционное вирусное заболевание, развивающееся чаще в детском возрасте, характерной чертой которого является воспаление слюнных желёз. Излюбленное место обитания вируса — железистые органы и нервная система, то есть, другими словами, такие проявления, как панкреатит, менингит — это закономерные процессы из-за особенностей микроорганизма.
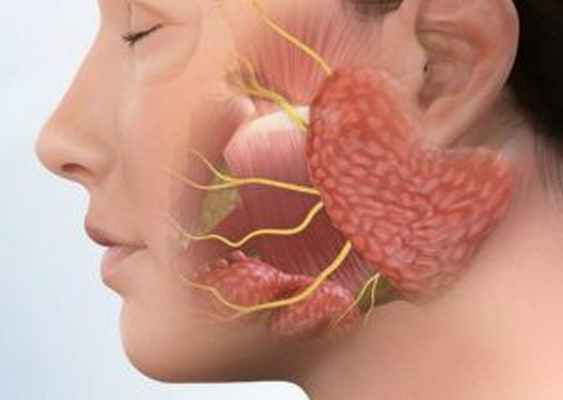
воспаление слюнных желёз
В природе вирус циркулирует только среди людей, поэтому источником заражения может быть больной человек.
Основной путь передачи — воздушно-капельный, кроме слюны, вирус может передаваться через заражённые предметы посредством мочи. Паротит у новорождённых бывает при вертикальном пути заражения или внутриутробном от больной матери. Но в случае если женщина переболела данной вирусной инфекцией до беременности — малышу передаются антитела, которые защищают его в течение шести месяцев.
Это одна из самых частых вирусных инфекций, которая распространена во всём мире, нет региона или страны, где полностью отсутствуют случаи заражения.
Свинка относится к классу инфекционных и паразитарных болезней. Согласно классификации по МКБ 10 код паротита — В 26.

По течению болезни инфекция подразделяется на следующие степени:
Заболевание может протекать с осложнениями или без них. Известны случаи бессимптомного течения, когда нет типичных классических клинических проявлений, такая форма инфекции носит название — инаппарантная.
В литературе можно встретить ещё один, казалось бы, нелогичный термин — неинфекционный паротит, который не имеет ничего общего с вирусным заболеванием. Встречается он в случае травмы или длительного переохлаждения с последующим воспалением околоушных слюнных желёз одной либо двух.
Попав на слизистую оболочку верхних дыхательных путей и ротовой полости, вирус постепенно здесь накапливается, после чего проникает в кровяное русло. С током крови он разносится в железистые органы. Околоушные слюнные железы — это первое место накопления, где паротит обосновывается и начинает активно размножаться. Здесь, как правило, на первом этапе развития инфекции максимальное скопление клеток.
Часть микроорганизма попадает в другие железистые органы и нервную ткань, но их воспаление развивается не всегда и не сразу. Чаще происходит поэтапное поражение сразу слюнные железы, затем поджелудочная, яички, нервная ткань и так далее. Это обусловлено размножением вируса в слюнных железах и дополнительным их поступлением оттуда в кровь.
Инкубационный период паротита составляет по разным источникам от 11 дней до трёх с небольшим недель (23 дня самый максимальный). Особенность заболевания в том, что отсутствует продромальный период или длится он всего 1–3 дня.
Классический вариант острого паротита протекает со следующими симптомами.
- Короткий продромальный период сопровождается типичными для любой инфекции симптомами: слабость, недомогание, вялость, апатия, постоянная беспричинная сонливость, в этот период развития паротита может снизиться аппетит, появляются периодические боли в области суставов, редкие головные боли.
- Во время попадания и размножения вируса в околоушных слюнных железах происходит резкое повышение температуры, которая может колебаться в пределах 38–40 ºC.
- Максимально высокая температура наблюдается на второй день болезни и длится не более недели с постепенным её снижением. Но вовлечение в воспаление других органов снова приводит к повышению температуры тела.
- К признакам паротита относится увеличение околоушных слюнных желёз из-за чего заболевание и носит название свинка, сразу воспаляется одна слюнная железа, затем вторая, в редких случаях наблюдается одностороннее поражение, ещё реже заболевание протекает без этого признака.
- Одновременно с припуханием слюнных желёз больной чувствует их болезненность, воспаляются не только околоушные, но ещё и подъязычные, и подчелюстные.
- В этот момент развития паротита появляется болезненность при дотрагивании впереди и сзади мочки уха — это типичный признак инфекции, который носит название «Симптом Филатова».
- Воспаляются окружающие ткани — наблюдается покраснение и отёчность миндалин.
- К симптомам паротита у детей относится припухлость, которая заметна не только в области выводных протоков слюнных околоушных желёз, но и на всей шее, где кожа напряжена и лоснится.
- Появляется боль при жевании, а из-за сильного отёка немного наклоняется голова в сторону поражения (в случае одностороннего воспаления слюнных желёз).
Это первая линия атаки вируса паротита или видимые симптомы, которые развиваются в большинстве случаев и способствуют правильной постановке диагноза. Воспаление желёз постепенно уменьшается и к концу первой, середине второй недели при нормальном течении заболевания уже не беспокоит человека. В случае лёгкого течения (в том числе и бессимптомного) всех вышеперечисленных симптомов не будет, а паротит по своим проявлениям напоминает лишь лёгкую острую вирусную инфекцию.
По мере увеличения количества вирусных клеток в крови повышается вероятность вовлечения в воспаление других желёз. Поочерёдно при тяжёлом и осложнённом течении паротита происходит заражение важных органов, что может отразиться на функциях организма человека в будущем.
Тяжёлое течение эпидемического паротита у детей сопровождается:
- выраженной слабостью;
- учащением сердцебиения;
- снижением артериального давления;
- отсутствием аппетита у больного паротитом и истощением всего организма;
- приблизительно на пятые сутки может развиться острый панкреатит и менингит;
- немного позже на 6–8 день появляются признаки воспаления половых желёз.
Что происходит с другими органами?
- Частым осложнением паротита является серозный менингит. Воспаление оболочек головного мозга случается практически сразу после поражения слюнных желёз или спустя некоторое время. В среднем это явление наблюдается на 4–10 сутки инфекционного паротита. Для менингита характерен озноб, повторное повышение температуры, которая может доходить до 39 ºC. Вместе с этим, больного беспокоит постоянная головная боль, тошнота, рвота, не приносящая облегчения, повышенный тонус затылочных мышц — один из важных диагностических симптомов менингита, когда человек в процессе обследования не может дотронуться подбородком грудной клетки. Окончательный диагноз помогает поставить исследование спинномозговой жидкости.
- Менингоэнцефалит, вызванный паротитом, протекает намного тяжелее. Здесь уже речь идёт не только о воспалении оболочек, но и самого головного мозга. При этом у человека нарушается сознание, он вялый, сонный. По тяжести проявления заболевание не уступает менингиту, у человека наблюдаются парезы мышц лицевого нерва (нарушения работы из-за воспаления нервов), параличи мышц, вялость рефлексов.
К последствиям паротита у мальчиков и подростков относится орхит и эпидидимит. Это воспаление яичек и их придатков. Возникает заболевание приблизительно через неделю, на 5–8 сутки. Это может быть единственным признаком инфекции. Человека беспокоит выраженные боли в области мошонки, покраснение яичка, припухлость, увеличиваются паховые лимфоузлы. Всё это сопровождается повышенной температурой тела. Боли отдают вниз живота, иногда напоминают картину аппендицита. Такие симптомы проходят через неделю.
В основе поражения желёз лежит не только воспаление самой ткани органа, но и загустевание её секрета, того что вырабатывает железа. Дополнительно воспаляются выводные протоки, что затрудняет сам процесс выделения секрета. Это влияет на окружающие системы. Поэтому один из опасных моментов, связанных с паротитом, является поражение соседних органов и тяжёлые осложнения в последующем.
Какие проблемы возникают через длительное время после перенесения паротита?

- Смертельные случаи бывают, но редко, приблизительно 1 на 100 000, что нередко связано с присоединением вторичной инфекции и тяжелейшим течением заболевания.
- Один из самых надёжных методов профилактики — прививки, привели к снижению заболеваемости среди детей, но возрастанию её у людей до 30 лет, поэтому паротит называют казарменной болезнью — ей легче заразиться в местах большого скопления людей. Паротит у мужчин приводит к бесплодию из-за воспаления и атрофии яичка, что случается приблизительно через месяц после перенесённой инфекции.
- Очередное тяжёлое, но редкое осложнение паротита — глухота. Происходит поражение слухового нерва, в большинстве случаев одностороннее, проявляется чаще в детском возрасте. К первым признакам относится шум в ушах, позже появляется выраженное головокружение, тошнота и рвота, нарушается координация, что свидетельствует о вовлечении в процесс воспаления внутреннего уха (лабиринт).
- Заболевания сердца — миокардит.
- Воспалительный процесс почек — нефрит.
- Паротит затрагивает многие железы, в том числе молочную, из-за чего развивается мастит, щитовидную, что является причиной возникновения тиреоидита, в более позднее время, у женщин могут воспаляться железы половых органов — бартолинит.
- Вирус поражает суставы — артрит.
- В редких случаях перенесённое заболевание является пусковым механизмом в развитии диабета.
Заболевание острое с осложнениями, о хроническом паротите идёт речь чаще при других причинах поражения околоушных слюнных желёз (неинфекционной природы или иными вирусными инфекциями).
Казалось бы, выставить диагноз свинка сможет абсолютно каждый врач. После инкубационного периода он не представляет никаких сложностей. Увеличенные околоушные железы — это уже половина точного диагноза. Но не всё так просто. Воспаление слюнных желёз может быть признаком других заболеваний, а лёгкое или бессимптомное течение паротита помешает правильной и своевременной диагностике.
Что помогает выставить диагноз?

Кроме осмотра больного, нужен тщательный анамнез и уточнение наличия контактов с больными паротитом за последние дни.
Дополнительно обследуют поражённые органы, применяя специальные инструментальные методы.
Главное правило лечения — это изоляция человека от окружающих и домашний режим. Это поможет избежать дополнительного инфицирования. Госпитализация проводится лишь в случае тяжёлой формы инфекционного паротита либо при появлении осложнений.
В лечении паротита, главное, соблюсти несколько правил.

- Лечение паротита у взрослых и детей с нетяжелыми формами заключается в назначении противовоспалительных препаратов от простых нестероидных до гормональных при необходимости.
- Нет лекарств, направленных против возбудителя, поэтому во многих случаях лечение симптоматическое.
- Важным этапом лечения является диета — в еде приходится ограничивать острые блюда, преимущества отдают щадящему питанию отварным и тушёным блюдам, полностью исключаются экстрактивные продукты, возбуждающие аппетит (сладости, кофе и чай, алкоголь, окрашенные напитки, копчения и соленья).
- Используют жаропонижающие лекарственные средства и обезболивающие исходя из показаний.
- Если развился панкреатит в лечении врачи руководствуются тремя правилами: холод, голод и покой, стараясь минимизировать нагрузку на поражённый орган.
- Чтобы снизить вероятность такого последствия паротита для мужчин, как бесплодие применяют гормональные препараты в стандартных дозах, назначают сухое тепло и покой.
- Антибиотики не назначают, но прибегают к использованию физиопроцедур на поражённые органы.
- В случае тяжёлого течения лекарства вводят внутривенно в капельницах.
Кроме стандартных правил, по временной изоляции больного на 9 дней, всем детям в качестве профилактики делают прививку от паротита. Это активная профилактика заболеваний, вызванных вирусом.
Применяется вакцина — живая, ослабленная, которую вводят подкожно под лопатку либо в наружную часть плеча в дозе 0,5 мл однократно.
Когда делают прививку от паротита? В нормальных условиях вакцинацию проводят детям в 12 месяцев. Вакцина включает антитела против кори и краснухи. Ревакцинацию назначают в 6 лет, что способствует выработке защитных клеток против паротита практически на 100%. В случае нарушения графика или отказа от вакцинации в детском возрасте прививку делают всем желающим, а ревакцинация моновакциной должна проводиться не менее чем через 4 года.

Какие есть вакцины от паротита?
Паротитный менингит
Возбудитель — вирус эпидемического паротита, РНК-содержащий. В структуре поражений нервной системы, обусловленных вирусом эпидемического паротита, преобладают серозные менингиты (80 – 90 %). Заболевают чаще дети дошкольного и школьного возраста. Заболеваемость повышается зимой и весной.
У большинства больных менингит возникает на 3 – 6 день от начала эпидемического паротита и сочетается с другими проявлениями болезни: увеличением слюнных желез, панкреатитом, орхитом; в отдельных случаях может быть изолированное поражение мозговых оболочек. Отмечается повторный подъем температуры тела до 38 °С и выше, сильная головная боль (преимущественно в лобно-височньх отделах), многократная рвота. Интоксикация выражена незначительно. Появляются менингеальные симптомы, которые, как правило, выражены умеренно, отмечается их диссоциация (при наличии ригидности затылочных мышц и симптома Брудзинского I симптомы Кернига и Брудзинского II, III сомнительны или отсутствуют). Иногда отмечаются возбуждение или адинамия, преходящие симптомы нарушения ЦНС (гипер- или анизорефлексия, клонусы стоп, патологические стопные знаки, незначительная асимметрия лица, девиация языка, атаксия). В тяжелых случаях развиваются генерализованные судороги с потерей сознания.
Острый период продолжается 5 – 7 дней. Температура тела снижается литически к 3 – 5 дню, головная боль и рвота прекращаются ко 2 – 3 дню, менингеальные симптомы исчезают к 5 – 7 дню болезни. Однако нормализация состава цереброспинальной жидкости происходит поздно — не ранее 21 дня болезни (за счет малых и средних лимфоцитов, обладающих повышенной стойкостью к цитолизу). В большинстве случаев прогноз благоприятный.
При люмбальной пункции цереброспинальная жидкость прозрачная, вытекает под повышенным давлением; выявляется лимфоцитарный плеоцитоз, иногда значительный (до 500 – 1000 кл в 1 мкл); содержание белка у большинства больных нормальное или умеренно повышенное (0,3 – 0,6 г/л), содержание сахара и хлоридов не изменено.
В клиническом анализе крови отмечаются лейкопения, умеренный лимфоцитоз, нормальная или незначительно повышенная СОЭ.
Специфическая диагностика основана на выявлении противопаротитных антител в крови и ликворе. Диагностическим является нарастание титра специфических антител в 4 раза и более в динамике заболевания. Диагностический титр при однократном исследовании крови и ликвора составляет 1:80.
Герпетический менингит
Герпетический менингит вызывается вирусом простого герпеса (Herpes simplex) 1 и 2 типа, содержит ДНК. В организм человека возбудитель проникает преимущественно воздушно-капельным путем. В дальнейшем возбудитель пожизненно персистирует в различных нервных ганглиях с периодической реактивацией инфекционного процесса у лиц с иммунодефицитом.
В ряде случаев возможна генерализация инфекции с вовлечением в патологический процесс центральной нервной системы и развитием менингита. Характерны высокая лихорадка до 39 °С, выраженные симптомы интоксикации. Головная боль нарастающая, упорная, диффузная или с локализацией в лобно-височной области. Рвота многократная, не связана с приемом пищи. В начале болезни выявляются менингеальные симптомы (ригидность затылочных мышц, симптомы Кернига и Брудзинского). Часто первым проявлениям менингита предшествуют признаки ОРВИ, везикулезные высыпания на коже и слизистых оболочках. Однако чаще заболевание протекает в виде менингоэнцефалита. На 2 – 4 сутки появляются симптомы отека головного мозга: нарушение сознания в виде спутанности, отсутствие ориентации во времени и пространстве. Больные нередко становятся агрессивными. Появляются зрительные, слуховые галлюцинации, локальные или генерализованные судороги; очаговые симптомы в виде моно- или гемипарезов, расстройства координации движения, статическая атаксия.
Течение менингита острое. Температура тела нормализуется в течение недели, исчезают головные боли и менингеальные симптомы. При крайне тяжелых формах менингита и менингоэнцефалита возможен летальный исход.
Отмечаются изменения в цереброспинальной жидкости: ликвор прозрачный, вытекает под повышенным давлением, плеоцитоз умеренный, чаще лимфоцитарный, содержание белка повышено.
В гемограмме — умеренный лейкоцитоз, лимфопения, повышенная СОЭ.
Для подтверждения менингита вирус герпеса должен быть выделен из ликвора и крови. Экспресс-методы позволяют быстро и в ранние сроки определить наличие антигена ВПГ в ликворе и крови (ИФА) или ДНК вируса (ПЦР). С целью определения специфических антител в крови и ликворе используют РН, РСК в динамике. Антитела появляются при первичном инфицировании на 2 неделе и достигают максимума на 3 неделе. В дальнейшем они могут сохраняться на протяжении всей жизни.
Читайте также:
