Отравление хлорфеноксикислотами и их лечение
Добавил пользователь Дмитрий К. Обновлено: 13.01.2026
Интоксикация — это отравление организма ядами или токсичными веществами.
Яды — это вещества, которые при попадании в организм в определенных небольших дозах нарушают жизнедеятельность (влияют на работу центральной нервной системы и т.д.), отравляют тело, вызывают заболевания и смерть.
Токсины — это яды биологического происхождения, они вырабатываются растениями, морскими обитателями, паразитами, вирусами и т.п.
Детоксикация — это разрушение попавших в организм ядов и удаление их из организма.
- Тошнота и рвота;
- Головокружение;
- Понос;
- И многие другие симптомы в зависимости от типа отравляющего вещества.
Этапы детоксикации организма
Дома можно справляться лишь с очень легкими отравлениями, а в остальных случаях нужно быстро звонить в Скорую помощь.
При отравлении необходимо помочь организму:
- Промывание желудка, чтобы быстрее вывести яд. Для этого в желудок через зонд вводят жидкость и промывают, и это делают несколько раз каждые 3-4 часа.
- Использование абсорбирующих препаратов (например, активированного угля, энтеросгеля, полисорба), которые впитывают ядовитые вещества, которые затем нужно вывести.
- Форсированный (ускоренный) диурез. Это процедура, при которой пострадавший пьет много специальной жидкости, а затем — мочегонные, чтобы ускорить работу почек и скорее вывести ядовитые вещества.
- Затем врач подбирает дальнейшие методы в зависимости от отравляющего вещества и степени отравления.
Методы борьбы с интоксикацией
В целом методы детоксикации можно разделить на естественные (тело само справляется с интоксикацией) и искусственные. Помимо вышеперечисленных есть еще методики против интоксикации:
- Слабительные. Используются вазелиновое масло, алмагель, эмульсия растительного масла. Этот метод (как и вышеперечисленные три) относится к естественным, а следующие — к искусственным.
- Перитонеальный диализ. Токсины из крови попадают в брюшинную жидкость. С помощью катетера в брюшину вводится раствор, который периодически заменяется. Таким образом очищаются кровь и ткани. Но для риска инфекции после процедуры нужны антибиотики.
- Гемосорбция. В специальный аппарат нагнетается кровь и проходит через активированный уголь, поглощающий токсины.
- Гемодиализ. Для процедуры используется специальный аппарат, заменяющий почку, который фильтрует кровь.
- Подключение искусственной печени.
- Переливание крови. Проводится в определенных случаях. Так, кровь донора медленно вливается, а пораженная кровь с такой же скоростью выводится.
- Гипервентиляция легких. Если яд попал через воздух, то пациента подключают к аппарату искусственного дыхания, в результате чего восстанавливается состав крови и обмен веществ.
- Плазменные методы, например, плазмосорбция. Плазма прогоняется через специальный аппарат, очищается и вводится обратно пациенту.
- Нейтрализация ядов антидотами. Для этого важно знать, чем отравился человек.
Интоксикация и методы борьбы с ней
Чаще всего люди прибегают к детоксикации по причине зависимости. Алкоголь и наркотики — это яды, отравляющие организм. И стоит знать те методики, которые вместо ожидаемой пользы принесут вред. Вот что об этом говорит главный нарколог Минздрава РФ Евгений Брюн:
«Например, на рынке предлагают быстрые опиатные детоксикации. На 72 часа человека вводят в наркоз. Через капельницу больному вводят препарат – антагонист опиатных рецепторов. По идее, за трое суток абстиненция должна пройти. Но фокус в том, что все это время организм получает еще и наркотическую нагрузку барбитуратами, которая, в свою очередь, способна вызывать усиление органической патологии головного мозга. И еще: после таких процедур влечение к наркотикам бывает столь велико, что люди сразу из клиники убегают колоться дальше.
То же самое касается методов плазмафереза и гемодиализа, в просторечии – очищение крови. Патологическое влечение к наркотикам или алкоголю после них резко возрастает.»
Детоксикация как часть реабилитации в центре Здоровое Ставрополье
Яды и токсины откладываются в тканях тела независимо от использования перечисленных выше методик их выведения. А избавиться от этих отложений можно только с помощью специального шага программы реабилитации, предоставляемой в нашем центре.
Если человек принимал алкоголь или наркотики, этот шаг помогает избавиться от скрытого влияния этих ядов: усталость, депрессии, раздражительность и т.п., вызванные попаданием токсинов обратно в кровь. Это немедицинская детоксикация, лекарства и медицинские методики здесь не используются.
Позвоните нам сейчас, чтобы узнать больше о программе!
Отравление хлорфеноксикислотами и их лечение
В одном случае абсорбция 2,4-дихлорфенола через кожу привела к смерти.
а) Отравление МХФП. Два пожилых человека в возрасте около 70 лет проглотили неустановленное количество МХФП (2-метил-4-хлорфеноксипропионовой кислоты). У обоих развились кома, мышечные судороги, артериальная гипотензия, гиперкалиемия, преходящая тромбоцитопения и почечная недостаточность. Припадков не было.
Почечная недостаточность была вторичной относительно радбомиолиза (повышенный сывороточный миоглобин, повышенная сывороточная альдолаза), который мог быть и следствием мышечных судорог, и результатом прямого токсического действия на мышцы. Гиперкалиемия была обусловлена почечной недостаточностью, поражением мышечных клеток и метаболическим ацидозом. Оба пациента выздоровели.
б) Вьетнам. Обследование мужчин, служивших в армии США с 1965 по 1971 г., показало, что ветераны войны во Вьетнаме страдают от депрессии, более выраженного чувства тревоги, злоупотребления алкоголем или алкогольной зависимостью. Обследование ветеранов военно-воздушных сил из подразделения, осуществляющего разбрызгивание гербицидов, выявило увеличение числа случаев карцином базальных клеток, но не отмечено случаев меланом или системного рака при сравнении с ветеранами, не подвергавшимися воздействию гербицидов.
Не отмечено также повышения частоты болезней печени и сердечно-сосудистой системы. Не выявлено повышенного риска смертности, обусловленной злокачественными неоплазмами, или случаев смерти, связанных с нарушением кровообращения.
в) Канцерогенез. Рабочая группа Медицинского института Национальной академии наук собрала достаточно убедительные доказательства того, что существует статистически значимая зависимость между экспозицией к гербицидам и развитием саркомы мягких тканей, болезни Ходжкина, неходжкинской лимфомы, хлоракне и поздней порфирии; получены ограниченные или предположительные данные о взаимосвязи между экспозицией к гербицидам и развитием рака дыхательных путей, рака простаты и множественных миелом; есть неподтвержденные данные, демонстрирующие взаимосвязь с большинством других видов рака и расстройств.
Что касается таких видов рака, как рак кожи, желудочно-кишечной системы, мочевого пузыря и головного мозга, то было проведено достаточное число хорошо организованных исследований, которые позволяют сделать вывод об отсутствии связи между этими болезнями и экспозицией к гербициду.
В большинстве из упомянутых исследований вели наблюдение за состоянием здоровья промышленных и сельскохозяйственных рабочих, которые подвергались воздействию значительно более высоких концентраций гербицидов и в течение значительно более продолжительного времени, чем среднестатистический солдат, служивший во Вьетнаме. Комиссия рекомендовала создать независимое агентство для определения степени экспозиции к гербицидам, которой подвергались военнослужащие США во время войны, посредством реконструирования хода событий.
Изучение уровня смертности среди рабочих химических предприятий США, подвергающихся воздействию веществ, загрязненных ТХДД, побудило исследователей рекомендовать следующее: если в истории болезни рабочего отмечена саркома мягких тканей, необходимо установить, была ли экспозиция к диоксинам. Диагностическое исследование лиц, подвергающихся экспозиции к этим химикатам, должно включать выявление саркомы мягких тканей. Имеющиеся к настоящему времени сведения дают основания считать ТХДД канцерогеном.
г) Тератогенез. Хотя в опытах на животных ТХДД оказывал тератогенное действие, обследование австралийских и американских военных, подвергавшихся воздействию гербицида Agent Orange, не выявило повышения частоты врожденных уродств у их детей. В целом дети ветеранов, испытавших более сильное воздействие ТХДД, не подвержены повышенному риску врожденных пороков, однако некоторые специфические виды пороков более распространены, чем ожидалось.
У женщин, подвергшихся действию диоксинов при аварии в Севесо в 1976 г., отмечено повышенное число спонтанных выкидышей, однако не выявлено различий между женщинами из районов с низкой, умеренной и высокой контаминацией. Данные, собранные после аварии в Севесо, не выявили повышенного риска врожденных пороков в связи с воздействием ТХДД.
д) Лабораторные данные отравления хлорфеноксикислотами:
- Аналитические методы. Метод высокоэффективной жидкостной хроматографии позволяет диагностировать острое отравление 2,4-Д и родственными соединениями с пределом обнаружения 20 мкг/мл.
В случаях умеренного и сильного отравления 2,4-Д следует провести следующие анализы: сывороточной альдолазы, креатинина, электролитов, гепатической аминотрансферазы и мочи.
У ветеранов войны во Вьетнаме, подвергшихся сильной экспозиции к гербициду Agent Orange, выявлено повышенное содержание ТХДД как в крови, так и в адипозной ткани. Корреляция между уровнями ТХДД в крови и адипозной ткани позволяет предположить наличие подвижного равновесия между ними и сделать вывод, что можно ограничиться измерением концентрации ТХДД в крови.
В 1986 г. отдел лабораторных исследований по гигиене окружающей среды Центров по борьбе с болезнями (США) разработал метод количественного определения ТХДД в сыворотке человека. Содержание ТХДД в сыворотке в высокой степени коррелирует с содержанием ТХДД в адипозной ткани. Период полувыведения ТХДД из организме человека составляет примерно 6—10 лет. Со времени потенциальной экспозиции во Вьетнаме прошло примерно 2—2,5 периода полувыведения ТХДД.
Медианы ТХДД у ветеранов войны во Вьетнаме (3 ppt), ветеранов, не служивших во Вьетнаме (3,9 ppt) почти одинаковы. Человеческая сыворотка в целом в популяции с неизвестной экспозицией к ТХДД содержит в среднем 47,9 ppg (и 7,5 pptr). Эти данные согласуются с концентрациями в адипозной ткани — 6,4—7,1 pptn. Адипозная ткань у ветеранов войны во Вьетнаме содержала 13,4 ppt, у гражданских лиц — 1,5 ppt и у ветеранов, не служивших во Вьетнаме, — 12,5 ppt.
е) Севесо. В Севесо, в Италии, по меньшей мере 1,3 кг ТХДД загрязнило населенный район площадью около 2 км2. У всех лиц с тяжелым хлоракне концентрации ТХДД превышали 12 000 ppt. Это в 3000—4000 раз превышало нормы. Данные показывают, что хлоракне — не очень чувствительный маркер открытой экспозиции к ТХДД: таким маркером является реальное измерение концентрации ТХДД в пробах ткани человека.
У рабочих, подвергающихся действию диоксина, концентрация в адипозной ткани в среднем составляет 246 ppt. У рабочих, не подвергавшихся воздействию ТХДД, концентрация в адипозной ткани составляла 8,6 ppt. У девяти рабочих, подвергавшихся воздействию ТХДД и в анамнезе имевших хлоракне в 1971 — 1973 гг., в 1990 г. концентрации ТХДД в сыворотке составляли 340 пг на 1 г липидов крови. Эта концентрация была выше, чем у рабочих без хлоракне (18 пг).
Уровни феноксигербицидов в тканях определяли у пациента, который умер через 30 ч после проглатывания МХФП, 2,4-Д и хлорпирифоса. После проглатывания примерно 44 г МХФП тканевая концентрация МХФП варьировала от 161 до 277 мкг/г. В головном мозге отмечено очень резкое различие между концентрацией МХФП в сером (75 мкг/г) и белом веществе (178 мкг/г). Пациент проглотил около 39 г 2,4-Д. Тканевая концентрация 2,4-Д варьировала от 180 до 301 мкг/г. Концентрация в сером веществе мозга составляла 186 мкг/г, а в белом веществе — 298 мкг/г.
Через 4 ч после проглатывания 5 мг/кг 2,4-Д максимальная концентрация вещества в плазме составляла около 25 мкг/мл.
д) Лечение отравления хлорфеноксикислотами. Четырех пациентов, проглотивших от 40 до 160 г 2,4-Д, лечили гемодиализом. Трое были госпитализированы в состоянии комы через 2—3 ч после проглатывания вещества. Выздоровление наступило после гемодиализа у троих пациентов и после гемодиализа и гемоперфузии через ионообменные смолы у четвертого. Они выжили после очень высоких концентраций 2,4-Д в сыворотке (177 мг/100 мл и 37 мг/100 мл).
После проглатывания МХФП двумя пациентами были применены трахеостомия, искусственное дыхание, промывание желудка, активированный уголь, слабительные средства, подача дополнительного кислорода, вливание плазмы и гемодиализ. Оба пациента выжили.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Отравление диоксином и его лечение
Некоторые ветераны вьетнамской войны потенциально подвергались воздействию диоксинов, которые применялись в военных целях в составе дефолианта "Agent Orange" [смеси 2,4,5-трихлорфеноксиуксусной кислоты (2,4,5-Т) и 2,4-дихлорфеноксиуксусной кислоты (2,4-Д) с добавкой ТХДД].
Наиболее крупномасштабные загрязнения диоксином происходили между 1962 и 1970 гг., когда 12 млн галлонов "Agent Orange" — дефолианта, содержащего наиболее токсичный диоксин, разбрызгивали над южными и центральными районами Вьетнама [98\. Обследование вьетнамского населения, проведенное в 1992 г., показало, что у людей, ранее живших в бывшем Южном Вьетнаме, содержание диоксина в крови и тканях было в 10 раз выше, чем у тех, кто жил в Северном Вьетнаме. Теперь, когда отношения между США и Вьетнамом улучшились, предполагается провести новые исследования, посвященные оценке воздействия этого опрыскивания на здоровье людей.
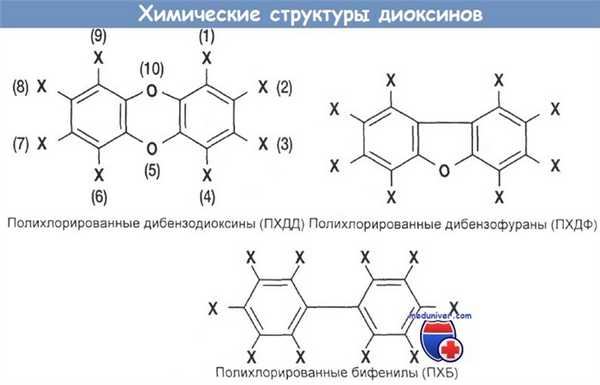
а) Структура и препаративная форма. Диоксины образуются в процессе производства многих хлорсодержащих органических растворителей, гексахлорфена и гербицида 2,4,5-Т. Как диоксины, так и фураны выделяются с выбросами отработанного угольного топлива электростанций; выхлопными газами двигателей, работающих на дизельном топливе; в результате неполного сгорания отходов, содержащих хлор, например ПВХ-пластиков.
в) Токсикокинетика. Диоксины попадают в организм при проглатывании, вдыхании и через кожу. Пути метаболического превращения ТХДД в организме человека не установлены. Метаболическое преобразование происходит главным образом в печени, где осуществляется детоксификация, основными метаболитами являются гидрокси- и метоксипроизводные ТХДД. Последние выводятся в виде глюкуронидных и сульфатных конъюгатов. Поскольку молоко липофильно по своей природе, у кормящих матерей нагрузка ТХДД снижается в результате лактации. Диоксины распределяются в органах в соответствии с содержанием в них липидов и легко аккумулируются в жировых отложениях.
Период полураспада ТХДД варьирует от нескольких часов (на поверхности растений) до 7,1 года (в сыворотке и жировых тканях человека).
- Дерматологические эффекты (хлоракне). Акневидные поражения могут появиться рано — через 1—3 нед после экспозиции к диоксину. Поражения представляют собой бледно-желтые кисты, которые образуются вследствие нарушенной дифференциации ацинар-ных сальных базальных клеток в кератиноцитах. Акне прежде всего появляются на лице, особенно на участках вокруг глаз, височных и скуловых частях, а также на верхней части туловища. В большинстве случаев хлоракне проходят через 1 —3 года. Хлоракне бывают также обусловлены хлор- и бромнафталинами, полихлорированными и полибромированными бифенилами (ПХБ, ПББ), пентахлорфенолом и тетрахлорбензолом.
Хлоракне — единственное явное последствие экспозиции к диоксинам, наблюдаемое у людей; болезнь может развиваться неделями или месяцами после экспозиции и зависит от индивидуальной предрасположенности человека. Она развивается в результате вдыхания, проглатывания или кожного контакта и свидетельствует о системной интоксикации.
Сообщалось и о других проявлениях воздействия диоксинов на кожу, например таких, как гиперпигментация, гирсутизм, повышенная хрупкость кожи, везикулярные высыпания.
- Неврологические эффекты. В исследованиях, проводившихся на людях, были получены противоречивые и неубедительные данные. После несчастья, происшедшего в Севесо, не отмечено ни одного случая периферической невропатии.
- Действие на печень. Нет данных, которые свидетельствовали бы о долговременном токсическом воздействии ТХДД на печень. В некоторых исследованиях выявлено преходящее повышение активности ферментов печени без клинической патологии. По данным эпидемиологического исследования рабочих, подвергавшихся воздействию ТХДД, не выявлено различий в сывороточном уровне ферментов печени у этой группы лиц и у людей из соответствующей контрольной группы.
- Действие диоксинов на репродуктивную функцию и развитие. Обследование вьетнамских военнослужащих, которые могли подвергаться воздействию "Agent Orange", не выявило увеличения числа инвалидизирующих врожденных дефектов у их потомства. Исследования, проводившиеся в районе Севесо, не выявили повышенного риска врожденных дефектов у лиц, подвергавшихся воздействию диоксинов.
- Канцерогенные эффекты. Агентство по охране окружающей среды и NIOSH считают, что ТХДД является "стимулятором рака" в сочетании с некоторыми другими химикатами. NIOSH классифицирует ТХДД как "потенциальный профессиональный канцероген", Агентство по охране окружающей среды рассматривает ТХДД как вероятный человеческий канцероген.
д) Клиника отравления диоксинами. Появление симптомов после сильной экспозиции к смесям, содержащим ТХДД, возможно через несколько дней или недель. В их число могут входить раздражение кожи, глаз и дыхательных путей, головная боль, головокружение и тошнота. Многие признаки и симптомы неспецифичны.

е) Лабораторные анализы при отравлении диоксинами. Некоторые исследователи полагают, что у лиц, подвергавшихся долговременной экспозиции, уровень диоксинов в сыворотке коррелирует с уровнем диоксинов в адипозной ткани. Проведение анализов концентраций ТХДД в сыворотке или жировой ткани методом газовой хроматографии с масс-спектрометрией требует больших затрат денег и времени, поэтому проводить такой анализ не рекомендуется. Концентрации порядка 20 ppm в адипозной ткани определяли у лиц, которые, насколько известно, не подвергались воздействию ТХДД. У людей в районе Севесо в Италии, подвергшихся воздействию ТХДД в результате аварии, концентрации этого вещества были в тысячу раз выше, чем в среднем у людей, не подвергавшихся экспозиции, при этом у первых не было отмечено каких-либо заболеваний.
ж) Лечение отравления диоксинами. При хронической экспозиции к веществам, содержащим диоксин, лечение преимущественно поддерживающее. Очень важно вывести пациента из зоны, где находится источник экспозиции. Хлоракне часто оказывается рефрактерным и не поддается лечению обычными средствами, применяемыми против акне. В течение длительного времени на кожу наносили разбавленную ретиноевую кислоту и вводили тетрациклин с целью лечения пустулезных фолликулов. В тяжелых случаях может помочь хирургическое вмешательство или дермабразия.
Для лиц, постоянно питающихся рыбой, источником экспозиции к полихлорированным дибензофуранам и дибензодиоксинам может стать загрязненная рыба, например, выловленная в Балтийском море. Клинические последствия такой экспозиции остаются невыясненными.
В Великобритании Комитет по токсичности химических веществ в пищевых продуктах, товарах потребления и в окружающей среде установил максимально допустимую норму потребления для всех диоксинов — количество, эквивалентное пг ТХДД на 1 кг массы тела в день. В Западной Германии считают допустимым, чтобы взрослый человек потреблял 1,3 пг диоксина на 1 кг массы тела в день.
Источники диоксина перечислены ниже. Структура диоксинов и фуранов представлены на рисунке ниже.
В одном случае прием внутрь 199,5 г МХФП вместе с иоксинилом и гормональным гербицидом вызвал интоксикацию с летальным исходом. Через 30 ч после проглатывания 41 г МХФП с 2,D-Д и хлорпирофосом в другом случае наступила смерть.
Отравления в быту. Как помочь?
С развитием медицины все же не ушла проблема отравлений, возникающих в быту. Отравлением называют острое патологическое состояние химической этиологии, когда на организм воздействует определённое критическое количество отравляющего вещества, то есть вещества, которое вызывает нарушение функционирования органов и систем, представляющее угрозу жизнедеятельности.
Встречаются бытовые отравления повсеместно, и частота их встречаемости остается просто огромной. В России острые отравления составляют 250-300 человек на 100 тыс. населения ежегодно. Это намного больше заболеваемости острым инфарктом миокарда.
Подавляющее большинство случаев носят случайный характер. Суицидальные попытки составляют почти 20%, а отравления на рабочем месте всего 2%. Наиболее часто отравляются в быту дети — около 50% (страны Западной Европы и США) и около 8% в России. Основной причиной отравлений служат лекарственные препараты, которые оставляются родителями совершенно бесконтрольно. По суицидальному фактору лидируют женские отравления, по случайности в быту — мужские.
Стадии отравления
По мере того, как патологический процесс отравления развивается, он проходит несколько стадий:
Токсигенная, или ранняя. На этой стадии возникает первичный контакт с отравляющим веществом. Повреждаются ткани, клеточные мембраны, разрушаются белки;
Соматогенная. В этой стадии организм бросает все усилия на то, чтобы поддержать постоянство среды, то есть гомеостаз.
Виды отравлений по способу поступления отравляющего вещества подразделяются на:
Поступление вещества через рот, или пероральные. Чаще всего они возникают в быту; ребёнок и бытовая химия
Чрезкожные (перкутанные) — проникновение токсина осуществляется через повреждённые кожные покровы;
Проникающие вглубь кожи — инъекционные, укусы;
Полостные. Возникают при введении токсина в наружный слуховой проход, влагалище, прямую кишку.
По характеру течения отравления различают:
Острые. При этом характерно острое начало и развитие специфических особых симптомов;
Хронические — симптоматика нарастает постепенно или при поступлении яды малыми дозами длительное время. Примером может служить алкогольная интоксикация.
Отравления также распределены по степени тяжести состояния пациента:
Лёгкая степень тяжести;
Тяжёлая и крайне тяжёлая степень.
На данный момент известно более 500 видов отравляющих веществ. Различают вещества нейротоксического, кожно-нарывного, кардиотоксического, пульмотоксического, нефротоксического, гепатотоксического действия, которые вызывают сильное отравление организма.
Этапы терапии
Предупредить дальнейшее проникновение и всасывание яда в организм, а также скорейшее его выведение (элиминацию). Это возможно осуществить очищением желудочно-кишечного тракта или других органов в зависимости от того, каким путём вещество проникло в организм.
Обезвреживание токсина при помощи антидотов;
Проведение симптоматической терапии для поддержания жизнедеятельности органов и систем.
Бытовые отравления очень широко распространены и тем самым происходит усугубление прогноза, потому что помощь оказывается людьми, не имеющими к медицине никакого отношения.
Пероральный способ проникновения в организм токсического вещества наиболее распространённый. Первыми моментами детоксикации должны стать:
Промывание желудка. Промывания желудка может проводиться, как «ресторанным» способом с применением стакана воды и раздражением корня языка, так и желудочного зонда;
Лекарственные рвотные препараты при отравлении. Их нельзя назначать детям до 5 лет, при тяжёлом состоянии пациента, при отравлении щелочными и кислотными веществами. При неправильном назначении рвотные препараты могут вызвать повреждение слизистой оболочки ЖКТ и кровотечение. Рвоту можно стимулировать употреблением за наиболее короткий срок наибольшего количества воды с раздражением корня языка. Раствор поваренной соли в соотношении с тёплой водой 1:1 также способствует появлению рвоты;
Слабительные. Применяется данная группа препаратов при отравлении веществами с замедленным периодом всасывания.
Адсорбенты (средства от отравления). Эти лекарственные средства работают по одному из 4 сорбционных механизмов: энтеросорбция, наружная, или аппликационная сорбция, детоксикация и сорбция крови и других жидких сред вне организма, сочетанная детоксикация каскадного типа. В быту применяется в основном энтеросорбция. Энтеросорбенты на данный момент представлены несколькими поколениями: 1 поколение — активированный уголь, 2 поколение — гранулированные синтетические препараты, 3 и 4 поколение представлены сухими волокнистыми таблетками. Последние поколения сорбентов наиболее эффективны, так как они быстро поглощаются, волокнистые структуры находятся в очень маленьком объёме, оказывают лечебное действие подобное гранулированным сорбентам.
К сорбентам относится активированный уголь, действие которого мы вкратце рассмотрим. Активированный уголь наиболее распространённый энтеросорбент. Представляет он собой вещество пористой структуры, получаемое из углеродосодержащих материалов органической природы. Поверхностная активность угля объясняет его высокую эффективность при отравлениях. Активированный уголь может успешно поглощать алкалоиды, токсины растительного и бактериального происхождения, соли тяжёлых металлов, производные синильной кислоты, фенола, газы, сульфаниламиды. В отношении кислот и щелочей уголь малоактивен.
Особенности применения активированного угля
При использовании данного препарата должна быть создана достаточно высокая концентрация его в желудочно-кишечном тракте. Недостаток препарата приведёт к свободному нахождению токсинов в желудке и кишечнике, проникновению вредных веществ в кровь. При заполненном едой желудке концентрация угля должна быть повышена в несколько раз из-за возможности сорбции пищевых масс.
Длительность приёма активированного угля различена в зависимости от типа отравляющего вещества. При использовании других лекарственных веществ одновременно с углем автоматически снижает их эффективность.
Активированный уголь при отравлении принимают внутрь в виде порошка в дозе 20-30 г. Это соответствует 80-120 таблеткам. Повторный приём можно осуществить уже через 4-6 часов. Иногда побочным действием активированного угля могут быть запоры, диспепсические проявления. Иные энтеросорбенты также обладают подобными нежелательными эффектами. К примеру, Смекта.
Ботулизм
Подавляющему большинству россиян известно, что употребление некачественных консервированных или копченых продуктов может привести к тяжелому заболеванию – ботулизму. Это острое заболевание инфекционно-токсического генеза, вызываемое возбудителем Clostridium botulinum и токсичным продуктом ее жизнедеятельности, который является сильнейшим ядом биологического происхождения. Именно ботулотоксин делает заболевание крайне тяжелым, а зачастую смертельным.
Что такое ботулизм
Бактерии Clostridium botulinum повсеместно присутствуют в почве, однако из-за высокой требовательности микроорганизмов к условиям для размножения заболевание у людей возникает редко. К примеру, в Москве ежегодно регистрируется около 15-20 случаев ботулизма, а в целом на территории России – не более 200 случаев в год.
Для быстрого устойчивого роста популяции клостридии, являющейся возбудителем ботулизма, необходимо отсутствие кислорода и благоприятная температура в пределах 30-35 градусов Цельсия. Наиболее часто такая среда создается при домашнем консервировании в герметично закрытой банке, солении и копчении. Бактерия бурно размножается в консервированном продукте, обильно выделяя токсин. Чем выше численность бактерий в продукте, тем больше в нем ботулотоксина и, соответственно, выше риск отравления. Размножение бактерий возможно и в кишечнике человека, в этом случае заболевание развивается медленнее.
Палочка ботулизма Clostridium botulinum существует в двух формах – вегетативной – способной к размножению, и споровой – чрезвычайно устойчивой к неблагоприятным внешним факторам. Вегетативная форма бактерии выдерживает контакт с раствором поваренной соли, кислой средой и специями, однако не переносит присутствия кислорода. Она может сохраняться в жизнеспособном состоянии в течение нескольких лет, но не выдерживает 15-минутного кипячения. Споровая форма ботулизма еще более устойчива: сохраняется в течение нескольких десятилетий, в кипятке выдерживает до 6 часов, переносит замораживание, сушку, воздействие 18% солевого раствора. Гибель спор клостридии наступает после получасового автоклавирования при температуре не ниже 120 градусов.
Токсин ботулизма обладает достаточно высокой устойчивостью: в природе сохраняет активность до 118 часов, высокая концентрация поваренной соли (18%) не оказывает на него инактивирующего воздействия. В тоже время токсин в течение 10 минут полностью разрушается при нагревании до 100 °С и инактивируется щелочными растворами (рН более 8) и алкогольными напитками.
Виды заболевания
В зависимости от этиологии, ботулизм может быть:
- пищевым – это наиболее распространенный вид заболевания, возникающий вследствие употребления в пищу продуктов, зараженных Clostridium botulinum;
- раневым – развивающимся из-за контакта раневой поверхности у пациента с поверхностью, на которой присутствуют бактерии;
- детским – развивающимся только у младенцев первого полугода жизни из-за нарушения родителями гигиенических рекомендаций по уходу за ребенком;
- дыхательным – в этом случае возбудитель попадает в организм через органы дыхания в виде спор, в большом количестве распыленных в воздухе (например, при применении бактериологического оружия).
Все перечисленные разновидности, кроме пищевой, встречаются крайне редко. Передача ботулизма от инфицированного человека к здоровому невозможна.
Как избежать инфицирования

Согласно рекомендациям Роспотребнадзора, для профилактики ботулизма следует:
- использовать только консервы, приготовленные промышленным способом;
- ни в коем случае не употреблять в пищу консервы с вздутой крышкой;
- хорошо отмывать от частиц грунта овощи, фрукты и грибы;
- не использовать для домашнего консервирования растительные продукты со следами порчи;
- пойманную или купленную рыбу быстро избавить от внутренностей и хорошо вымыть, после чего хранить в холоде;
- не консервировать, а солить грибы и овощи;
- перед использованием в пищу проваривать консервированные продукты около получаса, чтобы разрушить ботулотоксин.
Следует знать, что продукты, зараженные Clostridium botulinum, по вкусу, цвету и запаху неотличимы от качественной пищи. Лучший способ избежать отравления – термообработка любых консервов в течение 15-20 минут. Это поможет избежать не только ботулизма, но и других кишечных инфекций, вызывающих отравления и воспаления ЖКТ.
Что происходит в организме человека
Инкубационный период при ботулизме вариабелен и может продолжаться от 2 часов до 5 суток, но, как правило, симптомы отравления появляются в течение первых 2-6 часов после попадания бактерии и продуктов ее деятельности в организм. Ботулотоксин начинает проникать в кровь уже в ротовой полости. Основная его часть всасывается в тонком кишечнике и затем распространяется по всему организму. Токсин очень быстро поражает нервные волокна, блокируя передачу к мышечной ткани нервных импульсов, поступающих от головного и спинного мозга. Из-за этого функция мышечных волокон снижается либо полностью прекращается.
От паралича страдают глазные и глотательные мышцы, затем межреберные и мышцы диафрагмы. Уменьшается перистальтическая деятельность кишечника, падает защитная активность лейкоцитов, изменяются метаболические процессы в эритроцитах, в результате чего снабжение кислородом тканей резко ухудшается. Человек испытывает затруднения с дыханием, которые вскоре, если не будет оказана срочная медицинская помощь, приведут к летальному исходу.
Как распознать ботулизм
К основным симптомам ботулизма относят:
- сухость во рту, тошноту, изменение голоса, хрипоту, боль при глотании;
- двоение в глазах, ухудшение зрения (туман, мушки перед глазами);
- опущение верхнего века, расширение зрачков, косоглазие, птоз;
- отсутствие мимики, бледность кожи, шаткость походки, нарушения координации;
- симметричный парез и паралич конечностей, дыхательной мускулатуры (чувство сдавливания грудной клетки);
- вздутие и боли в животе, понос 3-5 раз в день.
При появлении у человека хотя бы одного-двух из перечисленных признаков ботулизма необходимо срочно обращаться к врачу. Промедление чревато самыми тяжелыми последствиями, так как быстро развивающийся паралич мышц дыхательной системы неминуемо приводит к смерти больного.
Диагностика ботулизма в медицинском учреждении включает лабораторные анализы, направленные на обнаружение ботулотоксина и бактерий в рвотных массах и крови пациента. Кроме того, на наличие токсина обязательно исследуются продукты, которые предположительно стали причиной отравления.
Как лечат больных ботулизмом
В домашних условиях первая помощь при ботулизме заключается в скорейшей доставке больного в медицинское учреждение. Чем быстрее это будет сделано, тем выше шансы на благополучное выздоровление. Одновременно следует промыть больному желудок водным раствором питьевой соды (20 г на литр воды), поставить содовую очистительную клизму и дать энтеросорбент.
Перечисленные действия замедлят действие токсина и помогут частично вывести его из организма. Однако они не отменяют вызов скорой помощи и доставку пациента в лечебное учреждение, поскольку при сильной интоксикации у больного может очень быстро развиться паралич дыхательных путей и асфиксия, которая приводит к летальному исходу.
Лечение ботулизма в АО «Медицина» (клиника академика Ройтберга)
Терапия заболевания включает в себя следующие действия:
- промывание желудка при помощи специального зонда, чтобы удалить остатки зараженной пищи;
- кишечный диализ при помощи специального раствора;
- введение антитоксической сыворотки в соответствии с типом обнаруженных бактерий (А, С или Е);
- введение препаратов для инфузионной терапии для ускорения дезинтоксикации, восстановления водно-электролитного баланса, устранения белковых нарушений;
- введение антибактериальных препаратов;
- меры по устранению гипоксии и ее последствий;
- лечение осложнений ботулизма.
В зависимости от тяжести отравления и общего состояния здоровья лечение ботулизма занимает от нескольких дней до месяца. Однако при своевременном медицинском вмешательстве и соблюдении клинических рекомендаций ботулизм рано или поздно полностью излечивается, а деятельность нервной системы восстанавливается без малейших последствий для ее функционирования.
Вопросы и ответы
Какие продукты вызывают ботулизм наиболее часто?
Медицинская статистика свидетельствует, что первое место среди причин ботулизма занимают домашние консервы – маринованные грибы и огурцы, а также окорока домашнего копчения и сыровяленые колбасы. Менее часто отравление вызывают домашние соления, копченая или вяленая рыба, мясные и рыбные консервы. В редких случаях источником инфекции становится пчелиный мед, картофельный салат с жареным луком в большом количестве масла без последующей термической обработки, маринованные побеги бамбука.
Как можно заразиться ботулизмом?
Источник инфекции ботулизма может быть обнаружен в любых продуктах, контактировавших с зараженной почвой или содержимым кишечника животных, птиц, рыб, в которых находились споры бактерий. Употребление в пищу плохо вымытых продуктов или домашних консервов, приготовленных с недостаточным соблюдением условий стерилизации – вот основные источники заражения.
Как распознать ботулизм у ребенка?
Признаки заболевания ботулизмом у детей неотличимы от симптоматики взрослых людей: боли в животе, понос, изменение голоса или характера плача, у младенцев – неспособность удерживать головку и т.д. Поскольку заболевание развивается очень быстро, при малейшем неблагополучии следует сразу же обратиться к врачу. Своевременно оказанная помощь и соблюдение клинических рекомендаций при ботулизме у детей позволяют избежать наихудших последствий при отравлении.
Читайте также:
- Миазы и офтальмомиазы. Причины и классификация
- Симптомы гастрита - лечение, причины, осложнения
- Диагностика внутричерепного идиопатического воспалительного псевдотумора по КТ, МРТ
- Механизм действия опиоидов - морфина и трамадола
- Клиника отогенных внутричерепных осложнений. Тактика при внутричерепных осложнениях
