Отрыв сухожилия глубокого сгибателя пальцев
Добавил пользователь Евгений Кузнецов Обновлено: 20.01.2026
Лечение подкожных разрывов сухожилий сгибателей кисти
Причины возникновения подкожного разрыва сухожилия:
а) травма,
б) дегенерация сухожилий, в таких случаях речь идет о «спонтанном», правильнее о патологическом разрыве сухожилия.
Разрыв может произойти на различных уровнях. Эти разрывы, по данным Буннелла и других авторов, могут локализоваться в следующих местах:
1. полный отрыв мышцы и сухожилия от кости,
2. разрыв в пределах брюшка мышцы,
3. на границе сухожилия и мышцы (около musculotendinosus junctura),
4. в области запястья,
5. на уровне оснований пальцев,
6. на уровне средних фаланг,
7. у прикрепления сухожилия сгибателя.
Подкожный разрыв сухожилия глубокого сгибателя на месте прикрепления его — с отрывом кости от концевой фаланги или без нее — является чрезвычайно редким. Первый случай такого разрыва был описан Робентиш.
Мезон до 1930 г. нашел в литературе всего четыре случая разрыва сухожилий сгибателей (случаи опубликовали Шлаттер, Лессинг, Торн и Канавель). Из этих случаев локализация разрыва на месте прикрепления сухожилия описана Канавелем. Крёмер среди 1373 свежих повреждений кисти наблюдал всего один случай подкожного разрыва сухожилия глубокого сгибателя с отрывом кости.
Рёмер опубликовал 4 подобных случая, а Штринге в венской травматологической больнице за 4 года наблюдал 9 случаев разрыва сухожилия с отрывом кости. Среди 12 больных Поша с разрывом сгибателей в семи случаях наблюдался разрыв сухожилия глубокого, в одном случае поверхностного сгибателя пальца, а в остальных случаях—длинного сгибателя большого пальца.
Среди оперированных им больных отрыв сухожилия глубокого сгибателя от места прикрепления наблюдался в двух случаях, причем один из них сопровождался отрывом осколка кости. Мей также опубликовал случай отрыва сухожилия глубокого сгибателя от места прикрепления.
Сами мы наблюдали два случая подкожного разрыва сухожилия сгибателя, которые уже опубликованы Кошем и Фаркашем.
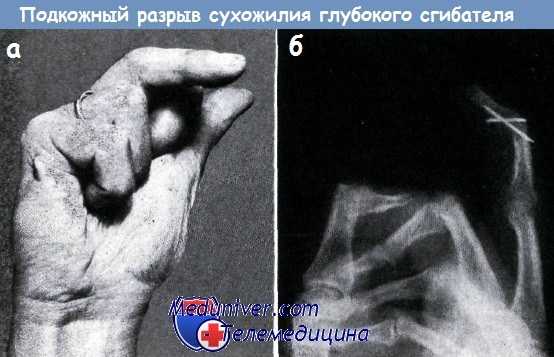
а) Случай изолированного разрыва сухожилия глубокого сгибателя,
б) Рентгеновский снимок тенодеза (с фиксацией двумя спицами Киршнера) концевого сустава, произведенного по поводу повреждения
Первый случай: женщина 58 лет. Упала на лестнице и тяжесть своего тела удержала на среднем пальце правой кисти. После этого палец соответственно уровню среднего сустава стал набухшим, а последняя фаланга пальца перестала двигаться. Через 4 месяца после травмы произведен тенодез дистального конца разорванного сухожилия глубокого сгибателя при сгибании в концевом суставе пальца до 30°. Такое положение фиксировалось двумя чрезкостно проведенными перекрещенными спицами Киршнера. Такое положение пальцев создало больной возможность продолжать свою работу.
Второй случай: студент-африканец, 24-х лет. В течение 4-х недель после травмы в концевом суставе безымянного пальца активное сгибание было невозможно. При операции конец сухожилия глубокого сгибателя, оторванный от места прикрепления, оказался закругленным. Конец сухожилия при помощи зонда Буннелла был подведен на свое место и фиксирован удаляемой нейлоновой нитью, проведенной через кость (основание ногтевой фаланги). Движения концевой фаланги пальца восстановились на десятой неделе до 2-ой степени — по системе оценки Уайта.
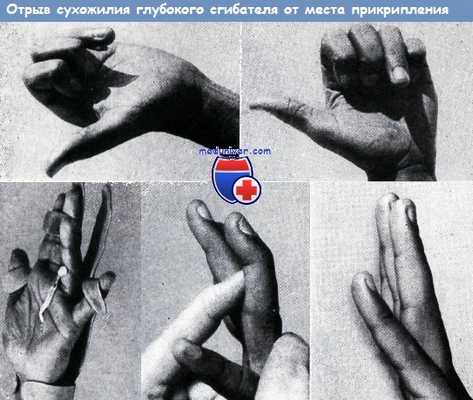
Отрыв сухожилия глубокого сгибателя от места прикрепления. Результат оперативного лечения
Обстоятельства травмы в обоих случаях сходны. Очевидно, подкожный разрыв сухожилия глубокого сгибателя наступает при внезапном и сильном разгибании сильно согнутого пальца. Подобные травмы могут возникать: при падении на согнутые кончики пальцев, при внезапном захвате какого-либо предмета, при падении тела (падение с лошади, захват держателя в трамвае и т. д.), при сильном ударе по кончику пальца (баскетбол), при действии насильственной тяги (внезапное открывание двери) и т. д.
Патологические («спонтанные») разрывы, при отсутствии более или менее значительной травмы, возникают в связи с туберкулезом и тендосиновитом.
Как правило, при разрыве сухожилия сгибателя больные не чувствуют боли. Первым симптомом, обращающим внимание больного, является прекращение сгибания поврежденного пальца. Однако через некоторое время появляются боли и припухлость. После исчезновения этих симптомов сохраняется отсутствие сгибания. При этом разгибание может быть выполнено, но активное сгибание отсутствует. Дистальная фаланга, как правило, находится в положении гиперэкстезии ввиду выпадения функции глубокого сгибателя.
Иногда через 24 часа после травмы на месте разрыва появляется гематома. Ногтевая фаланга становится более плоской, чем на здоровом пальце. На рентгеновском снимке можно видеть небольшой костный осколок в случае, если отрыв сухожилия от места прикрепления произошел с отрывом костной ткани. Штринге наблюдал на рентгеновских снимках концевых фаланг костные дефекты треугольной формы, длиной в 6—8 мм, составляющие 1/3—1/2 суставной поверхности. В четырех из 9 случаев автор наблюдал тени костных осколков с ладонной стороны у средней или концевой фаланг. Они являлись участками кортикального слоя основной фаланги, к которому прикрепляется сухожилие сгибателя пальца, эти участки кости сместились при сокращении сухожилия.
Лечение: операция в возможно более ранний срок. Если такое повреждение оперируется поздно, то, вероятнее всего, будет возникать необходимость свободной пересадки сухожилия ввиду наступающего укорочения как мышцы, так и сухожилия.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Контрактура Дюпюитрена - симптомы и лечение
Что такое контрактура Дюпюитрена? Причины возникновения, диагностику и методы лечения разберем в статье доктора Никитина А. В., кистевого хирурга со стажем в 14 лет.
Над статьей доктора Никитина А. В. работали литературный редактор Вера Васина , научный редактор Никита Геращенко и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Контрактура Дюпюитрена (Dupuytren's contracture) — это деформация кисти, при которой пальцы сгибаются и перестают разгибаться.
Контрактура развивается в результате прогрессирования болезни Дюпюитрена — наследственного заболевания, при котором разрастается соединительная ткань ладонного апоневроза (тонкой плотной плёнки между кожей и глубокими образованиями кисти: сухожилиями, нервами и сосудами).
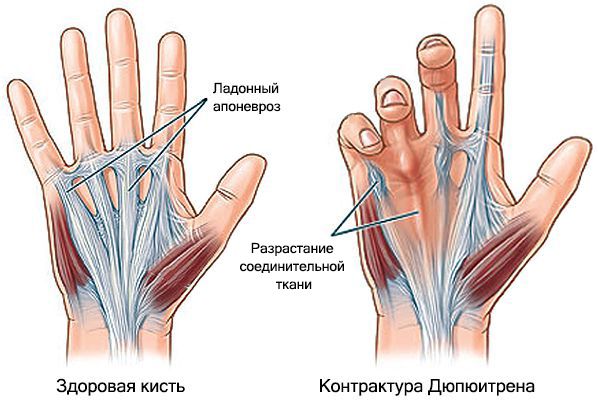
Впервые симптомы этой болезни описал в 1614 году анатом Ф. Платтер. В 1822 году хирург Э. Купер более детально изучил заболевание и предположил, что деформация кисти развивается из-за поражения ладонного апоневроза. Для лечения болезни Купер предложил подкожную фасциотомию, т. е. рассечение тяжей апоневроза.
В 1831 году французский врач и анатом Г. Дюпюитрен наиболее полно описал эту патологию. Он провёл эксперименты и доказал, что контрактура действительно развивается из-за поражения ладонного апоневроза, а также предложил для лечения болезни открытую фасциотомию — метод оперативного лечения, при котором скальпелем рассекают кожу и апоневроз [13] . С того времени контрактуру называют его именем.
Контрактура Дюпюитрена относится к фиброматозам, как и болезни Леддерхозе и Пейрони. При болезни Леддерхозе ограничено разгибание пальцев на стопе, из-за чего трудно ходить. При болезни Пейрони возникает искривление полового члена.
Также выделяют « тыльные узелки Дюпюитрена » (knuckle pads, garrod pads — подушечки скрипача) — узелки на пальцах, которые чаще возникают от перегрузок, например у музыкантов, играющих на струнных инструментах. По изменениям тканей они похожи на поражение ладонного апоневроза при контрактуре Дюпюитрена.
Распространённость
Болезнь Дюпюитрена встречается примерно у трёх из 100 человек. Чаще всего она возникает у голубоглазых и зеленоглазых мужчин европеоидной расы старше 40 лет, у которых в роду уже были случаи такого заболевания [2] .
Причины контрактуры Дюпюитрена
Хотя заболевание генетическое, известны состояния и факторы, которые способствуют развитию контрактуры. Их подразделяют на модифицируемые и немодифицируемые, на первые можно повлиять, на вторые - нет.
Модифицируемые факторы:
- [3] ; ;
- травмы ладони [6] ;
- тяжёлый физический труд [5] ; [8] ;
- приём противоэпилептических препаратов;
- профессия, связанная с постоянным воздействием вибрации [17] .
Немодифицируемые факторы:
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы контрактуры Дюпюитрена
Выявить признаки контрактуры у себя достаточно просто. Для этого нужно осмотреть свои ладони и положить их на стол. Если на них есть утолщение кожи, тяжи и узлы, а разгибание пальцев ограничено так, что не получается положить ладонь на ровную поверхность, то, скорее всего, это контрактура Дюпюитрена.
При заболевании могут быть поражены разные пальцы, но чаще всего не разгибается безымянный. Именно поэтому символ Международного общества контрактуры Дюпюитрена — это кисть с согнутым безымянным пальцем [15] .
Патогенез контрактуры Дюпюитрена
Контрактуры чаще развиваются именно на кистях и стопах, потому что кожа на этих участках отличается от остальной кожи: она очень плотная и практически не берётся в складку. Это связано с тем, что на ладонях и стопах под кожей есть особая структура — апоневроз, которая делает кожу более устойчивой к нагрузкам. Но именно поражение апоневроза приводит к развитию контрактуры.
Выделяют три стадии изменения апоневроза:
- Пролиферативная.
- Инволютивная.
- Остаточная.
Описал их Д. Люк ещё в 1959 году [9] . В начале заболевания в апоневрозе активируются процессы на клеточном уровне. В результате клеток становится больше, и ткани разрастаются.
Впоследствии фиброзные ткани начинают организовываться и формируют тяжи по направлению лучей кисти. Это самый короткий путь от центра запястья до кончика пальца. Тяжи изменённого апоневроза повторяют ход сухожилий сгибателей, и пациенты часто думают, что пальцам не дают разгибаться сухожилия.
Постепенно изменённая ткань перестраивается и уплотняется. Уменьшаясь, она тянет за собой кожу, вместе с тканями начинают сгибаться пальцы, и контрактура усиливается.
Классификация и стадии развития контрактуры Дюпюитрена
Контрактура Дюпюитрена развивается постепенно, её уровень можно измерить в градусах. Поэтому именно клиническая картина лежит в основе классификации по степени тяжести.
Чтобы определить степень тяжести, нужно сложить углы сгибания в пястно-фаланговом суставе и в проксимальном межфаланговом суставе, который расположен ближе к ладони.
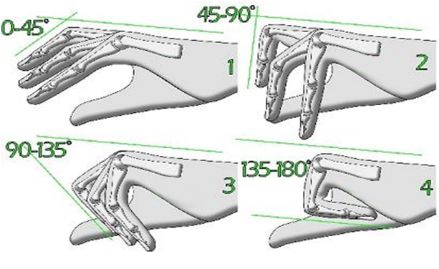
Степени контрактуры Дюпюитрена (по Tubiana):
- 0 степень. Самая первая степень, её ещё называют «нулевой». Проявляется отдельными узлами на ладонях, которые обычно выглядят как мозоль. Часто пациенты не придают значения первым признакам заболевания. Им кажется, что раз рука не болит, движения не ограничены, то и проблемы нет. Чаще всего при прогрессировании на ладони начинает прощупываться подкожный тяж, который мешает разогнуть палец.
- I степень. Разгибание пальца ограничено на угол от 0 до 45 ° . Это по-прежнему не сильно мешает жить: боли нет, заболевание чаще всего поражает только четвёртый и пятый пальцы, для более точной и мелкой работы человек приспосабливается пользоваться первым и третьим пальцами. Полностью согнуть пальцы и удержать предмет в руке всё ещё возможно, но кисть уже не разгибается полностью. Пациенты отмечают, что выполнять действия такой рукой неудобно, но к врачу идут немногие.
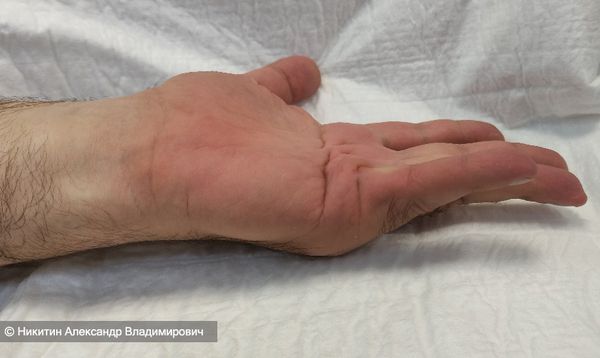
- II степень. Разгибание пальцев ограничено на угол от 45 до 90 ° . Теперь движения пальцами значительно затруднены. Чаще всего именно на этой стадии пациенты приходят к врачу, потому что перчатку не надеть, руку ладонью на стол не положить, здороваться за руку не получается, даже умываться сложно: согнутый палец часто попадает в глаз.
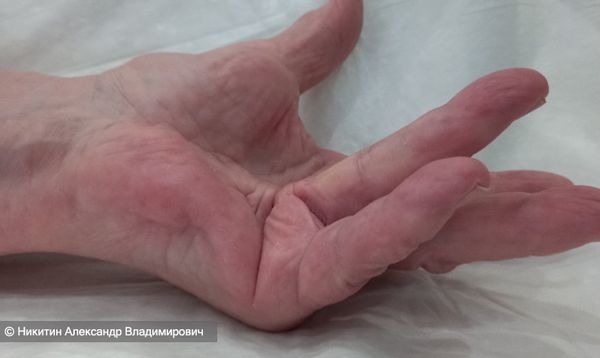
- III степень. Сгибательная контрактура пальцев составляет от 90 до 135 ° . Деформация продолжает прогрессировать, функции кисти нарушаются ещё сильнее. Часто на этой стадии присоединяется контрактура соседних пальцев.
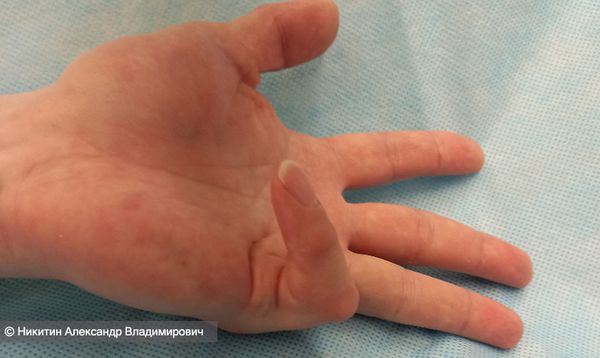
- IV степень. Сгибание пальцев в пястно-фаланговом и проксимальном межфаланговом суставах достигает 135 и более градусов. Пальцы могут быть настолько плотно прижаты к ладони, что под них нельзя просунуть салфетку, чтобы протереть руку. Полностью восстановить сгибание и разгибание пальцев при четвёртой степени очень сложно. Многие думают, что заболевание невозможно вылечить, не обращаются к врачу и контрактура развивается до тяжёлой степени [16] .
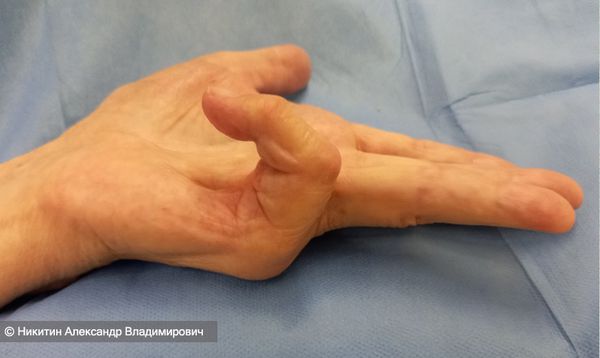
Осложнения контрактуры Дюпюитрена
Осложнения заболевания в основном связаны с изменением окружающих тканей: кожи, оболочки суставов, нервов и сосудов. Контрактура формируется постепенно, одновременно укорачиваются и эти ткани. Поэтому очень важно обратиться к врачу на ранних стадиях, не дожидаясь III и IV степени заболевания. В запущенных случаях даже после удаления поражённого апоневроза могут остаться проблемы, связанные с изменёнными тканями.
Например, для сустава несвойственно долго оставаться в согнутом положении, поэтому он начинает деформироваться. Из-за отсутствия движения нарушается питание хряща и развивается деформирующий артроз [18] . Движение такого сустава можно восстановить с помощью операции, но оно будет вызывать боль. Это осложнение обычно проходит само без специфического лечения.
При длительной контрактуре укорачиваются сухожилия сгибателей, что препятствует активному разгибанию пальцев. Растяжение сложного разгибательного аппарата в таких случаях может приводить к вторичным деформациям пальца. Здесь одна проблема тянет за собой множество других, требующих дополнительного лечения.
При длительной выраженной контрактуре начинают сокращаться даже кровеносные сосуды, несмотря на их эластичность. В результате при разгибании пальца может развиться некроз: сосуды натягиваются, сужаются, по ним перестаёт поступать кровь, палец начинает болеть и неметь.
Диагностика контрактуры Дюпюитрена
Обычно диагноз ставится сразу на осмотре. Визуализация узлов и тяжей на ладони не представляет сложностей для любого доктора, который сталкивался с этой проблемой. Поэтому дополнительных исследований не требуется. Более того, часто сами пациенты ставят себе диагноз, так как вид изменённых кистей очень характерный.
Чтобы отличить контрактуру Дюпюитрена от других патологий кисти, в некоторых случаях проводится УЗИ. К таким патологиям относится стенозирующий теносиновит и тендинит сгибателей, ганглиозная киста, локтевая нейропатия и опухоли мягких тканей [18] .
Чтобы выявить сопутствующий артрит, который также не даёт пальцам нормально разгибаться, может потребоваться рентген [18] . Также могут быть проведены лабораторные исследования для исключения диабета. Но эти обследования необязательны, так как не требуются для подтверждения контрактуры.
Лечение контрактуры Дюпюитрена
Самый эффективный метод лечения контрактуры Дюпюитриена — хирургический. С его помощью можно восстановить функцию кисти и разогнуть пальцы, но остановить саму болезнь, т. е. прогрессирование контрактуры, пока нельзя. Эффективные консервативные методы лечения также ещё не разработаны.
Выделяют четыре основных вида хирургического лечения:
- игольная фасциотомия;
- фасциотомия с использованием коллагеназ;
- локальная фасциэктомия;
- дермофасциэктомия.
Игольная фасциотомия и фасциотомия с использованием коллагеназ относятся к минимально инвазивным методикам. Восстановление после них длится примерно неделю, осложнения возникают редко. После операции контрактура часто развивается повторно. Рецидив может возникнуть через 3–4 месяца или через нескольких лет, всё индивидуально.
Игольная фасциотомия обычно проводится за один приём. После обработки кисти раствором антисептика в зоне операции выполняется местная анестезия. Затем с помощью игл различного диаметра проводится чрескожное, т. е. без разреза кожи, рассечение узлов и тяжей изменённого ладонного апоневроза на разных уровнях.
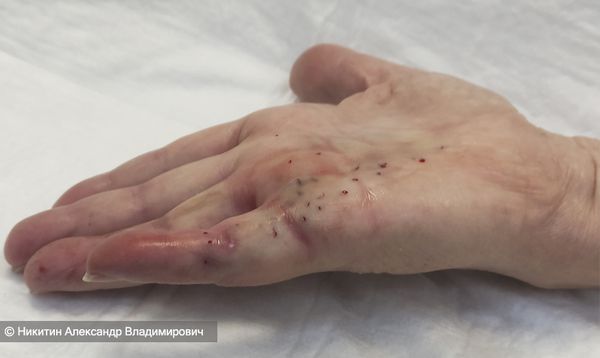
В результате целостность тяжа нарушается и удаётся разогнуть палец. Сами рассечённые волокна апоневроза остаются под кожей, что и является причиной частых рецидивов. Несмотря на кажущуюся простоту, фасциотомию может проводить только врач, специализирующийся на хирургии кисти, так как есть риск повредить важные структуры: сухожилия, сосуды и нервы. Игольная фасциотомия противопоказана при непереносимости процедуры под местной анестезией, истончённой коже и рубцах после открытых операций на ладони, открытых ранах или инфекционных очагах на кисти.
Фасциотомия с использованием коллагеназ бактерий Clostridium histolyticum проводится за два приёма. При первом визите к врачу в узел или тяж вводят коллагеназу. В течение суток узлы и тяжи апоневроза размягчаются, становятся более рыхлыми. На втором приёме доктор после обезболивания с усилием разгибает пальцы, разрывая эти тяжи. Противопоказания к такой операции такие же, как и к игольной фасциотомии, но ещё добавляется аллергия на коллагеназы. Кроме того, их действие не изучено на кормящих и беременных женщинах, поэтому им такое лечение не проводят. Также операцию не делают пациентам моложе 18 лет [14] .
Фасциэктомия и дермофасциэктомия относятся к открытой хирургии.
Фасциэктомия, или апоневрэктомия — это не просто рассечение, а удаление тяжей и узлов.
Выделяют несколько видов такой операции:
- сегментарная — удаление коротких участков наиболее выраженных тяжей;
- регионарная (локальная) — удаление всего изменённого апоневроза на поражённых лучах;
- радикальная — удаление всего апоневроза, а не только поражённой части.
Последний вид операции используется достаточно редко, так как после него пациенты долго восстанавливаются (около месяца). Первые два метода во многом похожи и имеют практически одинаковые исходы [10] .
Дермофасциэктомия отличается от обычной фасциэктомии тем, что вместе с перерождённым апоневрозом удаляют и часть изменённой кожи. При этом возникает дефект кожи, который закрывают специальными кожными лоскутами. Восстановление проходит почти на 50 % дольше, чем при обычной фасциэктомии, но замещённая кожа сильно отличается от ладонной, что в дальнейшем снижает риск рецидива [1] [11] .
Как кожа заживёт и пройдёт отёк, кистью можно выполнять любые действия.
Развитие контрактуры лучше остановить на I и II стадиях при помощи фасциотомии. При прогрессировании болезни потребуется фасциэктомия. При своевременном лечении контрактура не разовьётся до III–IV степени, что позволит сохранить подвижность кисти даже при многократных рецидивах и операциях.
Прогноз. Профилактика
Независимо от способа операции, полностью остановить развитие контрактуры невозможно. Даже после дермофасциэктомии вокруг пересаженного лоскута могут возникать рецидивы — известны случаи, когда пациентам проводили более 30 операций. Поэтому врач не может гарантировать, что после лечения контрактура не разовьётся повторно. Риск рецидива выше у молодых пациентов.
В 2012 году было предложено использовать Тамоксифен для уменьшения рецидивов после фасциэктомии у пациентов с высоким риском [4] . Однако пока эффективность этого метода не подтверждена.
Специфической профилактики заболевания не существует. Единственное, что можно сделать — это уменьшить факторы риска и обратиться к врачу на ранних стадиях.
В будущем, благодаря привлечению к исследованиям специалистов по молекулярной биологии, геномике, гистологии и радиологии, могут появиться новые методы лечения и профилактики контрактуры Дюпюитрена.
Операция на сухожилие пальца руки/кисти
Травмирование сухожилий – распространенная проблема, особенно при открытых повреждениях. Закрытые травмы реже затрагивают сухожилия. При этом даже незначительное ранение пальца может привести к травме сухожилий, так как они располагаются очень близко к коже.
Виды повреждений сухожилий в области кисти
Травмы могут быть:
- Касающимися разгибателей и сгибателей пальцев.
- Открытыми и закрытыми.
- Возникающими в результате ударов или неудачных движений.
- С полным или частичным разрывом тканей.
Постановка диагноза
При наличии открытых ран диагностика не затрудняется. Определить характер и объем повреждений можно в ходе визуального осмотра. Если сухожилия разорваны, их окончания можно увидеть невооруженным глазом. При закрытых травмах диагностика несколько осложняется и требует использования дополнительных методов. В основном для подтверждения диагноза используется УЗИ диагностика.
Основными признаками разрыва сухожилия являются:
- Невозможность согнуть поврежденный палец, отсутствие двигательной активности.
- Глубокая рана на ладони или запястье.
Срастить сухожилия невозможно без оперативного вмешательства, необходимо восстановление сухожилий сгибателей пальцев кисти. Это связано с тем, что мышцы будут сокращаться, тем самым препятствуя постоянному соприкосновению сухожилия.
Операция на сухожилия кисти руки или пальца проводится в случаях:
- Открытой травмы.
- Разрыва сухожилий (открытого или подкожного).
- Наличия старых повреждений.
Благодаря возможностям современной хирургии, восстановление сухожилий кисти может проводиться практически без ограничений, даже беременным женщина и маленьким детям.
Как проходит восстановление
Меры по восстановлению тканей лучше начать незамедлительно, в первые несколько дней после травмирования. Восстановление пальца после разрыва сухожилия требует квалифицированной помощи с применением техник микрохирургии. Благодаря применению операционного микроскопа и высокоточных методов в ходе операции достигается:
- Минимальная травматичность вмешательства.
- Минимальный риск осложнений.
- Возможность восстановления поврежденного нерва.
- Достижение оптимальной фиксации, надежного соединения тканей.
Время проведения операции очень важно. Чем раньше после повреждения она будет проведена – тем больше вероятность полного восстановления. В противном случае развиваются дегенеративные изменения, преодоление которых потребует более серьезного вмешательства и проведения пластики кисти.
Если сухожилие отрывается от кости, его фиксируют в нужном месте и накладывают шов. После конечность подлежит обязательной иммобилизации, чтобы у тканей была возможность срастись в правильном положении. Обычно для этого применяется лонгета. Если разрыв неполный, фиксация конечности без оперативного вмешательства может оказаться эффективной. Главное условие – достаточное натяжение сухожилия в зафиксированном состоянии.
Период послеоперационного восстановления
Реабилитация включает несколько пунктов:
- Исключение движения пораженной зоны (для этого используется гипсовая повязка).
- Курс физиотерапии.
- Лечебная гимнастика с постепенным увеличением нагрузки.
Упражнения необходимы для нормализации кровообращения в руке, приведение мышц в тонус, разработка движений кисти, восстановление моторики. Только при условии соблюдения всех пунктов плана восстановления подвижность и все функции удастся восстановить полностью.
Операция может быть проведена в современной клиник ЦКБ РАН в Москве. Запись на прием и любая требуемая информация доступна по телефону или на сайте клиники.
Травмы/разрывы сухожилий сгибателей и разгибателей пальцев
Для правильного функционирования кисти необходима слаженная работа сухожилий сгибателей и разгибателей пальцев кисти. В пальцах отсутствуют мышцы, поэтому их сгибание и разгибание реализовывается за счёт сухожилий мышц, которые расположены на предплечье. Располагаются сухожилия сгибателей на ладонной поверхности кисти, разгибателей – на тыльной стороне прямо под кожей. У каждого пальца имеется по два сухожилия-сгибателя, поверхностный и глубокий. Глубокий сгибатель прикрепляется к ногтевым фалангам пальцев и отвечает за их сгибание, а поверхностный – к средним фалангам. Повреждения сгибателей и разгибателей пальцев кисти рук встречаются довольно часто по причине преимущественно поверхностного расположения сухожилий. При травмировании сгибателей пальцев кисти происходит подтягивание конца сухожилия, расположенного проксимально, из-за этого очень сложно найти концы сухожилия при обрыве. При ранении разгибателей, сухожилие практически не сдвигается, следовательно, легче поддается лечению.
Виды повреждений
- Разрывы и отрывы сухожилий
Травмы сгибателей и разгибателей пальцев кисти сопровождаются нарушением их целостности при прямом или непрямом воздействии. При повреждении возможен разрыв и полный отрыв сухожилия от его места прикрепления к костному фрагменту.
- Открыты и закрытые – в зависимости от нарушения целостности кожного покрова
- Частичные и полные – в зависимости от степени поражения
- Свежие, несвежие и застарелые – в зависимости от срока давности травмы
- Сочетанные, изолированные, и множественные – в зависимости от количества областей поражения
- Тендовагинит кисти – острое или хроническое воспаление, происходящее в синовиальных оболочках фиброзных влагалищ сухожилий мышц кисти и пальцев. Тендовагинит сопровождается хрустом при движениях, небольшой припухлостью по ходу пораженного сухожильного влагалища
- Теносиновит (или болезнь де Кервена) – это заболевание, при котором происходит воспаление сухожилий большого пальца руки. Связанная с этим недугом боль, возникает от трения отекших сухожилий о стенки тоннеля, предназначенного для их движения, в области основания большого пальца и под ним, а также по краю лучезапястного сустава. Проявляется ноющей болью в районе запястья.
- Болезнь Нотта (щелкающий палец, пружинящий палец) – заболевание сухожилий сгибателей пальцев и окружающих их связок, характерной особенностью которого является щелканье, возникающее при движении пальцев. По мере протекания данной болезни разгибание пальца становится практически невозможно.
Симптоматика
При разрывах или отрывах наблюдаются следующие симптомы:
- При повреждении сухожилий на ладонной поверхности кисти или пальцев наблюдается нарушение функции сгибания, из-за чего пальцы находятся в переразогнутом состоянии
- При травмах тыльной поверхности кисти повреждается функция разгибания одного или нескольких пальцев
- Онемение пальцев и другие нарушения чувствительности (при повреждении нервов)
- Деформация пальцев
- Отек
- Кровоизлияние
- Нарушение целостности сухожилий
- Видимое повреждение мягких тканей (открытая форма травмы)
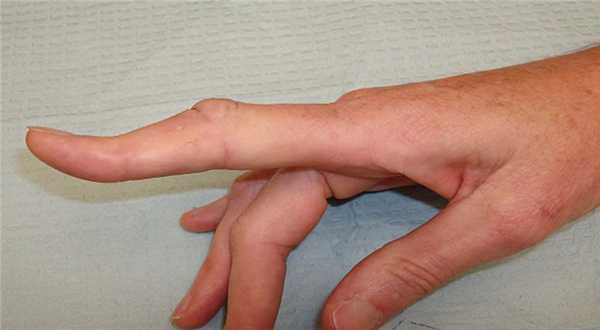
К какому врачу обращаться
Диагностика
- Детальный осмотр врачом-травматологом места повреждения, проведение диагностических тестов (сгибание-разгибание пальцев рук в той или иной последовательности)
Лечение
При повреждении разгибателей возможно два варианта лечения: консервативный и хирургический. Повреждения на уровне пальцев можно вылечить и без операции, но при условии длительного ношения гипса или пластиковой шины. Во всех остальных случаях, также как и при травмах сухожилий сгибателей показано оперативное лечение. Операция представляет собой сложное хирургическое вмешательство, зачастую с применением микрохирургических техник. Она заключается в рассечении кожных покровов и сшивании концов разорванного сухожилия под местной или проводниковой анестезией. В послеоперационном периоде руку в обязательном порядке фиксируют гипсовой повязкой.
При разможжении или разволокнении концов сухожилий их иссекают. Во избежание послеоперационной сгибательной контрактуры, проводят операции по удлинению сухожилия в сухожильно-мышечной части или его Z-образному удлинению проксимальнее области повреждения.
В некоторых случаях при застарелых повреждениях сухожилий сгибателей пальцев (наличие дефектов сухожилия длиной 2 и более сантиметров) пациенту показана пластика сухожилий, либо пластика с предварительным формированием сухожильного канала при помощи временного эндопротезирования сухожилия силиконовым эндопротезом. Чаще всего пластика проводится совместно с другими оперативными вмешательствами (ревизия сухожилий, тенолиз и т. д.).

После любого метода лечения повреждений разгибателей и сгибателей пальцев кисти руки необходима реабилитация. За 3-5 недель сухожилия срастаются достаточно прочно, после этого можно снимать гипсовую повязку и под присмотром врача начинать восстановительные процедуры.
Восстановление всех необходимых функций пальцев рук включает: лечебную физкультуру по разработке руки, физиотерапевтические процедуры, массаж, солевые ванны и другие процедуры по назначению врача.
В Москве записаться на прием к квалифицированным специалистам Вы можете в клинике ЦКБ РАН. Ждем Вас.
Травмы / разрывы связок кисти
Кисть человека является одним из наиболее функциональных элементов тела. Трудно представить полноценную жизнь без рук. Кисть выполняет динамическую, сенсорную и статическую функции. Несмотря на небольшие размеры, она имеет довольно сложное специфическое строение и состоит из костного каркаса, сухожилий, связок, сосудов, нервных волокон и пр. Связки кисти руки представляют собой прочные, эластичные и плотные образования из соединительной ткани, которые позволяют фиксировать и удерживать в определенном положении суставы, при этом обеспечивая им необходимую подвижность в пределах физиологической нормы. А также с помощью связок кости соединяются с мышцами. Связочный аппарат кисти руки обеспечивают упругость и гибкость конечности. Связки способны выдерживать достаточно серьезные нагрузки, но в случаях усиленного физического воздействия возможны различные травмы.
Повреждения связки на руке встречаются как у взрослых, так и у детей. Причины могут быть самыми разнообразными. Это и бытовые травмы (при падении на выставленную руку, которые могут сочетаться с вывихами и подвывихами суставов); спортивные травмы, полученные в результате неправильного выполнения упражнений или чрезмерной нагрузки на кисть. Для детей характерны повреждения связок в случаях, когда взрослые, не рассчитав свои силы, поднимают или резко дергают ребенка, держа его за кисти рук.
Наиболее характерными повреждениями связок кистей рук можно считать:
- Растяжения связок кисти – это травмирование нервных волокон и сосудов на микроскопическом уровне
- Разрыв связок кисти –это частичное или полное нарушение целостности волокон. Реже встречается полный отрыв связки от кости или с обломком части кости (тогда связочный разрыв осложняется отрывным переломом)
- Воспалительные процессы, возникающие в кистях. Это следующие заболевания: перитендинит (воспаление связок и сухожилий), туннельный (запястный) синдром, артриты и др.
Симптоматика и локация боли
При растяжениях кистевых связок наблюдаются следующие симптомы:
- Возникновение боли различной интенсивности
- Появление отечности и припухлости кисти
- Подвижность данной части руки ограничена
- При движении кистью происходит усиление болевых ощущений
- Возможно появление гематомы на травмированном участке руки, как следствие разрыва кровеносных сосудов
- При разрывах болевой синдром усиливается, характерен звук щелчка, а движения в суставе приобретают необычно большую амплитуду.
Симптоматика при повреждениях связок кисти может различаться в зависимости от местонахождения источника боли. Например, возможны повреждения связок запястья руки, повреждения связок пальцев и отдельно связок большого пальца.
При появлении вышеуказанных признаков необходимо срочно обратиться за медицинской помощью к квалифицированному врачу-травматологу. В некоторых случаях может понадобиться консультация хирурга, ревматолога и невропатолога.
Диагностика травм связок
Диагностика растяжений и разрывов связок включает в себя:
- первичный осмотр у врача с составлением полного анамнеза больного .
Варианты лечения разрывов связок кисти
При незначительных растяжениях и ушибах назначается консервативное лечение. Это комплекс мер, который предполагает: медикаментозное лечение (прием обезболивающих лекарств и противовоспалительных препаратов, применение хондропротекторов, мазей, прием витаминов); физиотерапевтическое лечение (электрофорез, лазерное лечение, магнитотерапия, волновая терапия и другие методы по предписанию врача); назначение массажных процедур; наложение повязки, ограничивающей подвижность травмированной руки и др.
В более серьезных случаях (надрывы и разрывы связок) пациенту в стационаре проводят хирургическую операцию. Хирург определяет оптимальный вариант оперативного вмешательства в каждом конкретном случае, опираясь на данные диагностики пациента. Оно заключается в сшивании порванных связок, либо удалении воспаленных частей связок, фиксации сухожилий и костей. После хирургического вмешательства больному необходимы реабилитационные мероприятия. Для полного восстановления функциональной способности кисти руки назначают физиотерапию, лечебный массаж, ЛФК и др.
При получении таких травм не стоит заниматься самолечением и затягивать обращение к врачу. Чем раньше будет поставлен верный диагноз и назначено необходимое лечение, тем благоприятней будет прогноз полного восстановления подвижности и работоспособности кисти руки. Специалисты отделения микрохирургии кисти медицинского центра ЦКБ РАН всегда готовы оказать Вам квалифицированную помощь.
Читайте также:
