Паратонзиллярный абсцесс: причины, симптомы и лечение
Добавил пользователь Евгений Кузнецов Обновлено: 08.01.2026
Паратонзиллярный абсцесс также известен как острый паратонзиллит и флегмонозная ангина. У этой патологии есть достаточно неприятная особенность – у многих больных она приобретает рецидивирующее течение, то есть периодически обостряется. Что же представляет собой паратонзиллярный абсцесс и можно ли избежать его рецидивов? Об этом мы поговорим в нашем материале.
Что это такое
Паратонзиллярный абсцесс (ПА) – это образование гнойной полости между мышцами глотки и капсулой небной миндалины. Ткани, расположенные в этом пространстве, называются околоминдаликовой клетчаткой. Использование определения «флегмонозная ангина» как синонима ПА не вполне корректно, поскольку оно актуально для тех случаев, когда гнойное расплавление затрагивает саму миндалину, а не околоминдаликовую клетчатку.
ПА может развиваться самостоятельно, однако чаще всего он возникает на фоне острого тонзиллофарингита, более известного как ангина. Паратонзиллярному абсцессу чаще подвержены дети, подростки, а также молодые люди. Наиболее распространенный возрастной диапазон недуга – от 12 до 35 лет.
Для этого заболевания характерна сезонность, поскольку заболеваемость растет во второй половине осени и начале весны. Однако нередко патология отмечается и в жаркое время года, поскольку многие дети и подростки в это время обычно спасаются от жары употреблением холодных напитков и мороженого, что ведет к местному переохлаждению.
Причины
Образованию паратонзиллярного абсцесса способствует распространение инфекции, очаги которой чаще всего расположены в миндалине или слюнных железах. Источником инфекции также могут стать пораженные кариесом зубы или воспаленные десны.
В роли возбудителя выступают гноеродные микроорганизмы – чаще всего это стрептококки и стафилококки; патологический процесс также вызывают пневмококки, грибы рода Candida и эшерихии.
- местное переохлаждение;
- снижение иммунитета;
- курение;
- местное раздражающее действие (как химическое, так и механическое);
- аномалии развития глотки и миндалин.
Классификация

Источник: IgorVetushko / Depositphotos
Если исходить из клинико-морфологических изменений, выделяют следующие формы ПА:
- отечная (5% случаев);
- инфильтративная (20% случаев);
- абсцедирующая (75% случаев).
Первые две формы в клинической практике объединяются под определением «паратонзиллит», и при своевременно начатом лечении не переходят в стадию абсцедирования. Если лечение не было начато вовремя или применяемые методы не дали ожидаемого результата, то ПА формируется примерно на четвертый день заболевания.
Еще одним критерием классификации является расположение абсцесса по отношению к миндалине:
- Передний. Наиболее распространенная локализация (встречается примерно в 75% всех клинических случаев). Абсцесс расположен между миндалиной и верхней частью небно-язычной дужки.
- Задний (ретротонзиллярный). В этом случае гнойник расположен между задней поверхностью миндалины и небно-глоточной дужкой.
- Боковой. Встречается достаточно редко. Абсцесс локализуется сбоку от миндалины в проекции верхней трети шеи. Для этой формы характерно сочетанное течение с шейным лимфаденитом, а также выраженный болевой синдром при пальпации (прощупывании) в подчелюстной области.
- Нижний. Эта форма ПА также встречается редко. Гнойная капсула располагается в нижнем отделе небно-язычной дужки, при этом верхние отделы практически не вовлечены в патологический процесс.
Симптомы
Наиболее характерный симптом ПА – болевые ощущения при глотании. Поскольку чаще всего отмечается одностороннее поражение, боль локализуется в месте расположения абсцесса. Однако при двухстороннем поражении болевые ощущения могут возникать с разных сторон горла и ощутимо усиливаются при глотании. Болевой симптом быстро нарастает, приобретая острый характер. Характерным симптомом также можно назвать иррадиацию боли в нижнюю часть лица и ухо.
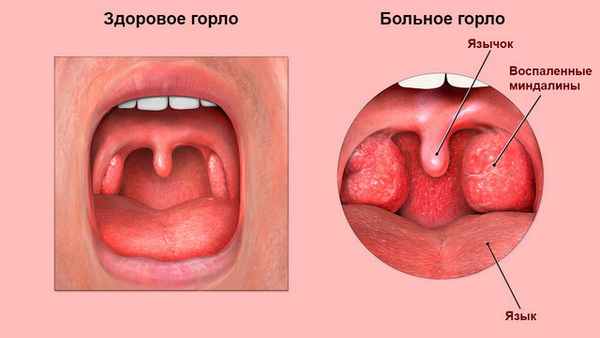
Рисунок 1. Здоровые и воспаленные миндалины. Источник: CDC
Болезненность при глотании в сочетании с высокой температурой должны стать поводом для неотложного обращения к врачу.
У многих пациентов отмечается гиперсаливация (избыточное выделение слюны) в результате затрудненного глотания, которое существенно затрудняет процесс принятия пищи. Многие пациенты вынуждены почти полностью отказаться от еды, поскольку сильная боль при глотании и тонический спазм жевательной мускулатуры (тризм) превращают каждый прием пищи в крайне тяжелый и болезненный процесс.
Боль в ротоглотке и шейных лимфатических узлах затрудняют поворот головы. Как правило, голова пациента слегка наклонена в сторону поражения, и при необходимости ее повернуть приходится задействовать весь корпус, чтобы избежать болевых ощущений в шейном отделе.
Осложнения
При неправильном лечении или его отсутствии ПА приводит к еще более тяжелым и опасным для жизни состояниям. Чаще всего ПА осложняется флегмоной шеи или полости рта. Флегмона, в отличие от абсцесса, не имеет пиогенной капсулы, поэтому из-за разлитого характера воспаления она вызывает еще более выраженную интоксикацию организма.
Также регулярно отмечаются случаи медиастинита – воспаления органов средостения (бронхи, вилочковая железа, сердце, аорта и др.), который, в свою очередь, усиливает явления интоксикации, а также вызывает сильную одышку и нарушения работы сердечно-сосудистой системы.
Другие возможные осложнения:
- Лимфаденит. Лимфатические узлы в результате воспаления увеличиваются в размерах.
- Паротит. Заболевание проявляется воспалением околоушной слюнной железы (заболевание также известно как «свинка»).
- Гломерулонефрит. Воспалительное заболевание почек, при котором поражаются гломерулы (почечные клубочки).
- Острая ревматическая лихорадка. При этом системном заболевании поражается соединительная ткань, что проявляется патологиями со стороны сердца, сосудов, суставов и кожи.
- Сепсис. Жизнеугрожающее состояние, при котором происходит заражение крови.
К числу возможных, но более редких осложнений относят менингит, пневмонию, эндокардит, обструкцию дыхательных путей и обезвоживание.
Лечение паратонзиллярного абсцесса
Источник: levnat / Depositphotos
При лечении ПА выделяют 2 основных метода: консервативный и оперативный. В некоторых классификациях упоминается также третий метод – комбинированный, который сочетает в себе консервативный и оперативный (хотя последний в любом случае не может применяться без медикаментозной поддержки).
Консервативная терапия
Консервативное лечение предполагает применение медикаментозных препаратов без хирургического вмешательства. Можно ли обойтись только ими? В некоторых случаях – да. Медикаментозное лечение актуально при отечной и инфильтративной стадиях, когда абсцесс еще не сформирован как таковой.
Большинство выделенных из гнойного содержимого паратонзиллярного абсцесса бактерий высоко восприимчивы к антибиотикам аминопенициллинового (амоксициллин) и цефалоспоринового (цефтриаксон) ряда. Амоксициллин обычно назначается в комплексе с клавулановой кислотой из группы бета-лактманых антибиотиков. При аллергии к антибиотикам этих групп применяются макролиды (азитромицин, кларитромицин, спирамицин).
Продолжительность курса зависит от группы применяемых антибактериальных препаратов. Например, для цефалоспоринов и пенициллинов это 7-10 дней, для макролидов – всего 5 дней, а для фторхинолонов – до 14 дней. Инъекционное лечение антибиотиками предпочтительно проводить в стационаре.
Поскольку к моменту начала лечения глотание у пациента ощутимо затруднено, введение антибиотиков осуществляется парентерально (то есть посредством инъекций). При улучшении состояния пациента и нормализации процесса глотания допускается переход на таблетированные формы антибиотиков.
Параллельно врач назначает детоксикационную и противовоспалительную терапию, а для снижения болевого синдрома применяются анальгетики. В качестве местного лечения рекомендуются полоскания горла и орошения спреем с антисептиками.
Хирургическое лечение
Если абсцесс уже сформировался, то одних медикаментов будет недостаточно, поскольку гнойное содержимое необходимо дренировать. С этой целью производится вскрытие абсцесса. Для пациента это безболезненный процесс, поскольку перед хирургическим вмешательством проводится местная анестезия (как правило, при помощи 10% раствора лидокаина).
Надрез делается в месте наибольшего выбухания, однако перед вскрытием хирург должен убедиться, что в месте предполагаемого надреза нет пульсации (иначе он рискует повредить кровеносный сосуд). После вскрытия абсцесса осуществляется дренирование гнойного содержимого, которое необходимо повторять в течение нескольких следующих дней, поскольку в это время гной продолжает накапливаться.
Источник: Larry Mellick / YouTube
Вопрос о радикальном решении проблемы, то есть удалении пораженной абсцессом миндалины, решается индивидуально. На такие «непопулярные меры» врач может пойти в следующих случаях:
- ангина протекает хронически и с регулярными рецидивами;
- отсутствуют улучшения состояния пациента после дренирования абсцесса;
- появляются признаки осложнения (сепсис, флегмона шеи и т.д.);
- абсцесс расположен «неудобно», вскрыть его и извлечь гнойное содержимое затруднительно (например, если расположение боковое).
При этом существует ряд противопоказаний, которые необходимо учитывать, принимая решение о целесообразности проведения тонзиллэктомии:
- туберкулез легких;
- сахарный диабет;
- преклонный возраст пациента;
- заболевания крови и сосудов (гемофилия, анемия, лейкемия и т.д.);
- инфекционные болезни (за исключением сепсиса, возникшего как осложнение ПА).
При хроническом течении тонзиллита рекомендуется удаление второй миндалины, поскольку она частично вовлекается в патологический процесс. В подобных ситуациях сначала удаляется пораженная миндалина, поскольку это существенно облегчает работу хирурга на другой стороне.
Прогноз и профилактика
Как правило, при своевременно начатом лечении прогноз благоприятный. В этом случае пациент полностью восстанавливается спустя 10-14 дней. Существенно отягощает прогноз запоздалое или некорректное лечение – в этом случае высок риск жизнеугрожающих осложнений.
В профилактике ПА ключевая роль отводится рациональному лечению острого тонзиллита. Пациентов, страдающих хроническим тонзиллитом, рекомендуется ставить на диспансерный учет – это дает возможность проводить профилактическое лечение, позволяющее избежать обострений.
К числу профилактических мер относится и удаление миндалин. Однако здесь важно взвесить все «за» и «против», не уподобляясь советским врачам, которые во второй половине минувшего столетия удаляли гланды едва ли не каждому второму ребенку. Например, в Европе и США для проведения тонзиллоэктомии необходимы достаточно веские основания. Врачам рекомендуется руководствоваться критериями, разработанными профессором Джеком Парадайзом:
- случаи тонзиллофарингита отмечаются не реже 3 раз в год в течение 3 лет (либо не реже 5 эпизодов ежегодно в течение 2 лет);
- возникновение ПА после предшествующих трех эпизодов тонзиллофарингита;
- сформировавшийся ПА существенно затрудняет дыхание;
- повторное возникновение ПА.
Также важно своевременно проводить санацию (очистку) хронических очагов инфекции. Такими очагами могут стать пораженные кариесом зубы, хронические формы синусита, аденоидита, гингивита и других заболеваний, способствующих активизации патогенной микрофлоры.
Заключение
Паратонзиллярный абсцесс представляет собой полость, заполненную гнойным содержимым, которая располагается в горле между мышцами глотки и небной миндалиной. ПА чаще всего возникает на фоне перенесенной ангины. На начальных стадиях развития патологии допускается медикаментозное лечение, однако при сформированном гнойнике показано хирургическое вмешательство. Во избежание развития опасных для жизни осложнений лечение рекомендуется начинать при первых признаках патологии.
Паратонзиллярный абсцесс: симптомы и лечение
Паратонзиллярный абсцесс - это воспалительный процесс возникающий в клетчатке вокруг небной миндалины, который приводит к образованию гнойной полости и развитию обширного воспалительного процесса.
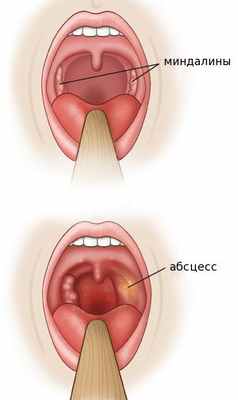
Причиной развития данного заболевания могут быть патогенные микроорганизмы. Чаще всего это стрептококки, но могут быть и другие возбудители. Часто паратонзиллярный абсцесс является следствием хронического тонзиллита или ангины, иногда патология появляется после кариеса зубов.
Симптомы паратонзиллярного абсцесса
Для паратононзиллярного абсцесса характерно нарушение общего самочувствия, слабость, головная боль, повышение температуры, иногда до 40*С. В горле, на стороне воспаления возникают выраженные болевые ощущения, человек испытывает сильный дискомфорт при глотании и затруднение при открывании рта. Может отмечаться боль в ухе не стороне воспаления. В горле отмечается отечность тканей и возникает асимметрия, выбухание в районе воспалительного процесса.
При появлении этих признаков нужно немедленно обратиться к врачу оториноларингологу.
Лечение паратонзиллярного абсцесса
Лечение паратонзиллярного абсцесса проводится тремя основными методами
Консервативное лечение паратонзиллярного абсцесса оказывается эффективным только в начальной стадии. Это общая антибактериальная терапия, полоскания с использованием антисептических и местных антибактериальных средств.
При позднем обращении пациента за помощью консервативных методов недостаточно, необходимо использовать хирургические способы лечения.
В этом случае пациенту показана госпитализация для вскрытия абсцесса и дальнейшего лечения, но в исключительных случаях вскрытие проводится в амбулаторных условиях.
Перед вскрытием абсцесса, оториноларинголог проводит местную, аппликационную анестезию места воспаления. Затем, с помощью скальпеля, врач вскрывает абсцесс и эвакуирует накопившееся гнойное отделяемое, после чего промывает полость дезинфицирующими растворами. Как правило пациент уже через несколько часов чувствует облегчение. Обязательно, даже после вскрытия абсцесса, назначается общая и местная антибактериальная терапия. На следующий день после вмешательства пациент приходит на прием для осуществления ревизии места вскрытия. Оно заключается в разведении краев раны, под местной анестезией, для удаление остатков патологического содержимого. Ревизия может проводиться неоднократно, по мере необходимости.
Меры профилактики паратонзиллярного абсцесса
своевременное лечение хронических очагов инфекции и адекватное лечение острых процессов
укрепление иммунитета, здоровый образ жизни, отказ от вредных привычек
ежегодное профилактическое посещение оториноларинголога и стоматолога.
В условиях «ЛОР клиники плюс 1», врачи оториноларингологи, проведут полное обследование ЛОР органов с применением эндоскопической техники, поставят точный диагноз и окажут квалифицированную помощь. По показаниям госпитализируют пациента или проведут вскрытие паратонзиллярного абсцесса и назначат адекватное лечение.
Паратонзиллярный абсцесс
Чаще всего диагностируется передний ПТА, он локализуется между верхним полюсом миндалины и передней небной дужкой. Также различают задний ПТА — между миндалиной и задней небной дужкой, нижний ПТА — у нижнего полюса миндалины, наружный ПТА — снаружи миндалины.
Паратонзиллит — инфекционное воспалительное заболевание клетчатки, окружающей небную миндалину, без формирования абсцесса (полости с гноем).
Паратонзиллиту или ПТА обычно предшествует острый тонзиллофарингит, но в ряде случаев заболевание может развиваться и без предшествующей инфекции глотки, что связывают с закупоркой слюнных желез.
Паратонзиллярный абсцесс — наиболее распространенная инфекция глубоких тканей шеи у детей и подростков, на его долю приходится не менее 50% случаев. Ежегодная заболеваемость ПТА составляет 30-40 случаев на 100 000 человек в возрасте от 5 до 59 лет.
Основными возбудителями ПТА являются Streptococcus pyogenes (бета-гемолитический стрептококк группа А, БГСА), Streptococcus anginosus (ангиозный стрептококк), Staphylococcus aureus (золотистый стафилококк, включая метициллин-резистентные штаммы — MRSA) и респираторные анаэробы (включая Fusobacteria, Prevotella и Veillon).
Симптомы паратонзиллярного абсцесса
Типичным клиническим проявлением ПТА является сильная боль в горле (обычно односторонняя), лихорадка, приглушенный голос. Пациенты также могут жаловаться на слюнотечение и трудности при глотании.
Тризм (спазм жевательных мышц), связанный с раздражением и рефлекторным спазмом внутренней крыловидной мышцы, встречается почти у 2/3 пациентов и является важным отличительным признаком ПТА в сравнении с тяжелым течением острого тонзиллофарингита. Также пациенты могут жаловаться на припухлость шеи и боль в ухе на стороне поражения.
Диагностика
В подавляющем большинстве случаев диагноз ПТА ставится клинически — по результатам фарингоскопии (осмотра глотки). Подтверждается получением гнойного отделяемого при дренировании абсцесса или данными инструментальных исследований (чаще всего УЗИ).
При фарингоскопии отмечается опухшая и/или колеблющаяся миндалина с отклонением небного язычка в противоположную поражению сторону, гиперемия (краснота) и отечность мягкого неба. В некоторых случаях присутствуют налеты или жидкое отделяемое в небной миндалине. Отмечается увеличение и болезненность шейных и подчелюстных лимфоузлов.
Двусторонний ПТА встречается крайне редко, его диагностика сложнее, ввиду отсутствия асимметрии в глотке, а также редко присутствующего спазма жевательных мышц.
Лабораторные исследования для постановки диагноза не требуются, дополнительно их назначают для определения тяжести течения и подбора метода лечения.
Лабораторные исследования могут включать:
- общий анализ крови с лейкоцитарной формулой;
- исследование электролитов (калий, натрий, хлор) при признаках обезвоживания;
- стрепта-тест для исключения БГСА;
- посев на аэробные и анаэробные бактерии, если проводилось дренирование абсцесса (посев рекомендуется только при осложненном течении ПТА, рецидивирующем течении ПТА или у пациентов с иммунодефицитными состояниями).
Инструментальные методы обследования — УЗИ, компьютерная томография, рентгенограмма шеи в боковой проекции, магнитно-резонансная томография или ангиография — не обязательны и выполняются для исключения других заболеваний, если диагноз ПТА не очевиден.
Дифференциальная диагностика
Тяжелое течение острого тонзиллофарингита. Частые возбудители — вирус Эпштейна-Барр, вирус простого герпеса, вирус Коксаки (герпангина), аденовирус, дифтерия, БГСА, гонорея. Проявляется двусторонним отеком в горле, гиперемией, на миндалинах могут присутствовать налеты.
Эпиглоттит. Воспалительное заболевание надгортанника, обусловленное, как правило, гемофильной палочкой. Чаще встречается у детей младшего возраста, не привитых от Haemophilus influenzae типа b. Прогрессирует быстрее, чем ПТА. Проявляется болью в горле, слюнотечением, затруднением глотания, дыхательной недостаточностью.
Заглоточный абсцесс (ретрофарингеальный абсцесс). Гнойное воспаление лимфатических узлов и клетчатки заглоточного пространства. Чаще всего наблюдается у детей от 2 до 4 лет. При фарингоскопии при этом отмечаются минимальные изменения. Основные жалобы: ригидность затылочных мышц, боль при движении, особенно при разгибании шеи (в отличие от усиленной боли при сгибании, наблюдаемой при менингите), отек и болезненность шеи, боль в груди, затрудненное глотание, слюнотечение, приглушенный голос, спазм жевательных мышц (присутствует только в 20% случаев).
Осложнения
Ранняя диагностика и своевременное, надлежащее лечение паратонзиллярной инфекции имеют решающее значение для предотвращения осложнений. Осложнения ПТА встречаются редко, но потенциально смертельны. Инфекция может распространяться из паратонзиллярного пространства в глубокие пространства шеи, соседние области и в кровоток.
Лечение паратонзиллярного абсцесса
При осложненном течении детям (в особенности детям младшего возраста) показаны госпитализация и лечение в условиях стационара.
Основным методом лечения ПТА является системная антибактериальная терапия. При тяжелом течении, выраженной интоксикации, затруднении глотания, тошноте антибактериальная терапия назначается парентерально (минуя ЖКТ) с последующим переводом на пероральные формы препаратов — до завершения 14-дневного курса лечения. Курсы антибактериальной терапии менее 10 дней повышают вероятность рецидива заболевания.
После назначения системной антибактериальной терапии рекомендуется динамическое наблюдение в течение 24 часов. Оно допустимо у пациентов с предполагаемым паратонзиллитом, без явных признаков ПТА, без признаков обструкции дыхательных путей, сепсиса, тяжелого спазма жевательных мышц или других признаков осложненного течения заболевания. А также у детей до 7 лет с небольшими абсцессами и редкими эпизодами острого тонзиллофарингита в анамнезе.
Исследования показали, что назначение системной антибактериальной терапии эффективно даже без дренирования абсцесса. По имеющимся данным 50% детей отвечали на системную антибактериальную терапию и не нуждались в дренировании абсцесса или удалении миндалин.
Системная антибактериальная терапия должна включать антибиотики, активные в отношении БГСА, золотистого стафилококка и респираторных анаэробов. При ПТА чаще всего назначаются амоксициллин-клавуланат, ампициллин-сульбактам, клиндамицин. При отсутствии эффекта или тяжелом течении к лечению добавляется ванкомицин или линезолид, чтобы обеспечить оптимальный охват потенциально устойчивых грамположительных кокков.
Существует 3 методики дренирования ПТА:
- пункция ПТА — гнойное отделяемое удаляется через аспирационную иглу;
- дренирование ПТА через разрез;
- тонзиллэктомия.
Дренирование абсцесса никогда не исключает назначения системной антибактериальной терапии.
Все 3 методики дренирования абсцесса сопоставимы по эффективности. Выбор процедуры зависит от состояния пациента, тяжести заболевания, наличия осложнений, возраста и способности пациента к сотрудничеству с врачом.
Пациентам без спазма жевательных мышц или рецидивирующих острых тонзиллофарингитов в анамнезе рекомендуется пункционное дренирование ПТА или дренирование абсцесса через разрез, которые могут выполняться в амбулаторных условиях под местной анестезией.
Тонзиллэктомия является предпочтительной в следующих случаях:
- наличие предыдущих эпизодов ПТА или рецидивирующего тонзиллофарингита;
- значительная обструкция верхних дыхательных путей или другие осложнения;
- неэффективность дренирования абсцесса;
- наличие других показаний для тонзиллэктомии (например, обструкция верхних дыхательных путей и храп из-за большого размера миндалин).
Рандомизированные исследования, в которых сравнивались пункционное дренирование ПТА и дренирование ПТА через разрез, показали сопоставимое разрешение абсцесса — более чем в 90% случаев.
Данные о пользе системной гормональной терапии (глюкокортикоидами) при лечении ПТА противоречивы. Некоторые исследования показывают, что использование глюкокортикоидов (дексаметазона) может сокращать длительность симптомов заболевания, а также уменьшать болевой синдром после дренирования ПТА. В других же исследованиях никаких явных преимуществ назначения глюкокортикоидов у взрослых и детей зафиксировано не было. Поскольку число пациентов, участвовавших в этих исследованиях, было небольшим (от 40 до 250 случаев), необходимо дальнейшее изучение эффективности рутинного применения глюкокортикоидов при лечении ПТА.
Рецидивы ПТА встречаются в 10-15% случаев, чаще у пациентов с рецидивирующим острым тонзиллитофарингтом в анамнезе.
Фактор риска ПТА — курение.
Как проходит лечение паратонзиллярного абсцесса в клинике Рассвет
При своевременном и соответствующем лечении большинство паратонзиллярных инфекций проходят без осложнений. Всем пациентам с диагностированным паратонзиллитом или ПТА мы назначаем системную антибактериальную терапию длительностью 10-14 дней.
По показаниям выполняем дренирование абсцесса под местной анестезией в амбулаторных условиях.
При осложненном течении, рецидивирующих ПТА или острых тонзиллофарингитах, неэффективности антибактериальной терапии и неэффективности дренирования абсцесса мы направляем пациента в стационар для проведения тонзиллэктомии.
В качестве обезболивающей терапии отдаем предпочтение НПВС (ибупрофен) или ацетаминофену (парацетамол), а не местным анестетикам в виде полосканий, спреев и леденцов.
Для лечения паратонзиллита и ПТА мы не назначаем гомеопатические, натуропатические, иммуномодулирующие и другие средства, эффективность которые не доказана.
Паратонзиллярный абсцесс
Обслуживание на двух языках: русский, английский.
Оставьте свой номер телефона, и мы обязательно перезвоним вам.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначить только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.

Зам.главного врача по стандартизации и развитию
Врач-оториноларинголог. Прием пациентов с 10 лет. Стаж 19 лет
- Высокая квалификация и большой опыт наших отоларингологов в большинстве случаев позволяют ставить точный диагноз уже на первичной консультации по результатам опроса пациента и визуального осмотра.
- Беседа с пациентом и сбор анамнеза дополняются проведением лабораторных анализов, фарингоскопии и ларингоскопии. В ряде случаев пациент может быть направлен на УЗИ и компьютерную томографию шеи.
- В нашем госпитале имеется все необходимое диагностическое оборудование, что позволяет проводить обследование в самые короткие сроки и, не теряя времени, переходить к лечению (консервативному, хирургическому, комбинированному).
- У 17% взрослых пациентов с паратонзиллитом (воспалением, предшествующим абсцессу) заболевание переходит в хроническую форму. Каждый десятый пациент, госпитализированный с лор-патологией, имеет диагноз «паратонзиллярный абсцесс».
- При поздней диагностике или отсутствии адекватного лечения заболевание может повлечь за собой сепсис, инфекционно-токсический шок, гнойный медиастинит, кровотечение из сосудов шеи и другие опасные для жизни осложнения
- Профилактика развития ПА, в первую очередь, — это своевременное лечение ангины и хронического тонзиллита
О заболевании
Паратонзиллярным абсцессом называют гнойный процесс в околоминдаликовой клетчатке, в которой возникает сначала воспаление (паратонзиллит), а затем формируется полость, наполненная гноем. В большинстве случаев он развивается, как осложнение ангины и хронического тонзиллита и чаще локализуется с одной стороны. Это одно из самых распространенных инфекционно-воспалительных заболеваний глотки. Чаще всего встречается у людей с хроническим тонзиллитом и лиц с ослабленным иммунитетом.
При поздней диагностике или отсутствии адекватного лечения может повлечь за собой сепсис, инфекционно-токсический шок, гнойный медиастинит, кровотечение из сосудов шеи и другие опасные для жизни осложнения.
В зависимости от локализации процесса принято выделять следующие виды паратонзиллярного абсцесса: передний, задний, нижний, наружный — по отношению к нёбной миндалине. В 90% случаев наблюдается передне-верхнее расположение гнойника, что связано с затрудненным оттоком гноя с верхнего полюса миндалин.
Причины возникновения
Основной причиной возникновения паратонзиллярного абсцесса обычно выступает бактериальная инфекция. А именно: проникновение инфекции из крипт (складок) миндалины в окружающие околоминдаликовые ткани. В подавляющем большинстве случаев причиной абсцедирования становится пиогенный стрептококк. Реже — золотистый стафилококк и другие микроорганизмы.
Зачастую воспаление развивается как осложнение ангины или хронического тонзиллита при отсутствии своевременного правильного лечения. Фактором риска является ослабление иммунитета, связанное с воспалительными заболеваниями, сахарным диабетом, иммунодефицитом, неполноценным питанием, курением, злоупотреблением алкогольными напитками. Реже заболевание развивается на фоне кариеса и травмирования тканей глотки.
Клиника заболевания
Гнойное воспаление околоминдаликовой клетчатки обычно появляется через дней после ангины или обострения тонзиллита. При ослаблении организма этот процесс может ускоряться до одних суток. Симптомами заболевания являются:
- спазм жевательных мышц (тризм -пациент не может открыть рот);
- сильная боль в горле, усиливающаяся при глотании;
- гнусавость голоса;
- повышенная температура тела, иногда до
- слабость и общее недомогание;
- головная боль;
- увеличение шейных и подчелюстных лимфоузлов;
- появление неприятного запаха изо рта;
- боль в шее при поворотах головы.
Если гнойный абсцесс имеет большие размеры, у пациента могут начаться проблемы с дыханием, одышка.
Диагностика паратонзиллярного абсцесса
Диагностика заболевания начинается с фарингоскопии — осмотра глотки. При паратонзиллярном абсцессе наблюдается асимметрия зева и выпячивание миндалины со стороны поражения. Для уточнения состояния абсцесса, распространенности воспалительного процесса может использоваться ларингоскопия — осмотр гортани с использованием ларингоскопа. Осмотр пациента проводится в положении сидя: пациент откидывает голову немного назад, широко открывает рот, высовывая язык. Это позволяет отоларингологу осмотреть все участки горла. Также врач проводит детальный опрос пациента с целью выявления причины заболевания, наличия хронических болезней, индивидуальных особенностей организма и т.п.
В некоторых случаях специалисты Клинического госпиталя на Яузе направляют пациентов на дополнительное обследование при помощи аппаратов УЗИ и КТ. Для назначения лечения может потребоваться проведение некоторых лабораторных исследований (общеклинического анализа крови, определения возбудителя, вызвавшего абсцесс, и его чувствительности к антибиотикам).
Лечение паратонзиллярного абсцесса в Клиническом госпитале на Яузе
Консервативное
В Клиническом госпитале на Яузе на 1 стадии (паратонзиллита, без сформированной гнойной полости) проводится лечение консервативными методами, включающее:
Общую фармакотерапию — назначение антибиотиков, иммуномодуляторов, анальгетиков, витаминов.
Местное лечение — полоскание антисептическими растворами, противовоспалительными настоями лекарственных трав, местное применение антибиотиков.
Хирургическое
В случаях, когда консервативное лечение не дает должного эффекта, на стадии болезни, специалисты госпиталя выполняют вскрытие гнойника для эвакуации гноя. Операция проводится под местной анестезией и занимает всего несколько минут: абсцесс вскрывается, после удаления гноя место, где локализовалось воспаление, обрабатывают дезинфицирующими растворами, обеспечивая хороший отток содержимого из полости абсцесса в течение нескольких дней.
Иногда вскрывают ещё не сформированный абсцесс (до образования гнойной полости). Сделанные поверхностные насечки позволяют снять напряжение с воспалённых тканей и в ряде случаев избежать нагноения.
При хроническом паратонзиллярном абсцессе, протекающем с регулярными обострениями, рекомендуется тонзиллэктомия (удаление миндалин, поддерживающих инфекционно-воспалительный процесс).
Хирургическое лечение всегда сочетается с консервативным (комбинированная, комплексная терапия).
В большинстве случаев консервативное лечение паратонзиллярного абсцесса производится в амбулаторном режиме: пациенту прописывается постельный режим и даются назначения, которые он выполняет самостоятельно. В более тяжелых случаях возможна госпитализация в наш стационар и проведение хирургического вмешательства.
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Цены на услуги оториноларинголога
- Стандартные консультации
- Прием (осмотр, консультация) врача-оториноларинголога первичный 3 900 руб.
- Прием (осмотр, консультация) врача-оториноларинголога повторный 3 500 руб.
- Первичный прием врача-оториноларинголога Нефедовой Т. Ю. 2 300 руб.
- Консультации экспертов
- Прием (осмотр, консультация) ведущего врача-оториноларинголога первичный 5 900 руб.
- Прием (осмотр, консультация) ведущего врача-оториноларинголога повторный 5 500 руб.
- Телеконсультации
- Удаленная консультация врача-оториноларинголога первичная 2 500 руб.
- Удаленная консультация врача-оториноларинголога повторная 2 500 руб.
- Помощь на дому
- Прием (осмотр, консультация) врача-оториноларинголога с выездом на дом в пределах МКАД 10 500 руб.
- Прием (осмотр, консультация) врача-оториноларинголога с выездом на дом в пределах 10 км от МКАД 12 000 руб.
- Прием (осмотр, консультация) врача-оториноларинголога с выездом на дом в пределах 30 км от МКАД 13 300 руб.
- Прием (осмотр, консультация) врача-оториноларинголога с выездом на дом в пределах 50 км от МКАД 15 500 руб.
Внимание! Цены на сайте могут отличаться.
Пожалуйста, уточняйте актуальную стоимость у администраторов по телефону.
Наши специалисты:

СадыховРагим Агаларович Врач-оториноларинголог (ЛОР), сурдолог, хирург
Прием пациентов с 0 лет
Стоимость приема: 5900 ₽
ОБРАТНЫЙ ЗВОНОК

ДубцоваЕлена Анатольевна Зам.главного врача по стандартизации и развитию
Врач-оториноларинголог. Прием пациентов с 10 лет Кандидат медицинских наук, 1я кв. категория
Стоимость приема: 3900 ₽
ОБРАТНЫЙ ЗВОНОК

ФроловСергей Вячеславович Врач-оториноларинголог, ЛОР-хирург
Прием пациентов с 3-х лет
Стоимость приема: 3900 ₽
ОБРАТНЫЙ ЗВОНОК

МателаИван Иванович Врач-оториноларинголог, хирург Кандидат медицинских наук
Стоимость приема: 3900 ₽
ОБРАТНЫЙ ЗВОНОК

Нефедова(Стародумова) Татьяна Врач-оториноларинголог
прием пациентов с 15 лет Врач-оториноларинголог, хирург
Стоимость приема: 2300 ₽
Паратонзиллярный абсцесс и все о нем
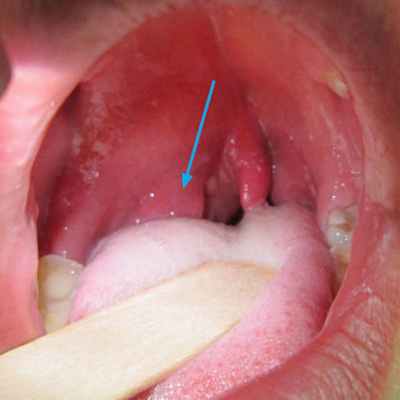
Паратонзиллярным абсцессом называют воспалительный процесс, остро развивающийся в окружающей небные миндалины клетчатке. Воспаление вызывают стафилококковые или стрептококковые патогенные микроорганизмы. В большинстве случаев абсцесс возникает на фоне острого тонзиллита или как осложнение хронической формы заболевания. Абсцесс, протекающий в легкой форме, характеризуется болью и легкой отечностью тканей. При тяжелых формах развивается сильный отек, который может спровоцировать затруднения при глотании, дыхании, речи.
Виды паратонзиллярного абсцесса
По месту развития воспалительного процесса выделяют несколько форм паратонзиллярного абсцесса.
- Передний (передне-верхний) абсцесс. Возникает в большинстве случаев. Воспаление локализуется между передней небной дужкой и верхней областью миндалины, откуда инфекция попадает в околоминдалинную клетчатку.
- Задний абсцесс. В этом случае гнойник располагается между миндалиной и задней небной дужкой.
- Нижний абсцесс. Место воспаления находится ниже миндалины, а абсцесс не сопровождается ярко выраженными симптомами.
- Боковой абсцесс. Эта форма встречается очень редко. Полость с гнойным содержимым располагается в ткани снаружи от миндалины. При боковом абсцессе велик риск попадания гноя в ткани шеи и грудной клетки.
Кроме того, паратонзиллярный абсцесс может быть одно- или двусторонним. Чаще диагностируют первый вариант.
Оториноларингологи успешно лечат все формы паратонзиллярного абсцесса, применяя различные методики в зависимости от клинической ситуации.
Симптомы
Как правило, паратонзиллярный абсцесс развивается на 3–5 сутки после начала ангины или обострения хронического тонзиллита и в большинстве случаев сопровождается ярко выраженными симптомами, среди которых:
- сильная боль в горле, которая может отдавать в ухо или зубы;
- ощущение кома в горле, затруднения при глотании даже жидкости;
- повышение температуры тела до критических цифр – 39–40 С;
- затруднения при открытии рта в результате спазмов жевательных мышц;
- боль в области шеи при повороте или наклоне головы;
- увеличение подчелюстных лимфоузлов с одной или с обеих сторон;
- общее недомогание: головная боль, слабость.
Диагностика
Для того чтобы выбрать верную тактику лечения, оториноларингологи Центра проводят ряд диагностических процедур. В первую очередь врач вас осмотрит и соберет подробный анамнез. Кроме того, специалист обязательно проведет фарингоскопию и ларингоскопию. При подозрении на боковой абсцесс может потребоваться выполнение УЗИ или КТ мягких тканей шеи.
Воспользуйтесь уникальной возможностью и получите бесплатную консультацию по поводу плановой операции. Подробнее.

Оперативное лечение паратонзиллярного абсцесса
При неэффективности консервативной терапии паратонзиллярный процесс подлежит обязательному хирургическому лечению. Врачи применяют наиболее эффективные методики, способствующие быстрому выздоровлению и предотвращающие развитие рецидива. Выбор способа хирургического вмешательства индивидуален и основывается на данных диагностики.
Вскрытие паратонзиллярного абсцесса. Эта процедура оптимальна на начальной стадии заболевания и чаще всего проводится амбулаторно. Вскрытие выполняется под местной анестезией. Врач рассекает стенку гнойника и удаляет содержимое полости. Затем вскрытую полость тщательно промывают антисептическим раствором и при необходимости ушивают. Сразу после оттока гноя состояние больного значительно улучшается: снижается температура, ослабевают болевые ощущения.
Абсцесс-тонзиллэктомия. Комплексная операция, подразумевающая одновременное вскрытие абсцесса и удаление небных миндалин. Показаниями к такому хирургическому вмешательству могут служить сложные формы абсцесса, рецидивы заболевания, развитие осложнений, хронический тонзиллит. В зависимости от ситуации специалист удаляет одну или обе миндалины. Если позволяет ситуация, врач сначала вскрывает абсцесс, а затем проводит тонзиллэктомию. При затрудненном доступе к месту воспаления сначала может быть выполнена тонзиллэктомия. Оперирующие оториноларингологи Центра практикуют классический способ удаления миндалин.
Хирургическое вмешательство проводится под общим обезболиванием - наркозом. Специальным инструментом врач иссекает ткани миндалины и ушивает миндалиновую нишу. Для снижения кровопотери в ходе операции специалисты применяют аппарат «Сургитрон». Благодаря радиоволновому излучению коагулируются сосуды и ускоряется процесс заживления тканей.
Позаботьтесь о своем здоровье и доверьте лечение паратонзиллярного абсцесса профессионалам.
Вид оперативного вмешательства ЛОР-хирурги выбирают исходя из стадии заболевания и сопутствующих патологий:
- Вскрытие абсцесса. Амбулаторная операция, в ходе которой оториноларинголог рассекает полость с гноем, тщательно удаляет содержимое и обрабатывает ткани дезинфицирующим раствором.
- Вскрытие абсцесса и тонзиллэктомия. Эта комплексная операция направлена на удаление гнойного содержимого и небных миндалин, провоцирующих развитие воспалительного процесса.
Реабилитация после лечения паратонзиллярного абсцесса
Восстановление после хирургического лечения занимает 1–2 недели. На этот период следует отказаться от очень горячей или холодной пищи и напитков, алкоголя, курения, тепловых процедур в области шеи и горла. После операции врач назначит вам день контрольного визита, чтобы оценить процесс заживления тканей.
Читайте также:
