Ангиоцентрическая глиома на МРТ
Добавил пользователь Alex Обновлено: 29.01.2026
Глиомы являются самыми распространенными первичными опухолями головного мозга. Глиомы развиваются из клеток глии и различаются по степени злокачественности, гистологическим признакам. Классификация глиальных опухолей по степени злокачественности основана на гистологических особенностях опухоли и включает в себя четыре типа:
I степень (Grade I): пилоцитарная астроцитома;
II степень (Grade II): диффузная астроцитома (фибриллярная, протоплазматическая, гемистоцитарная);
III степень (Grade III): анапластическая астроцитома;
IV степень (Grade IV): глиобластома.
Глиомы первых двух групп считаются условно доброкачественными, в этом случае возможно наблюдение за опухолью и/или проведение стереотаксической биопсии с целью верификации диагноза и определения дальнейшей тактики лечения. При злокачественных глиомах (анапластическая астроцитома и глиобластома) необходим комплексный подход к лечению.
В нашем центре оперативное вмешательство проводится по всем мировым стандартам с использованием микрохирургической техники. Глиальные опухоли обладают инфильтративным ростом в окружающую здоровую мозговую ткань, что определяет невозможность тотального удаления всех опухолевых клеток. С целью элиминации опухолевых клеток в окружающей опухоль нормальной мозговой ткани в нашем центре применяется уникальная лазерная технология - фотодинамическая терапия ложа удаленной опухоли. В дальнейшем большинству пациентов требуется проведение курсов лучевой и химиотерапии.
Комплексное лечение злокачественных опухолей головного мозга является одним из приоритетных направлений научных исследований нашего центра. Совместно с нашими партнерами из научных учреждений Нижнего Новгорода и Санкт-Петербурга (Университет им Н.И. Лобачевского и инстиутут нейрохирургии им А.Л. Поленова) мы разрабатываем новые интраоперационные технологии диагностики границ опухолевого роста, проводим лечение злокачественных глиом с использованием противоопухолевых вакцин на основе дендритных клеток.
Клинический пример.
Пациент поступил в отделение нейрохирургии (церебральное подразделение) ФГБУ «ПФМИЦ» Минздрава России 16.10.2015 с жалобами на выраженную головную боль, тошноту, рвоту. Анамнез заболевания: со слов пациента болеет с начала сентября, когда появились указанные выше жалобы. Самостоятельно выполнил МРТ головного мозга, на котором выявлено объемное образование правой лобно-височно-теменной области, консультирован нейрохирургом по месту жительства и направлен в ФГБУ «ПФМИЦ» Минздрава России для оперативного лечения.
КТ головного мозга с контрастным усилением (24.03.2015): объемное кистозно-солидное образование правой теменно-височно-лобной области. Дислокационный синдром.
22.10.2015 была выполнена операция: микрохирургическое удаление опухоли правой височной доли под интраоперационными навигационным контролем и с интраоперационной фотодинамической терапией.
КТ головного мозга (23.10.2015): не выявило признаков кровоизлияния или каких-либо других хирургических осложнений в области оперативного вмешательства.
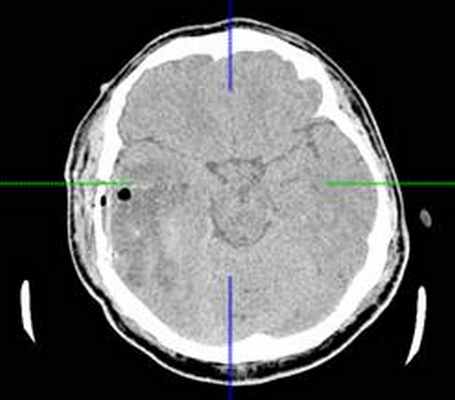
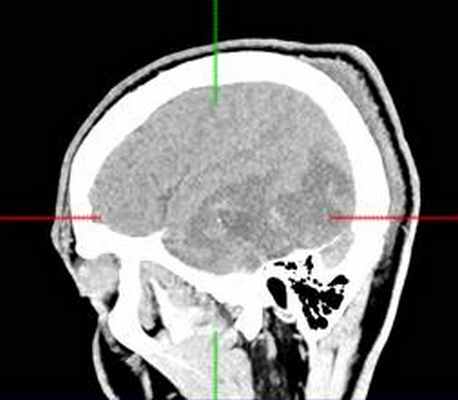
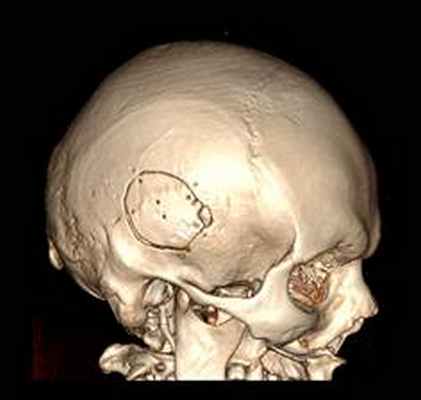
В неврологическом статусе после оперативного вмешательства положительная динамика в полного регресса исходной симптоматики, нового неврологического дефицита не выявлено. Шкалы Карновского/ECOG 90/1.
В данном случае мы продемонстрировали возможности микронейрохирургии в удалении кистозных глиальных опухолей головного мозга. Опухоль была удалена с хорошим клиническим результатом.
Глиомы (глиальные опухоли)
Глиальные опухоли относятся к группе первичных внутримозговых опухолей, так как источником их роста являются клетки нейроглии (астроциты, олигодендроциты) - ткани, обеспечивающей структурный каркас и жизнедеятельность нейронов головного мозга.
В нейроонкологической практике эти опухоли занимают едва ли не лидирующее положение, уступая по частоте встречаемости только метастатическим опухолям. Современная классификация глиальных опухолей достаточно обширна и формат данной статьи не позволяет осветить все особенности данных опухолей. Тем не менее, стоит отметить, что глиальные опухоли очень разнородны по своей структуре, наличию определенных генетических мутаций, агрессивности, клиническому течению, особенностям диагностики, восприимчивости к лечению и общему прогнозу для жизни больных. Другими по гистологической структуре, но схожими по стратегии лечения являются эпендимальные и эмбриональные опухоли ЦНС, среди которых наиболее часто встречаются эпендимомы и медуллобластомы.
Все глиомы подразделяются по степени злокачественности на 4 степени:
Глиомы первой степени, например пилоидные (пилоцитарные) астроцитомы, хорошо отграничены от здоровой мозговой ткани, медленно растут и их патологическое воздействие определяется практически исключительно размерами и локализацией в головном мозге
Глиомы второй-четвертой степени склонны к инфильтративному росту и не имеют четкой границы со здоровой мозговой тканью. Это является одним, но не единственным фактором, влияющим на агрессивность течения подобных опухолей, а также на выбор возможных методов лечения и их эффективность.
Особенно следует отметить способность некоторых диффузных астроцитом прогрессировать (мутировать) с течением времени и приобретать более агрессивное (злокачественное) течение. Типичным примером тому могут служить диффузные (II степени) и анапластические (III степени) астроцитомы прогрессирующие до глиобластомы (IV степени)
Некоторые опухоли III-IV степени могут метастазировать в пределах головного и спинного мозга (анапластические эпендимомы, медуллобластомы, реже - анапластические астроцитомы), либо склонны к многоочаговому росту (глиобластомы). В литературе описаны отдельные случаи внемозгового метастазирования злокачественных глиом.
Какой метод диагностики лучше использовать при глиальных опухолях?
Компьютерная томография – информативна лишь для выявления локализации патологического очага, наличия перифокального отека, сдавления головного мозга. В дифференциальной диагностике различных видов глиом не информативна.
Магнитно-резонансная томография (МРТ). Применяется практически весь спектр режимов МРТ-сканирования, включая контрастное усиление, спектроскопию, ASL-перфузию и прочие. На основании данных МРТ в большинстве случаев можно предположить доброкачественный или злокачественный характер опухоли, и даже предположить ее гистологический вариант, но невозможно установить достоверный гистологический диагноз.
Позитронно-эмиссионная томография (ПЭТ) использует специфические для головного мозга вещества-метаболиты, которые избирательно накапливаются в опухоли. Широко применяемая в диагностике внечерепных опухолей фтордезоксиглюкоза не специфична по отношению к глиальным опухолям и в их диагностике не используется. Наибольшее распространение и значение в нейроонкологии имеют радиоактивно меченые метионин и фторхолин.
Биопсия. Забор биопсийного материала осуществляется либо путем стереотаксической пункции специальной иглой через небольшое (до 1 см) трефинационное отверстие, либо при хирургической операции. Опухолевая ткань не только исследуется под микроскопом, но и проходит ряд сложных тестов на наличие тех или иных биохимических факторов, мутаций и прочих признаков, на основании чего не только устанавливается точный диагноз, но и определяется прогноз дальнейшего развития болезни и потенциальная чувствительность опухоли к лекарственной терапии
Как лечить глиальные опухоли?
Хирургическое удаление глиом головного мозга традиционно является методом первого выбора в лечении глиом первой степени злокачественности. Эффективность и радикальность операции определяются преимущественно локализацией опухоли и вовлечением функциональных зон мозга.
Радиохирургия. Не смотря на широко распространенное представление о радиохирургии вообще, и о Гамма-ноже, в частности, как панацее от всех опухолей, именно в случае глиом второй-четвертой степени – это не так. И наиболее существенным моментом, определяющим ограниченное использование радиохирургии, является, как ни странно, именно «прицельность» облучения с высоким градиентом дозы на границе опухоль/здоровый мозг, т.к. граница эта трудно и весьма условно определяется с помощью МРТ и СКТ. Даже дополнительная информация, которую дает ПЭТ – не отражает истинной картины процесса.
Тем не менее, лечение глиомы Гамма-ножом применяется в следующих случаях:
Ангиоцентрическая глиома на МРТ
Ангиоцентрическая глиома на МРТ
а) Терминология:
• Ангиоцентрическая глиома (АЦГ) также известна, как:
о Ангиоцентрическая нейроэпителиальная опухоль (АНЭО)
о Мономорфная ангиоцентрическая глиома
• Эпилепсия-ассоциированное медленно растущее новообразование низкой степени злокачественности, локализующееся в структуре коры и встречающееся преимущественно у детей и молодых взрослых
б) Визуализация ангиоцентрической глиомы:
• Наиболее частая локализация - лобная, височная доли
• Не накапливающее контраст объемное образование с нечеткими контурами, располагающееся в структуре коры:
о Чаще имеет солидный характер
о Редко имеет кистозно-солидный характер
о Гиперинтенсивный ободок на Т1-ВИ
• Гиперинтенсивный сигнал на Т2-ВИ, FLAIR:
о Часто наблюдается стебельковое распространение по направлению к желудочку
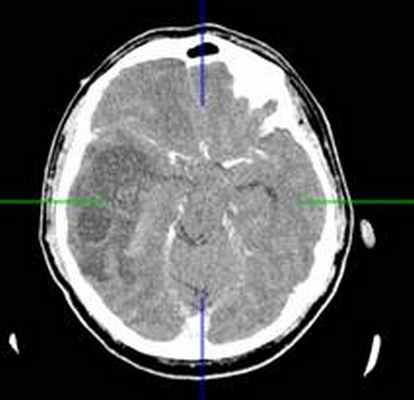
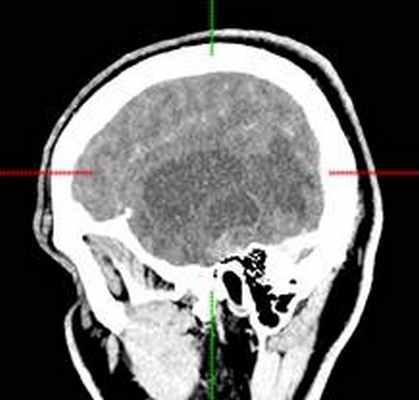
(а) МРТ, FLAIR, аксиальный срез: у молодого взрослого с многолетним анамнезом судорог в области коры и субкортикального белого вещества правой теменной доли определяется клинообразное гиперинтенсивное объемное образование. Обратите внимание на отсутствие перифокального отека.
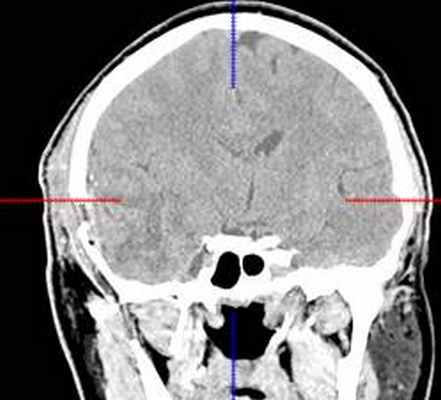
(б) МРТ, постконтрастное Т1-ВИ, аксиальный срез: у того же пациента контрастирования образования не определяется, что является типичным признаком ангиоцентрической глиомы. В смежной с опухолью области часто присутствует участок фокальной кортикальной дисплазии, который должен быть резецирован для предотвращения повторных судорожных приступов. (а) МРТ, Т1-ВИ, аксиальный срез: у шестилетнего ребенка с рефрактерной эпилепсией в структуре коры и субкортикального белого вещества определяется слабовыраженное образование. Обратите внимание на гиперинтенсивные кольцевидные участкичто типично для ангиоцентрической глиомы.
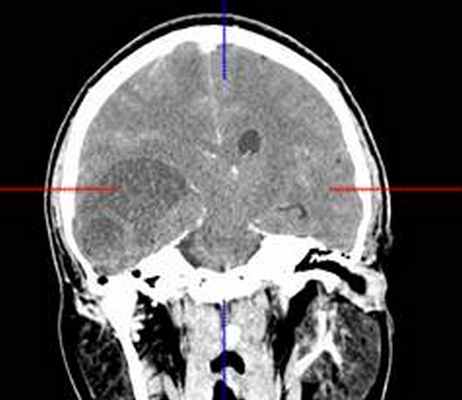
(б) МРТ, Т2-ВИ, корональный срез: у того же пациента определяется повышение интенсивности сигнала от образования, расположенного в области коры и субкортикального белого вещества правой лобной доли. При хирургической резекции была диагностирована ангиоцентрическая глиома. Визуализационные признаки могут напоминать признаки чаще встречающейся ДНЭО.
в) Дифференциальная диагностика:
• Дисэмбриопластическая нейроэпителиальная опухоль (ДНЭО)
• Ганглиоглиома
• Олигодендроглиома
г) Патология:
• I степень злокачественности по классификации ВОЗ (grade I):
о Ангиоцентрический характер роста
о Низкий индекс пролиферации MIB-1 (1-5%)
о Злокачественная дегенерация отсутствует
д) Клиническая картина ангиоцентрической глиомы:
• Длительный анамнез фокальной эпилепсии с лекарственной устойчивостью:
о Обычно с детского возраста
• Лечение: полная хирургическая резекция
е) Диагностическая памятка:
• Новообразование в структуре коры у ребенка/молодого взрослого с рефрактерной эпилепсией
• Объемное образование, располагающееся в структуре коры, не накапливающее контраст и имеющее гиперинтенсивный ободок на Т1-ВИ при МРТ
Диффузная астроцитома низкой степени злокачественности
Диффузная астроцитома, также называемая диффузной астроцитомой низкой степени злокачественности - это первичная опухоль головного мозга относящаяся ко II степени злокачественности опухолей по ВОЗ. Термин "диффузная" в данном контексте означает что граница между неизмененной тканью мозга и опухолью неразличима, даже если при визуализации опухоль имеет четкие границы.
В пересмотренной в 2016 году классификации опухолей центральной нервной системы диффузная астроцитома является синонимом более ранней сущности - фибриллярной астроцитомы. Гемистоцитарная астроцитома остается отдельно выделяемым подтипом, в то время как протоплазматическая астроцитома больше не выделяется в отдельную сущность [13].
Статус IDH мутации является критически важным и астроцитомы разделяются по данногому подтипу на мутантный и дикий подтипы (mutant / IDH wild-type) [13].
TODO требуются иллюстрации, подготовь список источников
Терминология
Термин диффузная астроцитома не должен использоваться в качестве собирательного термина для неинфильтративных опухолей астроцитарного ряда: плеоморфной ксантоцитомы, субэпендимальной гигантоклеточной астроцитомы и пилоцитарной астроцитомы, так как все данные опухоли являются отдельными сущностями с различным прогнозом, подходами к лечению и особенностями визуализации.
Диффузная астроцитома разделяется на две молекулярные группы в соотвествии с IDH статусом:
Если IDH status статус недоступен, ее характеризуют как диффузную астроцитому NOS (от англ. not otherwise specified).
Важно помнить, что IDH маркер должен иметь мутацию, соответственно должен быть определен статус 1p19q, который не должен иметь ко-делеции, опухоли с 1p19q кo-делецией сейчас классифицируются как олигодендроглиомы.
Стоит отметить что вероятно в скором времени сущность "диффузная астроцитома IDH дикий тип" скоро исчезнет, поскольку данные опухоли относящиеся гистологически к астроцитарному ряду включают множество опухолей с другими различаемыми генетическими профилями [13].
Эпидемиология
Диффузные глиомы полушарий головного мозга низкой степени злокачественности обычно диагностируются у людей в возрасте 20-45 лет, с медианой 35 лет. На самом деле, имеется двухфазное распределение с первым пиком в детском возрасте (6-12 лет) и вторым пиком во взрослом (26-46 лет) [1]. Детские глиомы чаще локализуются и относятся к диффузным глиомам ствола, и будут обсуждатся отдельно. Имеется некоторая предрасположенность у мужчин (М/Ж 1.5) [1].
Клиническая картина
Наиболее часто проявляется судорогами (в ~40% случаев). Часто встречаются головные боли. В зависимости от размера и локализации опухоли может развиваться гидроцефалия с локальным неврологическим дефицитом и расстроиствами личности.
Патология
Диффузная астроцитома низкой степени злокачественности преимущественно представлена микрокистозным матриксом в котором расположены фибриллярные опухолевые астроцитарные клетки с атипией ядер средней степени выраенности и низкой клеточной плотностью. Микрокистозные пространства часто содержат муцинозную жидкость, что является типичной чертой фибриллярных астроцитом, но более выраженна в протоплазматических астроцитомах.
Единично встречающиеся в диффузной астроцитоме гемистиоциты не являются достаточным фактором для постановки диагноза гемистиоцитарной астроцитомы. Гемистиоцитарная астроцитома как правило характеризуется более быстрым прогрессированием в анапластическую астроцитому или вторичную глиобластому, чем фибриллярные астроцитомы, несмотря на то что они все относятся ко II степени злокачественности по ВОЗ.
Митозы, микрососудистая пролиферация и некрозы отсутствуют (при налиичии они позволяют заподозрить опухоль высокой степени злокачественности). Как и все опухоли происходящие из астроцитов, фибриллярные астроцитомы положительно окрашиваются на glial fibrillary acid protein (gFAP) 3.
Диагностика
МРТ является модальностью выбора.
Компьютерная томография
Инфильтрирующая астроцитома низкой степени злокачественности проявляетяся в виде изоденсивного или гиподенсивного образования с объемным воздействием, без контрастного усиления (наличие контрастного усиления позволяет заподозрить опухоль более высокой степени злокачественности), хотя гемистоцитраные астроцитомы могут иметь незначительное усиление.
Кальцификации встречаются редко (10-20% случаев) [1] и могут быть связаны с олигодендроглиальным компонентом (напр олигоастроцитома).
Кисты или включения жидкострной плотности встречаются в основном при гемистиоцитарном варианте.
Ангиоцентрическая глиома на МРТ


- НИО хирургии аорты, коронарных и периферических артерий
- НИО новых хирургических технологий
- НИО хирургической аритмологии
- НИО эндоваскулярной хирургии
- НИО сосудистой и гибридной хирургии
- НИО онкологии и радиотерапии
- НИО ангионеврологии и нейрохирургии
- НИО анестезиологии и реаниматологии
- НИО лучевой и инструментальной диагностики
- Состав совета по защите докторских и кандидатских диссертаций
- Требования к соискателям
- Соискатели
- Апелляции
- ГОСТ по оформлению диссертации и автореферата
- Контакты совета
- Генеральный директор Центра
- Руководство Центра
- Миссия
- История
- Мероприятия
- Фотопроекты
- Истории пациентов
- Нормативные документы
- Структура отдела
- Организационно-методическая работа с регионами
- Развитие телемедицинских технологий
- Кадровая политика и повышение квалификации
- Публичный отчет
- Устав и регистрационные документы
- Лицензии
- Публичный отчет
- Сведения о медицинских работниках
- План развития Центра
- Политика обработки персональных данных
- Охрана труда
- Политика в области охраны труда
- Противодействие коррупции
- Учетная политика

Глиомы головного мозга - это внутримозговые опухоли, которые растут из клеток головного мозга. Глиомы включают астроцитомы, олигодендроглиомы, нейроцитомы, эпендимомы и другие. Особенностью данных опухолей является инфильтративный рост, то есть они не имеют четких границ.
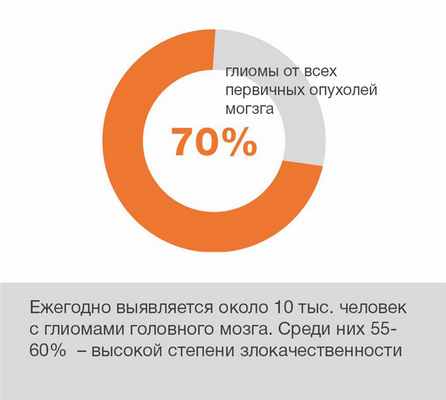

Опухоли I степени имеют самое благоприятное течение и характеризуются медленным ростом и низким процентом рецидива при максимальном хирургическом удалении (например, пилоцитарная астроцитома).
Опухоли II степени являются пограничными и, хотя они также имеют медленный рост, степень инфильтрации мозговой ткани в этом случае выше, что делает прогноз для пациента более серьезным (например, диффузная астроцитома). Эти глиомы при длительном росте и достижении больших размеров могут трансформироваться в более агрессивные формы.
Опухоли III степени имеют выраженные признаки злокачественности. Эти опухоли быстро растут и могут рецидивировать после операции.
Опухоли IV степени - самые злокачественные. Их также называют глиобластомами. Такие опухоли характеризуются всеми признаками злокачественности, наличием участков некрозов и тромбированных вен и имеют склонность к рецидиву в очень короткий срок даже при максимально возможной степени удаления.
Опухоли I и II степени относятся к глиомам низкой степени злокачественности, а опухоли III и IV степени - к высокой степени злокачественности.
Наиболее частым симптомом при глиомах является головная боль. Но боль при этом должна иметь нехарактерный признак для человека - быть либо необычайно частой, либо сильной. Во многих случаях головная боль сопровождается тошнотой, рвотой. Это признаки внутричерепной гипертензии, которая развивается при наличии опухоли в полости черепа. Также пациентам свойственно снижение памяти, заторможенность, сонливость. При развитии глиомы в функциональных зонах головного мозга могут наблюдаться различного рода нарушения: нарушение речи, слабость в руке или ноге, эпилептические приступы и так далее.
Наиболее информативным методом диагностики является магнитно-резонансная томография (МРТ) головного мозга с контрастным усилением. Этот метод позволяет в деталях изучить строение головного мозга, понять в какой зоне развилась опухоль, как она связана с сосудами, черепно-мозговыми нервами, желудочками головного мозга. Кроме того, контрастное усиление позволяет предположить степень злокачественности глиомы, как правило, глиомы высокой степени злокачественности интенсивно накапливают контраст и окружены зоной перифокального отека. Данные МРТ имеют большое значение в предоперационном планировании и оценке рисков оперативного вмешательства.
При невозможности выполнения МРТ у пациентов с различной сопутствующей патологией для диагностики глиом возможно проведение компьютерной томографии (КТ) с контрастным усилением. Этот метод менее чувствителен, но также может быть использован для диагностики. В ряде случаев необходимо проводить как МРТ, так и КТ головного мозга, чтобы сформировать максимально полную картину заболевания.
Лечение глиом головного мозга на современном этапе развития медицины является комплексным. Как правило, первым этапом проводят нейрохирургическое вмешательство. Целью операции является максимально возможное и безопасное удаление опухоли головного мозга. Для этого в НМИЦ им. ак. Е.Н. Мешалкина есть все необходимые условия и современное оборудование экспертного класса. Оперативные вмешательства при глиомах головного мозга проводят с использованием операционного микроскопа, микрохирургического инструментария. Планирование доступа происходит на операционном столе с помощью новейшей нейронавигационной станции, которая позволяет выполнить оперативное вмешательство с минимальной травмой для окружающей мозговой ткани и по кратчайшей траектории до опухоли.
Во время операции при глиомах любой локализации для контроля функций мозга применяется нейрофизиологический мониторинг, который показывает нарушения на самой ранней стадии.
Еще одной задачей микрохирургического удаления глиомы является установление ее гистологического типа и степени злокачественности. Этот параметр важен для планирования дальнейшего лечения - химио- или лучевой терапии. Эти методы лечения являются адъювантными (дополнительными) и направлены на увеличение времени до развития рецидива опухоли и увеличение продолжительности жизни пациентов.
Однако, несмотря на все возможные методы лечения, особенно в случаях злокачественных глиом (анапластических астроцитом и глиобластом), через различное время наступает рецидив заболевания, который требует повторного нейрохирургического вмешательства. Такие операции также направлены на максимально возможное и безопасное удаление опухолевой ткани, чтобы последующая химиотерапия была наиболее эффективной.
Для получения подробной информации по заболеванию, методам лечения и уточнения диагноза необходимо посетить первичную консультацию специалиста или подать документы через сайт на заочную консультацию.
Читайте также:
