Паратрахома
Добавил пользователь Владимир З. Обновлено: 29.01.2026
Хламидийные конъюнктивиты протекают в виде трахомы, хламидийного конъюнктивита взрослых (паратрахома взрослых), хламидийной офтальмии новорожденных (конъюнктивит с включениями новорожденных, паратрахома новорожденных), эпидемического хламидийного конъюнктивита, хламидийного конъюнктивита при болезни Рейтера.
Наиболее часто встречается хламидийный конъюнктивит (ХК) взрослых, инкубационный период которого составляет 5-14 дней (иногда до 30 дней). При этом в 65% случаев отмечают острую форму и в 35% – хроническую.
Распространенность ХК имеет стойкую тенденцию к росту, поэтому данная патология продолжает оставаться одной из актуальных проблем современной офтальмологии. По данным ВОЗ, в мире ежегодно ХК заболевают более 25 млн человек. Частота ХК варьирует, составляя от 10 до 20% всех конъюнктивитов у взрослого населения (Астахов Ю.С. с соавт., 2002). В Республике Башкортостан (РБ) среди больных, обратившихся в глазные кабинеты лечебно-профилактических учреждений в 2001 г. (около 500 тысяч человек), выявлено 59 тысяч пациентов с конъюнктивитами. При этом заболеваемость ХК у взрослых была равна 3,2 случая (в городах – 2,7, сельской местности – 3,9) на 10 000 населения. Среди детей, родившихся от матерей, страдающих хламидиозом, ХК обнаруживается у 20-50% новорожденных (Балашевич Л.И. с соавт., 1998).
Хламидии – грамотрицательные бактерии, существующие в двух формах и различающиеся по морфологическим и биологическим свойствам: высокоинфекционные спороподобные внеклеточные элементарные тельца и вегетативные внутриклеточные ретикулярные тельца. Возбудитель хламидийных инфекций относится к семейству Chlamydiaceae, роду Chlamydia. В пределах этого рода выделяют 4 вида хламидий: Сhl. trachomatis, Сhl. pneumоniae – патогенные для человека; Chl. psittaci и Chl. pecorum, преимущественно поражающие птиц и домашних животных.
У людей Chl. trachomatis вызывает такие заболевания, как трахома, паратрахома новорожденных и взрослых, хламидийный конъюнктивит при синдроме Рейтера, увеит хламидийной этиологии, а также урогенитальный хламидиоз, венерический лимфогранулематоз, пневмонию и др. Серотипы А, В, С считаются возбудителем трахомы, серотипы от D до К, в частности, вид Сhl. trachomatis, вызывают хламидийный конъюнктивит (или паратрахому).
Методом количественной полимеразно-цепной реакции (ПЦР) в реальном времени в образцах конъюнктивы больных ХК может обнаруживаться ДНК не только Chl. trachomatis, но также Chl. psittaci и Chl. pneumoniae, что свидетельствует об их участии в развитии заболевания и объясняет неудачи в лечении, направленном только на Chl. trachomatis. Свидетельством этиологической роли указаных выше хламидийных агентов в патогенезе заболевания являются наличие жизнеспособных бактерий поодиночке или всех вместе, их взаимосвязь с тяжестью воспаления, а появление IgG к хламидийному белку теплового шока Hsp60 в сыворотке крови и слезной жидкости связывают с воспалением и рубцеванием (Dean D. et al., 2008).
Возбудитель хламидийной инфекции преимущественно поражает клетки цилиндрического эпителия конъюнктивы, цервикального канала, уретры, передней стенки носоглотки и др. Основной путь инфицирования конъюнктивы – окулогенитальный. При этом перенос возбудителя в глаз осуществляется загрязненными руками из инфицированных мочеполовых органов больного или его сексуального партнера, может иметь место заражение детей через родовые пути матери, инфицированные хламидиями. Сопутствующая урогенитальная хламидийная патология выявляется более чем в половине случаев у пациентов с ХК.
Передача инфекции возможна и в водных резервуарах общественного пользования (бани, бассейны), при посещении глазного кабинета, через недезинфицированные тонометры, в случае ношения контактных линз при несоблюдении элементарных гигиенических правил. Следует отметить, что ХК часто является показателем хронически протекающей урогенитальной инфекции, заболеваний верхних дыхательных путей и желудочно-кишечного тракта той же этиологии. Лица, страдающие хламидиозом, в 40% случаев могут являться причиной инфицирования остальных членов семьи. ХК чаще встречается среди молодых людей 16-30 лет (до 46%), ведущих активную сексуальную жизнь.
Клиника хламидийного конъюнктивита. Заболевание у взрослых протекает остро с давольно четким сроком инкубационного периода (7-10 дней) и сопровождается формированием фолликулов в нижнем своде. По данным Ю.Ф. Майчука и Е.С. Ваховой (1993), в области нижней переходной складки происходит образование крупных рыхлых фолликулов, располагающихся в 2-3 ряда и позже сливающихся в виде валиков. Пик своего развития заболевание достигает через 15-20 дней. При этом на верхнем веке часто наблюдается папиллярная гипертрофия конъюнктивы.
У взрослых выделяют три клинические формы ХК – папиллярную (встречается в 26% случаев), инфильтративную (в 27%) и фолликулярную (в 47%), протекающие остро или хронически. Острое течение ХК (до 2 месяцев) имеет место у 40% больных, хроническое (более 2 месяцев) – у 60%, в т.ч. более года – у 26%. В большинстве случаев (в 62,8%) наблюдается одностороннее поражение глаз.
Для фолликулярной формы острого течения ХК характерна резкая гиперемия, отек, инфильтрация конъюнктивы преимущественно нижнего века и нижней переходной складки, иногда субконъюнктивальные кровоизлияния (обнаруживаются в 13%) и хемоз слизистой оболочки. Отделяемое вначале незначительное, слизисто-гнойного характера, затем с развитием заболевания становится обильным и гнойным. В ряде случаев при ХК отмечается выраженный отек век в виде одностороннего блефароптоза и сужения глазной щели. На фоне оте-ка, гиперемии, инфильтрации конъюнктивы век на 2-3 неделе болезни наблюдается появление фолликулов (рис. 11, 12), сначала в наружном секторе и далее по всему нижнему своду (в виде сероватых, нерезко контурированных образований округлой формы).
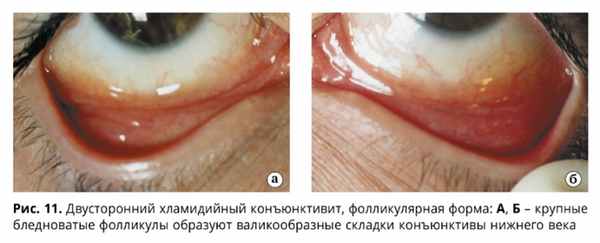
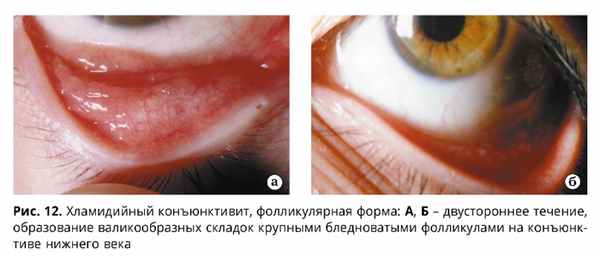
На фоне диффузной или точечной кератопатии более чем в 50% случаев обнаруживается поражение лимба (гиперемия, отек, инфильтрация, васкуляризация), а у трети больных – роговицы в виде мелкоточечных субэпителиальных или крупных инфильтратов (иногда с изъязвлением), которые чаще располагаются в ее верхней трети. Редко имеют место помутнение роговицы и сосудистый паннус. Позднее на стадии резорбции фолликулов конъюнктивы в центральной зоне роговицы на фоне отека ее стромы наблюдаются рецидивирующие точечные эпителиальные инфильтраты (Bialasiewiticz, 1985; Hardten D.R. et al., 1992). Фолликулы регрессируют постепенно в течение 3-6 месяцев и, как правило, исчезают бесследно, однако в ряде случаев могут сформироваться нежные рубцы конъюнктивы век.
У некоторых больных ХК на 3-5 день заболевания диагностируется регионарная предушная аденопатия, в ряде случаев могут быть явления евстахиита или среднего отита на стороне пораженного глаза.
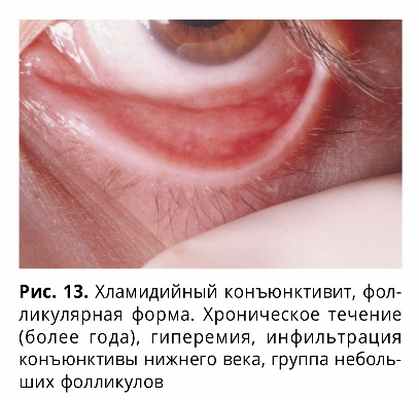
Хроническое течение фолликулярного ХК характеризуется более частым поражением обоих глаз (в 83% случаев) с умеренно выраженными симптомами воспаления слизистой (рис. 13), длительным и упорным течением, развитием осложнений, распространением инфекционного процесса на другие оболочки глазного яблока и его придатков, склонностью к частым рецидивам и развитию токсико-аллергических реакций.
При папиллярной форме ХК обычно с первых дней или к концу первой недели болезни происходит развитие сосочковой гипертрофии конъюнктивы нижнего и верхнего века, с бесследным рассасыванием после клинического выздоровления. Через 4-6 недель происходит заметное уменьшение инфильтрации, сглаживание и частичная регрессия сосочков с купированием воспалительного процесса к концу третьего месяца (Кудояров Г.Х., 1959). К этому сроку в 10% случаев могут наблюдаются рецидивы ХК с переходом в хроническую фолликулярную форму. В структуре ХК папиллярную форму диагностировали только у 8% больных (Завьялова Н.С., 1974).
Инфильтративная форма ХК характеризуется относительно невыраженным развитием инфильтрации и гиперемии конъюнктивы век и сводов. Как правило, она ошибочно диагностируется как конъюнктивит вирусной, бактериальной, аллергической или другой этиологии. Данная форма ХК отличается склонностью к частым рецидивам (в 34,5%), развитием осложнений (в 74%) и двусторонним поражением глаз (в 72%), разрешается она в течение 15-30 дней. Изменения роговицы характеризуются поверхностными инфильтратами, которые довольно быстро исчезают бесследно (Кудояров Г.Х., 1959). Инфильтративная форма ХК офтальмологами поликлиник часто не диагностируется, и поэтому длительное, неадекватное лечение нередко способствует переходу заболевания в хроническую форму.
Вследствие широкого и длительного применения антибиотиков тетрациклинового ряда и макролидов первого поколения (в частности, эритромицина) в последние годы наблюдается развитие к ним резистентности, часто отмечаются аллергические реакции и другие побочные эффекты. Отмечено, что лечение острого ХК новорожденных препаратами тетрациклинового ряда в течение 3 недель оказалось эффективным лишь у 50% детей (Schachier, 1978).
Э.А. Латыпова (2000) у 43,3% больных ХК обнаружила осложненное его течение, протекающее в виде следующих клинических форм: острой, тетрациклинрезистентной, стероидоосложненной и связанной с длительным применением противовирусных препаратов.
Острая осложненная форма ХК (в 11%) всегда сопровождалась поражением роговицы.
На фоне выраженной инфильтрации, отека, гиперемии конъюнктивы век и нижней переходной складки с обильным слизисто-гнойным отделяемым, в средних и глубоких слоях роговицы выявляются крупные гнойного характера, иногда с изъязвлением, инфильтраты, локализующиеся чаще по периферии, реже – в оптической зоне роговицы. В подавляющем большинстве случаев (в 80%) процесс двусторонний, часто сопровождающийся снижением остроты зрения.
Тетрациклинрезистентная форма ХК (в 21,5%) наблюдается при длительном и неэффективном применении тетрациклиновой мази. У трети больных имеет место токсико-аллергический дерматоконъюнктивит, характеризующийся отеком, гиперемией конъюнктивы и кожи век. Обильное слизистое отделяемое вызывает мацерацию кожи по углам глазной щели и сопровождается сильным зудом век. У 30% больных отмечается рецидивирующее течение ХК (частота – 3,6±1,4 обострений в год), возникающее обычно через 1,5-3 месяца после прекращения лечения.
Стероидоосложненная форма (в 30%) возникает вследствие длительного применения кортикостероидов, приводящих к затяжному течению ХК или к обострению заболевания. При этом рецидивы ХК протекают длительно (до 3-4 и более месяцев) и могут носить многолетний характер с кратковременными периодами ремиссии. В данной группе больных ХК нередко осложняется развитием увеита, эписклерита и стромального кератита. На фоне кератопатии могут наблюдаться стромальные инфильтраты (чаще в области лимба), краевое помутнение, нередко с сосудистым паннусом.
Осложненная форма ХК (в 37,5%), вызванная длительным применением противовирусных средств (ИДУ, зовиракс и др.), характеризуется инфильтрацией, гиперемией, появлением фолликулов, частым рецидивирующим течением с крат-ковременными периодами ремиссии, развитием токсико-аллергического конъюнктивита и дерматита, а также воспалительных заболеваний век в виде чешуйчатого блефарита, рецидивирующих ячменей, халязионов.
В основе изменений клинической картины ХК, наблюдаемых у больных в последние годы, по всей вероятности, лежат установленные нами нарушения иммунного статуса пациентов, характеризующиеся как временный вторичный иммунодефицит по клеточному типу. При ХК наблюдается сбой фагоцитарного звена иммунитета, активация лимфоцитов крови за счет изменения фенотипа последних в сторону увеличения количества клеток, экспрессирующих поверхностные антигены: HLA-DR, CD71+ и CD95+. В зависимости от характера экспрессии антигенов, активации и других показателей иммунограммы больных ХК нами выявлено 2 типа иммунного статуса, отражающих степень их дисбаланса соответственно тяжести течения этого заболевания: I тип – активированный (52%), сопровождающийся высокой экспрессией Fas, HLA-DR и CD71±рецепторов; II тип – супрессорный (48%), характеризующийся снижением числа CD4-позитивных лимфоцитов, NK-клеток при нормальных значениях числа лимфоцитов, экспрессирующих антигены активации. Осложенное течение заболевания ассоцировалось с более высоким количеством CD95±лимфоцитов и IL-4 в крови, что имеет прогностическое значение (Бикбов М.М., Шевчук Н.Е., Мальханов В.Б., 2008).
Хламидийную инъекцию глазной поверхности у детей Л.Н. Тарасова (1986) подразделяет на следующие типы: паратрахома новорожденных, хронический фолликулярный конъюнктивит у детей 1-14 лет, эпидемический острый конъюнктивит, хламидионосительство. Основным источником конъюнктивитов хламидийной этиологии у детей является хламидийная инфекция урогенитального тракта, выявляемая среди беременных матерей (в 3,6%). Дети, рожденные женщинами с острой хламидийной инфекцией, инфицированы в 63,3% случаев (Евсюкова И.И. с соавт., 1998). Возможно трансплацентарное заражение конъюнктивы хламидиями (Shariat H. с соавт., 1992).
Клиническое течение ХК у новорожденных может осложниться чешуйчатым блефаритом, стенозом слезно-носовых путей, иногда рубцеванием конъюнктивы верхнего и нижнего век (Тарасова Л.Н., 1986). Характеризуется ХК появлением через 5-14 дней после рождения слизисто-гнойного отделяемого из конъюнктивальной полости, отека век и конъюнктивы, хемоза, псевдомембраны, в некоторых случаях – точечных помутнений роговицы и микропаннуса. В более чем 50% случаев развивается системная хламидийная инфекция (пневмония, назофарингеальная инфекция, отит).
Конъюнктивит при синдроме Рейтера (конъюнктивально-уретросиновиальный синдром) протекает с поражением глаз, мочевыводящих путей и крупных суставов ног (Майчук Ю.Ф., Вахова Е.С., 1993). Заболевание начинается с явлений острого неспецифического уретрита, к которому через 6-10 дней присоединяются конъюнктивит и позже (через 1-2 месяца) – олиго- или чаще полиартрит. Поражение глаз протекает по типу двустороннего фолликулярного конъюнктивита, реже подострого воспаления со слизисто-гнойным отделяемым и небольшим отеком век. В дальнейшем конъюнктивит может либо исчезнуть (даже без лечения), либо перейти в хроническую форму.
Следует отметить, что далеко не у всех пациентов наблюдается классическая триада. По мере увеличения длительности заболевания признаки артрита выявляются у 94% больных, уретрита – у 75%. У 19% больных периодически появляются язвочки на слизистой полости рта, у 20% – кожные изменения в виде эритематозной или папулезной сыпи, в ряде случаев имеют место диспептические расстройства. Процесс характеризуется асимметричным поражением суставов нижних конечностей, затем воспалительный процесс поднимается выше, захватывая все новые суставы и позвоночник (спондилоартрит).
Синдром Рейтера может протекать в виде венерической, кишечной, спондилоартрической или респираторной форм. Наблюдается он преимущественно у молодых мужчин (сексуально активного возраста), хотя описаны случаи заболевания у детей, подростков, пожилых мужчин и женщин. Соотношение женщин и мужчин составляет 1:20 и даже к 100.
Болезнь Рейтера – мультифакторное (полиэтиологическое) заболевание, ассоциируется в начале своего развития с некоторыми микроорганизмами, участвующими лишь в запуске патогенеза аутоиммунных нарушений. Так, его спорадическая форма обычно возникает как осложнение хламидиоза половых путей, а эпидемическая, которую часто называют постдизентерийной, – как последствие кишечных инфекций, вызванных Yersinia spp., Campylobacter spp. и Shigella spp. В патогенезе данного синдрома важное значение имеют реакции клеточного иммунитета, которые приводят к появлению васкулитов и периваскулитов.
Паратрахома
Обслуживание на двух языках: русский, английский.
Оставьте свой номер телефона, и мы обязательно перезвоним вам.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначить только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Статья проверена врачом-офтальмологом Мельниковой Л.П., носит общий информационный характер, не заменяет консультацию специалиста.
Для рекомендаций по диагностике и лечению необходима консультация врача.
Паратрахома — фолликулярный конъюнктивит с включениями, вызванный хламидиями.
Причины и патогенез паратрахомы
В клетках эпителия конъюнктивы и роговицы содержатся тельца Провачека — Хальберштедтера — включения с возбудителями заболевания — Chlamydia trachomatis. Патархому вызывают так называемые «генитальные» штаммы.
Хламидии переносятся контактным путем через загрязненные выделениями (слезы, гной) руки, предметы, белье, одежду, воду в водоеме, бане, бассейне (банный, бассейновый конъюнктивит). Источником распространения заболевания являются люди, у которого поражена конъюнктива или слизистая мочеполового тракта. Большое количество случаев заражения связано с инфицированием плода при прохождении через половые пути женщины при родах.
Симптомы паратрахомы
В отличие от трахомы при паратрахоме чаще всего поражается один глаз. Также поражаются органы мочеполовой системы и др. Паратрахома начинается остро. Среди характерных симптомов — слизисто-гнойное отделяемое, образование фолликулов, гипертрофия сосочков слизистой, отек и гиперемия век и конъюнктивы. Если при трахоме фолликулы созревают, а затем распадаются, образуя рубцы, то при паратрахоме фолликулы рассасываются без рубцевания.
Диагностика паратрахомы в Клиническом госпитале на Яузе
Специалисты Клинического госпиталя на Яузе ставят диагноз на основании характерной клинической картины. Большое значение имеет дифференциальная диагностика с трахомой, которая имеет сходные симптомы.
Для уточнения диагноза проводится:
- бактериологическое исследование мазка
- биомикроскопия глаза
- имуноферментный анализ
- цитологическое исследование соскоба с конъюнктивы
- ПЦР-исследование соскоба
- флюоресцеиновая инстилляционная проба
- цветная слезно-носовая проба.
Лечение паратрахомы в Клиническом госпитале на Яузе
Специалисты нашего медицинского центра проводят комплексное лечение паратрахомы. Консервативная терапия заключается в назначении антибиотиков, сульфаниламидов, иммуномодуляторов, интерферона, индукторов интерферона в виде капель, мазей, препаратов для приема внутрь. Для повышения эффективности лечения возможно проведение экспрессии фолликулов (выдавливание фолликулов из конъюнктивы).
Хирургическое лечение требуется при развитии осложнений, таких, как трихиаз (загибание ресниц в направлении глазного яблока), ксерофтальмия (сухость конъюнктивы и роговицы), хронический гнойный дакриоцистит (воспаление слезного мешка).
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Цены на услуги офтальмолога
- Стандартные консультации
- Прием (осмотр, консультация) врача-офтальмолога первичный 3 900 руб.
- Прием (осмотр, консультация) врача-офтальмолога повторный 3 500 руб.
- Расширенный прием (осмотр, консультация) врача-офтальмолога 5 000 руб.
- Расширенный прием (осмотр, консультация) врача-офтальмолога в ходе подбора ортокератологических линз индивидуального дизайна 7 000 руб.
- Прием (осмотр, консультация) врача-офтальмолога повторный в ходе подбора ортокератологических линз индивидуального дизайна 2 500 руб.
- Расширенный прием (осмотр, консультация) врача-офтальмолога в ходе подбора ортокератологических линз индивидуального дизайна (1 степень сложности) 7 000 руб.
- Расширенный прием (осмотр, консультация) врача-офтальмолога в ходе подбора ортокератологических линз индивидуального дизайна (2 степень сложности) 10 000 руб.
- Расширенный прием (осмотр, консультация) врача-офтальмолога в ходе подбора ортокератологических линз индивидуального дизайна (3 степень сложности) 15 000 руб.
- Подбор контактной коррекции зрения (ортокератологическая линза индивидуального дизайна), сфера, 1 шт. 7 500 руб.
- Подбор контактной коррекции зрения (ортокератологическая линза индивидуального дизайна), торика, 1 шт. 10 000 руб.
- Комплекс приемов (осмотров, консультаций) врача-офтальмолога в ходе подбора ортокератологических линз индивидуального дизайна длительностью 1 год 15 000 руб.
- Телеконсультации
- Удаленная консультация врача-офтальмолога первичная 2 500 руб.
- Удаленная консультация врача-офтальмолога повторная 2 500 руб.
- Обследования
- Скиаскопия 1 200 руб.
- Ультразвуковое исследование новообразования орбиты в В-режиме серой шкалы в сочетании с ЦДК (один глаз) 1 100 руб.
- Определение времени разрыва слезной пленки 800 руб.
- Исследование аккомодации 1 200 руб.
- Авторефрактометрия с узким зрачком 1 000 руб.
- Проведение гониоскопической компрессионной пробы Форбса 300 руб.
- Исследование диплопии 500 руб.
- Тонометрия бесконтактная Icare 1 100 руб.
- Проведение пробы с лекарственными препаратами 900 руб.
- Видеокератотопография 1 200 руб.
- Измерение угла косоглазия 300 руб.
- Тонометрия бесконтактная 1 000 руб.
- Комплекс исследований для диагностики нарушения зрения 3 600 руб.
- Скотометрия (тест Амслера-Маринчева) 300 руб.
- Визометрия 600 руб.
- Тест Ширмера 800 руб.
- Массаж век 700 руб.
- Экзофтальмометрия 500 руб.
- Исследование переднего сегмента глаза методом бокового освещения 600 руб.
- Исследование цветоощущения 900 руб.
- Исследование сред глаза в проходящем свете 600 руб.
- Гониоскопия 1 200 руб.
- Осмотр глазного дна на расширенном зрачке 2 000 руб.
- Компьютерная периметрия 2 400 руб.
- Биомикрофотография глаза и его придаточного аппарата 1 000 руб.
- Флюоресцеиновая инстилляционная проба 1 200 руб.
- Пупилометрия 300 руб.
- Комплекс исследований для диагностики глаукомы 3 600 руб.
- Кератоэстезиометрия 1 200 руб.
- Ультразвуковое исследование слезной железы в В-режиме серой шкалы в сочетании с ЦДК (один глаз) 1 100 руб.
- Канальцевая проба (носовая проба, слезно-носовая проба) 1 200 руб.
- Ультразвуковое исследование глаза В-режим (один глаз) 1 300 руб.
- Определение характера зрения, гетерофории 800 руб.
- Дуплексное сканирование экстраокулярных сосудов (ЦДК) (один глаз) 2 300 руб.
- Осмотр периферии глазного дна с использованием трехзеркальной линзы Гольдмана 2 400 руб.
- Ультразвуковое исследование содержимого орбиты (зрительный нерв, экстраокулярные мышцы) в B-режиме (один глаз) 2 100 руб.
- Кератопахометрия 800 руб.
- Манипуляции
- Биомикроскопия глазного дна 800 руб.
- Промывание слезных путей 3 600 руб.
- Получение мазка содержимого конъюнктивальной полости и слезоотводящих путей 1 100 руб.
- Удаление инородного тела конъюнктивы 1 200 руб.
- Удаление инородного тела роговицы 2 400 руб.
- Эпиляция ресниц 800 руб.
- Зондирование слезно-носового канала 4 800 руб.
- Соскоб конъюнктивы 1 700 руб.
- Зондирование слезных канальцев, активация слезных точек 4 800 руб.
- Промывание конъюнктивной полости 1 200 руб.
- Иссечение пингвекулы (1 элемент) 7 200 руб.
- Удаление птеригиума (1 элемент) 9 600 руб.
- Субконъюнктивальная инъекция (1 инъекция) 2 600 руб.
- Пара- и ретробульбарные инъекции (1 инъекция) 3 500 руб.
- Оперативные вмешательства
- Удаление халязиона 12 900 руб.
- Лазериспарение при новообразованиях придаточного аппарата глаза (1 элемент) 4 700 руб.
- Лазерэксцизия при новообразованиях придаточного аппарата глаза (1 элемент) 5 900 руб.
- Удаление контагиозного моллюска, вскрытие малых ретенционных кист век и конъюнктивы, ячменя, абсцесса века (1 элемент) 3 500 руб.
- Удаление новообразования век (1 элемент) 7 200 руб.
- Удаление ксантелазм век (1 веко) 5 900 руб.
- Иссечение, репозиция основания ресниц (1 элемент) 7 000 руб.
- Иссечение обызвествленной мейбомиевой железы (1 элемент) 6 600 руб.
- Эндовитреальная пункция (1 глаз) 19 100 руб.
- Подбор контактной коррекции зрения
- Подбор контактной коррекции зрения (ортокератологическая линза дизайна ESA), 1 шт. 9 600 руб.
- Подбор контактной коррекции зрения (ортокератологическая линза индивидуального дизайна), 1 шт. 14 400 руб.
- Подбор контактной коррекции зрения (жесткая контактная роговичная линза асферического дизайна), 1 шт. 11 900 руб.
- Подбор контактной коррекции зрения (жесткая контактная роговичная линза торического дизайна), 1 шт. 18 000 руб.
- Подбор контактной коррекции зрения (жесткая контактная минисклеральная линза индивидуального дизайна), 1 шт. 22 800 руб.
- Подбор контактной коррекции зрения (мягкие контактные линзы) ежемесячной замены Biofinity (3 линзы) 2 400 руб.
- Подбор контактной коррекции зрения (мягкие контактные линзы) ежемесячной замены Biofinity XR (3 линзы) 3 000 руб.
- Подбор контактной коррекции зрения (мягкие контактные линзы) ежемесячной замены Biofinity FA (3 линзы) 3 000 руб.
- Подбор контактной коррекции зрения (мягкие контактные линзы) ежемесячной замены Biofinity MF (3 линзы) 3 400 руб.
- Подбор контактной коррекции зрения (мягкие контактные линзы) ежедневной замены MyDay DD (30 линз) 3 100 руб.
- Подбор медицинских очков
- Определение рефракции с помощью набора пробных линз 1 500 руб.
- Подбор очковой коррекции зрения (1 рецепт), включен в стоимость заказа очков 1 500 руб.
- Медицинские очки 0 руб.
- Организация изготовления медицинских очков 1 200 руб.
- Получение средств оптической коррекции 1 800 руб.
- Организация ремонта очков 0 руб.
- Определение параметров контактной коррекции (1 рецепт) 0 руб.
- Подбор ортокератологических линз (1 рецепт) 3 400 руб.
- Подбор минисклеральных линз (1 рецепт) 3 600 руб.
- Подбор жестких газопроницаемых линз (1 рецепт) 3 200 руб.
- Подбор контактной коррекции зрения (1 рецепт) с обучением 2 000 руб.
- Подбор оптических аксессуаров
- Подбор футляра для очков 1 700 руб.
- Окклюдер ORTOPAD (50 шт.) 5 800 руб.
- Подбор салфетки безворсовой (Бельгия) (1 упаковка) 400 руб.
- Контейнер для жестких газопроницаемых линз (1 шт.) 400 руб.
- Манипулятор для жестких контактных линз (1 шт.) 600 руб.
- Растворы и средства ухода
- Уход за линзами с использованием препарата AoSept 360 мл. 600 руб.
- Уход за линзами с использованием препарата OptiFree 300 мл. 600 руб.
- Уход за линзами с использованием препарата Artelac 10 мл. 900 руб.
- Уход за линзами с использованием препарата Гилан 0,3% №30 900 руб.
- Использование препарата Ever Clean SELF ACTION 225 мл. + 30 таблеток 1 000 руб.
- Комплексный уход за линзами с использованием препаратов AoSept + OptiFree + NaCl 1 400 руб.
- Эндоскопия
- Капсульная эндоскопия 50 000 руб.
Внимание! Цены на сайте могут отличаться.
Пожалуйста, уточняйте актуальную стоимость у администраторов по телефону.
Наши специалисты:

ИбрагимоваРаиса Рафиговна Врач-офтальмолог
Стоимость приема: 3900 ₽
ОБРАТНЫЙ ЗВОНОК

ДедиашвилиНатия Георгиевна Врач-офтальмолог
Принимает пациентов с 7 лет
Стоимость приема: 3900 ₽
ОБРАТНЫЙ ЗВОНОК

МельниковаЛилия Павловна Врач-офтальмолог, офтальмохирург
Стоимость приема: 3900 ₽
38. Трахома и паратрахома. Этиология, клиника, лечение, профилактика.
Трахома — тяжелое заразное заболевание глаз, являющееся, по оценке ВОЗ, одной из главных причин слепоты в мире. Широко распространена, в основном, в экономически бедных и отсталых странах Африки, Азии и Ближнего Востока с низким общим и санитарно-гигиеническим уровнем населения. Высокая заболеваемость трахомой была и в ряде регионов бывшего СССР, однако, благодаря проведению научно-обоснованных организационных, оздоровительных и профилактических мероприятий в середине прошлого столетия трахома в нашей стране была полностью ликвидирована.
Трахома — хронический инфекционный кератоконъюнктивит, характеризующийся воспалительной инфильтрацией конъюнктивы и ее аденоидного слоя, образованием фолликулов, которые в процессе перерождения и деструкции всегда замещаются рубцовой тканью. Заражение происходит путем заноса возбудителей инфекции из глаза больного загрязненными руками или через полотенца, подушки, банные тазики и другие предметы общего пользования. Инкубационный период болезни составляет 1-2 недели.
Клиническая картина. Трахома начинается незаметно и часто выявляется случайно при проведении профилактических осмотров. Многие офтальмологи отстаивали точку зрения острого начала болезни, однако «острая трахома» представляет собой наслоившуюся на скрытый трахоматозный процесс банальную инфекцию, дающую картину острого конъюнктивита. При скрытом начале заболевания четких жалоб больные могут не предъявлять. Лишь некоторые из них отмечают ощущение отяжеления век, засоренности глаз, незначительное отделяемое и склеивание ресниц во время сна. Глаза некоторых больных из-за легкого опущения век имеют усталый, заспанный вид.
Трахома обычно начинается с верхней переходной складки. Вследствие пролиферации клеточных элементов аденоидного слоя конъюнктива утолщается, гиперемируется, приобретая характерный синюшно-багровый оттенок. Появляются сначала единичные, а затем и множественные фолликулы в виде крупных, расположенных беспорядочно и глубоко студенисто-мутных зерен. Поверхность слизистой оболочки становится неровной, бугристой. Отсюда происходит название болезни (греч.: trahys — шероховатый).
С переходных складок процесс распространяется на конъюнктиву хряща. В связи с более плотным строением ткани фолликулы здесь мелкие, и чаще наблюдается гипертрофия сосочков, придающая конъюнктиве бархатистый вид. При дальнейшем развитии болезни диффузное утолщение конъюнктивы увеличивается, при вывороте верхнего века она выпячивается из свода в виде складок и валиков, напоминая петушиные гребешки. Растет количество фолликулов, увеличиваются их размеры. Они начинают тесно примыкать друг к другу и даже сливаться. Особенно много фолликулов отмечается в области верхней переходной складки.
Для трахомы характерно вовлечение в процесс верхнего сегмента роговицы. Здесь в отечном лимбе появляются мелкоточечные округлые инфильтраты, окаймленные тонкими сосудистыми петлями — лимбальные фолликулы. После их деградации образуются углубления, так называемые «глазки Бонне».
В результате инфильтрации передних слоев роговицы и врастания поверхностных конъюнктивальных сосудов верхний сегмент роговицы становится мутным, утолщенным. Такое поражение роговицы называется трахоматозным паннусом (от греч.: pannus—занавеска). По степени выраженности инфильтрации и васкуляризации различают тонкий, сосудистый и мясистый паннус. Паннус является специфическим признаком трахомы и имеет важное дифференциально-диагностическое значение. Описанные изменения конъюнктивы и роговицы характеризуют активный период трахомы. Затем наступает период распада фолликулов и замещения их соединительной тканью. Рубцовый процесс захватывает не только конъюнктиву, но и глубокие подлежащие под ней ткани века. Образование рубцов на конъюнктиве также имеет важное диагностическое значение, позволяющее отличить трахому от других хламидийных конъюнктивитов.
Течение трахомы весьма вариабельно. Иногда могут быть лишь легкие, доброкачественные по исходам формы заболевания, но гораздо чаще болезнь тянется упорно, годами, с ремиссиями и обострениями, развитием различных осложнений.
Тяжесть и течение процесса зависят как от агрессивности возбудителя и его синергизма с патогенной микробной флорой, так и от общего состояния и сопротивляемости организма. Снижение иммунитета, сопутствующие хронические инфекции, глистные инвазии, истощение всегда отягощают течение болезни.
В клиническом течении трахомы довольно четко прослеживаются четыре стадии развития болезни.
Трахома I — начальная стадия воспаления, характеризующаяся гиперемией и диффузной инфильтрацией конъюнктивы с появлением в ней небольшого количества фолликулов (рисунок 6.5, см. вкладку).
Трахома II — стадия развитого процесса, характеризуется дальнейшим прогрессированием воспаления с выраженной распространенной инфильтрацией, появлением большого количества зрелых, крупных, студенистых фолликулов, папиллярной гиперплазией слизистой хряща, паннусом. Начинается распад фолликулов с появлением нежных рубцов (рисунок 6.6, см. вкладку). Эта стадия наиболее заразна и наиболее опасна для окружающих, так как при деструкции фолликулов происходит обсеменение содержимого конъюнктивальной полости возбудителями болезни.
Трахома III — стадия преобладающего рубцевания при наличии остаточных признаков воспаления: инфильтрация умеренная, фолликулов может не быть или они подвергаются перерождению. В этой стадии могут появляться такие осложнения, как трихиаз, заворот век, стриктуры слезоотводящих путей и другие изменения, связанные с рубцеванием (рисунок 6.7, см. вкладку).
Трахома IV — стадия распространенного рубцевания представляет клинически излеченное заболевание. Конъюнктива век имеет гладкий белесоватый вид с паутинообразными или звездчатыми рубцами (рисунок 6.8, см. вкладку).
Лечение. Возбудители трахомы очень чувствительны к антибиотикам: тетрациклину, эритромицину, фторхинолонам (окацин) и макролидам (азитромицин). При массовом лечении применяют глазные капли окацин (0,3%),за веки закладывают 1% тетрацикли- новую или 1% эритромициновую мазь 2 раза в день в течение от нескольких недель до полугода. При индивидуальной терапии те же капли и мази назначают 4-6 раз в день. Дитетрациклиновую 1 % мазь применяют 1 раз в день. В упорных случаях для повышения эффективности лечения применяют экспрессию (раздавливание) фолликулов специальными пинцетами (рисунок 6.10). Проводят системную антибиотико- и иммуностимулирующую терапию.
Осложнения требуют хирургического лечения. При трихиазе пересаживают в продольный разрез края век полоску аутослизистой губы, лучше аутохрящ ушной раковины, отодвигая тем самым от глазного яблока неправильно растущие ресницы (рисунок 6.11). Рост отдельных ресниц можно подавить электрокоагуляцией их луковиц тонким иглоэлектродом. При завороте век исправляют форму хряща (рисунок 6.12). При ксерозе для увлажнения глаза пересаживают в нижний свод конъюнктивальной полости проток околоушной слюнной железы.
Паратрахома — острый или хронический инфекционный конъюнктивит, вызываемый «генитальными» штаммами хламидий (серотип Д-К).
Хламидийный конъюнктивит новорожденных связан с заражением глаз через инфицированные родовые пути. Конъюнктивит начинается остро на 5-10-й день после рождения с появления обильного слизисто-гнойного отделяемого, иногда с примесью крови. Выраженный отек век, конъюнктива резко гиперемирована, на слизистой нижнего века могут образовываться легко снимающиеся пленки. Через
неделю воспалительные явления уменьшаются, однако при дальнейшем течении на конъюнктиве век появляются фолликулы. У новорожденных чаще поражаются оба глаза, но конъюнктивит может быть и односторонним. Иногда он может сопровождаться предушной аденопати- ей, отитом и назофарингитом. Хламидийный конъюнктивит взрослых развивается при попадании в глаза инфекции из своих половых органов или из гениталий других лиц. Инкубационный период 5-14 дней. Обычно заболевают лица молодого возраста, преимущественно женщины. Конъюнктивит характеризуется острым, подострым или хроническим течением с периодическими обострениями и ремиссиями. Чаще поражается один глаз. Отмечаются выраженный отек и гиперемия век. Конъюнктива переходных складок, особенно нижней, резко гиперемирована, отечна и инфильтрирована.
Вначале наблюдается скудное слизистое отделяемое, которое затем становится обильным и гнойным. В течение первой недели заболевания возникают увеличение и болезненность околоушной и регионарных лимфоузлов на стороне поражения. На 2-3-й неделе появляются крупные студенистые фолликулы, располагающиеся в нижней переходной складке. В дальнейшем они сливаются, образуя 2-3 горизонтальных валика. Примерно в половине случаев отмечается поражение верхнего лимба в виде отечности и васкуляризации (микропаннус), а также верхней перилимбальной части роговицы в виде поверхностных неокрашивающихся мелкоточечных инфильтратов. Через 2-3 месяца наступает выздоровление, но заболевание может принимать хроническое течение. В исходе процесса никогда не наблюдается рубцовых изменений ни в конъюнктиве, ни в роговице.
Эпидемический хламидийный («бассейный» или «банный») конъюнктивит возникает в виде вспышек при заражении глаз инфицированной водой. Проявление и симптомы сходны с вышеописанными, только выражены они слабее и клиническое течение болезни доброкачественнее, роговица в патологический процесс вовлекается очень редко.
Лечение. Инсталляции 0,3% раствора окацина 4-6 раз в день, закладывание за веко на ночь 1 % тетрациклиновой мази.
Паратрахома
Паратрахома – форма конъюнктивита у взрослых, характеризующаяся поражением слизистой оболочки глаза при хламидийной инфекции. Основные симптомы заболевания: повышенная слезоточивость, светобоязнь, гиперемия, чувство жжения и рези в глазах. Для постановки диагноза применяется методика флюоресцирующих антител, иммуноферментный анализ, полимеразная цепная реакция, биомикроскопия, УЗИ, офтальмоскопия, визометрия, периметрия, тонометрия. Консервативная терапия базируется на использовании антибактериальных средств, НПВС, глюкокортикостероидов, увлажняющих и гипотензивных препаратов, витаминов группы А, С, Р.
Общие сведения
Паратрахома, или хламидийный конъюнктивит взрослых, – приобретенное заболевание, распространенность которого в офтальмологии с каждым годом неуклонно возрастает. Доля патологии в общей структуре конъюнктивитов колеблется от 10 до 30%. Первичное инфицирование зачастую происходит в возрасте 20-30 лет. В 2/3 случаев для болезни характерно одностороннее поражение. Острая форма встречается у 65%, хроническая – у 35% больных. Персистенция вируса в организме проявляется периодическими рецидивами заболевания. Соотношение заболеваемости среди мужчин и женщин составляет 1/3. Географические особенности распространения не изучены.

Причины паратрахомы
Развитие патологии обусловлено инфицированием Chlamydia trachomatis, являющейся главным представителем урогенитального штамма. Часто паратрахома – это одно из проявлений урогенитальной хламидийной инфекции, которая может иметь бессимптомное течение. К развитию клинических проявлений приводит воздействие неблагоприятных экзогенных или эндогенных факторов (переохлаждение, бесконтрольный прием антибактериальных средств, иммунодефицит). Заражение происходит при переносе инфекции из половых органов. Вероятность инфицирования высока при посещении публичных саун, бассейнов, бань. Описаны случаи заражения медицинского персонала при обследовании больных хламидиозом.
Патогенез
Инфицирование Ch. trachomatis приводит к поражению урогенитального тракта, конъюнктивы глаз, реже – суставов. Инкубационный период длится 10-14 дней. Из-за способности к образованию специфических L-форм микроорганизмы могут длительное время персистировать в клетках глазного яблока в неактивном состоянии. Неблагоприятное воздействие приводит к реверсии бактерий из L-форм в активные штаммы и их интенсивному размножению. Возникновение хламидийного конъюнктивита вызывает серотип D-K, который также играет ведущую роль в этиологии паратрахомы у новорожденных.
Поражение конъюнктивы может реализоваться бытовым путем. Бактерии попадают на слизистую оболочку глазного яблока через руки, предметы личной гигиены, после прямого контакта с инфицированными выделениями половых органов. Доказано, что хламидии продолжительное время сохраняют жизнеспособность в воде. Даже бессимптомный носитель мочеполового хламидиоза может привести к инфицированию глаз здорового человека. Риск заражения существенно повышается при оральной форме полового акта. Патология возникает изолированно или на фоне синдрома Рейтера, развивающегося по аутоиммунному механизму.
Классификация
Паратрахома – это приобретенное заболевание, однако серотипы D-K способны потенцировать развитие болезни в неонатальном периоде. В соответствии с клинической классификацией выделяют следующие формы патологии:
- Острая. При данном варианте резко нарастает отек, ведущий к сужению глазной щели. Гиперемия пальпебральной конъюнктивы распространяется на переходные складки. Спустя 2-3 дня образуются рыхлые фолликулы, которые рассматривают как специфические для паратрахомы включения.
- Хроническая. Симптомы возникают только после воздействия неблагоприятных факторов. Характерно рецидивирующее течение, приводящее к вторичным осложнениям со стороны органа зрения.
Симптомы паратрахомы
Заболевание может долго протекать бессимптомно. При острой форме первые признаки болезни появляются через 1-2 недели после инфицирования. При паратрахоме чаще поражается только один глаз. Пациенты предъявляют жалобы на выделение небольшого количества слизисто-гнойных масс, которые в дальнейшем сменяется обильным гнойным секретом. Больные отмечают отек и гиперемию конъюнктивы, фотофобию, чувство рези и жжения в глазах. На 3-5 день с момента развития первых симптомов на стороне поражения увеличиваются регионарные лимфатические узлы. Пальпация лимфоузлов безболезненна, кожные покровы над ними не изменены.
Хроническая форма заболевания склонна к медленному прогрессированию. Регулярно возникают обострения, которые проявляются повышенным слезотечением, светобоязнью, покраснением орбитальной конъюнктивы. Развитие рецидивов связано с воздействием внешних факторов – ношением контактных линз, переохлаждением, бесконтрольным приемом антибактериальных или противовирусных средств. Установить связь хронического варианта заболевания с хламидиозом очень сложно. Инстилляции НПВС или антибактериальных средств позволяют купировать клинические проявления на короткий промежуток времени. Рубцовые изменения конъюнктивы в месте появления специфических включений не развиваются.
Осложнения
Острая форма патологии осложняется лимфоаденопатией, при которой наиболее часто поражаются предушные лимфатические узлы. Появление шума и боли в ухе в сочетании со снижением слуха свидетельствует о развитии тубоотита. Реже наблюдается клиника изолированного евстахиита. В 52% случаев после перенесенной трахомы возникает сухой кератоконъюнктивит. Распространение инфекции на пальпебральную конъюнктиву при хроническом варианте приводит к блефариту. У больных паратрахомой имеется высокая вероятность развития инфекционных и воспалительных заболеваний переднего отдела глаз (кератит, ретинит). Вовлечение в патологический процесс увеального тракта приводит к иридоциклиту, хориоидиту.
Диагностика
Для подтверждения диагноза проводится физикальный осмотр пациента, назначаются специальные методы обследования. Визуально определяется выраженная отечность век, сужение глазной щели. С целью выявления возбудителя паратрахомы применяют:
- Соскоб с конъюнктивы. При специфическом окрашивании по Романовскому-Гимзе выявляется поражение слизистой оболочки возбудителем заболевания. Методика неинформативна в отношении L-форм.
- Метод флюоресцирующих антител (МФА). Обладает наиболее высокой информативностью, поскольку дает возможность качественно и количественно определять поверхностные и внутриклеточные антигены микроорганизмов.
- Иммуноферментный анализ (ИФА). Позволяет выявить специфические антитела к антигенам возбудителя. Диагностически значимым считают нарастание титра антител не менее 1:4.
- Полимеразную цепную реакцию (ПЦР). Тест-системы на основе ПЦР – это высокоинформативный способ диагностики заболевания, при котором определяется ДНК возбудителя.
Основной метод инструментального исследования – биомикроскопия глаза. Биомикроскопически выявляется гиперемия и инфильтрация конъюнктивы. Патологический процесс распространяется на область переходных складок. Типичный признак паратрахомы – образование рыхлых фолликулов в нижней переходной складке с тенденцией к сливанию в два, реже в три валика. В верхнем отделе сочленения роговой оболочки и склеры наблюдается отечность, инфильтрация и васкуляризация лимба. На поверхности роговицы определяются мелкоточечные инфильтраты, цвет которых не меняется при окрашивании флюоресцеином. Дополнительно показано проведение:
- Визометрии. В большинстве случаев зрительной дисфункции не возникает. Снижение остроты зрения наблюдается только при осложненном течении патологии.
- Офтальмоскопии. При осмотре глазного дна у пациентов с поражением задних отделов глазного яблока офтальмолог определяет незначительное скопление экссудата, мелкоточечные участки кровоизлияния.
- УЗИ глаза. Выявляются органические изменения глазного яблока при неизмененном размере переднезадней оси глаза. При поражении хрусталика ультразвуковое исследование является методом выбора в обследовании сосудистой оболочки.
- Бесконтактной тонометрии. При распространении патологического процесса на дренажную систему обнаруживается повышение внутриглазного давления. При недостаточном эффекте от гипотензивной терапии осуществляют тонографию.
Дополнительно женщинам показана консультация гинеколога, мужчинам – уролога. При сопутствующей симптоматике со стороны опорно-двигательного аппарата необходим осмотр ревматолога.
Лечение паратрахомы
Основная цель лечения паратрахомы – полная эрадикация возбудителя заболевания из организма. Если поражение органа зрения возникает вторично на фоне урогенитального хламидиоза или синдрома Рейтера, в первую очередь следует устранить основную патологию. Консервативная терапия основывается на применении:
- Антибактериальных препаратов. Наибольшей эффективностью в лечении хламидийной инфекции обладают инстилляции азитромицина. Лекарственное средство применяется коротким курсом продолжительностью 3 дня. При необходимости курс повторяется через 1 неделю. Дополнительно показано использование антибактериальных мазей (тетрациклиновая, офлоксациновая мазь).
- Нестероидных противовоспалительных средств. Назначаются при наличии признаков локального воспалительного процесса. Инстилляции НПВС дают возможность устранить отек и предупредить нарушение оттока внутриглазной жидкости.
- Глюкокортикостероидов. Гормональные средства показаны при тяжелом течении паратрахомы или при отсутствии эффекта от применения НПВС. Применяются в форме капель или ретробульбарных инъекций.
- Увлажняющих средств. Препараты искусственной слезы и их аналоги используются с целью профилактики синдрома сухого глаза. При ксерофтальмии необходимо ежедневно использовать увлажняющие гели или мази.
- Гипотензивные препараты. Гипотензивная терапия показана при повышении внутриглазного давления. Инстилляции лекарственных средств должны сочетаться с противовоспалительной терапией.
- Витаминотерапии. Применяются для повышения общей реактивности и резистентности организма. Показан прием витаминов группы С, А, Р.
Прогноз и профилактика
При своевременном лечении прогноз для жизни и в отношении зрительных функций благоприятный. Зрительная дисфункция возникает только при вторичном поражении заднего сегмента глазного яблока. Специфические превентивные меры не разработаны. Неспецифическая профилактика сводится к предупреждению развития хламидиоза (отказ от случайных половых контактов, использование средств барьерной контрацепции, регулярное обследование у гинеколога/уролога, воздержание от половой жизни на протяжении всего периода лечения). Необходимо пользоваться только индивидуальными предметами личной гигиены.
Паратрахома
(конъюнктивит с включениями, хламидийный конъюнктивит взрослых; банный конъюнктивит)
, MD, FACS, Sidney Kimmel Medical College at Thomas Jefferson University
Паратрахома вызывается Chlamydia trachomatis, передающейся половым путем. Симптомы заболевания включают хроническую одностороннюю гиперемию и слизисто-гнойные выделения. Диагноз ставится на основе клинических данных. Лечение системными антибиотиками.
Хламидийный конъюнктивит у взрослых, который составляет от 1,8 до 5,6 % всех случаев острого конъюнктивита, вызывается Chlamydia trachomatis серотипами от D до K. В большинстве случаев данное заболевание развивается после полового контакта с лицом, имеющим генитальную инфекцию. Обычно пациенты сообщают о появлении нового полового партнера в течение предшествующих 2 месяцев. Частота встречаемости генитальных инфекций достигает 54% у мужчин и 74%у женщин. Реже паратрахома передается через загрязненную, недостаточно хлорированную воду в бассейнах.
Симптоматика инклюзивного конъюнктивита у взрослых
Инкубационный период составляет от 2 до 19 дней. У большинства пациентов поражается только один глаз – наблюдаются выделения слизисто-гнойного характера. Конъюнктива век обычно более гиперемирована, чем конъюнктива глазного яблока. Характерным является заметное образование фолликулов на тарзальной конъюнктиве. Иногда наблюдаются очаги помутнения и васкуляризации в верхней части роговицы. На стороне поражения могут пальпироваться болезненные предушные лимфатические узлы. Часто симптомы сохраняются в течение нескольких недель или месяцев и не отвечают на местную антибиотикотерапию.
Диагностика инклюзивного конъюнктивита у взрослых
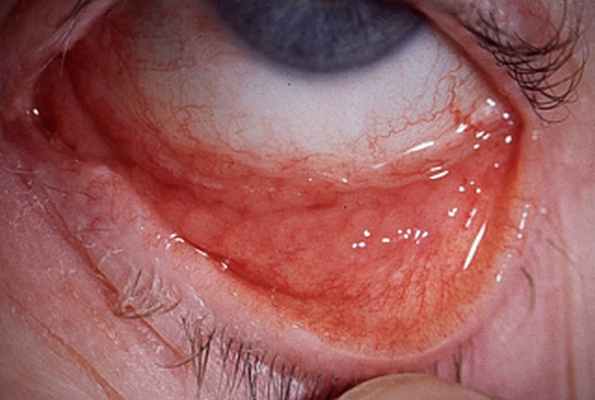
Хроническое поражение (симптомы сохраняются > 3 недель), слизисто-гнойные выделения, выраженная гиперплазия фолликулов и неэффективность местных антибиотиков позволяет дифференциировать конъюнктивит с включениями у взрослых от других бактериальных конъюнктивитов Острый бактериальный конъюнктивит Острый конъюнктивит может вызываться множеством бактерий. Симптомы включают гиперемию, повышенное слезоотделение, чувство раздражения в глазу и выделения. Диагноз ставится на основе клинических. Прочитайте дополнительные сведения . Для подтверждения диагноза необходимо исследовать мазок, выполнить посев выделений и провести лабораторные исследования на хламидии. Для выявления C. trachomatis используют иммунофлуоресцентное окрашивание, метод амплификации нуклеиновых кислот (МАНК) и посевы на специальные среды. Мазки и соскобы изучаются под микроскопом и окрашиваются по Граму для определения типа бактерий и по Гимзе для выявления базофильных включений в эпителиальных клетках, характерных для хламидийного конъюнктивита.
Здравый смысл и предостережения
Если у пациентов наблюдаются симптомы бактериального конъюнктивита и вдобавок выраженная гиперплазия фолликулов (часто со слизисто-гнойными выделениями), симптомы сохраняются более 3 недель или отсутствует эффект от местных антибиотиков, необходимо исследовать мазки, выполнить бактериальный посев и провести лабораторные исследования на хламидии.
Читайте также:
- Мембранный потенциал и электрохимический градиент
- Анатомия : Мочеточник. Строение мочеточника. Сужения мочеточника
- Фиброма полости рта от раздражения. Гигантоклеточная фиброма полости рта. Липома, липофиброма полости рта. Травматическая неврома.
- Оксиметрия. Парамагнитный кислородный анализатор
- Гипомагниемия
