Патологическая анатомия бронхиальной астмы. Физиологические формы бронхиальной астмы
Добавил пользователь Владимир З. Обновлено: 21.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бронхиальная астма: причины появления, симптомы, диагностика и способы лечения.
Определение
Бронхиальная астма – это хроническое воспалительное заболевание дыхательных путей, которое проявляется приступами одышки, свистящего дыхания, кашля, а в тяжелых случаях – выраженным и даже жизнеугрожающим нарушением функции дыхания. Тактика ведения пациентов и способы лечения бронхиальной астмы достаточно давно исследуются врачами.
В последние годы частота встречаемости бронхиальной астмы неуклонно росла, что привело к успешной разработке новых эффективных препаратов, которые позволяют достичь контроля над клиническими проявлениями заболевания.
На данный момент правильно подобранная терапия в абсолютном большинстве случаев позволяет сохранить хорошее качество жизни пациента и минимизировать симптоматику болезни.
Причины появления бронхиальной астмы
Бронхиальная астма в типичном случае является заболеванием аллергической природы и связана с повышенной восприимчивостью организма конкретного человека к какому-либо веществу-аллергену. Именно поэтому бронхиальная астма часто сочетается с аллергическим ринитом, конъюнктивитом, атопическим дерматитом и другими аллергическими заболеваниями. Контакт с аллергеном активирует клетки иммунной системы особым образом. Это приводит к развитию череды характерных для астмы изменений в стенках бронхов: происходит скопление иммунных клеток, развивается воспалительный отек, наблюдается гиперреактивность гладкомышечных компонентов бронхиальной стенки, повышается выработка слизи (мокроты).
Эти четыре механизма приводят к сужению просвета бронхов, что, в свою очередь, затрудняет прохождение воздуха по дыхательным путям, вызывая характерные приступы одышки.
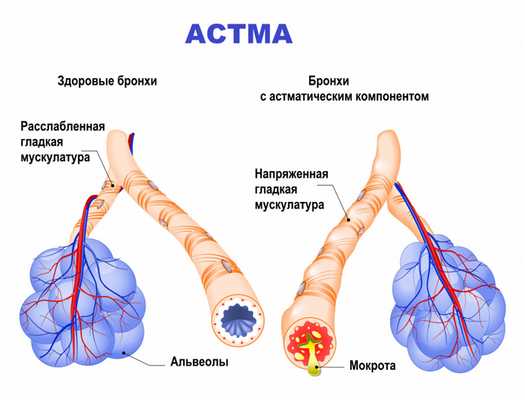
Измененные дыхательные пути при астме
Немаловажную роль в патологических процессах при бронхиальной астме играет функциональное состояние вегетативной нервной системы, наличие хронических заболеваний (особенно дыхательной системы) и вредных привычек. Установлена прямая связь между курением и тяжестью течения заболевания.
Пребывание в среде с повышенным загрязнением воздуха (например, на производстве) провоцирует более тяжелое течение бронхиальной астмы.
Классификация заболевания
При постановке диагноза «бронхиальная астма» врачи стараются максимально уточнить характеристики заболевания у конкретного пациента в соответствии с нижеприведенной классификацией. Это позволяет определять тактику ведения пациента, предположительный ответ на терапию и прогноз.
Бронхиальная астма подразделяется на аллергическую, для которой характерны общие механизмы развития и признаки атопических (аллергических) заболеваний, и неаллергическую. Дополнительно астма характеризуется природой аллергена, вызывающего приступ.
В зависимости от частоты развития приступов и возможности их контролировать с помощью проводимой терапии астма бывает интермиттирующей (преходящей) и персистирующей (постоянной). Последняя, в свою очередь, подразделяется по степени тяжести на легкую, среднетяжелую и тяжелую.
Симптомы бронхиальной астмы
Типичным проявлением астмы является синдром бронхиальной обструкции (сужение просвета бронхов). Приступы одышки поначалу развиваются в основном при контакте с причинно-значимым аллергеном.
У больного возникает сухой кашель, затруднение дыхания (преимущественно на выдохе), дыхание может сопровождаться свистящими хрипами.
Во время приступа человек, как правило, испытывает чувство страха и ощущает нехватку воздуха. Состояние немного облегчается, если принять вынужденное положение - сесть, несколько наклонив туловище вперед, с упором вытянутыми руками на колени или край стула. Визуально отмечается бочкообразное вздутие грудной клетки - она словно застывает в положении глубокого вдоха.
В тяжелых случаях из-за недостаточного обогащения крови кислородом кожа приобретает синеватый оттенок.
По мере прогрессирования заболевания и при отсутствии соответствующего лекарственного контроля приступы астмы начинают развиваться не только в ответ на специфический аллерген, но и при эмоциональной и физической нагрузке, резкой смене температуры окружающего воздуха, в ответ на резкие запахи и т.д.
Диагностика бронхиальной астмы
Диагностика бронхиальной астмы основывается в первую очередь на жалобах пациента, истории болезни и результатах объективного обследования. Для врача крайне важно выяснить, в ответ на что развивается приступ, как долго продолжается, через какое время прекращается, как давно появились первые симптомы заболевания. Для подтверждения диагноза «аллергическая бронхиальная астма» важно выявить наличие у пациента и у его родственников симптомов других аллергических заболеваний.
После постановки предположительного диагноза проводятся специальные инструментальные и лабораторные исследования.
Среди инструментальных методов ведущую роль играют пикфлоуриметрия и спирометрия.
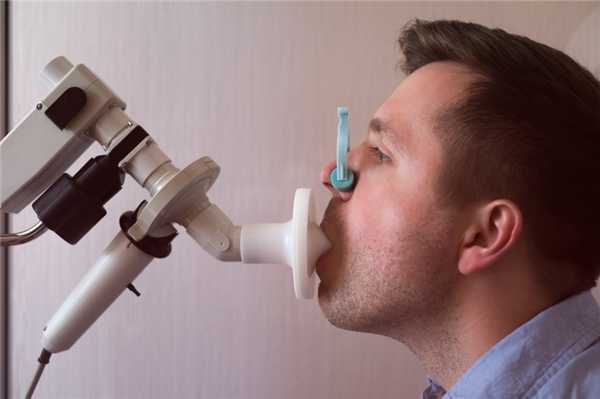
Пациент во время выполнения спирометрии
Данные методы позволяют оценить объем вдыхаемого и выдыхаемого воздуха, скорость выдоха и рассчитать специфические индексы (например, индекс Тиффно), которые характеризуют степень нарушения прохождения воздуха через дыхательные пути. Для этого пациента просят сделать вдох и далее выдохнуть в специальный прибор для измерения вышеперечисленных параметров. Поскольку данные исследования требуют координированных действий врача и пациента, их редко проводят детям младше 5 лет.
Для постановки диагноза нужно сделать пробу с лекарственным препаратом (бронхолитиком), поэтому перед спирометрией пациенту проводят медикаментозную ингаляцию. Данная проба показывает ответ бронхов на препараты и позволяет дифференцировать бронхиальную астму от других заболеваний со схожими симптомами.
Из лабораторных анализов наиболее диагностически значимым считается серологическое исследование с целью выявления специфических антител (специфические IgE) к возможным причинно-значимым аллергенам.
Патологическая анатомия бронхиальной астмы. Физиологические формы бронхиальной астмы
Иммунология бронхиальной астмы. Генетические основы атопии и астмы
В 1916 г. Cooke и Vandor Veer изучили сенсибилизацию к человеческому белку 621 больного с астмой, вероятно, вызванной контактом с животными, сенной лихорадкой, связанной с сезоном созревания пыльцы, уртикарией, желудочно-кишечными расстройствами и ангионевротическим отеком, по всей вероятности, связанными с приемом различных пищевых продуктов. Авторы отметили положительный семейный анамнез у 48% больных, а также установили, что при наследовании с обеих сторон, т. е. от отца и матери, симптомы аллергии обычно появляются в более раннем возрасте.
На основании детальных документальных данных они предположили, что лица с аллергией могут сенсибилизироваться к некоторым белкам, с которыми часто имеют контакт ввиду своего образа жизни и внешней среды. Coca и Cooke (1923) предложили термин «атопия» для таких индивидов (по гречески странный или необычный). Coca и Grove (1925) обнаружили специфически реагирующие вещества в сыворотке лиц с атопией, которые можно было обнаружить при пассивном переносе [Prausnitz, Kustner, 1921], и назвали их «атопическим реагином».
Было доказано, что эти сывороточные факторы лабильны при нагревании, не преципитируются, специфичны и обладают длительной устойчивой способностью пассивно сенсибилизировать кожу. После того как реагиновые антитела были обнаружены и изучены в миеломном белке, теперь их считают IgE [Ishizaka et al., 1966; Johansson et al., 1968a; ВОЗ, 1968].
Pepys (1975) предложил повое определение атонии: «Та форма иммунологической реактивности, при которой реагииовые антитела (теперь известные как антитела IgE) легко образуются в ответ на обычный контакт с широко распространенными аллергенами в окружающей среде». Иммунологическая идентификация атопии у разных больных может быть основана на кожных пробах или серологии. Таким образом, атонический статус индивида определяется по его иммунологической реактивности, однако эта реактивность не всегда связана с клиническими симптомами.

Генетические основы атонии и астмы
Несмотря па детальные исследования Cooke и Vander Veer (1916) и Schwartz (1952), генетические основы атонии и астмы пока не полностью установлены. Существует точная корреляция между атоническим статусом (согласно кожным пробам) у больных астмой и частотой сенной лихорадки и экземы у их родственников I степени родства. Molina (1976) предполагал, что при поражении обоих родителей клиническая аллергия в той или иной форме развивается примерно у 00% лиц, а при наличии симптомов аллергии только у одного из родителей — у 27 %. Однако корреляция между атоническим статусом и семейной заболеваемостью астмой менее точна [Parrot, Saidelle, 1902].
Это соответствует данным работы Schwartz (1952) и нашим собственным наблюдениям (Pinerua, Turner-Warwick, неопубликованные данные 1975 г.). Однако установлено, что семейная заболеваемость атопическими клипйческими расстройствами, т. е. сенной лихорадкой и экземой, менее выражена у больных астмой с отрицательными кожными пробами («эндогенная» астма). Интересно, что частота семейной астмы была одинакова как у больных с экзогенной, так и с эндогенной астмой. Таким образом, можно полагать, что наследственные факторы, от которых зависит атопический статус, отличаются от факторов, определяющих лабильность бронхов.
Konig и Godfrey (1973) изучали лабильность бронхов при помощи нагрузочных проб у 65 родственников I степени родства 12 детей, больных астмой, и обнаружили повышенную лабильность бронхов у 8 (32%) из 25 здоровых родственников.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Гистологические изменения в дыхательных путях больных, умерших от астмы, или больных астмой, умерших от посторонних причин, одинаковы, независимо от того, имеются или отсутствуют легко определяемые «экзогенные» аллергические причины симптомов [Dunnill et al., 1969]. Наблюдаются гипертрофия гладких мышц с увеличением как размера, так и количества волокон [Dunnill et al., 1969] и интенсивная инфильтрация эозинофилами отечных интерстициальных тканей. Бронхиальные слизистые оболочки железы могут быть гипертрофированы, но в меньшей степени, чем при хроническом бронхите.
Назальная мембрана заметно утолщена и эпителий отслаивается. Таким образом, утрачивается сплошная выстилка из нормального мерцательного эпителия.
Просвет бронхов может быть наполнен эозинофилами, эпителием, отделяемым и детритом. В мокроте эти отделившиеся элементы могут образовывать характерные спирали Куршманна и кристаллы Шарко — Лейдена (детрит эозинофилов). Между иммунологами, фармакологами и неврологами продолжается дискуссия по вопросу о механизмах астмы. Однако не следует при этом забывать о патологоанатомических фактах.
Физиологические формы бронхиальной астмы
Чтобы попять происхождение астмы, важно с самого начала знать, что у разных больтгых можно наблюдать самые различные типы обструкции воздухоносных путей. Таким образом, механизмы и иммунопатогенез, установленные в одном случае, могут совершенно не соответствовать другому случаю. Например, патогенез острого приступа астмы, вызванного у лица с атопией специфическим аллергеном, по-видимому, отличается от столь же острого пристуца, обусловленного физической нагрузкой.
Астма, с которой сталкиваются большинство врачей в больницах, обычно не принадлежит к этим типам, а представляет собой длительную, хотя и вариабельную, обструкцию, сохраняющуюся в течение нескольких дней, месяцев или даже лет. При этом обструкция может быть разнообразной. Иногда степень обструкции меняется соответственно суточному ритму [Soutor et al., 1975], в других случаях она беспорядочно варьирует на протяжении суток, и, наконец, в третьих случаях имеется постоянный элемент необратимой обструкции воздухоносных путей наряду с наслоившимся обратимым элементом [Turner-Warwick, 1977]. При этих разных клинических формах отмечается также различная реакция на медикаментозное лечение.
Так, например, астма с беспорядочными колебаниями обструкции, а также в случае «утреннего спада», т. е. когда обструкция дыхательных путей имеет суточный ритм и появляется каждое утро, но отсутствует в течение остальной части суток, нередко хорошо поддается лечению симпатомиметиками, но с трудом стабилизируется, плохо поддается лечению корти-костероидами и гликатом хрома. У больных со значительным компонентом необратимых изменений может наблюдаться медленное улучшение в течение нескольких недель лечения корти-костероидами и иногда выраженный эффект дает атропин. Конечно, все это общие замечания, и у отдельных больных можно часто встретить исключения. Однако важно отметить реакцию на лечение, так как она, видимо, связана с патогенезом.
У нас есть очень мало информации, которая позволила бы связать эти клинические наблюдения с иммунологическими, фармакологическими или неврологическими данными, поэтому при чтении настоящей главы надо помнить, что, когда применяется какая-либо простая модель астмы, например при тестах с бронхиальной провокацией, эта модель может далеко не отражать длительные динамические процессы, имеющие место в реальной клинической практике.
Безопасность бронхиальных провокационных проб. Орган-мишень при бронхиальной астме
Часто ставится вопрос о безопасности провокационных проб. Их всегда должна осуществлять бригада, имеющая достаточный методический опыт и полностью знакомая с вероятной чувствительностью данного индивида. Тесты можно ставить только при адекватных респираторных резервах. Когда ото возможно, следует поставить предварительную провокационную пробу, пользуясь дозой, значительно меньшей, чем при естественном контакте. Подробно эти ингаляционные методы рассматривают Davies (1974) и МсАllen (1961).
Медленное повышение дозы антигена вызывает возражения, так как если на это затрачивается слишком длительное время, то можно вызвать трансбронхиальную сенсибилизацию, которая отсутствовала до начала тестов. Если полную серию тестов можно без риска завершить примерно за 1 нед, то, вероятно, опасность подобной сенсибилизации невелика.
Тесты должны всегда проводиться под наблюдением квалифицированного врача, и следует не только иметь под рукой, но и уже набрать в шприцы для немедленного применения полный набор реанимационных агентов, включая адреналин, аминофиллин, гидрокортизон.
При этих мерах предосторожности бронхиальные провокационные тесты, насколько это известно по данным литературы, вполне безопасны, однако все же врач должен решить вопрос о целесообразности тестов, учитывая интересы своего больного, и точно знать, что именно он хочет установить при помощи тестов. Он должен быть также уверен в том, что производит все определения, которые именно и требуются для получения этой информации.
Орган-мишень при бронхиальной астме
Не существует единого определения слова «астма» [Porter, 1971]. Здесь мы будем пользоваться функциональным определением, так как из этого определения врачу будет понятно, что астма является «состоянием» дыхательных путей, а не болезнью и в качестве динамического обратимого состояния поддается лечению. Следовательно, мы определяем астму как состояние, характеризующееся частичной обструкцией дыхательных путей, обратимой со временем спонтанно или благодаря лечению. В этом определении нет никаких указаний на этиологию или какие-либо генетические или другие характеристики организма.
Оно не определяет также механизма иммунологического, фармакологического или нейрологического. Мы в своем определении избегаем всех этих уточнений ввиду того, что пусковые факторы при астме многочисленны так же, как различны механизмы индукции и реакции органа-мишени [Turner-Warwick, 1972].
Сужение просвета бронхов может быть следствием любого из следующих факторов или их сочетания: сокращения бронхиальных гладких мышц, отека бронхиальной слизистой оболочки, закупорки отделяемым и в особых условиях — спадения бронхиальных стенок. Все эти явления обратимы. При помощи анатомических и физиологических методов, позволяющих отдифференцировать большие и малые воздухоносные пути, исследовались размеры дыхательных путей при астматическом ответе, и важно знать, что могут быть Поражены дыхательные пути различного размера [Hogg et al., 1968].
Сопротивление дыхательных путей в основном определяется «большими» путями, т. е. размером не менее 2 мм [Macklem, Mead, 1968], и когда сопротивление, измеренное, например, по максимальной скорости выдоха или объему форсированного выдоха за 1 с (ОФВ1), снижено, то следует предположить, что калибр больших воздухоносных путей изменился. Наряду с этим уменьшение скорости воздушного потока при низком легочном объеме к концу выдоха (если скорость потока при высоком легочном объеме относительно нормальна) указывает па сужение малых воздухоносных путей, т. е. размером меньше 2 мм. Оба эти явления можно обнаружить у больных астмой, особенно если обратиться к кривым объема воздушного потока (подробные объяснения см. Murray, 1976).
Бронхиальная астма
Читайте также:
