Постхолецистэктомический синдром: симптомы, лечение, диагностика
Добавил пользователь Алексей Ф. Обновлено: 20.01.2026
Постхолецистэктомический синдром - это собирательное название комплекса симптомов, которые проявляются после операций на желчные протоки или удаления желчного пузыря.
Постхолецистэктомический синдром (ПХЭС) – явление не самое распространённое в гастроэнтерологии. Принято считать, что ПХЭС относится к группе заболеваний желчного пузыря. В действительности это даже не болезнь, а собирательное название комплекса симптомов, которые проявляются сразу или вскоре после операций на желчные протоки или удаления (резекции) желчного пузыря.
До сих пор как терапевты, так и хирурги затрудняются четко определить причины развития данного синдрома. Сам термин ПХЭС медики склонны использовать лишь для постановки предварительного диагноза у прооперированных пациентов 1 .
Симптомы постхолецистэктомического синдрома
По своей сути ПХЭС является следствием операции по резекции (удалению) желчного пузыря. Это значит, что после резекции у пациента могут проявиться неприятные симптомы, такие, как 2 :
- диспепсия или нарушение нормальной деятельности желудка, проявляющееся в виде горечи во рту, тошноты, вздутия живота и расстройства кишечника;
- боль в правом подреберье с переходом в правую ключицу или плечо. Интенсивность боли может быть разной, от невыраженной ноющей до острой жгучей;
- общая слабость, бледность кожи (появляется на фоне плохого всасывания пищи и развивающегося витаминного дефицита).
При ПХЭС возможны и другие симптомы, обусловленные обострившимися болезнями:
- обострение холангита – воспаления желчных протоков – выражается в длительно сохраняющейся температуре в пределах 37,1—38,0 °C;
- Холестаз (застой желчи в ткани печени) может давать выраженную желтуху 2 .
Причины развития постхолецистэктомического синдрома
Причины постхолицистэктомического синдрома и его развития зачастую связаны с нарушением нормального функционирования сфинктера Одди (круговой мышцы). Сфинктер Одди – это гладкая мышца, которая находится в нижней части 12-перстной кишки и отвечает за регуляцию поставки желчи и сока поджелудочной железы в двенадцатиперстную кишку 3 .
Если учесть, что от ПХЭС страдают чаще всего пациенты, прошедшие операцию по удалению желчного пузыря 4 , то механизм появления этого синдрома можно объяснить следующим образом:
- после операции сфинктер, в нормальном состоянии раскрывающийся при наполненности желчного пузыря, не получает сигнала о наполнении, в результате чего почти постоянно находится в напряжении;
- из-за отсутствия пузыря желчь поступает в 12-перстную кишку в разведенном состоянии, что увеличивает давление внутри стенок кишки. Кроме того, желчь сама по себе обладает бактерицидным действием и изменение её состава может привести к инфицированию кишечника 5 .
Но дисфункция сфинктера Одди не всегда может быть обусловлена удалением желчного пузыря. Иногда причиной синдрома являются запущенные болезни ЖКТ * (хронический колит или гастрит, язвенная болезнь) и хронический панкреатит) - заболевание поджелудочной железы, а также ошибки в дооперационном обследовании.
Диагностика постхолицистэктомического синдрома
Сложности в точном определении причин, приведших к развитию ПХЭС, и размытость самого определения синдрома требуют тщательного обследования пациента. Чтобы правильно выбрать лечение, необходимо четко установить, что привело к появлению ПХЭС.
Вот почему эффективная диагностика постхолицистэктомического синдрома включает сразу несколько методов:
- сбор данных анамнеза – врач внимательно изучает старые медицинские заключения и записи, уделяя пристальное внимание дооперационной диагностике и протоколу проведенной операции;
- клинический осмотр пациента;
- лабораторные исследования - клинический и биохимический анализ крови, анализ кала на простейших и яйца глист, общий анализ мочи;
- ультразвуковое исследование;
- эндоскопию желчных протоков;
- магнитно-резонансная томография или компьютерная томография брюшной полости 6 .
Лечение постхолицистэктомического синдрома
Так как ПХЭС – это не самостоятельное заболевание, лечение синдрома всегда определяется его причинами. Не зная, как правильно лечить постхолицистэктомический синдром, можно лишь усугубить состояние и усилить неприятную симптоматику.
Принципы лечения ПХЭС включают два ключевых момента:
- сбор данных анамнеза – врач внимательно изучает старые медицинские заключения и записи, уделяя пристальное внимание дооперационной диагностике и протоколу проведенной операции;
- устранение причин синдрома;
- профилактику и лечение предполагаемых осложнений.
Лечение в основном строится на:
- диетотерапии;
- медикаментозном лечении;
- хирургии (по показаниям) 7 .
Вместе с комплексным лечением эти меры могут уменьшить выраженность симптомов ПХЭС 8 .
Применение ферментных препаратов при постхолицистэктомическом синдроме
В некоторых случаях ПХЭС может сопровождаться нарушениями со стороны пищеварительной системы. Это связано с тем, что сигналом для выработки желчи и панкреатических ферментов становится приём пищи. Если сигнал не поступает или поступает с перебоями, последующие события также нарушаются. В результате пища не обрабатывает должным образом, и организм недополучает полезные вещества. Это может сказываться на общем состоянии организма и проявляться тяжестью после еды, дискомфортом, вздутием или диареей.
Для поддержания пищеварения разработаны ферментные препараты, они доставляют ферменты извне, чтобы компенсировать их нехватку в организме. Флагманом среди таких препаратов является Креон ® .
Препарат выпускается в форме капсул, содержащих сотни мельчайших частиц под названием Креон минимикросферы ®12 . Они не превышают по размеру признанной границы в 2-х мм 9,10,12 . Маленький размер частиц позволяет препарату Креон ® воссоздавать процесс пищеварения, каким он был задуман в организме, и тем самым справляться с неприятными симптомами. Минимальной стартовой дозировкой считается 25 000 единиц 10 .
Важным этапом лечения ПХЭС является ферментотерапия, т.к. во многих случаях ПХЭС имеет место нарушение функции поджелудочной железы и возникновение ферментной . Из-за этого возникают проблемы с пищеварением, проявляющиеся в виде неприятных симптомов, таких как боль в животе, тяжесть в желудке, метеоризм и диарея. Кроме того, нехватка ферментов сказывается на качественном усваивании питательных веществ: организм не получает необходимые витамины и минералы.
Креон ® - современный ферментный препарат, который восполняет дефицит собственных ферментов, способствуя лучшему усваиванию пищи и улучшению пищеварения. Подробнее о препарате можно узнать здесь.
читайте также
Креон ® или другие капсулы?
Преимущества Креон ®
Креон ® или проверенная таблетка?
Креон ® 10000
ВАМ МОЖЕТ БЫТЬ ИНТЕРЕСНО
Таблетка или капсула: все ли ферменты одинаковы?
Как помочь организму, если вы переели?
Статья написана при участии экспертов Abbott
© 2022 ООО "Эбботт Лэбораториз", 125171 г. Москва, Ленинградское шоссе, дом 16А, строение 1, бизнес-центр «Метрополис», 6 этаж
18+ Информация, представленная на сайте, предназначена для просмотра только совершеннолетними лицами.
Материал разработан при поддержке компании ООО "Эбботт Лэбораториз" в целях повышения осведомлённости пациентов о состоянии здоровья. Информация в материале не заменяет консультации специалиста здравоохранения. Обратитесь к лечащему врачу.
Постхолецистэктомический синдром
Постхолецистэктомический синдром – специфический симптомокомплекс, обусловленный перенесенной холецистэктомией и связанными с этим изменениями функционирования желчевыделительной системы. К проявлениям постхолецистэктомического синдрома относятся рецидивирующие болевые приступы, диспепсические расстройства, диарея и стеаторея, гиповитаминоз, снижение массы тела. Для выявления причин синдрома проводится УЗИ и МСКТ брюшной полости, фиброгастродуоденоскопия, РХПГ. Лечение постхолецистэктомического синдрома может быть консервативным (щадящая диета, прием спазмолитиков и ферментов) и хирургическим (дренирование желчных протоков, эндоскопическая сфинктеропластика и др.).
МКБ-10
Общие сведения
Постхолецистэктомический синдром – это комплекс клинических симптомов, развивающийся вследствие оперативного удаления желчного пузыря. В группу пациентов с постхолецистэктомическим синдромом не входят больные, у которых проведена холецистэктомия с погрешностями, остались камни в желчных протоках, развился послеоперационный панкреатит, сопровождающийся сдавлением общего желчного протока, холангит.
Постхолецистэктомический синдром встречается в среднем у 10-15% пациентов (при этом в разных группах этот показатель доходит до 30%). У мужчин он развивается практически в два раза реже, чем у женщин. Постхолецистэктомический синдром может развиться сразу после проведения оперативного удаления желчного пузыря, а может проявиться спустя длительное время (несколько месяцев, лет).
Причины
Основным патогенетическим фактором развития постхолецистэктомического синдрома является нарушение в билиарной системе – патологическая циркуляция желчи. После удаления желчного пузыря, являющегося резервуаром для вырабатываемой печенью желчи и участвующего в своевременном достаточном ее выделении в двенадцатиперстную кишку, привычный ток желчи изменяется. В некоторых случаях нормальное снабжение кишечника желчью не удается обеспечить. Окончательный механизм этих нарушений еще недостаточно изучен.
Факторами, способствующими развитию постхолецистэктомического синдрома, могут быть имеющие место дискинезии желчевыводящих путей, спазм сфинктера Одди (мышечного образования в месте впадения общего желчного протока в двенадцатиперстную кишку), оставшийся после операции пузырный проток значительной длины. Иногда причинами возникновения этого синдрома может быть выраженная послеоперационная боль и скопление жидкости в области произведенной операции. Только в 5% случаев причину развития постхолецистэктомического синдрома выявить не удается.
Данный симптомокомплекс может проявляться сохранением клинических проявлений, имевших место до операции, в той или иной степени выраженности (чаще всего менее выраженных, но иногда отмечают и усиление дооперационной клиники). Иногда после холецистэктомии возникают новые симптомы.
Основной симптом – болевой. Боль может быть как режущей, так и тупой, различной степени интенсивности. Встречается приблизительно в 70% случаев. Вторым по распространенности является диспепсический синдром – тошнота (иногда рвота), вздутие и урчание в животе, отрыжка с горьким привкусом, изжога, диарея, стеаторея. Секреторные нарушения приводят к нарушению всасывания пищи в 12-перстной кишке и развитию синдрома мальабсорбции. Следствием этих процессов служат гиповитаминоз, снижение массы тела, общая слабость, ангулярный стоматит.
Также может подниматься температура тела, возникать желтуха (иногда проявляется только субиктеричностью склер). Постхолецистэктомический синдром может принимать различные клинические формы, проявляясь ложными и истинными рецидивами камнеобразования холедоха, стриктурами общего желчного протока, стенозирующим папиллитом, спаечным процессом в подпеченочном пространстве, холепанкреатитом, билиарными гастродуоденальными язвами.
Диагностика
В ряде случаев диагностирование развивающегося постхолецистэктомического синдрома бывает затруднено сглаженной, слабо выраженной клинической картиной. Для получения полноценной медицинской помощи пациенту в послеоперационном периоде и в дальнейшей жизни без желчного пузыря необходимо внимательно относиться к сигналам своего организма и однозначно сообщать об имеющихся жалобах своему врачу. Необходимо помнить, что постхолецистэктомический синдром – это состояние, требующее выявления причин его возникновения и соответствующей этиологической терапии.
Для выявления состояний, приведших к развитию постхолецистэктомического синдрома, назначают лабораторные исследования крови, чтобы обнаружить возможный воспалительный процесс, а также инструментальные методики, направленные на диагностирование патологий органов и систем, как непосредственно оказывающих влияние на работу билиарной системы, так и опосредованно действующих на общее состояние организма.
Спиральная компьютерная томография (МСКТ) и магнитно-резонансная томография (МРТ печени) максимально точно визуализирует состояние органов и сосудов брюшной полости, также информативной методикой является УЗИ брюшной полости. Эти методы могут выявить присутствие конкрементов в желчных протоках, послеоперационное воспаление желчных путей, поджелудочной железы.
При рентгенографии легких исключают заболевания легких и средостения (которые могут быть причиной болевого синдрома), рентген желудка с контрастным веществом может помочь выявить наличие язв и непроходимости в желудочно-кишечном тракте, рефлюкса.
Для исключения происхождения симптомов в результате иных заболеваний пищеварительного тракта, производят эндоскопическое исследование желудка (гастроскопия) и двенадцатиперстной кишки (фиброгастродуоденоскопия). Нарушения в циркуляции желчи выявляют с помощью радионуклеидного исследования – сцинтиграфии. При этом в организм вводится специфический маркер, который скапливается в желчи.
Одним из самых информативных методов, позволяющих изучить состояние протоков билиарной системы является РХПГ (эндоскопическая ретроградная панкреатохолангиография). В ходе этого исследования выявляются нарушения тока желчи, отмечают состояние желчных путей, протоков, ампулы Фатерова сосочка, выявляют мелкие конкременты, отмечают скорость выделения желчи. Также можно произвести манометрию сфинктера Одди и общего желчного протока.
Во время проведения РХПГ возможно осуществить некоторые лечебные мероприятия: удалить имеющиеся в протоках камни, расширить просвет желчных путей в местах сужений, произвести сфинктеротомию при стойком спазме. Однако стоит помнить, что в некоторых случаях эндоскопия желчных протоков способствует возникновению панкреатита. Для исключения патологии сердца используют ЭКГ.
Лечение постхолецистэктомического синдрома
Методы лечения постхолецистэктомического синдрома напрямую зависят от причин его развития. В том случае, если данный синдром является следствием какой-либо патологии органов пищеварения, лечение осуществляют согласно рекомендациям по терапии данной патологии.
Лечение, как правило, включает в себя щадящую диету: соблюдение режима питания – еда небольшими порциями 5-7 раз в день, пониженное суточное содержание жиров (не более 60 грамм), исключение жареных, кислых продуктов, острой и пряной пищи, продуктов, обладающих желчегонной активностью, раздражающих слизистые оболочки элементов, алкоголя. При выраженном болевом синдроме для его купирования применяют дротаверин, мебеверин. Лекарственные средства назначаются гастроэнтерологом в соответствии с принципами медикаментозного лечения основной патологии.
Хирургические методы лечения направлены на дренирование и восстановление проходимости желчных протоков. Как правило, проводится эндоскопическая сфинктеропластика. При неэффективности производят диагностическую операцию для детального изучения брюшной полости на предмет вероятных причин развития синдрома.
Профилактика и прогноз
В качестве профилактики постхолецистэктомического синдрома можно отметить меры по своевременному выявлению различных сопутствующих заболеваний, могущих послужить причиной развития нарушений циркуляции желчи: полное и тщательное комплексное обследование печени, поджелудочной железы, желчевыводящих путей, пищеварительного тракта, сосудистой системы брюшной полости при подготовке к операции.
Прогноз излечения от постхолецистэктомического синдрома связан с излечением от основного заболевания, послужившего причиной развития симптомокомплекса.

Постхолецистэктомический синдром (ПХЭС) – это целый комплекс симптомов, которые проявляются у человека после того, как ему провели удаление желчного пузыря. Для этого состояния характерны приступы боли, проблемы с пищеварением, диарея, понижение массы тела и др.
Согласно медицинской статистике, постхолецистэктомический синдром, код по МКБ-10 которого — K91.5, проявляется у 5–40% пациентов. Специалисты предполагают, что такое состояние является либо продолжением болезни, которая и привела к оперативному вмешательству, либо следствием операции. Как правило, удаление желчного пузыря не приводит к серьезным негативным последствиям для работы желчных путей. Около 10% случаев желчной колики являются следствием нарушений сфинктера Одди – как структурных, так и функциональных. Термин «дисфункция сфинктера Одди» также применяется вместо определения «постхолецистэктомический синдром».
О том, как может проявляться постхолецистэктомический синдром, когда происходит спазм сфинктера Одди и как правильно действовать, чтобы устранить неприятные признаки, речь пойдет в этой статье, где описаны симптомы и лечение постхолецистэктомического синдрома.
Патогенез
У основной части больных с этим синдромом отмечаются функциональные моторные расстройства. Неотъемлемая часть патогенеза желчекаменной болезни – моторные нарушения желчного пузыря и сфинктерного аппарата желчевыводящих путей.
Вследствие удаления желчного пузыря отмечается нарушение функции сфинктерного аппарата желчных путей. Развитие боли после операции, как правило, связано с увеличением давления в билиарном тракте, что связано с нарушениями функции сфинктера Одди.
В организме сфинктер Одди обеспечивает анатомическую и физиологическую связь между желчевыводящими путями, поджелудочной железой и двенадцатиперстной кишкой.
Физиологический контроль сфинктера Одди определяется рядом гормональных и нервных стимулов. В частности, важная роль в этой регуляции отводится гастроинтестинальным гормонам. Особое значение имеет холецистокинин (панкреозимин) и секретин.
Когда желчный пузырь сокращается и синхронно расслабляется сфинктер Одди, концентрированная желчь поступает в двенадцатиперстную кишку. В это время происходит выделение панкреатического сока под действием холецистокинина, что обеспечиваются все условия для расщепления пищи. Если происходит спазм сфинктера этот процесс нарушается.
Желчный пузырь непосредственно задействован в модуляции ответа сфинктера Одди на влияние гастроинтестинальных гормонов. После удаления желчного пузыря реакция сфинктера Одди в ответ на холецистокинин снижается.
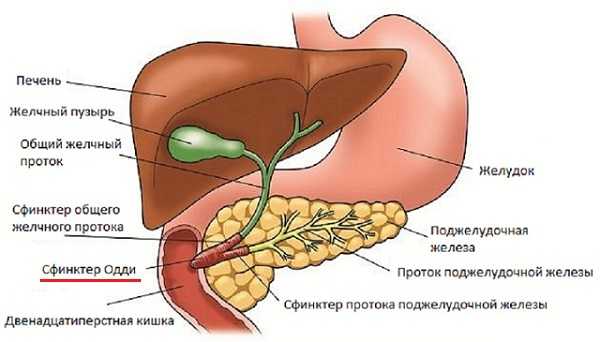
О том, как изменяется функциональное состояние сфинктера Одди после холецистэктомии, существуют разные мнения. В частности, есть теория, что после операции повышается тонус и расширяется общий желчный проток. Также есть мнение, что вследствие холецистэктомии проявляется недостаточность сфинктера Одди, так как он не может длительнее время выдерживать высокое давление желчи. Противоречия, которые отмечаются в описании состояния сфинктера Одди, связаны с тем, что его функции исследовались в разные сроки после проведения холецистэктомии.
Классификация
В современной медицине отсутствует общепринятая классификация постхолецистэктомического синдрома. В зависимости от причины, по которой проявляются такие симптомы, в своей практике медики определяют это состояние широко, применяя такую классификацию:
- Рецидивы образования камней общего желчного протока – как ложные, так и истинные.
- Стенозирующий дуоденальный папиллит.
- Стриктуры общего желчного протока.
- Ограниченный перитонит в хронической форме.
- Холепанкреатит.
- Вторичные гастродуоденальные язвы — билиарные или гепатогенные.
Однако Римские критерии II 1999 года, а также Римские критерии III 2006 года ограничивают рамки «ПХЭС» дисфункцией сфинктера Одди, возникшей после холециетэктомии. Применяется следующая классификация дисфункции сфинктера Одди:
Дисфункция сфинктера Одди по билиарному типу. Определяется три типа этой разновидности:
- Билиарный тип I – проявляются типичные приступы боли продолжительностью 20 и больше минут; общий желчный проток расширяется больше, чем на 12 мм; при проведении эндоскопической ретроградной панкреатохолангиографии выведение контрастного вещества замедляется больше, чем на 45 минут; отмечается превышение нормы трансаминаз и/или щелочной фосфатазы.
- Билиарный тип II – проявляются приступы болей билиарного типа; до 63% пациентов имеют манометрическое подтверждение сфинктера Одди. При этом возможны и структурные, и функциональные нарушения.
- Билиарный тип III – проявляются приступы болей билиарного типа без объективных нарушений. Манометрическое подтверждение сфинктера Одди отмечается только у 12-28% пациентов. Как правило, дисфункция имеет функциональную природу.
Дисфункция сфинктера Одди по панкреатическому типу. Панкреатический тип проявляется эпигастральной болью, которая характерна для панкреатита. Боль отдает в спину и уменьшается, когда пациент наклоняется вперед. У больного значительно повышается сывороточная амилаза и липаза. При манометрии определяется дисфункция сфинктера Одди в 39–90% случаях.
Дисфункция сфинктера Одди по смешанному типу. Смешанный тип характеризуется опоясывающей болью, или боль локализуется в эпигастрии. Также проявляются другие признаки, характерные как для билиарного, так и для панкреатического типов.
Чаще всего признаки ПХЭС проявляются вследствие таких причин:
- Камни в желчевыводящих протоках (холедохолитиаз). Это могут быть как рецидивы желчнокаменной болезни, когда происходит повторное образование камней, так и ложные рецидивы с оставшимися конкрементами. В большинстве случаев остаются именно те камни, которые не были удалены во время первой операции.
- Органические и функциональные изменения большого дуоденального сосочка (БДС). Эта причина приводит к появлению болей, температуры и желтухи после удаления желчного пузыря. После такого вмешательства у большинства больных на некоторое время усиливается тонус сфинктера БДС. Но при отсутствии патологических изменений тонус постепенно приходит в норму. Примерно у четверти прооперированных людей отмечается стеноз БДС. Сначала развивается отек, после чего, при продолжительной травматизации при прохождении камней, отмечается его сужение.
- Повреждения желчных протоков и стриктуры. Сужение протока происходит или вследствие изменений стенки, связанных с воспалением, или является следствием нахождения там камня. Иногда на это влияют внешние причины. . При плохом высвобождении желчиона застаивается в желчевыводящих путях. Как следствие, создаются условия для восходящего распространения инфекции. При холецистэктомии происходит удаление только одного очага инфекции, но протоки могут остаться инфицированными.
- Особенности проведения операции. Рецидив болей развивается в том случае, если в оставленной части желчного пузыря или культе содержатся камни или сгущенная желчь.
- Опухоли желчных протоков. Их могут не обнаружить в процессе операции или они появляются позже.
- Болезни двенадцатиперстной кишки. У людей с болезнями желчевыводящих путей часто отмечаются отек и гиперемия слизистой оболочки двенадцатиперстной кишки, ее атрофия, нарушения моторной функции.
- Панкреатит в хронической форме. Часто встречается у людей, которые перенесли холецистэктомию. При технически правильно проведенной холецистэктомии отток панкреатического сока улучается и восстанавливается внешнесекреторная функция железы. Но если фиброзные изменения ярко выражены, то после операции панкреатит может проявиться как самостоятельная болезнь.
- Другие причины. Рецидив болей после проведенной операции могут спровоцировать дисбактериоз, колит, нарушение кишечного всасывания, гемолитическая болезнь, а также заболевания почек, толстой кишки, позвоночника. Боли, не связанные с изменениями желчевыводящей системы, тоже могут восприниматься как ПХЭС.
Основные симптомы спазма сфинктера Одди – это проявление приступов сильных или средней интенсивности болей, которые продолжаются более 20 минут и проявляются на протяжении больше чем трех месяцев. Также проявляются диспепсические и невротические расстройства. Беспокоит тяжесть в правом подреберье. Как правило, боль постоянная. Иногда приступы сначала проявляются редко и длятся несколько часов, а потом, в промежутках между приступами, боль вообще не ощущается. У некоторых больных со временем частота приступов и интенсивность болей увеличивается. Связь приступов с приемом пищи у всех проявляется по-разному. Но наиболее часто боль беспокоит через 2-3 часа после еды.
Иногда, в тяжелых случаях, боль длительна и упорна, она сочетается со рвотой и тошнотой, а также с мучительными приступами изжоги.
Если причины ПХЭС связаны с истинным рецидивом образования камней желчного протока, то неприятные симптомы появляются не раньше, чем через несколько лет после проведенной операции. В таком случае развиваются следующие признаки:
- Боль в правом подреберье и в правой части эпигастральной области — как правило, монотонная, реже в виде приступов. В большинстве случаев боль менее сильная, чем до проведения операции.
- Нарушения циркуляции желчи, что подтверждает диагностика.
- Инфекционно-воспалительный процесс, который развивается вследствие нарушения циркуляции желчи. Он проявляется лихорадкой, плохим самочувствием. У больного повышается СОЭ. Если развивается гнойный холангит, симптомы усугубляются.
- При ложном рецидиве камнеобразования желчного протока проявления аналогичны истинному рецидиву. Но при таком состоянии симптомы появляются раньше — примерно через 2 года после операции.
Анализы и диагностика

Люди, которым была проведена холецистэктомия, находятся на диспансерном наблюдении у специалиста с целью раннего определения неблагоприятных результатов, а также обеспечения важных профилактических мероприятий и контроля выполнения рекомендаций пациентом.
В процессе диагностики проводится ряд исследований и лабораторных анализов. Врач обязательно изучает анамнез, проводит опрос и осмотр пациента. Для установления диагноза проводят:
- Общий анализ крови.
- Биохимический анализ крови, в процессе которого определяются биохимические маркеры синдрома холестаза-цитолиза.
- Анализ мочи.
- Электрокардиография.
- Рентгеноскопия грудной клетки.
- Ультразвуковое исследование.
- ФГДС.
- КТ, МРТ.
В процессе обследования больных, которые жалуются на признаки ПХЭС, используется принцип поиска причин таких проявлений от более простых к сложным, а также использования методик от неинвазивных к более травматичным, но позволяющим получить важную информацию.
Еще один важный момент касается хирургической настороженности при таких симптомах: она должна быть тем больше, чем меньше времени прошло от операции.
Как правило, после лабораторных анализов обследование таких больных начинают с проведения УЗИ брюшной полости, которое дает возможность исключить анатомические изменения органов и перейти к более целенаправленным обследованиям.
Однако, несмотря на то, что возможности современной диагностики достаточно широкие, у определенного количества людей не удается выяснить причину неприятных симптомов после перенесенной холецистэктомии.
Очень важно, чтобы лечение постхолецистэктомического синдрома было комплексным и направлялось на устранение причин проявления неприятных симптомов. Пациенту, который перенес удаление желчного пузыря, необходимо помнить, что правильное питание, четкий режим приема пищи, физическая активность – это важнейшие условия успешной реабилитации после хирургической операции. Также при проявлении болей и других неприятных симптомов проводится медикаментозное лечение.
В медицине состояние, которое характеризуется перестройкой функций желчевыделительной системы после оперативного вмешательства с целью устранения последствий желчнокаменной болезни, сопровождающееся нарушением моторики сфинктера Одди и перистальтики 12-перстной кишки, называется постхолецистэктомический синдром. Патология сопровождается разнообразными расстройствами системы пищеварения, и в отдельных случаях приводит к крайней степени истощения, дефициту витаминов, повторному образованию камней и другим осложнениям.
В классификации заболеваний этому синдрому присвоен код по МКБ-10: К-91.5. Ранее синдром включал органические и физиологические нарушения после удаления желчного пузыря. Сегодня гастроэнтерологи применяют этот термин к ситуациям, при которых отмечаются исключительно функциональные расстройства, возникшие после операции на желчный пузырь.
Причины возникновения постхолецистэктомического синдрома
Основными причинами развития постхолецистэктомического синдрома гастроэнтерологи называют:
- неполное/некачественное предоперационное обследование желчного пузыря и его протоков, в результате чего после операции в них остаются камни;
- повреждение в ходе оперативного вмешательства желчных протоков с образованием в них отверстий или рубцов;
- неправильная установка дренажных трубок, с помощью которых проводится контролируемый отток желчи после операции;
- оставление чрезмерно длинной культи пузырного протока.
Также причины развития патологии могут не зависеть от качества проведенного оперативного вмешательства. К ним относятся снижение насыщенности желчи, хронические заболевания органов пищеварения:
- хроническое воспаление поджелудочной железы;
- дискинезия двенадцатиперстной кишки;
- синдром разраженного кишечника;
- язвенная болезнь двенадцатиперстной кишки;
- воспаление слизистой оболочки 12-перстной кишки;
- гастроэзофагеальный или дуодено-гастральный рефлюкс.
Перечисленные заболевания протекают на фоне снижения перистальтики 12-перстной кишки, при котором нарушается нормальный отток желчи.
Нарушение микрофлоры кишечника также может привести к ухудшению состояния после операции на желчный пузырь. Все это отражается на функциональном состоянии желчевыделительной системы.
Симптомы и признаки постхолецистэктомического синдрома
Сопровождают постхолецистэктомический синдром разнообразные симптомы, включающие болевой синдром и другие нарушения. Боль носит умеренный или сильный характер, приступы длятся 20 и более минут и повторяются в течение 3 месяцев. Эти симптомы гастроэнтерологи делят на несколько групп:
- Желчные боли, локализующиеся в правом подреберье и распространяющиеся на спину и под лопатку с правой стороны. Свидетельствуют они о функциональных нарушениях кольцевидной мышцы общего желчного протока.
- Панкреатические боли, локализованные в подреберье с левой стороны и распространяющиеся на спину. При наклоне вперед они уменьшаются. Такой симптом свидетельствует о вовлечении в патологический процесс кольцевой мышцы панкреатического протока.
Желчно-панкреатическая боль, которая локализуется в верхней части живота и носит опоясывающий характер. Свидетельствует о нарушении функций сфинктера Одди.
Болезненные симптомы часто появляются после приема пищи, обостряются ночью, могут сопровождаться тошнотой или однократной рвотой. Наряду с описанными выше явлениями пациентов беспокоят:
- частая кашицеобразная или водянистая диарея, стеаторея (жирный стул);
- диспепсия;
- метеоризм.
Также у больных наблюдаются признаки нехватки питательных веществ, витаминов и минералов в виде снижения веса, появления "заедов" (трещинок в уголках рта), общей слабости и утомляемости, снижении работоспособности, ухудшении состояния волос, ногтей и кожи.
Как диагностируют постхолецистэктомический синдром
Стандартная диагностика постхолецистэктомического синдрома включает физикальное обследование (беседа с гастроэнтерологом, внешний осмотр, сбор анамнеза, пальпацию живота), лабораторную диагностику и инструментальное обследование.
Обязательными считаются следующие лабораторные анализы:
- клинический анализ крови;
- биохимический анализ крови не позднее 6 часов после приступа боли, а также в динамике (до и после приема пищи);
- общий анализ мочи, а также исследование на билирубин, уробилин и амилазу;
- анализы кала — копрограмма и на яйца глист, фекальная эластаза-1;
- исследование желчи (биохимия, микроскопия и бактериоскопия).
При наличии показаний проводят провокационные тесты Нарди и Дебрея.
Всем без исключения пациентам с подозрением на постхолецистэктомический синдром показано ультразвуковое исследование печени и желчных протоков, поджелудочной железы стандартное или в динамике (до и после приема пищи).
Также гастроэнтеролог при наличии показаний рекомендует пройти дополнительные исследования, которые могут включать:
- рентгенорафию брюшной полости, и при необходимости грудной клетки;
- ЭРХПГ (эндоскопическая ретроградная холецистопанкреатография);
- эзофагогастродуоденоскопия (ЭФГДС);
- холеграфию и/или холангиопанкреатографию;
- манометрию сфинктера Одди (эндоскопическая процедура);
- КТ или МРТ органов брюшной полости и забрюшинного пространства.
Дополнительно может потребоваться консультация хирурга, терапевта, эндокринолога.
Специфической терапии при появлении постхолецистэктомического синдрома нет. Для облегчения симптомов гастроэнтерологи рекомендуют использовать комплекс мер:
- Соблюдение диеты. Рекомендован стол № 5. пациентам запрещено употреблять жирные и кислые продукты, свежую сдобу, крепкий алкоголь, чай и кофе, газированные напитки, консервы и копчености. Нежелательно готовить продукты с большим количеством масла. Отдать предпочтение стоит овощным супам и пюре, тушеным и запеченным блюдам, кашам. Источником витаминов и минералов послужат некислые фрукты и ягоды, зелень, цельнозерновые крупы.
- Постепенное снижение веса и увеличение физической активности, но в разумных пределах, без риска для здоровья.
- Медикаментозное лечение с применением спазмолитиков, ферментов, анальгетиков. Дополнительно назначают антибактериальные препараты в качестве терапии и профилактики синдрома избыточного бактериального роста или устранения инфекции, если таковая была выявлена в ходе диагностики.
Если во время обследования в желчных протоках или сфинктерах были обнаружены серьезные изменения (оставшиеся камни, стриктуры и другие образования), к пациентам применяется хирургическое лечение, направленное на устранение имеющихся проблем.
Чем опасен постхолецистэктомический синдром и его осложнения
Если диагноз постхолецистэктомический синдром (код МКБ-10: К-91.5) подтвердился, с посещением гастроэнтеролога или терапевта лучше не затягивать. При отсутствии лечения начиная с первого появления неприятных симптомов могут возникать осложнения:
- атеросклероз (возникает из-за неправильного липидного обмена);
- анемия;
- гиповитаминоз;
- синдром избыточного бактериального роста.
Вследствие этого у пациентов развиваются более опасные заболевания и состояния, в том числе патологическое снижение веса, деформации скелета, половое бессилие или бесплодие и многое другое. Решить эти проблемы сложно, а иногда невозможно вовсе. Именно поэтому при появлении неприятных симптомов после операции по удалению желчного пузыря необходимо обратиться к гастроэнтерологу.
Холангит
Холангит – острое или хроническое заболевание желчных протоков преимущественно инфекционной природы. Является самостоятельной патологией лишь в единичных случаях, чаще же – сопровождает течение иных болезней желудочно-кишечного тракта, осложняя их. Симптомы холангита доставляют пациенту существенный дискомфорт, снижают качество жизни.
Врачи-гастроэнтерологи сети медицинских центров «СМ-Клиника» проведут тщательную дифференциальную диагностику этой патологии с другими болезнями, в короткий срок выставят пациенту верный диагноз и порекомендуют эффективную в его ситуации схему лечения. Обратитесь к нам и убедитесь сами!
О заболевании
Воспалительный процесс при холангите может развиться во вне- или внутрипеченочных желчных протоках. Он приводит к инфицированию желчи, нарушению проходимости пораженных протоков, застою желчи в желчевыводящих путях. Страдают данной патологией преимущественно женщины зрелого и пожилого возраста – от 50 до 60 лет.
В зависимости от особенностей течения, тяжести клинических проявлений различают острый и хронический холангит.
Острый холангит у взрослых характеризуется ярко выраженной симптоматикой. На основании патоморфологических изменений пораженных тканей выделяют 4 его формы:
- катаральный;
- гнойный;
- дифтеритический;
- некротический.
Последние две формы острого процесса наиболее опасны для пациента.
Хронический холангит протекает волнообразно, нередко – со стертыми симптомами. Он не всегда является исходом нелеченной острой формы болезни, в ряде случаев с момента дебюта болезни характеризуясь затяжным малосимптомным течением.
Классификация хронического холангита включает такие его формы:
- латентная (характеризуется сглаженной симптоматикой);
- рецидивирующая;
- септическая;
- абсцедирующая;
- склерозирующая
По причине воспалительного процесса выделяют инфекционный (бактериальный, вирусный, паразитарный) и неинфекционный (асептический) холангиты. Асептический вариант на начальной стадии развивается без участия инфекции в результате заброса сока поджелудочной железы в желчные пути. Позже возможно инфицирование уже воспаленных протоков.
В зависимости от того, какие участки желчных путей поражены, различают:
- папиллит (воспалительный процесс локализуется в области фатерова сосочка);
- холедохит (поражен общий желчный проток);
- ангиохолит (в патологический процесс вовлечены вне- и внутрипеченочные протоки).
Симптомы
Острый холангит развивается на фоне полного здоровья, внезапно, характеризуется ростом температуры тела до фебрильных значений (39-40°С), ознобом, потливостью, выраженными схваткообразными болями в области правого подреберья, отдающими в правую лопатку, шею.
Результатом спазма желчных протоков становится застой в желчевыводящих путях желчи – пациент отмечает появление желтушного оттенка склер, видимых слизистых оболочек, позже – и кожи.
Эти три симптома – интенсивные боли в правом подреберье, желтуха, лихорадка – являются ведущими признаками острого холангита, носят название «триада Шарко».
Если помощь пациенту на данном этапе не оказана, нарастают симптомы интоксикации:
- головная боль;
- головокружение;
- выраженная общая слабость;
- повышенная утомляемость;
- снижение аппетита;
- тошнота, рвота, диарея.
Из-за застоя желчи возникает зуд кожи, часто – мучительный. Он нарушает сон пациента, побуждает его постоянно чесаться – на теле таких людей обнаруживаются следы расчесов.
Запущенные случаи болезни сопровождаются резким снижением артериального давления и расстройствами сознания.
Хронический холангит характеризуется стертой симптоматикой, которая, однако, неуклонно прогрессирует. Пациент отмечает тупую неинтенсивную боль в области правого подреберья, чувство дискомфорта, тяжести в области желудка. Имеют место проявления общей астении.
Причины холангита
В основе инфекционной формы патологии могут лежать:
- бактерии (кишечная палочка, энтерококки стафилококки, протей, микобактерии туберкулеза);
- вирусы (преимущественно – возбудители вирусного гепатита);
- паразиты (аскариды, лямблии, гельминты).
Микроорганизмы проникают в желчные протоки разными путями: распространяются с расположенных рядом отделов желудочно-кишечного тракта (при холецистите, дуодените), попадают с током крови или лимфы из удаленных очагов инфекции.
Один из вариантов асептического варианта – первичный склерозирующий холангит – развивается как результат аутоиммунного воспаления, сопровождает течение иных болезней ревматической природы (НЯК, васкулитов и других).
Повышает риск развития воспаления в желчных протоках застой желчи, который может иметь место при таких заболеваниях:
- киста холедоха;
- стеноз фатерова сосочка;
- ДЖВП;
- врожденные аномалии развития желчевыводящих путей.
Провоцирующим фактором может стать механическое повреждение стенок желчных путей во время диагностических манипуляций или оперативных вмешательств в данной анатомической области.
Получить консультацию
Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья.
Узнать подробности о заболевании, цены на лечение и записаться на консультацию к специалисту Вы можете по телефону:
Читайте также:
