Показания и подготовка к артроскопическому артролизу коленного сустава
Добавил пользователь Евгений Кузнецов Обновлено: 30.01.2026
Показания и подготовка к артроскопической менискэктомии коленного сустава
а) Показания:
1. Артроскопическая частичная менискэктомия показана пациентам с дислоцированными или нестабильными повреждениями менисков, при которых не может быть выполнен шов мениска (например, повреждения в белой зоне, сегментарные или сложные разрывы менисков) и которые сопровождаются локальной болезненностью в соответствующей области суставной щели коленного сустава и механической симптоматикой, включающей щелчки, заклинивание или блокирование сустава
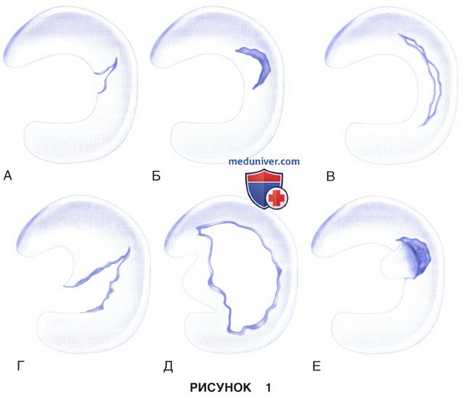
2. С морфологической точки зрения выделяют радиальные (рис. 1, А), горизонтальные (рис. 1, Б), вертикальные (или продольные, рис. 1, В), в виде «клюва попугая» (рис. 1, Г), «ручки лейки» (рис. 1, Д) и дегенеративные или комплексные разрывы менисков (различные плоскости разрыва, измененная ткань мениска, рис. 1, Е)
3. Кисты менисков нередко формируются на фоне горизонтальных или комплексных разрывов менисков. Если эти кисты проявляют себя клинически, может быть показана декомпрессия кисты, артроскопическая или открытая
4. Кисты чаще всего формируются при разрывах наружного мениска.
5. Нюансы при выборе показаний:
• Даже в случаях, когда результаты магнитно-резонансной томографии (МРТ) свидетельствуют о том, что шов мениска при том или ином типе его разрыва скорее всего не показан ввиду невысоких шансов на заживление, на операцию все равно необходимо готовить инструменты, импланты и т.д. для возможного шва мениска.
• Перед операцией необходимо подробно обсудить с пациентом все риски, пользу, осложнения, исходы и варианты реабилитации как после восстановления мениска, так и после менискэктомии. Пациент должен быть полностью информирован относительно имеющейся у него проблемы, чтобы самостоятельно принять оптимальное для него решение. Артроскопические вмешательства по поводу дегенеративных разрывов менисков должны выполняться только тогда, когда все консервативные меры будут исчерпаны.
• Шов мениска и частичная менискэктомия не являются взаимоисключающими вмешательствами, их можно и нужно комбинировать друг с другом с целью максимально возможного сохранения функции мениска.
6. Ошибки при выборе показаний для артроскопической менискэктомии:
• Внутренняя или миксоидная дегенерация ткани мениска, не сопровождающаяся изменениями МР-сигнала суставной поверхности мениска, соответствующими III степени, считаются случайными находками и в изолированном виде не должны служить показанием к артроскопии коленного сустава
• Избыточная менискэктомия или менискэктомия, выполняемая без должных на то показаний, при клинически значимых разрывах менисков может привести к ускоренному износу суставного хряща и усилению болевого синдрома, особенно в наружном отделе коленного сустава
• Неадекватная визуализация или неправильная интерпретация комплексных разрывов менисков, особенно таких, которые включают сегментарный компонент или разрыв в виде «клюва попугая», может привести к тому, что выполненная резекция мениска окажется недостаточной, и болевой синдром или механические симптомы у пациента останутся
7. Спорные вопросы:
• Если у пациентов с дегенеративными повреждениями менисков на фоне умеренно выраженного и тяжелого остеоартроза коленного сустава заболевание развивалось постепенно, а механическая симптоматика повреждения менисков выражена минимально, менискэктомия часто позволяет добиться лишь незначительного симптоматического эффекта.
б) Обследование перед артроскопической менискэктомией:
1. Стандартный сбор анамнеза и физикальное обследование всех пациентов с возможной патологией менисков коленного сустава позволяют отобрать тех из них, кому может быть показано хирургическое лечение
2. В ходе расспроса необходимо выяснить основные жалобы пациента, природу и локализацию имеющихся симптомов, их связь с определенными видами физической активности, наличие тех или иных механических симптомов — заклинивания, блокирования, нестабильности или ощущения инородного тела в суставе
3. Физикальное исследование:
• Ось конечности в положении стоя
• Наличие и объем выпота в полости сустава, отек мягких тканей
• Характер походки
• Появление боли при глубоких приседах или выпадах
• Объем активных и пассивных движений:
- Сгибательная установка коленного сустава и невозможность максимального разгибания могут свидетельствовать о разрыве типа «ручки лейки» с дислокацией фрагмента мениска, особенно в случаях, когда подобные разрывы сочетаются с разрывом передней крестообразной связки
- Хруст при движениях
• Болезненность в проекции суставной щели:
- Обнаружение жидкостного образования или увеличение объема мягких тканей в проекции суставной щели могут быть признаками параменисковой кисты
- При обследовании необходимо также обращать внимание на наличие кисты подколенной области (Бейкера).
• Провокационные тесты, используемые для диагностики патологии менисков:
- Тест McMurray
- Фессалийский тест
• Оценка состояния связочного аппарата на предмет сопутствующих повреждений крестообразных и/или коллатеральных связок коленного сустава
4. Стандартное рентгенологическое обследование позволяет оценить высоту суставной щели коленного сустава, выявить остеохондральные повреждения, внутрисуставные переломы, хондрокальциноз и другие патологические изменения
5. Полноразмерные рентгенограммы нижних конечностей в положении стоя выполняются для оценки оси конечностей и диагностики деформаций
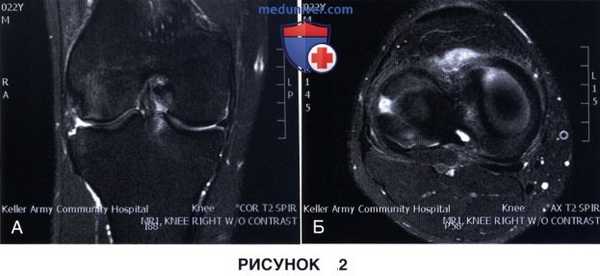
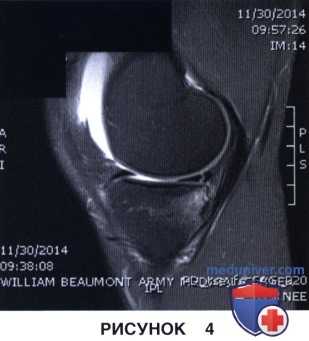
6. МРТ позволяет оценить характер повреждения мениска, качество его ткани, диагностировать сопутствующие хондральные повреждения и/или другую патологию коленного сустава, а также наличие и структуру периартикулярных кистозных образований:
• Радиальный разрыв
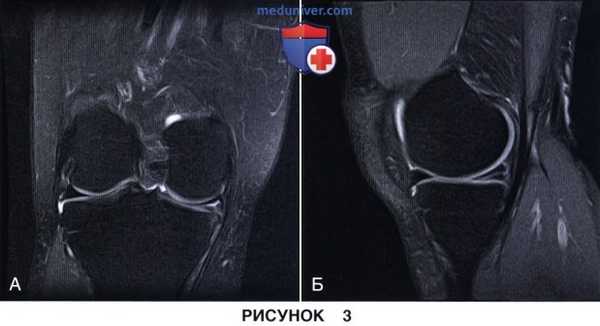
• Горизонтальный разрыв по типу расслоения мениска:
- На рис. 3 представлены фронтальный (рис. 3, А) и сагиттальный (рис. 3, Б) МР-срезы с признаками горизонтального разрыва заднего рога внутреннего мениска
• Вертикальный продольный разрыв (рис. 4)
• Разрыв типа «клюв попугая»
• Разрыв типа «ручки лейки» с дислокацией:
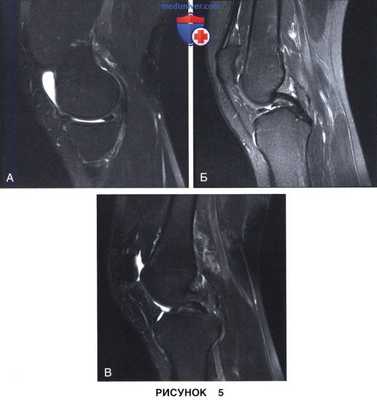
- На МР-томограммах при разрыве мениска типа «ручки лейки» в сагиттальной проекции отмечается дефицит заднего рога мениска (рис. 5, А) и симптом «удвоения задней крестообразной связки» за счет смещения поврежденной части мениска в межмыщелковую вырезку (рис. 5, Б). На другом сагиттальном срезе также виден смещенный в межмыщелковую вырезку фрагмент мениска (рис. 5, В)
• Лоскутный разрыв с дислокацией
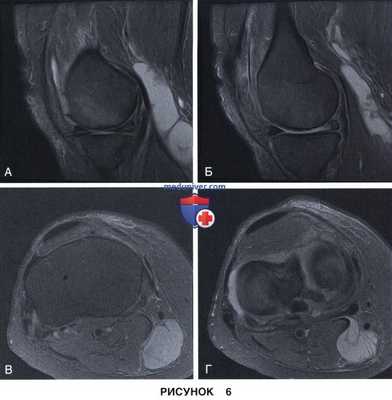
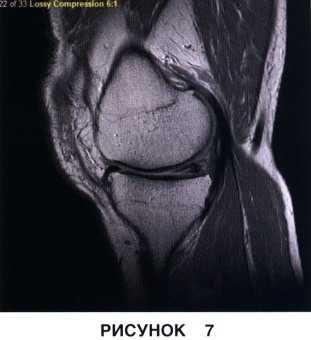
• Неполные разрывы в области верхней или нижней поверхности мениска (рис. 6 и 7)
• Комплексные или дегенеративные разрывы
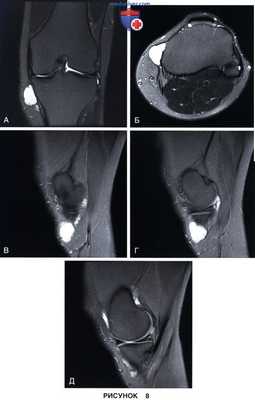
• Перименисковая киста (рис. 8)
• Подколенная киста.
в) Хирургическая анатомия. Хирург должен быть в состоянии локализовать любые костные и мягкотканные ориентиры в области коленного сустава, необходимые для безопасного и эффективного формирования артроскопических портов, обеспечивающих визуализацию, диагностику и лечение повреждений менисков.
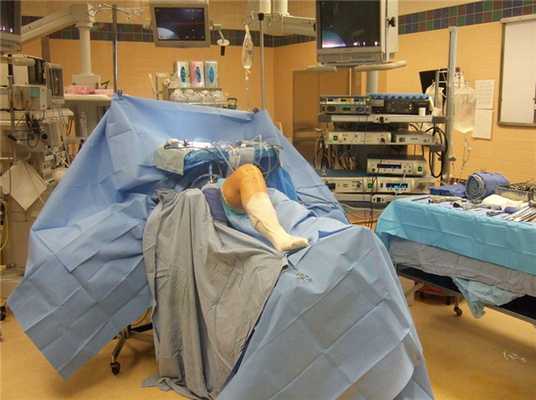
г) Положение пациента:
1. Особенности укладки пациента на операционном столе при артроскопических вмешательствах подробно описаны в отдельной статье на сайте.
2. Пациент укладывается на операционный стол в положение на спине
3. Для устранения ненужной наружной ротации бедра на стороне операции под ягодицу подкладывается валик
4. Упор для стопы и боковой упор должны устанавливаться таким образом, чтобы обеспечивать возможность полного объема движений в коленном суставе и адекватный доступ в медиальный или латеральный отделы коленного сустава (соответственно, возможность приложения вальгусной или варусной нагрузки).
5. Нюансы укладки пациента:
• Укладка пациента должна обеспечивать возможность формирования заднемедиального или заднелатерального портов или хирургических доступов для шва мениска или удаления кист, а также возможность изменения положения ножного конца операционного стола.
6. Ошибки укладки пациента:
• Неправильные укладка пациента и установка бокового упора/артроскопическо-го ногодержателя могут ограничить доступ к коленному суставу, возможность формирования дополнительных портов и объем рабочего пространства в медиальном отделе коленного сустава.
7. Оснащение:
• В качестве упора для стопы и валика под ягодичную область можно использовать мешочки с песком, пакет с раствором для внутривенных инфузий, гелевые подушки или свернутую простыню
• Боковой упор
• Скальпель № 11 для кожных разрезов
• Прямой гемостатический зажим
• Спинальная игла 18G
• Артроскопический щуп
• Артроскопический зажим
• Артроскопические корзинчатые кусачки: прямые или изогнутые в сторону (45°, 90°) или вверх, широкие или узкие, обратные
• Короткая артроскопическая канюля для удаления фрагментов мениска
• Канюля для отведения жидкости
8. Спорные вопросы:
• Некоторые хирурги вместо бокового упора и упора для стопы предпочитают использовать артроскопический ногодержатель, свободно свешивая ногу за край операционного стола
• В использовании турникета при большинстве артроскопических вмешательств нет необходимости, однако в ряде случаев это позволяет улучшить визуализацию внутрисуставных структур
Показания и подготовка к артроскопическому артролизу коленного сустава
1. Артроскопический артролиз коленного сустава может быть показан при:
- Артрофиброзе/ограничении движений в коленном суставе
- Внутрисуставных спайках и сращениях - Фиброзе жирового тела
- Тугоподвижности после тотального эндопротезирования коленного сустава
2. Ошибки при выборе показаний:
• Иммобилизация в послеоперационном периоде или отказ от раннего восстановления движений и выполнения упражнений, направленных на восстановление нормального скольжения надколенника, может вести к рецидиву спаечного процесса и постепенному ограничению подвижности сустава
• Агрессивная редрессация коленного сустава без предварительного рассечения спаек и сращений может стать причиной повреждения разгибательного аппарата коленного сустава или околосуставных переломов
3. Варианты лечения:
• Полноценный курс физиотерапии в сочетании с назначением противовоспалительных препаратов, внутрисуставным введением кортикостероидов, коротким курсом пероральной терапии кортикостероидами, использованием устройств для восстановления разгибания коленного сустава (рис. 1), динамических брейсов, УЗ-терапии в ряде случаев позволяет улучшить состояние пациента и без оперативного вмешательства
• Для восстановления подвижности коленного сустава может быть эффективна его редрессация в условиях анестезии с последующей сразу после операции начинающейся агрессивной физиотерапией
б) Обследование перед артроскопическим артролизом коленного сустава:
1. Выполняется тщательный сбор анамнеза, включающий отдельные жалобы и симптомы, их начало, продолжительность и прогрессирование, предшествующие травмы и операции на коленном суставе, локализация болевых ощущений, ограничение движений (разгибания или сгибания), виды активности, которые способствуют усилению или, наоборот, уменьшению выраженности симптомов, ранее выполнявшиеся инъекции в сустав, частота и продолжительность предыдущих курсов физиотерапии
2. Для выбора оптимальной тактики лечения бывает необходимо ознакомиться с протоколами ранее проводившихся хирургических вмешательств
3. В ходе физикального исследование обоих коленных суставов необходимо обратить внимание на возможное наличие выпота в суставе, атрофии мышц, оценить объем движений, локальную болезненность, положение и подвижность надколенника, стабильность связочного аппарата, наличие тех или иных механических симптомов или признаков поражения менисков
4. Введение в сустав с диагностической или терапевтической целью местного анестетика и/или кортикостероида в ряде случаев позволяет добиться симптоматического эффекта, увеличить подвижность сустава и выставить возможные показания к оперативному лечению
5. Стандартные рентгенограммы, выполняемые в положении стоя, позволяют оценить состояние суставной щели, выявить ранние признаки артрита, оценить послеоперационные изменения коленного сустава, диагностировать свободные суставные тела или гетеротопические оссификаты в области коленного сустава
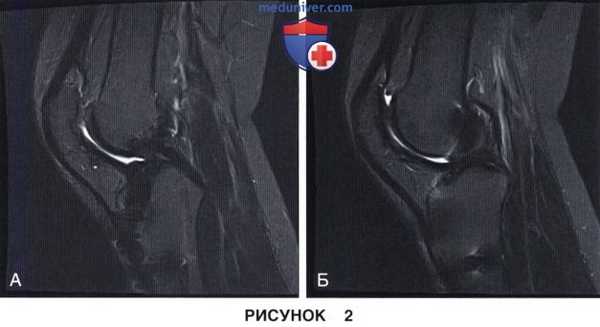
6. Магнитно-резонансная томография информативна в отношении диагностики пролиферативных состояний [например, внутрисуставных сращений, утолщения капсулы, фиброза жирового тела или связочных структур (рис. 2), импинджмента в области межмыщелковой вырезки] или других причин ограничения подвижности сустава [разрыв мениска типа «ручка лейки», свободное суставное тело, неанатомичная реконструкция связок или их избыточное натяжение (передняя крестообразная связка (ПКС), медиальная надколеннико-бедренная связка)].
в) Хирургическая анатомия. Формирование портов для полноценной артроскопической диагностики коленного сустава лечения артрофиброза или других причин ограничения подвижности сустава требует от врача хорошего знания анатомических ориентиров в области коленного сустава.
1. Особенности укладки пациента для артроскопических вмешательств подробно описаны в этой статье на сайте.
2. Пациента укладывают в положение на спине, конечность фиксируется с помощью упора для стопы и бокового упора
3. С целью гемостаза и улучшения визуализации возможно использование турникета, который накладывается как можно выше на бедро оперируемой конечности.
4. Нюансы укладки пациента:
• Отказ от артроскопического ногодержателя и использование вместо него упора для стопы и бокового упора обеспечивает более адекватный доступ к коленному суставу и возможность использования дополнительных портов для работы в том или ином отделе коленного сустава
• Нейроаксиальная или регионарная анестезия (с использованием катетеров для послеоперационного обезболивания или без них) дает возможность максимально рано начать пассивное аппаратное восстановление движений в коленном суставе или агрессивную физиотерапию
5. Ошибки укладки пациента:
• Неправильная укладка пациента или укрывание конечности стерильным бельем могут ограничить доступ к заднему отделу коленного сустава, верхнему завороту и боковым каналам коленного сустава
6. Оснащение:
• В качестве упора для стопы можно воспользоваться мешком с песком, пакетом инфузионного раствора, гелевой подушкой или валиком из простыни
• Боковой упор
• Гелевые подушки
• Турникет
Артроскопия коленного сустава при повреждении менисков: описание методов и техник
Во время операции.
Показания к артроскопии мениска
Артроскопическое вмешательство показано при серьезных травмах коленного сустава, когда врачи подозревают или уже обнаружили повреждение внутрисуставных структур. Артроскопию могут выполнять как в диагностических, так и в лечебных целях. В первом случае она позволяет выявить разрывы и надрывы менисков, повреждения крестообразных связок, синовиальной оболочки, суставного хряща и т.д. Во втором — дает возможность восстановить целостность структур коленного сустава, не вскрывая суставную полость и минимально травмируя мягкие ткани.
Артроскопию используют при значительных повреждениях менисков, когда консервативное лечение неэффективно. По возможности врачи стараются выполнять частичную резекцию мениска, его пластику, или накладывать шов. К тотальной менискэктомии (полному удалению) прибегают только в крайних случаях. Ведь полное удаление мениска приводит к увеличению нагрузки на суставные хрящи и дальнейшему развитию артроза. В то же время пластика и резекция позволяют сохранить функции колена и избежать дегенерации хрящевой ткани после операции.
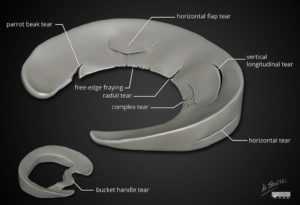
Виды повреждения мениска
Подготовка и наркоз
Еще на этапе планирования хирургического вмешательства пациент сдает ряд анализов и проходит полноценное обследование. При отсутствии противопоказаний врач назначает дату операции и рассказывает, как правильно к ней подготовиться. Во время подготовки больному следует тщательно соблюдать все рекомендации специалиста. Как минимум за 12 часов до артроскопии пациенту следует прекратить есть, пить и курить (поскольку препараты для анестезии должны вводиться натощак). За 30-40 минут до введения обезболивающих средств больному проводят премедикацию. Ее суть заключается в введении транквилизаторов и гипосенсибилизирующих препаратов. Премедикация снижает тревогу пациента и усиливает действие анестетиков.
Артроскопические вмешательства на менисках обычно проводятся под спинальной или регионарной анестезией. В первом случае обезболивающие препараты вводят в области позвоночника и тем самым блокируют нервные корешки, которые отвечают за иннервацию нижней конечности. Во втором случае блокируют бедренный и седалищный нервы, инфильтрируя анестетиками близрасположенные мягкие ткани.
В редких случаях, по особым показаниям, операцию выполняют под общей анестезией. Анестетики при этом вводят внутривенно, а больной находится на самостоятельном дыхании или дышит через ларингеальную маску. Местная анестезия при артроскопии используется крайне редко из-за слабого обезболивающего эффекта и непродолжительного действия.
Описание операци
Операцию начинают с обезболивания и обработки операционного поля. Кожу в области коленного сустава тщательно бреют, после чего несколько раз обрабатывают антисептиками. Это необходимо для того, чтобы предупредить занесение инфекции в синовиальную полость, где осуществляются манипуляции.
Все артроскопические вмешательства выполняют под визуальным контролем. Для визуализации внутрисуставных структур в суставную полость вводят артроскоп, который представляет собой жестко соединенные между собой трубку и окулярный оголовок. Изображение из артроскопа выводится на экран в операционной, что позволяет хирургу контролировать свои действия, а пациенту — наблюдать за ходом хирургического вмешательства.
Сначала ногу пациента сгибают и через небольшой разрез вводят канюлю. Затем — разгибают и через канюлю вводят артроскоп. Инструменты для артроскопических манипуляций вводят через небольшие разрезы длиной 4-5 мм. После операции артроскоп и все инструменты извлекают, а послеоперационные раны зашивают и заклеивают лейкопластырем.

Виды восстановления мениска
При повреждениях менисков используют несколько видов артроскопических техник:
- накладывание шва;
- пластика мениска;
- частичная резекция нестабильных фрагментов мениска;
- тотальная менискэктомия (полное удаление).
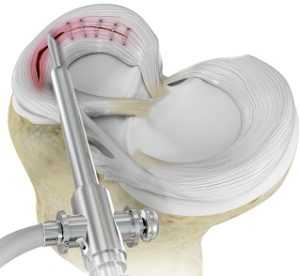
Сегодня врачи отдают предпочтение артроскопическому восстановлению мениска, поскольку оно дает лучшие клинические и рентгенологические результаты, чем частичная и полная менискэктомия. Целостность мениска восстанавливают путем наложения шва или с помощью пластики. Такая операция позволяет стабилизировать движения в суставе и добиться равномерного распределения осевой нагрузки на суставные поверхности бедра и голени. А это, в свою очередь, снижает риск последующего развития остеоартроза.
С другой стороны, при тяжелых повреждениях далеко не всегда удается восстановить целостность мениска. Поэтому врачам часто приходится выполнять частичную резекцию или полностью удалять его. Это дает менее благоприятные результаты.
Длительность операции
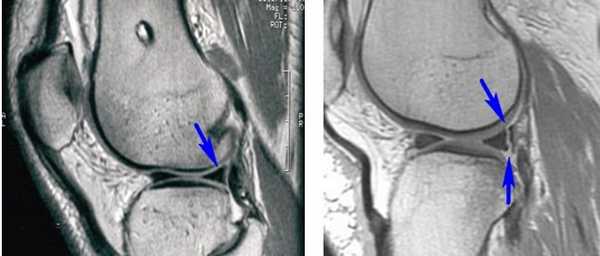
Длительность хирургического вмешательства обычно зависит от степени повреждения мениска. В среднем артроскопия длится 60 минут. В сложных случаях она может продолжаться 1,5-2 часа. На МРТ справа — разрыв заднего рога мениска, слева — здоровый мениск.
Как проходит восстановление мениска
Артроскопические вмешательства выполняются без вскрытия суставной полости, что значительно сокращает послеоперационную реабилитацию. При артроскопии ткани повреждаются гораздо меньше, чем при других операциях. А рубцы остаются практически незаметными за счет небольшой величины разрезов.
Первые несколько дней после операции человек находится в стационаре, а лечащий врач внимательно наблюдает за его состоянием. В это время больной принимает назначенные препараты и под контролем медперсонала выполняет специальные упражнения. За его послеоперационной раной тщательно ухаживают. После выписки из стационара больной продолжает заниматься и ухаживать за раной, но уже самостоятельно. Вместе с тем он выполняет все рекомендации, которые дал врач.
Стадия раннего заживления (первые 7-10 дней)
После артроскопии больному разрешают вставать сразу после того, как заканчивается действие анестезии. В первое время врачи рекомендуют использовать костыли или трость. На стадии раннего заживления человеку разрешают осторожно ходить в пределах квартиры, избегая появления болезненных ощущений в колене.
В этот период также рекомендуют:
- По 4-5 раз в день прикладывать к колену пакет со льдом, завернутый в полотенце. Держать его следует не менее 15-20 минут. Это поможет облегчить боли в колене и ускорить реабилитацию.
- Носить компрессионное белье или бинтовать конечность эластичным бинтом от стопы до средней трети бедра. Такая мера предосторожности необходима для профилактики тромбоэмболических осложнений в послеоперационном периоде.
- Придавать возвышенное положение голени и коленному суставу. В постели прооперированная конечность должна лежать на подушке, выше уровня сердца.
- Не реже 2-3 раз в день выполнять специальные упражнения. Каждая тренировка должна продолжаться 20-30 минут. Ежедневные занятия нужны для тренировки мышц и нормального восстановления функций конечности.
Если в области коленного сустава появляется припухлость и покраснение кожи, необходимо снизить нагрузку на конечность или временно отказаться от выполнения упражнений. И если отечность сохраняется дольше двух-трех дней, необходимо показаться лечащему врачу.
Стадия позднего заживления (10-14-й дни)
На данном этапе реабилитации к лечебной физкультуре добавляют занятия на велотренажере с нагрузкой, езду на велосипеде и упражнения с сопротивлением. При этом больному все еще приходится пользоваться костылями при ходьбе.
Третий этап (начиная с третьей недели)
В это время человеку можно выполнять различные упражнения, однако занятия спортом все еще запрещены. При отсутствии противопоказаний через месяц после операции больному разрешают ходить в ортезе с полной нагрузкой на прооперированную ногу. В течение второго месяца человек выполняет функциональные упражнения, которые позволяют восстановить мышечную силу, натренировать выносливость и полностью восстановить объем движений конечности.
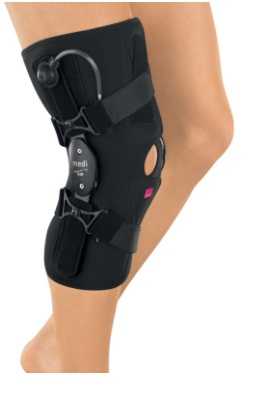
Ортез на коленный сустав.
По окончании второго месяца больной может вернуться к свободному двигательному режиму, в том числе и занятиям спортом.
Возможные осложнения после операции
Артроскопия является одним из самых безопасных хирургических вмешательств на коленном суставе. Однако даже после него могут возникать осложнения, как ранние, так и отсроченные.
К ним относятся:
- Осложнения, вызванные анестезией. Могут возникать в результате индивидуальной непереносимости лекарственных препаратов, тяжелого состояния пациента или ошибок анестезиолога.
- Гемартроз — массивной кровоизлияние в суставную полость. Возникает крайне редко, после артроскопии практически не встречается.
- Тромбоэмболические осложнения. При адекватной профилактике и ношении компрессионного белья встречаются редко. В исключительных случаях у больным возникает тромбоз вен нижней конечности или тромбоэмболия легочной артерии (ТЕЛА).
- Затёк суставной жидкости. При чрезмерно быстром возобновлении физической активности синовиальная жидкость может вытекать из суставной полости и попадать в околосуставные ткани. Чтобы избежать этого, следует избегать ранней нагрузки на конечность.
- Повреждения нервов. Повреждение нервных веточек в ходе операции может стать причиной парестезий в области коленного сустава. В таком случае больной может ощущать «ползание мурашек» после артроскопии.
- Растяжение внутренней боковой связки. Возникает редко, в том случае, если хирург выполняет усиленные манипуляции, увеличивая расстояние между бедренной и большеберцовой костями для лучшего доступа к менискам.
- Деформирующий остеоартроз. Развивается в поздние сроки после артроскопии, в результате прогрессирующего повреждения суставных хрящей. Тяжело поддается лечению и со временем может приводить к нарушению функций и подвижности колена.
Риск осложнений в большой степени зависит от опыта и мастерства оперирующего хирурга, а также уровня учреждения, где проходит операция. Если вы хотите обезопасить себя, старайтесь лечить в лучших клиниках, а в качестве лечащего врача выбирать лучшего специалиста.
Что такое артроскопия коленного сустава: отзывы, осложнения, видео
Артроскопия коленного сустава – эндоскопическая операция, применяемая с целью развернутой диагностики и хирургического лечения различных суставных повреждений. Высокоинформативная визуальная методика позволяет высококачественно обследовать и лечить сустав закрытым способом, используя пункционные порталы, что существенно уменьшает степень операционной травмы, минимизирует болезненные ощущения и в значительной мере сокращает сроки восстановительного периода.
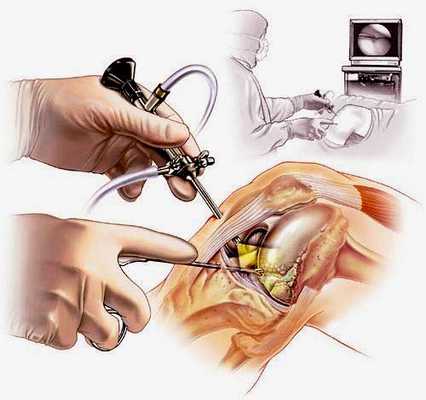
Наглядная схема проведения операции.
Как операцию, стали применять еще на рассвете 20 столетия. Но до нашего времени процедура прошла еще множество этапов совершенствования. И сейчас она стала по-настоящему незаменимым направлением в ортопедии, благодаря минимальной травматичности, стопроцентной диагностической достоверности и высокой эффективности.
Понятие и преимущества процедуры
Хирургия проводится с использованием специализированной волоконной оптики современного поколения, встроенной в инновационный прибор под названием артроскоп. Благодаря уникальному прибору процедура и получила свое название. В процессе производится внутреннее изучение костных и хрящевых тканей, менисков, сухожилий, мышц, связок, соединительнотканных элементов, синовиальной жидкости.
Изображение полости сустава.
В целях высокоинформативной диагностики специалист через микропортал вводит рабочую трубку устройства внутрь сустава, в которую вмонтированы система ультрасильных линз, мощный световой источник и видеозаписывающая цифровая техника. Все структуры, что «видит» артроскоп, визуализируются на экране в «живом» виде, причем изображение поступает в многократно увеличенном формате. Врач может найти точное расположение травмы или дегенеративных изменений, установить характер патологии, степень тяжести и принять меры.
Доказано, что артроскопия превосходит любые существующие способы диагностики. Она четко показывает изнутри все структурные единицы костного соединения в самых мельчайших подробностях, позволяет определить даже мелкие скрытые повреждения, которые нельзя выявить при помощи стандартной рентгеноскопии или артрографии, ультразвука, МРТ, КТ и прочих популярных методов визуализации.
Метод используется не только как средство диагностики, но и в качестве лечебно-восстановительной тактики. Обнаружив те или иные нарушения хрящевой поверхности, доктор может сразу же их ликвидировать. Оперативные манипуляции он выполнит через дополнительный разрез (размер около 6 мм) с использованием микрохирургических инструментов, при этом весь процесс он будет совершать, глядя на монитор.
Показания и противопоказания
Сразу отметим, что к негативным последствиям лечение приводит крайне редко. Однако такое не исключается, если ее стали делать вопреки противопоказаниям. Но сначала осветим рекомендации, а уже после ограничения.

Частичный надрыв боковой связки коленного сустава.
Процедура может быть назначена при:
- неясной причине патологических симптомов, когда другие способы бессильны ее установить;
- разрывах связок, поврежденных сухожилиях;
- подозрении на вывих чашечки (надколенника);
- наличии свободных тел в полости;
- воспалении синовиальной оболочки неопределенного генеза; головки суставной кости;
- травмах, дегенеративно-дистрофических заболеваниях мениска; болезни и гонартрозе;
- внутрисуставных переломах и пр.
Она противопоказана при наличии таких недугов, как:
- гипертония;
- сахарный диабет в стадии декомпенсации;
- нарушенный баланс свертываемости крови;
- тяжелая дисфункция легочной или сердечной систем;
- локальные кожные воспаления.
С осторожностью выполняется лечебно-диагностическая артроскопия, последствия могут носить непредсказуемый характер, при аллергии на местный/общий анестетик. Поэтому обязательно сообщите специалисту, если у вас имеется склонность к аллергическим реакциям на любые медикаменты.
Подготовка пациента к операции
Подготовка заключается в тщательном осмотре пациента, сборе анамнеза, проведении основных инструментальных и лабораторных тестов. Пока врач не убедится, что это безопасная операция, не взвесит все за и против, операция невозможна. Поэтому вначале всегда назначают обход некоторых специалистов узкого профиля, например, кроме ортопеда или травматолога, в зависимости от ситуации, еще кардиолога, эндокринолога, пульмонолога, аллерголога и пр.
Предельно важно учесть абсолютно все результаты предварительной диагностики. Они будут влиять на выбор наркоза, особенная роль отводится подбору оптимально подходящего вида анестетика, который не причинит вреда организму.
Кроме врачебного обхода, пациенту выдают направления на ЭКГ и флюорографию, на прохождение лабораторных анализов крови и мочи. Удостоверившись, что за эту операцию браться целесообразно, проводят консультацию по подготовке. На консультации предупреждают, что за 12 часов до начала процедуры потребуется остановить прием пищи, за пару недель до нее прекратить прием антикоагулянтов (аспирина, гепарина и лекарств на их основе).
Пациенты, оставившие отзывы, сообщают о предостерегающих рекомендациях врачей по поводу курения и приема алкоголя. С вредными привычками придется расстаться за 10-14 суток до вмешательства и, конечно, постараться к ним после вообще не возвращаться или хотя бы свести к минимуму дозу. При намерении прибегнуть только к диагностике предоперационная подготовка осуществляется аналогичным правилам.
Описание микрохирургического процесса
В отзывах пациенты рассказывают, как быстро и безболезненно перенесли процедуру, при этом без общего наркоза. Это вполне вероятно, но не забывайте, что клинические случаи не у всех одинаковы, да и физиологический статус у каждого пациента свой. Поэтому было бы правильнее сказать, что боль, благодаря сильной местной анестезии практически невозможна. Однако постоперационные неприятные ощущения в области прооперированного участка немного беспокоить какое-то время, скорее всего, будут.
Разволокнение связок при их разрыве.
Видео позволяет разобраться во всех тонкостях процесса. Их предостаточно на просторах интернета. Но ввиду того, что специфические сюжеты не каждый сможет досмотреть до конца, мы предлагаем о важных моментах просто и спокойно почитать.
Расположение пациента на операционном столе.
Исходя из этиологии и степени патологических изменений, состояния больного и сопутствующих заболеваний, анестезиологическое средство подбирается индивидуально. Чаще всего применяется местный наркоз, то есть анестезия регионарного типа (эпидуральная или проводниковая). Регионарный анестетик содержит лидокаин, ропивакаин или бупивакаин. К основному раствору для усиления анестезирующего эффекта могут добавить в мини-дозе лекарство из категории опиатов. В некоторых ситуациях, все же, уместен общий внутривенный наркоз.
Сначала, вне зависимости от планов хирурга, будет осуществлена диагностическая артроскопия. Она предусматривает введение эндоскопического зонда в виде стержня в полость костного соединения. Когда наркоз вступит в силу, тогда начинается диагност-хирургия. Для этого полусогнутую в колене конечность ближе к бедру жгутируют для уменьшения кровотока, после чего делают прокол (6 мм), через который подается контраст-вещество, чтобы усилить видимость суставных и околосуставных структур. Далее через этот операционный порт вводится трубка. Специалист досконально осматривает каждый миллиметр проблемного органа.

Операционное поле, можно видеть свечение внутри.
Видео в реальном времени транслируется на экране, выявляет любые существующие дефекты в больном сочленении. Если врач посчитает нужным выполнить регенерацию патологических элементов, он создаст дополнительный разрез (6-8 мм), через который нужным инструментом из микрохирургического набора устранит обнаруженный дефект. Он может сделать частичную резекцию костно-хрящевых тканей, пластику связок и сухожилий, сшивание или удаление (частичное, полное) мениска, экспроприировать хондромные тела, извлечь выпот и гной, ввести противовоспалительные лекарства, взять фрагмент тканей или синовии для изучения их состава и др.
По окончании хирургии операционное поле промывается, а весь инструментарий извлекается. Доктор производит обработку дезинфицирующими составами рану, ставит дренаж и делает маленький шов, который закрывает стерильным лейкопластырем. На прооперированное колено, чтобы придать ему максимальную обездвиженность, накладывается плотная фиксирующая повязка от стопы до середины бедра.
На весь сеанс уходит в среднем 1 час, в отдельных случаях – до 3 часов. Восстановительные меры несложные, но их нужно строго соблюдать, чтобы не спровоцировать опасные осложнения. О негативных явлениях, которые способны развиться, речь пойдет дальше.
Осложнения после артроскопии коленного сустава
Как любой хирургический способ, данный метод, даже при всей своей миниинвазивности, может иметь неблагоприятный исход. К осложнениям приводят несоблюдение реабилитационных норм, нарушение принципов асептики и антисептики, врачебные ошибки. Неблагополучная картина возникает нечасто, поэтому паниковать не стоит. Нужно изначально со всей долей ответственности отнестись к выбору клиники.

Отзывы пациентов после артроскопии коленного сустава вместе с данными официальной статистики позволили нам сформировать список самых частых эксцессов. В него входят следующие негативные явления, возникающие в ранний или отдаленный послеоперационный период:
- повышение общей температуры тела;
- ярко выраженный перманентный или периодический болевой синдром в области сустава, нередко иррадирующий в голень, тазобедренный сегмент;
- локальная гиперемия, отечность, гипертермия;
- местные инфекции, абсцессы;
- тромбоэмболия сосудов;
- внутрисуставное кровоизлияние;
- артрит на фоне воспаления, бурсит;
- кровотечение из раны;
- боль и онемения из-за повреждения нервных образований;
- нарушение целостности связок, как следствие некорректных манипуляций хирурга.
Особенности восстановления
Для предупреждения отекания мягких тканей покрывающих колено к ране прикладывают холод. Сухие компрессы со льдом положены каждые 60-90 минут на начальных этапах реабилитации. Человеку необходимо оставаться в стационаре под наблюдением специалистов минимум двое суток. Ему прописываются хорошие болеутоляющие препараты, а также средство из серии антибиотиков для профилактики инфекционного патогенеза. Вставать разрешается уже на 3 день, но ходить позволяется исключительно с ходунками или костылями. Оберегать ногу от полной нагрузки надо не менее одной недели.
Успех артроскопической операции на коленном суставе всецело завит от качества постоперационного ухода. Полное восстановление наступает примерно через 1-1,5 месяца, все это время нужно выполнять в строгом порядке все пункты реабилитационной программы, индивидуально составленной высококомпетентным реабилитологом.
Интенсивными темпами восстановиться помогают массаж, комплекс ЛФК, физиотерапия, упорный труд и терпение. Приблизительно через 7-10 дней возможна отмена поддерживающих средств для передвижения, человеку разрешается передвигаться так, как этого требует природа, а именно, без поддержки на двух ногах с равнозначной нагрузкой, движения при этом плавные и медленные, шаг мелкий. Лечебная гимнастика и ходьба определенный промежуток времени осуществляются в специальном функциональном ортезе, надетом на проблемную ногу.

Занятия лечебной физкультурой на ранних сроках щадящие. В первую неделю занимаются, как правило, в положении лежа. Основу комплекса составляют напряжение/сокращение тазобедренных мышц, поднятие прямой конечности на 45 градусов с 5-секундным удержанием, разминка голеностопа. К лимфодренажному массажу прибегают с целью снятия послеоперационного отека. Он выполняется профессионально обученным массажистом вручную или посредством микротокового аппарата. В поздний период прописываются велотренировки, плаванье, ходьба и бег в воде.
Заключение
Выявить причину дисфункции суставов зачастую проблематично привычными приемами диагностики, вроде компьютерной или магниторезонансной томографии, рентгена, УЗИ. В этом случае на помощь приходит визуальный «исследователь» суставной полости – артроскоп, применяемый в ортопедической практике с целью получения полных и достоверных сведений о состоянии сочленения.
Процедура очень высоко ценится специалистами, ведь помимо такого высокоинформативного обследования, она позволяет параллельно исправлять обнаруженные недостатки, причем делать это высокотехнологично, без травматического рассечения надсуставных мягких тканей и без обнажения костного соединения.
Предпочтительнее будет обследовать, а если потребуется, прооперировать колено, в одной из высокоспециализированных клиник Европы. Там данной методикой владеют на высшем уровне. Замечательные хирурги-ортопеды по этой части работают в Чехии, об этом значится в европейских научно-медицинских источниках. Да и, как показывают отзывы, артроскопия голеностопного сустава, коленного сочленения в Чехии, пациентов привлекает цена.
Доступ и техника артроскопического артролиза коленного сустава
В дополнение к стандартным переднемедиальному и переднелатеральному портам для полноценного рассечения спаек могут быть использованы верхнемедиальный, верхнелатеральный, заднемедиальный и, иногда, заднелатеральный порты.
а) Стандартные порты:
- Переднелатеральный порт
- Переднемедиальный порт
б) Дополнительные порты:
1. Верхнемедиальный или верхнелатеральный порты:
• Порты формируются в положении полного разгибания коленного сустава примерно на 25 мм выше верхнего полюса надколенника кзади от сухожилия четырехглавой мышцы, инструмент при этом вводится в верхний заворот коленного сустава
• Порты используются для доступа в верхний заворот и боковые каналы коленного сустава
2. Заднемедиальный порт:
• Артроскоп проводится под задней крестообразной связкой (ЗКС) вдоль медиальной стенки межмыщелковой вырезки со стороны переднелатерального порта в направлении заднемедиального отдела коленного сустава
• Для точной локализации порта используется спинальная игла 18G
• В выбранной точке кожа рассекается по игле скальпелем № 11, а подлежащие ткани разводятся прямым гемостатическим зажимом
• Порт обеспечивает доступ в заднемедиальный отдел коленного сустава
3. Заднелатеральный порт:
• Артроскоп проводится под ПКС вдоль латеральной стенки межмыщелковой вырезки со стороны переднемедиального порта в направлении заднелатерального отдела коленного сустава.
• Перед формированием порта рекомендуется пропальпировать необходимые ориентиры в положении «цифра 4»
• Для точной локализации порта используется спинальная игла 18G, которая вводится кзади от латеральной коллатеральной связки и кпереди от сухожилия двуглавой мышцы плеча:
- При неправильном выборе точки формирования этого порта существует риск повреждения общего малоберцового нерва
• Порт обеспечивает доступ в заднелатеральный отдел коленного сустава.
4. Нюансы техники:
• Спинальная игла при артроскопии в условиях артрофиброза коленного сустава не всегда обеспечивает возможность точной локализации артроскопических портов,
• Для полноценной визуализации коленного сустава в распоряжении хирурга должны быть артроскопы с 30° и 70° оптикой
5. Ошибки техники:
• Возможные ошибки при формировании портов и повреждение окружающих коленный сустав мягкотканных структур позволяет предотвратить хорошее знание анатомии костных и мягкотканных структур коленного сустава
6. Инструменты:
• Скальпель № 11 для кожных разрезов
• Прямой гемостатический зажим
• Спинальная игла 18G
• 30° и 70° артроскопы
• Корзинчатые щипцы
• Радиочастотный аблятор
• Опционально: артроскопическая помпа
• Канюли для отведения жидкости
• Опционально: С-дуга
Техника операции артроскопического артролиза коленного сустава
а) Обследование в условиях анестезии:
• Позволяет оценить объем пассивных движений в коленном суставе, выявить наличие механического препятствия сгибанию или разгибанию коленного сустава, оценить подвижность и характер движения надколенника, обнаружить костный хруст или мягкотканные щелчки при движениях в суставе (рис. 3 и 4)
• Обследование в условиях анестезии также позволяет оценить состояние связочного аппарата, выявить избыточное натяжение связочных трансплантатов, препятствующее нормальной подвижности коленного сустава
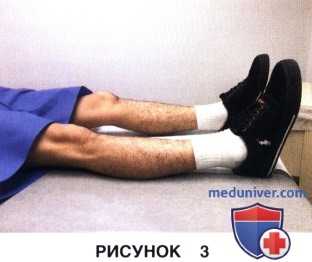
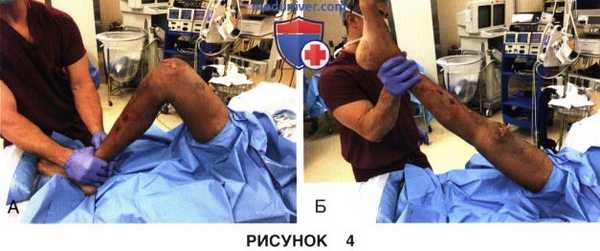
б) Редрессация в условиях анестезии:
• В условиях адекватной седации пациента и релаксации мышц выполняется осторожная редрессация коленного сустава, которая в ряде случаев позволяет устранить дефицит сгибания или разгибания сустава, при этом необходимо пальпировать коленный сустав с тем, чтобы оценить, где и в какой момент может произойти релиз внутрисуставных сращений или исчезнуть сопротивление со стороны периартикулярных тканей. Этот этап вмешательства можно выполнить и позже после частичного артроскопического релиза (описано ниже)
• Устранения дефицита сгибания коленного сустава можно добиться за счет медленного равномерного сгибания коленного сустава, при котором хирург удерживает дистальный конец бедра и проксимальный конец голени (тем самым создавая короткий рычаг приложения силы), прилагая одновременно своим телом усилие, направленное на сгибание голени. Во время такого маневра можно ощутить или услышать звуки, характерные для разделения периартикулярных или внутрисуставных спаек и сращений (рис. 5, А)
• Для устранения дефицита разгибания стопу помещают на валик и оказывают осторожное давление на коленный сустав, добиваясь тем самым расслабления излишне натянутых задних мягких тканей и разделения спаек в заднем отделе коленного сустава (рис. 5, Б)

в) Нюансы 1 этапа:
• К истории болезни не лишним будет приложить фотографии, отражающие объем движений в суставе до и после операции, которые могут служить для пациента наглядным средством мотивации для сохранения достигнутой подвижности коленного сустава
• Для достижения полного, физиологического объема движений при редрессации коленного сустава может понадобиться постепенное артроскопическое рассечение внутрисуставных сращений
г) Ошибки 1 этапа:
• Слишком быстрые и агрессивные усилия, прилагаемые к коленному суставу (особенно использование длинного рычага), могут привести к перелому бедра, большеберцовой кости или повреждению разгибательного аппарата коленного сустава
• Неадекватная анестезия и/или релаксация мышц ограничивают возможности редрессации коленного сустава за счет отсутствия надлежащего расслабления мышц и появления болевых ощущений, сопровождающих проводимые с коленным суставом манипуляции
а) Коленный сустав медленно растягивается вводимым через верхнелатеральный порт физиологическим раствором, для чего используется спинальная игла 18G и шприц объемом 60 мл. Объем вводимого раствора обычно составляет 120-180 мл (рис. 6)
• Игла может быть заменена артроскопической канюлей, а порт использоваться в дальнейшем для введения или выведения жидкости
б) Первым этапом выполняется стандартная диагностическая артроскопия, призванная оценить распространенность спаечного процесса и обнаружить другие возможные причины ограничения движений в суставе
в) Артроскоп вводится через стандартный переднелатеральный порт в верхний заворот коленного сустава, через переднемедиальный порт вводится шейвер
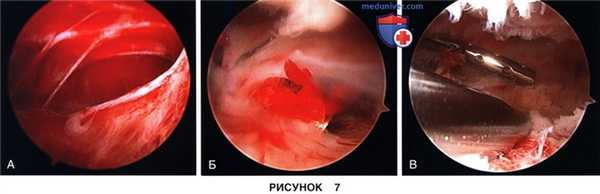
г) Обнаруженные в верхнем завороте сращения рассекаются (рис. 7, А и Б) и восстанавливается, собственно, верхний заворот коленного сустава, протяженность которого должна составлять 3-4 см выше верхнего полюса надколенника (рис. 7, В):
• В зависимости от локализации обнаруженных изменений возможно использование дополнительных артроскопических портов
• Для разделения плотных сращений может понадобиться аблятор, корзинчатые щипцы или кусачки, и только после этого возможно использование шейвера
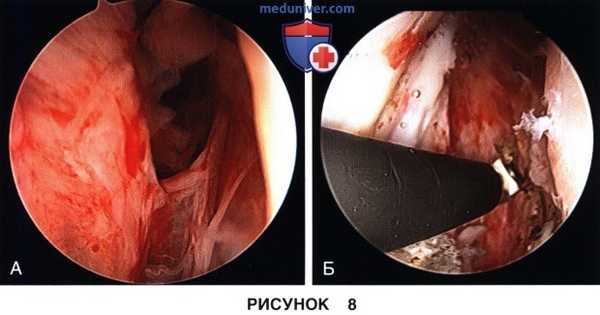
д) Следующим этапом восстанавливается просвет медиального (рис. 8) и латерального (рис. 9) каналов коленного сустава, спайки в области каналов резецируются, а капсула сустава должна оставляться интактной:
• Плотные рубцы в области боковых каналов сначала могут быть резецированы аблятором или кусачками и только после этого может появиться возможность для работы шейвером
• Для резекции спаек в области латерального канала и наружного края надколенника артроскоп и шейвер можно поменять портами
е) В зависимости от результатов обследования в условиях анестезии и интраоперационной оценки подвижности надколенника может быть показан селективный релиз или удлинение латерального или медиального удерживателя надколенника:
• Для адекватного доступа в латеральный канал коленного сустава и к латеральному удерживателю надколенника артроскоп и шейвер также можно поменять местами, либо возможна визуализация этой области со стороны верхнелатерального или верхнемедиального портов с использованием 70° артроскопа (рис. 10)
• При необходимости выполняется Z-удлинение удерживателя, которое должно начинаться на расстоянии примерно 1-1,5 см от наружного или внутреннего края надколенника
• Постепенный релиз удерживателя надколенника позволяет оптимизировать визуализацию и уменьшить степень давления надколенника на сочленяющуюся с ним поверхность блока мыщелка бедра и связанным с этим давлением болевой синдром в переднем отделе коленного сустава

ж) По завершении резекции всех внутрисуставных сращений и спаек выполняется тщательный гемостаз тем же аблятором или электрокоагулятором, что необходимо для предотвращения рецидива спаечного процесса
з) Нюансы 2 этапа операции:
• Использование в ходе релиза сращений или плотных хорошо васкуляризированных тяжей синовиальной оболочки радиочастотного аблятора или электрокоагулятора позволяет одновременно добиться хорошего гемостаза и улучшения визуализации сустава
• Адекватный релиз перипателлярного и переднего отдела коленного сустава является обязательным для восстановления полного сгибания моментом
• Использование 70° артроскопа или добавочных верхних портов обеспечивает возможность более полноценного релиза сращений в области медиального и латерального каналов коленного сустава
• Для улучшения визуализации возможно использование канюль для отведения жидкости и выполнение вмешательства под турникетом
• При дефиците разгибания или ригидной сгибательной контрактуре коленного сустава троакар и артроскоп иногда сначала приходится вводить в область межмыщелковой вырезки
и) Ошибки 2 этапа операции:
• Отек мягких тканей, выпот в полости сустава, наличие плотных сращений может ограничивать возможность точной локализации ориентиров и, как следствие, привести к субоптимальному размещению артроскопических портов
• Внесуставное введение жидкости или повреждение капсулы сустава ведет к экстравазации жидкости и ухудшению визуализации
• Слишком агрессивное введение троакара или инструментов на начальном этапе вмешательства у пациентов с дефицитом полного разгибания может стать причиной ятрогенного повреждения суставного хряща блока мыщелка бедра
• Избыточный релиз латерального удерживателя надколенника может нарушить его кровоснабжение и привести в ятрогенной медиальной нестабильности
а) Фиброзно измененное жировое тело или слизистая связка и сращения в области межмыщелковой вырезки резецируются через стандартные переднемедиальный и переднелатеральный порты, инструменты в которых по мере необходимости меняют местами
б) В направлении изнутри наружу с помощью радиочастотного аблятора выполняется релиз переднего отдела коленного сустава в области претибиального заворота кпереди от края мениска, таким образом создается свободное пространство вдоль передней поверхности большеберцовой кости примерно на 1 см ниже уровня суставной щели (рис. 11):
• У пациентов с артрофиброзом после реконструкции ПКС и неоптимальным положением трансплантата (рис. 12) может быть показана резекция ПКС и отсроченная ее реконструкция при необходимости.
в) Нюансы 3 этапа операции:
• Для резекции сращений сначала можно воспользоваться корзинчатыми щипцами или кусачками, что обеспечит возможность более эффективной работы шейвером в последующем
г) Ошибки 3 этапа операции:
• Избыточная резекция гипертрофированной слизистой связки может привести к нарушению целостности ПКС или, реже, ЗКС
• При релизе переднего отдела коленного сустава возможно случайное повреждение или дестабилизация передних рогов менисков или межменисковой связки
• Излишне активный дебридмент жирового тела или претибиальной области может вести к повреждению сухожилия надколенника и способствовать развитию вторичного спаечного процесса в препателлярной области и формированию patella baja
Читайте также:
- Рентгенограмма, КТ, МРТ при оссифицирующем миозите (гетеротопической оссификации)
- Патоморфология гипоксии новорожденного. Нарушение зрительного анализатора
- Секвестрация и секвестры кости на рентгенограмме. Периоститы на рентгенограмме
- Показания, противопоказания и методика промывания желудка при отравлении
- Проблемы эпидемиологии. Классификация эпидемиологии.
