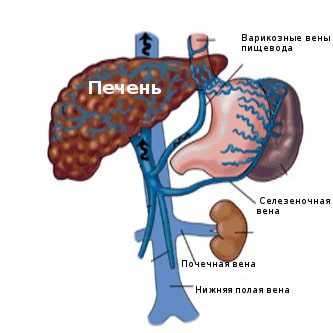
Причины портальной гипертензии. Клиника портальной гипертензии
Добавил пользователь Владимир З. Обновлено: 21.01.2026
Советы при портальной гипертензии и варикозном расширении вен пищевода
1. Опишите кровоснабжение печени.
Общий печеночный кровоток составляет примерно 1500 мл/мин или около одной четвертой сердечного выброса. Печеночная артерия в норме дает около 30% от всей поступающей крови и 50% от всего поступающего кислорода, а 70% крови и 50% кислорода приносит в печень воротная вена. При циррозе и портальной гипертензии повышается сравнительная значимость артериального кровотока.
2. Что такое гепатопедальный кровоток?
При тяжелом циррозе с увеличением сопротивления печеночных сосудов кровоток в воротной вене может поменять направление. В этом случае кровь поступает в печень только по печеночной артерии.
3. Когда говорят о портальной гипертензии?
В норме давление в воротной вене менее 10 мм рт. ст. О портальной гипертензии говорят, если это давление превышает 20 мм рт. ст.
4. Где находятся четыре естественных портокавальных анастомоза?
а) Между левой желудочной (коронарной) веной и венами пищевода (ведет к варикозному расширению вен пищевода).
б) Между нижней брыжеечной веной посредством верхней геморроидальной вены и подвздошной веной (ведет к образованию геморроидальных узлов).
в) Между пупочной веной и поверхностными венами брюшной стенки (ведет к образованию “головы медузы”).
г) Между брыжеечными венами и поясничными венами Ретциуса (Retzius), впадающими в нижнюю полую вену.
5. Перечислите причины портальной гипертензии.
а) Предпеченочная: тромбоз воротной вены, сдавление воротной вены опухолью или при шистосомиазе (биогельминтоз, вызываемый инвазией Schistosoma mansoni, либо S. japonicum).
б) Внутрипеченочная: цирроз.
в) Надпеченочная: тромбоз печеночных вен (синдром Бадда-Киари (Budd-Chiari)) или правожелудочковая сердечная недостаточность.
6. Что наиболее часто приводит к портальной гипертензии?
а) В Соединенных Штатах — болезнь Лаэннека (Laennec) (алкогольный цирроз печени).
б) В мире — шистосомиаз.
в) У детей — внепеченочное сдавление воротной вены обычно вследствие ее тромбоза (приводит к «кавернозной трансформации»).
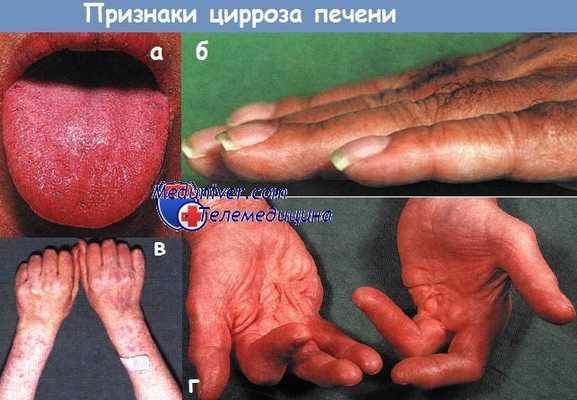
а - Цианоз слизистых оболочек у больного с алкогольным циррозом.
б - Утолщение концевых фаланг пальцев рук у больного с первичным билиарным циррозом.
в - Кровоподтеки и телеангиэктазии у больного с алкогольным циррозом.
г - Контрактура Дюпюитрена у больного с алкогольным поражением печени.
Сочетание котрактур ладоней и пальцев с ампутациями связано с ранним развитием деформаций.
7. Назовите классические осложнения портальной гипертензии.
а) Кровотечение из варикозно расширенных вен пищевода (наиболее тяжелое осложнение).
б) Гиперспленизм.
в) Варикозное расширение вен прямой кишки.
г) Гастропатия вследствие портальной гипертензии.
д) Печеночная энцефалопатия.
8. Как часто встречается варикозное расширение вен пищевода?
Кровотечение из варикозно расширенных вен пищевода происходит у 30% больных в течение года после постановки диагноза. Смертность при таком кровотечении составляет 20% и напрямую зависит от функции печени (класса по Чайлду (Child); см. ниже).
9. Всегда ли источником кровотечения из верхних отделов ЖКТ у больного циррозом (даже при подтвержденном варикозном расширении вен пищевода) являются варикозно расширенные вены пищевода?
Нет. В 25% кровотечение у больных циррозом имеет другой источник (например, поверхностные эрозии желудка).
10. С чего начать специализированную помощь при подозрении на кровотечение из варикозно расширенных вен пищевода?
С активного восполнения кровопотери с последующим экстренным эндоскопическим исследованием для подтверждения (и возможной остановки) кровотечения из варикозно расширенных вен.
11. Что такое зонд Сенгстейкена-Блэкмора (Sengstaken-Blakemore)?
Зонд Сенгстейкена-Блэкмора используется для механической остановки кровотечения из варикозно расширенных вен. Он представляет собой пазогастральный зонд с двумя большими баллонами на дистальном конце. Зонд вводят в желудок, причем его положение должно быть подтверждено рентгенологическим исследованием до раздувания баллонов.
Дистальный желудочный баллон раздувают 250 мл воздуха, а затем подтягивают его к желудочно-пищеводному переходу (тракция завершается прикреплением проксимального конца зонда к маске шлема для американского футбола). Если одного желудочного баллона недостаточно для остановки кровотечения, то раздувают проксимальный пищеводный баллон, создавая в нем давление, равное давлению в системе воротной вены (25 мм рт. ст.). Метод баллонной тампонады позволяет выиграть время. После сдувания баллона более чем у 50% больных кровотечение повторяется.
12. Какие лекарства используют для лечения кровотечения из варикозно расширенных вен?
- Вазопрессин (Vasopressin) (0,4-0,8 Ед/мин в/в) — сильный сосудосуживающий препарат, снижает кровоток во внутренних органах. Следует помнить, что он вызывает также спазм коронарных сосудов, приводящий к ишемии миокарда. Можно использовать нитроглицерин для защиты миокарда.
- Глипрессин (Glypressin) (2 мг в/в через каждые 4 часа) является синтетическим аналогом вазопрессина с более длительным периодом полувыведения, более простым введением и меньшими системными побочными реакциями. В сочетании с этим препаратом также можно назначить нитроглицерин.
- Соматостатин (250 мкг в/в струйно, затем 250 мкг/ч в/в) уменьшает портальный кровоток за счет селективного сужения сосудов во внутренних органах и не вызывает системных побочных реакций.
- Октреотид (250 мкг в/в струйно, затем 50 мкг/ч в/в) является синтетическим аналогом соматостатина и обладает такой же эффективностью.
13. Какие существуют виды эндоскопического лечения?
- Склеротерапия: интраварикозная инъекция склерозирующего вещества (морруата натрия (sodium morrhuate)).
- Эндоскопическая перевязка резиновыми кольцами: лигирование варикозных узлов с помощью резиновых колец наподобие методики, принятой для перевязки геморроидальных узлов.
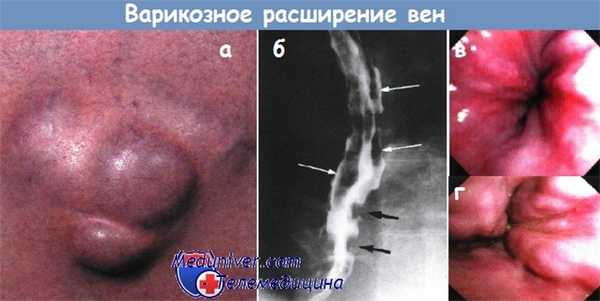
а - Варикозное расширение пупочных вен (крупный план), над которыми определяется венозный шум (шум Крювелье-Баумгартена).
б - Варикозное расширение вен — многокамерные дефекты наполнения во фронтальной (белые стрелки) и сагиттальной (черные стрелки) проекции дистального отдела пищевода.
Рентгеноконтрастное исследование.
в - Первая степень варикозного расширения вен пищевода.
г - Вторая степень варикозного расширения вен пищевода. Извитые вены.
14. Каковы результаты эндоскопического лечения?
Одна эндоскопическая лечебная процедура позволяет остановить острое кровотечение из варикозных вен в 75% случаев.
15. Обладает ли какой-нибудь вид эндоскопического лечения преимуществами?
Да. Эндоскопическая перевязка резиновыми кольцами безопаснее, быстрее и дешевле.
16. Что такое трансюгулярный внутрипеченочный портосистемный шунт (ТВПШ)?
Трансюгулярный внутрипеченочный портосистемный шунт представляет собой методику отведения портальной крови через печень в полую вену. Стент диаметром 8 мм под рентгенологическим контролем проводят из системы печеночных вей через паренхиму печени в воротную вену. ТВПШ предназначен для лечения асцита и кровотечения из варикозно расширенных вей. Повторное кровотечение обычно обусловлено тромбированием шунта и отмечается в 10% случаев.
17. Что вы знаете о классификации Чайлда (Child)?
Классификация Чайлда отражает тяжесть печеночной недостаточности и позволяет прогнозировать риск операции и вероятную выживаемость:
Класс А: и альбумин и билирубин "находятся с правильной стороны" от 3 (альбумин сыворотки > 3 г%, билирубин сыворотки < 3 мг%); прогноз при этом благоприятный.
Класс С: альбумин сыворотки < 3 г%, билирубин сыворотки >3 мг%; прогноз неблагоприятный.
Класс В: показатели находятся между указанными выше крайними значениями.
18. Расскажите о шунтирующих операциях.
- Центральный (неселективный) шунт: портокавальный и мезентерикокавальный центральные шунты способствуют иеселективпой декомпрессии системы воротной вены. Они могут привести к обратному току крови в воротной вене, тем самым усугубляя печеночную недостаточность. Также происходит выброс больших объемов портальной крови в системный кровоток, что может способствовать развитию энцефалопатии.
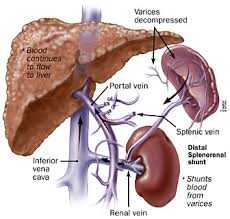
- Селективный спленоренальный шунт Варрена (Warren): анастомоз дистальной части (ближе к селезенке) селезеночной вены с левой почечной веной одновременно с перевязкой левой желудочной вены. Как правило, чем центральнее расположен шунт, тем лучше декомпрессия портальной системы и тем больше вероятность энцефалопатии. Таким образом, чем лучше работает шунт, тем больше риск энцефалопатии.
19. Какова интраоперационная смертность во время формирования селективных портосистемных шунтов?
Интраоперационная смертность зависит от класса по Чайлду: 5% при классе А, 10% при классе В и 40% при классе С.
20. Показано ли экстренное формирование портокавального шунта при кровотечении из варикозно расширенных вен?
По всей видимости, нет. В большинстве клиник, если не удается остановить кровотечение эндоскопически, то накладывают внутрипеченочный шунт (ТВПШ) под рентгенологическим контролем. Процедура заменила хирургический метод во многих клиниках.
21. Какую роль в лечении портальной гипертензии играет трансплантация печени?
Трансплантация печени является единственным методом, излечивающим портальную гипертензию и заболевание, приведшее к ней. Всех больных с классами В и С по Чайлду следует расценивать как потенциальных реципиентов для трансплантации. Однако в связи с нехваткой донорских органов, подбор больных идет по более строгим критериям.
22. Мешают ли предшествующее ТВПШ или хирургическое портосистемное шунтирование выполнению трансплантации печени?
23. Следует ли лечить больных с варикозным расширением вен пищевода, если у них нет кровотечения?
После профилактических шунтирующих операций, направленных на предотвращение первого кровотечения из варикозно расширенных вен, риск больного умереть выше, чем в случае, если бы его не лечили вообще. Профилактическая эндоскопическая склеротерапия по сравнению с группами больных, где лечение не проводилось, или не дает никакого эффекта, или сопровождается худшими показателями.
В нескольких исследованиях показано, что эндоскопическое лигирование, выполненное с профилактической целью, способствует уменьшению риска кровотечения и снижает смертность, однако эти результаты требуют дальнейшего подтверждения. Профилактический прием неселективных бета-блокаторов ведет к уменьшению риска первого кровотечения из варикозно расширенных вен и, но всей видимости, улучшает выживаемость. Кровотечение более вероятно у больных с большими варикозными узлами. Именно им следует проводить профилактическое лечение.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Портальная гипертензия
Портальная гипертензия – синдром, развивающийся вследствие нарушения кровотока и повышения кровяного давления в бассейне воротной вены. Портальная гипертензия характеризуется явлениями диспепсии, варикозным расширением вен пищевода и желудка, спленомегалией, асцитом, желудочно-кишечными кровотечениями. В диагностике портальной гипертензии ведущее место занимают рентгеновские методы (рентгенография пищевода и желудка, кавография, портография, мезентерикография, спленопортография, целиакография), чрескожная спленоманометрия, ЭГДС, УЗИ и др. Радикальное лечение портальной гипертензии – оперативное (наложение портокавального анастомоза, селективного спленоренального анастомоза, мезентерико-кавального анастомоза).
МКБ-10
Общие сведения
Под портальной гипертензией (портальной гипертонией) понимается патологический симптомокомплекс, обусловленный повышением гидростатического давления в русле воротной вены и связанный с нарушением венозного кровотока различной этиологии и локализации (на уровне капилляров или крупных вен портального бассейна, печеночных вен, нижней полой вены). Портальная гипертензия может осложнять течение многих заболеваний в гастроэнтерологии, сосудистой хирургии, кардиологии, гематологии.
Причины
Этиологические факторы, приводящие к развитию портальной гипертензии, многообразны. Ведущей причиной выступает массивное повреждение печеночной паренхимы вследствие заболеваний печени:
- острых и хронических гепатитов
- опухолей печени, холедоха
- паразитарных инфекций (шистосоматоза),
- интраоперационном повреждении или перевязке желчных протоков.
Определенную роль играет токсическое поражение печени при отравлениях гепатотропными ядами (лекарствами, грибами и др.). К развитию портальной гипертензии может приводить заболевания сосудистого генеза:
- тромбоз, врожденная атрезия, опухолевое сдавление или стеноз портальной вены
- тромбоз печеночных вен при синдроме Бадда-Киари
- повышение давления в правых отделах сердца при рестриктивной кардиомиопатии, констриктивном перикардите.
В некоторых случаях развитие портальной гипертензии может быть связано с критическими состояниями при операциях, травмах, обширных ожогах, ДВС-синдроме, сепсисе. Непосредственными разрешающими факторами, дающими толчок к развитию клинической картины портальной гипертензии, нередко выступают инфекции, желудочно-кишечные кровотечения, массивная терапия транквилизаторами, диуретиками, злоупотребление алкоголем, избыток животных белков в пище, операции.

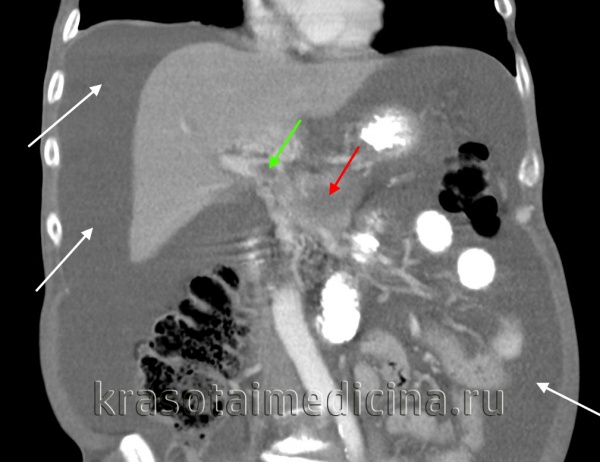
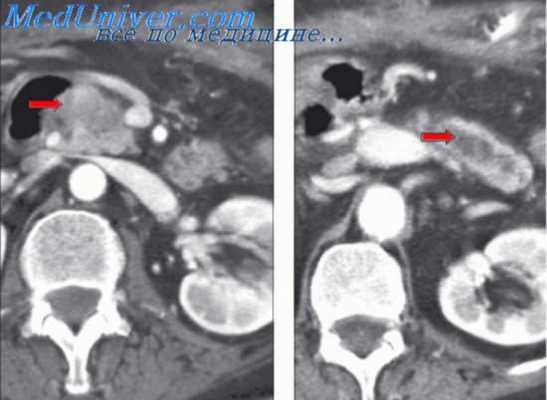
КТ ОБП. Портальная гипертензия на фоне обструкции воротной вены опухолью поджелудочной железы (красная стрелка). Опухолевый тромб (зеленая стрелка) в воротной вене. Асцит (белая стрелка).
Патогенез
Основными патогенетическими механизмами портальной гипертензии выступают наличие препятствия для оттока портальной крови, увеличение объема портального кровотока, повышенное сопротивление ветвей воротной и печеночных вен, отток портальной крови через систему коллатералей (потртокавальных анастомозов) в центральные вены.
В клиническом течении портальной гипертензии может быть выделено 4 стадии:
- начальная (функциональная)
- умеренная (компенсированная) – умеренная спленомегалия, незначительное расширение вен пищевода, асцит отсутствует
- выраженная (декомпенсированная) – выраженные геморрагический, отечно-асцитический синдромы, спленомегалия
- портальная гипертензия, осложненная кровотечением из варикозно-расширенных вен пищевода, желудка, прямой кишки, спонтанным перитонитом, печеночной недостаточностью.
Классификация
В зависимости от распространенности зоны повышенного кровяного давления в портальном русле различают тотальную (охватывающую всю сосудистую сеть портальной системы) и сегментарную портальную гипертензию (ограниченную с нарушением кровотока по селезеночной вене с сохранением нормального кровотока и давления в воротной и брыжеечных венах).
По локализации венозного блока выделяют предпеченочную, внутрипеченочную, постпеченочную и смешанную портальную гипертензию. Различные формы портальной гипертензии имеют свои причины возникновения.
- Развитие предпеченочной портальной гипертензии (3-4 %) связано с нарушением кровотока в портальной и селезеночных венах вследствие их тромбоза, стеноза, сдавления и т. д.
- В структуре внутрипеченочной портальной гипертензии (85-90 %) различают пресинусоидальный, синусоидальный и постсинусоидальный блок. В первом случае препятствие на пути внутрипеченочного кровотока возникает перед капиллярами-синусоидами (встречается при саркоидозе, шистосомозе, альвеококкозе, циррозе, поликистозе, опухолях, узелковой трансформации печени); во втором – в самих печеночных синусоидах (причины - опухоли, гепатиты, цирроз печени); в третьем – за пределами печеночных синусоидов (развивается при алкогольной болезни печени, фиброзе, циррозе, веноокклюзионной болезни печени).
- Постпеченочная портальная гипертензия (10-12%) бывает обусловлена синдромом Бадда-Киари, констриктивным перикардитом, тромбозом и сдавлением нижней полой вены и др. причинами. При смешанной форме портальной гипертензии имеет место нарушение кровотока, как во внепеченочных венах, так и в самой печени, например, при циррозе печени и тромбозе воротной вены.

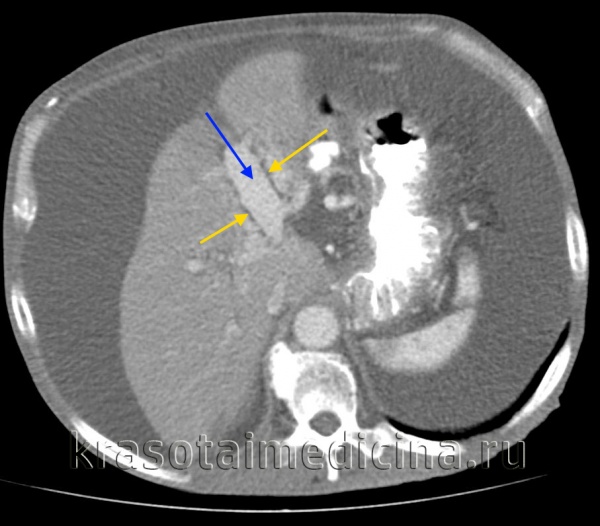
КТ ОБП. Этот же пациент, расширенный левый долевой ствол воротной вены (синяя стрелка) с периваскулярным отеком (желтая стрелка).
Симптомы портальной гипертензии
Наиболее ранними клиническими проявлениями портальной гипертензии служат диспепсические симптомы: метеоризм, неустойчивый стул, чувство переполнения желудка, тошнота, ухудшение аппетита, боли в эпигастрии, правом подреберье, подвздошных областях. Отмечается появление слабости и быстрой утомляемости, похудание, развитие желтухи.
Иногда первым признаком портальной гипертензии становится спленомегалия, выраженность которой зависит от уровня обструкции и величины давления в портальной системе. При этом размеры селезенки становятся меньше после желудочно-кишечных кровотечений и снижения давления в бассейне портальной вены. Спленомегалия может сочетаться с гиперспленизмом – синдромом, характеризующимся анемией, тромбоцитопенией, лейкопенией и развивающимся в результате повышенного разрушения и частичного депонирования в селезенке форменных элементов крови.
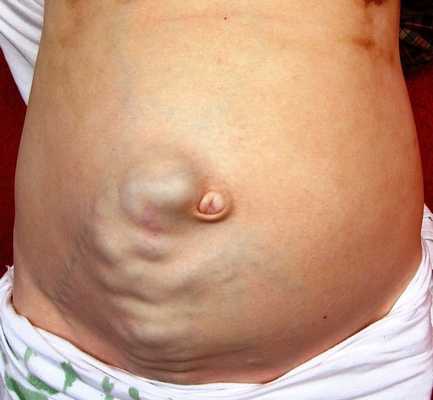
Асцит при портальной гипертензии отличается упорным течением и резистентностью к проводимой терапии. При этом отмечается увеличение объемов живота, отеки лодыжек, при осмотре живота видна сеть расширенных вен передней брюшной стенке в виде «головы медузы».
Осложнения
Характерными и опасными проявлениями портальной гипертензии являются кровотечения из варикозно измененных вен пищевода, желудка, прямой кишки. Желудочно-кишечные кровотечения развиваются внезапно, имеют обильный характер, склонны к рецидивам, быстро приводят к развитию постгеморрагической анемии. При кровотечении из пищевода и желудка появляется кровавая рвота, мелена; при геморроидальном кровотечении – выделение алой крови из прямой кишки. Кровотечения при портальной гипертензии могут провоцироваться ранениями слизистой, увеличением внутрибрюшного давления, снижением свертываемости крови и т. д.
Диагностика
Выявить портальную гипертензию позволяет тщательное изучение анамнеза и клинической картины, а также проведение совокупности инструментальных исследований. При осмотре больного обращают внимание на наличие признаков коллатерального кровообращения: расширения вен брюшной стенки, наличия извитых сосудов около пупка, асцита, геморроя, околопупочной грыжи и др.
- Лабораторный комплекс. Объем лабораторной диагностики при портальной гипертензии включает исследование клинического анализа крови и мочи, коагулограммы, биохимических показателей, АТ к вирусам гепатита, сывороточных иммуноглобулинов (IgA , IgM , IgG).
- Рентгенография. В комплексе рентгеновской диагностики используется кавография, портография, ангиография мезентериальных сосудов, спленопортография, целиакография. Данные исследования позволяют выявить уровень блокировки портального кровотока, оценить возможности наложения сосудистых анастомозов. Состояние печеночного кровотока может быть оценено в ходе статической сцинтиграфии печени.
- Сонография. УЗИ брюшной полости необходимо для выявления спленомегалии, гепатомегалии, асцита. С помощью допплерометрии сосудов печени производится оценка размеров воротной, селезеночной и верхней брыжеечной вен, расширение которых позволяет судить о наличии портальной гипертензии.
- Функциональные исследования. С целью регистрации давления в портальной системе прибегают к проведению чрескожной спленоманометрии. При портальной гипертензии давление в селезеночной вене может достигать 500 мм вод. ст., тогда как в норме оно составляет не более 120 мм вод. ст.
Обследование пациентов с портальной гипертензией предусматривает обязательное проведение эзофагоскопии, ФГДС, ректороманоскопии, позволяющих обнаружить варикозное расширение вен ЖКТ. Иногда вместо эндоскопии проводится рентгенография пищевода и желудка. К биопсии печени и диагностической лапароскопии прибегают в случае необходимости получения морфологических результатов, подтверждающих заболевание, приведшее к портальной гипертензии.

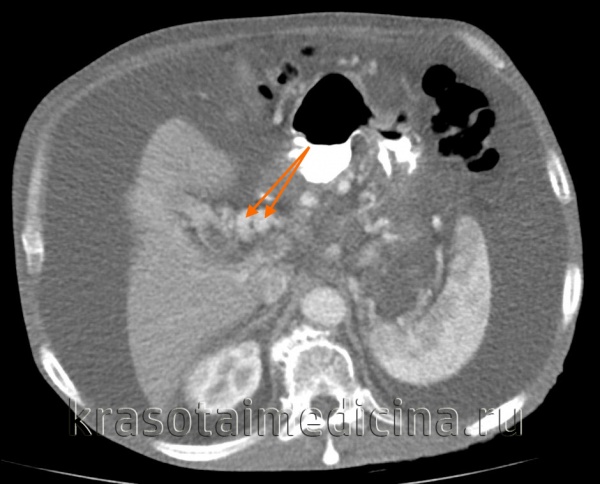
КТ ОБП. Этот же пациент, варикозно расширенные вены как проявление синдрома портальной гипертензии (коричневая стрелка).
Лечение портальной гипертензии
Терапевтические методы лечения портальной гипертензии могут быть применимы только на стадии функциональных изменений внутрипеченочной гемодинамики. В терапии портальной гипертензии используется:
- Фармакотерапия: нитраты (нитроглицерин, изосорбид), β-адреноблокаторы (атенолол, пропранолол), ингибиторы АПФ (эналаприл, фозиноприл), гликозаминогликаны (сулодексид) и др.
- Эндоскопические манипуляции. При остро развившихся кровотечениях из варикозно-расширенных вен пищевода или желудка прибегают к их эндоскопическому лигированию или склерозированию. При неэффективности консервативных вмешательств показано прошивание варикозно-измененных вен через слизистую оболочку.
- Оперативное лечение. Основными показаниями к хирургическому лечению портальной гипертензии служат желудочно-кишечные кровотечения, асцит, гиперспленизм. Операция заключается в наложении сосудистого портокавального анастомоза, позволяющего создать обходное соустье между воротной веной или ее притоками (верхней брыжеечной, селезеночной венами) и нижней полой веной или почечной веной. В зависимости от формы портальной гипертензии могут быть выполнены операции прямого портокавального шунтирования, мезентерикокавального шунтирования, селективного спленоренального шунтирования, трансъюгулярного внутрипечёночного портосистемного шунтирования, редукции селезеночного артериального кровотока, спленэктомия.
- Паллиативные вмешательства. Паллиативными мерами при декомпенсированной или осложненной портальной гипертензии, могут являться дренирование брюшной полости, лапароцентез.
Прогноз
Прогноз при портальной гипертензии, обусловлен характером и течением основного заболевания. При внутрипеченочной форме портальной гипертензии исход, в большинстве случаев, неблагоприятный: гибель пациентов наступает от массивного желудочно-кишечного кровотечения и печеночной недостаточности. Внепеченочная портальная гипертензия имеет более доброкачественное течение. Наложение сосудистых портокавальных анастомозов может продлить жизнь иногда на 10—15 лет.
Причины портальной гипертензии. Клиника портальной гипертензии
Портальная гипертензия - аномально высокое кровяное давление в воротной вене (большая вена, которая приносит кровь из кишечника в печень) и ее ответвлениях.
Самой распространенной причиной гипертензии является цирроз (заболевание, которое вызывает искажение структуры печени и ухудшает её функции).
Портальная гипертензия может привести к опухоли и дискомфорту в животе, спутанности сознания, и кровотечению в желудочно-кишечном тракте.
Врачи диагностируют заболевание на основе симптоматики и результатов физического обследования, с использованием УЗИ, компьютерной томографии (КТ), магнитно-резонансной томографии (МРТ), или биопсии печени. Лечение включает в себя либо трансплантацию печени, либо создание путей, через которые кровь может обойти печень (портосистемное шунтирование).
Портальная вена получает кровь из кишечника и формируется из вен селезенки, поджелудочной железы, желчного пузыря. Венозная кровь по портальной вене поступает в печень, а затем обратно в общей циркуляции через печеночную вену.
Два фактора могут повысить кровяное давление в портальной вене:
- Увеличение объема крови в сосудах,
- Повышенное сопротивление кровотоку, проходящему через печень.
Портальная гипертензия приводит к развитию новых вен (называемых коллатеральные сосуды), которые обходят печень. Эти вены непосредственно подключаются к кровеносным сосудам вены, которые принимают кровь от печени. Из-за этого обхода, вещества (такие как токсины), которые, как правило, удалены от крови в печени, могут перейти в общий круг кровообращения. Коллатеральные сосуды развиваются в определенных местах. Наиболее важные расположены в нижней части пищевода и в верхней части живота. При гипертензии эти вены расширяются и приводят к такому осложнению как варикозное расширение вен пищевода или желудка (желудочная варикоз). Эти увеличенные сосуды хрупки и подвержены кровотечению, иногда со смертельным исходом.
Портальная гипертензия часто вызывает увеличение живота, потому что давление препятствует потоку крови из селезенки в портальные кровеносные сосуды. Когда селезенка увеличивается, число (количество) белых кровяных клеток может уменьшаться (повышение риска инфекций), также уменьшается число (количество) тромбоцитов (увеличение риска кровотечения).
Повышенное давление в воротной вене часто приводит к скоплению белка, содержащего асцитическую жидкость с поверхности печени и кишечника, накапливающуюся в брюшной полости. Это состояние называется асцитом.
Симптомы
Сама портальная гипертензия не вызывает симптомов. Однако её осложнения имеют ряд характерных симптомов. Если большое количество жидкости скапливается в брюшной полости, живот раздувается (растягивается). Это вздутие может быть болезненно. Увеличение селезенки может привести к чувству дискомфорта в верхней левой части живота.
Варикозное расширение вен в пищеводе и желудке кровоточит, иногда очень сильно. Тогда больной может рвать кровью или темными сгустками, которые напоминают кофейную гущу. Гораздо меньше кровоточит варикозное расширение вен в прямой кишке. Однако при нем стул может содержать кровь. Кровотечение из этих вен может привести к смерти.
Побочные кровеносные сосуды могут быть видны на коже живота или вокруг прямой кишки. Токсины попавшие из печени в общий кровоток достигают мозга, они могут привести к путанице или сонливости (печеночной энцефалопатии). Так как большинство людей с портальной гипертензией также имеют серьезные проблемы печени, они могут иметь симптомы печеночной недостаточности, такие как склонность к кровотечениям.
Диагностика
- Оценка врача;
- Анализы крови;
- УЗИ
Как правило, врачи могут определить портальную гипертензию на основе симптомов и результатов во время физического обследования. Врач может чувствовать увеличение селезенки, когда рассматривает живот. Он может обнаружить жидкость в брюшной полости, отметив вздутие живота и прислушиваясь к глухим звукам при прощупывании (перкутировании) живота.
Врачи могут заподозрить печеночную энцефалопатию, основываясь на симптомах (таких как путаница), но могут также понадобится анализы крови.
УЗИ используют для изучения кровотока в воротной вене и близлежащих кровеносных сосудах, а также для обнаружения жидкости в брюшной полости. УЗИ, магнитно-резонансная томография (МРТ) или компьютерная томография (КТ) могут быть использованы для поиска и изучения коллатеральных сосудов. В редких случаях вставляют катетер через разрез на шее для измерения давления в воротной вене.
Лечение
Для остановки кровотечения применяют медикаментозное лечение, чтобы замедлить кровотечение используют переливание крови и/или эндоскопию.
Иногда проводится операция перенаправления потока крови (портосистемное шунтирования).
Кровотечение из варикозно расширенных вен пищевода требует неотложной медицинской помощи. Чтобы уменьшить риск кровотечения, врачи могут попытаться уменьшить давление в системе воротной вены с помощью специальных препаратов.
Если кровотечение продолжается или повторяется многократно, проводиться процедура портосистемного шунтирования. Эта процедура перенаправляет большую часть крови, идущую в печень так, что она обходит её. Шунтирование сосудов портальной системы понижает давление в воротной вене.
Есть различные типы портосистемных шунтирующих процедур. При трансяремном внутрипеченочном портосистемном шунтировании, врачи, используя рентгеновские лучи, вставить катетер с иглой в вену на шее и пропускают его через вены в печени. Катетер используется для создания проход (шунта), который соединяет портальную вену (или одну из её ветвей) непосредственно с одной из печеночных вен. Реже, портосистемные шунты создаются хирургическим путем.
Шунтирующие процедуры, как правило, успешно останавливают кровотечения, но создают определенные риски, в частности, развитие печеночной энцефалопатии. Эта процедура может быть повторена, так как шунт может быть заблокирован.
Хотя портосистемное шунтирование является приоритетным, большинство современных сосудистых клиник используют дистальный спленоренальный анастомоз (ДСРА). Наиболее эффективный вид портосистемного шунтирования с достаточной декомпрессией воротного бассейна. Операция снижает риск кровотечения и не влияет на функции печени. Осложнения при данном методе редки. Узнать больше о спленоренальном анастазмозе можно на сайте Инновационного сосудистого центра gangrena.info. Там же вы можете получить консультацию специалиста и записаться на прием.
Врачи регулярно контролируют пациентов, которые имели кровотечение из варикозно расширенных вен, потому что кровотечение может повториться. Некоторые пациенты требуют трансплантации печени.
Надпеченочная блокада портального кровообращения чаще всего обусловлена тромбозом печеночных вен (болезнь Киари), тромбозом нижней полой вены на уровне печеночных вен (синдром Бадда —Киари), стенозом или облитерацией ее выше печеночных вен, сдавленном опухолью, рубцами. Внутрипеченочная блокада портального кровообращения, как правило, является следствием цирроза печени, хронического гепатита, реже — сдавлення сосудов опухолевым процессом в печени (сосудистым, паразитарным, железистым), фиброза печени, рубцовых изменений после ее травмы. При внепеченочной блокаде основной причиной портальной гнпертензни являются флебосклероз, облитерация или тромбоз воротной вены и ее ветвей как следствие воспалительных процессов в брюшной полости, травмы.
Реже наблюдаются врожденная аномалия развития воротной вены и сдавленно ее рубцами, опухолью, инфильтратом. Смешанная форма блокады портального кровообращения обусловлена циррозом печени и вторичным тромбозом портальной системы.
В силу особенности портального кровообращения, давление в этой системе несколько выше, чем в системе полых вен, и в норме составляет 175—200 мм вод. ст. Нарушение кровообращения в печени или препятствие току крови в системе воротной вены ведут к повышению портального давления и соответственно замедлению кровотока. В этой ситуации давление в портальной системе может достигать 230—600 мм вод. ст. Величина портального давления при циррозах печени и синдроме внепеченочной портальной гнпертензни в основном зависит от степени блокады портальной системы, обусловленной тем или иным патологическим процессом, н развития портокавальных анастомозов.
Различают три основные группы портокавальных анастомозов, имеющих значение в возникновении варикозного расширения вен: 1) гастроэзофагальные, соединяющие воротную вену с верхней полой веной через непарные и полунепарные вены. При блокаде воротного кровообращения ток крови, направляясь по этому пути, обусловливает расширение вен пищевода и желудка и кровотечение из них; 2) анастомозы между околопупочными (и пупочной при ее незарашении) венами и венами системы нижней полой вены, обусловливающие расширение вен передней брюшной стенки; 3) анастомозы, образованные венозными сплетениями стенки прямой кишки (геморрой).
Причины увеличения селезенки (спленомегалии) при портальной гипертензни могут быть различными. Первостепенное значение имеет фактор застоя крови в портальной системе, ведущий к переполнению селезенки кровью и развитию фиброадении. В норме селезенка вмещает 30—50 мл крови, при увеличении —150—500 мл и больше. Увеличение селезенки может быть следствием гиперплазии и гипертрофии ретикуло-эндотелнальных элементов в результате воспалительного процесса или функциональных изменений. Патогенез асцита при портальной гипертензии весьма сложен. Проявление асцита при циррозах печени непостоянно. Крайне редко бывает он при внепеченочной портальной гипертензии.
Асцит возникает в основном при портальной гипертензии в сочетании с гипертензией в лимфатической системе печени, понижении коллоидно-осмотического давления плазмы за счет снижения содержания альбуминовой фракции белка, функциональной недостаточности печени и нарушении водно-солевого обмена, обусловленном задержкой выделения натрия.
Клиника портальной гипертензии
Клиника синдрома внутрипеченочной портальной гипертензии по существу есть клиника цирроза печени, осложненного портальной гипертензией. Течение заболевания зависит от активности процесса в печени. При часто рецидивирующем воспалительном процессе в печени, на фоне уже сформировавшегося цирроза, сравнительно быстро наступает декомпенсация, заканчивающаяся летально. При стабильном состоянии печени течение болезни может быть длительным— до 10 лет и более. Ранними симптомами портальной гипертензии при циррозе печени являются увеличение селезенки, иногда расширение вен передней брюшной стенки.
В это же время может обнаруживаться расширение вен пищевода и желудка. При удовлетворительных показателях функционального состояния печени и отсутствии активности процесса в ней больные остаются трудоспособными. С возникновением кровотечения из вен пищевода клиническое течение резко меняется. Кровотечение может иметь летальный исход в результате геморрагического шока или наступившей печеночной недостаточности. Нередко после кровотечения, если его удастся остановить, развивается асцит и ухудшается функциональное состояние печени. Рецидив кровотечения на этом фоне часто заканчивается летально.
Течение внепеченочной портальной гипертензии более доброкачественное и длительное. Заболевание наблюдается чаще в детском и молодом возрасте. Первым симптомом заболевания нередко бывает случайно обнаруженная спленомегалня или внезапно возникшее кровотечение из варнкозно-расширениых вен пищевода. Больные, впервые узнавшие о своем заболевании, часто не могут сообщить никаких сведений о его причине. При отсутствии кровотечений больные считают себя здоровыми и длительно остаются трудоспособными. Летальный исход наступает чаше всего от кровотечения из вен пищевода, реже —от осложнении, связанных с тромбозом портальной системы.
Клиника болезни (синдрома) Бадда — Киари характеризуется острым началом с высокой температурой, увеличением печени и появлением асцита. Иногда наблюдается желтуха. При неполном тромбозе печеночных вен (или нижней полой вены на уровне диафрагмы) острые явления постепенно стихают, наступает компенсация внутри печеночного кровообращения, болезнь переходит в хроническую стадию и может протекать годами. Остро возникший тромбоз всех или почти всех печеночных вен, как правило, заканчивается летально.
Диагностика болезни Бадда — Киари проводится на основании тщательно собранного анамнеза (лихорадка, увеличение печени, до значительных размеров), наличия сплепомегалин, асцита, расширения вен живота. При переходе тромбоза на нижнюю полую вену выявляются расширенные подкожные вены также на нижних конечностях и на спине. В этой ситуации весьма информативна каваграфия. Окончательный диагноз тромбоза печеночных вен без перехода на нижнюю полую вену устанавливают на основании данных лапароскопии, биопсии печени и данных специальных исследований, о которых было сказано выше. Показатели клинических анализов крови и функционального состояния печени существенно не отличаются от таковых при циррозе и хроническом гепатите.
Синдром портальной гипертензии в некоторых случаях приходится дифференцировать с другими заболеваниями, сопровождающимися сплепоиегалней. например болезнью Гоше, хроническим миелолейкозом, гемолитической анемией и остеомиелофиброзом. Тщательный анализ особенностей клиники и данные пунктата костного мозга и селезенки позволяют избежать ошибки в диагностике. Полностью исключить наличие синдрома портальной гипертензни можно при установлении нормального или лишь слегка повышенного давления в портальной системе путем спленотонометрии или спленопортографии.
Чаще всего синдром внепеченочной портальной гипертензии диагностируется как болезнь Верльгофа. Основанием для такой ошибки служит возможность развития у больных с внепеченочной портальной гипертензией тромбоцитопении, геморрагии и желудочных кровотечений. Диагноз болезни Верльгофа легко может быть отвергнут при изучении клинического течения заболевания, применении методов рентгенологического исследования и измерении портального давления. Если учесть, что спленомегалия для болезни Верльгофа нехарактерна, а желудочные кровотечения обычно не наблюдаются, то дифференциальная диагностика этих заболеваний не представит затруднений.
Кровотечение из вен пищевода иногда ошибочно принимают за язвенное или раковое и даже подвергают больных неоправданной резекции желудка. Такие ошибки чаще случаются при синдроме внепеченочной портальной гипертензни, когда селезенка, сократившись, не определяется, а со стороны печени нет изменений. В этих случаях избежать ошибки можно при условии тщательно собранного анамнеза. В сомнительных случаях следует применить срочную рентгеноскопию пищевода или эзофагогастроскопию с целью выявления варикозно-расширенных вен.
Портальная гипертензия - повышение давления в венах брюшной полости вследствие нарушения венозного оттока через венозную систему печени. Следствием портальной гипертензии является варикозное расширение вен органов брюшной полости с истончением их стенок, что может привести к тяжелым кровотечениям, угрожающим жизни пациента.
Чаще всего портальная гипертензия развивается у больных с циррозом печени и является одним из факторов, приводящим к летальному исходу при данном заболевании. Для портальной гипертензии характерно расширение вен передней брюшной стенки, геморроидальных вен и вен пищевода. Печеночная недостаточность при циррозе печени приводит к недостаточной выработке белков свертывания крови, поэтому у этих пациентов повышенная кровоточивость. Этим обусловлена высокая летальность от кровотечений при портальной гипертензии. Даже при современном состоянии медицины летальность при кровотечении из варикозно расширенных вен составляет более 50%.
Лечение портальной гипертензии в Инновационном сосудистом центре
В Инновационном сосудистом центре для лечения портальной гипертензии применяются как классические операции по созданию сплено-ренальных анастомозов, так и экстренные эндоваскулярные операции трансъягулярного портокавального шунтирования (TIPS).
Эндоваскулярные операции выполняются на ангиографическом комплексе с дополнительным использованием визуализации воротной вены с помощью УЗИ навигации. Такие вмешательства проводятся под местной анестезией с внутривенной седацией.
Операции сплено-ренального анастомоза выполняются у сохранных пациентов, перенесших кровотечение из варикозно-расширенных вен пищевода. Такие вмешательства мы выполняем под наркозом через доступ в левой боковой стенке живота с переходом на грудную клетку. Подобные вмешательства позволяют избежать смертельно-опасных осложнений портальной гипертензии.
![При циррозе печени кровь скапливается в венах желудка, которые расширяются]()
Причины и факторы риска
Портальная гипертензия возникает, когда что-то препятствует кровотоку через печень, повышая давление внутри воротной вены. Эта обструкция (закупорка) может быть внутрипеченочной, подпеченочной (внепеченочной) или надпеченочной.
Внутрипеченочные причины портальной гипертензии
Основной причиной возникновения гипертензии является цирроз (в 70% случаев). Есть много причин возникновения цирроза, наиболее распространенной из них является злоупотребление алкоголем. Цирроз печени может вызвать обширный фиброз (рубцевание). Интенсивное рубцевание препятствует прохождению жидкостей через печень. Фиброз окружает сосуды в печени, что затрудняет кровообращение.
В качестве причины портальной гипертензии выступает большое количество болезней:
- Вирусный гепатит,
- Аутоиммунный гепатит,
- Фиброз печени,
- Опухолевый процесс в печени,
- Болезнь Вильсона, врожденное нарушение метаболизма меди,
- Гемохроматоз, избыточное накопление железа,
- Муковисцидоз, системное наследственное заболевание,
- Холангит, воспаление желчных протоков, связанное с инфекцией,
- Атрезия желчных путей, слабо образованные желчные протоки,
- Инфекции,
- Некоторые метаболические заболевания.
Подпеченочные причины портальной гипертензии
- Тромбоз воротной и селезёночной вены,
- Врожденные аномалии воротной вены, в частности атрезия,
- Сдавление воротной вены опухолью,
- Гематологические заболевания.
Надпеченочные причины портальной гипертензии
Эти причины вызваны обструкцией кровотока из печени в сердце и могут включать:
- Тромбоз печеночной вены, синдром Бадда-Киари,
- Травматический тромбоз нижней полой вены,
- Слипчивый перикардит, воспаление околосердечной сумки, характеризующееся увеличением проницаемости и расширением кровеносных сосудов.
Международные данные по распространенности портальной гипертензии неизвестны, хотя известно что 80% пациентов страдают от портальной гипертензии из-за внутрипеченочных причин, то есть цирроза печени.
Течение заболевания
Течение заболевания можно разбить на 4 стадии:
I стадия — начальная
Заболевание уже появилось, но ещё не может диагностироваться. Протекает бессимптомно, либо пациенты ощущают тяжесть в правом подреберье и легкое недомогание.
II стадия — умеренная
Появляются выраженные клинические симптомы заболевания. Боли в верхней половине живота, метеоризм, расстройства пищеварения (отрыжка, изжога, тяжесть в животе и т.д.), спленомегалия и гепатомегалия (увеличение печени).
III стадия — выраженная
Присутствуют все признаки и симптомы портальной гипертензии в резко выраженной форме.
IV стадия — стадия осложнений
Развивается напряженный асцит, плохо поддающийся терапии, повторяющиеся кровотечения, а также возможные осложнения.
Основные осложнения: желудочно-кишечные кровотечения, асцит и печеночная энцефалопатия (печеночная недостаточность, комплекс психических, нервных и мышечных нарушений).
Спленомегалия часто вызывает анемию, низкие показатели лейкоцитов и низкие показатели тромбоцитов.
Общими осложнениями, связанными с портальной гипертензией, являются аспирационная пневмония, сепсис, почечная недостаточность, кардиомиопатия, аритмии и гипотония.
Портальная гипертензия является опасным заболеванием, поскольку может вызвать кровотечение. Во многих случаях эпизоды кровотечения считаются неотложными медицинскими ситуациями, потому что смертность от варикозных кровотечений составляет около 50%. Варикоз пищевода очень распространен у людей с прогрессирующим циррозом, и считается, что у каждого из трех человек с варикозом развивается кровотечение.
Портальная гипертензия является осложнением основного заболевания печени. Это заболевание часто можно контролировать, а выживаемость зависит от сохранения функций печени. Чем хуже печень выполняет свои функции, тем хуже прогноз.
Более высокие показатели смертности и заболеваемости у пациентов с тяжелым и стойким желудочно-кишечным кровотечением. Смертность пациентов с диагнозом варикозного расширения вен пищевода составляет 30%.
Пациенты, которые имели хотя бы один эпизод кровотечения из-за варикоза пищевода, имеют 80% шансов повторного кровотечения в течение 1 года. У пациентов с варикозом пищевода осложнения иммунных, сердечно-сосудистых и легочных систем способствуют примерно 20-45% смертей.
Преимущества лечения в клинике
Когда кровь не может легко протекать через печень, она пытается обойти портальную систему, используя венозную систему, чтобы вернуться к сердцу. Возникают осложнения, связанные со снижением кровотока через печень и повышенным давлением внутри вен, что приводит к расширению вен. Варикоз может возникать в пищеводе, желудке и прямой кишке.
Когда кровь пытается найти другой путь к сердцу, открываются новые кровеносные сосуды. Среди них те, которые проходят вдоль стенки верхней части желудка и нижнего конца пищевода. Эти вены могут кровоточить. Кровотечение может быть мягким, в этом случае анемия является наиболее распространенным симптомом; либо серьезным, сопровождающееся кровавой рвотой или меленой (черным, смолистым стулом, который появляется из-за кровотечения из верхних отделов желудочно-кишечного тракта). Варикоз пищевода и желудка может привести к кровотечениям, угрожающим жизни.
Брюшная водянка — избыточное скопление жидкости внутри брюшины, обусловленное сочетанием факторов, включая повышенное давление в портальной системе, застой крови и уменьшение уровня белка в крови. Асцит может достигать огромных размеров, сдавливая диафрагму и мешая нормальному дыханию.
Обратимое расстройство нервной и психической деятельности при заболеваниях печени. Проявляется спутанностью сознания, раздражительностью и сонливостью из-за накопления токсических веществ из-за неспособность печени адекватно фильтровать их.
Увеличение селезенки основной симптом при внепеченочной гипертензии, часто сопровождается анемией и тромбоцитопенией (низким уровнем тромбоцитов в кровотоке).
Снижение количества лейкоцитов в крови увеличивает риск инфицирования. Спонтанный бактериальный перитонит наиболее частое инфекционное заболевание, сопровождающее цирроз и печеночную гипертензию. Сопровождается ознобом, лихорадкой и болью в животе.
Портальная гипертензия является опасным осложнением многих заболеваний печени и несет значительные риски для жизни. Диагностика данного заболевания основана на клинических данных, результатах ультразвуковых и эндоскопических исследований желудка.
Лабораторные исследования позволяют оценить функцию печени и почек, что влияет на прогноз заболевания. С целью подготовки к возможному вмешательству при портальной гипертензии используются методы визуализации сосудов воротной системы. Нами используются методы компьютерной томографии и магнито-резонансной диагностики вен брюшной полости.
В клинике применяются следующие диагностические методы:
Лечение
Лечение портальной гипертензии представляет собой сложную задачу. Сложность связана с тем, что развивающаяся печеночная недостаточность обуславливает плохую переносимость тяжелых сосудистых вмешательств. Однако в нашей клинике отработали технологии лечения портальной гипертензии с низким риском для жизни пациента.
Операции по поводу кровотечений из вен портальной системы
При кровотечениях из варикозно-расширенных вен пищевода нередко применяются методы прямого хирургического гемостаза - прошивание кровоточащих вен после рассечения желудка. Такие операции, выполняемые на фоне кровотечения, часто заканчиваются неблагоприятно для пациента. Летальность после таких операций составляет не менее 40%. Иногда общие хирурги дополняют эту операцию спленэктомией, исходя из соображений уменьшения притока крови из-за перевязки селезеночной артерии.
Специальный двухкомпонентный зонд позволяет плотно сжать верхний отдел желудка и нижний отдел пищевода, придавив расширенные вены. Наряду с другими мероприятиями (переливанием плазмы, крови и гемостатических препаратов) позволяет остановить тяжелое желудочно-кишечное кровотечение. Остановка кровотечения не устраняет его причины, поэтому неизбежен рецидив. Но использование этого зонда позволяет отложить вмешательство на портальной системе на более спокойный период и провести его в плановом порядке. Держать зонд в раздутом состоянии рекомендуется не более 6 часов, после чего распускать его на час. Общая продолжительность использования не должна превышать более 2 суток.
- Эмболизация вен пищевода и селезеночной артерии
Эндоваскулярная технология остановки кровотечения из варикозно-расширенных вен пищевода. Редко выполняется как самостоятельное вмешательство, так как требует чреспеченочного доступа, однако применяется совместно с созданием транспеченочного портокавального анастомоза (TIPS). В просвет варикозно-расширенных вен вводятся спирали и микроэмболы, которые блокируют кровоток в кровоточащих сосудах и способствуют остановке кровотечения.
Современный высокотехнологичный метод лечения портальной гипертензии, применяемый в экстренном порядке или как подготовка к пересадке печени. Смысл вмешательства заключается в создании искусственного соустья между ветвями воротной вены в толще печени и печеночной веной из системы нижней полой. В результате улучшается отток из воротной системы и снижается давления в варикозно-расширенных венах пищевода. Кровотечение быстро останавливается.
Читайте также:
- Рентгенограмма, КТ при идиопатическом остеосклерозе челюсти
- Гемолитическая болезнь новорожденных. Причины гемолитической болезни новорожденных
- Причины инфантильного расходящегося косоглазия (экзотропии)
- Менингит вызванный кишечной палочкой. Респираторные инфекции вызванные эшерихиями ( кишечной палочкой ).
- Врожденные метаболические нарушения, вызывающие гипербилирубинемию