Причины предменструального синдрома. Этиология ПМС
Добавил пользователь Владимир З. Обновлено: 21.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Предменструальный синдром: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Плаксивость, раздражительность, необоснованный гнев (по мнению окружающих), болезненные ощущения в области живота и поясницы, чувство тоски и тревоги, головная боль, отеки – эти и многие другие симптомы связывают с развитием предменструального синдрома, или ПМС. Является ли ПМС тем состоянием, которое нужно лечить?
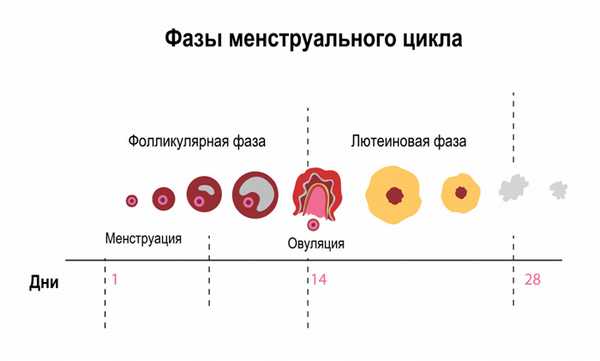
Предменструальный синдром – это комплекс патологических симптомов, который включает в себя разнообразные психоэмоциональные, соматовегетативные и обменно-эндокринные проявления, начинающиеся во время лютеиновой фазы цикла, которая длится примерно 14 дней перед началом менструации, и исчезающие в первые ее дни.
Таким образом, все симптомы ПМС могут появиться как сразу после овуляции, так и за один-два дня до начала очередной менструации.
Разновидности ПМС
В зависимости от того, какие симптомы преобладают в проявлении предменструального синдрома, выделяют следующие его формы:
- отечную;
- цефалгическую;
- кризовую;
- нейропсихическую;
- атипичную.
Для цефалгической формы ПМС характерны сильные головные боли, чаще односторонние, пульсирующие, усиливающиеся при движении. Подобные боли сопровождаются раздражительностью, повышенной чувствительностью к запахам, агрессией, тошнотой, болью в области сердца. Цефалгическая форма ПМС встречается у женщин, перенесших черепно-мозговую травму или нейроинфекцию, а также страдающих артериальной гипертензией и другими сердечно-сосудистыми заболеваниями. Боли проходят по окончании лютеиновой фазы менструального цикла.
Кризовая форма ПМС характеризуется преобладанием симпатоадреналовых кризов (нечто похожее на панические атаки), сопровождающихся повышением артериального давления, учащением сердечных сокращений, болями в области сердца без изменений на ЭКГ. Подобные приступы могут заканчиваться усиленным мочеотделением.
Нейропсихическая форма ПМС включает в себя ряд симптомов, на которые женщина обычно не обращает внимания. Они регулярно появляются перед началом менструаций и являются поводом для консультации с врачом: раздражительность, плаксивость, бессонница, агрессия, депрессивное состояние, быстрая утомляемость, сексуальные нарушения, суицидальные мысли и различные галлюцинации.
Атипичная форма ПМС встречается редко, проходит под маской других заболеваний – бронхиальной астмы, язвенного гингивита или стоматита, иридоциклита, миокардиопатии.
По тяжести течения выделяют легкую форму ПМС – за 2–10 дней до менструации появляется до четырех симптомов, при этом до двух симптомов выражены в значительной степени.
При тяжелой форме ПМС появляется более пяти симптомов за 3–14 дней до начала менструации, и из них многие выражены в значительной степени.
Возможные причины развития предменструального синдрома
Частота возникновения ПМС зависит от возраста женщины. Если в возрасте до 30 лет симптомы ПМС возникают лишь у 20% женщин, то после 30 лет ПМС встречается почти у каждой второй.
К развитию предменструального синдрома предрасположены эмоционально-лабильные женщины, астенического телосложения, часто с дефицитом массы тела.
Также к факторам риска развития ПМС относят:
- частые стрессовые ситуации дома и на работе;
- осложненные роды;
- аборты в анамнезе;
- оперативные вмешательства;
- нейроинфекции;
- частую смену климатических зон;
- наличие хронических гинекологических заболеваний.
Прогестерон опосредованно влияет на динамичное изменение уровня секреции серотонина. Именно эта система обеспечивает регуляцию настроения на уровне нейронов.
Считается, что в лютеиновую фазу менструального цикла происходит удлинение времени обработки отрицательных эмоций в структурах головного мозга и снижение контроля за уровнем выраженности эмоций.
Еще одним механизмом, затрагивающим изменение уровня серотонина в головном мозге, является постоянный стресс, длительные переживания неразрешенных конфликтных ситуаций, страх, ожидание реальных или воображаемых событий. Тревожность в большинстве случаев повышает аппетит, а «заедание плохого настроения» приводит к развитию метеоризма и других диспепсических расстройств (запоров и диареи), что вносит свой вклад в течение предменструального синдрома.
К каким врачам обращаться при ПМС
Если проявления ПМС мешают вести полноценную социальную и личную жизнь, для решения этой проблемы следует обратиться к гинекологу .
Важно исключить наличие другой соматической патологии, которая может ухудшать течение второй фазы менструального цикла. Для этого нужно обратиться к терапевту . Если потребуется, врач направит на необходимые лабораторно-инструментальные обследования и консультации узких специалистов.
Если органическая причина заболевания не найдена, необходимо обратиться за консультацией к психиатру для определения тактики преодоления тревожности и других стрессовых состояний.
Диагностика и обследования при ПМС
В ходе диагностики предменструального синдрома важная роль отводится ведению пациенткой дневника в течение нескольких циклов.
В нем отмечаются все симптомы ПМС, их выраженность в баллах от 0 до 10.
В ходе исключения соматической и нейроэндокринной патологии выполняется комплекс лабораторно-инструментальной диагностики в зависимости от симптоматической картины.
- Гормональное исследование крови: фолликулостимулирующий гормон (ФСГ), лютеинизирующий гормон (ЛГ), пролактин, тестостерон, эстрадиол, адренокортикотропный гормон (АКТГ), тироксин (Т4), трийодтиронин (Т3), тиреотропный гормон (ТТГ).
Синонимы: Анализ крови на ФСГ; Фоллитропин. Follicle-Stimulating Hormone; Follitropin; FSH. Краткая характеристика определяемого вещества Фолликулостимулирующий гормон .
Предменструальный синдром
Синдром предменструального напряжения, или предменструальный синдром (ПМС), — циклическое изменение настроения и физического состояния женщины, наступающее за 2—3 и более дней до менструации, нарушающее привычный образ жизни и работоспособность, чередующееся с периодом ремиссии, возникающим с началом менструации и продолжающимся не менее 7—12 дней, впервые был описан R. T. Frank в 1931 г. Частота ПМС несколько увеличивается с возрастом, не зависит от социально-экономических, культурных и этнических факторов и не превышает 8,2—12% [1, 2].
Этиология и патогенез
Этиология и патогенез ПМС до конца не ясны. С момента первого описания этого синдрома его стали относить к числу эндокринных заболеваний, однако до настоящего времени дискутируется вопрос — является ли ПМС психическим, особенно в случае преобладания аффективных расстройств, или эндокринным нарушением.
Гипотеза, согласно которой ПМС — это проявление нарушения содержания/баланса половых гормонов (ановуляция, недостаточность лютеиновой фазы), в настоящее время не находит поддержки у большинства исследователей. Наоборот, ПМС наблюдается у женщин с регулярным овуляторным циклом, т. е. формирование полноценного желтого тела является одним из важнейших условий его развития. Показано, что во время спонтанных ановуляторных циклов цикличность симптомов теряется, а на фоне выключения функции яичников при использовании агонистов гонадотропин-рилизинг гормона (аГн-РГ) отмечается значительное улучшение состояния женщин. Во время беременности, для которой характерен высокий, но стабильный уровень эстрогенов и прогестерона, как правило, симптомы ПМС купируются.
Считают, что решающим в генезе ПМС является не уровень половых гормонов, который не отличается от такового у здоровых женщин, а колебания их содержания в течение менструального цикла. Доказано, что эстрогены и прогестерон оказывают значительное модулирующее воздействие на ЦНС путем генных механизмов (взаимодействие с ядерными рецепторами), прямого влияния на мембрану нейронов и их синаптическую функцию, причем не только в центрах, ответственных за деятельность репродуктивной системы, но и в лимбических отделах мозга, регулирующих эмоции, поведение и сон [2].
Полагают, что ПМС ассоциируется с действием нейроактивных метаболитов прогестерона, включая те, которые спонтанно продуцируются в ЦНС. Наиболее важные из них: 3-α-гидрокси-5-α-дегидропрогестерон (аллопрегненолон-3-α-OHDHP) и 3-α-5-α-тетрагидродеоксикортикостерон (3-α-THDOC). Данные субстанции оказывают анксиолитический, аналгетический и анестезирующий эффекты, взаимодействуя с GABA-рецепторами, которые, как считается, являются основными рецепторами, ингибирующими нервную передачу. С другой стороны, предшественник прогестерона — прегненолона сульфат, который гидролизуется в прегненолон посредством сульфатаз и N-метил-D-аспаргинина (NMDA), который участвует во внутриклеточном обмене кальция, оказывает анксиогенное (возбуждающее) действие на GABA-рецепторы. Изменение концентрации этих нейростероидов, как было доказано, играет роль в развитии симптомов ПМС [2, 12].
Показано, что при ПМС нарушена функция серотонинергической, катехоламинергической, ГАМК-ергической и опиатергической систем, при этом сходные симптомы могут наблюдаться в результате активации или, наоборот, ингибирования той или иной системы. До настоящего времени преимущественная роль какой-либо из этих систем не доказана.
Таким образом, в настоящее время патогенез ПМС представляется как результат взаимодействия между циклическими изменениями уровней яичниковых стероидов, центральными нейротрансмиттерами (серотонином, β-эндорфином, γ-аминомасляной кислотой (ГАМК)) и вегетативной нервной системой, ответственной за развитие «соматических симптомов» [3].
Факторы риска ПМС:
Взаимодействие алкоголя с ГАМК-рецепторами и нейростероидами влияет на симптоматику ПМС. Во время поздней лютеиновой фазы низкие дозы алкоголя вызывают снижение периферического уровня аллопрегненолона. Это подтверждает тот факт, что алкоголь является фактором риска для развития симптомов ПМС [12].
Клиническая картина
Выделяют психовегетативную, отечную, цефалгическую и кризовую («синдром панических атак») формы заболевания [1]. Однако чаще всего эти симптомы носят комплексный характер. Кроме того, в настоящее время, согласно Международной классификации психических болезней (МКБ-10) от 1994 г., пароксизмальные расстройства (панические атаки) относят к классу «тревожных расстройств». В связи с чем «кризовую» форму ПМС скорее можно отнести к «психовегетативной» форме заболевания и разница состоит только в перманентном или пароксизмальном характере симптомов.
Симптомы ПМС весьма многочисленны (табл.).
Таблица
Основные клинические формы и симптомы ПМС (Сметник В. П., Комарова Ю. А., 1988)
Представляется не совсем правомочным относить головные боли к «физическим» симптомам, пациентки, страдающие циклическими головными болями в лютеиновую фазу цикла, полностью соответствуют критериям DSM-IV (Diagnostic and Statistical Manual of Mental Disorders, Fourth Edition) для постановки диагноза ПМС. В этих случаях крайне важно провести дифференциальную диагностику между, условно говоря, «цефалгической» формой ПМС и «менструальной» мигренью. В первом случае чаще отмечается головная боль напряжения: характер боли сжимающий, стягивающий, сдавливающий, локализация двухсторонняя, не усиливается от привычных физических нагрузок, редко сопровождается психовегетативными симптомами. Согласно классификации Международного общества по головной боли «менструальная мигрень» — это мигрень без ауры («простая»), 70% атак которой приходится на период от двух дней до начала менструации и до ее окончания, при условии, что в другие дни цикла головной боли нет. Как известно, простая мигрень характеризуется приступами пульсирующей (обычно односторонней) головной боли, чаще в лобно-височно-глазничной области, которые сопровождаются тошнотой, рвотой, непереносимостью света, шума и др. Ясно, что патогенетические механизмы этих нарушений различны: при ПМС триггерным механизмом служит повышение половых стероидов в среднюю лютеиновую фазу, а для менструальной мигрени — резкое снижение их уровня, особенно эстрогенов, в позднюю лютеиновую фазу и менструальные дни [3, 8, 9, 12].
У некоторых женщин в лютеиновую фазу могут изменяться вкусовые пристрастия (тяга к сладкому или соленому) и повышается аппетит, развивается булимия [12].
Крайне редко наблюдаются атипичные формы ПМС, к которым относятся [1]:
Наличие столь многообразных нарушений при ПМС еще раз подтверждает роль половых гормонов как мощных нейромодуляторов и веществ, воздействующих не только на нейроэндокринные, но и вазомоторные и обменно-трофические сдвиги, а также иммунологические реакции в динамике менструального цикла, которые у пациенток с ПМС носят чрезмерный или «патологический» характер [3, 6].
В зависимости от выраженности клинических проявлений ПМС выделяют легкую и тяжелую степень заболевания. При легком течении за 2—10 дней до начала менструации появляются 3—4 из вышеперечисленных симптомов, причем только 1 или 2 из них значительно выражены. При тяжелой форме ПМС за 3—14 дней до менструации начинают беспокоить одновременно 5—12 симптомов, причем 2—5 из них резко выражены [12].
Принимая во внимание главные характеристики ПМС, его симптомы должны прекратиться с наступлением менопаузы, однако нередко при тяжелом течении заболевания выраженность симптомов может несколько ослабнуть, но они не исчезают полностью и продолжают носить циклический характер даже в отсутствие менструаций (так называемый «трансформированный предменструальный синдром»). Тяжелая клиническая картина, как правило, наблюдается у пациенток с хирургической менопаузой (синдром постовариэктомии), у которых нередко формируется астенический психовегетативный синдром в отсутствие цикличности симптомов [1].
Диагностика
Прежде всего, при обследовании пациенток с ПМС нужно помнить, что некоторые соматические и психические заболевания обостряются в предменструальные дни, поэтому следует проводить дифференциальную диагностику со многими из них.
Симптомы, обусловленные ПМС, следует дифференцировать с хроническими заболеваниями, ухудшающими свое течение во II фазе менструального цикла [1]:
Диагностика ПМС прежде всего включает ежедневную регистрацию симптомов как минимум в течение двух последовательных менструальных циклов. Это позволяет не только выявить взаимосвязь симптомов с динамикой менструального цикла, что важно для уточнения диагноза, но и определить, какие из них являются субъективно наиболее тяжелыми для пациентки. Специальная карта-опросник может быть подготовлена самой пациенткой, где она перечисляет (по вертикальной оси) все симптомы, которые обычно наблюдаются в течение менструального цикла, а по горизонтальной оси — их выраженность по 4-балльной системе (0 баллов — «нет симптома», 1 — «слабо выражен», 2 — «умеренно выражен», 3 — «тяжелый», вызывает резкий дискомфорт и/или негативно влияет на повседневную жизнь) в каждый из дней цикла. Согласно общепринятым критериям, диагноз ПМС можно поставить при наличии у женщины не менее 5 из перечисленных в DSM-IV симптомов, из которых хотя бы одним является депрессия, тревожность, лабильность настроения или раздражительность. Кроме того, необходимо, чтобы эти симптомы определялись не менее чем в двух последовательных менструальных циклах, нарушали привычный образ жизни и работоспособность и при этом не являлись следствием эндогенных психиатрических расстройств.
В зависимости от клинической картины заболевания обследование может включать:
Лечение
Медикаментозная терапия ПМС назначается только после постановки диагноза на основании оценки наличия и интенсивности соматических и психологических симптомов (по ежедневным дневникам) и если простые поведенческие меры неэффективны [1, 3, 10, 11, 12].
Общие принципы терапии ПМС:
— отеки;
— головные боли;
— панические атаки;
— психовегетативные изменения.
К поведенческой терапии относят:
Основные требования к медикаментозной терапии:
1. Препараты должны изменять менструальный цикл, блокируя овуляцию.
2. Препараты должны быть эффективны в отношении наиболее беспокоящего симптома (отечность, масталгия/мастодиния), головные боли, депрессия, панические атаки и др.) [3].
Медикаментозная терапия
В медикаментозной терапии нуждаются 5% женщин с тяжелой формой ПМС [3, 10, 11, 12].
К симптоматическим методам терапии можно отнести назначение витамина В6 (Пиридоксина) в дозе от 20 до 40 мг в сутки, который также используется в течение длительного времени. Ежедневный прием магния в виде MgO по 200 мг. Удобно применение комплексного препарата Магне В6 (до 6 таблеток в сутки в 2—3 приема). Установлено, что под влиянием магния уменьшаются симптомы депрессии, гидратации и повышается диурез. Применение в течение 6 месяцев комплексного препарата Магне В6 (до 6 таблеток в сутки в 2—3 приема), имеющего в своем составе хорошо усваиваемую органическую соль магния и пиридоксин, достоверно уменьшает выраженность симптомов, сопровождающих ПМС. К 6-му месяцу терапии были получены следующие результаты: нарушения сна снизились в 2,5 раза, отечность — в 2,7 раза, масталгия — в 2 раза, боли внизу живота и раздражительность — в 1,6 раза, нервозность и плаксивость — в 1,3—1,4 раза по сравнению с исходным уровнем. Эффективность терапии составила, в среднем, 67% (Межевитинова Е. А., Акопян А. Н., 2007).
Для купирования циклической масталгии может быть эффективным комбинированный гомеопатический препарат Мастодинон, основным действующим компонентом которого является Agnus castus (прутняк), оказывающий дофаминергическое действие и снижающий секрецию пролактина. Применяется по 30 капель или 1 таблетке 2 раза в день в течение не менее 3 месяцев. Agnus castus входит в состав препарата Циклодинон, который также может применяться для лечения масталгии, но особенно эффективен при нарушениях менструального цикла, связанных с недостаточностью второй фазы и легкими формами гиперпролактинемии. Препарат назначается по 40 капель или по 1 таблетке 1 раз в день по утрам в течение 3 месяцев [10]. Результаты экспериментальных и клинических испытаний свидетельствуют о том, что для купирования циклической масталгии и головных болей эффективно масло примулы вечерней. В ряде работ было обнаружено, что женщины с масталгией имеют низкие концентрации метаболита одной из незаменимых ненасыщенных жирных кислот — линолевой кислоты, а именно γ-линолевой кислоты. Масло вечерней примулы содержит это вещество в высокой концентрации и используется по 2 капсулы (500 мг) 3 раза в день, т. е. по 3 г в сутки 2—3 месяца.
Одним из наиболее распространенных методов лечения ПМС является подавление циклических (эндокринных и биохимических) изменений, происходящих в организме. С этой целью используются аГн-РГ и комбинированные оральные контрацептивы (КОК).
Комбинированные оральные контрацептивы достаточно успешно применяются для лечения ПМС, однако следует использовать только монофазные препараты (Ярина, Жаннин, Фемоден, Логест и др.) Из них предпочтительным является препарат, содержащий в своем составе дроспиренон. Дроспиренон — уникальный прогестаген, обладающий также антиандрогенной и антиминералокортикоидной активностью, поскольку является производным спиронолактона — блокатора альдостерона. При использовании этого препарата выявлено значительное снижение выраженности таких симптомов ПМС, как задержка жидкости, мастодиния и масталгия. Кроме того, отмечена стабилизация и даже некоторое снижение веса, что возможно связано не только с влиянием на водный баланс, но и уменьшением аппетита, отмеченным во многих работах. Благоприятное влияние на такие симптомы, как лабильность настроения и раздражительность, по-видимому, обусловлено антиандрогенным влиянием дроспиренона, как и купирование циклического появления акне у некоторых женщин.
Левоноргестрел-высвобождающая внутриматочная система (ЛНГ-ВМС) Мирена. Одним из современных перспективных методов лечения, особенно если женщине необходима контрацепция, является введение ВМС Мирена, выделяющей всего 20 мкг ЛНГ в сутки непосредственно в матку (локальная терапия). Мирена разрабатывалась как метод контрацепции, не содержащей эстрогенов, но вскоре было отмечено, что она обладает лечебным воздействием при ряде гинекологических заболеваний, в том числе ПМС. Так как доза ЛНГ в крови гораздо ниже, чем при оральном использовании прогестагенов, и выделение ее равномерное (без пиков и снижений), то вероятность появления симптомов ПМС или их выраженность значительно снижается. Мирена особенно показана тем женщинам, у которых ПМС сочетается с дисменореей и/или меноррагией. Примерно у 20% женщин через год после введения Мирены наступает обратимая аменорея.
В последние годы широкое применение для лечения ПМС получили современные антидепрессанты, сочетающие мягкий тимоаналептический эффект (снятие тревоги, напряжения, улучшение настроения и общего психического самочувствия) с хорошей переносимостью. Эти препараты успешно купируют как перманентные, так и пароксизмальные психовегетативные сипмтомы у 65—70% женщин с ПМС. К ним относятся препараты различной химической структуры с учетом современных представлений о патогенезе депрессии и аффективных расстройств. Известно, что назначение ингибиторов обратного захвата серотонина улучшает чувствительность тканей к инсулину и снижает массу тела [11, 12].
Наиболее эффективны селективные ингибиторы обратного захвата серотонина: флуоксетин (Прозак, Профлузак) — 20 мг; сертралин (Золофт) — 50 мг; пароксетин (Паксил) — 20 мг; флувоксамин (Феварин) — 50 мг; циталопрам (Ципрамил) — 20 мг. Несмотря на то, что все эти препараты относятся к одной группе, они обладают так называемыми «вторичными» эффектами: стимулирующим (флуоксетин, сертралин) или седативным (пароксетин, флувоксамин), что нужно учитывать при подборе терапии. К наиболее селективным относят циталопрам, поскольку он практически не влияет на катехоламинергические нейротрансмиттерные системы. Принимая во внимание, что ПМС — это хроническое заболевание с длительным течением и циклическим проявлением симптомов, очень важным является не только подбор адекватной дозы препарата, но и режима лечения. Вышеуказанные препараты назначаются в дозе 1/4 таблетки в сутки один раз в день утром или вечером (с учетом седативного или стимулирующего эффекта), через 7 дней доза постепенно увеличивается до 1—2 таблеток в сутки (клинически подбирается минимально эффективная доза). Чаще всего у пациенток с ПМС достаточной дозой является одна таблетка препарата, при этом прием осуществляется циклически: в первую фазу доза несколько снижается, достигая максимальной величины к моменту наиболее выраженного проявления симптомов ПМС. Полный терапевтический эффект обычно наступает через 2—4 месяца. Курс лечения составляет 4—6 месяцев, однако возможна поддерживающая терапия до 12 месяцев.
При нарушении сна и тревожных расстройствах пациентки нередко более чувствительны к так называемым «норадренергическим» антидепрессантам, которые также назначаются по одной таблетке ежедневно перед сном:
Во время лечения крайне важно продолжить заполнение менструальной карты, что помогает оценить его влияние на отдельные симптомы, выявить возможные побочные эффекты и при необходимости изменить дозу препарата или перейти на другой вид лечения.
Оценка эффективности лечения. Оценка эффективности терапии проводится по менструальным дневникам с ежедневной оценкой симптомов в баллах:
0 — симптомов нет;
1 — беспокоит слегка;
2 — беспокоит умеренно, но не нарушает повседневную жизнь;
3 — тяжелые симптомы, вызывающие обеспокоенность ими и/или их влиянием на повседневную жизнь.
Снижение в результате лечения интенсивности симптомов до 0—1 балла свидетельствует о правильности выбора терапии. Терапия ПМС долгосрочная, но не существует определенного мнения по поводу длительности терапии. Чаще всего это приходится решать индивидуально с каждой пациенткой.
Прогноз. Чаще благоприятный. При несоблюдении рекомендаций и отсутствии лечения возможен рецидив заболевания. Необходимо объяснить пациентке, что изменение образа жизни (соблюдение диеты, использование физических упражнений, массажа) приведет к улучшению самочувствия и качества жизни. Кроме того, следует уведомить больных, что симптомы ПМС возвращаются с прекращением терапии, могут увеличиваться с возрастом или после родов и отсутствуют в период беременности и менопаузы.
Предменструальный синдром – циклически повторяющийся симптомокомплекс, наблюдающийся во второй половине менструального цикла (за 3 -12 дней до менструации). Имеет индивидуальное течение, может характеризоваться головной болью, резкой раздражительностью или депрессией, плаксивостью, тошнотой, рвотой, кожным зудом, отеками, болями в животе и в области сердца, приступами сердцебиения и т. д. Нередко наблюдаются отеки, кожные высыпания, метеоризм, болезненное нагрубание молочных желез. В тяжелых случаях может развиться невроз.
Общие сведения
Предменструальным синдромом, или ПМС, называются возникающие во время менструального цикла (чаще во второй фазе) вегето-сосудистые, нейропсихические и обменно-эндокринные расстройства. Синонимами данного состояния, встречающимися в литературе, являются понятия «предменструальная болезнь», «синдром предменструального напряжения», «циклическая болезнь». С предменструальным синдром не понаслышке знакома каждая вторая женщина в возрасте после 30 лет, у женщин до 30 лет это состояние встречается несколько реже - в 20% случаев. Кроме того, проявления предменструального синдрома обычно являются спутниками эмоционально-неустойчивых, худощавых, астенического типа телосложения женщин, чаще занимающихся интеллектуальной сферой деятельности.
Причины предменструального синдрома
До настоящего времени гинекология как наука не может однозначно сказать, какие факторы и причины лежат в основе развитии предменструального синдрома. Считается, что способствуют возникновению и более тяжелому течению ПМС ранее перенесенные стрессы, нейроинфекции, хирургическое прерывание беременности (аборт), травмы и операции, а также различные гинекологические и общесоматические заболевания, создающие фон для проявлений предменструального синдрома.
Наиболее распространенным является мнение, что причинами, определяющими развитие предменструального синдрома, являются гормональные колебания, происходящие в женском организме в течение менструального цикла. Эти наблюдения лежат в основе гормональных теорий происхождения предменструального синдрома.
Одна из теорий рассматривает как основополагающую причину предменструального синдрома - изменение соотношения гормонов прогестерона и эстрогена во второй половине менструального цикла. Избыток выработки эстрогенов ведет к задержке жидкости в тканях, отекам, набуханию молочных желез, сердечно-сосудистым нарушениям. Влияние эстрогенов на структуры головного мозга вызывает нервно-эмциональные нарушения – депрессию или агрессию, раздражительность, плаксивость и т. д. Другая гормональная теория связывает предменструальный синдром с гиперсекрецией гормона пролактина, вызывающего задержку воды и натрия, изменения в грудных железах.
В развитии предменструального синдрома также доказана определенная роль простагландинов – гормоноподобных веществ, вырабатывающихся в тканях организма и участвующих в регуляции многих физиологических процессов. Избыток простагландинов вызывает мигренеподобные головные боли, пищеварительные расстройства, вегето-сосудистые реакции.
Другие многочисленные теории рассматривают в качестве причин возникновения предменструального синдрома расстройства водно-солевого обмена (теория водной интоксикации), дефицит витаминов (витамина А, В6) и микроэлементов (кальция, магния, цинка), генетический фактор, гипоталамические нарушения. Ряд исследователей полагает, что предменструальный синдром вызывается целым комплексом причин, которые являются индивидуальными в каждом клиническом случае. Поэтому диагностика предменструального синдрома имеет свою специфику и определенные сложности.
Симптомы предменструального синдрома
Исходя из ведущих симптомов, сопровождающих предменструальный синдром, различают следующие формы расстройств: нейропсихическая, цефалгическа, отечна, кризовая, атипичные. Часто эти формы предменструального синдрома не существуют изолированно, поэтому лечение ПМС обычно носит симптоматический характер.
Для нейропсихической формы предменструального синдрома характерны нарушения в эмоциональной и нервной сферах: бессонница, слабость, неустойчивость настроения, раздражительность, плаксивость, агрессия, утомляемость, беспричинная тоска, депрессия (вплоть до суицидальных мыслей), необоснованное чувство страха, сексуальные нарушения, слуховые и обонятельные расстройства, головокружение. На фоне нейропсихических расстройств также отмечаются нарушения со стороны аппетита, метеоризм (вздутие живота), болезненность и нагрубание грудных желез.
В клинической картине цефалгической формы предменструального синдрома ведущими являются вегето-сосудистые и неврологические симптомы: мигренеподобные приступы головной боли, понос, сердцебиение, боли в области сердца, гиперчувствительность к запахам и звукам, нервозность, бессонница. Характерной является головная боль, пульсирующая в висках, сопровождающаяся отечностью век, тошнотой и рвотой. Цефалгическая форма предменструального синдрома часто развивается у женщин с отягощенным анамнезом, перенесших черепно-мозговые травмы, нейроинфекции, тяжелые стрессы. Из сопутствующих патологий эти женщины обычно страдают сердечно-сосудистой патологией, гипертензией, желудочно-кишечными заболеваниями.
При отечной форме предменструального синдрома ведущим проявлением становится внутритканевая задержка жидкости и связанные с этим отеки лица и конечностей, увеличение веса, жажда, сниженное мочеотделение. Кроме того, отмечаются нагрубание молочных желез, зуд кожи, нарушение пищеварения (метеоризм, запоры, поносы), головные и суставные боли и т. д.
Течение кризовой формы предменструального синдрома проявляется симпато-адреналовыми кризами, характеризующимися приступами подъема артериального давления, тахикардии, сердечных болей без отклонений на ЭКГ, панического страха. Окончание криза, как правило, сопровождает обильное мочеотделение. Нередко приступы провоцируются стрессами и переутомлениями. Кризовая форма предменструального синдрома может развиваться из нелеченных цефалгической, нейропсихической или отечной форм и обычно проявляется после 40 лет. Фоном для протекания кризовой формы предменструального синдрома служат заболевания сердца, сосудов, почек, пищеварительного тракта.
К циклическим проявлениям атипичных форм предменструального синдрома относят: повышение температуры тела ( во второй фазе цикла до 37,5 °С), гиперсомнию (сонливость), офтальмоплегическую мигрень (головные боли с глазодвигательными нарушениями), аллергические реакции (язвенный стоматит и язвенный гингивит, астмоидный синдром, неукротимая рвота, иридоциклит, отек Квинке и др.).
При определении тяжести течения предменструального синдрома исходят из количества симптоматических проявлений, выделяя легкую и тяжелую форму предменструального синдрома. Легкая форма предменструального синдрома проявляется 3-4 характерными симптомами, появляющимися за 2-10 дней до начала менструации, либо наличием 1-2 значительно выраженных симптомов. При тяжелой форме предменструального синдрома количество симптомов увеличивается до 5-12, они появляются за 3-14 дней до начала менструации. При этом все они или несколько симптомов выражены значительно.
Кроме того, показателем тяжелой формы течения предменструального синдрома всегда является нарушение трудоспособности, вне зависимости от выраженности и количества других проявлений. Снижение трудоспособности обычно отмечается при нейропсихической форме предменструального синдрома.
Принято выделять три стадии в развитии предменструального синдрома:
- стадию компенсации – симптомы проявляются во вторую фазу менструального цикла и проходят с началом менструации; течение предменструального синдрома с годами не прогрессирует
- стадию субкомпенсации – количество симптомов увеличивается, тяжесть их усугубляется, проявления ПМС сопровождают всю менструацию; с возрастом течение предменструального синдрома утяжеляется
- стадию декомпенсации – раннее начало и позднее прекращение симптомов предменструального синдрома с незначительными «светлыми» промежутками, тяжелое течение ПМС.
Диагностика предменструального синдрома
Основным диагностическим критерием предменструального синдрома является цикличность, периодический характер возникающих накануне менструации жалоб и их исчезновение после менструации.
Диагноз «предменструальный синдром» может быть поставлен на основании следующих признаков:
- Состояние агрессии или депрессии.
- Эмоциональная неуравновешенность: перепады настроения, плаксивость, раздражительность, конфликтность.
- Плохое настроение, чувство тоски и безысходности.
- Состояние тревоги и страха.
- Снижение эмоционального тонуса и интереса к происходящим событиям.
- Повышенная утомляемость и слабость.
- Понижение внимания, ухудшение памяти.
- Изменение аппетита и вкусовых пристрастий, признаки булимии, увеличение веса.
- Бессонница или сонливость.
- Болезненное напряжение молочных желез, отеки
- Головные, мышечные или суставные боли.
- Ухудшение течения хронической экстрагенитальной патологии.
Проявление пяти из вышеперечисленных признаков при обязательном наличии хотя бы одного из четырех первых позволяет с уверенностью говорить о предменструальном синдроме. Важным звеном диагностики является ведение пациенткой дневника самонаблюдения, в котором она на протяжении 2-3 циклов должна отмечать все нарушения в своем самочувствии.
Исследование в крови гормонов (эстрадиола, прогестерона и пролактина) позволяет установить форму предменструального синдрома. Известно, что отечная форма сопровождается уменьшением уровня прогестерона во второй половине менструального цикла. Цефалгическая, нейропсихическая и кризовая формы предменструального синдрома характеризуются повышением в крови уровня пролактина. Назначение дополнительных методов диагностики диктуется формой предменструального синдрома и ведущими жалобами.
Выраженное проявление церебральных симптомов (головные боли, обмороки, головокружение) является показанием для проведения МРТ или КТ головного мозга для исключения его очаговых поражений. Показательными при нейропсихической, отечной, цефалгической и кризовой формах предменструального цикла являются результаты ЭЭГ. В диагностике отечной формы предменструального синдрома большую роль играет измерение суточного диуреза, учет количества выпитой жидкости, проведение проб для исследования выделительной функции почек (например, проба Зимницкого, проба Реберга). При болезненном нагрубании молочных желез необходимо проведение УЗИ молочных желез или маммографии для исключения органической патологии.
Обследование женщин, страдающих той или иной формой предменструального синдрома, проводится с участием врачей различных специальностей: невролога, терапевта, кардиолога, эндокринолога, психиатра и т. д. Назначаемое симптоматическое лечение, как правило, приводит к улучшению самочувствия во второй половине менструального цикла.
Лечение предменструального синдрома
В лечении предменструального синдрома применяются медикаментозные и немедикаментозные методы. Немедикаментозная терапия включает в себя психотерапевтическое лечение, соблюдение режима труда и полноценного отдыха, лечебную физкультуру, физиотерапию. Важным моментом является соблюдение сбалансированного рациона питания с употреблением достаточного количества растительного и животного белка, растительной клетчатки, витаминов. Во второй половине менструального цикла следует ограничить употребление углеводов, животных жиров, сахара, соли, кофеина, шоколада, спиртных напитков.
Медикаментозное лечение назначается врачом-специалистом с учетом ведущих проявлений предменструального синдрома. Поскольку нейропсихические проявления выражены при всех формах предменструального синдрома, то практически всем пациенткам показан прием седативных (успокоительных) препаратов за несколько дней до предполагаемого появления симптомов. Симптоматическое лечение предменструального синдрома предполагает применение болеутоляющих, мочегонных, противоаллергических препаратов.
Ведущее место в медикаментозном лечении предменструального синдрома занимает специфическая гормональная терапия препаратами-аналогами прогестерона. Следует помнить, что лечение предменструального синдрома – это длительный, иногда продолжающийся на протяжении всего репродуктивного периода процесс, требующий от женщины внутренней дисциплины и неуклонного выполнения всех предписаний врача.
Предменструальный синдром (ПМС)
Предменструальным синдромом называется симптомокомплекс, который характеризуется нервно-психическими, обменно-эндокринными и вегето-сосудистыми расстройствами, возникающими во второй фазе менструального цикла (примерно за 3-10 дней) и прекращающимися либо в начале месячных, либо сразу после их завершения.
Другие названия предменструального синдрома (ПМС) – предменструальная болезнь, синдром предменструального напряжения или циклическая болезнь.
Как правило, ПМС диагностируется у женщин после 30 лет (встречается у 50% представительниц слабого пола), тогда как в юном и молодом возрасте он знаком лишь каждой пятой женщине.
В зависимости от преобладания тех или иных проявлений различают 6 форм предменструальной болезни:
- нейропсихическая;
- отечная;
- цефалгическая;
- атипичная;
- кризовая;
- смешанная.
По количеству проявлений, их продолжительности и интенсивности выделяют 2 формы ПМС:
- легкая. Возникает 3-4 признака за 3-10 дней до месячных, и наиболее выражены из них 1-2;
- тяжелая. Возникает 5-12 признаков за 3-14 дней до месячных, и максимально выражены 2-5 из них, либо все 12.
Но, несмотря на количество симптомов и их длительность, в случае снижения работоспособности говорят о тяжелом течении ПМС.
- компенсированная. Симптомы появляются накануне менструаций и исчезают с их началом, при этом с годами признаки не усиливаются;
- субкомпенсированная. Отмечается прогрессирование симптомов (возрастает их количество, продолжительность и интенсивность);
- декомпенсированная . Наблюдается тяжелое течение ПМС, со временем уменьшается длительность «светлых» промежутков.
В настоящее время причины и механизм развития ПМС изучены недостаточно.
Существует несколько теорий, объясняющих развитие данного синдрома, хотя ни одна из них не охватывает весь патогенез его возникновения. И если ранее считалось, что циклическое состояние характерно для женщин с ановуляторным циклом, то сейчас достоверно известно, что предменструальной болезнью страдают и пациентки с регулярными овуляциями.
Решающую роль в возникновении ПМС играет не содержание половых гормонов (оно может быть в норме), а колебания их уровня на протяжении цикла, на которые реагируют участки мозга, отвечающие за эмоциональное состояние и поведение.
Гормональная теория
Данная теория объясняет ПМС нарушением пропорции гестагенов и эстрогенов в пользу последних. Под действием эстрогенов в организме задерживаются натрий и жидкость (отеки), кроме того, они провоцируют синтез альдостерона (задержка жидкости). Эстрогенные гормоны накапливаются в головном мозге, что вызывает возникновение психоневрологической симптоматики; их избыток уменьшает содержание калия и глюкозы и способствует возникновению сердечных болей, утомляемости и гиподинамии.
Увеличение пролактина
Пролактин повышается в норме во 2-ую фазу цикла, в это же время отмечается и гиперчувствительность органов-мишеней, в частности молочных желез (боль, нагрубание). Пролактин также влияет на гормоны надпочечников: усиливает выброс альдостерона, который задерживает жидкость и вызывает отеки.
Простагландиновая теория
Нарушается синтез простагландинов, которые вырабатываются почти во всех органах. Многие симптомы ПМС схожи с признаками гиперпростагландинемии (головные боли, диспепсические расстройства, эмоциональная лабильность).
Аллергическая теория
Объясняет ПМС с точки зрения гиперчувствительности организма к собственному прогестерону.
Теория водной интоксикации
Объясняет ПМС расстройством водно-солевого обмена.
Среди других версий, рассматривающих причины появления ПМС, можно отметить теорию психосоматических нарушений (соматические нарушения ведут к возникновению психических реакций), теорию гиповитаминоза (нехватка витамина В6) и минералов (магния, цинка и кальция) и другие.
К предрасполагающим факторам ПМС относят:
- генетическую предрасположенность;
- нарушения психики в подростковом и послеродовом периоде;
- инфекционные заболевания;
- неправильное питание;
- стрессы;
- частую перемену климата;
- эмоционально-психическую лабильность; ;
- хронические заболевания (гипертония, болезни сердца, патология щитовидки);
- употребление алкоголя;
- роды и аборты.
Как уже было указано, признаки ПМС возникают за 2-10 дней до месячных и зависят от клинической формы патологии, то есть от преобладания тех или иных симптомов.
Нейропсихическая форма
Характеризуется эмоциональной неустойчивостью:
- плаксивость;
- немотивированная агрессия или тоска, доходящая до депрессии;
- нарушение сна;
- раздражительность;
- слабость и быстрая утомляемость;
- периоды страха;
- ослабление либидо;
- мысли о самоубийстве;
- забывчивость;
- обострение обоняния;
- слуховые галлюцинации;
- и прочие.
Кроме того, имеют место и другие признаки: онемение рук, головные боли, сниженный аппетит, вздутие живота.
Отечная форма
В данном случае преобладают:
- отечность лица и конечностей;
- болезненность и нагрубание молочных желез;
- потливость; ;
- жажда;
- увеличение веса (и за счет скрытых отеков);
- головные и суставные боли;
- отрицательный диурез;
- слабость.
Цефалгическая форма
Эта форма отличается преобладанием вегето-сосудистой и неврологической симптоматики. Характерны:
- головные боли по типу мигренозных;
- тошнота и рвота; (признак повышенного содержания простагландинов);
- сердцебиение, сердечные боли;
- головокружение;
- непереносимость запахов;
- агрессивность.
Кризовая форма
Протекает по типу симпатоадреналовых кризов или «психических атак», которые отличаются:
- повышением давления;
- учащением пульса;
- сердечными болями, хотя на ЭКГ изменения отсутствуют;
- внезапными приступами страха.
Атипичная форма
Протекает по типу гипертермической (с повышением температуры до 38 градусов), гиперсомнической (характеризуется дневной сонливостью), аллергической (появление аллергических реакций, не исключая отека Квинке), язвенной (гингивит и стоматит) и иридоциклической (воспаление радужки и цилиарного тела) форм.
Смешанная форма
Отличается сочетанием нескольких описанных форм ПМС.
Рекомендуется проводить дифференциальную диагностику синдрома предменструального напряжения. Это состояние следует отличать от следующих заболеваний:
- психической патологии (шизофрении, эндогенной депрессии и прочих);
- хронических заболеваний почек;
- мигрени;
- образований головного мозга;
- воспаления оболочек спинного мозга; ; ;
- артериальной гипертензии;
- патологии щитовидной железы.
При всех перечисленных заболеваниях пациентка предъявляет жалобы независимо от фазы менструального цикла, тогда как при ПМС симптоматика возникает накануне менструации.
Кроме того, безусловно, проявления ПМС во многом схожи с признаками беременности на ранних сроках. В этом случае легко разрешить сомнения, самостоятельно проведя домашний тест на беременность или сдав кровь на ХГЧ.
Диагностика синдрома предменструального напряжения имеет некоторые сложности: далеко не все женщины обращаются со своими жалобами к гинекологу, большинство проходят лечение у невролога или терапевта.
При обращении на прием врач должен тщательно собрать анамнез и изучить жалобы, а в ходе беседы установить связь перечисленных симптомов с окончанием второй фазы цикла и подтвердить их цикличность. Не менее важно удостовериться в отсутствии у пациентки психических заболеваний.
Затем женщине предлагается отметить имеющиеся у нее признаки из следующего списка:
- эмоциональная неустойчивость (беспричинный плач, внезапная смена настроения, раздражительность);
- склонность к агрессии или депрессии;
- ощущение тревоги, страха смерти, напряжение;
- сниженное настроение, безысходность, тоска;
- потеря интереса к привычному для нее образу жизни;
- повышенная утомляемость, слабость;
- невозможность концентрации;
- повышенный или сниженный аппетит, булимия;
- нарушение сна;
- ощущение нагрубания, болезненности молочных желез, а также отеки, головные боли, патологическая прибавка веса, боли в мышцах или суставах.
Диагноз «ПМС» устанавливается, если специалист констатирует наличие у пациентки пяти признаков, с обязательным присутствием одного из первых четырех перечисленных.
Обязательно назначается анализ крови на пролактин, эстрадиол и прогестерон во вторую фазу цикла, на основании полученных результатов определяют предполагаемую форму ПМС. Так, отечная форма характеризуется снижением уровня прогестерона. А нейропсихическая, цефалгическая и кризовые формы отличаются повышенным пролактином.
Дальнейшие обследования различаются в зависимости от формы ПМС.
Нейропсихическая
- осмотр невролога и психиатра;
- рентгенография черепа;
- электроэнцефалография (выявление функциональных нарушений в лимбических структурах мозга).
Отечная
- сдача БАК;
- исследование выделительной почечной функции и измерение диуреза (выделяемой жидкости на 500-600мл меньше потребляемой); и УЗИ молочных желез в первую фазу цикла с целью дифференциации мастопатии от мастодинии (болезненности молочных желез).
Кризовая
- УЗИ надпочечников (исключить опухоль);
- сдача анализов на катехоламины (кровь и моча);
- осмотр офтальмолога (глазное дно и поля зрения);
- рентген черепа (признаки повышенного внутричерепного давления); (исключить опухоль).
Также необходима консультация терапевта и ведение дневника артериального давления (исключить гипертоническую болезнь).
Цефалгическая
- электроэнцефалография, на которой выявляются диффузные изменения электрической активности мозга (тип десинхронизации ритмики коры);
- КТ головного мозга;
- осмотр офтальмолога (глазное дно);
- рентген черепа и шейного отдела позвоночника.
И при всех формах ПМС необходимы консультации психотерапевта, эндокринолога и невролога.
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Терапия ПМС начинается с разъяснения пациентке ее состояния, нормализации режима труда, отдыха и сна (не менее 8 часов в сутки), исключения стрессовых ситуаций, и, конечно, назначения диеты.
Женщины с синдромом предменструального напряжения должны придерживаться, особенно во вторую фазу цикла, следующего рациона питания:
- исключаются острые и пряные блюда:
- ограничивается соль;
- налагается запрет на употребление крепкого кофе, чая и шоколада;
- уменьшается потребление жиров, а при некоторых видах ПМС - и животных белков.
Основной акцент диеты делается на потребление сложных углеводов: цельнозерновые каши, овощи и фрукты, картофель.
В случае абсолютной или относительной гиперэстрогении назначаются гестагены (норколут, дюфастон, утрожестан) во второй фазе цикла.
При нейропсихических признаках ПМС показ прием успокоительных и легких транквилизаторов за 2-3 дня до месячных (грандаксин, рудотель, феназепам, сибазон), а также антидепрессантов (флуоксетин, амитриптилин). Хорошим успокаивающим, нормализующим сон и расслабляющим эффектом обладает магнеВ6. Седативным эффектом обладают и фиточаи, такие как «Эскулап» (днем), «Гипнос» (ночью).
При отечной форме назначаются мочегонные препараты (спиронолактон) и мочегонные чаи.
Антигистаминные препараты (терален, супрастин, диазолин) показаны при атипичной (аллергической) и отечной формах ПМС.
При гиперпростагландинемии показан прием нестероидных противовоспалительных препаратов (ибупрофен, индометацин, диклофенак), которые подавляют выработку простагландинов.
И, безусловно, незаменимыми препаратами при ПМС являются комбинированные оральные контрацептивы из группы монофазных (джес, логест, жанин), которые подавляют выработку собственных гормонов, тем самым нивелируя проявления патологического симптомокомплекса.
Курс терапии синдрома предменструального напряжения в среднем составляет 3-6 месяцев.
ПМС, лечением которого женщина не занималась, грозит в будущем тяжелым течением климактерического синдрома. Прогноз при предменструальной болезни благоприятный.
Читайте также:
