Профилактика ИБС при артериальной гипертензии. Ингибиторы АПФ
Добавил пользователь Евгений Кузнецов Обновлено: 17.01.2026
Цель обзора. Описать возможности применения ингибиторов ангиотензинпревращающего фермента (иАПФ) у пациентов с ишемической болезнью сердца (ИБС). Пациенты высокого риска сердечно сосудистых заболеваний (ССЗ) нуждаются в комплексной терапии, направленной на снижение сердечно-сосудистого риска. В состав терапии входят дезагреганты, статины, ингибиторы АПФ и бета-блокаторы. Блокада ренин-ангиотензин-альдостероновой системы (РААС) служит основной мишенью для воздействия у пациентов с ИБС и артериальной гипертензией. С теоретических позиций, когда мы назначаем иАПФ, то рассчитываем не столько на быстрый гипотензивный эффект, который достигают при блокаде плазменной РААС, сколько на органопротекторные свойства иАПФ, связанные с блокадой РААС на тканевом уровне, проявляющиеся при их длительном применении, а именно - начиная с 3—4-й недели лечения. Эти эффекты позволяют снизить опасность развития инсульта, инфаркта, замедлить развитие артериальной гипертензии (АГ), хронической сердечной недостаточности (ХСН) и хронической почечной недостаточности (ХПН), иными словами, надеяться на улучшение прогноза пациентов с различными сердечно-сосудистыми заболеваниями.
Заключение. Два ингибитора АПФ доказали свою эффективность при лечении больных с ИБС: периндоприл и рамиприл. В обзоре рассмотрены клинические исследования, показавшие эффективность периндоприла в лечении пациентов с сердечно-сосудистыми заболеваниями.
Блокада ренин-ангиотензин-альдостероновой системы (РААС) остается важной целью в лечении больных с сердчено-сосудистыми заболеваниями (ССЗ). Ингибиторы ангиотензинпревращающего фермента (иАПФ), блокаторы ангиотензиновых рецепторов (БАР), антагонисты альдостерона, блокаторы ренина призваны помочь практикующему врачу в решении данной задачи. Традиционно лечение пациента с ишемической болезнью сердца (ИБС) и артериальной гипертензией (АГ) мы начинаем с назначения иАПФ. Привлекает их высокая эффективность и доказанная безопасность [1]. Вспоминая историю открытия данного класса препаратов, мы воздаем должное гремучей змее Jararaca, а точнее - ее яду, когда в 1965 г. Ferreira обнаружил его способность стабилизировать брадикинин, а в 1971 г. был создан первый ингибитор АПФ тепротид, который вводился внутривенно. В 1975 г. в той же лаборатории фирмы “Squibb” Cushman и Ondetti синтезировали первый пероральный иАПФ, получивший название “каптоприл”, а через 3 года родилось предположение о существовании локальной или тканевой РААС, которая функционирует в органах-мишенях, прежде всего в сердце, почках, мозге, сосудах, периферической мускулатуре [2].
Ангиотензин II стимулирует пролиферацию клеток и процессы, получившие название ремоделирования органов и тканей. В мозге это приводит к ускорению атеросклеротического поражения сосудов, что увеличивает риск развития инсульта. Гипертрофия, пролиферация гладкомышечных клеток периферических сосудов сопровождаются развитием АГ. Ремоделирование сердца проявляется гипертрофией миокарда, развитием фиброза миокарда и гибелью кардиомиоцитов (некроз и/или апоптоз). В итоге происходят дилатация левого желудочка и развитие симптомов ХСН. В почках хроническая активация локальной РААС (увеличение продукции ангиотензина II и альдостерона) сопровождается развитием клубочковой гипертензии с последующей гибелью клубочков, постепенным снижением фильтрации и ростом протеинурии, потерей электролитов, снижением диуреза и появлением признаков хронической почечной недостаточности (ХПН). Поэтому с теоретических позиций, когда мы назначаем иАПФ, то рассчитываем не столько на быстрый гипотензивный эффект, который достигают при блокаде плазменной РААС, сколько на органопротекторные свойства иАПФ, проявляющиеся при их длительном применении и связанные с блокадой РААС на тканевом уровне. Эти эффекты, проявляющиеся начиная с 3—4-й недели лечения, позволяют снизить риск развития инсульта, инфаркта, замедлить развитие АГ, ХСН и ХПН, иными словами, улучшают прогноз пациентов с различными сердечно-сосудистыми заболеваниями [3].
Одним из иАПФ c доказанной эффективностью является периндоприл. Обладая умеренным антигипертензивным действием, препарат оказывает благоприятное влияние на сердечно-сосудистое ремоделирование и эндотелиальную дисфункцию у пациентов с сердечной недостаточностью 6. Экспериментально доказано воздействие периндоприла на атеросклеротический процесс: отмечено сокращение зоны атеросклероза, менее выраженная фрагментация атеросклеротической бляшки и ее стабилизация, отмечено также снижение накопления липидов в атероматозной зоне сонной артерии, т.е. препарат оказывает влияние на прогрессирование атеросклероза. [6].
У больных с сердечной недостаточностью периндоприл, по сравнению с другими ингибиторами АПФ (такими как каптоприл, эналаприл) с меньшей частотой вызывает гипотонию первой дозы .Cледует отметить хорошую переносимость препарата даже у пациентов старческого возраста [7] и лиц с недавно перенесенным ишемическим инсультом.
Рассмотрим основные исследования, которые с позиций “медицины доказательств” подтверждают показания к применению периндоприла. В настоящее время хорошо известно, что применение периндоприла эффективно на большинстве этапов сердечно-сосудистого континуума. Применительно к пациентам с артериальной гипертензией высокого риска наиболее важными являются результаты исследования ASCOT (Anglo-Scandinavian Cardiac Outcomes Trial) [1,8]. Его отличительной чертой были высокий средний возраст и наличие большинства мужчин в данном исследовании, которые расценивались как самостоятельные факторы риска сердечно-сосудистых осложнений. Кроме того, в исследовании была более высокая, чем в целом среди пациентов с АГ, частота сахарного диабета типа 2 и заболеваний периферических артерий. Важно и то, что большинство рандомизированных пациентов имели избыточную массу тела, нарушения липидного и углеводного обмена.К концу исследования 77,8% больных получали комбинированную антигипертензивную терапию. Выявлено значительное достоверное различие по вторичным конечным точкам в пользу комбинации амлодипин + периндоприл. Так, частота случаев смерти от всех причин была ниже на 11%, нефатального инфаркта миокарда – на 13%, всех случаев смерти по сердечно-сосудистым причинам – на 24%, фатальных и нефатальных инсультов – на 23%. Кроме того, при применении комбинации амлодипин + периндоприл вероятность развития новых случаев сахарного диабета оказалась ниже на 30% по сравнению с комбинацией атенолол + бендрофлуметиазид, что, по-видимому, обусловлено большей «метаболической безопасностью» комбинации антагониста кальция и ИАПФ.
Субисследование CAFE – Conduit Artery Functional Evaluation показало, что комбинация амлодипин + периндоприл достоверно улучшала эластичность крупных артерий и ее применение достоверно снижало риск развития сахарного диабета [9].
Комбинации с использованием периндоприла представляются наиболее эффективными при ведении пациентов с высоким риском сердечно-сосудистых осложнений, что подтверждается результатами исследований ADVANCE (Action in Diabetes and VAscular Disease: preterax and DIAMICRON MR Controlled Evaluation) и HYVET (Hypertension in a Very Elderly Trial), выполненных, соответственно, у пациентов с сахарным диабетом типа 2 и пациентов с АГ старше 80 лет [10].
Учитывая фармакодинамические свойства ингибиторов АПФ логично использовать данную группу препаратов не только при артериальной гипертонии, дисфункции левого желудочка, инфаркте миокарда и сердечной недостаточности, но и у больных стабильной стенокардией. Подтверждение этим предположениям были получены в исследовании EUROPA (the European tral on Reduction Of cardiac events with stable coronary Artery disease study), целью которого было изучение влияния ингибитора АПФ периндоприла на частоту сердечно-сосудистых событий и смерти от сердечно-сосудистых заболеваний у больных стабильной стенокардией без признаков сердечной недостаточности [1, 7,11]. Исследование проходило в 24 европейских странах, в него включали пациентов обоего пола старше 18 лет без клинических признаков сердечной недостаточности с подтвержденным диагнозом ИБС стабильного течения. Диагноз ИБС подтверждался наличием инфаркта миокарда в анамнезе или хирургической реваскуляризацией коронарных артерий не менее чем за 6 мес до скрининга, или наличием стенозирующего атеросклероза, по данным коронарографии, или положительным тестом на нагрузки у мужчин.
В исследовании были рандомизированы 12 218 пациентов. Все больные в течение 2 нед получали 4 мг/сут периндоприла, затем следующие 2 нед дозу увеличивали до 8 мг/сут. У пациентов старше 70 лет стартовая доза была 2 мг и далее в течение месяца титровалась до 8 мг.
В дальнейшем все пациенты были рандомизированы, одна группа получала 8 мг/сут периндоприла (n=6110), другая – плацебо (n=6108). Минимальная длительность наблюдения составила 3 года, средний срок наблюдения – 4,2 года, среднее время приема препарата – 3,7 года. Периндоприл назначался дополнительно к другим лекарственным препаратам. Так, 92% пациентов принимали антитромбоцитарные препараты, 63% – b-адреноблокаторы, 56% – липидснижающие средства, 44% – нитраты, 32% – антагонисты кальция.
Первичная конечная точка представляла собой комбинацию сердечно-сосудистой смертности, несмертельного инфаркта миокарда и остановки сердца с успешными реанимационными мероприятиями. Вторичными конечными точками являлись: общая смертность, несмертельного инфаркта миокарда, нестабильной стенокардии, остановки сердца с успешными реанимационными мероприятиями; сумма сердечно-сосудистой смертности и несмертельного инфаркта миокарда; отдельные компоненты последней суммы; необходимость в проведении реваскуляризационных процедур; развитие инсульта, госпитализация в связи с сердечной недостаточностью.
В группе пациентов, получающих периндоприл, было 488 (8%) случаев сердечно-сосудистой смерти, несмертельного инфаркта миокарда или остановки сердца с успешной реанимацией, в группе плацебо – 603 (10%) случаев.
На фоне терапии периндоприлом отмечено достоверное уменьшение относительного риска на 20%. Препарат был эффективен в любом возрасте независимо от наличия артериальной гипертонии, сахарного диабета и инфаркта миокарда в анамнезе.
Следует обратить внимание на схожую эффективность периндоприла у пациентов с артериальной гипертонией и нормотоников. Более того, уменьшение сердечно-сосудистой заболеваемости нельзя объяснить простым снижением артериального давления (на 5/2 мм рт.ст.). Т акой же феномен отмечался в исследовании HOPE, в котором пациенты высокого риска ССЗ получали рамиприл. То есть, можно говорить о дополнительных свойствах иАПФ за пределами их антигипертензивного действия.
В ходе исследования была также продемонстрирована хорошая переносимость 8 мг периндоприла. Специфические побочные действия, такие как кашель, гипотензия, повышение уровня креатинина регистрировались редко и были сопоставимы с плацебо.
Таким образом, исследование EUROPA открыло новые горизонты для применения ингибиторов АПФ. Получены четкие доказательства необходимости использования ингибитора АПФ периндоприла у пациентов с ИБС независимо от наличия факторов риска и показателей сократительной функции левого желудочка. Если вспомнить сердечно-сосудистый континуум, то теперь мы можем с уверенностью говорить о том, что ингибиторы АПФ действуют на все его звенья, начиная с факторов риска (артериальная гипертония, сахарный диабет) и заканчивая сердечно-сосудистой смертью.
В рамках проекта EUROPA было выполнено несколько дополнительных субисследований. PERTINENT (PERin-dopril – Thrombosis, InflammatioN, Endo-thelial dysfunction and Neurohormonal activation Trial) выявило положительное влияние периндоприла на маркеры атеросклероза (фибриноген, С-реактивный белок, Д-димер, фактор Виллебранда, хромогранин и эндотелиальную NO-синтазу). Терапия периндоприлом способствовала восстановлению нарушенного баланса ангиотензин (АТ) II/брадикинин (снижение AТII и увеличение брадикинина) и снижению уровня фактора некроза опухоли-aлфа. На фоне приема периндоприла наблюдалось достоверное повышение уровня брадикинина, который положительно коррелировал с увеличением активности eNOS и снижением скорости эндотелиального апоптоза.
PERFECT (PERin-dopril Function of the Endothelium in Coronary artery disease Trial) показало благоприятное влияние периндоприла на эндотелиальную регуляцию сосудистого тонуса, по данным ультразвукового исследования.
PERSPECTIVE (PERindopril’S Prospective Effect on Coronary aTherosclerosis by angiographical and IntraVascular ultrasound Evaluation) продемонстрировало положительную динамику атеросклеротического процесса в коронарных артериях, по данным внутрисосудистого ультразвукового исследования, при терапии периндоприлом.
Необходимо отметить, что периндоприл отличается наиболее выраженным эндотелий-протективным действием и способностью уменьшать апоптоз эндотелиальных клеток по сравнению с другими ИАПФ.
Исследование PEP-CHF (Perindopril in Elderly People with Chronic Heart Failure) ставило своей целью сравнить влияние периндоприла и плацебо на заболеваемость и смертность у пожилых людей с диастолической дисфункцией. В него были включены 852 пациента, средний возраст которых составил 75 лет.Терапия периндоприлом (4 мг/сут, средняя продолжительность 26 мес) привела к снижению общей смертности, сердечно-сосудистой смертности, госпитализации в связи с ХСН, необходимости в назначении диуретиков, длительности госпитализации, снижению функционального класса и улучшению показателей 6-минутного теста ходьбы [7].
В исследовании PERSUADE (PERin-dopril SUbstudy in coronary Artery Disease and diabEtes), посвященном изучению особенностей поражения артерий при сочетании ИБС и сахарного диабета (субисследование EUROPA), у 1502 пациентов (около 15% пациентов от числа включенных в исследование) с сочетанием ИБС и сахарного диабета выявлено снижение риска развития по первичной комбинированной точке при терапии престариумом на 19% (в основном исследовании аналогичный показатель снизился на 20%) [12].
В настоящее время появляются качественные дженерические препараты периндоприла, которые позволяют снизить стоимость лечения конкретного пациента.
На основании полученных результатов можно с уверенностью заключить, что благоприятные эффекты периндоприла на течение сердечно-сосудистых заболеваний связаны с его васкулопротективным и, в конечном итоге, его антиатеросклеротическим действием.
Список литературы:
1. Карпов Ю.А. Периндоприл: клиническая эффективность у всех больных с сосудистым заболеванием или высоким его риском через вазопротекцию. Consilium medicum –2009;1: 51-5.
2. Мареев В. Ю. Четверть века эры ингибиторов АПФ в кардиологии. Рус мед журн 2000; 8 (15): 602-9.
3. Мареев В.Ю. Новый век - эра применения ингибиторов ангиотензинпревращающего фермента в кардиологии. Сердечная недостаточность. 2001; 4:149–51.
4. Недогода С.В. Престариум А в лечении артериальной гипертензии и пациентов высокого риска: почему ему отдается предпочтение? Consilium medicum – 2010; 1:. 45-9.
5. Терещенко Н. EUROPA открывает новые горизонты применения ингибиторов АПФ. Consilium medicum –2003; 11:664-8.
6. Ferrari R, Pasanisi G, Notarstefano P et al. Angiotensin-converting enzyme inhibition in cardiovascular disease: evidence with perindopril. Expert Rev Cardiovasc Ther 2005; 3: 15–29.
7. Cleland JG, Tendera M, Adamus J et al. The perindopril in elderly people with chronic heart failure (PEP-CHF) study. Eur Heart J 2006; 27: 2338–45.
8. Dahlof B, Sever PS, Poulter NR et al. ASCOT Investigators. Prevention of cardiovascular events with an antihypertensive regimen of amlodipine adding perindopril as required versus atenolol adding bendroflumethiazide as required, in the Anglo-Scandinavian Cardiac Outcomes Trial-Blood Pressure Lowering Arm (ASCOT-BPLA): a multicentre randomised controlled trial. Lancet 2005; 366:895–906.
9. Hughes AD, Thurston H, O’Rourke M. CAFE Investigators; Anglo-Scandinavian Cardiac Outcomes Trial Investigators; CAFE Steering Committee and Writing Committee. Differential impact of blood pressure-lowering drugs on central aortic pressure and clinical outcomes: principal results of the Conduit Artery Function Evaluation (CAFE) study. Circulation 2006; 113:1213–25.
10. ADVANCE Collaborative Group. Effects of fixed combination of perindopril and indapamide on macrovascular and microvascular outcomes in patients with type 2 diabetes mellitus (the ADVANCE trial): a randomised controlled trial. Lancet 2007.
11. Efficacy of perindopril in reduction of cardiovascular events among patients with stable coronary artery disease randomized, double-blind, placebo-controlled, multicentre trial (the EUROPA study). Lancet 2003; 362:782–8.
12. Daly CA, Fox KM, Remme WJ et al. The effect of perindopril on cardiovascular morbidity and mortality in patients with diabetes in the EUROPA study: results from the PERSUADE substudy. Eur Heart J 2005.
Профилактика ИБС при артериальной гипертензии. Ингибиторы АПФ
Показания и противопоказания к назначению ингибиторов АПФ. Ингибиторы АПФ при инфаркте миокарда
Основываясь на данных многоцентровых исследований, американские эксперты (Т. J. Ryan et al., 1996, 1999) рекомендуют начинать лечение ингибиторами АПФ per os в течение первых суток после возникновения инфаркта миокарда (при отсутствии гипотензии и других противопоказаний к применению ингибиторов АПФ).
Эти препараты обьгано назначают после проведения тромболизиса либо первичной ангиопластики и стабилизации артериального давления. Итак, назначение ингибиторов АПФ показано:
- больным инфарктом миокарда, а также перенесшим инфаркт миокарда, у которых отмечаются клинические признаки систолической сердечной недостаточности и/или фракция изгнания левого желудочка < 40 %.
Противопоказания к назначению ингибиторов АПФ при инфаркте миокарда:
- систолическое артериальное давление < 100 мм рт. ст.:
- признаки почечной недостаточности;
- двусторонний стеноз почечных артерий в анамнезе;
- аллергия к ингибиторам АПФ.
Терапию ингибиторами АПФ начинают с малых доз, как при лечении сердечной недостаточности, которые в течение последующих 24—48 ч постепенно повышают до терапевтических. Развитие гипотензии — основное препятствие при использовании ингибиторов АПФ у больных инфарктом миокарда, особенно на фоне назначения нитратов и бета-блокаторов.
Как отмечает А. Р. Maggioni (1999), у больных старше 75 лет риск развития гипотензии повышен, а возможность снизить смертность путём назначения ингибиторов АПФ не доказана.
В исследовании ATLAS, M. Packer, 1998; M. Packer et al., 1999) была показана целесообразность назначения больным с сердечной недостаточностью высоких доз ингибиторов АПФ, в частности лизиноприла (32,5—35 мг в сутки). При наблюдении за 3164 больными с фракцией изгнания < 30 % выяснилось, что приём в течение 3—5 лет высоких (n = 1568) по сравнению с использованием малых (2,5—5 мг в сутки) доз лизиноприла (п = 1596) приводит к существенному снижению суммарного показателя смертности и частоты госпитализаций на 12 % (р = 0,002).
Конечно, если нет других показаний к их назначению, в частности артериальной гипертензии. Остальным пациентам, перенесшим инфаркт миокарда, рекомендуется пожизненный приём ингибиторов АПФ (при отсутствии противопоказаний). Однако после завершения исследования НОРЕ рекомендации об избирательном назначении больным, перенесшим инфаркт миокарда, ингибиторов АПФ выглядят устаревшими.
Положительные результаты исследования HOPE (S. Yusuf, 1999; The Heart Outcomes Prevention Evaluation Study Investigators, 2000) свидетельствуют в пользу назначения рамиприла всем больным ИБС, а также пациентам после инсульта, с патологией периферических артерий, страдающим сахарным диабетом. Это большое международное исследование включало 9541 больного.
При наблюдении в течение 6 лет оказалось, что приём рамиприла сопровождался по сравнению с плацебо существенным снижением смертности от сердечно-сосудистых заболеваний, частоты развития инфаркта миокарда и инсульта. Эти новые данные свидетельствуют в пользу хронического приёма рамиприла больными ИБС, в том числе после инфаркта миокарда.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Ингибиторы АПФ в лечении гипертензии
Новые возможности лечения артериальной гипертонии открылись при дальнейшем изучении гуморальных механизмов регуляции кровяного давления. В частности, было показано, что в оптимальном функционировании сердца, состоянии периферической сосудистой сети, водно-солевого обмена большую роль играет механизм стимуляции ренин-ангиотензин-альдостероновой системы. Находящийся в плазме и тканях неактивный ангиотензин I (AT I) при активации с участием ангиотензинпревращающего фермента переходит в ангиотензин II (AT II), который является сильнейшим активатором вазоконстрикции для всей периферической сосудистой сети. AT II стимулирует продукцию альдостерона, то есть активно способствует задержке натрия и воды, увеличению объема внеклеточной жидкости, повышению МО. Таким образом, роль AT II в механизме повышения периферического сопротивления и АД очень велика.
Для понимания эффекта AT II важно помнить и та, что было установлено наличие не только плазменного ангиотен-зина и ренина, но и тканевого (особенна в сердце, сосудистой стенке, почках). В этих же тканях найден субстрат, обеспечивающий конверсию AT I в AT II. На уровне стенки сосудов, а именно их мышечного слоя и эндотелия доказан автономнын синтез ангиотензина и рениноподобной субстации, образующей при активации вазоактивные вещества, а также продукты, способствующие гиперплазии и гипертрофии мышечных клеток.
Сосудистый эндогенный AT II вызывает вазоконстрикцию путем высвобождения норадреналина из нервных окончаний. AT II продуцируется и в крупных артериях, обуславливая повышение их жесткости в связи с увеличением симпатических влияний. Это, в свою очередь, усиливает сосудистое сопротивление, гипертензивный эффект.
Локальная система AT II способствует развитию гипертрофии миокарда, особенно в условиях гипертензии, что усугубляет нарастание и стабилизацию АГ. Очень важную роль в механизме повышения АД играет стимуляция адреналбвой системы. При этом активируется синтез альдостерона. На основании этих данных создана новая группа лечебных препаратов ингибиторов ангиотензинпревращающего фермента (ИАПФ). Наиболее употребительны из них каптоприл и эналаприл(эднит).
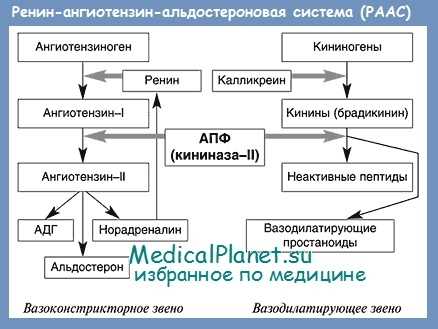
В отличие от вазодилататоров, ИАПФ непосредственно не расширяют сосуды, они снижают инактивацию брадикинина и, напротив, способствуют активации простациклина, а также тормозят высвобождение норадреналина в окончаниях нервов. В результате значительным образом понижается степень вазоконстрикции микрососудов. Одновременно понижение симпатической активности ведет к повышению растяжимости крупных сосудов.
Прямого действия на почки ИАПФ не оказывают, но, повышая расширение почечных сосудов и тормозя активацию альдостербна, способствуют уменьшению объема внутриклеточной жидкости, что снижает нагрузку на сердце. Очень существенно, что ИАПФ понижают наклонность к гипертрофии мышечных клеток сосудов и сердечной мышцы.
Таким образом, сосудорасширяющее действие ИАПФ не сопровождается повышением МО и снижением гломерулярной фильтрации мочи. Не снижается и кровоснабжение мозга. ИАПФ не вызывают отчетливых явлений привыкания: не наблюдается синдрома отмены при прекращении приема, при этом АД растет постепенно.
Действие ИАПФ вначале может быть связано с ингибицией плазменного ангиотензина, поэтому оно неустойчиво. При приеме первой дозы, в связи со снижением плазменного ангиотензина, возможна временная ортостатическая реакция, так как снижается выброс альдостерона и падает объем внутриклеточной жидкости, но стойкий постоянный эффект наступает лишь через несколько дней, когда уровень МО уже стабилизируется. Это происходит в связи с ингибицией тканевого ангиотензина. Поэтому при длительном лечении не наблюдается ортостатической недостаточности и быстрого синдрома отмены.
Приём диуретиков позволяет снизить у данного контингента больных частоту развития инсультов, в том числе фатальных, частоту развития ИБС, смертность от сердечно-сосудистых заболеваний, общую смертность. Назначение этим пациентам р-блокаторов позволяет снизить лишь риск развития инсультов.
"Вменяемое в вину" мочегонным препаратам повышение риска развития рака почки (почечных канальцев) более актуально для молодых пациентов (из-за многолетнего приёма) и при назначении диуретиков в больших дозах. Поэтому тем, кто ищет ответ на злободневный вопрос, чем лечить чистую артериальную гипертензию у людей пожилого возраста, можно рекомендовать начать с мочегонных в малых дозах.Когда артериальная гипертензия сочетается с ИБС, желудочковой экстрасистолией, тогда не обойтись без бета-блокатора. Обзор данных литературы показал, что при лечении стенокардии бета-блокаторы более эффективны и лучше переносятся больными, чем антагонисты кальция (P. A. Heidenreich et al., 1999). Как известно, бета-блокаторы нельзя резко отменять из-за опасности развития синдрома "отмены".
При необходимости отказаться от хронического приёма этих препаратов их дозу постепенно снижают на протяжении 2 недель.
Развитие побочного действия требовало отмены препарата (особенно у больных с систолическим артериальным давлением при поступлении ниже 100 мм рт. ст.).

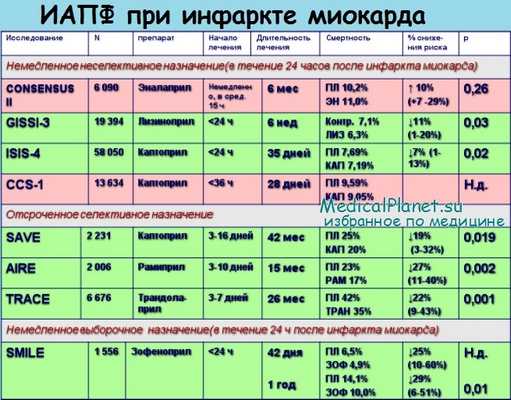
Эффективность четырехнедельного курса лечения каптоприлом при инфаркте миокарда была изучена также в исследовании CCS-I (Chinese Cardiac Study), проведенном в Китае на 13 634 больных (Chinese Cardiac Study Collaborative Group, 1995). Препарат назначали пациентам с подозрением на инфаркт миокарда, как с подъёмом, так и без подъёма сегмента ST на ЭКГ. Группы больных формировали в течение 36 час от предположительного развития инфаркта миокарда. Снижение смертности на протяжении 4 недель среди пациентов, получавших каптоприл, не достигло уровня достоверности (соответственно 9,05 % против 9,59 %). На фоне приёма каптоприла существенно чаще развивалась гипотензия (преимущественно в начале лечения).
В исследовании SMILE (Survival of Myocardial Infarction Long-Term Evaluation) была показана польза от раннего назначения зофеноприла — короткодействующего ингибитора АПФ, аналога каптоприла — при лечении больных "передним" инфарктом миокарда (Е. Ambrosioni et al., 1995). В этом исследовании пациенты не получали тромболитиков. Препарат назначали в первые сутки 772 больным (плацебо — 784) и продолжали лечение в течение 6 недель — смертность в обеих группах достоверно не различалась. Однако при наблюдении на протяжении года оказалось, что смертность была ниже среди пациентов, получавших зофеноприл (соответственно 10 и 14,1 % в контрольной группе, р = 0,011, снижение в относительном выражении на 29 %).
В исследовании GISSI-3 изучено влияние лизиноприла и нитроглицерина (как по отдельности, так и в комбинации) на сократительную функцию левого желудочка и смертность больных при шестинедельном наблюдении (Grappo Italiano per lo Studio della Soprawivenza nelFInfarto Miocardico, 1994). В исследование включили 19 394 больных (рис. 8.9). Начальная доза лизиноприла составляла 5 мг с последующим увеличением до 10 мг в сутки. Приём препарата, начатый в течение первьк суток от начала развития инфаркта миокарда, привёл к достоверному снижению смертности на И % (6,3 % против 7,1 % в контрольной группе,р = 0,03).
В исследованиях ISIS-4 и GISSI-3 снижение смертности было достигнуто в основном на протяжении первой недели с момента развития инфаркта миокарда (М. A. Pfeffer, С. Н. Hennekens, 1995; G. Tognoni et al., 1995). Это веский довод в пользу раннего назначения ингибиторов АПФ при инфаркте миокарда. Также это означает, что наряду с доказанной при длительном применении ингибиторов АПФ возможностью профилактики патологического "ремоделирования" левого желудочка в основе благоприятного действия этих препаратов лежат и другие механизмы.
Применение современных ингибиторов ангиотензинпревращающего фермента в комплексной терапии ишемической болезни сердца
Цель обзора. Проанализировать преимущества некоторых ингибиторов АПФ в лечении ИБС и ХСН ишемического генеза, подтверждённые результатами клинических исследований.
Последние данные литературы: Ингибиторы АПФ давно зарекомендовали себя как эффективные антигипертензивные препараты. Выраженная способность ингибиторов АПФ снижать АД делает их эффективными в первичной и вторичной профилактике ИБС, однако, препараты этой группы долгое время не позиционировались производителями, как средства для её лечения. При этом ингибиторы АПФ имеют ряд важных преимуществ, позволяющих с успехом применять их у пациентов со стабильной стенокардией, перенесших ИМ или процедуры по реваскуляризации миокарда. Наибольшей доказательной базой в отношении улучшения прогноза пациентов с ИБС обладают рамиприл и периндоприл. Несмотря на довольно скромную ангигипертензивную способность, кардиопротективный эффект этих препаратов доказан и, по-видимому, мало зависит от уровня непосредственного снижения АД.
Заключение: Опираясь на результаты клинических исследований и опыт практикующих врачей, можно сделать вывод о том, что периндоприл в виде монотерапии доказано снижает частоту развития сердечно-сосудистых катастроф у пациентов со стабильной ИБС. Кроме того, периндоприл в комбинации с индапамидом доказано снижает риск развития сердечнососудистых катастроф у пациентов с цереброваскулярными заболеваниями. И, наконец, исследование ASCOT доказало способность периндоприла в комбинации с амлодипином снижать риск развития сердечно-сосудистых катастроф у пациентов с АГ.
Со времени изобретения первого ингибитора ангиотензинпревращающего фермента (АПФ) прошло всего около 40 лет, но препараты этой группы настолько востребованы в клинической практике, что сегодня мы можем сказать, что современная кардиология просто немыслима без ингибиторов АПФ. Наравне с бета-адреноблокаторами (БАБ), диуретиками и статинами, ингибиторы АПФ стали одними из главных препаратов в терапевтическом арсенале кардиолога. Выраженный антигипертензивный эффект ингибиторов АПФ, а также их доказанная способность улучшать прогноз пациентов с артериальной гипертензией (АГ), хронической сердечной недостаточностью (ХСН) и ишемической болезнью сердца (ИБС), позволяют широко применять препараты этой группы в кардиологической практике. Создание новых поколений ингибиторов АПФ идёт по пути уменьшения нежелательных побочных эффектов и внедрения пролонгированных форм препаратов. Всё это делает маловероятным возможность создания другими антигипертензивными препаратами реальной альтернативы ингибиторам АПФ.
Выраженная способность ингибиторов АПФ снижать артериальное давление (АД) делает их эффективными в первичной и вторичной профилактике ИБС, однако, препараты этой группы долгое время не позиционировались производителями, как средства для её лечения. При этом ингибиторы АПФ имеют ряд важных преимуществ, позволяющих с успехом применять их у пациентов со стабильной стенокардией, перенесших инфаркт миокарда (ИМ) или процедуры по реваскуляризации миокарда [1]. Ингибиторы АПФ позволяют снизить риск развития инсультов у пациентов с цереброваскулярными заболеваниями, предотвратить развитие ИМ и нестабильной стенокардии, а также снизить потребности в коронарной реваскуляризации у пациентов с дисфункцией левого желудочка (ЛЖ) ишемической или неишемической природы [2].
В основе эффективности ингибиторов АПФ при ИБС лежит ряд их потенциально благоприятных влияний на сосудистую стенку и атеросклеротическую бляшку, доказанных экспериментально:
- Улучшение эндотелиальной функции сосудов [3],
- Снижение количества макрофагов в атероме,
- Замедление прогрессирования атеросклероза (доказано в биологических моделях [4]),
- Уменьшение экспрессии MCP-1 и тканевого фактора у пациентов с ИБС [5],
- Замедление прогрессирования атеросклероза сонных артерий по данным ультразвуковой допплерографии (УЗ-ДГ).
Благодаря своему влиянию на ренин-ангиотензин-альдостероновую систему (РААС), ингибиторы АПФ с успехом применяются у пациентов с симптомами ХСН. Антиангиотензиновые препараты из группы ингибиторов АПФ и антагонистов рецепторов ангиотензина II (АРА II) рекомендованы к применению у пациентов, страдающих сахарным диабетом (СД) II типа, из-за их способности уменьшать микроальбуминурию и замедлять прогрессирование почечной дисфункции, что делает их препаратами выбора для лечения АГ у пациентов с СД II типа [6].
Результаты нескольких клинических исследований, таких как, CONSENSUS, SAVE, AIRЕ, свидетельствуют в пользу того, что у пациентов, страдающих ИБС, с дисфункцией ЛЖ и признаками ХСН, ингибиторы АПФ достоверно снижают риск развития внезапной смерти, повторных ИМ и прогрессирования ХСН [6].
Кроме того, существуют убедительные данные об успешности применения ингибиторов АПФ в качестве средств вторичной профилактики у пациентов с ИБС без симптомов ХСН. В исследовании EUROPA (n>12000, средний возраст 60 лет) изучалось влияние ингибитора АПФ периндоприла (8 мг в сутки) на прогноз пациентов со стабильной стенокардией, без ХСН, не нуждавшихся в реваскуляризации миокарда. Важно отметить, что из всех пациентов, включённых в исследование, диагноз АГ был установлен лишь у 27 %, среднее систолическое АД в популяции составило 137 мм рт.ст. По сравнению с плацебо, периндоприл снижал АД в среднем на 5 и 2 мм рт.ст. Данные факты свидетельствуют в пользу того, что способность периндоприла уменьшать частоту развития сердечно-сосудистых катастроф, во многом, лежит за пределами снижения АД [7].
Спустя 4,2 года наблюдения были получены статистически достоверные результаты, свидетельствующие о снижении на 20% относительного риска нефатального ИМ, внезапной смерти, а также смертности от сердечнососудистых заболеваний на фоне приема периндоприла по сравнению с плацебо. Снижение относительного риска по первичным конечным точкам было обусловлено, в первую очередь, снижением частоты нефатального ИМ на 22 %, сердечно-сосудистой смертности - на 14 %, а также снижением частоты госпитализации по причине декомпенсации ХСН на 39 %. Следует отметить, что преимущества периндоприла были схожи как для пациентов с АГ (с уровнем АД > 160 и 95 мм рт.ст. или получавших антигипертензивную терапию до начала исследования) так и для лиц с нормальным уровнем АД. Кроме того, периндоприл был столь же эффективен и у пациентов с сахарным диабетом.
Интересно отметить, что при исходном среднем диастолическом АД в популяции равном 82 мм рт.ст, его снижении на фоне приёма периндоприла на 2 мм рт.ст. и общем снижении сердечно-сосудистого риска (ССР) на 20 %, снижение сердечно-сосудистого риска на каждый мм рт.ст. диастолического АД в исследовании EUROPA составило 10 % (см. таблицу 1) [8].
Таблица 1. Снижение сердечно-сосудистого риска в исследовании EUROPA
| Диаст. АД (мм рт.ст.) | 82 |
| Снижение СС-риска (%) | 20 |
| d диаст. АД (мм рт.ст.) | 2 |
| Снижение СС-риска на каждый мм рт.ст. (%) | 10 |
Наглядной иллюстрацией представленных результатов клинических исследований является клинический пример эффективного применения современного ингибитора АПФ в комплексной терапии ХСН, развившейся на фоне ИБС.
Женщина 67 лет, госпитализирована с жалобами на тяжёлую инспираторную одышку, низкую толерантность к физическим нагрузкам, общую слабость. В анамнезе ИБС, 3 года назад перенесла крупноочаговый инфаркт миокарда. При непосредственном осмотре: Состояние тяжелое. Созание ясное. Положение вынужденное - сидит в постели с высоко поднятым изголовьем. Обращает внимание цианоз губ, акроцианоз, отёки голеней, стоп. В нижних отделах лёгких выслушиваются влажные мелкопузырчатые хрипы. При аускультации сердца I тон на верхушке резко ослаблен. Частота сердечных сокращений - 104 удара в минуту, АД – 140 и 70 мм рт.ст.
В отделении была назначена терапия, направленная на уменьшение симптомов ХСН и улучшение прогноза в отдалённом периоде: БАБ карведилол в суточной дозе 25 мг, ацетилсалициловая кислота 100 мг в сутки, спиронолактон, гидрохлортиазид, петлевые диуретики внутривенно и … лозартан по 50 мг 2 раза в день. Выбор АРА II лозартана был связан с тем, что в анамнезе у пациентки были указания на сухой, непродуктивный кашель неуточнённой этиологии.
Несмотря на адекватную, грамотно подобранную терапию, эффективность ее была недостаточной. После 2 недель лечения лозартаном была начата терапия периндоприлом в суточной дозе 5 мг, принимаемой в утренние часы. Выбор ингибитора АПФ в данном случае не случаен. Периндоприл обладает большей доказательной базой в отношении улучшения прогноза пациентов с ИБС и уменьшения симптомов ХСН ишемического генеза по сравнению с другими препаратами из той же группы. Кроме того, периндоприл обладает достаточной липофильностью и высокой активностью в отношении тканевого АПФ, образующегося непосредственно в кардиомиоцитах. Следует также отметить, что в данной клинической ситуации, на фоне приёма нескольких препаратов с антигипертензивным действием, риск развития такого нежелательного эффекта, как выраженная гипотония при добавлении периндоприла значительно меньше.
Спустя 5 дней после назначения периндоприла отмечалось значительное улучшение симптоматики ХСН и толерантности к физической нагрузке. Кашель при этом полностью отсутствовал. Отмечалась компенсация явлений ХСН.
Можно ли считать данный клинический пример «счастливой случайностью»? Или всё-таки ингибиторы АПФ обладают преимуществами перед АРА II в отношении симптоматики ХСН. Для того чтобы ответить на этот вопрос следует обратиться к результатам клинических исследований. Показательным в этом отношении служит классическое исследование ELITE-II. В исследование было включено более 3000 пациентов старше 60 лет с ХСН II-IV ФК и фракцией выброса (ФВ) ЛЖ = 40 %. По протоколу исследования, все пациенты, включённые в исследование, в течение последующих 12 месяцев получали периндоприл в дозе 4-8 мг или плацебо. Результаты исследования показали, что периндоприл значительно снижал абсолютный риск по комбинированной конечной точке, включающей смерть, госпитализацию по причине декомпенсации ХСН, а также постинфарктное ремоделирование ЛЖ (снижение абсолютного риска составило 0,22, р
Читайте также:
- Метастазы плоскоклеточного рака в лимфоузлы добавочной цепи - лучевая диагностика
- Обзор остеохондрозов
- Повреждения менисков коленного сустава. Травма медиального мениска колена
- Лучевая анатомия (рентген, КТ анатомия) плевры
- Париетальная брюшина. Круглая связка печени. Складки брюшины. Паховые ямки. Надпузырная ямка.
