Профилактика инфекций у больных раком при лейкопении
Добавил пользователь Morpheus Обновлено: 28.01.2026
Лейкопения – это снижение уровня лейкоцитов в периферической крови ниже 4000 в 1 мкл. Причиной данного состояния могут быть инфекционные, воспалительные аутоиммунные заболевания, генетические дефекты иммунной системы и пр. Клинически лейкопения проявляется повышенной восприимчивостью организма к различным инфекциям, однако может протекать абсолютно бессимптомно. Уровень лейкоцитов измеряется при заборе венозной либо капиллярной крови утром натощак. Для коррекции данного лабораторного отклонения проводится лечение основного заболевания.
Классификация
Низкий уровень белых кровяных телец может встречаться у абсолютно здоровых лиц – конституциональная безвредная лейкопения отмечается примерно у 2-5% людей. По происхождению патологические лейкопении разделяют на:
- Наследственные (первичные). Низкое содержание лейкоцитов обусловлено генетически детерминированными нарушениями образования и созревания клеток в красном костном мозге. К ним относятся нейтропения Костмана, наследственная нейтропения аутосомно-доминантного типа и т.д.
- Приобретенные (вторичные). Более распространенный вариант. Лейкопения развивается вследствие действия ионизирующего излучения, неблагоприятного эффекта лекарственных препаратов, биологических агентов (бактерий, вирусов) или факторов иммунной аутоагрессии.
По патогенезу (механизму развития) различают лейкопении, возникшие вследствие:
- Нарушения поступления лейкоцитов в кровь из костного мозга. Развитие лейкопении обусловлено повреждением кроветворных клеток либо неэффективным лейкопоэзом из-за дефектов митоза, созревания лейкоцитов. Наблюдается при длительном приеме цитостатических лекарственных препаратов, действии ионизируюшей радиации, генетических заболеваниях, выраженном дефиците витамина В12, фолиевой кислоты.
- Перераспределения лейкоцитов. Происходит изменение соотношения между циркулирующим и пристеночным пулом белых клеток крови в результате их скопления в расширенных капиллярах органов-депо. Встречается при шоковых состояниях.
- Сокращения времени пребывания в крови. Время присутствия в крови лейкоцитов может уменьшаться из-за их деструкции антителами (при аутоиммунных патологиях), токсическими факторами (при тяжелых инфекциях), чрезмерно активированными макрофагами (при гиперспленизме). Усиленное выведение белых клеток крови может наблюдаться при гнойных процессах – холангите, эндометрите.
В зависимости от типа клеток лейкоцитарного ряда выделяют следующие разновидности лейкопении:
- Нейтропении. Снижение содержания нейтрофилов меньше 47% от общего числа лейкоцитов. Наиболее частый вариант лейкопении. Встречается при вирусных, бактериальных инфекциях, токсическом действии медикаментов. Также возможны наследственные формы нейтропении.
- Лимфопении. Уменьшение уровня лимфоцитов ниже 19%. Характерно для вирусных инфекций, коллагенозов, гранулематозных процессов.
- Эозинопении. Содержание эозинофилов меньше 1%. Наблюдается при избыточной продукции гормонов коры надпочечников (болезнь/синдром Иценко-Кушинга). Эозинопения является индикатором неблагоприятного прогноза при септических процессах.
- Моноцитопения. Показатели моноцитов в лейкоцитарной формуле опускаются ниже 2%. Встречается при острых инфекциях, длительном приеме глюкокортикоидов.
- Агранулоцитоз. Редкое тяжелое жизнеугрожающее состояние, характеризующееся полным или почти полным исчезновением нейтрофилов в крови (ниже 0,75х10^9/л). Наблюдается при приеме миелотоксичных лекарств (цитостатиков, тиреостатиков, некоторых НПВС), действии радиации.

Причины лейкопении
Инфекции
Одна из наиболее распространенных причин лейкопении – вирусные и генерализованные бактериальные инфекции. Патогенез снижения уровня лейкоцитов может быть различным – непосредственное повреждение клеток лимфотропными вирусами (ВИЧ, Варицелла-Зостер, корь), подавление образования в костном мозге, усиленная их потеря с экссудацией.
- Вирусные инфекции. Лейкопения развивается преимущественно за счет снижения содержания лимфоцитов (лимфопения). При инфекционном мононуклеозе, гриппе, вирусных гепатитах лейкоциты снижаются незначительно и быстро возвращаются к норме после выздоровления. При ВИЧ-инфекции уровень лимфоцитов нередко достигает нуля на стадии СПИДа. Даже после лечения значения лейкоцитов могут сохраняться низкими, так как препараты для терапии ВИЧ сами по себе способны вызвать лейкопению.
- Бактериальные инфекции. Лейкопения встречается только при тяжелых генерализованных инфекциях (менингококцемия, риккетсиозы, перитонит). Падение числа лейкоцитов является одним из критериев для диагностирования септического состояния и синдрома системного воспалительного ответа. Наблюдается в основном нейтропения, ее степень коррелирует с тяжестью заболевания. Регресс наступает практически сразу после проведения антибактериальной терапии.
Прием лекарственных препаратов
К развитию лейкопении способен привести широкий спектр лекарственных средств. Известно два основных механизма лекарственно-индуцированной лейкопении: токсическое повреждение костного мозга, ведущее за собой нарушение кроветворения, и образование иммунных комплексов, в результате чего вырабатываются антитела, атакующие собственные лейкоциты макроорганизма.
Лейкопения возникает в среднем на 15 сутки от начала приема лекарства. Степень тяжести может быть самой различной – от незначительного снижения количества белых кровяных клеток до агранулоцитоза. В связи с поражением всех 3-х ростков гемопоэза часто встречается сочетание с анемией и тромбоцитопенией (панцитопения). В большинстве случаев достаточно отмены лекарственного препарата. При развитии агранулоцитоза может потребоваться применение колониестимулирующих факторов. Медикаменты, наиболее часто вызывающие лейкопению:
- Цитостатики: циклофосфамид, хлопамбуцил, метотрексат.
- Тиреостатики: пропилтиоурацил, мерказолил.
- Нестероидные противовоспалительные средства: анальгин, амидопирин.
- Антибактериальные средства: левомицетин, сульфаниламиды.
- Противовоспалительные ЛС: D-Пеницилламин, сульфасалазин.
- Антипсихотические ЛС (нейролептики): аминазин, хлорпромазин.
- Противосудорожные ЛС: карбамазепин, диазепам.
Аутоиммунные воспалительные заболевания
Причиной лейкопении могут быть аутоиммунные заболевания. В этих случаях преимущественно снижаются лимфоциты и нейтрофилы. Существует два основных патогенетических механизма аутоиммунной лейкопении – образование антилейкоцитарных антител и снижение экспрессии на мембранах иммунных клеток специальных белков (CD55, CD59), которые защищают клетки от цитолиза. Лейкопения обычно умеренная, регрессирует во время ремиссии или под влиянием патогенетического лечения. Лейкопенический синдром характерен для следующих патологий:
- Заболевания суставов: ревматоидный артрит, синдром Фелти.
- Диффузные болезни соединительной ткани (коллагенозы): системная красная волчанка, синдром Шегрена.
- Демиелинизирующие заболевания: рассеянный склероз.
- Системные васкулиты: гранулематоз с полиангиитом, неспецифический аортоартериит Такаясу.
- Воспалительные заболевания кишечника (ВЗК): неспецифический язвенный колит, болезнь Крона.
Болезни крови
Механизмов лейкопении при гематологических патологиях несколько – замещение кроветворной ткани злокачественными клетками, фиброзной или жировой тканью, синтез антилейкоцитарных антител, дефицит некоторых химических элементов для гранулоцитопоэза (железа, цианкобаламина, фолиевой кислоты):
- Онкогематологические заболевания. Лейкопенией, вплоть до агранулоцитоза, могут дебютировать острые лейкозы (алейкемическая форма) – такое начало заболевания встречается примерно в 20% случаев. Почти всегда в анализе крови дополнительно выявляются тромбоцитопения и анемия. Лейкопения характерна для лимфогранулематоза (лимфомы Ходжкина). Уровень лейкоцитов нередко остается на низком уровне и после лечения.
- Гемолитические анемии. При аутоиммунных гемолитических анемиях, гемоглобинопатиях, наследственном микросфероцитозе возможна умеренная нейтропения. Примечательно, что падение уровня лейкоцитов происходит вне криза. Период гемолитического криза, напротив, сопровождается небольшим лейкоцитозом.
- Дизэритропоэтические анемии. При апластической анемии, а также длительно протекающей недостаточности витамина В12 и фолиевой кислоты из-за угнетения функционирования всех ростков кроветворения наблюдается панцитопения. Лейкопения при железодефицитной анемии развивается только при крайне выраженном дефиците железа и носит умеренный характер.
Лучевая болезнь
Действие ионизирующей радиации неблагоприятно сказывается на всем организме человека. В первую очередь и сильнее всего страдают органы с высокой скоростью клеточного обновления, к которым относится костный мозг. Под влиянием гамма-лучей, имеющих высокую проникающую способность, гемопоэтические стволовые клетки утрачивают митотическую активность.
Наследственные формы лейкопений
К первичным лейкопениям относятся генетические заболевания, обусловленные мутациями генов, регулирующих созревание или дифференцировку лейкоцитов. Некоторые мутации приводят к изменению структуры лейкоцитарных антигенов, из-за чего они подвергаются аутоиммунному разрушению. В подавляющем большинстве случаев встречаются первичные нейтропении.
Дебют наступает с первых лет жизни. Часть из этих болезней имеет доброкачественную природу (циклическая нейтропения, первичная иммунная нейтропения, синдром «ленивых лейкоцитов», синдром Генслена), снижение количества нейтрофилов при них незначительное, присоединяющиеся инфекции протекают в легкой форме, лейкопения регрессирует самостоятельно.
Другие наследственные лейкопении часто сопровождаются инфекционными осложнениями, которые зачастую становятся фатальными уже в детском возрасте: болезнь Костмана (генетически детерминированный агранулоцитоз), первичные иммунодефициты (синдром Ди Джорджи, Вискотта-Олдрича), синдром Чедиака-Хегаси. При этих болезнях для восстановления нормальных значений лейкоцитов требуется специфическое лечение.
Другие причины
- Белковое голодание.
- Переливание крови или лейкоцитарной массы.
- Эндокринные расстройства: гипотиреоз, акромегалия, гиперкортицизм.
- Заболевания, протекающие с гиперспленизмом: цирроз печени, малярия, висцеральный лейшманиоз.
- Болезни накопления: болезнь Гоше, болезнь Ниманна-Пика.
Диагностика
Лейкопения выявляется при клиническом исследовании крови. Ввиду многообразия этиологических факторов данного отклонения при его обнаружении следует обратиться к врачу-терапевту для тщательного сбора анамнеза, физикального осмотра, назначения дополнительного обследования:
- Анализы крови. Выполняется подсчет лейкоцитарной формулы, определяется концентрация маркеров воспаления – СОЭ, СРБ, прокальцитонина. Изучается наличие аутоантител (антител к ДНК, цитоплазме нейтрофилов, аЦЦП).
- Выявление инфекционного возбудителя. Методом иммуноферментного анализа идентифицируются антитела к возбудителям (вирусам, бактериям). Для подтверждения ВИЧ-инфекции назначается иммуноблоттинг. Проводится бактериальный посев крови, мокроты, мочи.
- Биопсия. При подозрении на лейкоз выполняется морфологическое исследование костного мозга, при котором обнаруживается гиперплазия гранулоцитарного ростка, большое количество бластных клеток. Для диагностики лимфом проводится аспирационная биопсия увеличенного лимфатического узла, в биоптате выявляется лимфоцитарная гиперклеточность, разрастание коллагена.
- Генетические исследования. Для подтверждения наследственных форм лейкопений необходимо обнаружение мутаций методом полимеразной цепной реакции и цитогенетическими исследованиями.

Коррекция
Конституциональная лейкопения не требует никакого вмешательства. Если причиной развития данного отклонения стал лекарственный препарат, необходима срочная его отмена. При выраженном снижении лейкоцитов или агранулоцитозе прибегают к введению гранулоцитарного колониестимулирующего фактора (Г-КСФ) или инфузии донорских гранулоцитов. Главное условие успешности терапии – лечение основной патологии:
- Элиминация возбудителя. Для лечения гриппа применяется осельтамивир, для борьбы с ВИЧ-инфекцией – антиретровирусные препараты (зидовудин, саквинавир). При бактериальной инфекции назначаются антибиотики.
- Противовоспалительная терапия. Чтобы достигнуть ремиссии аутоиммунных заболеваний, используются глюкокортикостероиды, иммуносупрессанты, производные 5-аминосалициловой кислоты.
- Химиотерапия. При подтверждении онкогематологической патологии назначаются комбинации химиотерапевтических средств – хлорамбуцил, винкристин, этопозид.
- Пересадка костного мозга. В случае неэффективности химиотерапии гемобластозов, а также при тяжелых первичных нейтропениях выполняется трансплантация гемопоэтических стволовых клеток.
Прогноз
Некоторые формы первичных лейкопений характеризуются высоким уровнем смертности (50-90%) среди детей от инфекционных осложнений. При вторичных лейкопениях прогноз в большей степени зависит от основного заболевания. Поэтому при любом уровне снижения лейкоцитов в крови показано тщательное обследование, направленное на выяснение причины и своевременное начало лечения.
1. Патофизиология системы крови. Часть II. Нарушения в системе лейкоцитов/ Николаева О.В., Кучерявченко М.А., Шутова Н.А. и др. – 2016.
4. Синдромная диагностика и базисная фармакология заболеваний внутренних органов. Том 2/ под ред. Г.Б. Федосеева, Ю.Д. Игнатова. – 2004.
Профилактика инфекций у больных раком при лейкопении
Синдром лизиса опухоли - причины, лечение, профилактика
Острое метаболическое расстройство может происходить в результате быстрого разложения опухоли, следующего за химиотерапией. Это наиболее вероятно появляется у детей с лимфомой Беркитта или острой лимфобластической лейкемией и неходжкинской лимфомой у детей, подростков и молодых людей. Синдром появляется, когда опухоль высокочувствительна к лечению, и практически не встречается у взрослых людей с нелимфоидными неоплазмами. Масса опухоли может исчезать очень быстро, и ее умершие клетки высвобождают продукты метаболизма азота, особенно мочевину, мочевую кислоту и большие количества фосфата.
Быстрое уменьшение в массе опухоли вызывает гиперурикемию, гиперфосфатемию, гиперкалиемию и уремию.
Гиперурикемия может приводить к острому осаждению мочевой кислоты в почечных канальцах (уратная нефропатия), что ведет к острой почечной недостаточности, или, менее кардинально, к уменьшению скорости гломерулярной фильтрации, которая обостряет гиперурикемию. Иногда синдром достаточно серьезен, вызывает острую или продолжительную уремию. Гипефосфатемия приводит к снижению уровня кальция в плазме и даже к тетании.
Синдром чаще наблюдается у детей с лимфомой Беркитта, у которых была экстенсивная болезнь, особенно при наличии интра-абдоминальных масс, с ухудшенной почечной функцией из-за опухолевой инфильтрации почек или постренальной обструкцией из-за увеличения лимфоидных узлов.
Синдром редко встречается у взрослых, так как у них опухоли менее чувствительны к действию химиотерапии, и их растворение происходит менее быстро. Это может, однако, случиться, если имеется соответствующая почечная недостаточность, вызванная какой-либо другой причиной, мочевая обструкция или инфильтрация почек опухолью.

Синдром лизиса опухоли можно предотвратить. Перед началом химиотерапии пациенту с высоким риском рекомендуется давать аллопуринол (обычно через рот) в общей дозе (50-100 мг каждые 8 ч для детей, дважды в день ту же дозу для взрослых) в течение 24 ч. Этот ингибитор ксантин-оксидазы частично предотвратит формирование мочевой кислоты. Предшественники, ксантин и гипоксантин, таким образом, присутствуют в большом избытке, но они более растворимы, чем мочевая кислота и не вызывают нефропатию.
Прием аллопуринола рекомендуется продолжать принимать в первые несколько дней лечения и прекратить, когда уровень мочевой кислоты в плазме будет на нормальном уровне. Если при этом давать 6-меркаптопурин, то доза должна быть уменьшена, так как аллопуринол ингибирует его метаболизм. В то же время пациент должен употреблять достаточное количество жидкостей, обычно в форме внутривенного солевого раствора, для того чтобы обеспечить хороший диурез. Эти меры должны предотвратить и гиперурикемию, и гиперфосфатемию.
При лимфоме Беркитта введение химиотерапии иногда дается в уменьшенных дозах до тех пор, пока уменьшение опухоли не будет значительным, затем принимается полная доза. Аллопуринол рекомендовано давать взрослым с начальным лечением высокодифференцированной лимфомы с интенсивной химиотерапией; его использование должно быть рассмотрено в остальных случаях, если существует некоторая возможность ухудшения работы почек.
Развившиеся гиперурикемию и острую почечную недостаточность обычно лечат приостановлением химиотерапии, осмотрительным применением внутривенных жидкостей с подщелачиванием мочи для обеспечения выведения мочевой кислоты и аллопуринолом. Если уровень мочевины в крови и уровень мочевой кислоты в плазме продолжают расти, понадобится перитонеальный диализ для того, чтобы преодолеть острую почечную недостаточность пациента. Если приняты меры профилактики, это редко бывает необходимо.

Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Инфекции у больных раком при подавлении иммунитета
Инфекции — главные причины смерти при раке. Они не только часто встречаются, но нередко имеют более тяжелое течение, чем у других пациентов, менее подверженных действию терапии, и иногда вызываются организмами, которые не патогенны для здоровых людей. Такая восприимчивость является следствием подавления защитных механизмов больного, вызванного опухолью и ее лечением.
Кожа и слизистые оболочки служат барьером для инфекции. Опухолевая инфильтрация и местная лучевая радиотерапия могут привести к повреждению лимфатических или венозных сосудов, что приводит к увеличению восприимчивости к локальной инфекции. Воспроизводство эпителиальных клеток в желудочно-кишечном тракте подавляется химиотерапией, из-за чего повреждается и изъязвляется слизистая, что позволяет организмам из кишечника попасть в систему воротной вены.
Кожа повреждается внутривенными иглами и канюлями, особенно туннельными подкожными каналами. Это частые источники инфекции, которые вызываются такими кожными организмами, как Staphylococcus epidermidis. В носоглоточной полости возникают инфекции, вызванные Candida albicans.
Рак при запущенной стадии иногда связан с ухудшением функций и нейтрофилов, и моноцитов. Было описано подавление хемотаксической, фагоцитарной и бактерицидной активностей.
Ослабленная замедленная гиперчувствительность довольно распространена при запущенной болезни Ходжкина, но менее часта в других случаях злокачественных опухолей. Лимфопения неизменно вызывается действием алкилирующих агентов и массивной радиотерапией. Клеточный иммунитет особенно важен при защите организма хозяина от грибов, вирусов, туберкулеза и простейших.
Интенсивная цитотоксическая химиотерапия ведет к ухудшению образования антител к бактериальным и вирусным антигенам.
Циркулирующие бактерии удаляются фагоцитарными клетками, находящимися в синусах ретикулоэндотелиальной системы, особенно в печени и селезенке. Для этой чистки важны антитела и белки системы комплемента. Спленэкто-мия увеличивает риск серьезной бактериальной инфекции, особенно пневмококковый сепсис в детском возрасте и в меньшей степени во взрослом.
Возбудители сепсиса
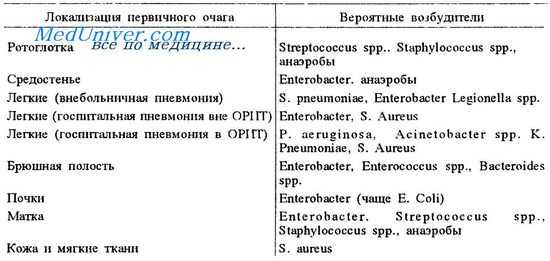
Бактериемия и септицемия у больных раком
Инфекции кровяного русла довольно часты у пациентов с гранулоцитопенией. Патогенами часто являются грамотрицательные бактерии (Escherichia coli, Pseudomonas aeruginosa), стафилококки и стрептококки. Увеличивается частота инфекций, вызванных грамположительными бактериями, особенно Staphylococcus epidermidis. Пациенты с тунельными подкожными каналами особенно подвержены поражениям этим организмом.
Жар у пациента с нейтропенией при раке — показатель присутствия бактерий в крови и под кожей. Если существует очевидный источник инфекции, например инфицированный порт для инфузий, следует взять культуру бактерий и удалить канюлю. Лечение не следует откладываеть для пациента с нейтропенией. Пациенты с лихорадочной нейтропенией с относительно низким риском развития серьезных осложнений относятся к тем, кого лечат короткими циклами химиотерапии для солидных опухолей.
Эти пациенты должны быть госпитализированы. Недавние исследования показали, что пероральный прием амоксициллина-клавуланата комбинированный с пероральным приемом ципрофлоксацина так же эффективен, как и внутривенная химиотерапия в этой группе (70% пациентов). Пациенты с высоким риском (с неконтролируемым раком или на стационарном лечении интенсивной терапией) лечатся внутривенными антибиотиками, в том числе b-лактамом и аминогликозидом или цефтазидимом.
Респираторные инфекции у больных раком
У пациента с серьезным подавлением иммунитета довольно часто возникает жар с легочным инфильтратом. Главные причины этого даны в таблице.
Осложнения в постановке диагноза могут быть значительны, поскольку тесты слюнных и кровеносных культур иногда отрицательны, а более инвазивные процедуры, такие как трансбронхиальная биопсия, невозможны из-за тромбоцитопении или общего состояния пациента.
Существуют некоторые клинические особенности, которые помогают при постановке диагноза. Кавитация наиболее часто сопровождает поражения анаэробными бактериями, стафилококками и микобактериями. Инфекции Pneumocystis вызывают заметную одышку, а на рентгенограмме грудной клетки видны билатеральные инфильтраты, обычно состоящие из хилуса. Болезнь, однако, может протекать вяло и вызвать долевое уплотнение. Цитомегаловирусные инфекции встречаются главным образом у пациентов с серьезным подавлением иммунитета, в частности в течение аллогенной ВМТ. Болезнь может также вызывать миокардит, невропатию или офтальмию.
Легочные инфильтраты обычно билатеральны. Инфекции Candida вызывают широкое разнообразие изменений в рентгенограмме. Инфекции Aspergillus обычно быстро прогрессируют. Тесты культур крови обычно отрицательны, а инфильтраты возможны в одном или двух легких.
При затруднениях в постановке диагноза можно следовать следующей схеме.
У пациентов без нейтропении или тромбоцитопении исследовать посевы крови, слюны, бронхоскопические промывания и трансбронхиальную биопсию там, где это возможно. Если кровяные и слюнные культуры отрицательны, лечить антибиотиками широкого антибактериального спектра действия (обычно в комбинации с аминогликозидом, пенициллином и метронидазолом или аналогичными соединениями). Если возможной причиной инфекции является Pneumocystis, следует давать высокие дозы котримоксазола. Если ответа нет, рассмотрите ацикловир для вируса простого герпеса и противогрибковую терапию с амфотерицином или кетоконазолом. Ацикловир не эффективен против цитомегаловирусов.
Если кровяные или слюнные тесты положительны, лечите соответствующе, но если ответа нет, рассмотрите смешанные инфекции.
Пациентам с нейтропенией или тромбоцитопенией проводят бронхоскопию, но биопсия не всегда возможна, и лечение продолжают без дальнейшего диагностического исследования. До и после бронхоскопии иногда необходимы антибиотики и переливание тромбоцитов.

Инфекции мочевыводящих путей у больных раком
Инфекции часты у пациентов с затрудненным мочеиспусканием. Затруднения могут быть вызваны опухолью или ослаблением мочевого пузыря у пациентов с компрессией спинного мозга и его корешков. Диагноз ставится после исследования уринокультуры, и лечение осуществляется антибиотиками и снятием осложнений, если это возможно.
Желудочно-кишечные инфекции у больных раком
Молочница ротовой полости (инфекция, вызываемая Candida albicans) — частое осложнение химиотерапии. Она особенно распространена у пациентов с подавленным иммунитетом, у пациентов, принимающих стероиды и тех, кого лечат антибиотиками с широким спектром действия. Рот и глотка становятся очень болезненными, а белые пятна грибков видны на эри-темной основе. У плохо питающихся пациентов инфекция может проникать глубже и распространяться по пищеводу, желудку и кишечнику. Обычно эффективен пероральный прием нистатина, амфотерицина или миконазола.
Проявление вируса простого герпеса на губах часто проблематично для пациентов с лейкопенией, и повреждения могут быть довольно обширными. В данном случае необходимо местное применение ацикловира для пациентов с подавленным иммунитетом или систематический прием ацикловира при более серьезных инфекциях.
Инфекции, вызванные Candida в пищеводе, необходимо лечить пероральным приемом суспензии нистатина, но если такое лечение неэффективно, то необходимо применение кетоко-назола или короткий курс амфотерицина. Кишечные инфекции, возникающие при поражении Candida, должны лечиться амфотерицином.
Перианальные инфекции распространены среди пациентов с нейтропенией. Всегда необходимо применять профилактические меры совместно с тщательной гигиеной промежности и смягчителями стула для предотвращения запора и анальных трещин. Распространяющиеся перинеальные (паховые) инфекции могут угрожать жизни пациента, и требуется срочное лечение внутривенными антибиотиками, действующими против грамотрицательных и анаэробных бацилл.
Менингит у больных раком
Инфекции центральной нервной системы (ЦНС) довольно редки, но у пациентов с лимфомой или лейкемией иногда развивается менингит из-за Cryptococcus neoformans. Начало заболевания индивидуально у каждого и сопровождается головной болью. Микроорганизм обнаруживают при окрашивании India ink спинномозговой жидкости (CSF).
Выявление антигенов Cryptococcus в крови и CSF возможно у большинства пациентов. Состояние многих пациентов улучшается при приеме амфотерицина, некоторые вылечиваются.
Кожные инфекции у больных раком
В отличие от инфекции, представленной на портах для вливания, наиболее частое кожное заболевание — опоясывающий лишай (varicella zoster). Возникает из-за реактивации вируса varicella zoster в ганглии дорсального корешка, вызывает кожную пузырчатую сыпь, которая особенно серьезна у людей с подорванным иммунитетом, может распространяться как ветряная оспа и вызывать фатальную пневмонию. Пациентов следует лечить ацикловиром как можно быстрее.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Острый лейкоз
Острый лейкоз – опухолевое поражение кроветворной системы, морфологической основой которого выступают незрелые (бластные) клетки, вытесняющие нормальные гемопоэтические ростки. Клиническая симптоматика острого лейкоза представлена прогрессирующей слабостью, немотивированным подъемом температуры, артралгиями и оссалгиями, кровотечениями различных локализаций, лимфаденопатией, гепатоспленомегалией, гингивитами, стоматитами, ангинами. Для подтверждения диагноза необходимо исследование гемограммы, пунктата костного мозга, биоптата подвздошной кости и лимфоузлов. Основу лечения острых лейкозов составляют химиотерапевтические курсы и сопроводительная терапия.
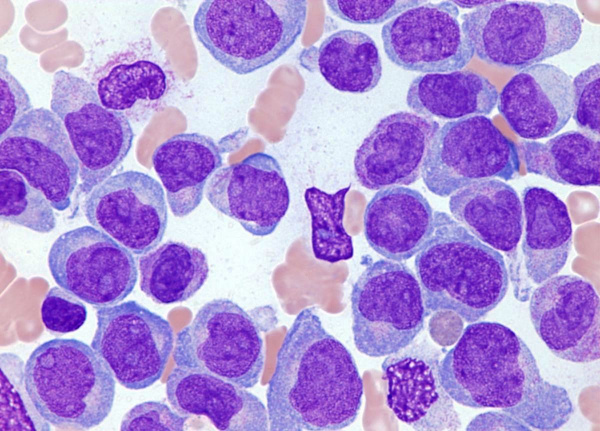
Общие сведения
Острый лейкоз - форма лейкемии, при которой нормальное костномозговое кроветворение вытесняется мало дифференцированными клетками-предшественниками лейкоцитов с их последующим накоплением в периферической крови, инфильтрацией тканей и органов. Термины «острый лейкоз» и «хронический лейкоз» отражают не только длительность течения заболевания, но также морфологическую и цитохимическую характеристику опухолевых клеток. Острый лейкоз является наиболее частой формой гемобластозов: он развивается у 3-5 из 100 тыс. человек; соотношение взрослых и детей – 3:1. При этом у лиц старше 40 лет статистически чаще диагностируется острый миелоидный лейкоз, а у детей – острый лимфобластный лейкоз.
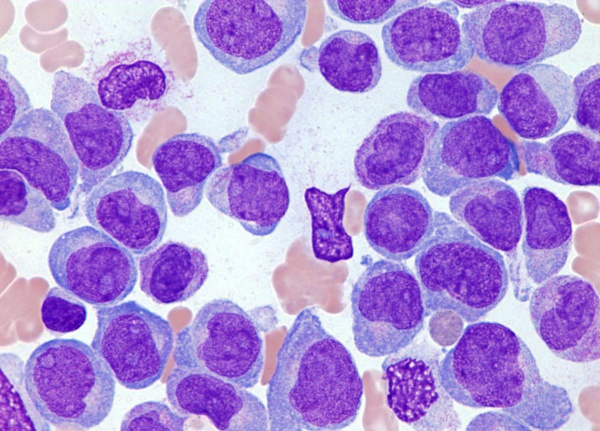
Причины острого лейкоза
Первопричиной острого лейкоза является мутация гемопоэтической клетки, дающей начало опухолевому клону. Мутация кроветворной клетки приводит к нарушению ее дифференцировки на ранней стадии незрелых (бластных) форм с дальнейшей пролиферацией последних. Образующиеся опухолевые клетки замещают нормальные ростки гемопоэза в костном мозге, а в дальнейшем выходят в кровь и разносятся в различные ткани и органы, вызывая их лейкемическую инфильтрацию. Все бластные клетки несут в себе одинаковые морфологические и цитохимические признаки, что свидетельствует в пользу их клонального происхождения от одной клетки-родоначальницы.
Причины, запускающие мутационный процесс, не известны. В гематологии принято говорить о факторах риска, повышающих вероятность развития острого лейкоза. В первую очередь, это генетическая предрасположенность: наличие в семье больных с острым лейкозом практически утраивает риск заболевания у близких родственников. Риск возникновения острого лейкоза повышается при некоторых хромосомных аномалиях и генетических патологиях - болезни Дауна, синдроме Клайнфельтера, Вискотта-Олдрича и Луи-Барра, анемии Фанкони и др.
Вероятно, что активация генетической предрасположенности происходит под действием различных экзогенных факторов. В числе последних могут выступать ионизирующая радиация, химические канцерогены (бензол, мышьяк, толуол и др.), цитостатические препараты, используемые в онкологии. Нередко острый лейкоз становится следствием противоопухолевой терапии других гемобластозов – лимфогранулематоза, неходжкинских лимфом, миеломной болезни. Подмечена связь острых лейкозов с предшествующими вирусными инфекциями, угнетающими иммунную систему; сопутствующими гематологическими заболеваниями (некоторыми формами анемий, миелодисплазиями, пароксизмальной ночной гемоглобинурией и др.).
Классификация острого лейкоза
В онкогематологии общепринята международная FAB-классификация острых лейкозов, дифференцирующая различные формы заболевания в зависимости от морфологии опухолевых клеток на лимфобластные (вызываемые низкодифференцированными предшественниками лимфоцитов) и нелимфобластные (объединяющие остальные формы).
1. Острые лимфобластные лейкозы взрослых и детей:
- пре-В-форма
- В-форма
- пре-Т-форма
- Т-форма
- ни Т ни В-форма
2. Острые нелимфобластные (миелоидные) лейкозы:
- о. миелобластный (вызван неконтрорлируемой пролиферацией предшественников гранулоцитов)
- о. моно- и о. миеломонобластный (характеризуются усиленным размножением монобластов)
- о. мегакариобластный (связан с преобладанием недифференцированных мегакариоцитов – предшественников тромбоцитов)
- о. эритробластный (обусловлен пролиферацией эритробластов)
3. Острый недифференцированный лейкоз.
Течение острых лейкозов проходит ряд стадий:
- I (начальную) - преобладают общие неспецифические симптомы.
- II (развернутую) - характеризуется четко выраженными клиническими и гематологическими симптомами гемобластоза. Включает: дебют или первую «атаку», неполную или полную ремиссию, рецидив или выздоровление
- III (терминальную) – характеризуется глубоким угнетением нормального гемопоэза.

Симптомы острого лейкоза
Манифестация острого лейкоза может быть внезапной или стертой. Типично начало, характеризующееся высокой лихорадкой, интоксикацией, потливостью, резким упадком сил, анорексией. Во время первой «атаки» больные отмечают упорные боли в мышцах и костях, артралгии. Иногда начальная стадия острого лейкоза маскируется под ОРВИ или ангину; первыми признаками лейкемии могут быть язвенный стоматит или гиперпластический гингивит. Довольно часто заболевание обнаруживается случайно при профилактическом исследовании гемограммы или ретроспективно, когда острый лейкоз переходит в следующую стадию.
В развернутом периоде острого лейкоза развиваются анемический, геморрагический, интоксикационный и гиперпластический синдромы.
Анемические проявления обусловлены нарушением синтеза эритроцитов, с одной стороны, и повышенной кровоточивостью – с другой. Они включают бледность кожных покровов и слизистых, постоянную усталость, головокружение, сердцебиение, повышенное выпадение волос и ломкость ногтей и др. Усиливается выраженность опухолевой интоксикации. В условиях абсолютной лейкопении и упадка иммунитета легко присоединяются различные инфекции: пневмонии, кандидоз, пиелонефрит и т. д.
В основе геморрагического синдрома лежит выраженная тромбоцитопения. Диапазон геморрагических проявлений колеблется от мелких единичных петехий и синяков до гематурии, десневых, носовых, маточных, желудочно-кишечных кровотечений и пр. По мере прогрессирования острого лейкоза кровотечения могут становиться все массивнее вследствие развития ДВС-синдрома.
Гиперпластический синдром связан с лейкемической инфильтрацией как костного мозга, так и других органов. У больных острым лейкозом наблюдается увеличение лимфоузлов (периферических, медиастинальных, внутрибрюшных), гипертрофия миндалин, гепатоспленомегалия. Могут возникать лейкозные инфильтраты кожи (лейкемиды), оболочек мозга (нейролейкоз), поражение легких, миокарда, почек, яичников, яичек и др. органов.
Полная клинико-гематологическая ремиссия характеризуется отсутствием внекостномозговых лейкемических очагов и содержанием бластов в миелограмме менее 5% (неполная ремиссия – менее 20%). Отсутствие клинико-гематологических проявлений в течение 5 лет расценивается как выздоровление. В случае увеличения бластных клеток в костном мозге более 20%, их появления в периферической крови, а также выявления внекостномозговых метастатических очагов диагностируется рецидив острого лейкоза.
Терминальная стадия острого лейкоза констатируется при неэффективности химиотерапевтического лечения и невозможности достижения клинико-гематологической ремиссии. Признаками данной стадии служат прогрессирование опухолевого роста, развитие несовместимых с жизнью нарушений функции внутренних органов. К описанным клиническим проявлениям присоединяются гемолитическая анемия, повторные пневмонии, пиодермии, абсцессы и флегмоны мягких тканей, сепсис, прогрессирующая интоксикация. Причиной смерти больных становятся некупируемые кровотечения, кровоизлияния в мозг, инфекционно-септические осложнения.
Диагностика острого лейкоза
Во главе диагностики острых лейкозов стоит оценка морфологии клеток периферической крови и костного мозга. Для гемограммы при лейкемии характерна анемия, тромбоцитопения, высокая СОЭ, лейкоцитоз (реже лейкопения), присутствие бластных клеток. Показателен феномен «лейкемического зияния» - промежуточные стадии между бластами и зрелыми клетками отсутствуют.
С целью подтверждения и идентификации разновидности острого лейкоза выполняется стернальная пункция с морфологическим, цитохимическим и иммунофенотипическим исследованием костного мозга. При исследовании миелограммы обращает внимание увеличение процента бластных клеток (от 5% и выше), лимфоцитоз, угнетение красного ростка кроветворения (кроме случаев о. эритромиелоза) и абсолютное снижение или отсутствие мегакариоцитов (кроме случаев о. мегакариобластного лейкоза). Цитохимические маркерные реакции и иммунофенотипирование бластных клеток позволяют точно установить форму острого лейкоза. При неоднозначности трактовки анализа костного мозга прибегают к проведению трепанобиопсии.
С целью исключения лейкемической инфильтрации внутренних органов производится спинномозговая пункция с исследованием ликвора, рентгенография черепа и органов грудной клетки, УЗИ лимфатических узлов, печени и селезенки. Кроме гематолога, больные острым лейкозом должны быть осмотрены неврологом, офтальмологом, отоларингологом, стоматологом. Для оценки тяжести системных нарушений может потребоваться исследование коагулограммы, биохимического анализа крови, проведение электрокардиографии, ЭхоКГ и др.
Дифференциально-диагностические мероприятия направлены на исключение ВИЧ-инфекции, инфекционного мононуклеоза, цитомегаловирусной инфекции, коллагенозов, тромбоцитопенической пурпуры, агранулоцитоза; панцитопении при апластической анемии, В12 и фолиеводефицитной анемии; лейкемоидных реакций при коклюше, туберкулезе, сепсисе и др. заболеваниях.

Лечение острого лейкоза
Пациентов с острым лейкозом лечат в стационарах онкогематологического профиля. В палатах организуется усиленный санитарно-дезинфекционный режим. Больные с острым лейкозом нуждаются в проведении гигиенической обработки полости рта, профилактики пролежней, туалета половых органов после физиологических отправлений; организации высококалорийного и витаминизированного питания.
Непосредственно лечение острых лейкозов проводится последовательно; основные этапы терапии включают достижение (индукцию) ремиссии, ее закрепление (консолидацию) и поддержание, профилактику осложнений. Для этого разработаны и используются стандартизированные схемы полихимиотерапии, которые подбираются гематологом с учетом морфологической и цитохимической формы острого лейкоза.
При благоприятной ситуации ремиссия обычно достигается в течение 4-6 недель усиленной терапии. Затем, в рамках консолидации ремиссии проводится еще 2-3 курса полихимиотерапии. Поддерживающая противорецидивная терапия осуществляется еще в течение не менее 3-х лет. Наряду с химиотерапией при остром лейкозе необходимо проведение сопроводительного лечения, направленного на предупреждение агранулоцитоза, тромбоцитопении, ДВС-синдрома, инфекционных осложнений, нейролейкемии (антибиотикотерапия, переливание эритроцитарной, тромбоцитарной массы и свежезамороженной плазмы, эндолюмбальное введение цитостатиков). При лейкемической инфильтрации глотки, средостения, яичек и др. органов проводится рентгенотерапия очагов поражения.
В случае успешного лечения достигается уничтожение клона лейкозных клеток, нормализация кроветворения, что способствует индукции длительного безрецидивного периода и выздоровления. Для предупреждения рецидивов острого лейкоза может быть проведена трансплантация костного мозга после предварительного кондиционирования путем химиотерапии и тотального облучения.
По имеющимся статистическим сведениям, использование современных цитостатических средств приводит к переходу острого лейкоза в фазу ремиссии у 60-80% больных; из них у 20-30% удается добиться полного выздоровления. В целом прогноз при острых лимфобластных лейкозах более благоприятен, чем при миелобластных.
Лейкопения

Лейкопения – состояние, при котором уровень лейкоцитов в крови ниже 4000 в 1 мкл. Спровоцировать его развитие могут различные факторы: патогенные агенты, воспалительные процессы, аутоиммунные заболевания, генетические нарушения и многое другое. Проявляется лейкопения в виде повышенной восприимчивости организма к инфекциям. При соблюдении мер безопасности и рекомендаций врача обычно протекает бессимптомно. Выявить лейкопению удастся по анализу капиллярной или венозной крови.
Разновидности лейкопений
Даже у абсолютно здоровых людей может быть лейкопения. Статистика ВОЗ называет, что около 3% населения имеют пониженный уровень лейкоцитов в крови. По происхождению это заболевание бывает 2 видов:
- Первичное. В таком случае болезнь носит наследственный характер. Она развивается из-за генетических детерминированных нарушений, из-за которых в костном мозге не созревает достаточное количество лейкоцитов;
- Вторичное. Это приобретенная лейкопения. Она возникает из-за влияния патологических факторов, таких как облучение или длительный прием лекарственных препаратов.
Также лейкопению принято различать по механизму развития. Болезнь развивается из-за:
- нарушения поступления лейкоцитов из костного мозга;
- неправильного перераспределения лейкоцитов;
- сокращения времени пребывания лейкоцитов в крови.
Лейкоциты состоят из нескольких типов клеток. При диагностике болезни нужно определять, какого именно фрагмента в крови недостаточно. В зависимости от типа недостающих клеток, существуют следующие формы лейкопений:
- нейтропения – снижение уровня нейтрофилов;
- лимфопения – недостаток уровня лимфоцитов;
- эозинопения – концентрация эозинофилов не достигает 1%;
- моноцитопения – показатель моноцитов ниже 2%;
- агранулоцитоз – полное или почти полное отсутствие нейтрофилов в крови.


Основные симптомы лейкопении
При незначительном снижении уровня лейкоцитов выявить лейкопению удастся только при помощи клинического анализа крови. Болезнь не будет проявлять себя явными признаками. Если же отклонение от нормы значительное, пациенты могут жаловаться на следующие симптомы:
- повышение температуры тела до 37,5-38 градусов;
- постоянное ощущение усталости, общую слабость;
- головную боль, головокружение;
- ощущение нехватки воздуха;
- боли в животе, расстройство пищеварения;
- ломоту в костях, суставах.
Пациенты с лейкопенией склонны к различным инфекционным процессам. Это происходит из-за снижения иммунных способностей организма. Первыми поражаются слизистые оболочки ротовой полости, так как в них изначально присутствует мощная бактериальная флора. У пациента развивается язвенно-некротический стоматит.
Затем поражается мочеполовая система. Больные жалуются на учащенное болезненное мочеиспускание, ощущение неполного опорожнения мочевого пузыря. У женщин наблюдаются проблемы с менструацией: она становится нерегулярной, удлиненной. Наибольшую опасность представляет некротическая энтеропатия – тяжелое поражение кишечника.
Самым грозным осложнением лейкопении является сепсис. Это – генерализованное воспаление на фоне локальной инфекции. В таком случае вероятность смертельного исхода высока.
Лейкопения – это рак?
Лейкопения – это не рак. Это отдельное состояние, характеризующееся снижением уровня лейкоцитов в крови. Оно диагностируется и у здоровых людей. Часто такая клиническая картина наблюдается у пациентов, которые недавно переболели ОРВИ или гриппом. За серьезную патологию принимают и этапы физиологических изменений: у детей 6 месяцев, 5-6 лет. Лейкопения бывает доброкачественной, когда она вызвана «синдромом ленивых лейкоцитов».
Особую опасность представляет ситуация, когда снижение лейкоцитов сопровождается появлением синяков по всему телу, повышением температуры тела, быстрой утомляемостью, многочисленными кожными высыпаниями. В таком случае нужно пройти комплексную диагностику и обратиться к врачу.
Лейкопения является одним из симптомов рака крови. Это опасное заболевание, главная коварность которого – отсутствие опухоли, которую нужно удалять. Именно поэтому лейкопения требует обязательного диагностического обследования, ведь онкология, выявленная на начальных стадиях, хорошо поддается лечению.
Причины возникновения лейкопений
Спровоцировать развитие лейкопении способно множество факторов. Очень важно определить точную причину этого нарушения, ведь от нее будет зависеть и тактика лечения. Причиной снижения лейкоцитов в крови человека могут стать следующие факторы:
- Патологии клеток крови и костного мозга: апластическая анемия, миелофиброз, миелодиспластические синдромы, гиперспленизм, миелопролиферативный синдром;
- Наследственные заболевания: миелокатексис, синдром Костмана;
- Инфекции: туберкулез, ВИЧ, СПИД, различные вирусные заражения;
- Аутоиммунные патологии: системная красная волчанка, полиневрит, ревматоидный артрит;
- Авитаминоз: недостаток витаминов группы В, меди, цинка, других минералов. Обычно происходит из-за несбалансированного питания;
- Прием некоторых лекарственных препаратов: Интерферона, Клозапина, Миноциклина, Циклоспорина, некоторых антибактериальных средств;
- Саркоидоз: заболевание, при котором наблюдается слишком бурная реакция иммунитета;
- Онкология: при раке происходит снижение концентрации белых кровяных клеток из-за повреждения костного мозга. Подобный клинический признак наблюдается и у пациентов после лучевой либо химиотерапии, пересадки костного мозга.
Диагностика лейкопении
Определить лейкопению можно при помощи общего анализа крови. Именно он показывает концентрацию лейкоцитов в крови. Дополнительно проводят исследование крови с дифференциацией лейкоцитов: исследование помогает определить, каких именно белых кровяных клеток недостаточно. Этот анализ позволяет обозначить круг возможных причин лейкопении. Также диагностика лейкопений включает:
- Гемограмму – определяет абсолютное количество эритроцитов, лейкоцитов, тромбоцитов, показывает процентное соотношение различных видов белых клеток;
- Иммунологический анализ крови – выявляет антигранулоцитарные и антинуклеарные иммуноглобулины;
- Биохимический анализ крови – отражает количество фолатов, витамина В12, печеночных трансаминаз, билирубина в крови;
- Цитологическое исследование – направлено на определение конкретного типа лейкопений, устанавливает механизм ее развития;
- Анализ крови на гепатиты, ревматоидный фактор.
Может потребоваться проведение и других исследований. Они нужны для определения причины лейкопении. Через некоторое время после первого обследования назначаются повторные анализы – это необходимо для получения достоверного результата.
Методы лечения
При первых признаках инфекции пациентам с лейкопенией назначают антибактериальные препараты. Первоначально применяются антибиотики широкого спектра действия. Когда будут готовы результаты о чувствительности микроорганизмов, подбирается подходящая терапия. Если состояние пациента улучшается в течение 72 часов, то схема лечения подобрана эффективно. Препараты продолжают принимать в течение недели или до полного исчезновения симптомов в той же дозировке.
Отсутствие эффекта от лечения говорит об антибиотикорезистентности, когда микроорганизмы устойчивы к действующим веществам препарата, или наличии двух и более инфекций. Если у пациента нет признаков заражения, но уровень лейкоцитов значительно снижен, проводится профилактическая терапия антибиотиками. При грибковых инфекциях показаны противогрибковые препараты.
Для лечения лейкопении также назначают колониестимулирующие факторы – факторы роста. Они заставляют красный костный мозг активнее продуцировать новые кровяные клетки. Используются препараты 2 видов:
- G-CSF – гранулоцитарные колониестимулирующие факторы. Способствуют быстрому росту нейтрофилов;
- GM-CSF – гранулоцитарно-макрофагальные колониестимулирующие факторы. Вызывают ускоренную выработку гранулоцитов и макрофагов.
В качестве поддерживающей терапии назначаются глюкокортикостероиды, анаболические стероиды, витаминные комплексы. Они не помогают вырабатывать лейкоциты, но препятствуют их стремительному разрушению.
При развитии тяжелого инфекционного процесса (сепсиса, пневмонии, некротической энтеропатии) и при отсутствии эффекта от антибиотиков проводится переливание лейкоцитарной массы. Если лейкопения возникла на фоне лучевой либо химиотерапии, необходимо пересмотреть используемую схему терапии или заменить отдельные препараты.
Трансплантация костного мозга при лейкопении
В редких случаях лейкопения обусловлена низким уровнем агранулоцитов в крови. В таком случае медикаментозная терапия неэффективна. Химиотерапия, которая необходима для лечения онкологии, разрушает собственный костный мозг. Для терапии лейкопении такого типа проводится трансплантация костного мозга – пересадка части стволовых клеток. Именно они и будут вырабатывать новые лейкоциты.
При низком уровне лейкоцитов также проводится переливание лейкоцитарной массы. Обычно процедура назначается пациентам с системной вирусной инфекцией при отсутствии эффекта от антибиотиков. Однако при локальном бактериологическом воспалении или же инфицировании вирусом переливание лейкоцитарной массы не дает никакого результата.
Прогноз и профилактика
Смертность от лейкопении на фоне лучевой или химиотерапии составляет 4-6%. Если болезнь не вызвана лечением онкологии, то показатель колеблется на уровне 5-10%. Еще 20 лет назад это значение достигало 20%. Снижения данного параметра удалось добиться за счет разработки адекватной антибактериальной терапии, грамотного ухода за больным, применения КСФ.
Высокая смертность наблюдается у пожилых пациентов, у людей с почечной и печеночной недостаточностями, если лейкопения осложнилась септическим шоком либо бактериемией. Специфической профилактики лейкопении не существует. Врачи дают следующие обязательные к выполнению рекомендации:
- каждую неделю сдавайте анализ крови;
- пропивайте витаминные комплексы;
- минимизируйте стрессы и переживания;
- носите защитную маску в общественных местах;
- соблюдайте правила личной гигиены, ежедневно принимайте душ;
- не контактируйте с домашними животными, их фекалиями;
- откажитесь от бритья, маникюра (всего, из-за чего можно пораниться);
- откажитесь от работ с почвой;
- правильно и полноценно питайтесь;
- откажитесь от вредных привычек;
- строго соблюдайте протокол химиотерапии.
Лейкопения – опасное состояние. Оно требует обязательного соблюдения всех рекомендаций врача. Игнорирование этих правил часто приводит к смертельным осложнениям. Если вы проходите химиотерапию, нужно быть максимально внимательным к своему здоровью. Контролировать течение лейкопении и подобрать эффективное лечение вам помогут в медицинском центре Медскан. Опытные врачи смогут разработать индивидуальную схему терапии, которая снизит риск развития каких-либо осложнений.
Центр онкологии Медскан гарантирует соблюдение европейских и израильских стандартов при проведении диагностики и лечения онкологических заболеваний на деле, а не на бумаге
Читайте также:
