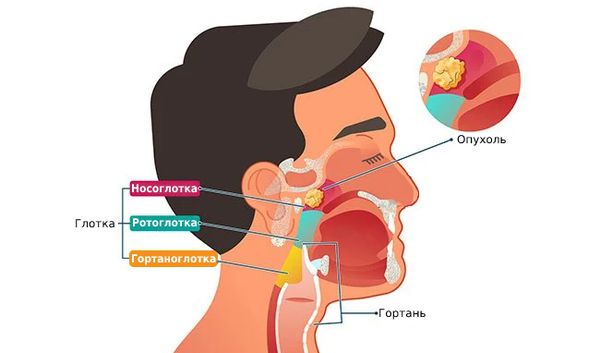
Рак носоглотки - лучевая диагностика
Добавил пользователь Алексей Ф. Обновлено: 28.01.2026
Рак носоглотки - лучевая диагностика
а) Терминология:
• Рак носоглотки
• Опухоль слизистой оболочки бокового кармана глотки (ямки Розенмюллера), в значительной степени связанная с вирусом Эпштейна-Барр
б) Визуализация:
• МРТ лучше всего позволяет обнаружить инфильтрацию окологлоточного жира, основания черепа, а также опухоли внутри черепа
• В 90% случаев на момент обнаружения имеет место метастатическое поражение заглоточных лимфоузлов, чаще всего II и V уровня
• Вторично измененные лимфоузлы часто достигают большого размера ± некроз
• Опухоль интенсивно накапливает ФДГ
(Слева) При корональной КТ придаточных пазух носа без контрастного усиления, выполненной мужчине 62 лет из Азии с жалобами на заложенность носа и носовые кровотечения, в носоглотке визуализируется массивное асимметричное объемное образование; структура ската неоднородна за счет множественных менее плотных включений.
(Справа) При МРТ Т1ВИ в сагиттальной проекции у этого же пациента в носоглотке визуализируется большое мягкотканное объемное образование, распространяющееся краниально в клиновидную кость и турецкое седло. Скат не вздут, однако в нем не определяется «жировой» гиперинтенсивный сигнал от костного мозга, как это должно быть в норме. (Слева) При МРТ Т1ВИ С+ FS в корональной проекции визуализируется массивное объемное образование, заполняющее носоглотку, умеренно накапливающее контраст. Правый боковой край нечеткий. Опухоль распространяется краниально, инфильтрируя клиновидную кость. Кавернозные синусы не изменены.
(Справа) При МРТ Т1ВИ С+ FS в аксиальной проекции определяется инфильтрация окологлоточного жира. В теле клиновидной кости определяется патологическое накопление контраста, сопоставимое с инфильтрацией костного мозга. Более заметно, тем не менее, патологическое накопление контраста в правом подъязычном нерве. В этом случае стадия опухоли соответствует Т4.
в) Дифференциальная диагностика:
• Доброкачественная лимфоидная гиперплазия аденоидов
• Неходжкинская лимфома носоглотки
• Злокачественная опухоль малой слюнной железы носоглотки
• Макроаденома гипофиза
г) Патология:
• 25%: кератинизирующий рак носоглотки (ранее тип I)
• 75%: некератинизирующий рак носоглотки:
о Связан с вирусом Эпштейна-Барр
о В 15% случаев дифференцированный (ранее тип II)
о В 60% случаев недифференцированный (ранее тип III)
• Редко встречается базалоидный плоскоклеточный рак
д) Клинические особенности:
• Пик заболеваемости: 40-60 лет
• Рак носоглотки (чаще всего недифференцированный и некератинизирующий) у детей возникает редко
• Клинические проявления:
о Кровянистые выделения из носа или носовое кровотечение
о 50-70%: объемное образование (вторично измененные лимфоузлы)
о Серозный отит вследствие обструкции евстахиевой трубы
• Пятилетняя выживаемость при некератинизирующем раке носоглотки - 75%
• При кератинизирующем раке носоглотки пятилетняя выживаемость 20-40%
Рак носоглотки - симптомы и лечение
Что такое рак носоглотки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Опря Анны Николаевны, онколога со стажем в 12 лет.
Над статьей доктора Опря Анны Николаевны работали литературный редактор Вера Васина , научный редактор Татьяна Остринская и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Рак носоглотки (Nasopharyngeal cancer) — это злокачественная опухоль верхней части глотки. На ранних стадиях болезнь протекает бессимптомно или маскируется под другие заболевания, например под острые респираторные инфекции. Одним из первых проявлений рака носоглотки могут стать увеличенные шейные лимфоузлы.
В 70 % случаев в носоглотке развивается плоскоклеточный рак — опухоль, исходящая из клеток эпителия слизистой оболочки [3] .
Но могут встречаться и другие злокачественные новообразования:
- исходящие из малых слюнных желёз (аденокарцинома);
- из мягких тканей (саркома);
- из лимфоидной ткани (лимфома);
- из нейроэпителия (эстезионейробластома) [1] .
Распространённость рака носоглотки
В России на рак носоглотки приходится 0,1–0,2 % от всех онкологических болезней. Самая высокая заболеваемость в двух возрастных группах: в 15–25 и 40–60 лет. Мужчины болеют раком носоглотки примерно в пять раз чаще, чем женщины [2] [3] .
Причины рака носоглотки
Причины заболевания до конца не изучены, но известно, что основным фактором развития болезни является вирус Эпштейна — Барр [6] . Этим вирусом заражено более 90 % населения планеты, зачастую заболевание протекает без симптомов и не вызывает осложнений. Лишь у немногих заражённых инфекция становится хронической, что впоследствии может привести к раку [15] .
К другим факторам развития рака носоглотки относятся:
- Хронические воспалительные процессы, вызывающие гиперплазию и метаплазию слизистой оболочки носоглотки, т. е. разрастание и преобразование тканей.
- Анатомические особенности некоторых рас. Рак носоглотки чаще встречается среди народов Юго-Восточной Азии, Африки и Индокитая.
- Профессиональные факторы. Риск развития заболевания выше при работе, связанной с воздействием тепла, пара и пыли. Чаще заболевают сварщики, печники, пекари, кочегары, кузнецы, операторы кузнечных прессов, работники деревообрабатывающей и текстильной промышленности [6] .
- Частое потребление солёной консервированной рыбы. Предположительно, если есть её ежедневно, риск развития рака повышается в несколько раз. Потребление других консервированных продуктов также может повышать риск развития болезни [6] .
В исследовании, проведённом в США, две трети случаев рака носоглотки I типа были связаны с курением, но для II и III типа такую взаимосвязь не выявили [6] . Также не доказано, что рак носоглотки чаще возникает при употреблении алкоголя.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы рака носоглотки
На ранних стадиях рак носоглотки протекает бессимптомно или скрывается под маской острых респираторных инфекций, ринофарингита и аденоидных вегетаций. Кроме того, опухоль не видна и не прощупывается, поэтому часто её выявляют только на поздних стадиях.
Симптомы рака носоглотки зависят от расположения опухоли и направления её роста.
Можно выделить следующие проявления болезни:
- Со стороны полости носа — периодические носовые кровотечения, примесь крови в слюне и прогрессирующая заложенность носа.
- Ушные — пощёлкивание и боли, заложенность уха, ухудшение слуха, односторонний рецидивирующий средний отит.
- Офтальмологические — выпячивание и смещение глазного яблока, опущение верхнего века, косоглазие, снижение остроты зрения и двоение в глазах.
- Расстройство глотания и произношения звуков, провисание мягкого нёба, гнусавость.
- Неврологические — поражение черепно-мозговых нервов может привести к онемению лица, неподвижности половины гортани, отклонению языка в сторону и другим симптомам, связанным с параличом черепно-мозговых нервов. Чаще всего поражаются 3, 5, 6 и 12-й черепные нервы [1][16] .
Боль и затруднения при глотании, возникающие при других видах рака головы и шеи, редко встречаются на ранней стадии рака носоглотки, поскольку очаг находится выше ротоглотки.
Для рака носоглотки характерны метастазы, поражающие шейные лимфоузлы. Нередко первым и единственным симптомом становится их увеличение с одной или обеих сторон шеи, по поводу таких лимфоузлов пациент и обращается к врачу.
Неврологические, офтальмологические и другие симптомы, как правило, возникают на III–IV стадиях. К поздним проявлениям также относят спазм жевательной мускулатуры и головную боль [16] .
Патогенез рака носоглотки
Вирус Эпштейна — Барр связан с несколькими злокачественными опухолями: раком носоглотки, лимфомой и карциномой желудка. Инфекция передаётся через жидкости организма, особенно через слюну, а также половым путём.
Считается, что ядерный антиген вируса Эпштейна — Барр, т. е. его специфический белок, может поражать эпителиальную оболочку носоглотки и приводить к злокачественному перерождению тканей [16] .
Раковые опухоли носоглотки, связанные с вирусом Эпштейна — Барр, представляют собой недифференцированные карциномы с выраженной лимфоидной инфильтрацией — это означает, что опухоль содержит много лимфоцитов . Взаимодействие раковых клеток с лимфоцитами приводит к тому, что клетки опухоли распространяются через лимфоток и развиваются метастазы [1] .
Чаще всего ведущая роль в развитии рака носоглотки при вирусе Эпштейна — Барр принадлежит геномным изменениям, при которых активируется сигнальный путь NF-κB [5] . Этот путь связан с развитием воспаления, делением клеток и программируемой клеточной гибелью. Особую роль он играет в развитии B-лимфоцитов: при недостаточной активности NF-κB созревающие лимфоциты гибнут раньше времени, а при повышенной — могут развиваться злокачественные опухоли.
Вирус Эпштейна — Барр способен активировать путь NF-κB, а также механизмы уклонения от иммунитета, что приводит к неконтролируемому делению клеток и развитию рака [5] .
Связь потребления солёной рыбы с развитием рака объясняется тем, что консервирование в соли неэффективно и может приводить к частичному разложению рыбы. В результате в ней накапливаются нитрозамины. Считается, что они вызывают повреждение ДНК и хроническое воспаление в слизистой оболочке носоглотки, что способствует развитию рака [17] . Такая рыба содержит и другие вещества, которые активируют вирус Эптштейна — Барр и могут повышать риск развития рака [6] .
Классификация и стадии развития рака носоглотки
Согласно классификации Всемирной организации здравоохранения, выделяют три подтипа карциномы носоглотки:
- Ороговевающая плоскоклеточная карцинома, или кератинизирующий плоскоклеточный рак. В 85 % этот тип рака связан с вирусом Эпштейна — Барр.
- Неороговевающая плоскоклеточная карцинома. Бывает дифференцированной и недифференцированной, причём второй тип такой карциномы — самая распространённая форма рака носоглотки.
- Базалоидная плоскоклеточная карцинома — редкий тип опухоли [1][16] .
Международная классификация рака носоглотки по системе TNM (2017 г.) [7]
Наглядно это можно показать так:

Осложнения рака носоглотки
Характер осложнений зависит от распространения рака:
- При прорастании опухоли в область глазницы пациент может потерять зрение.
- При опухолях в области ротоглотки возникает спазм жевательных мышц, нарушается жевание и глотание, что способствует истощению и потере веса.
- Распространение опухоли в кости черепа и головной мозг может вызывать сильную головную боль. При сдавливании нервной ткани может нарушиться дыхание и речь.
- Массивная опухоль проявляется интенсивными носовыми кровотечениями. При распаде опухоли появляется неприятный гнилостный запах изо рта.
- При выраженном поражении шейных лимфоузлов затруднена подвижность шеи, возникает боль в ней, из-за чего нарушается сон[4] .
При распространённом онкологическом процессе, наряду с сильной болью в области головы и/или шеи, может развиться кахексия, анорексия и анемия, что проявляется, прежде всего, выраженной слабостью [18] [19] .
Диагностика рака носоглотки
Лабораторная диагностика
При первичной диагностике, а также для дальнейшей оценки эффективности лечения может проводиться анализ крови на вирус Эпштейна — Барр (количественное определение ДНК методом ПЦР) [9] . С помощью этого анализа можно быстро и недорого оценить эффективность лечения.
Инструментальная диагностика
- Эндоскопия носоглотки — для постановки диагноза проводится осмотр первичной опухоли. Наилучший обзор достигается с помощью гибкого или жёсткого носового эндоскопа. При заполнении опухолью всей полости носоглотки наиболее информативен осмотр через полость рта с помощью 30 ° или 70 ° жёсткого гортанного эндоскопа [1] . Если эндоскопа нет, может использоваться носоглоточное зеркало [11] .
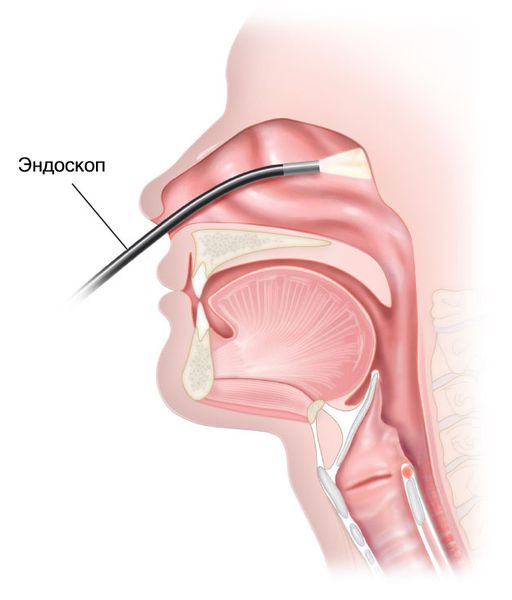
- МРТ (предпочтительно) и/или КТ носоглотки с контрастом — позволяют оценить распространение опухоли и определить стадию болезни.
- УЗИ шейных лимфоузлов — можно выявить изменённые лимфатические узлы. В сочетании с биопсией позволяет подтвердить или исключить метастазы в лимфоузлах.
- УЗИ брюшной полости и забрюшинного пространства — позволяет выявить метастазы в печени и сопутствующие патологии (кисту, мочекаменную болезнь, аденому надпочечников, цирроз печени и др.). Если обнаружены узловые образования, то для уточнения их характера проводится КТ или МРТ брюшной полости с контрастом.
- КТ грудной клетки — позволяет выявить или исключить метастазы в лёгких и сопутствующие болезни (туберкулёз, пневмонию, саркоидоз и др.).
- ПЭТ-КТ — показана при подозрении на распространённый процесс. Также это обследование проводят после лучевой или химиолучевой терапии, чтобы подтвердить полное рассасывание метастазов, выявить возможный рецидив и понять, нужна ли операция по удалению лимфоузлов (лимфаденэктомия) [1][3] .
Биопсия
Для гистологического подтверждения диагноза выполняется биопсия. Образец ткани берут через нос или через рот.
Консультации других врачей
До и после лечения пациентам потребуются консультации смежных специалистов:
- Стоматолог — обучает правильной гигиене полости рта и при необходимости проводит лечение зубов и дёсен. Санация полости рта, проведённая до начала лучевой терапии, позволяет снизить частоту и тяжесть лучевых мукозитов. При выраженном мукозите приходится делать перерыв в лучевой терапии, что плохо влияет на результаты лечения.
- Эндокринолог — консультация проводится после лучевой терапии. Она необходима, потому что после лечения, в среднем через 6–12 месяцев, может развиться постлучевой гипотиреоз. Врач оценивает уровень тиреотропного гормона (ТТГ) через 6, 12,18, 24 месяца после лечения. Также может потребоваться УЗИ щитовидной железы.
- Репродуктолог — консультирует молодых пациентов перед химиотерапией по вопросам фертильности [11] .
По показаниям может потребоваться консультация офтальмолога, оториноларинголога, сурдолога и логопеда.
Оценка нутритивного статуса
Нутритивная поддержка — это лечебное питание, цель которого обеспечить организм всеми необходимыми веществами. Нутритивная поддержка позволяет скорректировать уровень макро- и микронутриентов, улучшить переносимость и ослабить побочные эффекты химио- и лучевой терапии, повысить качество жизни.
Онколог оценивает нутритивный статус как до лечения, так и на всех этапах терапии.
Необходимость нутритивной поддержки определяется по следующим показателям: индекс массы тела (ИМТ) меньше 20, похудение более чем на 5 % за полгода, невозможность есть через рот, среднее или тяжёлое поражение тонкого кишечника, уровень белка в плазме крови менее 60 г/л, уровень альбумина менее 30 г/л. При лечении эти показатели желательно оценивать раз в 7 дней.

Дифференциальная диагностика
Рак носоглотки следует отличать:
- от плоскоклеточной и инвертированной папилломы;
- доброкачественных и злокачественных заболеваний малых слюнных желёз (онкоцитомы, полиморфной аденомы, аденокарциномы, цистаденокарциномы);
- доброкачественных и злокачественных новообразований мягких тканей (юношеской ангиофибромы, нейрофибромы, шванномы, хемодектомы, фибросаркомы, рабдомиосаркомы, нейрофибросаркомы);
- опухолей лимфоидной и кроветворной ткани (лимфосаркомы, ретикулосаркомы, плазмоцитомы, болезни Ходжкина);
- опухолей смешанного происхождения (солидной тератомы, дермоидной кисты, гипофихарной аденомы, менингиомы, хордомы, краниофарингиомы); ;
- эстезионейробластомы;
- метастазов других опухолей в носоглотку, но такие случаи очень редки;
- опухолеподобных состояний (псевдоэпителиальной гиперплазии, онкоцитарной метаплазии и гиперплазии, кисты, гемангиомы, фиброматоза, амилоидоза, инфекционной гранулёмы, гранулёмы Стеварта, гранулематоза Вегенера); и полипозного риносинусита [4] .
Лечение рака носоглотки
Злокачественные опухоли носоглотки высокочувствительны к химио- и лучевой терапии, поэтому эти методы предпочтительны для первичного лечения [11] .
При I стадии рака носоглотки показана лучевая терапия [3] . На этой стадии её проводят без химиотерапии: не доказано, что химиолучевое лечение повышает выживаемость по сравнению с лучевой терапией, но побочных эффектов возникает больше.
При II–IVA стадиях рекомендуется провести химиолучевую терапию с последующей химиотерапией или химио-, а затем химиолучевую терапию [3] . Если после проведённого лечения останутся метастазы в шейных лимфоузлах, потребуется операция. Хирургически удалить опухоль носоглотки очень сложно, поэтому в качестве первичного лечения операция не рассматривается [1] .
При IVB стадии (наличии отдалённых метастазов) назначается химиотерапия с препаратами платины [8] . После химиотерапии может проводиться лучевая и химиолучевая терапия, симптоматическое лечение, операция (при единичном метастазе) [3] .
Основной побочный эффект лучевой терапии в области головы и шеи — это мукозит (эпителиит), который проявляется болью и воспалением слизистой оболочки полости рта. При заболевании затруднён приём пищи, тяжело говорить, иногда трудно открывать рот. Полностью предотвратить это осложнение нельзя, но его течение можно облегчить. Для этого до лечения нужно обратиться к стоматологу, чтобы провести санацию полости рта, а также соблюдать рекомендации врача во время терапии.
Самым грозным осложнением лучевой терапии является остеомиелит. Как правило, заболевание развивается при удалении зуба после лучевой терапии. Удалять плохие зубы нужно за 14 дней до лучевой терапии, в течение двух лет после лечения следует избегать манипуляций, затрагивающих кость челюсти.
Прогноз. Профилактика
Прогноз зависит от времени постановки диагноза, степени распространения опухоли в носоглотке и наличия метастазов [16] . Пятилетняя выживаемость при I стадии составляет 98 %, при II стадии — 92 %, при III стадии — 83 %, при IVA стадии —71 % [12] .
Высокие изначальные или сохраняющиеся к концу лучевой терапии уровни ДНК вируса Эпштейна — Барр являются признаком неблагоприятного прогноза [14] [16] .
Профилактика рака носоглотки
Первичная профилактика. В некоторых исследованиях выявлено, что риск развития рака носоглотки снижается при употреблении фруктов и овощей: моркови, китайской капусты, зелёных листовых овощей, свежих соевых продуктов, апельсинов и мандаринов. Также риск развития болезни был ниже при приёме витаминов Е, С, А по отдельности или в сочетании. Защитное действие фруктов и овощей можно объяснить тем, что они оказывают антиоксидантный эффект и предотвращают образование нитрозаминов [6] .
При наличии профессиональных факторов риска снизить вероятность развития рака носоглотки можно с помощью средств защиты.
Не существует стандартных скрининговых тестов для определения рака носоглотки. Скрининг с тестом на антитела к вирусу Эпштейна — Барр или на ДНК вируса не помог снизить смертность от рака носоглотки [13] .
Вторичная профилактика заключается в знании симптомов, своевременном обращении за медицинской помощью и онконастороженности врачей — повышенной бдительности к симптомам, которыми может проявляться рак.
Во время лечения важно предотвратить развитие побочных эффектов, чтобы не пришлось прерывать цикл терапии. При прохождении химиотерапии рекомендуется заниматься ЛФК, будет полезна психологическая поддержка и курс массажа для уменьшения слабости. Также следует лечить стоматит, гематологические осложнения, ксеростомию и спазм жевательных мышц [3] [10] [20] .
Курильщикам необходимо бросить курить, а бывшим курильщикам воздержаться от курения [11] .
После завершения лечения нужно посещать врача:
- в первый год — раз в 1–3 месяца;
- во 2-й год — раз в 2–6 месяцев;
- на 3–5-й год — каждые 4–8 месяцев, далее раз в год.
При возникновении новых симптомов необходимо сразу же обратиться к врачу.
Рак полости носа и околоносовых пазух
Рак полости носа и околоносовых пазух – злокачественные опухоли, поражающие носовую полость, верхнечелюстные, лобные, решетчатую или клиновидную придаточные пазухи. Проявляется ощущением давления, затруднением носового дыхания, выделениями из носа и носовыми кровотечениями. В ряде случаев отмечаются онемение и ощущение мурашек на коже лица, экзофтальм, лицевые деформации и выпадение зубов. Диагноз рака околоносовых пазух и носовой полости устанавливается с учетом анамнеза, данных внешнего осмотра, риноскопии, рентгенографии, КТ, МРТ и результатов биопсии. Лечение оперативное в сочетании с предоперационной радиотерапией и химиотерапией.

Общие сведения
Рак полости носа и околоносовых пазух – новообразования эпителиального происхождения, локализующиеся в носовой полости и придаточных синусах. Составляют 1,5% от общего количества онкологических заболеваний. Обычно поражают людей старше 40 лет. Мужчины болеют чаще женщин. Рак околоносовых пазух в 75% случаев возникает в зоне верхнечелюстного синуса, в 10-15% - в носовой полости и основной (решетчатой) пазухе, в 1-2% - в зоне клиновидного и лобного синусов. Рак полости носа и придаточных синусов распространяется на близлежащие ткани, включая костные структуры, метастазирует в регионарные лимфоузлы, но очень редко дает отдаленные метастазы. Лечение осуществляют специалисты в сфере онкологии, отоларингологии и челюстно-лицевой хирургии.
Причины
Причина рака полости носа пока не выяснена, но установлены три группы факторов, способствующих развитию данной патологии: профессиональные вредности, хронические воспалительные процессы и вредные привычки. Риск развития рака околоносовых пазух и носовой полости повышается при постоянном контакте с вредными веществами, вдыхаемыми в процессе выполнения профессиональных обязанностей. Наибольшая вероятность возникновения онкологических поражений наблюдается у пациентов, занимающихся деревообработкой, обработкой кожи и производством никеля. Особенно значим контакт с химическими соединениями, используемыми при производстве мебели. По статистике, у краснодеревщиков рак полости носа и придаточных пазух становится причиной гибели в 6,6 раз чаще, чем в среднем по популяции.
Большую роль в развитии рака околоносовых пазух и полости носа играет курение. Некоторые специалисты в числе факторов риска указывают употребление алкоголя. Вероятность развития этой группы заболеваний увеличивается при хроническом рините, риносинусите, гайморите (воспалении надчелюстных пазух), фронтите (воспалении лобных пазух), сфеноидите (воспалении клиновидной пазухи) и этмоидите (воспалении решетчатого лабиринта). Имеет значение национальность пациентов – рак околоносовых пазух и носовой полости чаще выявляется у жителей Китая и Средней Азии.
Классификация
В связи с особенностями локализации выделяют пять видов данной патологии: рак полости носа и четыре типа рака околоносовых пазух: верхнечелюстной, фронтальной, основной и решетчатой. С учетом особенностей гистологического строения различают семь разновидностей опухоли: плоскоклеточный, переходноклеточный, мукоэпидермоидный, аденокистозный и недифференцированный рак, аденокарцинома и прочие виды рака.
При определении прогноза и тактики лечения используют сложную классификацию TNM, в которой отражены особенности каждой стадии рака околоносовых пазух (прорастание тканей, уровень поражения тех или иных близлежащих органов) с учетом локализации. В клинической практике нередко пользуются упрощенной классификацией:
- 1 стадия – рак полости носа и околоносовых пазух не распространяется на костные структуры, регионарные лимфоузлы не задействованы.
- 2 стадия – новообразование распространяется на костные стенки, но не выходит за пределы пазухи, лимфоузлы интактны.
- 3 стадия – рак околоносовых пазух и носовой полости разрушает кость и прорастает в соседние полости, есть метастазы в регионарных лимфоузлах.
- 4 стадия – опухоль прорастает скуловые кости, нижнюю челюсть и кожу лица. Регионарные лимфоузлы теряют подвижность, спаиваются с окружающими тканями с образованием инфильтратов или распадом.
Из-за редкого отдаленного метастазирования в этой классификации не отражен вариант рака околоносовых пазух с гематогенными метастазами.
Симптомы рака полости носа
Симптомы этой группы болезней отличаются большим разнообразием. Картина заболевания определяется локализацией, размером и видом новообразования. На начальных стадиях обычно наблюдается бессимптомное течение или скудные проявления, напоминающие хронический ринит либо синусит. Пациенты с раком околоносовых пазух предъявляют жалобы на боль в зоне придаточных пазух, головную боль, заложенность носа и носовые выделения. Некоторые больные отмечают снижение обоняния. Иногда первым признаком болезни становится увеличение регионарных лимфоузлов.
Остальные проявления обусловлены локализацией рака полости носа и околоносовых пазух и повреждением близлежащих анатомических структур. При опухолях внутренних отделов гайморовой пазухи наблюдаются боль в верхней челюсти, отдающая в ухо либо висок, сильная головная боль, выделения и кровотечения из соответствующей половины носа. При новообразованиях в задненаружном отделе верхнечелюстного синуса возможны затруднения при приеме пищи, вызванные прорастанием рака околоносовой пазухи в жевательные мышцы.
Опухоли передненижнего отдела гайморовой пазухи могут распространяться на верхнюю челюсть и твердое небо, вызывая интенсивную зубную боль, потерю зубов и образование язв на деснах. При прорастании таких новообразований в жевательные мышцы и височно-нижнечелюстной сустав выявляются затруднения при попытке открыть рот. При поражении мягких тканей лица отмечаются лицевые деформации. Отек век, слезотечение, сужение глаза или экзофтальм характерны для рака околоносовой пазухи, локализующегося в верхней части задневнутренней зоны верхнечелюстного синуса. Рак лобных пазух проявляется резко выраженными болями в области лба, отеком век, смещением глаза и деформацией лица.
Диагностика
Диагноз рака околоносовых пазух и полости носа основывается на жалобах, данных анамнеза, результатах осмотра и дополнительных исследований. При сборе анамнеза отоларинголог выясняет наличие вредных привычек, профессиональных вредностей и хронических воспалительных заболеваний. При внешнем осмотре врач обращает внимание на деформации лица, состояние век, наличие одностороннего экзофтальма, возможность свободных движений нижней челюстью и т. д.
Рак полости носа обнаруживаются при проведении риноскопии. Фарингоскопия позволяет выявлять вторичные изменения, обусловленные прорастанием рака околоносовых пазух в ротовую полость и полость носоглотки. Наряду с фарингоскопией осуществляют фиброскопию, в процессе которой специалист изучает поверхность носоглотки и берет с измененного участка образец ткани для гистологического исследования. При расположении опухоли в придаточном синусе врач выполняет пункцию с забором материала.
Всех пациентов с подозрением на рак полости носа и придаточных пазух направляют на обзорную рентгенографию соответствующей области. При возможности проводят рентгенографию с использованием контрастного вещества, КТ и МРТ. При подозрении на прорастание рака околоносовых пазух в полость черепа назначают рентгенографию черепа. В некоторых случаях осуществляют диагностическую гайморотомию. Для выявления гематогенных метастазов выполняют рентгенографию грудной клетки и УЗИ брюшной полости.
Лечение
Лечебная тактика при раке околоносовых пазух и носовой полости определяется индивидуально с учетом локализации, размера, гистологического типа и распространенности новообразования. Как правило, используют комбинированную терапию, включающую в себя хирургическое вмешательство, химиотерапию и радиотерапию. В предоперационном периоде пациентам с раком полости носа и околоносовых синусов назначают дистанционную телегамматерапию и химиотерапию. Операцию проводят через 3 недели после окончания химио- и радиотерапии.
Объем хирургического вмешательства зависит от вовлечения различных органов и анатомических структур. В ряде случаев при раке околоносовых пазух приходится выполнять экзентерацию глазницы, удаление верхней челюсти и другие травматичные операции. При прорастании новообразования в полость черепа к участию в оперативном лечении привлекают нейрохирурга. В послеоперационном периоде назначают антибиотики и сосудосуживающие средства, проводят радио- и химиотерапию. При серьезных косметических дефектах осуществляют пластические операции в отдаленном периоде. При распространенном и рецидивирующем раке полости носа и синусов лечение консервативное.
Прогноз
Прогноз при раке околоносовых пазух и носовой полости в первую очередь зависит от стадии заболевания. На 1-2 стадии средняя пятилетняя выживаемость после хирургического удаления новообразования составляет 75%. Применение комбинированной терапии позволяет повысить этот показатель до 83-84%. На 3-4 стадиях выживаемость резко снижается. При метастазах в регионарных лимфатических узлах до 5 лет с момента постановки диагноза удается дожить всего 37% пациентов, получавших комбинированную терапию. При использовании только лучевой терапии или только оперативного вмешательства пятилетняя выживаемость на этой стадии по различным данным колеблется от 18 до 35%. Трехлетняя выживаемость на 4 стадии составляет чуть более 30%.
Рак носоглотки
Рак носоглотки – злокачественная опухоль носовой части глотки. Может проявляться заложенностью носа, беспричинными носовыми кровотечениями, болями в зоне носоглотки и области уха, заложенностью уха, шумом и звоном в ушах, нарушением слуха, головными болями, неврологическими расстройствами, нарушениями жевания и глотания. В процессе диагностики рака носоглотки учитывают жалобы, клиническую симптоматику, данные риноскопии, фарингоскопии, эндоскопии носоглотки, КТ, МРТ, ПЭТ-КТ, рентгенографии черепа, биопсии и других исследований. Лечение – лучевая терапия, химиотерапия, стереотаксическая хирургия, традиционные хирургические вмешательства.

Рак носоглотки – злокачественная неоплазия, происходящая из эпителиальных клеток верхней части глотки. Характеризуется выраженной неравномерностью распределения среди людей разных рас. В среднем, по данным различных авторов, злокачественные новообразования носоглотки составляют от 0,25 до 3% от общего количества онкологических поражений. При этом на территории Южного Китая рак носоглотки является самой часто диагностируемой формой рака у мужчин и третьей по распространенности у женщин. Уровень заболеваемости лиц, проживающих в странах Африки и Юго-Западной Азии, а также выходцев из этих стран, эмигрировавших в США, составляет около 18%. Обычно симптомы рака носоглотки появляются в возрасте старше 50 лет. Лечение осуществляют специалисты в сфере онкологии и отоларингологии.
Причины возникновения этой патологии точно не выяснены. Факторами риска, повышающими вероятность развития рака носоглотки, являются курение, злоупотребление алкоголем, пристрастие к острой, пряной, соленой и горячей пище. Определенную роль играют хронические риносинуситы. Установлено, что данным заболеванием чаще страдают пациенты, зараженные вирусом Эпштейна-Барр. Отмечается связь рака носоглотки с ионизирующим излучением (при проживании в экологически неблагоприятных районах, предшествующей лучевой терапии или многократных радиологических исследованиях), избыточной инсоляцией и длительным профессиональным контактом с определенными токсичными веществами. Некоторые исследователи указывают на существование наследственной предрасположенности.
С учетом особенностей гистологического строения опухоли выделяют три основных типа рака носоглотки:
- Плоскоклеточная ороговевающая карцинома.
- Дифференцированная и недифференцированная неороговевающая карцинома.
- Базалоидная карцинома.
Наряду с перечисленными новообразованиями в области носоглотки могут возникать саркомы, лимфомы и некоторые другие виды злокачественных неоплазий. Из-за неэпителиального происхождения такие опухоли не включаются в группу раков носоглотки и рассматриваются в других разделах онкологии.
В клинической практике используют четырехстадийную классификацию рака носоглотки:
- 1 стадия – выявляется локальный узел, не выходящий за пределы носоглотки.
- 2А стадия – рак носоглотки распространяется на среднюю часть глотки, в процесс могут вовлекаться полость носа, миндалины, мягкое небо и корень языка.
- 2В стадия – обнаруживаются метастазы в лимфоузлах на стороне поражения.
- 3А стадия – выявляется поражение средней части глотки и двусторонние метастазы в шейных лимфоузлах / рак носоглотки распространяется на околоносовые пазухи, отмечается одно- или двухстороннее поражение шейных лимфоузлов / опухоль прорастает зону вокруг зева, распространяется на ипсилатеральные и контрлатеральные лимфоузлы.
- 4А стадия – рак носоглотки прорастает орбиту, верхнюю челюсть и черепные нервы, обнаруживается двухстороннее поражение регионарных лимфоузлов.
- 4В стадия – выявляются метастазы в надключичных лимфоузлах.
- 4С стадия – наблюдается отдаленное метастазирование.
На ранних стадиях возможно бессимптомное течение. При прогрессировании процесса возникает клиническая картина, включающая в себя три группы симптомов: носовые, ушные и неврологические. В список носовых симптомов, характерных для рака носоглотки, входят заложенность носа, гнусавость, носовые кровотечения, неприятный запах из носа или изо рта, наличие плотного опухолевидного образования и боли в области носоглотки, не связанные с инфекционным заболеванием. В число ушных симптомов включают боли, нарушения слуха, серозный отит, шум или звон в ушах. Неврологические симптомы рака носоглотки проявляются в виде упорных головных болей, нарушений речи, расстройств жевания и глотания, парезов и параличей лицевых мышц.
Возникновение неврологических расстройств при раке носоглотки обусловлено внедрением неоплазии в основание черепа. Прорастание ретросфеноидального пространства сопровождается поражением II-VI черепных нервов. Возможны парез жевательных мышц, невралгия тройничного нерва, птоз и нарушение движений глазного яблока. При распространении рака носоглотки на область, расположенную кзади от околоушной слюнной железы, выявляются признаки поражения IX-XII черепных нервов: расстройства вкуса, дисфагия, сухость во рту или избыточная саливация, нарушения дыхания, синдром Горнера (экзофтальм, миоз, птоз и ангидроз лица) и слабость мышц языка.
Время появления и выраженность перечисленных симптомов рака носоглотки могут различаться в зависимости от расположения, скорости и направления роста новообразования. При достаточном увеличении размеров рака носоглотки выявляется синдром Троттера, включающий в себя одностороннюю боль в ухе, языке и нижней челюсти, одностороннюю тугоухость и нарушение подвижности мягкого неба вследствие сдавления нижнечелюстного нерва. При лимфогенном метастазировании рака носоглотки обнаруживается одно- или двухстороннее увеличение заднешейных и глубоких шейных лимфоузлов, в последующем в процесс вовлекаются надключичные лимфоузлы.
На момент постановки диагноза лимфогенные метастазы выявляются у 80% больных раком носоглотки. В половине случаев поражение лимфоузлов носит двухсторонний характер. У 30-35% пациентов наблюдается отдаленное метастазирование. При размере первичной опухоли более 6 см вероятность обнаружения отдаленных метастазов возрастает до 70%. Обычно при раке носоглотки поражаются кости, легкие и печень. На поздних стадиях возникают истощение, признаки раковой интоксикации и нарушения функций различных органов.
Диагноз рак носоглотки выставляется на основании жалоб, истории заболевания, данных осмотра, пальпации, неврологического исследования и дополнительных диагностических процедур. При пальпации шеи обнаруживают увеличенные лимфоузлы (в случае лимфогенного метастазирования). При проведении риноскопии и фарингоскопии выявляют опухолевидное образование. При преимущественно эндофитном росте рака носоглотки визуальные изменения в области первичного очага могут быть незначительными даже при прорастании соседних анатомических структур, наличии регионарных и отдаленных метастазов, поэтому для оценки распространенности опухоли необходимо углубленное обследование.
Обследование при подозрении на рак носоглотки включает в себя биопсию, рентгенографию черепа, КТ и МРТ головы и шеи. Перечисленные методики позволяют установить тип опухоли, оценить ее распространенность, а также степень вовлеченности твердых и мягкотканных структур головы и шеи. При проведении неврологического осмотра определяют уровень поражения черепных нервов и выявляют общие неврологические расстройства, свидетельствующие о наличии отдаленных метастазов в головном мозге.
Кроме того, для обнаружения вторичных очагов рака носоглотки назначают рентгенографию грудной клетки, УЗИ, КТ или МРТ печени и сцинтиграфию костей скелета. Дифференциальную диагностику рака носоглотки проводят с назофарингитом, гиперплазией лимфатического глоточного кольца и увеличением лимфоузлов, обусловленным другими патологическими состояниями (некоторыми воспалительными поражениями ЛОР-органов, инфекциями волосистой части головы, острым лейкозом, лимфомой и т. д.).
Проведение радикальных оперативных вмешательств при раке носоглотки зачастую невозможно, поскольку при попытке резекции новообразования обычно не удается полностью удалить злокачественные клетки, расположенные у основания черепа. Методом выбора является лучевая терапия. Западные онкологи при раке носоглотки используют сочетание радиотерапии и химиотерапии, однако, согласно результатам исследований, проведенных в странах Азии (зоне наибольшего распространения рака носоглотки) комбинированная терапия первичного очага не имеет преимуществ по сравнению с изолированным использованием лучевой терапии. Наряду с классической лучевой терапией в настоящее время все чаще применяют стереотаксическую хирургию (современный метод высокоточного облучения).
При лимфогенных метастазах рака носоглотки также осуществляют лучевую терапию. При недостаточной эффективности облучения (отсутствии уменьшения или незначительном уменьшении лимфоузлов) выполняют лимфаденэктомию. При наличии отдаленных метастазов радиотерапию сочетают с химиотерапией. Назначение химиопрепаратов позволяет почти вдвое улучшить показатели пятилетней выживаемости на поздних стадиях рака носоглотки, однако многие пациенты не могут получить лечение в достаточном объеме из-за ярко выраженных побочных эффектов. При местных рецидивах достаточно эффективна лучевая терапия, при ограниченном рецидивном поражении лимфоузлов показано хирургическое вмешательство.
Прогноз при раке носоглотки определяется распространенностью первичного онкологического процесса (особое прогностическое значение имеет степень инвазии опухоли в основание черепа), наличием, размером и количеством метастазов в лимфоузлах, возрастом пациента (возраст старше 50 лет рассматривается, как неблагоприятный прогностический фактор) и гистологическим типом неоплазии. Средняя пятилетняя выживаемость при раке носоглотки первой стадии составляет 90%, второй – 80%, третьей – 70%, четвертой – 50%.
а) Терминология:
1. Аббревиатура:
• Рак носоглотки (РНГ)
2. Определение:
• Первичное злокачественное образование слизистой оболочки носоглотки, в большинстве случаев связанное с вирусной инфекцией Эпштейна-Барр
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Объемное образование бокового кармана глотки с глубоким распространением в сочетании с шейной лимфаденопатией
• Локализация:
о Боковой карман глотки (ямка Розенмюллера)
• Морфология:
о Плохо отграниченное объемное образование слизистой оболочки с глубоким распространением и инвазией
о Поражение лимфоузлов в 90% случаев на момент выявления
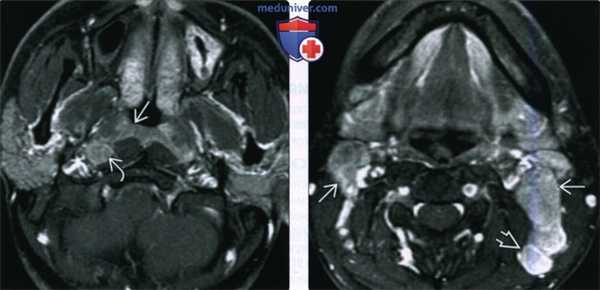
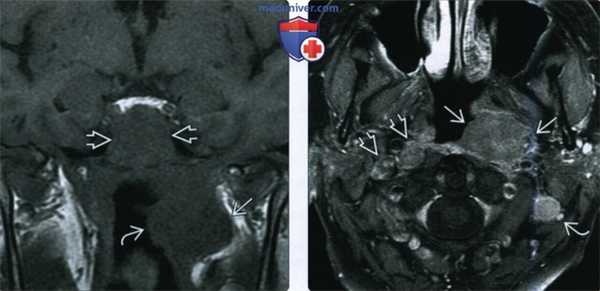
(Слева) При МРТ Т1 C+FS в аксиальной проекции, выполненной мужчине 26 лет из Азии с объемными образованиями шеи, определяется минимально асимметричный мягкотканный компонент в слизистой оболочке носоглотки, признаков инфильтрации превертебральных мышц не выявлено. Отчетливо визуализируется увеличенный заглоточный лимфоузел.
(Справа) При МРТ Т1 С+ FS в аксиальной проекции у этого же пациента визуализируются увеличенные лимфоузлы второго и пятого уровня, в которых были обнаружены метастазы недифференцированного некератинизирующего рака (третья стадия, T1N2), сочетанного с вирусной инфекцией Эпштейна-Барр.
2. КТ при раке носоглотки:
• КТ с контрастным усилением:
о Объемное образование носоглотки, умеренно накапливающее контраст, смещенное от средней линии
о Вторично измененные лимфоузлы часто имеют большой размер ± некроз
о Заглоточные лимфоузлы часто выглядят нечетко на изображениях, поскольку изоденсны мышцам
• КТ в костном окне:
о Возможна деструкция кортикального слоя ската или крыло-видных пластинок
3. МРТ при раке носоглотки:
• Т1ВИ:
о Асимметричное образование, гипо- или изоинтенсивное по сравнению с мышцами
о Чувствительный метод для обнаружения инфильтрации окологлоточного жира и вовлечения костного мозга
• Т2ВИ:
о Умеренно гиперинтенсивный сигнал по сравнению с мышцами
• T1BИ C + FS:
о Лучше всего позволяет продемонстрировать инфильтрацию глубоких тканей лица, интракраниальное распространение и поражение кавернозных синусов:
- В этом случае наиболее информативны изображения в корональной плоскости
о Опухоль минимально и равномерно накапливает контраст
4. Сцинтиграфия:
• ПЭТ/КТ:
о Опухоль, лимфоузлы и вторичные очаги интенсивно захватывают ФДГ
о Небольшую первичную опухоль можно легко пропустить на толстых срезах, т.к. на фоне вещества головного мозга, накапливающего ФДГ, она становится плохо различимой
5. Рекомендации по визуализации:
• Лучший метод диагностики:
о МРТ-метод, рекомендованный Американским Объединенным Комитетом по Раку (АОКР) для стадирования:
- Обладает наиболее высокой чувствительностью для визуализации основания черепа и выявления опухоли внутри черепа
- Чувствительность МРТ в выявлении заглоточных лимфоузлов выше, чем у клинического обследования, УЗИ и КТ
- Альтернативой является КТ с контрастным усилением
о При рецидиве опухоли или вторичном поражении лимфоузлов (N2/N3) часто выполняется ПЭТ/КТ
• Выбор протокола:
о MPT (Т1 ВИ) лучше всего позволяет обнаружить инфильтрацию основания черепа, отсутствие сигнала, типичного для жира
о Постконтрастные аксиальные и корональные томограммы лучше всего отображают распространение опухоли внутрь черепа
(Слева) При МРТ Т1ВИ в корональной проекции в верхних боковых отделах носоглотки В визуализируется объемное образование с гипоинтенсивным сигналом, инфильтрирующее скат и левое окологлоточное пространство. Была выполнена эндоскопическая биопсия, подтвердился некератинизирующий рак носоглотки.
(Справа) При МРТ Т1 С+ FS в аксиальной проекции у этого же пациента в левом боковом кармане носоглотки визуализируется объемное образование (рак), распространяющееся в окологлоточное пространство. Хорошо видны вторично измененные контрлатеральные заглоточные лимфоузлы и ипсилатеральные (уровень ИВ) лимфоузлы (третья стадия, T3N2).
в) Дифференциальная диагностика рака носоглотки:
1. Доброкачественная лимфоидная гиперплазия аденоидов:
• Увеличение аденоидов возможно у детей, подростков, ВИЧ-инфицированных
• Аденоиды увеличены симметрично, инфильтрация смежных тканей отсутствует
2. Неходжкинская лимфома носоглотки:
• Симметричное объемное образование, расположенное срединно ± инфильтрация ближайших превертебральных мышц
• В области ската приводит к вздутию кости, а не к ее инфильтрации
3. Злокачественная опухоль малой слюнной железы носоглотки:
• Редкая первичная опухоль; метастазы в лимфоузлах нетипичны
• Первичная опухоль может иметь небольшой размер в сочетании с выраженными инфильтративными изменениями
4. Макроаденома гипофиза:
• Большое объемное образование турецкого седла, распространяющееся через клиновидную кость в носоглотку
• Расширение турецкого седла-ключевой диагностический признак
5. Саркома пространства слизистой оболочки глотки:
• Редкая опухоль, больше характерная для детей
• Подслизистое агрессивно растущее новообразование
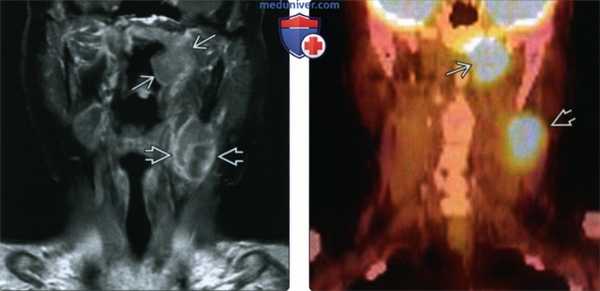
(Слева) При МРТ Т1C+FS b корональной проекции у женщины 65 лет с впервые выставленным диагнозом рака носоглотки в носоглотке слева визуализируется изъязвленное объемное образование В, накапливающее контраст; видны также некротически измененные ипсилатеральные лимфоузлы второго уровня. Были обнаружены и контрлатеральные лимфатические узлы. При исследовании биоптата подтвердился низкодифференцированный кератинизирующий плоскоклеточный рак.
(Справа) На комбинированной ПЭТ/КТ в корональной проекции определяется интенсивное накопление ФДГ в опухоли (рак) носоглотки слева и в лимфатическом узле второго уровня. Отдаленных метастазов обнаружено не было. Стадия опухоли в этом случае T2N2M0, третья стадия заболевания.
г) Патология:
1. Общая характеристика:
• Этиология:
о Некератинизирующий рак строго связан с первичной вирусной инфекцией (Эпштейна-Барр):
- ДНК вируса Эпштейна-Барр обнаруживается в клетках опухоли и предзлокачественных очагах (дисплазия, рак in situ)
о Другие предрасполагающие факторы:
- Канцерогены (нитрозамины) в пище в детском возрасте
- Генетическая предрасположенность:
Риск заболеваемости выше у ближайших родственников
HLA-A2 + HLA-Bsin2 → ↓ риска рака носоглотки
- Предшествующее облучение
- Табак и алкоголь чаще всего связаны с базалоидным плоскоклеточным раком (БПКР) и кератинизирующим раком носоглотки

2. Стадирование, классификация:
• Классификация Американского Объединенного Комитета по Раку 2010 года:
о TNM; стадия N при раке носоглотки определяется отдельно
3. Макроскопические и хирургические особенности:
• ВОЗ выделяет несколько патоморфологических типов
• Кератинизирующий рак носоглотки (раньше - тип I):
о Низко-, умеренно-, или высокодифференцированный
• Некератинизирующий рак носоглотки:
о В 75-100% случаев вирус Эпштейна-Барр ПЦР(+):
- Дифференцированный (раньше - тип II)
- Недифференцированный (раньше - тип III)
• БПКР:
о Обычно ВЭБ(-) и ВПЧ (-)
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Кондуктивная тугоухость из-за обструкции среднего уха:
- Обструкция или инфильтрация евстахиевой трубы
о Кровянистые выделения из носа или носовое кровотечение
о В 50-70% объемное образование (увеличенные лимфатические узлы)
• Другие признаки/симптомы:
о Редко проявляется признаками поражения черепно-мозговых нервов
2. Демография:
• Возраст:
о Пик заболеваемости: 40-60 лет
о Редко (чаще всего недифференцированный, некератинизирующий рак) у детей
• Пол:
о М:Ж = 2,5:1
• Этническая принадлежность:
о Южный Китай эндемичный регион по некератинизирующему РНГ:
- 800 случаев на 1 миллион
- В остальном в мире заболеваемость о У китайцев во 2-м и 3-м поколении, рожденных в США, риск ↓
о В США риск ↑ у детей афроамериканцев
• Эпидемиология:
о Весь мир, самая частая злокачественная опухоль НГ у взрослых людей:
- Самый распространенный рак у азиатов (мужчин)
о Некератинизирующий РНГ 75% > кератинизирующий РНГ 25% > БПКР
3. Течение и прогноз:
• Кератинизирующий РНГ: наихудший прогноз, пятилетняя выживаемость 20-40%
• Некератинизирующий РНГ: радиосенситивный, прогноз лучше, пятилетняя выживаемость - 75%
• При БПКР прогноз в целом неблагоприятный
• В большинстве случаев РНГ проявляет себя на III стадии (Т3 и/или N2), IVa стадии (Т4), IVb стадии (N3)
• В > 90% вторичное поражение лимфоузлов, часто двухстороннее:
о В первую очередь поражаются заглоточные лимфоузлы
о Затем лимфоузлы второго и пятого уровня
• В 5% на момент обнаружения имеются отдаленные метастазы (худший прогноз)
• о Кости: склеротические или литические поражения
о Также часто метастазирует в легкие и печень
4. Лечение:
• В целом чувствителен к облучению, особенно кератинизирующий РНГ:
о Т1: лучевая терапия
о Т2-Т4: лучевая терапия + химиотерапия
о М1: химиотерапия; лучевая терапия только при хорошем ответе
• Шейная лимфодиссекция при наличии остаточной опухоли после лечения
е) Диагностическая памятка:
1. Следует учесть:
• Во всех случаях обструкции среднего уха у взрослых людей необходимо тщательно исследовать носоглотку
• Объемное образование НГ ± лимфаденопатия: в первую очередь исключить лимфому:
о Лимфома часто располагается срединно и приводит к вздутию ската
2. Советы по интерпретации изображений:
• MPT (Т1ВИ) чувствительный метод в диагностике поражения окологлоточного пространства и инвазии костного мозга
• Т1ВИ С+ ключевой метод в обнаружении интракраниального и периневрального распространения, инвазии кавернозного синуса
3. Рекомендации по отчетности:
• Ключевые признаки опухолевой инвазии:
о Инфильтрация окологлоточного жира (Т2)
о Инфильтрация основания черепа (Т3)
о Интракраниальное распространение или поражение ЧН (Т4)
• Часто метастазирует в лимфоузлы, достигающие больших размеров:
о Чаще всего в заглоточные, второго и пятого уровня
о Поражение надключичных лимфоузлов = N3b:
- Вследствие этого важно описать наиболее каудальные лимфоузлы шеи (IV или VB) как вероятные надключичные
ж) Список использованной литературы:
1. King AD et al: Detection of nasopharyngeal carcinoma by MR imaging: diagnostic accuracy of MRI compared with endoscopy and endoscopic biopsy based on long-term follow-up. AJNR Am J Neuroradiol. 36(12):2380-5, 2015
2. Lan M et al: Prognostic value of cervical nodal necrosis in nasopharyngeal carcinoma: analysis of 1800 patients with positive cervical nodal metastasis at MR imaging. Radiology. 276(2):536-44, 2015
3. Lee AWet al: Management of nasopharyngeal carcinoma: current practice and future perspective. J Clin Oncol. 33(29)3356-64, 2015
4. Zhang GY et al: Prognostic value of grading masticator space involvement in nasopharyngeal carcinoma according to MR imaging findings. Radiology. 273(0:136-43, 2014
5. Chan AT: Current treatment of nasopharyngeal carcinoma. Eur J Cancer. 47 Suppl 3:S302-3, 2011
Читайте также:
- Влияние примесей алкоголя на скорость всасывания. Влияние конституции на скорость всасывания алкоголя
- Гематология: Развитие лимфоцитов в лимфатических узлах и селезенке
- Думающий и Доказывающий - о чем подумаешь, то и докажешь
- Псевдокисты поджелудочной железы. Хирургическое лечение псевдокист поджелудочной железы.
- Суточное мониторирование ЭКГ по Холтеру. Ультразвуковое исследование сердца.
