Раннее выявление постклимактерического остеопороза. Скрининг населения на постклимактерический остеопороз.
Добавил пользователь Дмитрий К. Обновлено: 29.01.2026
Раннее выявление краснухи. Скрининг женщин на краснуху.
Рекомендации: Серологическое обследование должно производиться во время первого визита в клинику для всех беременных женщин и небеременных женщин детородного возраста. Небеременные женщины с высокой чувствительностью, которые соглашаются не беременеть в течение 3 месяцев, должны быть вакцинированы. Беременные женщины с повышенной чувствительностью должны быть вакцинированы немедленно после родов.
Краснуха не является тяжелым заболеванием, но может вызвать серьезные осложнения у плода, если женщина заразилась во время беременности. От 30 до 80% зародышей у женщин, заболевших краснухой во время беременности, также были инфицированы Заболевания плода увеличивают риск выкидышей и преждевременных родов. Дети рискуют тем, что у них разовьется врожденный синдром краснухи (ВСК), «особенно если заражение матери произошло в первые 16 недель. Потеря слуха является наиболее частым следствием ВСК. В случае заражения б первом триместре также довольно часто развиваются умственная отсталость, заболевания сердечно-сосудистой системы и глаз (катаракты, микроофтальмозы). Некоторые осложнения ВСК, такие, как замедление развития, диабет болезни щитовидной железы и глаукома, проявляются значительно позже. Стоимость лечения пациента с ВСК достигает 220 тысяч долларов.
Эффективность скрининговых тестов на краснуху.
Одним из методов предотвращения заражения и сокращения случаев ВСК является выявление чувствительных лиц с помощью серологического обследования и применения вакцины. Многие годы задержка гемагглютинации (ЗГ) была основным серологическим тестом. Неспецифичные ингибиторы также влияли на этот тест и давали ложно-положительные результаты11. В одном из исследований 895 пациенток с положительными ЗГ-результатами в течение беременности в дальнейшем показали правильный отрицательный результат. В дальнейшем были разработаны более удобные лабораторные методы (латексная агглютинация, ферментноприсоединенный иммуносорбирующий тест, непрямая иммунофлюоресценция и радиоиммуноанализ). Ферментно-присоединенный иммуносорбирующий анализ имеет по сравнению с ЗГ-методами точность и специфичность 95-99%.
Эффективность раннего обнаружения краснухи.
Вакцинация краснухи рекомендуется всем детям, и поэтому общее обследование в этой возрастной группе не является необходимым. Тестирование может быть принято для подростков в период после полового созревания и взрослых (особенно для женщин детородного возраста), поскольку среди лиц этого возраста происходит 60% случаев краснухи и у 10—20% иммунодефицит к краснухе. Поскольку идентификация и вакцинация таких лиц может помочь предотвратить передачу вируса беременным женщинам, в 1977 году была начата широкая компания по вакцинации взрослых. Эта мера позволила на 95% сократить заболеваемость. Не очевидно однако, что этот эффект обеспечила именно вакцинация взрослых и подростков, а не вакцинация маленьких детей. Доказано, что вакцинация среди взрослых в США не привела к существенному снижению чувствительности. В Англии вакцинация в 80-е годы среди беременных женщин привела к снижению чувствительности, но к 1984 году эта тенденция прекратилась.
Большое число факторов ограничивает эффективность серологического тестирования и вакцинаций. Ложнопозитивные серологические результаты, ошибочно предполагающие наличие антител, приводят к нераспознаванию необходимости вакцинации. Даже когда лица с повышенной чувствительностью идентифицированы, многие не могут принять вакцину или отказываются от вакцинации. Исследователи показывают, что только 55—85% серонегативных лиц, идентифицированных в ходе программ для небеременных женщин и работников) здравоохранения, получают вакцинацию, в случае предсвадебного обследования количество таких лиц составляет 37—39%.
Однажды примененная вакцина в дальнейшем весьма эффективна. Применяемая в настоящий момент вакцина RA27/3 эффективно действует на 95—98% реципиентов. 87—99% лиц, которые получили предыдущие вакцины в конце 60-х годов, сохраняли серопозитивность в течение 16—18 лет.
Количество возможностей по обнаружению антител для женщин детородного возраста также ограничено. В течение беременности вакцинирование не может быть произведено из-за ее высокой тератогенности, хотя в почти 400 случаях дети, рожденные от женщин, вакцинированных во время беременности, никаких осложнений не получили. Вакцинация женщин с повышенной чувствительностью рекомендуется немедленно после родов, однако 13—16% женщин отказываются от послеродового вакцинирования. Даже в программах, в которых проводилась вакцинация сразу после беременности, у 10% женщин обнаружился дефицит антител при последующей беременности.
Другим ограничением послеродовой вакцинации является возможность побочных эффектов. Хотя требуются дальнейшие исследования для определения возможностей передачи краснухи младенцам, которых кормят грудью, у 2/3 вакцинированных женщин в молоке был выделен вирус. Послеродовая иммунизация также ведет к артритам и артралгиям у 4—18% женщин. Кроме того, послеродовая иммунизация не позволяет предотвратить ВСК, примерно в половине случаев возникающего в первые часы жизни. Хотя обследование на краснуху более эффективно в клинических условиях, для многих женщин первый пренатальный визит является удобным для выявления наличия антител. Даже если в течение первой беременности повышенная чувствительность женщины не была обнаружена, послеродовая вакцинация может предотвратить почти 50% случаев ВСК, возникающих у женщин, уж» рожавших.
ЦКЗ и Американская академия педиаторов предлагают проводить вакцинацию всех небеременных и не собирающихся беременеть в ближайшие 3 месяца женщин, у которых не определено точно наличие антител в крови. Серологическое обследование по возможности рекомендуется, однако не является необходимым условием для вакцинации (по рекомендациям ЦКЗ). Американские колледж акушеров и гинекологов рекомендует общее обследование на краснуху в течение беременности, ААП рекомендует общее пренатальное обследование и немедленную вакцинацию женщин с повышенной чувствительностью в послеродовой период. ЦКЗ и ААП также рекомендуют предлагать серологическое тестирование и вакцинацию работникам здравоохранения, студентам и военнослужащим.
Заболеваемость краснухой и ВСК в последнее время существенно сократилась в США, когда инфицированные в свое время дети достигли зрелого детородного возраста. Ближайшие 10—30 лет многим женщинам может потребоваться дополнительная вакцинация, хотя в последнее время ВСК является редким осложнением беременности. В то же время ясно, что существующие в настоящее время методы пренатального тестирования являются недостаточными для обнаружения ВСК. Врачам необходимо обследовать всех женщин детородного возраста, в первый раз посещающих клинику. Вакцинация женщин с повышенной чувствительностью должна проводиться сразу после родов строго по графику.
Серологическое обследование на краснуху должно быть осуществлено во время первого визита в клинику для всех беременных и небеременных женщин детородного возраста, не имеющих свидетельства о вакцинации после первого года жизни, или лабораторного свидетельства об иммунитете. Женщины с повышенной чувствительностью, обязующиеся не беременеть в течение 3 ближайших месяцев, должны быть вакцинированы с помощью вакцины RA27/3. Беременные должны быть информированы о возможных осложнениях. Они должны быть вакцинированы сразу после родов перед выпиской из больницы.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Раннее выявление постклимактерического остеопороза. Скрининг населения на постклимактерический остеопороз.
Рекомендации: Общее радиологическое обследование для определения низкого содержания минералов в кости не рекомендуется. Эстрогенная терапия обсуждается в дальнейшей статье.
Каждый год в США происходит 1,3 миллионов переломов, связанных с остеопорозом. До 70% переломов у лиц старше 45 лет связано с остеопорозом. Большая часть таких переломов происходит у постклимактери-альных женщин. У половины из них развиваются спонтанные переломы. У 1/4 всех женщин старше 60 лет происходит перелом позвоночника, и около 15% женщин получают в течение жизни перелом бедра. Стоимость лечения переломов, связанных с остеопорозом, составляет 7 миллиардов долларов в год, включая убытки из-за потери трудоспособности. Наиболее частые переломы затрагивают шейку бедра, позвоночник и периферический перелом предплечий. Наибольшую опасность представляет перелом бедра, 15—20% снижения продолжительности жизни связаны именно с этой причиной. Переломы бедра причиняют большие страдания и снижают самостоятельность. Среди тех, кто остается дома из-за перелома бедра, почти половина утрачивает социальные функции на срок до 2,5 лет. Основными факторами риска для остеопороза являются пожилой возраст, женский пол, тонкие кости, кавказская национальность и удаление яичника до менопаузы. Низкое содержание минералов в кости является другим фактором риска и служит основанием для радиологических исследований.
Эффективность скрининговых тестов на постклимактерический остеопороз.
Для обнаружения остеопоротических костей у бессимптомных лиц существует множество методов. Это включает радиографию скелета, радиограммометрию, фотоизмерение плотности, измерение поглощения одиночного фотона, компьютерную томографию, измерение поглощения двойного фотона и рентген. Многие из этих исследований не применимы для общего обследования. Радиография нечувствительна к сокращению содержания минералов. Хотя рентген скелета помогает увидеть утоньшение костей, он не достоверен при определении менее, чем 20% снижения веса костей, и потому плохо применим при ранней диагностике заболевания. Радиограммометрия, которая включает измерение коры периферийных трубчатых костей (например, пястных), при измерении рентгеновскими лучами дает мало информации о содержании минералов в кости (СМК), определяющем условие трабекулярной кости или кортикального пороза. Тест имеет уровень ошибки от 3—10% до 8—11%. Фотоденситометрия — измерение оптической плотности изображения кости, сделанная в рентгеновских лучах, испытывает влияние мягких тканей и других процессов, происходящих при рентгеновском обследовании. Техника поглощения одиночного фотона, использующая радиоизотопные методы, полезна только при оценке отростков костей.
Наиболее точной и сложной неинвазивной техникой является компьютерная томография (КТ), измерение двойного фотонного поглощения (ИДФП) и измерение поглощения рентгеновских лучей двойной энергией (ИПРДЭ). Эти методы наиболее полезны при оценке плотности скелетных структур, окруженных большим количеством мягких тканей (шейка бедра, поясничные позвонки). КТ применяется при определении анатомии и СМК в поперечных сечениях, но неприменима в качестве общего теста из-за ее стоимости и уровня радиационной дозы, связанной с процедурой.
ИДФП И ИПРДЭ, более приемлемые для обследования, используют радиоизотопы или рентгеновские лучи для испускания фотонов двух различных энергий для уменьшения эффекта, связанного с окружающими мягкими тканями. ИПРДЭ не очень давно применяется в клинической практике, предварительные данные показывают, что оно более эффективно, чем ИДФП. Его точность 1 —2% по сравнению с ИДФП, имеющим точность 2—5%. При этом оно требует меньше времени и обходится дешевле.
Эффективность раннего обнаружения постклимактерического остеопороза.
Существует предположение, что бессимптомные женщины, проверенные на низкий СМК, меньше страдают от осложнений остеопороза, чем необследованные. Существует достаточно оснований сказать, что постклимактерическая женщина с низким СМК имеет больший риск последующих переломов бедра, позвоночника и запястий, последние исследования демонстрируют связанную с дозой характеристику этой зависимости. Большая часть экспериментальных исследований предполагает, что этот риск может быть снижен с помощью эстрогенной терапии.
Эстрогенная терапия не рекомендуется для всех женщин, поскольку для многих риск заболевания остеопорозом невысок, а эстрогенная терапия может вызвать менструальные кровотечения, внутриматочную гиперплазию и, возможно, рак матки. Лечение может быть более приемлемым для женщин с высоким риском развития остеопороза (например, при пониженной массе костей). Таким образом, информация об СМК является необходимой при выборе лечения и подготовке необходимых рекомендаций по обследованию. Невыяснено, насколько общее определение СМК улучшает их показатели. Даже если эстрогенная терапия будет в будущем рекомендована для всех женщин, клиническое обследование на содержание СМК окажется имеющим ограниченную полезность.
В 1984 году Национальный институт здоровья заявил, что не существует тестов, которые могут быть рекомендованы для определения лиц с остеопорозом средней тяжести. В дальнейшем канадские ученые и другие исследователи выступили против радиологических обследований. В докладе 1984 года Американский колледж врачей обсудил ограничения по обследованию костей, но не дал определенных рекомендаций. Национальный фонд исследования остеопороза считает, что исследование плотности костей является полезным в предотвращении остео пороза, но результаты обследования не являются достаточно точными для предотвращения последующих осложнений. Национальный центр здоровья рекомендует дальнейшее развитие техники таких методов, как ИДФП. Другие рекомендации о кальциевой поддержке и эстрогенной терапии приведены в дальнейших статьях.
Общее радиологическое обследование бессимптомных женщин представляется очень дорогим. ИДФП и КТ занимают много времени и требуют сложной техники. Обследование единичными фотонами стоит 40—120 долларов, а ИДФП и КТ — 100—400 долларов. Поэтому они должны применяться только в случаях высокого риска развития остеопороза. Измерение СМК дает возможность и пациенту, и врачу принять более ответственное решение о дальнейшем лечении. Периодическое исследование СМК также требуется для определения эффективности терапии у лиц, больных остеопорозом.
Общее радиологическое обследование на уменьшенное СМК не рекомендуется для бессимптомных женщин. У постклимактериальных женщин измерение СМК позволяет определить необходимость эстрогенной терапии. Женщины также могут получать консультации, связанные с кальциевой поддержкой, и упражнениями по изменению веса. Лица старшего возраста должны также получать консультации по предотвращению падений и связанных с падениями тяжелых травм.
- Вернуться в оглавление раздела "Профилактика заболеваний"
Раннее выявление несовместимости по резус фактору. Скрининг женщин на несовместимость по резус фактору.
Рекомендации: Всем беременным женщинам необходимо определить группу крови и резус-фактор в их первый пренатальный визит. Также необходимо пройти тестирование на наличие антител к отрицательному резус-фактору. Нечувствительные женщины с отрицательным резус-фактором должны получать резус иммуноглобулин на 28—29 неделях беременности и в течение 72 часов после родов, так же как после выкидыша или аборта, внематочной беременности, амниоцентеза, дородового плацентного кровотечения или переливания резус-позитивных препаратов крови.
Несовместимость по резус-фактору развивается, когда у резус-отрицательной женщины плод резус-положительный. Это происходит в 9—10% случаев. Если не принято никаких превентивных мер, у 0,7—0,8% таких женщин развивается дородовая изоиммунизация с развитием антител к резус-фактору; у 8—15% возникает изоиммунизация при родах; у 3—5% при выкидышах и абортах и 2,1—3,4% после амниоцентеза. Резус-изоиммунизация в настоящее время возникает в 1,5 случаях на 1000 рождений. Ее действие на "плод или новорожденных включает: гипербиллирубинемию, гемолитическую анемию, биллирубиновую энцефалопатию и внутриматочные смерти от водянки плода. В 45% случаев требуется переливание крови для выживания, и на каждые 100 000 родов приходится 4 смертельных случая. Наличие резус-изоиммунизации потребовало введения новых методов лечения в 60-х годах. Между 1970 и 1979 годами количество заболеваний сократилось с 40,5 до 14,3 на 10 000 рождений. Заболевания, вызванные резус-несовместимостью, составляют сейчас только 0,33% всех родовых и предродовых заболеваний.
Эффективность скрининговых тестов на несовместимость по резус фактору.
Выявление резус-фактора с помощью гемагглютинации является установленным стандартом тестом, сопровождающим определение группы крови. Косвенный тест Кумпса используется для точного определения антител к антирезус-фактору и применяется для точного выявления женщин с положительным резусом. Титры антител сами по себе не являются хорошим тестом из-за возможности эритробластоза.
Эффективность раннего обнаружения несовместимости по резус фактору.
Раннее обнаружение резус-несовместимости представляется выгодным для нечувствительных пациентов (не имеющих антител к антирезусу). Введение резус-иммуноглобулина (РИГ) таким женщинам предотвращает развитие чувствительности у матери и последующих гемолитических заболеваний у резус-положительных детей. РИГ должен вводиться после абортов, амниоцентезов, внематочных беременностей и дородовых кровотечений, также как после родов. Эффективность РИГ-профилактики была продемонстрирована в серии экспериментов в начале 60-х годов. Несмотря на большое количество изъянов при постановке опытов, эти исследования ясно показали, что у нечувствительных к моменту введения РИГ женщин после введения, изоиммунизация не развивалась. Эти исследования привели к введению общей РИГ-профилактики в конце 60-х годов. Как показали длительные исследования, резус-изоиммунизация снизилась с 13—17% в середине 60-х до 0,3—1,9% в середине 70-х.
В Канаде, где профилактика достигла наиболее широкого уровня, резус-иммунизация снизилась с 10,3 на 1000 родов и 55 смертей в 1964 году до 3,4 на 1000 родов и 1 смерти в 1975 году. Снижение смертности не может быть связано только с одной програмой РИГ-профилактики, так как тенденция эта стала проявляться до ее введения. До 1945 года умирало более половины младенцев с эритробластозом, к 1963 году смертность снизилась до 2%. Эти ранние улучшения были связаны с тенденцией к уменьшению состава семьи и введением новых методов лечения, таких, как обменное переливание крови, внутриматочное переливание крови, улучшение методов диагностики и заботы о детях с эритробластозом.
Сочетание дородовой и послеродовой профилактики предотвращает изоиммунизацию у 95—99% лиц повышенного риска. Оставшиеся случаи связаны с невведением РИГ при необходимости, изоиммунизацией от предыдущих беременностей, введением недостаточной дозы или ошибками в лечении. По крайней мере 20—30% таких случаев связаны с ошибками персонала.
Резус-глобулин безопасен, и, хотя некоторые зародыши становятся впрямую антиглобулинопозитивными после введения РИГ, анемия и гипербиллирубинемия встречаются крайне редко. Ясно, что раннее обнаружение нечувствительных резус-отрицательных женщин необходимо для предотвращения изоиммунизации.
Для женщин, которые уже были изоиммунизированы, риск возникновения заболеваний значительно выше. Даже при этих условиях ранняя постановка диагноза необходима, так как дает возможность вмешательства при ранних родах и внутриматочном переливании. Внутриматочное переливание является технически сложным делом и вызывает повышенную смертность, но технические достижения, такие, как ультразвуковое введение и прямое переливание крови плоду, повысили выживаемость плода до 50—74% и 90% в специально подготовленных клиниках. Более часто вызываются преждевременные роды с последующим обыкновенным переливанием крови, при этом смертность составляет всего 1%.
Хотя распространение несовместимости по резус фактору достаточно низко, число случаев составляло по крайней мерр 10 на 1000 новорожденных до введения превентивных мер в 60-х годах, обследование и послеродовая РИГ-профилактика дают отличные результаты. Хотя дородовая терапия дает отдельные дополнительные преимущества, некоторые считают, что эффект дородовой профилактики не существенен по сравнению с эффектом послеродовой, уменьшая ее рентабельность в 16 раз. Другие исследователи высказывают противоположную точку зрения.
Постменопаузальный остеопороз
Постменопаузальный остеопороз — патологическая деструкция костной ткани, вызванная системными обменными нарушениями вследствие гипоэстрогении. В половине случаев протекает скрыто и диагностируется после возникновения перелома. Может проявляться болями в крестце, пояснице, межлопаточной области, костях таза, предплечья и голени, искривлением позвоночника, уменьшением роста. Диагностируется при помощи денситометрии, определения уровня кальция, фосфора, маркеров костной резорбции, кальцитонина, паратгормона. Для лечения используют гормональные средства, ингибиторы остеорезорбции, стимуляторы остеосинтеза, препараты кальция и витамина D.
МКБ-10
Общие сведения
Первичный постменопаузальный остеопороз — наиболее распространенный вариант остеопоретической болезни, составляющий более 85% в структуре этого метаболического заболевания костно-мышечной системы. По данным ВОЗ, денситометрически подтвержденное снижение минеральной плотности костей и нарушение их микроархитектоники наблюдается у 30-33% женщин старше 50 лет. В России частота типичных для остеопороза переломов предплечья составляет более 560 случаев на 100 тысяч пациенток постменопаузального возраста, остеопоретических переломов бедра — свыше 120 на 100 тыс. Социальная значимость патологии определяется ее влиянием на инвалидизацию и смертность пожилых женщин.
Причины
Уменьшение костной массы и нарушение микроархитектоники костей во время постменопаузы связано с инволютивными процессами, происходящими в женском организме, и возрастным изменением стиля жизни. Специалисты в сфере гинекологии подробно изучили причины расстройства и предрасполагающие факторы. К возникновению остеопороза у пожилых женщин приводят:
- Снижение уровня эстрогенов. Женские половые гормоны участвуют в метаболизме кальция — важного структурного компонента костей, обеспечивающего их прочность, обновление и восстановление костной ткани. Гипоэстрогения развивается при недостаточности или угасании функции яичников, медикаментозном подавлении секреции эстрогенов, хирургическом удалении органа у пациенток с опухолями, эндометриозом, внематочной беременностью.
- Нерациональное питание. Дефицит кальция возникает при ограниченном потреблении молокопродуктов, рыбы, диетических сортов мяса, бобовых, зелени, овощей, фруктов на фоне избытка легкоусвояемых углеводов, жиров, кофе, крепкого чая. Подобный рацион отличается низким содержанием кальция, веществ, которые способствуют усвоению минерала организмом, и повышенной концентрацией ингибиторов его всасывания в кишечнике.
- Низкая двигательная активность. С возрастом подвижность женщины уменьшается. Ситуация усугубляется снижением времени естественной инсоляции, наличием избыточного веса, заболеваний и патологических состояний, ограничивающих способность к самостоятельному передвижению, — длительным постельным режимом при лечении хронической соматической патологии, последствиями перенесенных нарушений мозгового кровообращения и инфарктов.
Факторами риска возникновения остеопороза в постменопаузальный период являются возраст, превышающий 65 лет, принадлежность к европеоидной расе, ранний климакс, дефицит массы тела, наличие в анамнезе дисгормональных расстройств, курение, злоупотребление спиртным. Не исключено влияние наследственности – заболевание чаще выявляют у женщин, близкие родственники которых страдали остеопорозом или имели частые переломы. Вероятность поражения костной системы также повышается при более чем трехмесячном приеме глюкокортикоидных препаратов, оказывающих влияние на кальциевый обмен.
Патогенез
При постменопаузальном остеопорозе нарушается баланс между остеосинтезом и остеорезорбцией — основными механизмами ремоделирования костной ткани. На фоне дефицита эстрогенов снижается секреция кальцитонина — гормона щитовидной железы, являющегося функциональным антагонистом паратгормона, повышается чувствительность костной ткани к резорбтивному действию гормона паращитовидной железы. Основной эффект паратгормона — увеличение концентрации кальция в крови за счет усиленного транспорта через кишечную стенку, реабсорбции из первичной мочи и остеорезорбции. Параллельно с этим активируются остеокласты — клетки, разрушающие костную ткань, инсулиноподобные факторы роста 1 и 2, остеопротогерин, трансформирующий β-фактор, колониестимулирующий фактор и другие цитокины, усиливающие костную резорбцию.
Дополнительными элементами патогенеза, способствующими развитию остеопороза, становятся ухудшение всасывания минерала из-за субатрофии кишечного эпителия и дефицита витамина D, для достаточной секреции которого требуется более длительное пребывание на солнце. Снижение двигательной активности в постменопаузальном периоде приводит к уменьшению динамических нагрузок на костно-мышечный аппарат, что также замедляет процессы его ремоделирования. Ситуация усугубляется ухудшением всасывания кальция в кишечнике и его усиленной экскрецией с мочой при приеме глюкокортикоидов, часто применяемых в схемах лечения эндокринных, аутоиммунных, воспалительных и других болезней, которыми страдают пожилые пациентки.
Симптомы постменопаузального остеопороза
Практически у половины женщин заболевание протекает бессимптомно и выявляется только после перелома, вызванного незначительной травмой. В остальных случаях симптоматика прогрессирует постепенно. По мере потери костной массы пациентка начинает ощущать боли в пояснично-крестцовой области, усиливающиеся во время поднятия тяжелых предметов, поворотов, ходьбы. В последующем появляется ощущение тяжести в межлопаточном пространстве, болезненность в тазовом кольце, длинных трубчатых костях голени. Чтобы избавиться от болей и дискомфорта, на протяжении дня требуется дополнительный отдых в положении лежа.
Нарастание интенсивности болезненных ощущений приводит к тому, что со временем они беспокоят больную даже в состоянии покоя. Обычно нарушение осанки и искривление позвоночника сопровождается кифозом. Часто женщины постменопаузального возраста с остеопорозом жалуются на слабость, быструю утомляемость при физических нагрузках. Крайними формами проявления патологии становятся компрессионные переломы нижнегрудных и верхних поясничных позвонков с уменьшением их высоты, спонтанные или возникающие при незначительных нагрузках переломы лодыжек, костей предплечья, шейки бедра. Характерный признак — снижение роста на несколько сантиметров за год.
Осложнения
Наиболее серьезным последствием постменопаузального остеопороза является инвалидизация вследствие искривления позвоночника и частых переломов конечностей, усугубляемых постоянными болевыми ощущениями в костях. Пациентке сложно передвигаться не только на большие расстояния, но и по дому, ухаживать за собой, выполнять простые бытовые действия. Существенное ухудшение качества жизни может спровоцировать эмоциональные расстройства — тревожность, плаксивость, ипохондричность, склонность к депрессивному реагированию. У части женщин с остеопорозом отмечается длительная бессонница.
Диагностика
При выявлении у пациентки постменопаузального возраста компрессионных изменений позвоночника или типичных переломов конечностей в первую очередь необходимо исключить остеопороз. С диагностической целью используют методы, позволяющие оценить архитектонику костной ткани и степень ее насыщенности кальцием, а также обнаружить биохимические маркеры поражения костей. Наиболее информативными являются:
- Денситометрия. Современные двухэнергетические рентгеновские остеоденситометры с высокой точностью определяют, насколько снижена плотность костной ткани. С их помощью легко оценивать минерализацию «маркерных» костей (предплечья, тазобедренного сустава, поясничных позвонков) и всего организма. Метод применим для диагностики ранних стадий постменопаузального остеопороза. Вместо классического двухэнергетического исследования может выполняться ультразвуковой скрининг плотности костей (эходенситометрия), КТ-денситометрия.
- Биохимическое исследование крови. В ходе лабораторных анализов определяют содержание кальция, фосфора и некоторых специфических маркеров, свидетельствующих о нарушении ремоделирования костей. При усилении возрастной костной резорбции повышается уровень щелочной фосфатазы, остеокальцина в крови, дезоксипиридонолина в моче. При соотнесении с экскрецией креатинина достаточно специфичным является определение кальция в моче, содержание которого повышается при усилении резорбтивных процессов в костной ткани.
- Анализ содержания гормонов. Поскольку постменопаузальный остеопороз патогенетически связан с возрастным гормональным дисбалансом, показательным для диагностики является исследование уровня тиреокальцитонина (ТКТ) и паратирина. При инволютивном нарушении резорбции костей уменьшается концентрация кальцитонина в крови, при этом уровень паратиреоидного гормона остается нормальным или пониженным. Контрольное исследование содержания половых гормонов подтверждает естественную возрастную гипоэстрогению.
Дифференциальная диагностика проводится с сенильным и вторичным остеопорозом, злокачественными костными опухолями и метастазами в кости, миеломной болезнью, фиброзной дисплазией, болезнью Педжета, обычными травматическими переломами, сколиозом, остеохондропатией позвоночника, периферической нейропатией. При необходимости пациентку консультируют ортопед, травматолог, эндокринолог.

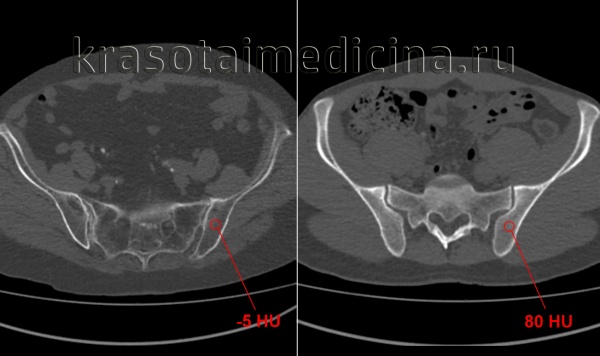
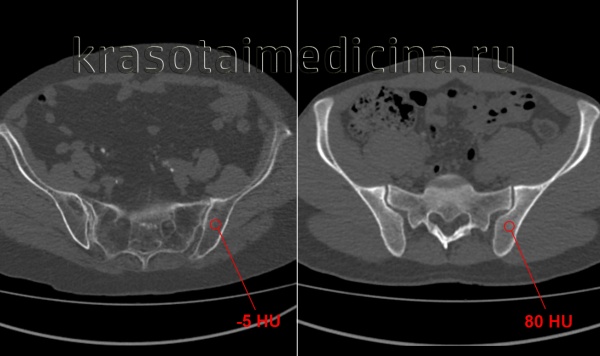
КТ таза. Выраженное разрежение трабекулярной структуры и жировая дегенерация костей таза (слева) у пожилой женщины, справа для сравнения норма у молодого мужчины.
Лечение постменопаузального остеопороза
Основной целью терапии является предотвращение возможных переломов за счет улучшения минерализации и архитектоники костей с одновременным повышением качества жизни пациенток. Для этого применяется комплексная антиостеопоретическая терапия, направленная на различные звенья патогенеза заболевания. Стандартная схема лечения остеопороза, вызванного постменопаузальными изменениями в организме женщины, включает следующие группы препаратов:
- Ингибиторы костной резорбции. Эстрогены, их комбинации с прогестинами или андрогенами предотвращают преждевременное разрушение костей и рекомендуются при сохранении климактерических проявлений в первые годы постменопаузы. При наличии противопоказаний или отказе пациентки от приема половых гормонов возможна их замена фитоэстрогенами, селективными модуляторами эстрогенной активности или рецепторов к эстрогенам. Кроме заместительной гормонотерапии эффект замедления резорбции оказывают кальцитонин, бисфосфонаты, препараты стронция.
- Стимуляторы образования костей. Усилению остеогенеза способствует назначение паратиреоидного гормона, анаболических стероидов, андрогенов, соматотропина, фторидов. Ускоренное ремоделирование костей при применении этих лекарственных средств достигается за счет активации остеобластов, усиления анаболических процессов, стимуляции гидроксилирования. Следует учитывать, что при постменопаузальных расстройствах применение таких препаратов ограничено рядом противопоказаний и возможных осложнений.
- Средства многопланового действия. Минерализация и архитектоника костной ткани улучшается при приеме препаратов кальция, особенно в комбинации с витамином D, что позволяет относить такие средства к категории базовых. Разносторонний эффект на процессы остеогенеза и разрушения костей также оказывают оссеино-гидроксилатный комплекс и флавоновые соединения, которые при минимальной вероятности осложнений эффективно тормозят функцию остеокластов, ответственных за резорбцию и деминерализацию, стимулируя остеобластный остеопоэз.
Результативное лечение остеопороза у женщин постменопаузального возраста невозможно без коррекции образа жизни и диеты. Пожилым больным рекомендованы умеренные физические нагрузки с исключением падений, подъема тяжестей, резких движений. В рацион необходимо добавить продукты, богатые кальцием, — молоко, творог, твердый сыр, бобовые, рыбу, другие морепродукты, отказавшись от злоупотребления кофе и спиртными напитками.
Прогноз и профилактика
Хотя постменопаузальный остеопороз является прогрессирующим заболеванием, регулярное поддерживающее лечение и здоровый образ жизни позволяют существенно уменьшить вероятность переломов. С профилактической целью женщинам в постменопаузе рекомендован прием препаратов кальция, содержащих витамин D, дозированные инсоляции, коррекция диеты, достаточная физическая активность с учетом возрастной нормы, отказ от курения, ограниченное потребление продуктов, содержащих кофеин (кофе, чая, шоколада, колы, энергетиков). При выявлении признаков остеопороза эффективной защитой от нагрузок, провоцирующих переломы, могут стать корсеты и протекторы бедра.
Остеопения
Остеопения – это патологическое состояние, при котором наблюдается снижение плотности костной ткани, не достигающее степени остеопороза. Как правило, протекает бессимптомно. Сопровождается некоторым повышением вероятности возникновения переломов. Диагностируется случайно при проведении рентгенографии или денситометрии по другим поводам либо в рамках профилактического обследования. Лечение включает коррекцию питания и образа жизни, терапию провоцирующих заболеваний, назначение витамина D, препаратов кальция, гормонов, анаболиков, антикатаболических средств. Иногда показана физиотерапия.
Остеопения – «обеднение» костной ткани в результате снижения массы и плотности кости, промежуточное состояние между физиологической нормой и остеопорозом. Широко распространена, встречается преимущественно у людей среднего и пожилого возраста. Женщины страдают чаще мужчин. Своевременное лечение остеопении помогает предотвратить развитие остеопороза, снизить вероятность патологических переломов.
Причины остеопении
Истончение и снижение прочности костей является естественным инволюционным процессом. Развивается вследствие преобладания разрушения костной ткани над ее ремоделированием. В среднем, пик плотности костей приходится на 20 лет. До 35-40 лет состояние скелета остается стабильным. В последующем костная масса постепенно снижается со скоростью 0,3-0,5% в год.
После прекращения менструаций у женщин потери ускоряются до 2-5% ежегодно. На протяжении жизни представительницы слабого пола теряют 50% трабекулярной и 35% кортикальной костной ткани. У мужчин эти показатели составляют, соответственно, 20-30% и 15-20%. В некоторых случаях остеопения связана не с потерей костной ткани, а с изначально низкой плотностью костей. Возникновению данного состояния способствуют следующие факторы:
- Генетические особенности. Первое место по распространенности нарушения занимают европеоиды, второе – лица азиатских национальностей, третье – представители негроидной расы. Патология чаще выявляется у людей, близкие родственники которых страдают остеопенией либо остеопорозом.
- Изменение уровня эстрогенов у женщин. Имеет наибольшую клиническую значимость среди эндокринных причин нарушения. Вероятность остеопении увеличивается при позднем менархе, длительном отсутствии менструаций в репродуктивном возрасте, бесплодии, раннем начале менопаузы.
- Другие гормональные причины. Определенное значение имеет уменьшение количества тестостерона у пожилых мужчин. У людей обоих полов риск развития остеопении повышается при наличии таких эндокринных заболеваний, как тиреотоксикоз, гиперпаратиреоз, эндогенный гиперкортицизм, гипогонадизм, гипопитуитаризм, сахарный диабет 1 типа, полигландулярная эндокринная недостаточность.
- Образ жизни. В число провоцирующих обстоятельств входят курение, злоупотребление алкоголем, излишнее пристрастие к кофеинсодержащим напиткам. Болезнь чаще диагностируется у людей, которые ведут сидячий образ жизни или, наоборот, страдают от постоянных избыточных физических нагрузок.
- Особенности питания. Неблагоприятными факторами считаются недостаточное питание, приверженность жестким диетам, непереносимость молочных изделий, вынуждающая людей отказываться от наиболее популярных продуктов, богатых кальцием. Остеопения возникает при употреблении избыточного количества мяса, недостатке витамина D в рационе.
- Прием некоторых лекарств. Негативное влияние на состояние костей оказывает длительное употребление тиреоидных гормонов, глюкокортикоидов, цитостатиков, диуретиков, противосудорожных средств, антикоагулянтов, антацидных препаратов, содержащих алюминий.
- Соматические заболевания. К числу предрасполагающих ревматических патологий относят СКВ, ревматоидный артрит, анкилозирующий спондилоартрит. Опасными поражениями органов пищеварения считаются мальабсорбция, состояние после резекции желудка и кишечника, операций на желудке у больных ожирением. Потенцирующими почечными заболеваниями являются ХПН, синдром Фанкони, канальцевый ацидоз. Остеопения нередко выявляется у пациентов с лейкозами, лимфомами, талассемией, миеломной болезнью.
- Другие патологические состояния. В группу риска входят лица, пережившие длительную иммобилизацию из-за травмы; больные после пересадки органов; люди, получившие большую дозу ионизирующего излучения; алкоголики; пациенты с нервной анорексией.
К остеопении могут приводить два варианта нарушения костного обмена. Первый – ускоренная резорбция, которая не компенсируется нормальным или ускоренным костеобразованием. Второй – нормальная костная резорбция при снижении темпа образования кости. Наиболее распространенную менопаузальную остеопению объясняют усиленным выделением фтора остеобластами при уменьшении количества эстрогенов. Данный микроэлемент стимулирует активность остеокластов, что приводит к усиленному разрушению костей.
Кроме того, после наступления климакса снижается секреция кальцитонина, а кости становятся более чувствительными к действию паратиреоидных гормонов. У женщин ухудшается усвоение кальция из кишечника, на фоне чего развивается вторичный дефицит витамина Д. По мере старения у лиц обоих полов повышается значимость отрицательного кальциевого баланса.
Формирование остеопении при ревматических патологиях объясняется снижением подвижности, лечением глюкокортикоидами и антикоагулянтами, синтезом цитокинов в синовиальных оболочках. При болезнях ЖКТ патология возникает вследствие нарушений всасывания. При заболеваниях почек прочность костей снижается на фоне гипокальциемии и гиперфосфатемии, стимулирующих усиленную продукцию паратгормона и развитие вторичного гиперпаратиреоза.
Симптомы остеопении
Как правило, патология протекает бессимптомно. Боли в костях и деформации позвоночника, характерные для остеопороза, отсутствуют из-за менее значимого снижения прочности костей. Изменения выявляются либо при проведении планового профилактического обследования, либо при возникновении перелома. Как и в случае остеопороза, при остеопении чаще всего повреждаются тела позвонков, дистальные отделы предплечья, шейка бедра.
Клинические проявления соответствуют обычному перелому, у людей старшей возрастной группы симптоматика может быть несколько сглажена. Повреждения шейки бедренной кости и луча в типичном месте сопровождаются не только болевым синдромом, но и нарушением функций сегмента, поэтому пациенты, как правило, сразу обращаются к врачам. Переломы позвоночника иногда остаются нераспознанными.
Патология повышает вероятность переломов. Среди женщин европейской расы, более подверженных остеопении, нарушение целостности костей встречается чаще, чем среди других групп населения, менее склонных к развитию данного состояния. В течение жизни хотя бы один перелом переносит половина представительниц слабого пола. Следствием становятся длительная потеря трудоспособности, необходимость оперативных вмешательств, ограничение функций поврежденного сегмента в отдаленном периоде.
Выявление нарушения находится в ведении врачей-ортопедов. Диагностировать остеопению по результатам внешнего осмотра или наличию определенных ощущений невозможно. Единственным способом своевременного обнаружения патологии являются специальные исследования, показанные следующим группам населения:
- Женщины старше 55 лет, мужчины старше 70 лет. При наличии факторов риска развития остеопении возраст, с которого показано проведение профилактических обследований, снижается соответственно до 50 и 65 лет.
- Пациенты с переломами любой локализации, если тяжесть повреждения не соответствует силе травматического воздействия.
- Люди с признаками снижения плотности костей по данным рентгенографии, проведенной в связи с любыми другими патологиями.
- Больные, получающие лечение стероидными гормонами, противосудорожными препаратами.
Кроме того, обследование назначается курильщикам с пониженной массой тела, больным нервной анорексией, после трансплантации органов, при болях в спине неясной этиологии, хронических болезнях эндокринных желез, ЖКТ и почек, сопряженных с повышенной вероятностью развития остеопении. Направление выдается лечащим врачом соответствующего профиля (эндокринологом, гастроэнтерологом, нефрологом).
Рентгенография малоинформативна, поскольку на снимках визуализируется только значительное уменьшение плотности костей. Наиболее точной методикой определения остеопении является двойная энергетическая рентгеновская абсорбциометрия, считающаяся международным «золотым стандартом». Диагноз выставляется при снижении минеральной плотности костей на 1-2,5 SD по сравнению с нормой. Уменьшение показателя более чем на 2,5 SD свидетельствует о наличии остеопороза.
При недоступности или нецелесообразности использования данного метода проводят количественную компьютерную томографию (ККТ), количественную ультразвуковую денситометрию, костную периферическую денситометрию. Преимуществами ККТ являются возможность получения объемного изображения, большая точность измерений, недостатком – более высокая доза облучения.
Ультразвуковая методика позволяет оценить риск переломов путем обнаружения участков снижения плотности периферических костей. Плюсом метода считается отсутствие лучевой нагрузки, минусом – невозможность достоверной постановки диагноза. Для окончательной верификации остеопении необходимы дополнительные обследования. Периферическая денситометрия доступна, применяется в качестве скрининговой методики. Сопряжена с получением небольшой дозы радиационного облучения, но уступает двойной абсорбциометрии по информативности.
Лечение остеопении
Пациентам с данным диагнозом показана длительная комплексная терапия, которая включает изменение образа жизни, устранение факторов риска, лечение провоцирующих заболеваний. Целью терапевтических мероприятий является предотвращение дальнейших потерь костной ткани, стимуляция восстановления костей, предупреждение перехода остеопении в остеопороз, профилактика осложнений.
Немедикаментозная терапия
Здоровье костей в значительной мере зависит от поведенческих стереотипов. Замедлить развитие остеопении помогают следующие рекомендации:
- Коррекция режима питания. Жесткие диеты противопоказаны. Пациентам советуют включать в рацион достаточное количество молочного, бобовых, зеленых овощей, рыбы, других продуктов, содержащих много кальция. Для улучшения усвоения кальция питание должна быть сбалансированным, содержащим все необходимые витамины и микроэлементы.
- Коррекция физической активности. Уровень нагрузки подбирают с учетом возраста и общего состояния здоровья. Оптимальным вариантом для всех категорий больных является ходьба. Могут быть рекомендованы езда на велосипеде, йога, плавание, занятия на тренажерах. Для сохранения прочности костной ткани важно, чтобы физическая активность была регулярной, достаточной, но не чрезмерной и не травмоопасной.
- Отказ от вредных привычек. Уменьшение количества кофе, алкогольных напитков в сочетании с отказом от курения помогают предотвратить избыточное выделение кальция с мочой, повысить уровень костного ремоделирования.
Медикаментозная терапия
Программа терапии провоцирующих заболеваний составляется в зависимости от характера патологии. Решение о необходимости медикаментозного лечения остеопении принимается индивидуально с учетом наличия факторов риска, оценки вероятности развития остеопороза. Возможно применение следующих средств:
- Кальций и витамин Д. Кальций, как правило, используется у женщин после 45, мужчин после 55 лет. По достижении женщинами 55, а мужчинами – 71 года дозу увеличивают. Для улучшения всасывания средство принимают дробно 2-3 раза в день. Витамин Д при наличии показаний назначается в любом возрасте, в наибольшей дозе требуется женщинам старше 71 года.
- Гормоны. Из-за связи между остеопенией и менопаузой в клинической практике чаще всего используются эстрогены. Тип и дозу препарата определяют с учетом этапа климактерия, наличия болезней репродуктивной системы. Реже пациентам с остеопенией требуется терапия андрогенами.
- Анаболики. Средства на основе паратиреоидного гормона напрямую влияют на остеобласты, стимулируя активное формирование костной ткани. Кроме того, лекарства данной группы опосредованно повышают всасывание кальция в кишечнике, реабсорбцию микроэлемента в почках.
- Антикатаболические медикаменты. Включают препараты кальцитонина, бисфосфонаты, которые замедляют резорбцию костной ткани, способствуют сохранению нормальной архитектоники костей.
Физиотерапевтические методики
Общая УФО-терапия применяется для стимуляции выработки витамина Д в коже. Обеспечивает естественную регуляцию уровня данного соединения, в отличие от лекарственных форм не провоцирует гипервитаминоз. Особенно важна в зимний период. В первую очередь показана жителям севера, которые страдают от недостатка естественного ультрафиолетового облучения.
Пациентам с хроническими заболеваниями, ограничивающими обычную физическую активность, назначают специальные комплексы ЛФК. При переломах используют лазеротерапию, магнитотерапию, лекарственный электрофорез с кальцием, фтором и фосфором, проводят восстановительные мероприятия (массаж, лечебную физкультуру).
Прогноз
При своевременном начале терапии прогноз благоприятный. Больные остеопенией в течение длительного времени остаются физически активными, сохраняют трудоспособность. Адекватные лечебные мероприятия помогают предотвратить возникновение остеопороза, развитие патологических переломов. При отсутствии коррекции нарушение усугубляется.
Профилактика
Оптимальным временем начала профилактики остеопении является молодой возраст, в котором возможно максимальное увеличение прочности костей. Рекомендованы полноценное питание, достаточный уровень физической активности, отказ от употребления кофе, никотина, алкоголя. Женщинам в преклимактерии и климактерии необходимо повысить количество кальцийсодержащих продуктов в рационе, регулярно проходить профилактические осмотры, по показаниям получать заместительную гормональную терапию.
2. Заболевания опорно-двигательного аппарата. Остеопороз. Методические рекомендации/ Дружинин П.В., Новиков А.Ф. – 2005.
3. Минеральная плотность костей скелета, масса мышц и проблемы профилактики переломов/ Свешников А.А. – 2013.
Читайте также:
