Рентгенограмма, КТ, МРТ при некротизирующем фасциите
Добавил пользователь Alex Обновлено: 09.01.2026
Некротизирующий фасциит - лучевая диагностика
а) Терминология:
• Некротизирующий фасциит: агрессивная, быстро прогрессирующая, инфекция мягких тканей, которая распространяется вдоль поверхностных (на ранней стадии) и глубоких фасций, приводя к некрозу вследствие микрососудистой окклюзии
б) Визуализация:
• Расслаивающие скопления газа: поверхностные и/или глубокие:
о В отсутствие проникающей травмы (включая ятрогенные причины, такие как хирургическое вмешательство или плевральная дренажная трубка) газ, распространяющийся вдоль фасций, является патогномоничным признаком (визуализируется на рентгенографии, КТ или МРТ)
• Может присутствовать подкожный отек:
о Менее выражен при некротизирующем фасциите, чем при флегмоне
• Неизменно присутствует утолщение фасций с высоким сигналом в Т2 (жидкость), но не является специфичным:
о При некротизирующем фасциите всегда происходит утолщение поверхностных и глубоких фасций
• Внутренние очаги без усиления сигнала, окруженные измененной усиленной фасцией, предполагают некроз
(Слева) КТ, фронтальный срез, у пациента 54 лет с сахарным диабетом и пузырно-тонкокишечным свищем, вследствие быстрого ухудшения визуализируются расслоение воздухом тканей подкожной клетчатки, поверхностной и глубокой фасции. Происходит распространение в забрюшинное пространство по фасциальному футляру подвздошно-поясничной мышцы.
(Справа) Аксиальный КТ срез у этого же пациента: воздух, расслаивающий ткани подкожной клетчатки, поверхностной и глубокой фасции. В этом случае некротизирующего фасциита в процесс вовлечены промежность и противоположное бедро. (Слева) Сагиттальная STIR МР-И: высокий сигнал от жидкости, располагающейся между медиальной головкой икроножной мышцы и подкожной жировой клетчаткой. Также визуализируются глубокие фасциальные скопления жидкости между глубоким сгибателем и ахилловым сухожилием. Признаки характерны, но неспецифичны для некротизирующего фасциита.
(Справа) Аксиальная Т2 ВИ FS МР-И: распространение жидкости по глубоким и поверхностным фасциям и их утолщение, наряду с отеком подкожной жировой клетчатки и мышц. В этом тяжелом случае некротизирующего фасциита потребовалась ампутация.
в) Дифференциальная диагностика:
• Не некротизирующий фасциит
• Тромбоз глубоких вен
• Флегмона
• Компартмент-синдром
г) Патология:
• Пациенты с сахарным диабетом в группе особого риска вследствие иммунной и сосудистой недостаточности
д) Диагностическая памятка:
• При подозрении на некротизирующий фасциит визуализация не должна препятствовать своевременной хирургической биопсии/лечению
• При отрицательных или неспецифических визуализационных находках, клиницист должен помнить, что некротизирующий фасциит является клиническим диагнозом:
о При подозрении на некротизирующий фасциит необходима хирургическая биопсия, несмотря на данные визуализации
Рентгенограмма, КТ, МРТ при некротизирующем фасциите
Рентгенограмма, МРТ, УЗИ при подошвенном фасциите
а) Определение:
• Не выраженное повреждение сухожилий коротких сгибателей стопы в месте их отхождения вследствие хронической травмы
б) Визуализация:
1. Общая характеристика:
• Локализация:
о Почти во всех случаях поражается центральная порция подошвенной фасции:
- Располагается над коротким сгибателем пальцев стопы
2. Рентгенография при подошвенном фасциите:
• Наличие костных выростов пяточной кости не является достоверным признаком фасциита
• Во многих случаях выросты анатомически не связаны с подошвенной фасцией
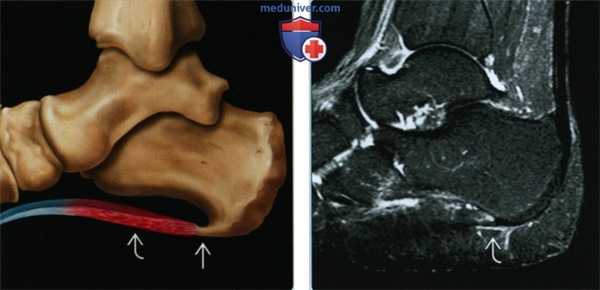
(Левый) На рисунке показан воспалительный процесс в подошвенной фасции, проявляющийся утолщением ее центральной порции. Также на подошвенной поверхности пяточной кости изображен костный вырост, однако его наличие не является достоверным признаком фасциита. Костные выросты пяточной кости во многих случаях анатомически не связаны с подошвенной фасцией.
(Правый) При МРТ в сагиттальной плоскости в режиме STIR визуализируются слабо выраженные признаки подошвенного фасциита минимальное утолщение фасции и отек тканей над фасцией и под ней.
3. МРТ при подошвенном фасциите:
• Веретеновидное утолщение проксимальных отделов подошвенной фасции
• Повышение интенсивности сигнала от подошвенной фасции
• + отек подкожной жировой клетчатки или короткого сгибателя пальцев стопы
• ± отек прилежащих отделов пяточной кости
4. УЗИ при подошвенном фасциите:
• Толщина подошвенной фасции >4 мм
• Гипоэхогенная структура фасции за счет нарушения присущей связкам архитектоники
• Достаточно редко при допплеровском исследовании в отечной подошвенной фасции выявляются зоны повышенного сигнала
5. Рекомендации по визуализации:
• Лучший метод визуализации:
о МРТ или УЗИ
• Рекомендации по выбору протокола:
о При МРТ используют чувствительные к жидкости импульсные последовательности; исследование выполняют в сагиттальной и коронарной плоскостях
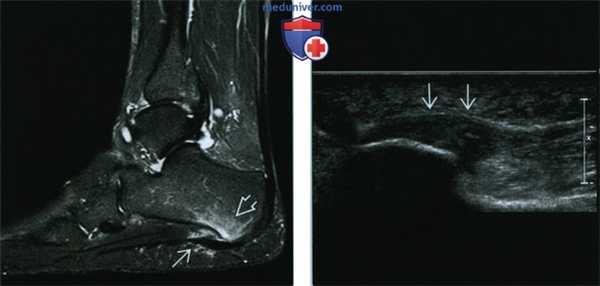
(Левый) При МРТ в сагиттальной плоскости в режиме STIR определяются утолщение фасции и отек прилежащих тканей, в том числе заднего отростка пяточной кости. Отсутствие эрозивных изменений кортикального слоя позволяет отличить фасциит от энтезопатии, вызванной спондилоартропатией.
(Правый) При УЗИ в продольной проекции визуализируется характерная картина подошвенного фасциита: утолщение фасции и гипоэхогенная структура ее центральной порции.
в) Дифференциальная диагностика подошвенного фасциита:
1. Подошвенный фиброматоз:
• Узловое утолщение подошвенной фасции
• Обычно поражается участок фасции, расположенный дистальнее
2. Разрыв подошвенной фасции:
• При МРТ и УЗИ выявляется нарушение целостности фасции
• Возникает в результате травмы или вследствие введения кортикостероидного препарата по поводу подошвенного фасциита
3. Стресс-перелом пяточной кости:
• Рентгенография: склеротическая полоса в заднем отростке пяточной кости
• МРТ: гипоинтенсивная полоса на Т1ВИ, гиперинтенсивная полоса при импульсных последовательностях, чувствительных к жидкости
4. Компрессионный перелом заднего отростка пяточной кости:
• Возникает в результате падения, приземления на пятку
• Линия перелома часто сочетается с угловой деформацией кортикального слоя
• Лучше визуализируется при рентгенографии пяточной кости в аксиальной проекции (по Харрису) или при МРТ
5. Ущемление латерального пяточного нерва:
• Возникает на уровне канала предплюсны, проявляется ограниченными болями в пяточной области
6. Спондилоартропатия:
• Реактивный артрит может дебютировать болями в пяточной области
• Также боли в данной области могут выявляться при псориазе или анкилозирующем спондилите
• При рентгенографии или МРТ визуализируются эрозивные изменения в области отхождения подошвенной фасции
7. Фиброз мягких тканей пяточной области со стороны подошвы:
• Возникает по мере старения, а также при сахарном диабете
г) Патология:
1. Общая характеристика:
• Этиология:
о Предрасполагающие факторы: ожирение, пронация стопы
о Хроническая травматизация
2. Краткие анатомические сведения:
• Подошвенная фасция:
о Отходит от нижнего края заднего отростка пяточной кости
о На уровне плюснефаланговых суставов веерообразно расходится и сливается с их фасциями
о Три порции:
- Медиальная: расположена над мышцей, отводящей большой палец стопы
- Центральная: расположена над коротким сгибателем пальцев стопы
- Латеральная: расположена над мышцей, отводящей мизинец стопы
о Некоторые авторы выделяют лишь латеральную и центральную порции, описывая последнюю как медиальную
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Боли по нижнему краю пяточной области при нагрузке:
- Наиболее выражены утром
о Болезненность при пальпации нижнего края заднего отростка пяточной кости
2. Лечение:
• Покой, ношение ортеза или пяточной стельки, растягивание:
о Может потребоваться 6-12 месяцев, чтобы лечебные меры подействовали
• Экстракорпоральная ударно-волновая терапия
• Введение кортикостероидных препаратов:
о Риск разрыва подошвенной фасции
• Резекция подошвенной фасции
е) Диагностическая памятка. Следует учесть:
• Часто считают, что боли в пяточной области обусловлены подошвенным фасциитом:
о МРТ: исключить другие причины болей в пяточной области
а) Определения:
• Некротизирующий фасциит: агрессивная, быстро прогрессирующая, инфекция мягких тканей, которая распространяется вдоль поверхностных (на ранней стадии) и глубоких фасций, приводя к некрозу вследствие микрососудистой окклюзии
• Гангрена Фурнье: некротизирующий фасциит промежности
1. Общая характеристика:
• Лучший диагностический критерий:
о В отсутствие проникающей травмы (включая ятрогенные причины, такие как хирургическое вмешательство или плевральная дренажная трубка) газ, распространяющийся вдоль фасций, является патогномоничным признаком
о Утолщенная фасция с жидкостью в совокупности с очагом некроза указывает на диагноз
2. Рентгенография и КТ при некротизирующем фасциите:
• Газ, распространяющийся в мягких тканях, поверхностных и/или глубоких
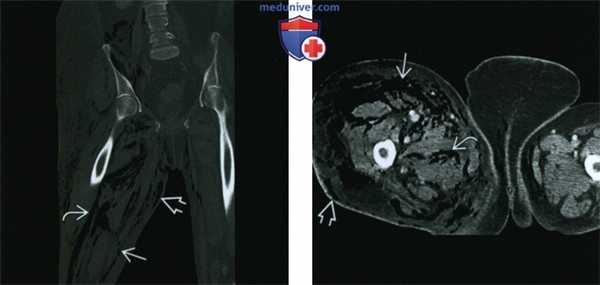
(Слева) КТ, фронтальный срез, у пациента 54 лет с сахарным диабетом и пузырно-тонкокишечным свищем, вследствие быстрого ухудшения визуализируются расслоение воздухом тканей подкожной клетчатки, поверхностной и глубокой фасции. Происходит распространение в забрюшинное пространство по фасциальному футляру подвздошно-поясничной мышцы.
(Справа) Аксиальный КТ срез у этого же пациента: воздух, расслаивающий ткани подкожной клетчатки, поверхностной и глубокой фасции. В этом случае некротизирующего фасциита в процесс вовлечены промежность и противоположное бедро.
3. МРТ при некротизирующем фасциите:
• Подкожная жировая клетчатка:
о Может визуализироваться циркулярное утолщение и отек
о Отек подкожной жировой клетчатки признак менее характерный для некротизирующего фасциита, чем для флегмоны
• Фасция:
о Расслаивающие скопления газа: поверхностные и/или глубокие
о Утолщение фасции с повышением сигнала в Т2 (жидкость) неизменно присутствует, но не является специфичным:
- Как правило, равномерное веретенообразное распространение вдоль мышц/пространств
о При некротизирующем фасциите утолщение фасции почти всегда вовлекает и поверхностную, и глубокую фасции:
- Некротизирующий фасциит начинается в поверхностной фасции, таким образом, на ранней стадии, дифференцировать его от флегмоны может быть затруднительно:
Только если поверхностная фасция не изменена, статистически более вероятна флегмона, но вовлечение большого сегмента, равномерное веретеновидное утолщение, некроз, фасциальный газ и заметное утолщение позволяют предположить некротизирующий фасциит
о Измененная фасция диффузно усилена:
- Возможно диффузное или очаговое утолщение
- Участки ткани без усиления, окруженные усиленной измененной фасцией, позволяют предположить некроз:
Наиболее характерный МР-признак (кроме фасциального газа)
- Может визуализироваться абсцесс с кольцом усиления
• Мышцы:
о Как правило, без отека или усиления
о Редко, визуализируется внутримышечная жидкость
4. Рекомендации по визуализации:
• Лучший метод визуализации:
о Клинический диагноз; визуализация может не потребоваться:
- Визуализация может быть выполнена для решения задач:
Полностью нормальная фасция может исключить наличие некротизирующего фасциита
- КТ используется для обнаружения газа
- МРТ с контрастированием для оценки межфасциальной жидкости
о Главная цель визуализации в случаях некротизирующего фасциита это помощь при планировании оперативного лечения
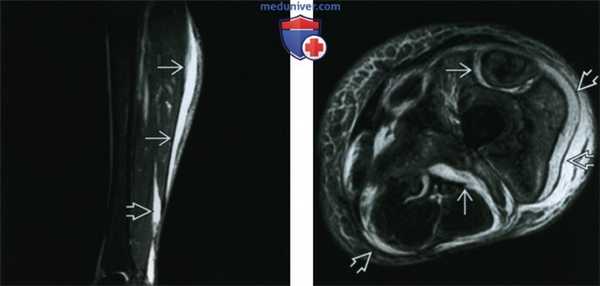
(Слева) Сагиттальная STIR МР-И: высокий сигнал от жидкости, располагающейся между медиальной головкой икроножной мышцы и подкожной жировой клетчаткой. Также визуализируются глубокие фасциальные скопления жидкости между глубоким сгибателем и ахилловым сухожилием. Признаки характерны, но неспецифичны для некротизирующего фасциита.
(Справа) Аксиальная Т2 ВИ FS МР-И: распространение жидкости по глубоким и поверхностным фасциям и их утолщение, наряду с отеком подкожной жировой клетчатки и мышц. В этом тяжелом случае некротизирующего фасциита потребовалась ампутация.
в) Дифференциальная диагностика некротизирующего фасциита:
1. Не некротизирующий фасциит:
• Утолщение и усиление глубоких фасций
• Отсутствие некроза
2. Тромбоз глубоких вен:
• Тромбоз диагностируют при помощи УЗИ; визуализация возможна на МРТ
• Возможно утолщение и усиление сигнала от глубоких фасций
3. Флегмона:
• Утолщение и отек подкожно жировой клетчатки
• Нет утолщения глубоких фасций; возможно утолщение/наличие жидкости поверхностных фасций
• Отсутствие газа
4. Компартмент-синдром:
• Распространяется по ходу мышц
• Отек и разбухание мышц; потеря нормальной исчерченности мышцы
• Может быть внутримышечная межфасциальная жидкость
г) Патология. Общая характеристика:
• Этиология:
о Предрасполагающие факторы: иммунная недостаточность, сосудистая недостаточность, недавняя травма или операция:
- Больные сахарным диабетом в группе особого риска вследствие иммунной и сосудистой недостаточности
1. Проявления:
• Типичные признаки/симптомы:
о Внезапная боль, разбухание и, часто, эритема:
- На ранних стадиях, может быть сложно дифференцировать от флегмоны, но боль, как правило, более сильная
• Другие признаки/симптомы:
о При прогрессировании инфекции, боль может исчезнуть, чувствительность в этой зоне не определяется
о На коже могут появляться очаги сине-лиловой пигментации и/или геморрагические буллы
о Несмотря на прогрессирующий сепсис, у многих пациентов состояние удовлетворительное вследствие слабого иммунного ответа
2. Течение и прогноз:
• Обширное и быстрое прогрессирование инфекции мягких тканей до сепсиса и полиорганной недостаточности:
о Частота осложнений и смертность достигает 70-80%
3. Лечение:
• Антибиотики широко спектра действия, общие поддерживающие меры и ранняя обширная хирургическая обработка:
о в 90% случаев флора полимикробная с аэробами и анаэробами
о Только 10% развивается вследствие стрептококка группы А
• Гипербарическая оксигенация может снизить смертность
е) Список использованной литературы:
1. Paz Maya 5 et al: Necrotizing fasciitis: an urgent diagnosis. Skeletal Radiol. 43(5):577-89, 2014
Некротизирующий фасциит ( Некротический фасциит )
Некротизирующий фасциит – это гнойное воспаление фасций и подкожной клетчатки стрептококковой или полимикробной этиологии. Локальные симптомы включают отек, изменение окраски кожных покровов, характерное уплотнение подлежащих тканей, болевой синдром, который в последующем сменяется отсутствием чувствительности в зоне поражения. Наблюдается выраженная общая интоксикация, существует высокая вероятность развития сепсиса. Некротизирующий фасциит диагностируется с учетом объективных данных и результатов лабораторных исследований. Лечение – вскрытие, дренирование гнойника на фоне антибиотикотерапии.
МКБ-10
Общие сведения
Некротизирующий фасциит – разновидность некротического поражения мягких тканей, при котором наблюдается омертвение поверхностной фасции, жировой подкожной клетчатки без вовлечения подлежащего мышечного массива. Отличается быстротой развития, тяжестью течения, большим количеством осложнений и высокой летальностью. В литературе есть сведения о том, что первое описание этой патологии принадлежит перу Гиппократа, однако большинство исследователей сообщают, что первым клиническую картину данного заболевания в 1871 году подробно описал американский хирург Джозеф Джонс, назвав его «госпитальной гангреной». Современное название болезни используется с 1952 года. Заболеваемость у взрослых составляет 0,4, у детей – 0,08 случаев на 100 тыс. населения. За последнее десятилетие распространенность некротического фасциита возросла в 5 раз.
Причины
Вероятность развития некротизирующего фасциита повышается при состояниях, оказывающих негативное влияние на способность организма сопротивляться воздействию инфекционных агентов, в том числе – условно-патогенных. Перечень факторов риска включает возраст старше 60 лет, сахарный диабет, истощение, злокачественные новообразования, травмы, алкоголизм, иммуносупрессивные состояния, продолжительный прием глюкокортикоидных препаратов, ожирение, период восстановления после травм и операций, болезни периферических сосудов, субкомпенсированные хронические соматические заболевания, внутривенное введение раздражающих лекарственных средств (преимущественно наркотиков). Специалисты указывают, что причинами повышения заболеваемости в последние годы являются увеличение продолжительности жизни, рост количества случаев сахарного диабета и появление высоковирулентных штаммов пиогенного стрептококка.
Патогенез
Ведущую роль в патогенезе некротизирующего фасциита играет тромбоз сосудов, питающих кожу, фасцию и подкожную жировую клетчатку. В результате образования тромбов возникает нарушение перфузии, резко снижается количество кислорода, поступающего к мягким тканям, формируются участки некроза. Из-за достаточно глубокого расположения первичного воспалительного очага патогномоничные клинические проявления на начальных стадиях отсутствуют или выражены незначительно, что обуславливает запоздалую диагностику патологии. При этом некроз распространяется вдоль фасциального футляра с большой скоростью: по наблюдениям специалистов, в течение одного часа омертвению подвергается около 2,5 см фасции. Подлежащие мышцы в процесс не вовлекаются.
Симптомы некротизирующего фасциита
Топография патологического процесса отличается значительной вариабельностью. Возможно поражение любой области тела, однако чаще всего некротические изменения выявляются в области конечностей, передней брюшной стенки, ягодиц и половых органов. Начало внезапное. Первым симптомом становятся усиливающие боли в области поражения. Возникает нарастающий отек мягких тканей. Образуется очаг нерезко выраженной эритемы, в области которого в последующем появляется геморрагическая сыпь, формируются буллы с серозным или геморрагическим содержимым, сменяющиеся участками некроза.
Вначале пальпация пораженного участка болезненна, в последующем из-за гибели нервных окончаний чувствительность утрачивается. При ощупывании определяется деревянистая плотность ткани. Часто обнаруживается крепитация, обусловленная скоплением пузырьков газа. Флюктуация нетипична, обычно выявляется только при развитии некротизирующего фасциита на фоне гнойно-воспалительного процесса. Зона поражения подлежащих тканей по площади значительно превышает размеры очага кожных изменений. Регионарный лимфангит и лимфангиит отсутствует.
Наблюдается общая гипертермия до 39-40 и более градусов Цельсия. Характерны значительные суточные колебания температуры тела. Синдром интоксикации включает общую слабость, сильную головную боль, бессонницу, заторможенность, отсутствие аппетита, тошноту, рвоту. Отмечается тахикардия, гипотония, учащение дыхания, гематурия, олигурия, выраженная дегидратация, парез кишечника. Существует вероятность образования острых язв желудка и кишечника с последующим кровотечением.
Отдельной формой некротизирующего фасциита является гангрена Фурье, локализующаяся в области половых органов и поражающая преимущественно мужчин (98% от всего числа пациентов с данным типом патологии). Симптомы появляются на фоне заболеваний половых органов (трещин, фимоза, парафимоза) и общих процессов (например, тяжелого сахарного диабета) или возникают без предшествующих изменений. Мошонка отекает, становится болезненной, гиперемированной. На коже образуется черная зона некроза, быстро распространяющаяся на промежность, переднюю брюшную стенку и область бедер. В остальном гангрена Фурье протекает с теми же симптомами, что и некротический фасциит других локализаций.
Осложнения
Осложнения включают быстро развивающийся сепсис и септицемию с возникновением инфекционно-токсического шока, грубыми нарушениями водно-солевого и кислотно-щелочного равновесия, полиорганной недостаточностью. Даже при своевременном начале лечения существует риск летального исхода. В послеоперационном периоде возможна декомпенсация имеющихся хронических заболеваний, развитие интеркуррентных инфекций, тромбозов, застойной пневмонии и других осложнений, связанных с общим тяжелым состоянием, резким ослаблением организма, нарушением деятельности всех органов и систем.
Диагностика
Из-за неспецифичности полученных данных, сложностей при проведении или длительности подготовки результатов большинства дополнительных исследований основную роль в постановке диагноза играет характерная клиническая симптоматика. Патогномоничными проявлениями некротизирующего фасциита считаются быстрая трансформация очага эритемы в пузыри или зоны некроза, деревянистая плотность подлежащих тканей как в области кожных изменений, так и за ее пределами, крепитация и интенсивный болевой синдром, сменяющийся кожной анестезией. Программа обследования включает следующие дополнительные методики:
- Визуализационные методы. Рентгенография на ранних стадиях без изменений, в последующем на снимках просматривается свободный газ. КТ и МРТ свидетельствуют о наличии свободного газа и неравномерном утолщении фасции, позволяют уточнить границы зоны поражения.
- Общие лабораторные исследования. В общем анализе крови обнаруживается лейкоцитоз, тромбоцитопения, снижение уровня гемоглобина. В биохимическом анализе крови определяется гипопротеинемия, гипоальбуминемия, гипокальциемия, гипонатриемия, повышение уровня мочевины, креатинина, мочевой кислоты, большое количество С-реактивного белка.
- Гистологическое и микробиологическое исследования. В образце ткани выявляются некротические изменения жировой клетчатки и фасции, признаки васкулита, локальные кровоизлияния. При посеве на питательные среды обычно наблюдается рост стрептококков. Возможно обнаружение бактероидов, энтеробактерий и некоторых других микроорганизмов в составе микробных ассоциаций.
Дифференциальную диагностику проводят с другими инфекционными процессами, поражающими мягкие ткани. Для целлюлита и индуративной эритемы характерно отсутствие системной токсичности, интенсивного болевого синдрома и омертвения тканей. При индуративной эритеме в анамнезе у больных нередко выявляется туберкулез. При клостридиальном мионекрозе также возникают очаги некроза в мягких тканях, но поражаются мышцы, а не фасции. Дифференцировка мионекроза и фасциита производится на основании результатов микробиологического исследования и данных, полученных во время хирургического вмешательства. При синдроме токсического шока иной этиологии отсутствуют симптомы, патогномоничные для некротического поражения фасции.
Лечение некротизирующего фасциита
Лечение заболевания осуществляют специалисты в области гнойной хирургии. При выявлении симптомов данной патологии показана экстренная госпитализация в стационар с возможностью проведения реанимационных мероприятий. Инфузионную терапию начинают на этапе транспортировки. Переливают водно-солевые растворы, вводят гормональные препараты. При дыхательных нарушениях требуется срочная интубация трахеи с искусственной поддержкой дыхания. План лечения включает:
- Оперативное вмешательство. По жизненным показаниям в кратчайшие сроки после доставки больного в хирургическое отделение производят некрэктомию. Некротизированные участки иссекают до неизменных тканей, рану оставляют открытой. В течение суток выполняют повторную ревизию. При прогрессировании патологического процесса может потребоваться ампутация.
- Антибиотикотерапию. Введение антибактериальных средств начинают с момента поступления. Вначале используют антибиотики широкого спектра действия, после определения чувствительности возбудителей выполняют коррекцию назначений.
- Системную терапию. Во время проведения операции и пребывания в отделении продолжают инфузионную терапию для коррекции кислотно-щелочного и водно-солевого баланса. Назначают витамины и микроэлементы. Для стимуляции иммунитета вводят донорскую плазму. Для ускорения заживления раны, нейтрализации эндотоксинов, устранения тканевой гипоксии производят гипербарическую оксигенацию.
Прогноз и профилактика
Прогноз при некротизирующем фасциите всегда серьезный. По различным данным, от 20 до 47% случаев заболевания заканчиваются гибелью больного. В остальных случаях в исходе могут наблюдаться нарушения со стороны различных органов, обусловленные сепсисом и острой полиогранной недостаточностью в период болезни. После удаления очагов некроза образуются обширные раневые поверхности, требующие закрытия путем проведения пластических операций. Возможно рубцевание с возникновением грубых косметических дефектов, ограничением функции конечности. Профилактика включает меры по предупреждению иммунных нарушений, исключению или минимизации других факторов риска. При подозрении на некротизирующий фасциит необходима срочная транспортировка в хирургический стационар и проведение ургентных лечебных мероприятий сразу при поступлении.
1. Некротизирующий фасциит — ургентное состояние в медицине/ Николов В.В.// Интенсивная терапия - 2015 - №2
2. Некротизирующий фасциит/ Гринев М.В., Будько О.А., Гринев К.М.// Вестник хирургии им. И.И. Грекова - 2005- ;1
4. Некротизирующий фасциит: ранняя диагностика и хирургическое лечение/ Шагинян Г.Г., Чеканов М.Н., Штофин С.Г.// Сибирское медицинское обозрение. – 2011.
Плантарный фасциит причины, симптомы, методы лечения и профилактики
Плантарный фасциит — болезнь, характеризующаяся воспалительным процессом в области плантарной фасции. Подразумевает болезненные ощущения в пяточной области при физической нагрузке. Чаще заживает самостоятельно, однако на фоне постоянных повреждений возможно хроническое воспаление соединительных оболочек.
Клиники ЦМРТ более 10 лет специализируются на консервативном лечении плантарного фасциита. Центры оснащены современным экспертным оборудованием для точной диагностики, эффективного лечения и реабилитации. Опытные специалисты применяют индивидуальный подход, составляя комплекс лечебных мероприятий, направленных на борьбу с патологией на всех стадиях.
Запишитесь на прием к ортопеду-травматологу
Поставить точный диагноз, определив причины и характер заболевания, назначить эффективное лечение может только квалифицированный врач на очном приеме.
Запишитесь к врачу через онлайн-форму на сайте или по телефону
Ортопед • Хирург • Флеболог
стаж 9 лет
Ортопед • Травматолог
стаж 8 лет
Ортопед • Травматолог
стаж 41 год
Адреса лечебных клиник в Москве
Причины возникновения
Заболевание чаще диагностируется у женщин в возрасте после 45 лет. Риск возникновения плантарного фасциита увеличивается под воздействием следующих факторов:
- избыточная масса тела провоцирует дополнительную нагрузку на фасцию
- интенсивная физическая нагрузка на пятку или сухожилие
- прогрессирование плоской стопы
- подворачивание ног
- использование некачественной неудобной обуви
- нарушение работы опорно-двигательной системы
- физические повреждения пятки
- подагрический артрит
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 26 Августа 2022 года
Содержание статьи
Симптоматика плантарного фасциита
Основной признак недуга — болезненные ощущения в области пятки. По мере развития заболевания дискомфорт усиливается. Чаще развивается в области подошвы. Болевой синдром сильнее в утренние часы, интенсивнее во время ходьбы. Сопровождается чувством жжения. Внешне заметно утолщение подошвы. В 8 из 10 случаев плантарного фасциита развивается пяточная шпора. При возникновении болезненных ощущения в области пятки требуется консультация врача.
Изначально врач осматривает поражённую область, собирает анамнез, определяет характер болей. Для подтверждения диагноза пациента направляют на рентгенографию, ультразвуковое исследование, магнитно-резонансную томографию. При возникновении симптомов плантарного фасциита требуется консультация хирурга. Инструментальные методы обследования определяют наличие костного нароста и отложений кальция.
МРТ (магнитно-резонансная томография)
УЗИ (ультразвуковое исследование)
Лечение плантарного фасциита
Врач составляет курс лечения в зависимости от тяжести заболевания, симптоматики. На первоначальных стадиях используют медикаментозную терапию, физиолечение, лечебную физкультуру. При низкой эффективности данных методов назначают оперативное вмешательство.
Медикаментозное лечение
Для лечения плантарного фасциита используют нестероидные противовоспалительные средства, которые препятствуют развитию заболевания. При выраженных болях больному прописывают обезболивающие препараты. Быстрый способ избавиться от дискомфорта и другой симптоматики — инъекция Мукосата.
Физиотерапия
Для борьбы с плантарным фасциитом используют следующие физиотерапевтические процедуры:
- магнитотерапия подразумевает воздействие магнитного поля на пятку, помогает устранить отёчность и воспаление
- ударно-волновая терапия характеризуется воздействием звуковых волн высокой частоты на поражённые ткани, процедура стимулирует кровообращение, уменьшает симптоматику
- фонофорез подразумевает нанесение мази одновременно с воздействием звуковых волн для лучшего проникновения препарата в поражённые ткани. Процедура уменьшает болезненные ощущения и препятствует воспалительному процессу
Врачи рекомендуют носить ортопедическую обувь для правильного распределения нагрузки на стопу. Для уменьшения давления на пятку пациенту прописывают ортез, фиксирующий стопу. Ускорить процесс выздоровление поможет лечебная физическая культура. Врач составляет комплекс упражнений, учитывая особенности развития заболевания.
Хирургическое лечение
Оперативное вмешательство проводится под анестезией. Врач осуществляет надрез в области подошвы, извлекает нарост костной ткани. После операции возможно сохранение болезненных ощущений, долгое заживление раны, повреждение нервных окончаний. Длительность реабилитационного периода зависит от организма пациента и восстановительного лечения.
Читайте также:
- Противовоспалительные средства в стоматологии. Стероиды при парадонтите
- Пункция бедренной вены. Пункция вен лодыжек и стопы
- Лейкопоэз на фоне острой лучевой болезни. Сепсис на фоне радиационной пневмонии
- Ощущение неполноценности и акцентуация характера у глухих подростков
- КТ, МРТ перизубовидной псевдоопухоли
