Рентгенограмма при болезни Фонга (синдроме ногтя-надколенника)
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Синонимы: компрессионная невропатия, компрессионно-ишемическая невропатия, ловушечная невропатия, капканный синдром, Tunnel syndrome
Туннельные синдромы: причины появления, симптомы, диагностика и способы лечения.
Определение
Туннельные синдромы – это группа заболеваний, причиной которых является локальная компрессия (защемление) и ишемия (нарушение кровоснабжения) периферических нервов, характеризующаяся болью и/или снижением их функций (двигательных и чувствительных).
Туннельные невропатии среди всех заболеваний периферической нервной системы составляют до 40%, причем чаще страдают лица наиболее трудоспособного возраста – 30-50 лет. В литературе описано более 30 форм туннельных невропатий.
Причины появления туннельных синдромов
Головной и спинной мозг получают и отсылают информацию к мышцам, железам и рецепторам. Информация, поступающая к внутренним органам, проходит по нервам. Для большинства периферических нервов характерны три особенности, защищающие их от физической деформации:
- волнообразный ход ненатянутого нерва;
- эластичность;
- расположение нервов относительно суставов предохраняет их от избыточных растяжений во время движений конечностей.
Туннели являются естественными анатомическими структурами, образованными мышцами, связками, фасциями, сухожилиями, костями.
Основным предрасполагающим фактором развития туннельной нейропатии является узость того или иного анатомического туннеля, через который проходят нервы. Сдавлению подвергаются не только нервы, но и сосуды, идущие параллельно нервным стволам, поэтому некоторые туннельные синдромы являются нейроваскулярными.
Широкое распространение туннельных синдромов – это прямое следствие профессиональной деятельности, связанной с длительной статической нагрузкой (монотонной работой за компьютером у офисных работников, профессиональной деятельностью музыкантов, художников, спортсменов). Основным фактором местного патологического воздействия является перенапряжение связочного аппарата и мышц, окружающих нерв. Наибольшая доля туннельных синдромов (80%) связана с поражением верхних конечностей.
Второе место по распространенности занимают посттравматические периферические нейропатии - они развиваются на фоне или после перенесенной инфекции, чаще вирусной этиологии.
Туннельные невропатии часто наблюдаются при эндокринных заболеваниях (сахарном диабете, гипотиреозе, акромегалии), патологиях суставов (подагре, деформирующем остеоартрозе, ревматоидном артрите), объемных образованиях самих нервов (шванноме, невроме), при паранеопластических полиневропатиях (саркоме, липоме), депозитарных невропатиях (амилоидозе), наследственной склонности к параличам от сдавления, а также при некоторых физиологических изменениях гормонального статуса (беременности, лактации, климаксе), приеме пероральных контрацептивов. К нарушению функции периферических нервов могут приводить механическая травматизация, ишемия (которая может быть первичной или возникать вслед за компрессией или одновременно с ней), венозный застой, отек тканей.
Известны семейные формы туннельных невропатий, обусловленные, по-видимому, как избыточным анатомическим сужением тех или иных каналов, так и наследуемыми аномалиями (дополнительными мышцами и сухожилиями, рудиментарными костными шпорами и фиброзными тяжами).
Туннельные синдромы разделяются в зависимости от пораженных нервов на нейропатии черепных нервов, нейропатии плечевого пояса и верхних конечностей, нейропатии тазового пояса и нижних конечностей.
- Карпальный синдром (запястный туннельный синдром) является самой распространенной формой компрессионно–ишемической невропатии, встречающейся в клинической практике. Развивается вследствие сдавливания срединного нерва в том месте, где он проходит через запястный канал под поперечной связкой запястья – удерживателем сухожилий сгибателей пальцев.
- Кубитальный синдром развивается при компрессии локтевого нерва на уровне локтевого сустава.
- Фибулярный синдром – невропатия малоберцового нерва при его сдавлении на уровне коленного сустава, а именно в области головки малоберцовой кости.
- Тарзальный синдром – невропатия нижней конечности, которая возникает в результате сдавления большеберцового нерва, проявляющаяся болью в области голеностопного сустава по внутренней стороне стопы.
- В случае краниальных нейропатий поражаются глазодвигательный, тройничный, лицевой нервы.
По срокам развития туннельные синдромы подразделяют на острые (развиваются от нескольких дней до 4-х недель), подострые (развиваются в течение нескольких недель) и хронические, в т.ч. рецидивирующие (развиваются в течение нескольких месяцев или лет).
Симптомы туннельных синдромов
Тяжесть повреждения нерва, вызванного острой или хронической компрессией, зависит от силы и продолжительности компрессии, а также от размеров нервного волокна, его положения в нервном стволе, количества и размеров пучков нервных волокон.
Полная картина туннельного синдрома включает в себя чувствительные (боль, парестезии, онемение), двигательные (снижение функции, слабость, атрофии) и трофические нарушения.
Возможны различные варианты клинического течения. Чаще всего заболевание дебютирует болью или другими чувствительными расстройствами. Реже – начало характеризуется двигательными нарушениями. Трофические изменения обычно выражены незначительно и только в запущенных случаях.
Сначала боль появляется во время движения (нагрузки), а по мере развития патологии возникает и в покое. Для туннельных синдромов характерны чувство онемения, покалывания по ходу поврежденного нерва, ощущение прохождения электрического тока (электрический прострел), жгучая боль. Двигательные нарушения возникают вследствие поражения двигательных ветвей нерва и проявляются снижением силы, быстрой утомляемостью. В некоторых случаях прогрессирование заболевания приводит к атрофиям, развитию контрактур («когтистая лапа», «обезьянья лапа»). При компрессии артерий и вен возможно развитие сосудистых расстройств, что проявляется побледнением, снижением локальной температуры кожного покрова или появлением синюшности и отечности в области поражения.
Диагностика туннельных синдромов
Как правило, диагноз устанавливается на основании характерных клинических проявлений. Удобным для клинициста является использование ряда клинических тестов, которые позволяют дифференцировать различные виды туннельных синдромов.
При наличии у больного признаков компрессионно-ишемического поражения периферических нервов необходимо проведение стандартного комплекса исследований, который включает:
- общий соматический осмотр с определением основных витальных функций;
- неврологический осмотр с использованием специфических тестов; (добавочные ребра, костные мозоли, костные отростки, переломы, вивихи и др.);
- нейровизуализацию (магнитно-резонансную или компьютерную томографию) участка компрессии нервного ствола, позвоночника и др.;
- электрофизиологические методы исследования (электронейромиографию для определения скорости проведения импульса по нерву и уточнения уровня поражения нерва);
- допплерографию сосудов конечностей с выполнением сгибательно-разгибательных проб;
Ультразвуковое сканирование артерий верхних конечностей в комплексной диагностике сердечно-сосудистых заболеваний.
Рентгенограмма при болезни Фонга (синдроме ногтя-надколенника)
а) Синонимы:
• Наследственная остеоониходисплазия (НОНД)
• Синдром рогов подвздошной кости
• Синдром Тернера-Кизнера
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Рога подвздошных костей являются патогномоничными
2. Рекомендации по визуализации:
• Лучший метод визуализации:
о Для постановки диагноза достаточно рентгенографии вместе с клиническими признаками
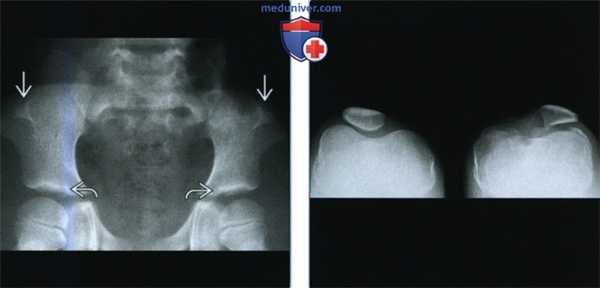
(Слева) Рентгенография таза в ПЗ проекции: визуализируются отдельные «рога» подвздошных костей. Эти рога относительно небольшие. Также обратите внимание на широкие горизонтальные вертлужные впадины, которые визуализируются при большом количестве скелетных дисплазий.
(Справа) При рентгенографии в аксиальной проекции определяются характерные диспластические изменения надколенника. Патологические изменения асимметричные, более выражены в левом коленном суставе. Слева отмечается уплощение латерального мыщелка бедренной кости, а также увеличение медиального мыщелка. Также определяются изменения, характерные для раннего остеоартрита.
3. Рентгенография при болезни Фонга (синдроме ногтя-надколенника):
• Рога подвздошных костей:
о Симметричные
о Отмечается в 80% случаев
о Проецируются кзади и латерально от центра подвздошной кости
о Пальпируемые
о Бессимптомные
• Отсутствие/гипоплазия надколенника:
о Асимметрично
о Верхнелатеральное смещение
о Колено выглядит уплощенным
о Чрезмерный рост медиального мыщелка бедренной кости
о Гипоплазия латерального мыщелка бедренной кости
о Увеличение бугорка большеберцовой кости
• Отсутствие/гипоплазия головки лучевой кости:
о Асимметрично
о Головка лучевой кости может подвывихнуться или сместиться
о Гипоплазия головки плечевой кости и латерального мыщелка
о Выступающий медиальный мыщелок
о Создается положительная локтевая деформация в области запястья
о Вальгусная деформация локтевого сустава
о Ограничение подвижности
• Гипоплазия плеча, таза
• Эквиноварусная и другие деформации стопы
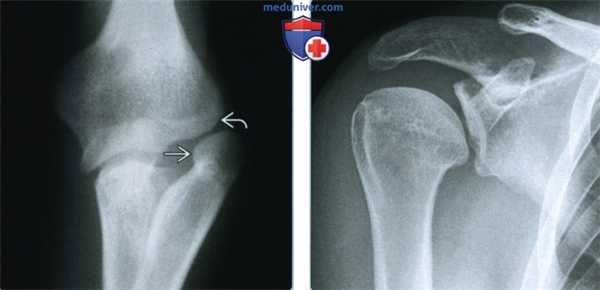
(Слева) Рентгенография в ПЗ проекции: определяется характерное врожденное смещение головки лучевой кости. Латеральная поверхность сустава патологическая, с морфологической деформацией как головки лучевой, так и головки плечевой кости.
(Справа) Рентгенография в ПЗ проекции: определяется гипоплазия суставной поверхности лопатки и головки плечевой кости. В то время как колено и локоть почти полностью вовлечены в синдром ногтя-надколенника, гипопластические изменения могут обнаруживаться в любом суставе.
в) Дифференциальная диагностика болезни Фонга (синдрома ногтя-надколенника):
1. Дисплазия ногтя и патология надколенника:
• Служат характерными признаками заболевания; отсутствие существенной дифференциальной диагностики
г) Патология. Общая характеристика:
• Генетика:
о Аутосомно-доминантное заболевание:
- У большинства пациентов имеется больной родитель
• Мутация гена LMX1B
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Спектр признаков очень разнообразный
о Пациенты обычно жалуются на боль в колене или нестабильность:
- Ограничение разгибания
- Запирание, щелчки
о Характерные деформации ногтей:
- Двусторонние
- Симметричные
- Патологическая ногтевая луночка:
Деформация или треугольная форма
Треугольная ногтевая луночка может быть единственным проявлением синдрома
- Отсутствие, гипоплазия или деформация:
Изменение окраски, валикообразные, с углублениями, расщепленные, утолщенные
- Наиболее тяжелая в области большого пальца:
Тяжесть уменьшается по мере продвижения к мизинцу
- Изменения наиболее тяжелые вдоль локтевой стороны ногтя
- Пальцы рук поражаются чаще, чем пальцы стоп
о Болезнь почек:
- Диапазон проявлений от протеинурии до нефротического синдрома
- Развивается в 40% случаев
- Вызывает наиболее существенный синдром, связанный с заболеваемостью
о Глаукома
• Другие признаки/симптомы:
о Радужка Лестера (гиперпигментация зрачкового края радужки)
о Птеригиум (кожные сети) в области локтя
о Тело с низким содержанием жира:
- Плохое развитие мышц в верхних отделах рук и бедер
о Отсутствие кожных складок над ДМФ суставами
о Ограничение подвижности ДФМ и ПМФ суставов
о Плохой рост волос:
- Волосы становятся тонкими
- Облысение по мужскому типу
о Синдром раздраженного кишечника
2. Демография:
• Эпидемиология:
о Один случай на 50000 живорождений
3. Течение и прогноз:
• Деформации суставов приводят к остеоартриту
4. Лечение:
• Симптоматическое лечение болезни суставов:
о Повторное вправление надколенника; резекция синовиальной оболочки
• Непрерывное наблюдение:
о Гипертензия
о Болезнь почек
о Глаукома
е) Список использованной литературы:
1. Lo Sicco K et al: Nail-patella syndrome. J Drugs Dermatol. 14(1):85-6, 2015
2. Albishri J: Arthropathy and proteinuria: nail-patella syndrome revisited. Ger Med Sci. 12:Doc16, 2014
3. Lippacher S et al: Correction of malformative patellar instability in patients with nail-patella syndrome: a case report and review of the literature. Orthop Traumatol Surg Res. 99(6)749-54, 2013
4. Sweeney E et al: Nail patella syndrome: a review of the phenotype aided by developmental biology. J Med Genet. 40(3): 153-62, 2003
5. Karabulut N et al: Imaging of "iliac horns” in nail-patella syndrome. J Comput Assist Tomogr. 20(4):530-1, 1996
6. Falvo KA et al: Osteo-onychodysplasia. Clin Orthop Relat Res. 81:130-5, 1971
Синдром ногтя-надколенника (остеоониходисплазия) - клиника, диагностика
Для этого аутосомно-доминантного заболевания характерны гипоплазия или отсутствие надколенника, ониходистрофия, дисплазия локтевых суставов, экзостозы крыла подвздошной кости и поражение почек. Установлено, что ген синдрома ногтя—надколенника находится на длинном плече 9-й хромосомы (сегмент 9q34).
У мышей инактивация гена LMX1B, кодирующего фактор транскрипции гомеобокса LIM, приводила к аномалиям скелета (гипоплазия когтей и отсутствие надколенника) и дисплазии почек. Оказалось, что человеческий гомолог этого гена, мутации в котором были обнаружены при синдроме ногтя—надколенника, находится именно в сегменте 9q34. Считается, что ген LMX1B важен для нормального развития конечностей и почек, но точные механизмы влияния его мутаций на поражение почек остаются неясными.
Клинические признаки поражения почек есть менее чем у половины больных. Прогноз благоприятный, лишь у 10% больных с поражением почек развивается терминальная почечная недостаточность. Клинические проявления: микрогематурия и легкая протеинурия, возникающие в подростковом или юношеском возрасте. У некоторых больных развивается нефротический синдром. Если возникает артериальная гипертония, то, как правило, легкая.
При световой микроскопии и иммунофлюоресценции специфических изменений в почках нет, но их можно выявить при электронной микроскопии. В базальной мембране клубочка находят множественные просветления неправильной формы, как будто она изъедена молью. При специальном окрашивании в этих просветлениях обнаруживают фибриллы с характерной для коллагена исчерченностью.
Эти фибриллы могут встречаться в базальной мембране клубочка у больныхс синдромом ногтя—надколенника даже в отсутствие клинических проявлений поражения почек, но в других базальных мембранах их нет. Данных о природе этих фибрилл нет.
Исчерченные фибриллы, оказавшиеся коллагеном III типа, были обнаружены в базальной мембране клубочка у больных с изолированным поражением почек, без ониходистрофии или костных аномалий, в ряде случаев эта так называемая болезнь коллагена III типа носила семейный характер. Большинство заболевших — дети, у них быстро развивается терминальная почечная недостаточность.
В отличие от синдрома ногтя—надколенника болезнь коллагена III типа наследуется аутосомно-рецессивно, что указывает на то, что это разные болезни.
Специального лечения поражения почек при синдроме ногтя—надколенника нет. Трансплантация почки дает хорошие результаты, без рецидивов в трансплантате. Поскольку заболевание наследуется аутосомно-доминантно, необходимо проверять потенциальных доноров из числа родственников на внепочечные проявления болезни.
Синдром Тернера-Кизера - синдром ногтя-надколенника
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Болезнь Кёнига (рассекающий остеохондрит) - симптомы и лечение
Что такое болезнь Кёнига (рассекающий остеохондрит)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Коновалова Евгения Александровича, ортопеда со стажем в 13 лет.
Над статьей доктора Коновалова Евгения Александровича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
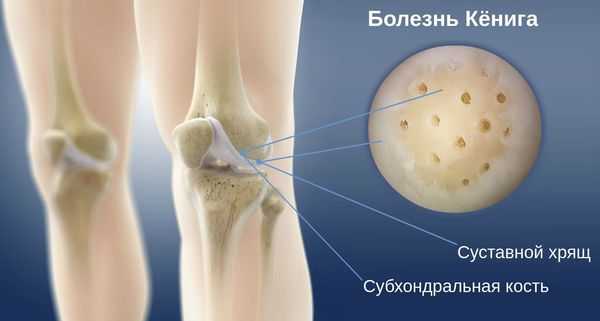
Болезнь Кёнига (рассекающий остеохондрит коленного сустава) — это очаговое идиопатическое изменение субхондральной кости, при котором примыкающей к ней суставной хрящ становится нестабильным или разрушается, приводя к изменениям самой кости. Это ортопедическое заболевание может спровоцировать преждевременное развитие остеоартрита [1] .
Болезнь Кёнига может возникнуть в любом возрасте. В большинстве случаев она развивается у молодых людей, обычно в подростковом возрасте [16] . Встречается заболевание относительно редко. По данным литературы, его распространённость в среднем достигает 21 человека на 100 000 населения [15] [16] .
Рассекающий остеохондрит развивается в одном или нескольких местах формирования кости (центрах оссификации). Ему свойственна постепенная дегенерация или асептический некроз — отмирание участков костной ткани. В этот патологический процесс вовлекается как кость, так и суставной хрящ, однако в первую очередь поражается субхондральная кость [11] .
Описание рассекающего остеохондрита впервые встречается во второй половине XIX века. В 1840 году французский хирург Malgaigne первыми описали удаление свободных костно-хрящевых тел из коленного сустава [2] , а в 1870 году английский хирург Paget дал определение этому состоянию — "тихий некроз" [3] .
В 1888 году немецкий врач Kӧnig предположил, что формирование свободных внутрисуставных тел происходит под влиянием различных факторов [4] . Основная причина — идиопатическое воспаление, вызывающее отделение фрагмента от здоровой кости, прогрессию которого он именовал термином "рассекающий остеохондрит".
Точная причина развития этой патологии доподлинно неизвестна до сих пор. Сегодня существуют различные теории возникновения болезни Кёнгиа, включая острые травмы, повторяющиеся микротравмы, генетический фактор, ишемию и нарушение остеохондральной оссификации [5] . Чаще всего развитие заболевания провоцируют неоднократное травмирование [17] . Поэтому к факторам риска заболевания относятся занятия такими видами спорта, которые чаще всего приводят к повреждениям колена — футбол, баскетбол, гимнастика, дзюдо, вольная борьба, тхэквондо, самбо и другие [16] .
На практике Болезнь Кёнига часто обнаруживается у пациентов, профессионально занимающихся танцами, а также курсантов военных училищ.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы болезни Кёнига
При рассекающем остеохондрите возможно поражение различных суставов — локтевых, голеностопных и тазобедренных. При болезни Кёнига повреждаются только коленные суставы.
Клиническая картина болезни Кёнига может сильно варьироваться. Как правило, дети и подростки предъявляют жалобы на диффузную, неспецифическую боль в переднем отделе коленного сустава. Некоторые пациенты сталкиваются с перемежающимися болезненными ощущениями в колене, которые сопровождаются блокированием сустава и его периодичной отёчностью.
Подобные признаки заболевания могут возникать в обоих коленных суставах, но, как показывает практика, симптоматика возникает поочерёдно: сначала беспокоит один сустав, и через какое-то время присоединяется второй.
В начале заболевания боль и отёк в поражённом суставе проявляют себя более ярко при физической активности [17] . В запущенной стадии эти симптомы беспокоят пациента постоянно, боли становятся ноющими.
Lefort и другие авторы отмечают, что болевая симптоматика встречается более чем у 80% пациентов [6] . Если фрагмент кости нестабилен, у пациентов отмечаются такие механические признаки болезни, как неустойчивость, блок и хруст. При физикальном осмотре наблюдается хромота при ходьбе или беге.
Отёчность, боль, ограничение движений могут также указывать на синовит. Однако при болезни Кёнига у части пациентов боль в области поражённого сустава возникает при пальпации (прощупывания) во время проведения теста Вильсона. При рассекающем остеохондрите этот тест положителен в 25 % наблюдений, а при прекращении воспалительного процесса его результат становится отрицательным.
Иногда при длительно прогрессирующей симптоматике может развиваться атрофия четырёхглавой мышцы бедра, в результате которого бедро становится более худым.
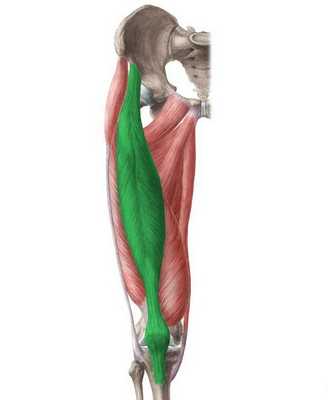
Патогенез болезни Кёнига
Патогенез рассекающего остеохондрита до настоящего времени полностью не изучен. Специалистами были предложены различные теории, но ни одна из них не является основной. Поэтому рассмотрим подробнее каждую.
Воспаление
Многие авторы описывали признаки воспаления в гистологических образцах. Так, в течение шести лет King описал 24 подобных случая рассекающего остеохондрита, а Lavner — 42 случая за два года.
При микроскопическом изучении медиального бедренного мыщелка поражение можно охарактеризовать, как некротическое, неспецифическое, асептическое (негниющее) продуктивное воспалительное изменение. Другие гистологические анализы и вовсе не обнаружили схожие виды воспалительных изменений. Несмотря на имеющиеся доказательства, эта теория развития болезни Кёнига не подкрепляется литературой.
Острая травма
Ray и Coughlin описали 14 случаев рассекающего остеохондрита и предположили, что хроническая или острая травма, совмещённая с ишемией, вызывает прогрессирующее ухудшение и формирование свободных костно-хрящевых тел [7] . Изменения начинаются в субхондральной кости со сниженной массой, которая обнаруживается только с помощью МРТ и выглядит как трабекулярный отёк. В дальнейшем трабекулы костной ткани разрушаются, и формируется склеротическое кольцо — на этой стадии изменений в хрящевой ткани нет. Впоследствии склероз субхондральной кости нарастает, развивается микронестабильность фрагмента, что влечёт за собой изменения хрящевой ткани и приводит к отслоению костно-хрящевого фрагмента или фрагментов.
Повторяющиеся микротравмы
Одной из важных причин развития болезни Кёнига являются повторяющиеся микротравмы. Fairbank предположил, что удары мыщелков голени о мыщелки бедренной кости могут вызвать рассекающий остеохондрит в классической локации, т.е. в коленном суставе [8] .
Другие авторы описывали различные причины возникновения рассекающего остеохондрита и заключили, что травма, особенно повторяющаяся микротравма, может быть основным фактором развития заболевания. В частности, Cahill предположил, что рассекающий остеохондрит, особенно у детей, возник в результате длительного воздействия на субхондральную кость [9] . К такому мнению на сегодняшний день склоняется большинство учёных.
Генетические факторы
Нередко в научной литературе говорится о влиянии генетического фактора на возникновение и развитие болезни Кёнига, но точных данных о связи формирования рассекающего остеохондрита и генетической предрасположенности нет.
Ишемия
Невозможность спонтанного излечения рассекающего остеохондрита долгое время объяснялось ишемией или снижением сосудистого питания в месте поражения. Так, в итоге многих гистологических анализов поражений субхондральной кости был обнаружен некроз или снижение количества сосудов. Теоретически нарушить поступление крови в вовлечённый участок может сочетанная травма.
В связи с этим Enneking предположил, что недостаточность артериального разветвления в субхондральной кости может стать причиной нарушения и последующего образования рассекающего остеохондрита.
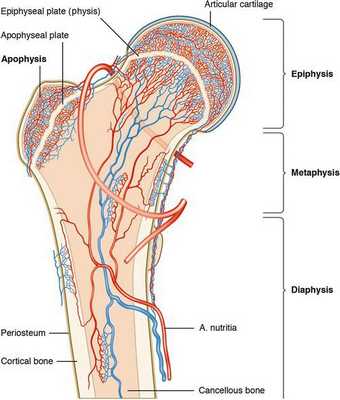
Классификация и стадии развития болезни Кёнига
Существует несколько классификаций заболевания. Они основываются на возрасте, в котором возникают первые проявления заболевания, рентгенологических признаках, патологической анатомии и артроскопической оценке коленного сустава [11] .
Smillie различает две формы рассекающего остеохондрита: ювенальную и взрослую. Считается, что ювенальная форма связана с нарушением развития эпифиза — концевого отдела трубчатой кости, а патология у взрослых — с прямой травмой.
Предложенная Conway и дополненная Guhl патологоанатомическая классификация учитывает анатомические характеристики очага поражения и выделяет четыре стадии заболевания:
- I стадия — отображение очаговых поражений на рентгенограммах, КТ- или МРТ-изображениях в виде склерозированной линии, при этом хрящ интактен, т. е. не повреждён;
- II и III стадии — появление на хряще трещин и частично отщеплённого фрагмента;
- IV стадия — смещение костно-хрящевого фрагмента и признаки дегенеративного поражения хряща.
Международное общество восстановления хряща, классифицируя рассекающий остеохондрит по данным артроскопии, также выделяет четыре стадии болезни [12] :
- I стадия — стабильное повреждение с непрерывной, но размягчённой зоной, покрытой интактным хрящом;
- II стадия — повреждение с частичным нарушением целостности хряща, стабильное при исследовании зондом;
- III стадия — повреждение с нестабильным, но не смещённым фрагментом;
- IV стадия — пустой дефект со смещенным фрагментом.
Dipaola и другие авторы создали классификацию рассекающего остеохондрита на основании МРТ-признаков:
- поражение I класса — отсутствуют повреждения пластинки суставного хряща, но в нём отмечаются утолщения;
- поражение II класса — имеются нарушения в суставном хряще с сигналом низкой интенсивности по краям позади фрагмента;
- поражения III класса — имеются повреждение в суставном хряще с сигналом высокой интенсивности, меняющимся позади фрагмента (в частоте Т-2), предполагая наличие жидкости позади поражения;
- поражения IV класса — запущенная форма заболевания, при котором отмечается наличие свободного костно-хрящевого тела с дефектом поверхностного суставного хряща [10] .
Осложнения болезни Кёнига
Крайняя степень осложнения данного заболевания — это деформирующий артроз с нарушением двигательной активности (блокадой сустава) и изменением оси конечности в целом.
Нарушение биомеханики сустава из-за асептического некроза субхондральной кости и наличие свободных тел внутри сустава приводят к развитию деформирующего гонартроза. Его первым клиническим симптомом является боль, усиливающаяся при физической нагрузке, хромота, особенно при спуске по лестнице. Пациенты отмечают "блоки" коленного сустава и чувство инородного тела в нём. На рентгенограммах можно обнаружить сужение суставной щели, внутрисуставные тела и остеосклероз.
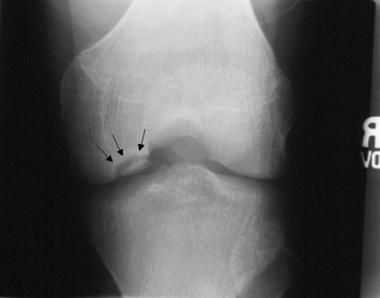
По мере прогрессирования заболевания:
- развивается контрактура (ограничение движений) и крепитация (ощущение хруста при пальпации);
- возникает деформация контуров сустава из-за изменения костной ткани и потери суставного хряща, а также гипотрофия мышц бедра;
- суставная щель в поражённом коленном суставе становится в 2-3 раза уже, чем та же щель в другом колене;
- по краям суставной щели и в зоне межмыщелкового возвышения появляются костные разрастания.
В более тяжёлых стадиях болезни пациент не может до конца выпрямить или согнуть ногу в колене, его беспокоят резко выраженные боли и хромота, а конечности деформируются во внешнюю или внутреннюю сторону. На рентгенограмме суставные поверхности значительно деформированы и склерозированы, отмечается субхондральный некроз, суставной щели практически нет, костные разрастания становятся обширными, появляются свободные суставные тела.
В клетках и сосудах синовиальной оболочки сустава развиваются реакции гиперчувствительности замедленного типа, в результате чего в полости сустава накапливается экссудат (жидкость, возникающая при воспалении) и нарушается функция синовиальной жидкости, которая обычно выполняет роль внутрисуставной смазки.
Диагностика болезни Кёнига
По характеру боли во время осмотра можно определить область поражения:
- при вовлечении внутреннего мыщелка бедра болевая зона располагается по передненаружной поверхности сустава;
- при поражении надколенника возникают фронтальные боли;
- при отшнуровавшемся внутрисуставном теле беспокоят острые болезненные ощущения, локализация которых зависит от расположения ущемлённого фрагмента.
Инструментальная диагностика начинается с рентгенографии сустава в прямой и боковой проекциях, а также в специальных укладках — рентгенография в заднепередней проекции при сгибании в колене до 45 ° и аксиальная (осевая) рентгенограмма надколеннико-бедренного сустава. Рекомендуется проводить рентгенографию обоих коленных суставов, если даже признаки нарушения наблюдаются только в одном, так как в практике около 25 % случаев приходится на билатеральное поражения суставов.
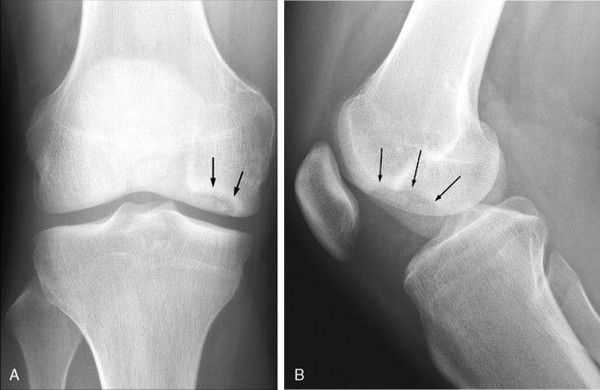
Также необходимо проводить билатеральную полноразмерную рентгенографию нижних конечностей, потому как их оси могут быть связаны с локализацией рассекающего остеохондрита и влиять на методы и успешность лечения.
МРТ обычно используется для точного установления размеров поражения, прогнозирования стабильности фрагмента, соответствия формы суставной поверхности, определения размеров костного отёка и наличия свободных костно-хрящевых тел. Это обследование следует проводить в случаях, когда у пациента есть стойкие симптомы заболевания, но на рентгенограммах никаких признаков рассекающего остеохондрита не обнаруживается [16] .
Дифференциальная диагностика проводиться с деформирующим гонартрозом и повреждение мениска.
Лечение болезни Кёнига
Лечение зависит от нескольких факторов: возраста, размера патологического очага и стабильности фрагмента. В лечении используется, как консервативная терапия, так и хирургические методы лечения.
К консервативной терапии прибегают при лечении отдельных групп пациентов. Её цель — стимулирование регенерации повреждённого очага и предотвращение смещения фрагмента. Добиться этого удаётся в 50-94 % случаев [14] . У пациентов с незрелым скелетом прогноз обычно лучше, чем у других. Лечение патологических очагов более 1 см оказывается неэффективным.
Основным принципом консервативной терапии является прекращение нагрузок на срок до 6-12 недель и ежедневное выполнение упражнений, направленных на поддержание объёма движений в суставе. Производится коррекция повседневной нагрузки, прекращаются занятия спортом и производится иммобилизация. Если после 12 недель пациент не предъявляет жалоб на болевой синдром, а на контрольных рентгенограммах и МРТ отмечается регресс процесса, то разрешается постепенное увеличение физической нагрузки до полной.
Хирургическое вмешательство следует рассматривать при отсутствии на рентгенограмме признаков регенерации после 6-12 месяцев консервативной терапии [13] .
К методам оперативного лечения относятся:
- антеградное и ретроградное рассверливание;
- удаление внутрисуставного тела;
- удаление внутрисуставного тела с микрофрактурированием (перфорированием);
- фиксация внутрисуставного тела;
- пересадка остеохондральных аутотранс-плантатов (OATS);
- имплантация аутологичных хондроцитов (ACI);
- применение аллографтов.
Выбор метода зависит от стадии развития патологического процесса и размеров очага.
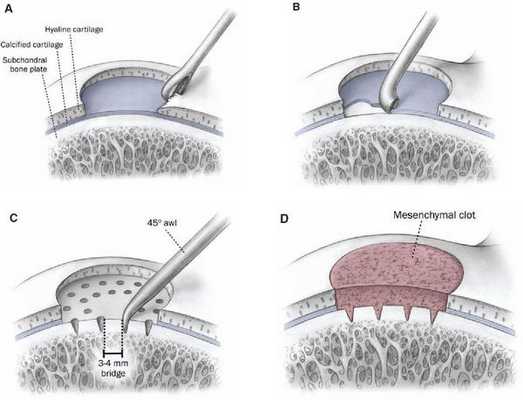
Прогноз. Профилактика
Болезнь Кёнига — сложная лечебно-диагностическая задача для ортопедов, так как ни одна из методик выявления и устранения патологии не является абсолютно эффективной. И хотя современные методы лечения с помощью биоматериалов показывают хорошие промежуточные результаты, всё же они требуют анализа на протяжении десятков лет.
В целом, подходы консервативного и хирургического лечения принимают во внимание зрелость зон роста, расположение, стабильность и размеры фрагмента, а также целостность хряща. Чем младше пациент и чем раньше произведена диагностика и установлен диагноз, тем лучше отдалённые результаты лечения.
По результатам 30-летнего наблюдения стало известно, что у пациентов с формированными зонами роста деформирующий гонартроз развивается в 50 % случаев и на 10 лет раньше, чем у населения в целом. Это исследованин также показало, что худшим прогнозом обладают люди с поражением латерального мыщелка бедренной кости [18] .
Болезнь Осгуда — Шляттера - симптомы и лечение
Что такое болезнь Осгуда — Шляттера? Причины возникновения, диагностику и методы лечения разберем в статье доктора Коршуновой Светланы Михайловны, детского ортопеда со стажем в 4 года.
Над статьей доктора Коршуновой Светланы Михайловны работали литературный редактор Елизавета Цыганок , научный редактор Матвей Шильцин и шеф-редактор Маргарита Тихонова
Болезнь Осгуда — Шляттера (Osgood — Schlatter disease) — это воспаление тканей в верхней части большой берцовой кости, которое развивается у детей и подростков [1] [3] [6] .
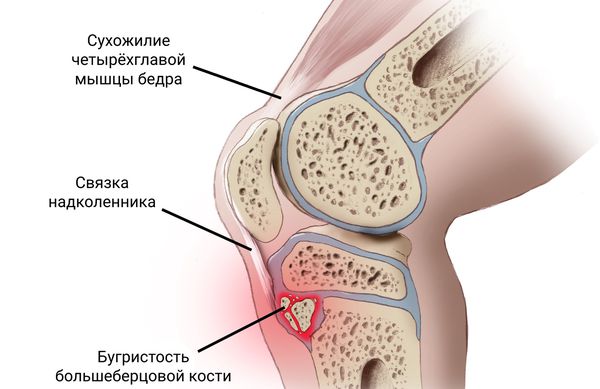
Болезнь Осгуда — Шляттера поражает сухожилие надколенника в том месте, где оно крепится к бугристости большеберцовой кости. Довольно часто встречается у подростков, особенно у юных спортсменов [3] [14] . Основной симптом — боль под коленом, которая длится от нескольких недель до месяцев [16] .
Распространённость болезни Осгуда — Шляттера
Обычно развивается у детей в период активного развития костной ткани, т. е. при всплеске роста: у мальчиков в 10–15 лет, у девочек в 8–12 лет [2] [12] . Болезнь встречается у 20 % молодых спортсменов и у 5 % подростков, которые не занимаются спортом. При этом мальчики болеют чаще.
В 25 % случаев оба колена вовлечены в патологический процесс, хотя болезнь обычно асимметричная [10] .
Причины развития болезни Осгуда — Шляттера
Среди основных причин болезни выделяют:
- интенсивные занятия спортом, связанные с частым сгибанием колена — баскетболом, волейболом, спринтерским бегом, гимнастикой, футболом [1][2][3][6][8][9][12] ;
- частые сгибания в коленном суставе — ходьба, бег, приседания, салочки, прыжки на скакалках, лазание по деревьям и турникетам;
- врождённые аномалии надколенника и его связки — высокое прикрепление связки надколенника или её прикрепление к широкой области большеберцовой кости, высокое стояние надколенника [10][12][17] ;
- болезнь Шинца в анамнезе;
- наследственная предрасположенность к высокому стоянию надколенника и гипермобильному синдрому (повышенной подвижности суставов).
Повреждение связок коленного сустава, вывих, перелом голени и надколенника или хронические микротравмы колена не могут вызвать болезнь Шляттера, так как она развивается из-за частых нагрузок.
Основные факторы риска:
- возраст 9–14 лет;
- мужской пол;
- чрезмерные физические нагрузки;
- резкий скачок роста [10][12][13] .
Симптомы болезни Осгуда — Шляттера
Среди основных симптомов выделяют:
- тупую боль чуть ниже колена, особенно при прыжках и подъёме по лестнице;
- болезненность в области большеберцовой кости при ходьбе, беге и прыжках;
- хромоту при ходьбе;
- боль при стоянии на коленях;
- жар в коленном суставе;
- болезненность при прощупывании бугристости большеберцовой кости;
- отёк под надколенником и в области большеберцовой кости [2][10][11] .
Сначала боль слабая и появляется только при интенсивных нагрузках, но со временем она нарастает и иногда беспокоит пациента даже в спокойном состоянии. Впоследствии к боли присоединяется отёк, который мешает вести привычный образ жизни. Обычно пациенты обращаются к врачу, когда боль становится интенсивной (5 баллов по 10-бальной шкале боли).
Как правило, болезнь не ограничивает движения в колене, но при сгибании возникает боль в месте прикрепления связки надколенника. Если мышца бедра напряжена и укорочена, коленный сустав может сгибаться не полностью, при этом в передней поверхности бедра возникают болезненные ощущения.
Симптомы усиливаются при занятиях спортом, включающих прыжки, и/или при давлении на колени [2] .
Боль возрастает при ходьбе, сгибании и разгибании ног или подъёме по лестнице, но может стихать в покое [10] . При этом болезнь проходит сама после 16 лет, когда закрываются ростковые зоны [12] .
Патогенез болезни Осгуда — Шляттера
Бугристость большеберцовой кости представляет собой перевернутый треугольник, к которой крепится связка надколенника — продолжение сухожилия прямой мышцы бедра (части четырёхглавой мышцы) [8] [9] .
Нормальное развитие бугристости большеберцовой кости происходит в следующей последовательности:
- до 11 лет большеберцовый бугорок полностью хрящевой;
- с 11 до 14 лет формируются ядра окостенения (апофизарные формы);
- с 14 до 18 лет апофиз срастается с верхним концом кости (эпифизом);
- после 18 лет эпифиз кости и апофиз бугорка срастаются с остальной верхней частью большеберцовой кости [13] .
Когда сгибается коленный сустав, прямая мышца бедра напрягается и укорачивается, а связка надколенника тянет ткань, окружающую кость (надкостницу), в месте своего прикрепления — бугристости большеберцовой кости, после чего у подростка появляется отёк и тупая боль под коленным суставом, которая усиливается при активности.
Из-за постоянных микротравм обрывается много капилляров, но кровоснабжение в большеберцовой кости не нарушается. Это приводит к кровоизлиянию, и у пациентов появляются синяки диаметром 1–3 см. Если не прекратить тренировки, начинается отрыв надкостницы вместе с костным фрагментом (апофизом). На месте отрыва формируется костная мозоль и бугристость становится заметной [10] [12] .
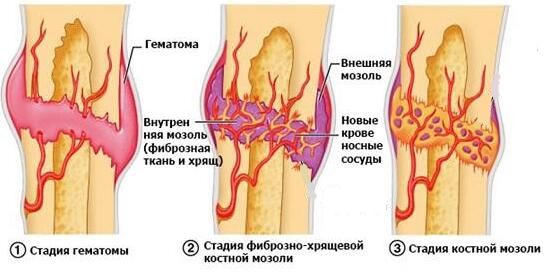
Классификация и стадии развития болезни Осгуда — Шляттера
При болезни Осгуда — Шляттера выделяют 3 типа отрывного перелома:
- Тип I — фрагмент смещён незначительно. Пациента беспокоит умеренная боль (3–4 балла по 10-бальной шкале боли) во время спортивных занятий. Операция не требуется, достаточно консервативного лечения: не сгибать колено и принимать обезболивающие препараты (НПВС) при болях, уменьшить физические нагрузки, скорректировать питание и увеличить потребление витамина D.
- Тип II — небольшой отрыв в области бугристости большеберцовой кости. Пациент жалуется на умеренную боль (5–6 баллов) во время спортивных занятий и подвижных игр, боль сохраняется и после нагрузки. Если НПВС не приносят облегчения, может потребоваться операция.
- Тип III — отрыв апофиза большеберцовой кости. В этом случае консервативное лечение не помогает, поэтому требуется операция [16] . Пациента беспокоит умеренная боль (5–6 баллов) при небольшой нагрузке, например 15-минутной прогулке или подвижных играх. Пациент может опираться на ногу, но боль не проходит даже после приёма обезболивающих. Травмы или обширной гематомы в месте прикрепления связки надколенника нет.
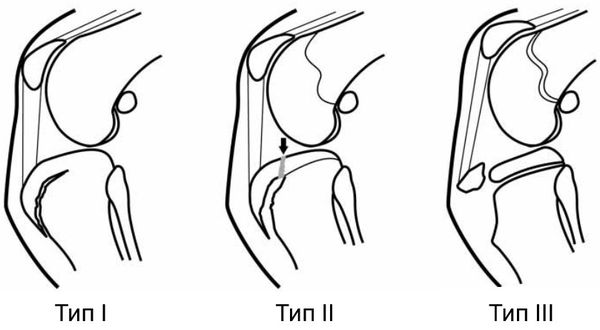
Для болезни характерны 3 стадии тяжести:
- острая стадия — края собственной связки надколенника становятся нечёткими из-за отёка мягких тканей, через 3–4 месяца бугристость меняет форму, а её омертвевшие участки начинают рассасываться;
- подострая стадия — отёк мягких тканей рассасывается, но изменения бугристости остаются;
- хроническая стадия — фрагмент кости может срастись с нормальной частью бугристости [13] .
Осложнения болезни Осгуда — Шляттера
При частых сгибаниях коленного сустава в месте бугристисти большеберцовой кости может появиться твёрдый на ощупь бугорок. Кроме выпячивания пациента ничего не беспокоит.
![Бугорок под коленом [18]](/pimg3/rentgenogramma-pri-bolezni-D970C.jpeg)
Болезнь Шляттера приводит к перестройке бугристости, нестабильности коленного сустава и напряжению мягких тканей ног, из-за чего у людей возникает боль под коленным суставом уже во взрослом возрасте.
Если вовремя не начать лечение острой стадии, часть кости может оторваться. Отрывной перелом сопровождается резкой болью в коленном суставе, отёком и гематомой [10] [13] [15] .
Диагностика болезни Осгуда — Шляттера
Диагностика в первую очередь основывается на клинической картине, внешнем осмотре и рентгене в двух проекциях, после чего врач назначает дополнительные методы диагностики.
Сбор анамнеза и осмотр
Врач может заподозрить болезнь Шляттера, если пациент жалуется на боль в коленном суставе при ходьбе и занятиях спортом. При этом доктор уточняет:
- возраст пациента;
- когда появилась боль;
- принимает ли пациент обезболивающие;
- как часто и каким спортом занимается;
- были ли травмы за последний год.
При осмотре врач обращает внимание на отёк и болезненность в области бугристости большеберцовой кости. У пациента также появляется боль в коленном суставе, когда он разгибает колено с сопротивлением и напряжением четырёхглавой мышцы или приседает с полностью согнутым коленом.
Поднятие прямой ноги обычно безболезненно. Если боль появляется в сухожилии надколенника, а не в костном выступе, это признак тендинопатии надколенника (колене прыгуна).
Тест Эли проводят лёжа на животе. В этом положении при сгибании колена также сгибается тазобедренный сустав. У здорового человека такое движение не вызывает неудобств, но у пациента с болезнью Шляттера появляется болезненность в мышцах передней поверхности бедра.
При осмотре врач также обращает внимание на укорочение подколенных сухожилий и напряжение четырёхглавой мышцы бедра, оценивает диапазон движения бедра, чтобы убедиться, что боль в колене не связана с другой патологией (например, с соскальзыванием эпифиза головки бедренной кости, болезни Легга — Кальве — Пертеса) [10] .
Инструментальная диагностика
Основным методом инструментальной диагностики является рентген коленных суставов в двух проекциях, который позволяет увидеть структурные изменения бугристости [4] .
Фрагментацию с отрывом костного фрагмента лучше всего видно на боковой рентгенограмме [10] .
![Отрыв фрагмента кости [17]](/pimg3/rentgenogramma-pri-bolezni-FD311EF.jpeg)
К дополнительным методам диагностики относятся:
- УЗИ коленного сустава — даёт полную информацию о состоянии связки надколенника, поражении бугристости и окружающих мягких тканей. УЗИ также подходит для периодического наблюдения за течением болезни [3] . Иногда ультразвуковое исследование делают до рентгена, но УЗИ менее информативно.
- МСКТ (мультиспиральная компьютерная томография) — послойный рентген костных структур. Описывает состояние бугристости. На снимках врач смотрит костное состояние надколенника и верхнего отдела большеберцовой кости. Есть возможность сделать 3D-снимок кости [16] . МСКТ проводят при подозрении на фрагментацию бугристости или отрыв части кости.
- МРТ (магнитно-резонансная томография) — единственный метод диагностики состояния мягкотканных структур коленного сустава: мышц, сухожилий и связок. Врач оценивает состояние бугристости, отёк связки надколенника, повреждение менисков, отсутствие или наличие свободной жидкости в полости коленного сустава. МРТ назначают при отёке коленного сустава и боли в спокойном состоянии [16] . Этот способ позволяет исключить внутренние повреждения коленного сустава (повреждение крестообразных связок, менисков, коллатеральных связок коленного сустава, изменения тела Гоффа).
Дифференциальная диагнстика
Болезнь Шляттера дифференцируют:
- с опухолями костей — боль появляется ночью и редко возникает в области бугристости большеберцовой кости, она также не связана с нагрузками;
- тендинитом надколенника — характеризуется ноющей болью в области надколенника, обычно беспокоит вечером;
- остеомиелитом большеберцовой кости — повышается температура, ночью появляется боль, не связанная с нагрузкой;
- болезнью Пертеса — болит вся нога, но рентгенограмма не показывает никаких отклонений, на рентгене таза видны изменения головок бедренных костей;
- повреждением синовиальной складки — коленный сустав отекает и не сгибается полностью, появляется ноющая боль, которая не зависит от нагрузки;
- инфекционным апофизитом — повышается температура, коленный сустав краснеет и болит весь день даже без нагрузок [11][12][16] .
Лечение болезни Осгуда — Шляттера
Болезнь Осгуда — Шляттера проходит сама по мере созревания скелета [4] [11] . Чтобы облегчить боль, назначают консервативное лечение, которое помогает примерно 90 % пациентов [2] . В других случаях проводят операцию.
Консервативное лечение
- исключить физические нагрузки;
- делать специальные упражнения на растяжение мышц передней поверхности бедра;
- использовать противовоспалительные средства (НПВС) или накладывать лёд на 5–7 минут при отёке и сильной боли (пакет со льдом нужно обернуть в полотенце и приложить к болезненному участку) [2][4][6][12] ;
- пройти ударно-волновую терапию при стойкой боли и отсутствии на рентгене фрагментации кости [7] ;
- не садиться на корточки и не стоять на коленях, пока не пройдут симптомы болезни;
- продолжать занятия спортом при условии, что боль терпима и проходит в течение суток после тренировки [12] .
Если все вышеперечисленные методы борьбы с болью не помогают, назначают операцию [2] [4] [5] [10] .
Хирургическое лечение
Хирургические процедуры включают открытую и артроскопическую технику [4] .
Преимущества артроскопии над открытой операцией:
- минимальный риск повреждения сухожилия надколенника;
- более быстрое восстановление;
- отсутствие рубца на бугристости, который будет болеть при давлении на колено;
- нет шрамов [12] .
При артроскопии врач прокалывает кожу на разогнутом коленном суставе и убирает костные фрагменты от мягких тканей.
В период реабилитации пациенту рекомендуют пройти физиопроцедуры и заняться лечебной физкультурой, после чего он сможет вернуться к полноценному тренировочному режиму [5] .
Открытую операцию проводят при других повреждениях коленного сустава или в случае гнойных осложнений после артроскопии.
Болезнь проходит самостоятельно, когда заканчивается период активного роста, т. е. в 14–18 лет [10] [12] . В целом прогноз при синдроме Осгуда — Шляттера благоприятный, за исключением некоторого дискомфорта при стоянии на коленях на твёрдой поверхности, хотя у многих он есть и без болезни Шляттера [2] [10] [14] .
Примерно у 10 % пациентов симптомы сохраняются во взрослом возрасте. Такое случается, когда человек не обращается за медицинской помощью или плохо соблюдает рекомендуемое лечение [12] .
Профилактика болезни Осгуда — Шляттера
Чтобы предотвратить развитие патологии, нужно растягивать четырёхглавую мышцу бедра, так как растяжка помогает уменьшить сокращение мышц. Во время занятия может появиться болезненность по передней поверхности бедра, но со временем она проходит.
Растяжение с помощью валика также используют на первых этапах лечения, чтобы мягко расслабить четырёхглавую мышцу бедра.
Подъём прямых ног помогает укрепить квадрицепсы, не сгибая колени. Колено нужно держать прямо, ноги поднимать и опускать медленно, повторять подъём нужно в течение 3–5 секунд [16] .
Читайте также:
