Рентгенологическая картина межпозвоночного остеохондроза. Реабилитация при межпозвоночном остеохондрозе
Добавил пользователь Morpheus Обновлено: 30.01.2026
Рентгенологическая картина межпозвоночного остеохондроза. Реабилитация при межпозвоночном остеохондрозе
Рентгенологические методы исследования данного заболевания позвоночника многочисленны. В раннем периоде поясничного межпозвонкового остеохондроза рентгенологические симптомы иногда отсутствуют, но в ряде случаев в этом периоде наблюдаются достоверные рентгенологические признаки, которые можно обнаружить с помощью функциональной рентгенографии (ретроградный спондилолистез). В более позднем периоде имеются более выраженные изменения: снижение высоты межпозвоночных дисков, выпрямление поясничного лордоза, склероз замыкательных пластинок, спондилез, спондилоартроз.
С помощью рентгенологического метода можно обнаружить также скрытую предпатологию позвоночника — врожденные аномалии.
В результате многообразия клинико-неврологических и рентгенологических проявлений данной патологии позвоночника, склонности к частым рецидивам применяется патогенетический .подход к лечению. Используются комплексы консервативной терапии с включением средств, направленных на разгрузку пораженного сегмента, с одновременным воздействием на межпозвоночный диск, паравертебральные ткани, нервные структуры с целью уменьшения ирритации спинномозгового корешка и рецепторного аппарата, снятия отека корешка, ликвидации асептического воспаления в эпидуральной клетчатке, восстановления лимфо- и .кровообращения. При этом возможны ускорения фибротизации и рубцевания пораженных тканей межпозвоночного диска, а также последующее укрепление ослабленного «мышечного корсета».
В соответствии с остротой патологических проявлений данного заболевания можно условно разделить весь лечебный процесс на три периода: период медицинской реабилитации, тренировочно-восстановительный период, период спортивной тренировки.
Период медицинской реабилитации (острая и подострая стадии). Острая стадия заболеваний характеризуется выраженным болевым синдромом, снижением сухожильных рефлексов и нарушением кожной чувствительности в зоне иннервации нервных корешков (преимущественно L5 — S1), а также нарушением статики и динамики позвоночника (анталгический сколиоз, гиполордоз, болезненная тугоподвижность поясничного отдела позвоночника).
Больным назначается постельный режим. Схема лечения предусматривает физиотерапевтические средства: диадинамические токи, электрофорез с новокаином, жидкостью Парфенова № 10—12, ультрафиолетовое облучение — субэритемные дозы № 5—6. Одновременно с этим назначается медикаментозное лечение: румалон, пирабутол, витамины группы В, в отдельных случаях производится внутривенное введение 40%-ного раствора глюкозы с уротропином, новокаиновые блокады в болевые точки. Проводится массаж мышц поясничной области и нижней конечности с целью улучшения трофики и расслабления ригидных мышц.
Лечебная гимнастика в данный период заболевания способствует расслаблению спастически сокращенных мышц поясницы и таза и улучшению их трофики при «разгрузке» позвоночника. Используются горизонтальные исходные положения с легким кифозированием поясничного отдела позвоночника: лежа на спине (с валиком под бедрами), лежа на животе (с валиком под животом), на четвереньках. Применяются щадящие, не вызывающие болей, упражнения для тазобедренных суставов (раздельно, с укороченным рычагом и малой амплитудой) и поясничного отдела позвоночника при легком растяжении поясничных мышц. В этих же исходных положениях применяются упражнения для плечевого пояса (в том числе с отягощением и амортизаторами).
Подострая стадия. При стихании болей и уменьшении ортопедоневрологической симптоматики продолжается медикаментозная терапия: инъекции витаминов группы В, стекловидного тела, из физиопроцедур применяется электрофорез с рассасывающими жидкостями (йодистый калий, лидаза, литий и др.). Расширяется двигательный режим, допускается кратковременная ходьба (с поясом штангиста), включаются различные варианты вытяжения поясничного отдела позвоночника (прикроватное вытяжение, вытяжение на тракционном столе с грузами до 15—20 кг, вертикальная тракция в бассейне с грузами до 20—25 кг).
Лечебная гимнастика проводится в спортивном зале и бассейне. Включаются малоинтенсивные упражнения для укрепления тораколюмбальных мышц при разгрузке позвоночника. В бассейне выполняются в вертикальном положении малоамплитудные упражнения для поясничного отдела (сгибания, боковые наклоны, повороты туловища), медленное плавание на спине, боку, а позднее — па животе, беговые упражнения. Общая продолжительность периода медицинской реабилитации спортсменов с остеохондрозом поясничного отдела позвоночника составляет (по нашим данным) 21—33 дня.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Остеохондроз шейного отдела позвоночника. Симптомы и лечение остеохондроза шейного отдела позвоночника
Анатомо-физиологические особенности шейного отдела позвоночника накладывают определенный отпечаток на клинико-рентгенологические проявления межпозвоночного остеохондроза. Наиболее часто (23,9%) остеохондрозы шейного отдела позвоночника встречаются у представителей таких видов спорта, как борьба классическая, вольная, самбо и дзю-до. Высокий процент заболеваний спортсменов вызван спецификой физических нагрузок на область шейного отдела позвоночника (удержание на мосту, частые падения на голову, повышенная флексионно-экстензионная подвижность в шейном отделе позвоночника). Далее следуют такие виды спорта, как легкая и тяжелая атлетика. Довольно часто страдают остеохондрозом шейного отдела позвоночника метатели молота, диска, толкатели ядра.
Заслуживает также внимания тот факт, что 86% больных были в возрасте до 35 лет.
Симптомы остеохондроза шейного отдела позвоночника. Боль, которая нередко сопровождается онемением (ощущение «ползания мурашек» по всей руке). Боли усиливаются при кашле, чихании, при наклонах головы. Иногда движения головой сопровождаются хрустом в области шейного отдела позвоночника. Объективно определяется тугоподвижность и напряжение шейных мышц. Нередко встречается синдром передней лестничной мышцы.
Для этого симптома характерны боли по внутренней поверхности плеча, предплечья и кисти до IV—V пальцев.
При остеохондрозе шейного отдела позвоночника возможны черепно-мозговые нарушения, которые связаны с патологией позвоночной артерии. В патогенезе позвоночной артерии на первом месте находится разрастание костных отростков в направлении межпозвоночных отверстий. Ведущим симптомом является головная боль, которая локализуется в области затылка и распространяется на теменную область. Боли усиливаются при движениях головой. Иногда наблюдается головокружение, тошнота и даже рвота.
Характерен целый ряд висцеральных нарушений, которые состоят из ряда синдромов, среди которых ведущим является кардиальный. Для шейной стенокардии характерны боли в области надплечья и межлопаточной области с последующим перемещением болей в область сердца. Как правило, на электрокардиограмме подобные изменения не фиксируются.
Основными рентгенологическими признаками шейного остеохондроза являются: уменьшение высоты межпозвоночного диска, субходральныи склероз, краевые разрастания на передних и задних поверхностях тела позвонка, деформация унковертебральных отростков, подвывихи тел позвонков, в отдельных случаях ретроградный спондилолистез (как признак нестабильности).
Лечение может быть консервативным и оперативным. При консервативном лечении в период обострения создается максимальный покой для шейного отдела позвоночника. Больного укладывают на щит и подкладывают под голову небольшую подушечку. При вертикальном положении туловища необходимо носить воротник типа Шанца. Медикаментозное лечение предусматривает витамины группы В, румалон, реопирин, пирабутол, анальгин.
Из физиопроцедур наиболее широко используется электрофорез с новокаином, ультразвук, диадинамические токи, токи типа «Волна». Хороший эффект дает массаж воротниковой зоны с целью снятия мышечной контрактуры, а затем поддержания определенного мышечного тонуса. После снятия болевого синдрома широко применяется лечебная физкультура с целью улучшения кровообращения, создания и укрепления мышечного воротника.
При неэффективности консервативного лечения прибегают к оперативному лечению.
Проявления межпозвоночного остеохондроза. Клиника межпозвоночного остеохондроза
Вопросам клинико-рентгенологического проявления остеохондроза позвоночника у спортсменов в последнее время уделяется достаточное внимание (Т. П. Фанагорская, 1967; Д. Д. Козлов, 1973; И. П. Лебедева, 1975; О. В. Мальченко, 1975). Авторы отмечают, что клинические проявления при остеохондрозе у спортсменов зачастую не соответствуют морфологическим изменениям. Это особенно четко определяется при выраженном «мышечном корсете», компенсирующем сниженные амортизационные функции пораженного межпозвоночного диска.
Клиника остеохондроза поясничного отдела позвоночника сложна и многообразна. Она проявляется от незначительных болей в поясничной области до тяжелой компрессии корешков. Начало заболевания может быть острым или постепенным. Течение заболевания сопровождается частыми обострениями, возможны ремиссии с постепенным или быстрым нарастанием тяжести заболевания. Характер страдания больного во многом зависит от уровня, степени и характера поражения межпозвонковых дисков, вовлечения в патологический процесс элементов спинного мозга и паравертебральных тканей.
Одним из симптомов поясничного остеохондроза является нарушение ходьбы, и нередко больные из-за болей вынуждены прибегать к помощи костылей. Довольно частый симптом поясничного остеохондроза — сглаженность поясничного лордоза с переходом в отдельных случаях в кифоз. Данный симптом отмечен примерно в 30% случаев наблюдаемых спортсменов.
Наши исследования показали, что специфика одноплановых физических нагрузок на поясничный отдел позвоночника играет важную роль в формировании определенного типа осанки вообще и изменении физиологических изгибов позвоночника в частности. У представителей скоростно-силовых видов спорта отмечена тенденция к формированию гиперлордической установки, что является следствием применения значительного количества упражнений экстензионного характера. Нагрузки, падающие в основном на задний опорный комплекс позвоночного столба, способствуют быстрому развитию деформирующего артроза, спондилолиза, спондилолистеза. При уменьшении физиологического лордоза, что наблюдается у представителей циклических видов спорта, наибольшие нагрузки приходятся на межпозвоночные диски, тела позвонков, дегенеративные изменения в них развиваются значительно раньше, чем изменения в менее перегруженных суставных отростках, дужках.
Ограничение подвижности в области поясничного отдела позвоночника встречается практически у всех больных. Напряжение, спазм или контрактура длинных мышц спины рассматривается как ответная рефлекторная реакция на возникновение болевого очага в пораженном межпозвоночном диске. Благодаря данной реакции обеспечивается защитная стабилизация пораженного отдела позвоночника. Определенное место в топической диагностике пораженного диска занимает такой симптом, как болезненность паравертебральных точек. Поданным Б. Н. Эсперова (1963), такой симптом соответствует локализации грыжевых узлов дисков в 44% случаев. Болезненная осевая нагрузка на позвоночник в области пораженного диска возникает как следствие нестабильности отдельного сегмента позвоночника. В наиболее тяжелых случаях больные вынуждены создавать дополнительную опору с помощью рук — симптом Томпсона или «треноги».
Среди неврологических нарушений у спортсменов превалируют симптомы натяжения Ласега, Кернига, Вассермана, поражение чувствительного отдела.
Остеохондроз позвоночника
Остеохондроз позвоночника — это хроническое заболевание, при котором происходят дегенеративные изменения позвонков и находящихся между ними межпозвонковых дисков. В зависимости от места поражения позвоночника различают: остеохондроз шейного отдела, остеохондроз грудного отдела и остеохондроз поясничного отдела. Для диагностики остеохондроза позвоночника необходимо проведение рентгенографии, а в случае его осложнений (например, грыжи межпозвонкового диска) - МРТ позвоночника. В лечении остеохондроза позвоночника наряду с медикаментозными методами широко применяют, рефлексотерапию, массаж, мануальную терапию, физиопроцедуры и лечебную физкультуру.
МКБ-10
Этиология и патогенез
В той или иной степени остеохондроз позвоночника развивается у всех людей в возрасте и является одним из процессов старения организма. Раньше или позже в межпозвонковом диске возникают атрофические изменения, однако травмы, заболевания и различные перегрузки позвоночника способствуют более раннему возникновению остеохондроза. Наиболее часто встречается остеохондроз шейного отдела и остеохондроз поясничного отдела позвоночника.
Разработано около 10 теорий остеохондроза: сосудистая, гормональная, механическая, наследственная, инфекционно-аллергическая и другие. Но ни одна из них не дает полного объяснения происходящих в позвоночнике изменений, скорее они являются дополняющими друг друга.
Считается, что основным моментом в возникновении остеохондроза является постоянная перегрузка позвоночно-двигательного сегмента, состоящего из двух соседних позвонков с расположенным между ними межпозвонковым диском. Такая перегрузка может возникать в результате двигательного стереотипа — осанка, индивидуальная манера сидеть и ходить. Нарушения осанки, сидение в неправильной позе, ходьба с неровным позвоночным столбом вызывают дополнительную нагрузку на диски, связки и мышцы позвоночника. Процесс может усугубляться из-за особенностей строения позвоночника и недостаточности трофики его тканей, обусловленных наследственными факторами. Чаще всего пороки в строении встречаются в шейном отделе (аномалия Кимерли, краниовертебральные аномалии, аномалия Киари) и приводят к сосудистым нарушениям и раннему появлению признаков остеохондроза шейного отдела позвоночника.
Возникновение остеохондроза поясничного отдела чаще связано с его перегрузкой при наклонах и подъемах тяжести. Здоровый межпозвоночный диск может выдерживать значительные нагрузки благодаря гидрофильности находящегося в его центре пульпозного ядра. Ядро содержит большое количество воды, а жидкости, как известно, мало сжимаемы. Разрыв здорового межпозвонкового диска может произойти при силе сдавления более 500 кг, в то время как измененный в результате остеохондроза диск разрывается при силе сдавления в 200 кг. Нагрузку в 200 кг испытывает поясничный отдел позвоночника человека весом 70 кг, когда он удерживает 15-ти килограммовый груз в положении наклона туловища вперед на 200. Такое большое давление обусловлено малой величиной пульпозного ядра. При увеличении наклона до 700 нагрузка на межпозвонковые диски составит 489 кг. Поэтому часто первые клинические проявления остеохондроза поясничного отдела позвоночника возникают во время или после подъема тяжестей, выполнения работы по дому, прополки на огороде и т. п.
При остеохондрозе пульпозное ядро теряет свои гидрофильные свойства. Это происходит из-за нарушений в его метаболизме или недостаточного поступления необходимых веществ. В результате межпозвонковый диск становится плоским и менее упругим, в его фиброзном кольце при нагрузке появляются радиальные трещины. Уменьшается расстояние между соседними позвонками и они смещаются по отношению друг к другу, при этом происходит смещение и в фасеточных (дугоотростчатых) суставах, соединяющих позвонки.
Разрушение соединительной ткани фиброзного кольца диска, связок и капсул фасеточных суставов вызывает реакцию иммунной системы и развитие асептического воспаления с отечностью фасеточных суставов и окружающих их тканей. Из-за смещения тел позвонков происходит растяжение капсул фасеточных суставов, а измененный межпозвонковый диск уже не так прочно фиксирует тела соседних позвонков. Формируется нестабильность позвоночного сегмента. Из-за нестабильности возможно ущемление корешка спинномозгового нерва с развитием корешкового синдрома. При остеохондрозе шейного отдела позвоночника это часто возникает во время поворотов головой, при остеохондрозе поясничного отдела — во время наклонов туловища. Возможно формирование функционального блока позвоночно-двигательного сегмента. Он обусловлен компенсаторным сокращением позвоночных мышц.
Грыжа межпозвоночного диска образуется, когда диск смещается назад, происходит разрыв задней продольной связки и выпячивание части диска в спинномозговой канал. Если при этом в спинномозговой канал выдавливается пульпозное ядро диска, то такая грыжа называется разорвавшейся. Выраженность и длительность болей при такой грыже значительно больше, чем при неразорвавшейся. Грыжа диска может стать причиной корешкового синдрома или сдавления спинного мозга.
При остеохондрозе происходит разрастание костной ткани с образованием остеофитов — костных выростов на телах и отростках позвонков. Остеофиты также могут вызвать сдавление спинного мозга (компрессионную миелопатию) или стать причиной развития корешкового синдрома.
Симптомы остеохондроза позвоночника
Главным симптомом остеохондроза позвоночника является боль. Боль может быть острой с высокой интенсивностью, она усиливается при малейшем движении в пораженном сегменте и поэтому заставляет пациента принимать вынужденное положение. Так при остеохондрозе шейного отдела позвоночника пациент держит голову в наименее болезненной позе и не может ее повернуть, при остеохондрозе грудного отдела боль усиливается даже при глубоком дыхании, а при остеохондрозе поясничного отдела пациенту сложно садиться, вставать и ходить. Такой болевой синдром характерен для сдавления корешка спинномозгового нерва.
Примерно в 80% случаев наблюдается тупая боль постоянного характера и умеренной интенсивности. В подобных случаях при осмотре врачу необходимо дифференцировать проявления остеохондроза позвоночника от миозита мышц спины. Тупая боль при остеохондрозе обусловлена избыточным компенсаторным напряжением мышц, удерживающих пораженный позвоночно-двигательный сегмент, воспалительными изменениями или значительным растяжением межпозвонкового диска. У пациентов с таким болевым синдромом вынужденное положение отсутствует, но выявляется ограничение движений и физической активности. Пациенты с остеохондрозом шейного отдела позвоночника избегают резких поворотов и наклонов головой, с остеохондрозом поясничного отдела - медленно садятся и встают, избегают наклонов туловища.
Все симптомы остеохондроза, проявляющиеся только в районе позвоночного столба, относятся к вертебральному синдрому. Все изменения, локализующиеся вне позвоночника, формируют экстравертебральный синдром. Это могут быть боли по ходу периферических нервов при сдавлении их корешков на выходе из спинного мозга. Например, люмбоишиалгия — боли по ходу седалищного нерва при остеохондрозе поясничного отдела позвоночника. При остеохондрозе шейного отдела позвоночника это сосудистые нарушения в вертебро-базилярном бассейне головного мозга, вызванные сдавлением позвоночной артерии.
Осложнения остеохондроза позвоночника
Осложнения остеохондроза связаны с грыжей межпозвонкового диска. К ним относят сдавление спинного мозга (дискогенная миелопатия), для которого характерно онемение, слабость определенных мышечных групп конечностей (в зависимости от уровня сдавления), приводящая к появлению парезов, мышечные атрофии, изменение сухожильных рефлексов, нарушения мочеиспускания и дефекации. Межпозвоночная грыжа может стать причиной сдавления артерии, питающей спинной мозг, с образованием ишемических участков (инфаркт спинного мозга) с гибелью нервных клеток. Это проявляется появлением неврологического дефицита (нарушение движений, выпадение чувствительности, трофические расстройства), соответствующего уровню и распространенности ишемии.
Диагностика остеохондроза позвоночника
Диагностику остеохондроза позвоночника проводит невролог или вертебролог. На начальном этапе производят рентгенографию позвоночника в 2-х проекциях. При необходимости могут сделать съемку отдельного позвоночного сегмента и съемку в дополнительных проекциях. Для диагностики межпозвонковой грыжи, оценки состояния спинного мозга и выявления осложнений остеохондроза применяют магнитно - резонансную томографию (МРТ позвоночника). Большую роль играет МРТ в дифференциальной диагностике остеохондроза и других заболеваний позвоночника: туберкулезный спондилит, остеомиелит, опухоли, болезнь Бехтерева, ревматизм, инфекционные поражения. Иногда в случаях осложненного остеохондроза шейного отдела позвоночника необходимо исключение сирингомиелии. В некоторых случаях при невозможности проведения МРТ показана миелография.
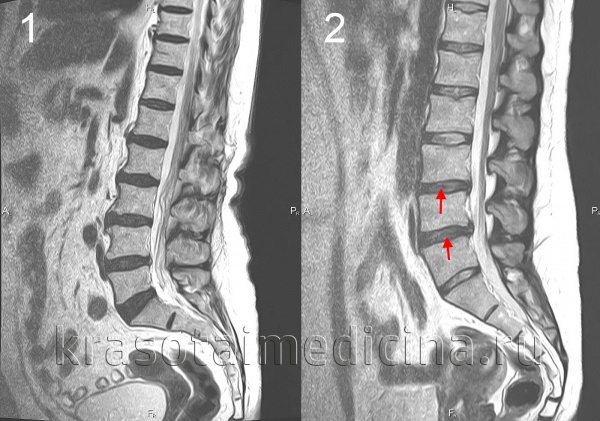
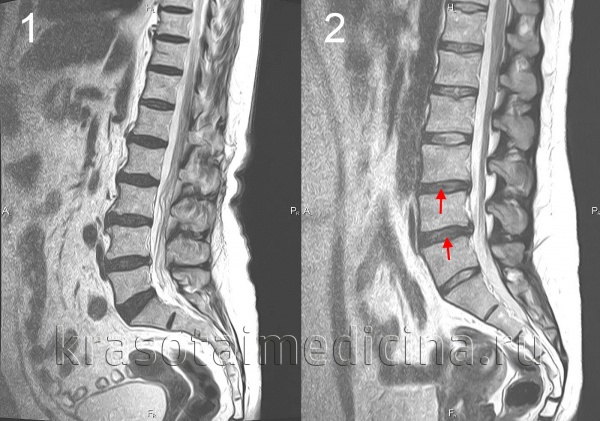
МРТ поясничного отдела позвоночника. 1- выраженная дегидратация межпозвонковых дисков во всех сегментах. 2- дегидратация в сегментах L3-L4, L4-L5 справа (разные пациенты)
Прицельное исследование пораженного межпозвонкового диска возможно при помощи дискографии. Электрофизиологические исследования (вызванные потенциалы, электронейрография, электромиография) применяют для определения степени и локализации поражения нервных путей, наблюдения за процессом их восстановления в ходе терапии.
Лечение остеохондроза позвоночника
В остром периоде показан покой в пораженном позвоночно-двигательном сегменте. С этой целью при остеохондрозе шейного отдела позвоночника применяют фиксацию с помощью воротника Шанца, при остеохондрозе поясничного отдела — постельный режим. Фиксация необходима и при остеохондрозе шейного отдела с нестабильностью позвоночного сегмента.
В медикаментозной терапии остеохондроза применяют нестероидные противовоспалительные препараты (НПВП): диклофенак, нимесулид, лорноксикам, мелоксикам, кеторалак. При интенсивном болевом синдроме показаны анальгетики, например, анальгетик центрального действия флупиртин. Для снятия мышечного напряжения используют миорелаксанты — толперизон, тизанидин. В некоторых случаях целесообразно назначение противосудорожных препаратов - карбамазепин, габапентин; антидепрессантов, среди которых предпочтение отдают ингибиторам обратного захвата серотонина (сертралин, пароксетин).
При возникновении корешкового синдрома пациенту показано стационарное лечение. Возможно локальное введение глюкокортикоидов, противоотечная терапия, применение вытяжения. В лечении остеохондроза широко используется физиотерапия, рефлексотерапия, массаж, лечебная физкультура. Применение мануальной терапии требует четкого соблюдения техники ее выполнения и особой осторожности при лечении остеохондроза шейного отдела позвоночника.
Операции на позвоночнике показаны прежде всего при значительном сдавлении спинного мозга. Оно заключается в удалении грыжи межпозвонкового диска и декомпрессии спинномозгового канала. Возможно проведение микродискэктомии, пункционной валоризации диска, лазерной реконструкции диска, замены пораженного диска имплантатом, стабилизации позвоночного сегмента.
Современные методы лечения
Рентгенография при остеохондрозе позвоночника
Фомичёва Ольга Николаевна,
врач-рентгенолог рентгенологического отделения
ГБУ РО «КБ им.Н.А.Семашко»
Остеохондроз является одним из самых распространенных заболеваний, так как, по разным данным, от 40% до 90% населения всей планеты имеет те или иные признаки данной патологии. Причины возникновения остеохондроза различны и связаны в первую очередь с недостаточной или чрезмерной физической активностью, избыточным весом, неправильным подъемом тяжестей, нарушением обмена веществ. Диагностика заболевания бывает затруднена, так как клиническая картина обширна и может быть нетипична, без проведения инструментальных исследований очень часто симптомы остеохондроза могут быть приняты за другие патологии. Такие исследования, как рентгеновская компьютерная томография или магнитно-резонансная томография очень достоверны при постановке диагноза, но, к сожалению, не всегда доступны. А вот рентгенография при остеохондрозе может быть выполнена в условиях практически любой поликлиники.
Учитывая уровень поражения позвоночника, рентгеновское исследование назначается шейного, грудного или поясничного отдела.
Рентгенография шейного отдела позвоночника – диагностическое исследование выполняется при частых головных болях, головокружениях, шуме в ушах, болях и онемениях в руках, болях в шее. Как правило, при таких симптомах, для получения полной картины патологического процесса, снимки выполняются в различных проекциях.
Исследование поясничного отдела позвоночника необходимо при «прострелах», длительной ноющей боли в спине, тазобедренных суставах, функциональных нарушениях в органах малого таза, а так же болях и онемениях в ногах. Эта процедура требует предварительной подготовки пациента, т. к. содержимое кишечника может исказить картину изменений в позвоночнике. Поэтому за 3 дня до процедуры из рациона исключают продукты, повышающие газообразование: молочные продукты, сырые овощи, газированные напитки. Могут назначить лекарственные средства, уменьшающие метеоризм: эспумизан, метеоспазмил. Для полноты исследования, характеризующего степень функционального поражения поясничного отдела, рентгеновские снимки могут быть выполнены как в разных проекциях, так и при различном положении позвоночника.
Заболевание остеохондрозом грудного отдела позвоночника встречается реже чем, например, шейного или поясничного отдела. Связано это со спецификой устройства грудного отдела: формируется он из 12 позвонков, имеет крепкое соединение с позвоночником и ребрами.
Рентгенография назначается при болях между лопатками, в грудной клетке, в области сердца в виде сердечного приступа. Возможны ложные проявления признаков воспаления желчного пузыря (боль возникает с правой стороны), а может напоминать боли при гастрите либо язве.
Рентгенография позвоночника позволяет определить локализацию патологического процесса, установить его характер и степень выраженности, а так же выявить последствия остеохондроза.
Читайте также:
- Влияние примесей алкоголя на скорость всасывания. Влияние конституции на скорость всасывания алкоголя
- Лечение синдрома WPW (Вольфа-Паркинсона-Уайта)
- Диагностика опоясывающего лишая. Лечение и профилактика
- Клиническая диагностика анемии - признаки малокровия
- Лучевая диагностика уретерэктазии беременных
