Ретракционный карман барабанной перепонки и его лечение
Добавил пользователь Владимир З. Обновлено: 29.01.2026
Кафедра оториноларингологии Российской медицинской академии последипломного образования, Москва
Кафедра оториноларингологии РМАПО Минздрава России, Москва, Россия, 125993
Консенсусный взгляд на ведение ретракционных карманов барабанной перепонки
Журнал: Вестник оториноларингологии. 2016;81(1): 78‑83
Цель работы — создание пилотного консенсусного документа «Ведение ретракционных карманов (РК) pars tensa и pars flaccida», а также определение сложившейся в нашей стране ситуации относительно ведения РК барабанной перепонки. Проведено пилотное исследование, в котором приняли участие 91 врач-оториноларинголог как стационарного, так и поликлинического звена из разных областей РФ. В качестве инструмента исследования использован предложенный М. Юнгом вариант опросника для оториноларингологов. При анализе данных использована техника Delphi. 30% опрошенных согласились со всеми предложенными вопросами. Ряд вопросов вызвал разногласия. Сформирован пилотный консенсусный документ, и сделаны первые выводы по перспективам развития как самой проблемы, так и инструмента ее исследования, а также уровню информированности врачей оториноларингологов.
В практике мирового сообщества врачей-оториноларингологов существует патология, известная как ретракционные карманы (РК) барабанной перепонки. Большое внимание, уделяемое данной патологии, обусловлено тем, что патофизиологические аспекты возникновения РК до конца не изучены. Однажды появившись, РК ведут себя как динамическая патология, зачастую прогрессируют, приводя к перфорации барабанной перепонки, повреждению слуховых косточек и холестеатоме [1—4]. По данным ряда авторов, холестеатома в 80% случаев развивается из РК [5, 6].
Российское общество оториноларингологов и Европейская академия отологии и нейроотологии, а также ряд других профессиональных объединений специалистов пытаются создать клинические рекомендации для различных отологических состояний. Создание клинических рекомендаций предполагает использование для этого высочайшего уровня доказательности, доступного в настоящий момент. Однако в случаях хирургических вмешательств возникают трудности или даже невозможность создания однородных клинических групп, что обусловлено различным уровнем подготовки хирургов и технической оснащенности, небольшим числом пациентов, ошибками анализа результатов лечения, недостаточной длительностью наблюдений.
В 2012 г. М. Юнг и соавт. [7] провели метаанализ почти 600 источников по теме РК и ателектаза барабанной перепонки. Поиск проводился по всем всемирно известным базам, в том числе PubMed и Cochrane Library. Критериями включения были рандомизированные и нерандомизированные контролируемые исследования с хирургической, нехирургической и выжидательной тактикой в отношении РК и ателектаза барабанной перепонки. Найденные работы проходили жесткий систематический отбор по ряду критериев. В результате были отобраны всего две статьи, отвечающие поставленным требованиям, однако и они содержали немало погрешностей в статистической обработке материала. Таким образом, очевидно, что в Европе нет единого доказательного мнения по данному вопросу. Знания весьма разрозненны и неоднозначны.
В зарубежной литературе проблема РК обсуждается давно и широко, а в отечественной литературе, к сожалению, имеются лишь единичные публикации, посвященные РК у взрослых пациентов, которые также не обладают достаточной доказательной базой.
Как упоминалось выше, опубликованные материалы системных анализов показали существование различных классификаций, отсутствие доказательных исследований, подтверждающих как тактику хирургических вмешательств, так и тактику выжидания и наблюдения, а также преимущества одной тактики над другой, особенно в случаях РК малой и средней степени. Эти данные подтверждены также авторитетным заключением Кокрановского анализа (2010). В отсутствие высокого уровня доказательности клинические рекомендации должны базироваться на консенсусе, попытку создать который мы предприняли.
Цель работы — создание пилотного консенсусного документа «Ведение ретракционных карманов pars tensa и pars flaccida», а также определение сложившейся в нашей стране ситуации относительно ведения РК барабанной перепонки.
Материал и методы
В качестве инструмента исследования был использован предложенный М. Юнгом вариант опросника для оториноларингологов, имеющий своей целью выяснить их отношение к некоторым аспектам ведения больных с РК, а также видение проблемы в целом. Опросник включал 17 вопросов по теме РК (приложение 1). Как М. Юнгом, так и нами была использована техника Delphi, разработанная Rand corporation для прогнозирования различных событий. Каждый вопрос являл собой некоторое утверждение, с которым можно было согласиться. Опросник суммирует собранную информацию и представляет ее для достижения консенсуса. Применение дельфийского метода позволяет исключить эффект доминирования мнения определенных личностей над групповым решением.
Нами было получено разрешение автора на использование опросника и проведена его валидация (прямой и слепой обратный перевод). Мы провели пилотное исследование, используя вышеуказанный опросник, в котором приняли участие 91 врач-оториноларинголог как стационарного, так и поликлинического звена из разных регионов Р.Ф. Для статистической обработки данных использовалась программа Statistica. Были получены следующие результаты (рис. 1).
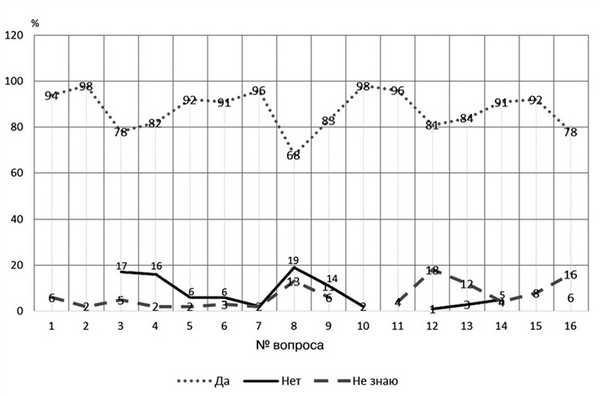
Рис. 1. Распределение опрошенных по группам согласия—несогласия. По оси ординат — число респондентов по каждому вопросу.
Результаты и обсуждение
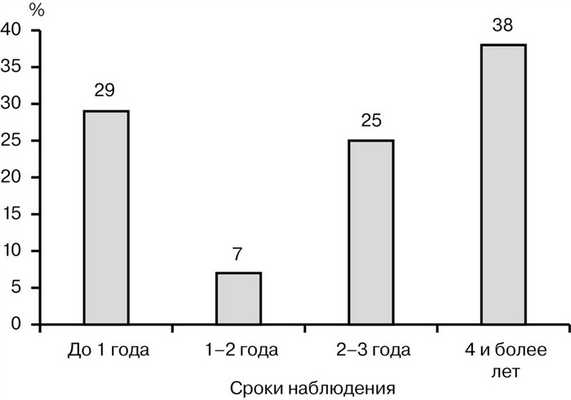
Рис. 2. Число пациентов в каждом временном периоде наблюдения.
Большинство опрошенных выбрали крайние значения сроков наблюдения. Это можно объяснить отсутствием принципиальной значимости промежуточных результатов. Другими словами, если врачу не требуется длительный срок послеоперационного контроля, он выбирает вариант ответа «до 1 года»; если требуется — то пациент подвергается наблюдению в течение 4 и более лет. Таким образом, мы считаем более целесообразным распределить сроки наблюдения на период до 2 лет и более 2 лет.
Оценивая результаты опроса в целом, следует отметить, что 30% опрошенных согласились со всеми предложенными вопросами, и, следовательно, поддерживают предложенную тактику ведения данной патологии.
Те вопросы, где сформировался большой процент несогласных, можно расценивать как ключевые, спорные или тактические. К ним относятся следующие: а) если РК не самоочищается, и в нем скапливается эпидермис, даже если выделений из уха нет, — это холестеатома; б) нестабильные ретракционные карманы могут разрешаться спонтанно. Восстановление аэрации барабанной полости с помощью различных способов продувания слуховой трубы может способствовать расправлению РК; в) стандартные методы исследования функции слуховой трубы не являются стандартными для РК, они большей частью используются в научных целях. Данные положения требуют более глубокого анализа: структуры самого вопроса, точности и ясности его формулировки, а также оценки тех тактических моментов, которые в нем раскрываются. Это поможет в дальнейшем выявить недостатки данного опросника, сформировать точный и дееспособный инструмент для распространения алгоритма ведения РК.
На данный момент по результатам пилотного исследования сформировался следующий предварительный консенсус по ведению РК (приложение 2).
Выводы
1. Проблема Р.К. актуальна, серьезна и на настоящий момент не имеет однозначного решения.
2. РК как патология требуют активного выявления среди населения, динамического контроля и проведения профилактических мероприятий (ликвидацию этиопатогенетических факторов).
3. При выявлении и подозрении на данную патологию в первичном звене здравоохранения больные должны быть направлены в стационар или научный центр для полноценного дообследования и решения вопроса о необходимости лечения.
4. При обследовании больных с РТ должны использоваться не только рутинные методы оториноларингологического обследования, но также и микроотоскопия, микроэндоскопия, КТ и МРТ в режиме non-EPI DWI для раннего выявления холестеатомы.
5. Учитывая неоднозначность подходов к диагностике и тактике ведения больных с РК необходимо усовершенствовать протокол диагностики и динамического контроля и определить четкие показания для оперативного лечения.
Ретракционный карман барабанной перепонки и его лечение
Ретракция барабанной перепонки является частой находкой, как у детей, так и у взрослых. В результате отрицательного давления в среднем ухе (ателектаз) возникает ретракция или ретракционные карманы, которые варьируют по тяжести от неглубоких непрогрессирующих и самоочищающихся, до глубоких сросшихся, сложных отведений в аттик и сосцевидный отросток.
Даже мелкие ретракции в задневерхнем пространстве натянутой части могут вызвать прогрессирующую потерю слуха из-за эрозии цепочки слуховых косточек. Более глубокая ретракция аттика может оставаться бессимптомной в течении многих лет, накапливая остатки кератина, расширяясь за счет эрозии кости, и в конечном итоге с развитием в обширную холестеатому. Для определения стадии втягивания барабанной перепонки клинически полезной является шкала Sade.
Стадия I — ретракции простые неглубокие и несливающиеся.
Стадия II — ретракция наковальни и/или стремечка с эрозией или без нее.
Стадия III — карманы втягиваются к мысу без адгезии.
Стадия IV — ретракции припаяны к мысу.
Первопричиной ателектаза является дисфункция слуховой трубы, в результате чего снижается нормальная вентиляция среднего уха и развивается отрицательное давление в среднем ухе, как следствие слизистая среднего уха поглощает азот из воздуха. Внутренние структуры задневерхней порции натянутой части и расслабленной части делают эти области барабанной перепонки более склонными к втягиванию.
Задневерхняя натянутая часть имеет более тонкий и менее плотный слой коллагена и обильное кровоснабжение. Расслабленная часть действительно толще, чем натянутая часть, но имеет более тонкие, менее организованные коллагеновые волокна, свободно расположенные в собственной базальной мембране. Воспаление и инфекции повреждают имеющееся коллагеновое основание, делая барабанную перепонку слабой и более восприимчивой к увеличению постоянного отрицательного давления и возможному втягиванию.
Ателектатическая барабанная перепонка характеризуется гиперкератозом, отеком и воспалением собственной пластинки, а также потерей коллагена.
Дилемма на момент постановки диагноза — дифференцировать стабильное заболевание от прогрессирующего. Проблематичные карманы будут манифестировать рецидивирующей отореей, тугоухостью и холестеатомой. Иногда имеет место выраженный «след» — линия кератина, простирающаяся из кармана вдоль задней стенки наружного слухового прохода (НСП). Эта линия миграции кератина может представлять холестеатому в кармане.
К другим тревожным признакам относятся глубокие карманы с отсутствием возможности оценки медиальной протяженности, кондуктивная тугоухость, рецидивирующая оторея, полипозная ткань, корки или ушная сера, содержащиеся в кармане, который трудно очистить. Лечение включает наблюдение, медикаментозную терапию и хирургические вмешательства. Оценить стабильность заболевания можно регулярно выполняя микроскопию. Неглубокие карманы должны быть очищены от остатков и ушной серы.
Капли уксусной кислоты, минеральное масло или другие очищающие и смазывающие вещества могут уменьшить объем содержимого в карманах. Функция слуховой трубы поддерживается контролем за сопутствующими факторами, такими как аллергия, аденоидные заболевания, гастроэзофагеальный рефлюкс, кроме этого необходима поддержка самостоятельного наполнения воздухом слуховых труб. Прогрессирующие или опасные карманы можно часто лечить, поставив тимпаностомическую трубку.
Некоторые поддерживают простое иссечение поврежденной барабанной перепонки, которое можно затем вылечить так же, как простую перфорацию с толстым коллагеном и рубцом, с меньшей распространенностью ретракции, также с или без установки трубки.
Ostrowski и Bojrab описали новую технику ограничения мирингопластики с использованием лазера, направленную на излишнюю и ослабленную ателектазированную барабанную перепонку. Другие хирургические варианты для прогрессирующих или осложненных заболеваний включают тимпанопластику и тимпанопластику, сочетающуюся с мастоидэктомией. Послеоперационный рецидив при любом из этих методов является нередким.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Хронический средний отит с ретракционным карманом
Хронический неактивный средний отит с ретракционным карманом — состояние, при котором воспалительный процесс в среднем ухе купирован, а часть барабанной перепонки втянута в среднее ухо или аттик. Эта ситуация может быть результатом нескольких состояний.
Одним из них является хроническая дисфункция слуховой трубы, которая может сохраняться несмотря на разрешение воспаления. Возникающее отрицательное давление смещает барабанную перепонку в медиальном направлении, формируя ретракционный карман.
Отрицательное давление также может возникать из-за отсутствия вентиляции в aditus ad antrum, так называемый блок аттика. После формирования ретракционного кармана происходит субклиническое воспаление эпителиальной ткани, что приводит к образованию рубцов между барабанной перепонкой и слуховыми косточками, слизистой оболочкой мыса или медиальной частью латеральной стенки аттика.
Продолжающееся воспаление способствует еще большему втяжению ретракционного кармана в среднее ухо или сосцевидный отросток, несмотря на коррекцию давления в среднем ухе. Кроме того, необратимая адгезия может возникнуть в результате острого воспалительного процесса. Если существенная часть барабанной перепонки втягивается и прилегает к медиальной стенке барабанной полости, это состояние называют «адгезивный средний отит».
Хотя ретракционные карманы часто являются предшественниками холестеатомы, некоторые из них достаточно стабильны и не приводят к образованию холестеатомы в течение длительного времени.
Ретракционный карман по определению не имеет эпителиального детрита, который является патогномоничным для холестеатомы. Ретракционный карман может возникать в любом месте барабанной перепонки, но чаще затрагивает аттик, задний квадрант или комбинацию обоих, что называют задневерхним ретракционным карманом.
Когда ретрационный карман распространяется за пределы клинического контроля, продолжать наблюдение не имеет смысла, так как прогрессирование заболевания может остаться незамеченным. Такой ретракционный карман может быть показанием для хирургического лечения даже при отсутствии явных признаков формирования холестеатомы.
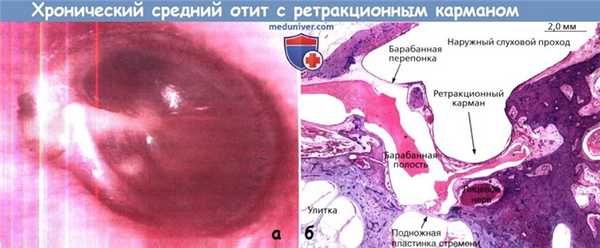
а - Хронический средний отит без холестеатомы — ретракционный карман.
Эта фотография демонстрирует ретракционный карман в ненатянутой части барабанной перепонки между шейкой и коротким отростком молоточка.
Барабанная перепонка втянута до наковальне-стременного сочленения. Скоплений кератина не образуется.
б - Хронический средний отит без холестеатомы — неактивный—ретракционный карман.
Окраска гематоксилин-эозином среза височной кости на уровне подножной пластинки стремени: ретракционный карман барабанной перепонки.
Барабанная перепонка смещена кнутри, приближается к лицевому нерву. Имеет место субклиническое скопление эозинофильного экссудата в барабанной полости.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Операция при заднем управляемом ретракционном кармане и кармане заднего аттика
Следует оперировать только несамоочищающиеся ретракционные карманы с рецидивирующей отореей и дефектом цепи слуховых косточек, приводящим к тяжелой кондуктивной глухоте.
Мы выполняем мастоидэктомию только в случае холестеатом сосцевидной полости и берущих начало из барабанной полости, т. е. тогда, когда нет возможности провести тимпаноаттикотомию через трансмеатальный доступ.
В основном мы используем технику открытой тимпанопластики за исключением случаев очень больших дефектов костной части наружного слухового прохода, эродирующих в сосцевидный отросток, а также при больших рецидивирующих, резидуальных холестеатомах или крупных фистулах лабиринта. Та же техника применяется у пациентов с большими холестеатомами, которые имеют высокий риск осложнений во время анестезии, и высокой вероятностью отдаленных осложнений.
Мы выполняем одноступенчатую операцию, за исключением случаев очень крупных или агрессивных холестеатом, неконтролируемых холестеатом стремечка, инфицированных холестеатом, крупных костных дефектов, воспаления слизистой оболочки и слабой вентиляции среднего уха.
Техника открытой тимпанопластики также требует качественного послеоперационного наблюдения. После операции удаления холестеатомы пациентам следует проводить МРТ через 12 мес. после операции. Если подозревается резидуальная или рецидивирующая холестеатома, выполняется КТ височных костей.
В будущем систематическое выполнение МРТ и КТ, возможно, заменит повторные операции.
Ревизия выполняется в случаях функциональной несостоятельности, резидуальной холестеатомы, заподозренных при выполнении КТ или МРТ, а также при рецидивирующей холестеатоме.
Для дальнейшего наблюдения ежегодно выполняется МРТ в течение пяти лет, особенно у детей.
б) Дислокация фиброзного кольца. Дислокацию фиброзного кольца производят из его борозды иглой или серповидным ножом, начиная снизу, где происходит аэрация барабанной полости.
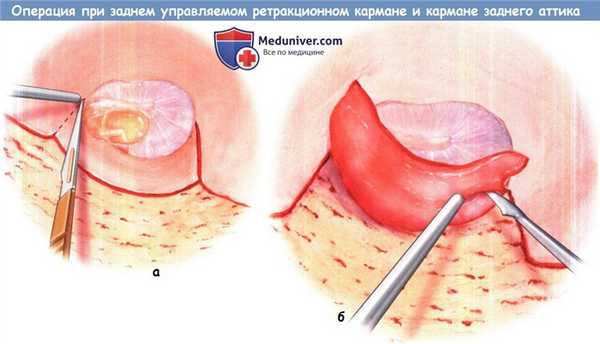
в) Дислокация барабанной перепонки. Если отверстие достаточно большое, необходимо вставить плоский нож или диссектор-элеватор и медленно рассечь ретракционный карман. Иногда это требует использования более длинного инструмента, например, диссектора-элеватора наружного слухового прохода.
Необходимо тщательно выполнять эпидермальное рассечение хрупких структур, таких как наковальня, суперструктуры стремечка, основание стремечка и барабанной струны.
г) Задняя тимпаноаттикотомия. В зависимости от расширения ретрак-ционного кармана задняя тимпаноаттикотомия выполняется долотом или кюреткой. Локализация тимпаноаттикото-мии допускает различные доступы к барабанной полости. Задняя тимпаноаттикотомия — это наиболее распространенная техника хирургической операции. Она используется для исследования среднего уха с интактной барабанной перепонкой. При этом производится операция на стремечке с выявлением патологии задней части барабанной перепонки.
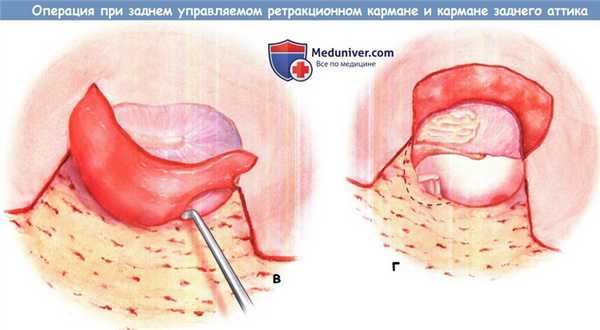
д) Неконтролируемое распространение холестеатомы. В случае неконтролируемого распространения холестеатомы к лицевой ямке и барабанной пазухе выполняется задняя тимпаноаттикотомия.
СОВЕТ: войдите в полость среднего уха, где барабанная перепонка не втянута, но аэрируется, и медленно вытяните ретракционный карман, чтобы предотвратить разрыв. Попытайтесь сохранить целостность барабанной перепонки, а также дать гарантию, что не оставлен резидуальный эпителий. Когда появится ниша круглого окна, продолжайте двигаться вниз к пирамиде и овальному окну. Это можно проверить, используя зеркала Зини или специально приспособленные отоэндоскопы.
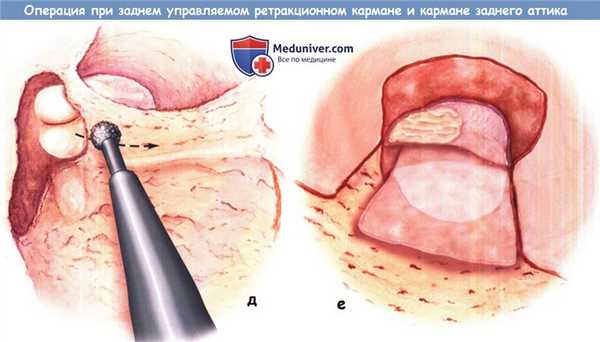
Если есть сомнения, используйте сосцевидный доступ. Задняя тимпаноаттикотомия может также быть расширена до передней тимпаноаттикотомии и/или нижней тимпанотомии, если выявлено распространение патологического процесса. Если для тимпаноаттикотомии используется сверление, удалите оставшийся костный выступ кюреткой, чтобы избежать повреждения цепи слуховых косточек.
е) Трансплантат хрящ-перихондрий. Барабанная перепонка восстанавливается при помощи трансплантата комплекса хрящ-перихондрий козелка, покрывающего по крайней мере два задних квадранта, втянутую поверхность барабанной перепонки и дефект костной стенки.
СОВЕТ: не забывайте проверять целостность цепи слуховых косточек и восстанавливать ее в случае необходимости.
- Вернуться в оглавление раздела "отоларингология"
Средний отит - симптомы и лечение
Что такое средний отит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ходыревой Натальи Игоревны, сурдолога со стажем в 6 лет.
Над статьей доктора Ходыревой Натальи Игоревны работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Средний отит — это острое воспалительное заболевание слизистой оболочки среднего уха: слуховой трубы, барабанной полости, пещеры и клеток сосцевидного отростка. В норме среднее ухо заполнено воздухом, при отите в слуховой трубе накапливается жидкость [1] .
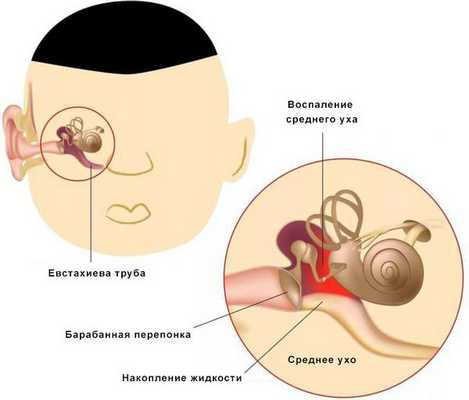
Средний отит можно заподозрить по трём ярким симптомам:
- боль в ухе;
- заложенность уха;
- снижение слуха;
У детей до одного года ярко выражены симптомы интоксикации: повышается температура, нарушается сон, ребёнок отказывается от еды [8] .
Основная причина возникновения среднего отита — воздействие вирусов и бактерий на слизистую оболочку полости носа и носоглотки. Чаще всего это пневмококк и гемофильная палочка, также встречается золотистый стафилококк, моракселла катаралис, гемолитический стрептококк группы А [1] .
Острый средний отит является наиболее частым осложнением острых респираторных заболеваний. В структуре болезней органа слуха острый средний отит встречается в 30 % случаев. В России его переносят ежегодно около 10 млн человек [1] .
Чаще всего средний отит встречается у детей до трёх лет, причины этого:
- наличие в полости уха эмбриональной соединительной ткани, рыхлой и студенистой, которая имеет малое количество кровеносных сосудов и является хорошей питательной средой для микроорганизмов (чаще встречается у детей до года, иногда — до трёх лет);
- недостаточное заполнение воздухом полости височной кости из-за эмбриональной соединительной ткани и даже околоплодной жидкости;
- характерная для детей анатомия среднего уха: широкая и короткая слуховая труба расположена почти горизонтально, поэтому при острых респираторных заболеваниях, частом положении ребёнка лёжа на спинке, неправильном кормлении, постоянном срыгивании — слизистое содержимое из полости носа, кусочки пищи и жидкости попадают в слуховую трубу, что запускает механизм воспаления.
Также причинами среднего отита могут стать:
- травма — механическое повреждение барабанной перепонки острым или тупым предметом, выраженное изменение атмосферного давления при резком снижении самолёта или погружении на большую глубину;
- сепсис;
- туберкулёз;
- аллергия;
- неправильное промывание носа (например, при наклоне головы вправо, влево, назад);
- резкие перепады атмосферного давления (у лётчиков, стюардесс, пассажиров самолёта чаще встречается аэроотит, у водолазов, у взрослых и детей после купания в водоёмах — мареотит) [2] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы среднего отита
- Встречаются чаще:
- боль, заложенность, шум в ухе;
- снижение слуха;
- аутофония — усиленное восприятие своего голоса поражённым ухом;
- повышение температуры тела выше 38 °С.
- Встречаются реже:
- выделения из уха (слизистого бесцветного, слизисто-белого, жёлтого, зелёного цвета);
- головная боль, чаще локализованная в височной области;
- головокружение системного характера (при осложнениях);
- нистагм — непроизвольные колебательные движения глаз (при осложнениях среднего отита, например при лабиринтите) [4] .
В начале заболевания наиболее выражены такие симптомы, как боль и заложенность в ухе, снижение слуха.

Симптомы среднего отита у детей до одного года:
- беспокойство и плач;
- нарушение сна;
- срыгивание;
- отказ от еды;
- повышение температуры тела;
- положение головы на больном ухе;
- попытки прикрыть руками больное ухо;
- отсутствие реакции на игрушки;
- нистагм [1][8][9] .
Вышеперечисленные симптомы, кроме нистагма, развиваются в течение нескольких первых дней заболевания.
Симптомы при атипичном течении среднего отита:
- различный характер боли — от её отсутствия до резких болевых ощущений;
- фебрильная температура тела (более 38 °С);
- симптомы интоксикации (слабость, тошнота, головная боль, одышка, учащение пульса);
- неврологические симптомы (рвота, симптомы поражения оболочек головного и спинного мозга) [1][7][11] .
Патогенез среднего отита
Пусковой механизм развития заболевания — это воздействие вирусов и бактерий на среднее ухо. Выделяют три основных пути попадания инфекции: тубарный, транстимпанальный, гематогенный.
Тубарный путь попадания инфекции
Слуховая труба играет важную роль в защите от инфекции среднего и внутреннего уха, в эвакуации отделяемого и выравнивании давления в среднем ухе с атмосферным.
Тубарный путь характерен для острых респираторных заболеваний, попадания кусочков пищи и жидкости, несоответствия давления в среднем ухе и атмосферного. Эти причины приводят к повреждению мерцательного эпителия слуховой трубы, который обеспечивает перемещение слизи по поверхности эпителия из барабанной полости в носоглотку. В результате запускается ряд иммунологических реакций, которые приводят к воспалению, повышается проницаемость сосудистой стенки, следовательно, увеличивается секреция слизи.
При нарушении основных функций слуховой трубы физиологический транспорт слизи затруднён, в результате она скапливается в области глоточного устья. Это приводит к дисфункции слуховой трубы и нарушению дренирования среднего уха. Оставшийся в нём воздух всасывается слизистой оболочкой, из-за чего в среднем ухе снижается давление. В результате происходит выпот жидкости из сосудов микроциркуляторного русла, что является отличным субстратом для размножения бактерий. Скопившийся экссудат, протеолитические ферменты, распавшиеся лейкоциты повышают давление на барабанную перепонку, что приводит к её прободению (образованию отверстия) и выделению гноя из уха [1] [9] [11] .
Транстимпанальный путь попадания инфекции
Инфекция проникает в барабанную полость через наружное ухо при механическом повреждении барабанной перепонки [9] [11] .
Гематогенный путь попадания инфекции
Встречается реже, при инфекционных заболеваниях (скарлатина, корь, грипп). Тромбоз микроциркуляторного русла среднего уха приводит к некротическим изменениям в слизистой оболочке барабанной полости. В результате возникает обширная перфорация барабанной перепонки, часто перетекающая в хроническую форму [9] .
Классификация и стадии развития среднего отита
Выделяют три стадии развития заболевания:
- Катаральное воспаление.
- Гнойное воспаление:
- 2а — гнойное воспаление, нет перфорации;
- 2b — гнойное воспаление, с перфорацией.
- Разрешение:
- выздоровление;
- хронизация процесса;
- появление осложнений.
На первой стадии барабанная перепонка краснеет, утолщается, появляется боль в ухе, снижается слух, температура тела повышается до 37-38 °С. Без адекватной и своевременной терапии процесс переходит в гнойный.
На стадии 2b барабанная перепонка перфорируется, в наружном слуховом проходе появляется гнойное отделяемое, боль в ухе уменьшается, симптомы интоксикации (слабость, недомогание, высокая температура) отступают.
Третья стадия — это разрешение процесса. Выделяют три его формы:
- выздоровление — в результате своевременной и адекватной терапии барабанная перепонка восстанавливает свою целостность, слух, как правило, тоже приходит в норму, в месте перфорации появляется рубчик;
- процесс переходит в хронический;
- формирование отогенных осложнений (связанных с ухом) [6] .
Осложнения среднего отита
Осложнением отита может стать его переход в хроническую форму. Процесс становится хроническим по следующим причинам:
- снижение иммунитета;
- сопутствующие хронические заболевания дыхательной и пищеварительной системы;
- нарушение функции слуховой трубы.
Осложнения наступают в результате затянувшейся стадии 2а. Сохранение целостности барабанной перепонки приводит к тому, что вязкий и густой секрет не может эвакуироваться. Барабанная перепонка меняет форму, в барабанной полости появляются спайки, которые мешают нормальной работе системы слуховых косточек. Слух не возвращается в норму и без терапии ухудшается.
Также заболевание может стать хроническим при затянувшейся стадии 2b и при вновь повторяющихся острых средних отитах. В результате перфорации барабанной перепонки среднее ухо остаётся открытым и в него проникает инфекция из внешней среды. Возникает тугоухость, которая по мере обострения приводит к ухудшению слуха и развитию как отогенных осложнений, так и внутричерепных.
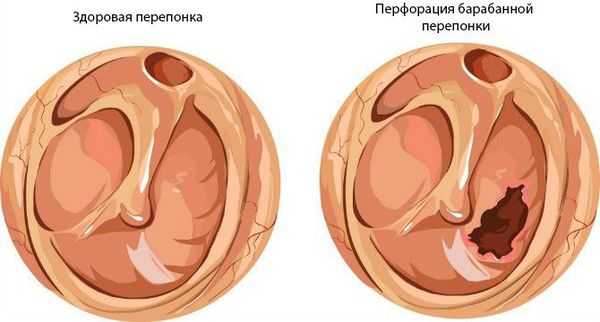
Хронический средний гнойный отит имеет две формы:
- мезотимпанит — воспаление только слизистой оболочки;
- эпитимпанит — поражение и костных структур.
Без адекватного лечения могут развиться следующие осложнения:
- Мастоидит — деструкция ячеек сосцевидного отростка. Проявляется болью в заушной области, её отёком и покраснением, общей интоксикацией, оттопыренностью ушной раковины. Для мастоидита характерны и атипичные формы. Они могут проявляться уплотнённым образованием на боковой поверхности шеи или заушной области, затруднённым поворотом головы, воспалением луковицы ярёмной вены (расширение, расположенное в яремной ямке височной кости), смертельным кровотечением из внутренней сонной артерии, опущением века, неподвижностью глазных яблок, отёком мягких тканей лица.
- Парез лицевого нерва — проявляется неподвижностью и асимметричностью поражённой стороны лица при попытке улыбнуться, нахмурить брови, разговаривать.
- Лабиринтит — воспаление внутреннего уха. Его признаки: головокружение, тошнота, рвота, нарушение равновесия, шум в ухе, снижение слуха.
- Гнойные процессы внутри черепа: менингит, тромбоз сигмовидного синуса, субдуральный абсцесс (скопление гноя под твёрдой мозговой оболочкой головного мозга), экстрадуральный абсцесс (гной между твёрдой мозговой оболочкой и внутренней поверхностью костей черепа), абсцесс мозга, сепсис [8] .

Диагностика среднего отита
Диагностика среднего отита включает опрос и осмотр пациента, физикальное обследование, лабораторные и инструментальные методы.
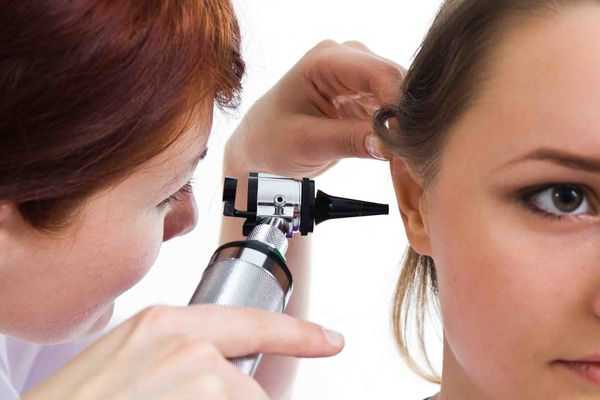
Физикальное обследование проводится с помощью передней и задней риноскопии, фарингоскопии, отоскопии.
Для отоскопии применяют ручной отоскоп или специальный микроскоп. Метод позволяет разглядеть структуры в увеличенном виде и при необходимости прибегнуть к хирургическим способам лечения.
Общий анализ крови — позволит выявить воспалительный процесс в организме и узнать его тяжесть.
Обязательно проводят посев отделяемого из уха на микрофлору и грибы рода кандида.
Аудиометрия — для уточнения степени тугоухости и исключения сенсоневрального компонента снижения слуха. Пациента усаживают в шумоизоляционную кабину (или в шумоизолированное помещение) и надевают специальные наушники. Затем через аудиометр подают короткие звуковые сигналы сначала в правое, затем в левое ухо и просят пациента нажимать на кнопку или поднимать руку, когда слышен звук.

Импедансометрия — в ухо вставляется зонд со вкладышем, похожий на вакуумный наушник, который создаёт давление в наружном слуховом проходе. Затем в ухо транслируются короткие звуковые сигналы определённой частоты и интенсивности, пациент при этом молчит и не совершает никаких движений головой. Данное исследование позволяет определить подвижность барабанной перепонки, наличие экссудата в среднем ухе, объём наружного слухового прохода и барабанной полости, функцию слуховой трубы, подвижность слуховых косточек и рефлекс стременной мышцы.

Рентгенография височных костей по Шюллеру и Майеру позволит определить воздушность полости среднего уха, утолщение слизистой оболочки среднего уха и целостность структур.
Мультиспиральная компьютерная томография (МСКТ) височных костей является одним из наиболее информативных методов. МСКТ позволит установить характер и распространённость патологического процесса, выявить причины и индивидуальные особенности, визуализировать структуры, которые не просматриваются при рентгенографии.
При подозрении на наличие внутричерепных осложнений рекомендована магнитно-резонансная томография головного мозга (МРТ) [3] .
Лечение среднего отита
План лечения зависит от стадии процесса и наличия осложнений. Эффективность терапии выше, если начать её своевременно.
Цель лечения — снять воспаление в среднем ухе, убрать боль, восстановить функцию слуховой трубы и слух, нормализовать общее состояние пациента, предупредить развитие осложнений и уничтожить возбудителя заболевания.
Консервативное лечение
На первой стадии катарального воспаления назначают ушные капли, которые обладают местным противовоспалительным и обезболивающим действием, а также сосудосуживающие капли в нос и антигистаминные препараты.
На второй стадии гнойного воспаления при отсутствии перфорации добавляется приём внутрь антибактериальной терапии в течении 7-10 дней.
При второй стадии гнойного воспаления с перфорацией больное ухо ежедневно промывают до чистых вод тёплым стерильным физиологическим раствором. Антибактериальная терапия назначается системно и местно. Для этого через прокол барабанной перепонки в больное ухо закапывают тёплые антибактериальные ушные капли и добиваются прохождение капель в носоглотку — пациент чувствует вкус лекарственного препарата. При густом гнойном трудноотделяемом секрете назначают муколитики, например "Синупрет".
При повышении температуры назначаются жаропонижающие препараты. Если же исходом острого среднего отита стал хронический процесс или отогенные осложнения, лечение проводят в стационаре ЛОР-отделения.
Хирургическое лечение
При неэффективности консервативной терапии пациентам показано хирургическое лечение. Его цель — восстановить функции среднего уха и предотвратить проникновение инфекции.
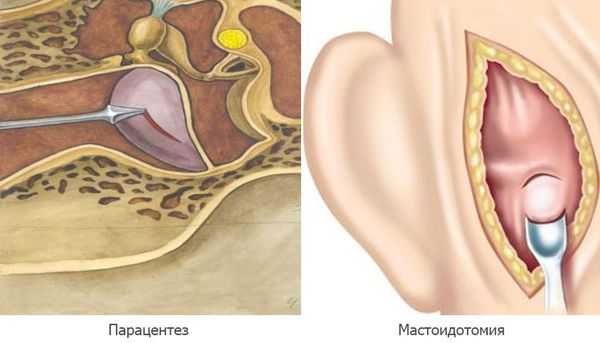
Парацентез — разрез или прокол барабанной перепонки показан при отсутствии спонтанной перфорации на 2а стадии острого среднего отита, при сохранении гипертермии и признаков интоксикации.
Мастоидотомия — вскрытие сосцевидного отростка и его промывание, выполняется при внутричерепных осложнениях. Устанавливается дренаж до устранения признаков воспаления и полного очищения ячеек сосцевидного отростка [11] .
Иногда пациенты при боли в ухе применяют средства народной медицины, например помещают в ухо зубчик чеснока или листья герани. Последствиями этого могут быть аллергические реакции, ожог, наружный отит. Ни в коем случае нельзя вставлять в уши инородные предметы, тем более в "лечебных целях".
Прогноз. Профилактика
При адекватном лечении прогноз благоприятный, возможно полное восстановление слуха. Без своевременной диагностики, правильного лечения и при нерациональной антибиотикотерапии процесс часто принимает затяжной характер. Это чревато переходом острого воспаления в хроническое и развитием осложнений, которые приводят к необходимости хирургического лечения, в том числе у нейрохирурга.
Для профилактики среднего отита следует:
- предупреждать острые респираторные и хронические заболевания верхних дыхательных путей;
- не допускать переохлаждения;
- соблюдать правила личной гигиены;
- при кормлении детей грудью или бутылочкой держать голову ребёнка в правильном положении (голова и тело ребёнка должны находиться в одной плоскости, его нос расположен напротив соска);
- избегать механических травм барабанной перепонки;
- не удалять ушную серу сторонними предметами и ватными палочками;
- соблюдать гигиену наружного уха;
- исключить самолечение;
- при первых симптомах заболевания обращаться к ЛОР-врачу.
Из-за нерационального и безрецептурного приёма антибактериальной терапии часто встречаются:
Читайте также:
- Лечение брадиаритмий. Тактика при блокадах сердца.
- Врожденные метаболические нарушения, вызывающие гипербилирубинемию
- Раннее выявление гемоглобинопатий. Скрининг населения на гемоглобинопатию.
- Пример очаговой дистрофии миокарда. Стенокардия Принцметалла
- Отек заглоточного пространства - лучевая диагностика
