Септический артрит. Остеомиелит
Добавил пользователь Алексей Ф. Обновлено: 29.01.2026
Видео: Разница между остеомиелитом и септическим артритом | Сравните разницу между похожими терминами
Содержание:
Ключевое различие - остеомиелит против септического артрита
И остеомиелит, и септический артрит - это две инфекции, поражающие скелетную систему. Эти инфекции могут поражать любой сустав или кость в организме и чаще всего вызываются: Золотистый стафилококк. Инфекция костей определяется как остеомиелит, а инфекция суставов - септический артрит. Это ключевое различие между остеомиелитом и септическим артритом. Важно определить разницу между остеомиелитом и септическим артритом, чтобы правильно управлять этими состояниями и лечить их.
1. Обзор и основные отличия
2. Что такое остеомиелит
3. Что такое септический артрит
4. Сходство между остеомиелитом и септическим артритом.
5. Сравнение бок о бок - остеомиелит и септический артрит в табличной форме
6. Резюме
Что такое остеомиелит?
Бактерии - самая частая причина остеомиелита. Вероятность появления грибков в этом состоянии очень мала. Большинство грибковых причин связаны с хроническим остеомиелитом.
Пиогенный остеомиелит
Это самый распространенный тип остеомиелита, поражающий в основном детей. Картина заболевания варьируется в зависимости от изменений анатомической структуры кости в разных возрастных группах.
Как болезнетворные микроорганизмы попадают в кости?
Самый распространенный путь проникновения патогенов - это кровь. Преходящая бактериемия и сепсис после стоматологической процедуры или лапароскопической операции могут распространяться на кости, вызывая остеомиелит. Лица, злоупотребляющие наркотиками внутривенно, подвергаются высокому риску развития этого состояния из-за гематогенного распространения патогенов, попадающих в организм через зараженные иглы.
Как при хроническом мастоидите, организмы могут распространяться в кости из соседних гнойных очагов. Прямая имплантация патогенов может произойти при сложных переломах.
Возбудители
У детей и взрослых
- Золотистый стафилококк
- Streptococcus spp.
- аэробные грамотрицательные бактерии
- Бактероиды
- Сальмонелла обычно вызывает остеомиелит у детей с серповидно-клеточной анемией.
- Гемофильныйгрипп
- Стрептококки группы B
Изменение характера заболевания с возрастом
У детей метафизы длинных костей имеют самую высокую перфузию из-за их высокой метаболической потребности. Но у взрослых позвонки получают самое богатое кровоснабжение. Следовательно, метафизы длинных костей и позвонков являются наиболее уязвимыми участками у детей и взрослых соответственно.
Эпифизарное кровообращение и метафизарное кровообращение у детей происходит раздельно. Но у новорожденных эпифизные сосуды сообщаются с метафизарными сосудами, увеличивая вероятность распространения инфекции в метафизах на эпифизы. Неонатальный остеомиелит чаще всего возникает в области плеча и бедра. У этих двоих есть внутрисуставные метафизы. Следовательно, поднадкостничное отслеживание гноя из этих метафизов в суставную щель может вызвать септический артрит.
Патогенез остеомиелита
Колонизация бактерий в костях после бактериемии или сепсиса вызывает острое воспаление и нагноение. По мере накопления воспалительного инфильтрата внутрикостное давление повышается. Эта фаза в клинической медицине называется острым остеомиелитом. Пациент обычно имеет лихорадку и жалуется на сильную боль в инфицированном месте.
Если не лечить, повышенное внутрикостное давление может нарушить кровоснабжение пораженной области, что приведет к застою крови и последующему тромбозу. Конечным результатом этого процесса является ишемическая гибель костных фрагментов, называемых секвестрами. Как только эти секвестры образуются, уничтожить в них бактерии невозможно из-за отсутствия кровоснабжения. В конце концов болезнь переходит в хронический остеомиелит.
В качестве механизма заживления надкостница начинает образовывать новую кость, называемую оболочкой, вокруг секвестра. Это характерная черта хронического остеомиелита.
Осложнения остеомиелита
- Формирование абсцессов
- Септический артрит
- Деформации костей
- Патологические переломы - патологические переломы позвонков могут вызвать неврологический дефицит.
- Плоскоклеточная метаплазия носовых ходов может вызвать плоскоклеточный рак.
- Вторичный амилоидоз
- Сепсис
Расследования
- Рентгеновский
- Общее количество лейкоцитов и дифференциальный подсчет
- СОЭ и С-реактивный белок
Туберкулезный остеомиелит
В развитых странах это в основном встречается у людей с ослабленным иммунитетом. Обычно туберкулезный остеомиелит поражает позвонки.
Организмы могут достигать костей через кровь, лимфу или как прямое продолжение от пораженных участков, таких как легкие и прикорневые лимфатические узлы.
Абсцесс Броди
Это локализованная подострая и вялотекущая форма остеомиелита.
Что такое септический артрит?
Септический артрит - это воспаление суставов из-за вторжения микробов в синовиальную оболочку.
Группы риска
- Дети
- Больные диабетом
- Люди с протезами суставов
- Лица, злоупотребляющие наркотиками внутривенно
Общие патогены
- Золотистый стафилококк
- Гемофильный грипп
- Neisseria gonorrhoeae
- Грамотрицательные палочки
Пути въезда
- Гематогенное распространение
- Прямое удлинение от остеомиелита
- Прямая травма, например проникающие ранения
Клинические признаки
- Высокая температура
- Недомогание
- Отек вокруг пораженного сустава
Осложнения септического артрита
- Если не лечить должным образом, повреждение нижележащих структур может привести к хромоте. Известно, что септический артрит увеличивает риск остеоартрита в более зрелом возрасте.
- Сепсис
В чем сходство между остеомиелитом и септическим артритом?
- Оба состояния представляют собой инфекции, влияющие на скелетную систему.
- Золотистый стафилококк является наиболее частым возбудителем как остеомиелита, так и септического артрита.
В чем разница между остеомиелитом и септическим артритом?
Остеомиелит против септического артрита
Резюме - Остеомиелит против септического артрита
Остеомиелит - это инфекция костей, тогда как септический артрит - это воспаление суставов из-за вторжения микробов в синовиальную оболочку. В этом главное отличие септического артрита от остеомиелита. Эти два состояния следует подозревать всякий раз, когда пациент жалуется на какие-либо связанные симптомы. Оценка факторов риска и выявление лиц с факторами риска важны для снижения заболеваемости.
Вы можете скачать PDF-версию этой статьи и использовать ее в автономных целях в соответствии с примечанием к цитированию. Пожалуйста, скачайте PDF-версию здесь. Разница между остеомиелитом и септическим артритом.
Ссылки
1. Кумар, Виная, Стэнли Леонард Роббинс, Рамзи С. Котран, Абул К. Аббас и Нельсон Фаусто. Патологические основы болезни Роббинса и Котрана. 9 изд. Филадельфия, Пенсильвания: Elsevier Saunders, 2010. Печать.
Изображение предоставлено:
1. «Остеомиелит 1-го MTP» Джеймс Хейлман, доктор медицины - (CC BY-SA 4.0) через Commons Wikimedia
2. «SepticArth2011 (обрезано)» Тетсуо Хагино, Масанори Вако, Сатоши Очиаи - (CC BY 2.5) через Commons Wikimedia
Остеомиелит
Причины
Остеомиелит развивается в результате попадания бактерий в костную ткань, надкостницу или костный мозг. Инфицирование кости может произойти эндогенным (внутренним) путем, такой остеомиелит принято называть гематогенным.
Гнойное воспаление костей может возникнуть при проникновении микроорганизмов из окружающей среды – это экзогенный остеомиелит.
Симптомы
Клиническая картина обычно характеризуется сверхострым началом болезни с септическими, токсическими симптомами. Температура высокая, у детей старшего возраста остеомиелит начинается ознобом; пульс учащенный, ребенок очень вялый и производит впечатление тяжело больного. В первые дни местные симптомы остеомиелита иногда не выражены, тяжелое общее состояние полностью определяет клиническую картину. Больной обычно жалуется на боли в кости; боль усиливается, пораженная кость становится чувствительной к давлению. Местное покраснение и отек не являются ранними симптомами остеомиелита, но через 2-3 дня от начала при возникновении субпериостального абсцесса эти признаки бросаются в глаза.
При прорыве абсцесса, расположенного под надкостницей, боли уменьшаются и выявляются покраснение, отек, флюктуация.
Диагностика
Помимо оценки клинических проявлений и ручного осмотра применяются лабораторные методы исследования. Общий анализ крови с лейкоцитарной формулой в развернутом виде показывает сдвиг влево. Это означает, что воспаление в организме вызвано бактериальной природой.
Наряду с лабораторными способами используются инструментальные методы обследования:
- – самый распространенный вариант диагностирования остеомиелита. С помощью снимков можно определить локализацию некротических процессов, объем и степень выраженности инфекционного очага. С помощью рентгена можно выявить болезнь на ранних стадиях. По мере роста воспаления изменяется характер изображения на снимках, поэтому время протекания болезни можно обозначить с высокой точностью.
- Компьютерная томография – наиболее информативный способ диагностики остеомиелита в любых его проявлениях. С помощью объемных изображений можно получить не только данные о локализации и интенсивности инфекции, но и создать реконструкцию окружающих мышечных тканей и спрогнозировать течение болезни.
Для точного диагноза, который имеет определяющее значение в лечении остеомиелита, необходимо сочетание лабораторных и инструментальных способов исследования.
Лечение
Лечение острого остеомиелита проводится только в стационаре. Проводят массивную антибиотикотерапию с учетом чувствительности микроорганизмов. Обязательным условием успешного лечения острого остеомиелита является дренирование гнойного очага. На ранних стадиях в кости делают трепанационные отверстия с последующим промыванием растворами антибиотиков и протеолитических ферментов.
При гнойных артритах выполняют повторные пункции сустава для удаления гноя и введения антибиотиков, в некоторых случаях показана артротомия. При распространении процесса на мягкие ткани образовавшиеся гнойники вскрывают с последующим открытым промыванием.
В лечении хронического остеомиелита операция показана при наличии остеомиелитических полостей и язв, гнойных свищей, секвестров, ложных суставах, частых рецидивах с интоксикацией, выраженной болью и нарушением функции конечности, малигнизации, нарушении деятельности других органов и систем вследствие хронической гнойной инфекции.
Выполняют некрэктомию – удаление секвестров, грануляций, остеомиелитических полостей вместе с внутренними стенками и иссечение свищей с последующим промывным дренированием. После санации полостей проводят костную пластику.
Записаться на прием можно:
© 2001-2022 Профилактическая медицина
Бактериальные (септические) артриты
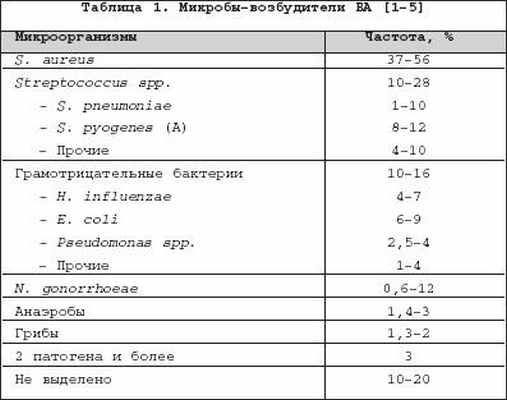
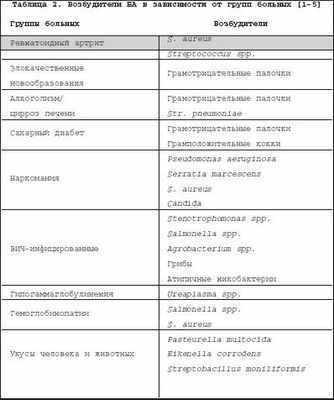
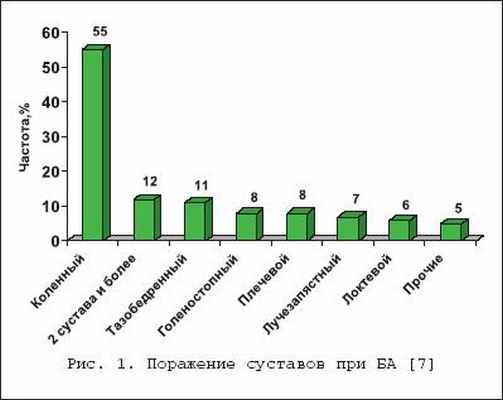
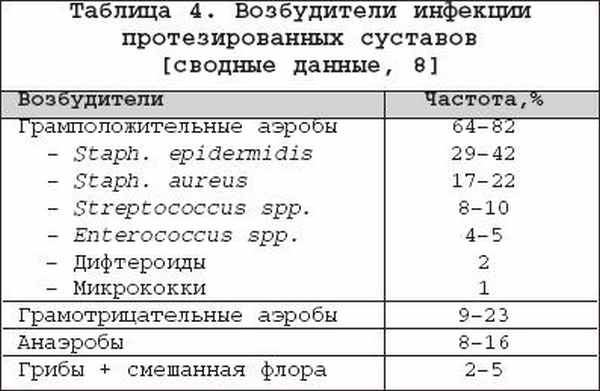
Бактериальный (септический) артрит (БА) представляет собой быстропрогрессирующую патологию, обусловленную непосредственной инвазией сустава гноеродными микроорганизмами 1 . Заболевание встречается повсеместно. Поражаются преимущественно дети и лица старше 60 лет. Ежегодная частота БА составляет 2–10 случаев на 100 000 населения , а среди больных ревматоидным артритом (РА) и реципиентов клапанных протезов эти значения достигают 30–70 на 100 000. Несмотря на обширный арсенал разработанных и внедренных в клиническую практику антимикробных средств и интенсивное развитие хирургической технологии, необратимая утрата функции сустава развивается у 25–50% больных. Частота летальных исходов при БА существенно не изменилась за последние 25 лет и составляет 5–15% [1]. Этиология Теоретически все известные бактерии могут вызвать БА (табл. 1). Самым распространенным этиологическим агентом БА является S. aureus , на долю которого приходится до 80% случаев инфекций суставов у больных РА и сахарным диабетом. Данный патоген также является основным при инфекционном коксите и полиартикулярных вариантах БА. На втором месте по частоте выделения у больных БА находятся стрептококки (в первую очередь, ? –гемолитический стрептококк группы А), которые, как правило, ассоциируются с фоновыми аутоиммунными заболеваниями, хронической инфекцией кожи и предшествующей травмой. Встречаемость S. pneumoniae в качестве возбудителя БА в последние годы существенно снизилась. Стрептококки других групп (B,G, C и F – в порядке убывания) выделяются при БА у больных с иммунной недостаточностью, злокачественными новообразованиями, а также инфекционной патологией пищеварительного и урогенитального тракта. Грамотрицательные палочки – причина БА у пожилых больных, наркоманов, вводящих наркотики внутривенно, а также у больных с иммунодефицитом. Анаэробы в качестве возбудителей БА чаще фигурируют у реципиентов суставных протезов, лиц с глубокими инфекциями мягких тканей и больных сахарным диабетом. Наиболее значимые этиологические агенты БА среди детей – S. aureus и Str . pyogenes . Роль H. influenzae , ранее встречавшейся достаточно часто при БА у детей, в последние годы значительноуменьшилась в связи с широким внедрением специфической вакцины. В то же время ряд исследователей отмечают рост встречаемости при БА грамотрицательной палочки K. kingae , являющейся нормальным обитателем ротовой полости у детей до 2 лет [6]. В таблице 2 суммированы данные о наиболее часто встречающихся возбудителях БА в зависимости от категорий больных. Патогенез В норме суставные ткани стерильны, что обеспечивается успешным функционированием фагоцитов синовиальной мембраны и синовиальной жидкости (СЖ). Для развития БА необходимо наличие ряда «факторов риска», зависящих как от состояния макроорганизма (в первую очередь – противоинфекционного иммунитета и суставного статуса), так и микроба–патогена (вирулентность, экспозиция, объем инокулята и т.д.). Основные факторы, предрасполагающие к развитию БА, представлены в таблице 3. Одним из наиболее значимых аспектов возникновения БА является ослабление естественных защитных сил макроорганизма, обусловленное сопутствующими заболеваниями, иммуносупрессией, возрастом пациентов. Немаловажное значение придается фоновой суставной патологии, проводимой терапии, а также возможным осложнениям последней. В частности, при РА вероятность возникновения БА нарастает в связи с назначением глюкокортикостероидов (в т.ч. внутрисуставно), цитотоксических иммунодепрессантов, а также моноклональных антител к фактору некроза опухоли– ? (инфликсимаб). Проникновение возбудителя в сустав может происходить несколькими путями. 1. Гематогенная диссеминация при транзиторной или стойкой бактериемии, как следствие отдаленных первичных очагов инфекции (пневмония, пиелонефрит, пиодермия и т.д.). 2. Лимфогенное распространение из близлежащих к суставу очагов инфекции. 3. Ятрогенный путь при проведении артроцентеза или артроскопии. 4. Проникающие травмы , вызванные шипами растений, иными загрязненными предметами. Инвазия бактерии в сустав сопровождается активным воспалительным клеточным ответом и выходом клеток, участвующих в воспалении, в полость сустава. В дальнейшем под влиянием продуктов жизнедеятельности бактерий происходит стимуляция иммунного ответа и высвобождение разнообразных медиаторов воспаления. Накопление провоспалительных цитокинов и продуктов аутолиза фагоцитов – протеаз влечет за собой торможение синтеза хряща и его деградацию с последующей деструкцией хрящевой и костной ткани и формированием костного анкилоза. Клиническая картина Как правило, БА характеризуется острым началом с интенсивной болью, припухлостью, гиперемией кожи и гипертермией пораженного сустава. В большинстве случаев (60–80%) имеет место лихорадка. Однако температура тела может быть субфебрильной и даже нормальной, что чаще встречается при поражении тазобедренных и крестцово–подвздошных суставов, на фоне активной противовоспалительной терапии по поводу основного заболевания, а также у больных пожилого возраста. В 80–90% случаев поражается единственный сустав (чаще – коленный или тазобедренный) (рис. 1). Развитие инфекционного процесса в суставах кистей в основном имеет травматический генез (проникающие колотые раны или укусы). Олиго– или полиартикулярный тип поражения чаще наблюдается при развитии БА у больных РА, системными поражениями соединительной ткани, а также у наркоманов, вводящих наркотики внутривенно. Помимо этого, у «внутривенных» наркоманов БА характеризуется более медленным началом, длительным течением и частым поражением синдесмозов туловища (крестцово–подвздошные и грудино–ключичные сочленения, лонное сращение). У маленьких детей единственным проявлением бактериального коксита может быть резкая боль при движении с фиксацией тазобедренного сустава в положении сгибания и наружной ротации. В отличие от гонококкового артрита для БА несвойственно поражение околосуставных мягких тканей. Диагностика При анализепериферической крови у больных БА выявляют лейкоцитоз со сдвигом лейкоцитарной формулы влево и значительное повышение СОЭ. Основу диагностики БА составляет развернутый анализ СЖ , полученной с помощью пункционной аспирации из пораженного сустава (при этом в максимально возможной степени необходимо удалить выпот). Для определенного диагноза БА требуется идентификация бактерий в СЖ. Посев ее производится на среды для аэробных и анаэробных микробов и должен быть выполнен сразу же после взятия (у постели больного). С целью получения предварительной информации о возбудителе и назначения эмпирической антибактериальной терапии необходимо окрашивание мазков по Граму, при этом эффективность исследования увеличивается посредством предварительного центрифугирования СЖ. Диагностическая эффективность данной методики составляет 75% и 50% при инфицировании грамположительными кокками и грамотрицательными палочками, соответственно. Визуально СЖ при БА имеет гнойный характер, серовато–желтого или кровянистого цвета, интенсивно мутная, густая, с большим аморфным осадком. При подсчете лейкоцитов уровень цитоза часто превышает таковой при других воспалительных заболеваниях (РА, подагрический артрит, реактивные артриты) и составляет >50 000/мм 3 , нередко более 100 000/мм 3 с преобладанием нейтрофилов (>85%). В СЖ также отмечается низкое содержание глюкозы, составляющее менее половины от ее сывороточной концентрации, и высокий уровень молочной кислоты. Посевы крови на гемокультуру дают положительные результаты в 50% случаев. Рентгенография сустава входит в число первоочередных диагностических мероприятий, поскольку она позволяет исключить сопутствующий остеомиелит и определиться с дальнейшей тактикой обследования и лечения больного. Однако следует отметить, что отчетливые изменения на рентгенограммах при БА (остеопороз, сужение суставной щели, краевые эрозии) появляются примерно на 2–й неделе от начала заболевания. Применение методик радиоизотопного сканирования с технецием, галлием или индием особенно важно в тех случаях, когда исследуемый сустав располагается глубоко в тканяхили труднодоступен для пальпации (тазобедренные, крестцово–подвздошные). Эти методы также помогают выявить изменения, присущие БА, на ранних стадиях процесса, т.е. в течение первых двух суток, когда рентгенологические изменения еще отсутствуют. На компьютерных томограммах деструктивные изменения костной ткани выявляются значительно раньше, чем на обзорных рентгенограммах. Данный метод наиболее информативен при поражении крестцово–подвздошных и грудино–ключичных сочленений. Магнитно–резонансное исследование позволяет выявить на ранних стадиях заболевания отек мягких тканей и выпот в полость сустава, а также остеомиелит. Дифференциальный диагноз Дифференциальную диагностику БА надо проводить со следующими заболеваниями, проявляющимися острым моноартритом: – острый подагрический артрит; – псевдоподагра; – ревматоидный артрит; – вирусные артриты; – серонегативные спондилоартриты; – лайм–боррелиоз. Необходимо отметить, что инфекция сустава является одной из немногих неотложных ситуаций в ревматологии, требующей быстрой диагностики и интенсивного лечения, что позволяет избежать необратимых структурных изменений. Поэтому существует правило – расценивать каждый острый моноартрит как инфекционный, пока не доказано обратное . Инфекции протезированного сустава Частота инфицирования суставных протезов составляет 0,5–2%. Среди возбудителей преобладают стафилококки (в первую очередь – коагулазонегативные), стрептококки, грамотрицательные аэробы и анаэробы (табл. 4). Ранние формы инфекций суставного протеза (до 3 мес. после имплантации) вызываются преимущественно эпидермальными стафилококками и развиваются по причине послеоперационной контаминации или вследствие контактного распространения из инфицированной кожи, подкожных тканей, мышц или послеоперационной гематомы. Поздние формы возникают при инфицировании другими микробами, представленными в таблице 4, и обусловлены гематогенным путем диссеминации. К основным факторам риска поражения протезированных суставов относят: иммунодефицитные состояния, РА, повторные операции на суставе, длительное по времени оперативное вмешательство, протезирование поверхностно расположенных суставов (локтевой, плечевой, голеностопный). Начало заболевания может быть острым или подострым в зависимости от вирулентности возбудителя. Появляется боль (95%), лихорадка (43%), припухлость сустава (38%), отток гнойного отделяемого по дренажу (32%). Данная симптоматика в сочетании с рентгенографическими признаками разрушения костной ткани вблизи протеза всегда свидетельствует об инфицировании. Разграничение хирургической инфекции кожи от гнойного поражения суставного протеза нередко вызывает большие трудности. Окончательный диагноз ставится по данным анализов крови, исследования аспирата из полости искусственого сустава и/или костного биоптата, взятого вблизи области соединения цемента с протезом. Лечение Лечение БА – комплексное, включающее антимикробную и симптоматическую терапию, дренаж инфицированной СЖ и лечебную физкультуру. Антимикробная терапия проводится в течение первых 1–2 суток эмпирически с учетом возраста больного, клинической картины заболевания и результатов исследования мазков СЖ по Граму, в дальнейшем – с учетом выделенного возбудителя и его чувствительности к антибиотикам (табл. 5, 6). Антибиотики следует вводить преимущественно парентерально, внутрисуставное их применение нецелесообразно. Отсутствие позитивной динамики через 2 суток диктует необходимость смены антибиотика. Сохраняющаяся ускоренная СОЭ служит показанием к продлению сроков лечения, которое в среднем составляет 3–4 нед. (иногда до 6 нед.), но не менее 2 нед. после ликвидации всех признаков заболевания. Дополнительно к антимикробной терапии назначают анальгетики и нестероидные противовоспалительные препараты (диклофенак, кетопрофен и др.). Дренаж инфицированного сустава производят (иногда по несколько раз в день) методом закрытой аспирации через иглу. С целью оценки эффективности лечения каждый раз выполняют подсчет лейкоцитов, окрашивание по Граму и посевы СЖ. Открытое хирургическое дренирование инфицированного сустава осуществляют при наличии следующих показаний [7]: – инфицирование тазобедренного и, возможно, плечевого сустава; – остеомиелит позвонков, сопровождающийся сдавлением спинного мозга; – анатомические особенности, затрудняющие дренирование сустава (например, грудино–ключичное сочленение); – невозможность удаления гноя при закрытом дренировании через иглу из–за повышенной вязкости содержимого или спаечного процесса в полости сустава; – неэффективность закрытой аспирации (персистенция возбудителя или отсутствие снижения лейкоцитоза в синовиальной жидкости); – протезированные суставы; – сопутствующий остеомиелит, требующий проведения хирургического дренирования; – артрит, развившийся вследствие попадания инородноготела в суставную полость; – позднее начало терапии (более 7 дней). В течение первых двух суток сустав иммобилизируют. Начиная с 3–го дня болезни, осуществляют пассивные движения в суставе. К нагрузкам и/или активным движениям в суставе переходят после исчезновения артралгии. Лечение инфицированного протезированного сустава осуществляют следующим образом: 1. Одномоментная артропластика с иссечением инфицированных тканей, установкой нового протеза и последующим 6–недельным курсом антибиотикотерапии (ванкомицин + амикацин; ванкомицин + цефепим/цефтазидим; оксациллин + рифампицин). 2. Иссечение протезных компонентов , загрязненных участков кожи и мягких тканей с последующей парентеральной антимикробной терапией в течение 6 нед. После этого осуществляется реимплантация сустава с продолжением антибиотикотерапии в течение 5 дней. Профилактика Вероятность инфицирования протезированного сустава значительно возрастает во время бактериемии, возникающей при стоматологических и урологических манипуляциях. В связи с этим экспертами Американской ортопедо–хирургической академии, Американской стоматологической ассоциации и Американской урологической ассоциации разработаны схемы антибиотикопрофилактики для лиц с высоким риском развития инфекции суставного протеза [11,12]. Профилактике подлежат все реципиенты суставных протезов в течение первых двух лет после операции, больные с иммуносупрессией, обусловленной фоновым заболеванием (РА, системная красная волчанка) или лекарственной/лучевой терапией, а также пациенты с отягощающей сопутствующей патологией (перенесенная инфекция суставного протеза, гемофилия, ВИЧ–инфекция, инсулин–зависимый диабет I типа, злокачественные новообразования) при выполнении у них ряда стоматологических вмешательств, включающих экстракцию зуба, манипуляции на периодонте, установку имплантантов и т.д. Вышеуказанные категории больных также должны получать профилактику при разнообразных манипуляциях, связанных с возможным нарушением целостности слизистой мочевыводящего тракта (литотрипсия, эндоскопия, трансректальная биопсия простаты и т.д.) Схемы антимикробной профилактики представлены в таблице 7.


Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Остеомиелит позвоночника
Остеомиелит это медицинский термин, означающий инфицирование костной ткани. Инфекции могут попадать в костную ткань с током крови или распространяясь из близлежащих тканей. Остеомиелит может начаться в самой кости, если при травме произошел занос инфекции.
У детей, остеомиелит чаще всего поражает длинные кости ног и верхней части руки, в то время как у взрослых более часто происходит развитие остеомиелита костей позвоночника (позвонков). У людей, страдающих диабетом, может развиваться остеомиелит в нижних конечностях, если имеются трофические язвы на ногах.
Если раньше остеомиелит считался неизлечимым заболеванием, то в настоящее время это заболевание успешно лечится. Большинству пациентов с остеомиелитом требуется операция по удалению омертвевших костных тканей на фоне интенсивной антибиотикотерапии (сильные антибиотики вводятся парентерально в течение минимум 6 недель). При остеомиелите позвоночника происходит инфицирование позвонков. Это довольно редкая причина болей в спине, особенно у молодых здоровых взрослых людей.
Как правило, инфекция попадает в тело позвонка гематогенно (с током крови). Вены в нижней части позвоночника дренируют также таз (венозное сплетение Ватсона) и таким образом инфекции легко попадают в позвоночник. Поэтому, в большинстве случаев причиной остеомиелита позвонков является инфекции, которые возникают после урологических процедур (например, цистоскопии).
Факторы риска
Костная ткань, как правило, устойчива к инфекции. Для возникновения остеомиелита необходимы условия, которые увеличивают уязвимость костей к инфекции.
Наличие травм или операций, которые произошли недавно. При тяжелых переломах костей или глубоких пункциях происходит проникновение инфекции в кость или близлежащую ткань. Хирургическая репозиция костных отломков или операции по эндопротезированию могут также случайно способствовать заносу инфекции в кости.
Нарушение кровообращения.Когда кровеносные сосуды повреждены или нарушен ток крови по ним, то возникают условия для дефицита иммунных клеток отвечающих за противодействие микробам и не позволяющих небольшому количеству случайно попавших микробов в ткани размножаться. То, что начинается как небольшой разрез, может прогрессировать до глубокой язвы, которая может охватить глубжележащие ткани и даже кости. Заболевания, которые приводят к нарушению циркуляции крови, включают в себя:
- Сахарный диабет
- Заболевания периферических артерий, часто связанных с курением
- Серповидно-клеточная анемия
Медицинские катетеры
Медицинский катетер соединяет внешний мир с внутренними органами. И хотя эти катетеры необходимы для некоторых состояний они могут служить проводниками инфекций в организм. Поэтому катетеры увеличивают риск инфицирования, в том числе и остеомиелита. Примеры включают в себя:
- Катетеры для диализа
- Катетеры мочевого пузыря
- Внутривенные катетеры, которые необходимо для длительного введения медикаментов (месяцы или даже годы)
Внутривенное введение наркотиков
Люди, которые употребляют наркотики внутривенно, имеют большой риск развития остеомиелита, потому что они обычно используют нестерильные иглы и не обрабатывают кожу перед инъекциями.
Частые причины остеомиелита.
Наиболее подвержены развитию остеомиелита следующие группы людей:
- Пациенты пожилого возраста
- Наркоманы, употребляющие наркотики внутривенн
- Пациенты с наличием ослабленной иммунной системы
Иммунная система может ослабляться в результате следующих состояний:
- Длительное применение кортикостероидов для лечения системных заболеваний, таких как ревматоидный артрит.
- Инсулинозависимый сахарный диабет
- Пациенты с наличием пересаженных органов
- Синдром приобретенного иммунодефицита (СПИД)
- Недоедание
- Рак
Внутривенные употребление наркотиков вызывает увеличение числа пациентов с инфекцией позвоночника. Как правило, микроорганизмом чаще всего поражающим позвоночник является золотистый стафилококк, а у наркоманов, использующих внутривенное введение наркотиков, нередко и синегнойная палочка является возбудителем спинальной инфекции. Для лечения этих двух возбудителей требуется различное лечение антибиотиками.
В недавнем прошлом микобактерия туберкулеза часто являлась причиной инфекции позвоночника. В настоящее же время в развитых странах туберкулез позвоночника практически не встречается и распространен он только в бедных отсталых странах с низким уровнем жизни. Но у наркоманов возможен туберкулезный генез инфекции.
Большинство инфекций тел позвонков встречаются в поясничном отделе позвоночника из-за особенности венозного кровотока. При туберкулезном поражении позвонков чаще страдает шейный и грудной отдел позвоночника.
Симптомы
Первым симптомом инфекции позвоночника является боль, но этот симптом бывает и при других заболеваниях позвоночника, и поэтому инфекция позвоночника развивается почти незаметно и в течение длительного времени. Кроме болей в спине могут быть симптомы общей интоксикации и воспаления организма, такие как повышение температуры, ознобы, потливость, похудание, усиление болей в ночные часы. Спинальная инфекция редко вовлекает нервные структуры.
Тем не менее, инфекция может перейти в спинномозговой канал и вызвать развитие эпидурального абсцесса, который в свою очередь может оказывать давление на нервные элементы. Если это происходит в шейном или грудном отделе позвоночника, это может привести к параплегии или квадриплегии.
Диагностика
Подчас поставить диагноз остеомиелита позвоночника на ранних стадиях довольно затруднительно. При подозрении на остеомиелит позвоночника необходимо провести диагностические инструментальные и лабораторные исследования. Иногда может потребоваться пункция для забора материала для бактериологического анализа и выявления культуры бактерий.
Диагностические исследования
Процесс диагностики позвоночника инфекция обычно начинается с рентгенографии.
Рентгенография может быть нормальной в течение 2-4 недель после начала инфекции. Для визуализации повреждений костной ткани требуется разрушение 50-60 % костной ткани позвонков. При вовлечении межпозвонковых структур (дисцита) отмечается уменьшение расстояния между позвонками и разрушение концевых пластин.
Наиболее информативно для диагностики остеомиелита МРТ исследование с контрастом. Инфекция приводит к увеличению кровотока в теле позвонка, и соответственно контраст будет больше накапливаться в поврежденных инфекцией позвонках.
Иногда применяется сцинтиграфия но, к сожалению, это метод не позволяет дифференцировать опухоль или другие заболевания от инфекции.
Лабораторные исследования
Посев крови позволяет определить возбудителя инфекции и соответственно подобрать необходимый антибиотик. Но посев крови позволяет высеять микроорганизм не более чем в половине случаев. Некоторые анализы (воспалительные маркеры) позволяют предположить наличие инфекции. Особенно это касается такого анализа, как СОЭ (скорость оседания эритроцитов), который будет повышен при остеомиелите в 80-90% случаев. Также имеет диагностическую ценность анализ лейкоцитарной формулы крови.
Если эти маркеры являются нормальными, то очень маловероятно, что у пациента есть инфекция.
Если эти маркеры повышены, то они играют диагностическую роль, а также являются критериями эффективности лечения. Снижение маркеров воспаления является хорошим показателем адекватности лечения инфекции.
Биопсия ткани может быть назначена при необходимости определить возбудитель инфекции, и проводится биопсия с помощью пункционной иглы и под контролем КТ. В отдельных случаях для диагностики может также потребоваться открытая биопсия.
Лечение
Лечение остеомиелита, как правило, консервативное и базируется в основном на использовании внутривенного лечения антибиотиками. Иногда может применяться хирургическое лечение для декомпрессии нервных структур, для санации поврежденной костной ткани, удаления некротизированной ткани или для стабилизации позвоночника.
Консервативное лечение включает в себя антибиотикотерапию общеукрепляющие препараты и покой.
В большинстве случаев остеомиелит позвоночника вызван Staphyloccocus Aureus, который, как правило, очень чувствителен к антибиотикам. Внутривенное лечение антибиотиками обычно занимает около четырех недель, а затем обычно назначается двухнедельный курс антибиотиков, которые принимают перорально. При инфекциях, вызванных туберкулезом, требуется прием антибиотиков в течение года. Фиксация позвоночника (с помощью корсета) необходима на период в течение 6-12 недель, пока на рентгене не будет отмечена положительная динамика. Предпочтение отдается жестким корсетам.
Хирургическое лечение
Хирургическая декомпрессия необходима, если эпидуральный абсцесс оказывает давление на нервные структуры. В связи с тем, что хирургическая декомпрессия часто дестабилизирует позвоночник еще больше, то обычно вместе с ней выполняют фиксацию позвонков. Хирургическая санация очагов инфекции необходима при резистентности к проводимой антибиотикотерапии.
Хирургическое лечение также может быть необходимо, если есть много костных разрушений с последующей деформацией и болью. Реконструкция костных элементов и стабилизация позвоночника могут помочь уменьшить боль и предотвратить дальнейшее разрушение позвоночника.
Осложнения
Остеомиелит может вызвать следующие осложнения:
- некроз костной ткани. Инфекция в костной ткани может приводить к нарушению циркуляцию крови в кости, что приводит к омертвению костной ткани. Если участки некроза небольшие, то их хирургическое удаление может привести к восстановлению ткани. При большом некрозе требуется удаление всей некротизированной ткани или конечности, если речь идет об остеомиелите конечностей.
- септический артрит. В некоторых случаях инфекция в костной ткани может распространиться на близлежащие суставы.
- Нарушение роста костей. У детей наиболее распространенной локализацией очагов остеомиелита являются зоны роста трубчатых костей, что может в дальнейшем приводить к нарушению роста костей..
- рак кожи. Если остеомиелит привел к открытой ране с выделением гноя, то резко увеличивается риск развития плоскоклеточного рака.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Септический артрит. Остеомиелит
Септический артрит. Остеомиелит
Септический артрит характеризуется лихорадкой, болью, отеками и ограничением подвижности. У лиц, ведущих активную половую жизнь, высока вероятность его возникновения из-за Neisseria gonorrhoeae. В других случаях это заболевание вызывают грамположительные микроорганизмы. К важным факторам носительства относят:
• лежащее в основе заболевание суставов (ревматоидный артрит, остеоартрит);
• хронические заболевания (сахарный диабет, хроническая почечная недостаточность);
• злоупотребление алкоголем;
• применение лекарств (глюкокортикостероиды, цитотоксины, внутривенные инъекции);
• другие инфекции (урологические, кожные);
• большинство инфекций поражают один сустав, но в 20% случаев — несколько суставов. Раннее эффективное лечение важно для предотвращения мышечной контрактуры и, что еще важнее, разрушения суставов. Если есть подозрение на инфекцию, необходимо срочно взять на анализ жидкость из сустава. Для лечения необходимо использовать подходящий антибиотик и провести эффективное дренирование (например, артроскопию, артротомию или откачать жидкость с помощью шприца). Первоначальный выбор нужно основывать на возрасте пациента, его заболеваниях и на красителе Грама. Схему лечения можно назначить через 24-48 час, когда будет готов результат посева, а позднее ее можно модифицировать, когда станет ясна эффективность выбранного препарата. Возможны следующие схемы лечения антибиотиками:
• метицилин или клоксацилин внутривенно с аминогликозидами внутривенно или без них;
• меропенем внутривенно;
• цефтриакзон внутривенно.
Антибиотики для парентерального введения создают превосходные концентрации в синовивиальном слое и внутри хрящей, не требуя введения в сустав.
Продолжительность лечения зависит от клинических проявлений, дренирования и состояния больного. Инфекцию стрептококками можно вылечить внутривенными инъекциями в течение 2 нед, но затем на протяжении 2-4 нед необходимо принимать перорально большие дозы антибиотиков. Инфекция стафилококками требует более длительного лечения. Убедительные клинические исследования, которые позволили бы сравнить короткий период лечения антибиотиками внутривенно с продолжительным (т.е. в течение 2-6 нед), не проводили.
Остеомиелит
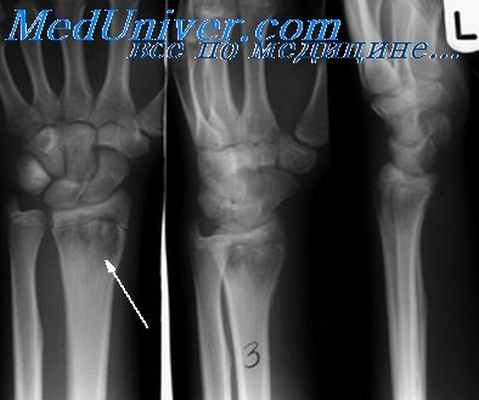
Бактерии могут проникать в кости из-за травмы, операции или в результате инфекции мягких тканей и крови. Возникший из-за этого остеомиелит может проявляться остро, подостро или хронически болью в костях, лихорадкой и лейкоцитозом. У пациентов с серповидно-клеточной анемией риск остеомиелита в 100 раз выше. На рентгеновских снимках можно увидеть разрушение костного вещества из-за отслоения надкостницы. Может образоваться абсцесс или свищ. Исследование костей с помощью рентгена или ультразвука — самое важное первичное обследование для определения остеомиелита у взрослых и детей. Диагноз часто устанавливают поздно, поэтому важно вовремя делать снимки. Лечение включает:
• наложение шины для предотвращения переломов;
• хирургическое дренирование;
• антибиотики внутривенно.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:
