Синдромы верхней апертуры грудной клетки
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Лучевая диагностика синдрома верхней апертуры грудной клетки
а) Терминология:
1. Сокращения:
• Синдром верхней апертуры грудной клетки (СВАГК)
2. Определения:
• Синдром, связанный с компрессией на уровне верхней апертуры (ВА) грудной клетки расположенных в этой области нервных, венозных и/или артериальных стволов
• Диагноз ставится одним из трех методов (факт компрессии, пораженные структуры или причина компрессии)
б) Визуализация:
1. Общие характеристики:
• Наиболее значимый диагностический признак:
о Рентгенография: шейное ребро у пациента с характерной клинической картиной
о МРТ: сдавление нервных или сосудистых структур в межлестничном или реберно-ключичном пространствах
• Локализация:
о Межлестничное, реберно-ключичное пространства, ретропекторальное пространство (подклювовидный канал)
2. Рентгенологические данные:
• Рентгенография:
о Рентгенограммы шейного отдела позвоночника обычно патологии не выявляют
- ± шейные ребра, удлиненные поперечные отростки С7
3. КТ при синдроме верхней апертуры грудной клетки:
• КТ с КУ:
о Обычно патологии не выявляет; ± патологические изменения мягких тканей, утолщение лестничных мышц, сосудистая аномалия в области ВА
• Костная КТ:
о ± шейное ребро, удлиненный поперечный отросток С7
• КТ-ангиография
о ± сдавление сосудов, аневризма подключичной артерии (ПКА) или тромбоз подключичной вены (ПКВ)
4. МРТ при синдроме верхней апертуры грудной клетки:
• Т1-ВИ:
о Обычно без патологии; отдельные случаи → сдавление или дислокация плечевого сплетения (ПС), аномальные сосудистые полости на уровне ВА
• Т2-ВИ:
о ± локальная патологическая гиперинтенсивность Т2-сигнала плечевого сплетения на уровне ВА
о ± компрессия или дислокация плечевого сплетения, воспаление или фиброз лестничных мышц, аномальные сосудистые просветы на уровне ВА
• STIR:
о Изменения аналогичны режиму Т2 FS
• Т1-ВИ с КУ:
о ± фокальное контрастное усиление на уровне ВА
• МР-ангиография:
о ± компрессия ПКА, МР-признаки аневризмы
о Позиционная окклюзия или стеноз ПКА при избыточном отведении, наружной ротации плеча
• МР-венография:
о ± сдавление или тромбоз ПКВ, позиционная окклюзия или стеноз ПКВ
5. УЗИ при синдроме верхней апертуры грудной клетки:
• Монохромное УЗИ:
о Признаки сдавления плечевого сплетения, ПКА или ПКВ со стороны соседних мышц или костных структур
• Цветное допплеровское картирование:
о ± аневризма ПКА, тромбоз ПКВ
6. Ангиография:
• Стандартная ангиография:
о Позиционная окклюзия/стеноз ПКВ или ПКА при избыточном отведении плеча ± интрамуральный тромбоз; эмболы, аневризма
7. Рекомендации по визуализации:
• Наиболее оптимальный метод диагностики:
о МРТ
о Согласно данным литературы, чувствительность и специфичность МРТ в отношении диагностики СВАГК относительно низкие (41 и 33%, соответственно)
• Протокол исследования:
о Разноплоскостные Т1 -ВИ и STIR на уровне ВА
о Рентгенография или КТ → шейные ребра, аномалии поперечных отростков С7
• МРА/МРВ в нейтральном и положении отведения плеча
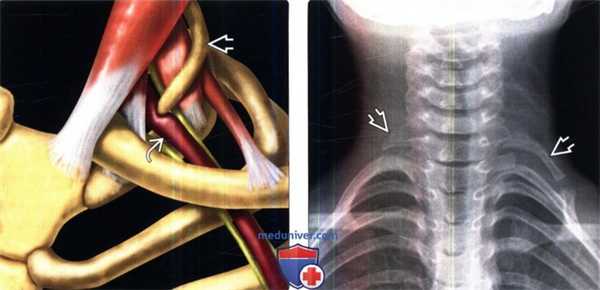
(Слева) На схеме показан сосудистый вариант синдрома верхней апертуры грудной клетки (СВАГК) с преимущественным сдавлением ПКА, вызванной удлиненным шейным ребром С7.
(Справа) На рентгенограмме в прямой проекции (пальпируемое образование в надключичной области слева, СВАГК) обнаружены шейные ребра у С7 позвонка с обеих сторон. Левое ребро С7 удлинено и образует аномальное сочленение с первым грудным ребром.
в) Дифференциальная диагностика синдрома верхней апертуры грудной клетки:
1. Первичные и вторичные опухоли плечевого сплетения:
• Опухоль верхней борозды
• Метастаз рака молочной железы
• Опухоль оболочки нерва
2. Постлучевая плексопатия:
• Диффузная гиперинтенсивность Т2-сигнала плечевого сплетения ±КУ
• Наиболее часто встречается после лучевой терапии по поводу рака молочной железы, болезни Ходжкина
• Диагноз основывается на анамнестических данных
3. Травма:
• Тракционное или отрывное повреждение
• Травма в анамнезе, диагноз ставится на основании клинических данных
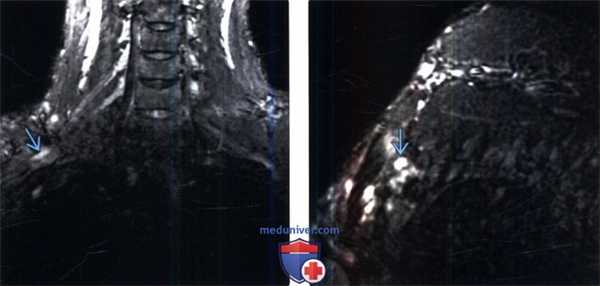
(Слева) На фронтальном STIR МР-И (правосторонний неврологический СВАГК) отмечается патологическое усиление интенсивности Т2-сигнала элементов верхнего ствола плечевого сплетения в пределах ВА.
(Справа) На косо-сагиттальном STIR МР-И отмечается локальная гиперинтенсивность Т2-сигнала верхнего ствола плечевого сплетения, соответствующая клинической симптоматике правостороннего неврологического СВАГК.
г) Патология:
2. Макроскопические и хирургические особенности:
• Сдавление сосудов, аневризма ПКА, тромбоз ПКВ-возможные интраоперационные находки
• Нервные стволы могут выглядеть отечными либо атрофичными или фиброзированными
• Шейные ребра, аномальные поперечные отростки, фиброзные тяжи, сдавление содержимого ВА лестничными мышцами
3. Микроскопия:
• Повреждение нерва в виде его фиброза, уменьшения числа аксонов
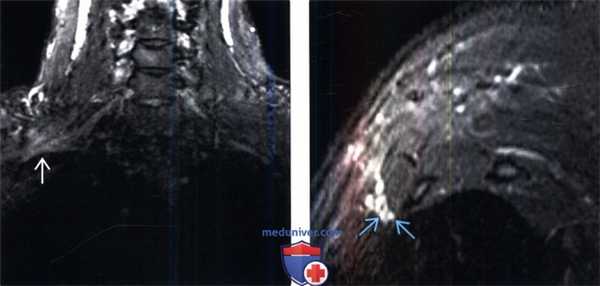
(Слева) На фронтальном STIR МР-И у профессионального музыканта (барабанщика) с клиникой правостороннего неврологического СВАГК определяется патологическое усиление интенсивности Т2-сигнала плечевого сплетения в пределах ВА.
(Справа) На косо-сагиттальном STIR МР-И (профессионального барабанщика) на уровне ВА отмечается некоторая гиперинтенсивность Т2-сигнала отдельных пучков волокон нижнего ствола плечевого сплетения, соответствующая клинической картине нижней плечевой плексопатии.
д) Клинические особенности:
1. Клиническая картина:
• Наиболее распространенные симптомы/признаки:
о Парестезии, онемение в области предплечья/кисти
о Боль в области надплечья, проксимальном отделе верхней конечности → шее
о Ослабление или исчезновение пульса на плечевой, лучевой артериях при избыточном отведении и подъеме руки
• Особенности клинического течения
о «Истинный» неврологический СВАГК: перемежающаяся боль в верхней конечности, онемение и слабость при избыточном отведении и наружной ротации плеча:
- Нижний ствол (С8, Т1 ) ≥ верхний и средний стволы
- Причиной практически всегда является фиброзный тяж, идущий от шейного ребра и сдавливающий нижний ствол плечевого сплетения
- Атрофия мышц кисти, соответствующие изменения ЭМГ
о «Спорный» неврологический СВАГК: без четких клинических или инструментальных признаков
о Сосудистый СВАГК: парестезии вследствие ишемии:
- Более диффузные по сравнению с неврологическим СВАГК
- ± ослабление или исчезновение пульса на плечевой, лучевой артериях
2. Демография:
• Возраст:
о Взрослые >> дети; средний возраст на момент постановки диагноза 26 лет
• Пол:
о М < Ж
3. Течение заболевания и прогноз:
• Иногда наступает спонтанное выздоровление даже при отсутствии лечения
• Послеоперационный прогноз при сосудистом СВАГК более благоприятный по сравнению с неврологическим СВАГК
4. Лечение синдрома верхней апертуры грудной клетки:
• Консервативное лечение в качестве начальной терапии: физиотерапия, анальгетики:
о Роль блокад с местными анестетиками в терапии заболевания до конца не установлена, подобные блокады могут быть полезны в качестве диагностического метода
• Декомпрессия ВАГК ± резекция первого ребра при неэффективности консервативного лечения
е) Диагностическая памятка:
1. Следует учесть:
• СВАГК, вероятно, является конечным результатом нескольких клинически значимых патологических процессов, нежели чем проявлением единственного патологического процесса
2. Советы по интерпретации изображений:
• Аневризма ПКА, тромбоз ПКВ, сдавление плечевого сплетения с патологическим усилением Т2-сигнала на уровне ВА с высокой долей вероятности позволяет заподозрить СВАГК
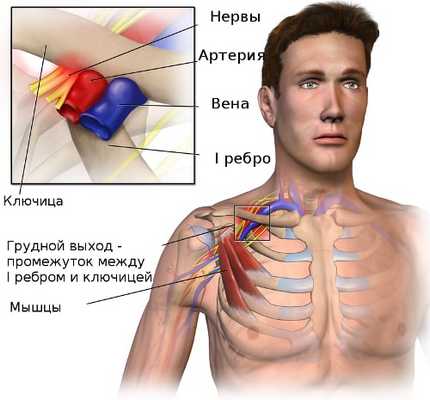
Синдром грудного выхода (верхней апертуры)
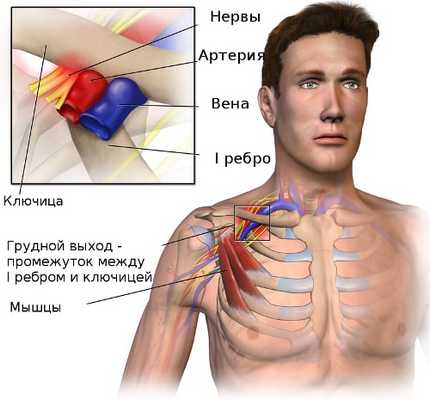
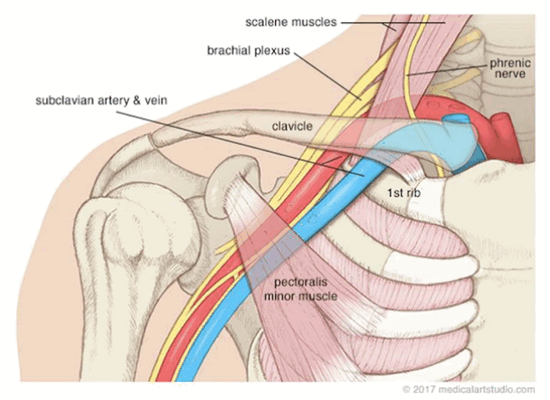
Синдром грудного выхода или верхней апертуры - это группа расстройств чувствительности и кровоснабжения в поясе верхней конечности, которые возникают, когда кровеносные сосуды или нервы сдавливаются в пространстве между ключицей и первым ребром. Это может вызвать боль в плече или шее и онемение в пальцах.
Болезненные ощущения в руке при синдроме грудного выхода могут явиться причиной стойкой утраты трудоспособности. Иногда может развиться аневризматическое расширение подключичной артерии с её последующим тромбозом либо эмболиями в артерии пальцев. Нередко у больных развивается тромбоз подключичной вены с развитием хронической венозной недостаточности руки.
Чаще всего данным заболеванием страдают женщины трудоспособного возраста, особенно занимающиеся работой, связанной с подъёмом рук вверх.
Стойкий болевой синдром при диагностированном синдроме грудного выхода является показанием к хирургической операции — освобождению сосудисто-нервного пучка от сдавливания.
Причины и факторы риска
Область, где происходит это сдавливание называется верхней апертурой грудной клетки или выходом из грудной клетки. Рука и шея находятся в постоянном движении, поэтому при врождённой узости промежутка между ключицей и первым ребром происходит постоянная травматизация нервов шейного отдела плечевого сплетения, подключичной артерий и вены. К развитию компрессии сосудов и нервов плечевого пояса могут привести добавочные шейные рёбра и укорочение лестничных мышц. Частыми причинами синдрома верхней апертуры могут быть производственные или спортивные травмы.
Причиной сдавливания сосудисто-нервного пучка руки чаще всего бывает врождённое сужение промежутка между первым ребром и ключицей. Однако синдром грудного выхода развивается только при определённых условиях:
Врождённые дополнительные шейные рёбра, расположенные выше первого ребра, или укороченная передняя лестничная мышца могут сдавливать сосудисто-нервный пучок. Иногда подключичный пучок может сдавливаться сухожилием большой грудной мышцы при анатомических особенностях плечевого пояса.
Привычка сидеть и стоять с опущенными плечами может вызвать сдавливание сосудистого пучка на выходе из грудной клетки .
Травматическое событие, такое как автомобильная авария с переломом ключицы или грудины может вызвать изменение анатомических соотношений и привести к сдавливанию сосудов и нервов.
Спортивные занятия, работа на конвейере и другие действия связанные с постоянным подъемом рук выше плеч, могут способствовать развитию клиники компрессии сосудисто-нервного пучка.
Ношение тяжёлых сумок на плече или рюкзаков может явиться провоцирующим фактором для начала развития синдрома.
Варианты синдрома грудного выхода
Неврологический Эта форма синдрома торакального выхода характеризуется сдавливанием плечевого сплетения. Плечевое сплетение представляет собой сеть нервов, которые исходят из спинного мозга и проходят через промежуток между первым ребром и ключицей к руке. Эти нервы стимулируют мышечные движения и проводят чувствительность в плече, предплечье и кисти. Чаще всего наблюдается именно неврологический вариант синдрома грудного выхода, когда пациенты жалуются на боль в руке, слабость, онемение, покалывание. Сосудистый Этот тип заболевания возникает, когда подключичная вена или артерия сжимаются между ключицей и первым ребром или грудной мышцей. У таких пациентов может развиться тромбоз подключичной вены или артерии с развитием сосудистой недостаточности в руке. Смешанный Когда имеются признаки сдавливания нервов и сосудов на выходе из грудной клетки. Это наиболее мучительная форма, но диагностируется значительно легче.
Течение заболевания
Однажды возникнув, клинические признаки постепенно прогрессируют. В сдавленных артериях и венах, а также в нервах плечевого сплетения развиваются рубцовые изменения и деформации. Боли постепенно усиливаются, что заставляет пациентов обращаться за медицинской помощью. В ряде случаев развиваются тяжёлые осложнения, связанные с тромбозом крупных артерий или эмболией в дистальные отделы кисти с некрозом пальцев.
Осложнения
Если синдром грудного выхода не диагностировать и лечить на ранней стадии, то может наблюдаться прогрессирующее его течение. Самым частым осложнением являются стойкие боли в кисти, иногда развиваются некрозы пальцев и хроническая венозная недостаточность поражённой руки. При формировании аневризмы подключичной артерии может возникнуть тромбоз и острая ишемия верхней конечности с развитием гангрены. В подобном случае обычный подход с удалением тромбов является неэффективным. Таким пациентам требуется по срочным показаниям выполнять шунтирующие операции или резекцию I ребра. Ампутация пальцев или кисти производится только при явных признаках ишемической гангрены.
Прогноз
Без хирургического лечения прогноз течения синдрома грудного выхода неблагоприятный для выздоровления. Симптоматика постепенно нарастает и боли становятся настолько мучительными, что заставляет пациентов искать помощи у хирургов.
Синдром грудного выхода
Категории МКБ: Болезнь периферических сосудов неуточненная (I73.9), Врожденная деформация грудиноключично-сосцевидной мышцы (Q68.0), Другие поражения артерий, артериол и капилляров при болезнях, классифицированных в других рубриках (I79.8*), Другие уточненные болезни периферических сосудов (I73.8), Другие уточненные изменения артерий и артериол (I77.8), Изменение артерий и артериол неуточненное (I77.9), Мышечная и соединительнотканная дисплазия артерий (I77.3), Шейное ребро (Q76.5), Эмболия и тромбоз артерий верхних конечностей (I74.2), Эмболия и тромбоз других уточненных вен (I82.8)
Общая информация
Краткое описание
Рекомендовано
Экспертным советом
РГП на ПХВ «Республиканский центр
развития здравоохранения»
Министерства здравоохранения
и социального развития
Республики Казахстан
от «30» ноября 2015 года
Протокол № 18
Синдром грудного выхода представляет собой cимптомокомплекс, возникающий в результате механической компрессии нервных стволов плечевого сплетения, окклюзии или аневризмы подключичной артерии, «тромбоза напряжения» одноименной вены в области верхней апертуры грудной клетки.
Синдром грудного выхода – нарушение, вызванное избыточным давлением на сосудисто-нервный пучок, проходящий между передней и средней лестничными мышцами, над первым ребром и под ключицей.
Синонимы: грудной компрессионный синдром, синдром плечевого пояса, скаленус-синдром, ThoracicoutletSyndrom.
Название протокола: Синдром грудного выхода.
Код протокола:
Код МКБ:
I73.8 Другие болезни периферических сосудов
I73.9 Болезнь периферических сосудов неуточненная
I74.2 Эмболия и тромбоз артерий верхних конечностей
I77 Другие поражения артерий и артериол
I77.3 Мышечная и соединительнотканная дисплазия артерий
I77.8 Другие уточненные изменения артерий и артериол
I77.9 Изменение артерий и артериол неуточненное
I79* Поражения артерий, артериол и капилляров при болезнях, классифицированных в других рубриках
I79.8* Другие поражения артерий, артериол и капилляров при болезнях, классифицированных в других рубриках
I82.8 Эмболия и тромбоз других уточненных вен
Q68.0 Врожденная деформация грудино-ключично-сосцевидной мышцы
Q76.5 Добавочноешейное ребро
Сокращения, используемые в протоколе:
| АД – артериальное давление АлТ – аланинаминотрансфераза АсТ – аспартатаминотрансфераза ВИЧ – вирус иммунодефицита человека ГФС – гемифациальный спазм КТ – компьютерная томография МРТ – магнитно-резонансная томография РКС – косто-клавиокулярный синдром СОЭ – скорость оседания эритроцитов СГВ – синдром выхода из грудной клетки СВГА – синдром верхней грудной апертуры СГВ – синдром грудного выхода СС – скаленус-синдром СШР – синдром шейного ребра СМГМ – синдром малой грудной мышцы или гиперабдукционный синдром ЭКГ – электрокардиография ЭМГ – электромиография |
Дата разработки протокола: 2015 год.
Категория пациентов: взрослые, дети.
Пользователи протокола: ангиохирурги.
Примечание: в данном протоколе используются следующие классы рекомендаций и уровни доказательств:
Классы рекомендаций:
Класс I – польза и эффективность диагностического метода или лечебного воздействия доказана и и/или общепризнаны
Класс II – противоречивые данные и/или расхождение мнений по поводу пользы/эффективности лечения
Класс IIа – имеющиеся данные свидетельствуют о пользе/эффективности лечебного воздействия
Класс IIb – польза / эффективность менее убедительны
Класс III – имеющиеся данные или общее мнение свидетельствует о том, что лечение неполезно/ неэффективно и в некоторых случаях может быть вредным
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая фармацевтическая практика. |

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, "Атакент"
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
Клиническая классификация: [1,2]:
компрессия скаленусного отверстия:
· синдром шейного ребра, скаленус синдром.
компрессия реберно-ключичной щели:
· реберно-ключичный синдром, гиперабдукционный синдром.
компрессия коракопекторальной области:
· коракопекторальный синдром.
Диагностика
Перечень основных и дополнительных диагностических мероприятий:
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
• рентген шейного отдела;
• УЗАС сосудов верхних конечностей.
Дополнительные диагностические обследования, проводимые на амбулаторном уровне:
• ЭМГ;
• МРТ.
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне:
· ОАК;
· ОАМ;
· биохимический анализ крови (общий билирубин, прямой и непрямой билирубин, АЛТ, АСТ, общий белок, мочевина, креатинин, электролиты, глюкоза крови);
· коагулограмма (АЧТВ, МНО, Фибриноген, ПВ, ПТИ);
· УЗАС ветвей дуги аорты, верхних конечностей;
· группа крови и резус фактор;
· ЭКГ;
· исследование крови на ВИЧ методом ИФА;
· ИФА на гепатит В, С;
· Реакция Вассермана.
Дополнительные диагностические обследования, проводимые на стационарном уровне:
· КТА/МРА;
· ангиография;
· рентгенография грудной клетки;
· ФГДС.
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: нет.
Диагностические критерии:
Жалобы:
· онемение всей руки;
· нарушение сна из-за онемения, боли;
· боль, онемение и покалывание в мизинце и безымянным пальцах, по внутренний поверхности предплечья;
· боль и покалывание в области шеи и плеч (подъем груза делает боль сильнее);
· признаки плохого кровообращения в кисти или предплечье (голубоватый цвет, холодные, опухшие руки);
· слабость мышц рук.
Анамнез:
· дополнительное шейное ребро;
· последствия травм, в том числе автомобильных;
· длительно повторяющиеся неэргономические нагрузки (например, работа с клавиатурой);
· перегрузка лестничных мышц длительным кашлем, одышкой;
· блокада и верхний подвывих первого ребра;
· нарушения осанки. Например, верхний перекрестный синдром;
· перегрузка при занятиях спортом;
· опухоль Панкоста;
· люди с длинными шеями и сутулостью более склонны к развитию этого состояния из-за дополнительного давления на нервы и кровеносные сосуды.
Физикальное обследование:
· гиперабдукция конечности и поворачивание головы назад и в сторону (Adson-тест) AER тест (абдукция, элевация, ротация): рука абдуцируется на 90°, сгибается в локте и кисть пронируется – боль или ишемия или побледнение после 3 минут. Двустороннее измерение артериального давления в провокационном положении.
Лабораторные исследования: нет специфичных изменений лабораторных показателей при СГВ.
Инструментальные исследования:
Рентгенография шейного отдела позвоночника и грудной клетки: при ней можно обнаружить добавочное шейное ребро, которое присутствует примерно у 10% всех людей, или аномалию 1 ребра.
Рентгенография грудной апертуры: для исключения экзостозов, патологически измененных поперечных отростков позвонков.
УЗАС: с целью уточнения сосудистых нарушений.
Ангиография, КТА, МРА: признаки экстравазальной компресиии.
Показания для консультации специалистов:
· консультация узких специалистов при наличии прочей сопутствующей патологии.
Дифференциальный диагноз
Д ифференциальный диагноз:
Таблица 1. Заболевания и синдромы, с которыми необходимо проводить дифференциальный диагноз.
| Заболевания | СГВ | Шейный остеохондроз | Болезнь Рейно |
| Начало | медленное | внезапное | постепенное |
| возраст | >40 лет | ||
| Боль при надавливании в межлестничном пространстве | да | нет | Нет |
| Расстройство рефлексов | нет | да | Нет |
| Сосудистые расстройства (пульс, АД и др.) | да | нет | Преходящие сосудистые нарушения, возникающие приступообразно |
| наклон головы в здоровую сторону | нарастание боли | стихание боли | Не имеет значения |
| Анамнез |
Лечение
восстановление адекватного кровотока.
Тактика лечения: основным этиопатогенетическим методом лечения СГВ является вазоспастическая декомпрессия [5,8].
Немедикаментозное лечение:
Режим – I или II или III или IV в зависимости от общего состояния;
Диета – общая.
Медикаментозное лечение [9,10]:
Медикаментозное лечение, оказываемое на амбулаторном уровне: нет.
Медикаментозное лечение, оказываемое на стационарном уровне: Антибиотикопрофилактика (УД-А) [9,10]: один из нижеперечисленных антибиотиков за 0,5-1 час до операции, внутривенно:
· цефазолин 1-2 г;
· цефуроксим 1,5-2,5 г;
в случае доказанной аллергии к цефалоспоринам –защищенные пенициллины
· амоксициллин/клавуланат 1,2 г
· ампициллин/сульбактам 1,5 г
· ванкомицин 1 г (применяется в качестве резерва только в стационарах где MRSA являются причиной раневой инфекции).
Аналгетическая, противовоспалительная терапии (УД-А) [10]:
· ацетаминофен (парацетамол) в стандартной дозировке, перорально при наличии болевого синдрома;
· НПВС - кетопрофен, диклофенак, кеторолак, лорноксикам и т д в стандартной дозировке, перорально или парентерально, при наличии болевого синдрома;
· опиоиды – фентанил, морфини т.д. в стандартной дозировке при наличии выраженного болевого синдрома.
Послеоперационная противорвотная терапия:
• метоклопрамид, ондансетрон внутривенно или внутримышечно, по показаниям в возрастной дозировке.
Антидепрессанты и противосудорожные препараты (амитриптилин, дулоксетин, габапентин, прегабалин и т.д.) показаны у пациентов с нейропатиями и синдромом хронической боли (УД –С) [11]
Медикаментозное лечение, оказываемое на этапе скорой неотложной помощи: смотрите клинический протокол «Эмболия, тромбоз».
Другие виды лечения:
· физиотерапия;
· массаж, тепло для расслабления;
· лечебная гимнастика для укрепления мускулатуры.
Хирургическое вмешательство
Хирургическое вмешательство, оказываемое в амбулаторных условиях: не проводится.
Хирургическое вмешательство, оказываемое в стационарных условиях:
Виды операций:
· удаление шейного ребра или первого ребра или компримирующей мускулатуры/связок
· рассечение М. scalenusanterior
· резекция постстенотической аневризмы.
Дальнейшее ведение:
· наблюдение ангиохирурга по месту жительства;
· контрольное УЗАС через полгода.
Индикаторы эффективности лечения:
• прекращение или уменьшение онемения, зябкости, болевого синдрома;
• повышение качества жизни.
Препараты (действующие вещества), применяющиеся при лечении
| Амитриптилин (Amitriptyline) |
| Амоксициллин (Amoxicillin) |
| Ампициллин (Ampicillin) |
| Ванкомицин (Vancomycin) |
| Габапентин (Gabapentin) |
| Диклофенак (Diclofenac) |
| Дулоксетин (Duloxetine) |
| Кетопрофен (Ketoprofen) |
| Кеторолак (Ketorolac) |
| Клавулановая кислота (Clavulanic acid) |
| Лорноксикам (Lornoxicam) |
| Метоклопрамид (Metoclopramide) |
| Морфин (Morphine) |
| Ондансетрон (Ondansetron) |
| Парацетамол (Paracetamol) |
| Прегабалин (Pregabalin) |
| Сульбактам (Sulbactam) |
| Фентанил (Fentanyl) |
| Цефазолин (Cefazolin) |
| Цефуроксим (Cefuroxime) |
Госпитализация
Показания для госпитализации:
Показания для плановой госпитализации:
· онемение или покалывание в руке или пальцах;
· боль или боли в шее, плече или руке.
Показания для экстренной госпитализации:
· клиника острой сосудистой непроходимости.
Профилактика
Информация
Источники и литература
- Протоколы заседаний Экспертного совета РЦРЗ МЗСР РК, 2015
- . Список использованной литературы: 1. Бондарев В.И., Кяндарян А.К., Аблицов Н.П., Базяк А.П. Новые подходы к диагностике и лечению синдрома грудного выхода. Клин хир 1992; 11: 43—44. 2. Бондарев В.И., Кяндарян А.К., Аблицов Н.П., Базяк А.П. Динамические и функциональные пробы в диагностике и лечении компрессионных стенозов периферических артерий. Вестнхир 1994; 1—2: 127—128. 3. Володось Н.Л., Медведев В.И. Резекция добавочного шейного ребра из подмышечного доступа. Клин хир 1980; 7: 47—48. 4. Данович Ф.М., Гонобоблев Е.М. О диагностике и лечении синдрома Педжета—Шреттера. Клин мед 1967; 10: 111—113. 5. Думпе Э.П., Прикупец В.Д. Этиология и патогенез болезни Педжета—Шреттера. Хирургия 1971; 2: 84—87. 6. Олейник Л.И., Полищук Ю.Э., Дрюк Ю.Ф. Диагностика и лечение нейрососудистых заболеваний верхних конечностей. Клин хир 1980; 7: 36—39. 7. Савельев B.C., Затевахин И.И., Прокубовский В.И. Шейное ребро как причина эмболии артерий верхней конечности. Хирургия 1975; 3: 16—21. 8. Шалимов А.А., Дрюк Н.Ф., Полищук Ю.Э. и др. Хирургическое лечение нейрососудистого компрессионного синдрома грудного выхода. Клинхир 1987; 7: 1—2. 9. Clinical Practice Guidelines for Antimicrobial Prophylaxis in Surgery//ASHP Therapeutic Guidelines, 2013 10. Thoracic Outlet Syndrome Medical Treatment Guidelines//USA, Colorado, 2008 11. Work-Related Neurogenic Thoracic Outlet Syndrome: Diagnosis and Treatment. Medical Treatment Guidelines//Washington State's Industrial Insurance Medical Advisory Committee (IIMAC), 2010.
Информация
Список разработчиков протокола:
1) Коспанов Нурсултан Айдарханович – кандидат медицинских наук, АО «Научный национальный центр хирургии имени А.Н.Сызганова», заведующий отделом ангиохирургии, главный внештатный ангиохирург МЗСР РК.
2) Султаналиев Токан Анарбекович – доктор медицинских наук, АО «Национальный научный центр онкологии и трансплантологии», профессор, главный научный консультант.
3) Сагандыков Ирлан Нигметжанович – кандидат медицинских наук, АО «Национальный научный центр онкологии и трансплантологии», заведующий отделением сосудистой хирургии
4) Землянский Виктор Викторович, АО «Научный Национальный Центр Трансплантации и Онкологии», рентгенхирург.
5) Юхневич Екатерина Александровна – магистр медицинских наук, докторант PhD, РГП на ПХВ «Карагандинский государственный медицинский университет», врач клинический фармаколог, ассистент кафедры клинической фармакологии и доказательной медицины.Конфликт интересов: отсутствует.
Рецензент: Конысов Марат Нурышевич – доктор медицинских наук, КГП на ПХВ «Атырауская городская больница", главный врач.
Условия пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Резекция I ребра
![Причины развития синдрома грудного выхода]()
Резекция I ребра - хирургическая операция направленная на устранение сдавления сосудов и нервов верхней конечности при выходе их из грудной клетки. На сегодняшний день эта операция является лучшим методом лечения компрессии сосудисто-нервного пучка. Операция проводится под общим наркозом и требует особой деликатности в исполнении. При правильных показаниях эта операция полностью устраняет клинику сдавления сосудисто-нервного пучка.
Операция в Инновационном сосудистом центре
Хирурги нашей клиники имеют успешный опыт операций на артериях верхней конечности. удаление I ребра хорошо освоенная операция в арсенале нашей клиники. Мы проводим детальную диагностику и определяем точные показания для данного вмешательства.
Подготовка к операции
С целью определения показаний к вмешательству проводятся исследования кровотока в верхней конечности при различных функциональных пробах. Чаще всего функциональные пробы проводят во время УЗИ артерий нижних конечностей.
Для уточнения состояния артерий и соотношения их с костями проводим МСКТ - ангиографию.
Общая оценка состояния организма включает изучение общих анализов крови и мочи, анализов крови на ВИЧ, гепатиты, сифилис. Обязательно проводится рентгенография грудной клетки и УЗИ сердца, исследование желудка (ЭГДС) для исключения возможных язв.
Непосредственная подготовка к операции заключается в выбривании подмышечной области, установки мочевого катетера
Обезболивание при операции
В нашей клинике для обезболивания данного вмешательства применяется общая анестезия - эндотрахеальный наркоз. Накануне операции пациенту дают седативный препарат. Перед наркозом устанавливают венозный доступ в центральную вену и мочевой катетер. Присоединяют следящий кардиомонитор. Затем пациента вводят в общий наркоз. Продолжительность операции 1-2 часа.
Как проводится операция по удалению первого ребра
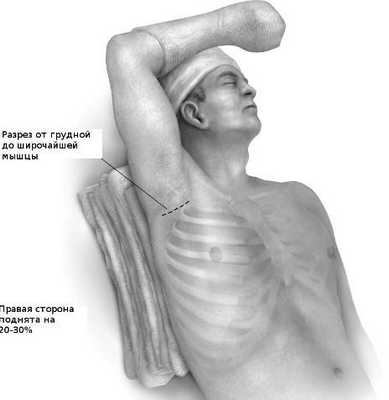
![Больной укладывается с под углом 20 - 30 градусов рука максимально отводится.]()
Больной укладывается с под углом 20 - 30 градусов рука максимально отводится. Пациент укладывается в положение лежа на спине с приподниманием оперируемой стороны на 20-30 градусов с помощью валика, голова слегка повернута в противоположную сторону. После обработки операционного поля рука вытягивается вперед с согнутым локтем и фиксируется в специальном рукаве, закрепленном на стойке операционного стола. Необходимо каждые 20 минут возвращать руку в обратное нейтральное положение на 3-5 минут, чтобы минимизировать давление на плечевое нервное сплетение и избежать его повреждения.
Разрез длиной 8 - 10 см проводится чуть выше нижней границы линии роста волос в подмышечной ямке и простирается от широчайшей мышцы до большой грудной мышцы. Разделяются мягкие ткани, подкожная клетчатка грудной клетки. Надо внимательно следить, чтобы не повредить грудоспинной и длинный грудной нервы, которые будут, проходить вдоль латерального края разреза.
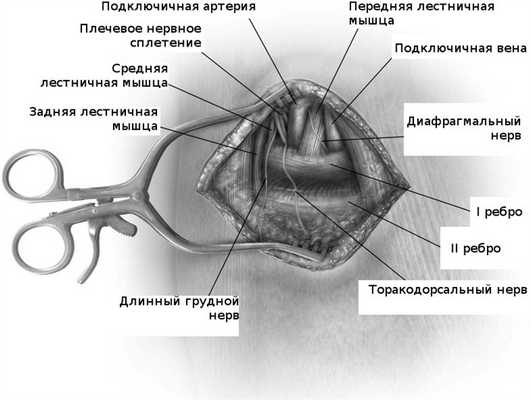
После достижения грудной стенки можно нащупать пульсацию подключичной артерии и под ней первое ребро. Рана растягивается ранорасширителем, а крючок устанавливается по пульсации подключичной артерии, чтобы случайно не повредить плечевое сплетение. Посередине видимого ребра кпереди от подключичной артерии определяется передняя лестничная мышца, которая является ключевым моментом всей операции.
![]()
Переднюю лестничную мышцу необходимо пересечь и сделать это предельно аккуратно, не повредив диафрагмального нерва, который идет обычно по передней поверхности этой мышцы. Учитывая, что повреждение диафрагмального нерва недопустимо, необходимо сохранять все видимые нервные стволы в зоне операции. Мышца тщательно выделяется и рассекается в месте прикрепления к I ребру. После рассечения передней лестничной мышцы ребро аккуратно освобождается от других мышц и связок в пределах предполагаемого резецируемого ребра. Необходимо соблюдать максимальную осторожность, для предупреждения повреждения плевры.
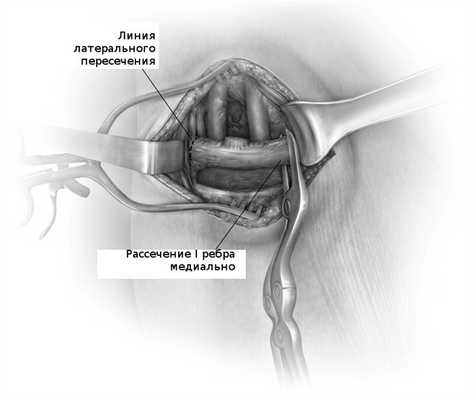
![После освобождения ребра от всех окружающих мышц оно пересекается в медиальном и латеральном конце]()
После освобождения ребра от всех окружающих тканей производят пересечение его начиная с медиального края, спереди (грудинный конец) с помощью специальных костных ножниц. Затем ребро пересекается в заднем, латеральном отделе. Костные края и особенно внутренняя поверхность ребра где находится сосудисто-нервный пучек обрабатываются.
После удаления ребра проводится тщательный гемостаз раны. Лучше всего не пользоваться коагуляцией в глубине раны, так как возможно повредить нервы плечевого сплетения. рана заливается физиологическим раствором и повышается давление на вдохе у дыхательного аппарата. Это делается для проверки герметичности плевры. При выделении пузырьков воздуха необходимо провести дренирование плевральной полости. Дренаж для контроля гемостаза устанавливается через отдельный прокол. Рана ушивается послойно. Кожа зашивается косметически.
Рана в подмышечной области ушивается наглухо двумя рядами швов.
Возможные осложнения
После такого серьезного вмешательства, как удаление I ребра могут быть различные осложнения, однако детальная техника операции и соблюдение мер предосторожности позволяет их избежать. По данным литературы возможны следующие осложнения:
Пневмоторакс - попадание воздуха в грудную полость вследствие повреждения купола плевры. Для контроля за состоянием легких пациенту необходимо сразу после операции провести обзорную рентгенограмму легких и при необходимости установить дренаж в плевральную полость.
Повреждение плечевого сплетения - может быть вследствии усиленного отведения руки. Для своевременной диагностики необходимо неврологическое обследование, как только пациент достаточно оправится от наркоза.
Кровотечение из послеоперационной раны - редкое осложнение, так как эта операция не требует назначения антитромботических средств в послеоперационном периоде.
Присоединение инфекции при повреждении плевральной полости может приводить к эмпиеме плевры, данное осложнение крайне редкое.
После операции
Необходимо проводить адекватное обезболивание, которое достигается нестероидными противовоспалительными препаратами или наркотическими анальгетиками.
Тяжелая физическая нагрузка разрешается только спустя 6 недель после резекции, при отсутствии болевых ощущений и неврологических нарушений.
Резекция ребра устраняет все симптомы компрессии сосудисто-нервного пучка и пациенты чувствуют себя здоровыми на протяжении всей жизни.
Тест Адсона — диагностика синдрома верхней апертуры грудной клетки
![тест адсона - диагностика синдрома верхней апертуры грудной клетки]()
Тест Адсона является провокационным тестом для выявления синдрома верхней апертуры грудной клетки, который сопровождается сдавлением подключичной артерии добавочным ребром или передний и средней лестничными мышцами.
Техника выполнения
При выполнении теста пациент может сидеть или стоять, локоть при этом должен быть полностью разогнут.
- Рука пациента (в положении сидя или стоя) отведена на 30 градусов в плечевом суставе и разогнута.
- Специалист находит пульс на лучевой артерии и обхватывает запястье пациента.
- После этого пациент разгибает шею и поворачивает голову к пораженному плечу. Далее его просят сделать глубокий вдох и задержать дыхание.
- Качество пульса оценивается в сравнении с пульсом пациента в покое.
- Некоторые клиницисты просят пациентов также повернуть голову и в другую сторону (модификация теста).
Оценка результатов
Тест считается положительным, если при его выполнении было отмечено урежение или полное исчезновение пульса на лучевой артерии. Важно также проверить пульс пациента на другой руке, чтобы узнать его пульс в норме. Данные пульса на непораженной руке следует сверять с результатами, полученными во время проведения теста.
Доказательная база
Согласно современным научным данным, тест Адсона не имеет достаточной степени перекрестной надежности (это такой показатель, при котором результаты теста, проведенного на одном и том же пациенте, оценивают сразу несколько специалистов).
Было обнаружено, что специфичность теста составляет 18%-87%, а чувствительность может достигать 94%. Лабораторно-инструментальных подтверждений по данному тесту собрано недостаточно.
Друзья, совсем скоро состоится семинар Георгия Темичева «Диагностика и терапия проблем в шее». Узнать подробнее…
Gillard (2001) отмечал, что тест Адсона – один из лучших тестов, которые обычно изучаются для диагностики синдрома верхней апертуры грудной клетки, имеющих положительное прогностическое значение 85% (чувствительность 79% и специфичность 76%). В данном исследовании положительным тест считался при потере пульса или появлении симптомов.
Общая проблема с тестами синдрома верхней апертуры грудной клетки заключается в том, что у многих клинически здоровых пациентов обнаружатся положительные результаты по данным тестам, в зависимости от того, каким образом определялся положительный тест. В исследовании Rayan (1998) обнаружилось, что среди группы людей без симптомов заболевания тест Адсона имеет долю ложноположительных результатов 13,5% при сниженном или отсутствующем пульсе, и только 2% — при неврологических симптомах. Plewa (1998) обнаружил сопоставимую долю ложнопозитивных заключений 11% при потере пульса, при парестезии — 11%, но очень низкую — при появлении боли (2%). В целом, доля ложноположительных результатов у теста Адсона была ниже, чем при тесте гиперабдукции и реберно-ключичном тесте. Другие исследования выявляли долю ложноположительных заключений (включая изолированное снижение пульса) в диапазоне до 53% (Rayan 1998) и даже 92% (Malanga 2006).
Хотя в целом тест Адсона представляется более эффективным, чем реберно-ключичный или гиперабдукционный тест, использовать такой показатель как снижение пульса для подтверждения теста Адсона следует с осторожностью. Даже возникновение симптомов заболевания при выполнении теста должно быть соотнесено с другими данными. По крайней мере одно ретроспективное послеоперационное исследование не смогло обнаружить ни единого «предоперационного диагностического критерия» для синдрома верхней апертуры грудной клетки (Donaghy 1999).
Представляется более правильным интерпретировать тесты в их сочетании (Nannapaneni 2003, Plewa 1998, Rayan 1998). Rayan (1998) и Nannapaneni (2003) обнаружили, что чувствительность при совместном выполнении тестов Адсона, Эдена (Eden’s test), Райта (Wright’s test), Руза (Roos test) и теста Тинела (Tinel’s test), как и прямая компрессия соответствующих нервов, достигала 94%. Подобным же образом, очевидно, комбинированный подход улучшает и специфичность. В исследовании Warren (1987) говорится, что у 58% пациентов, которым делали тесты синдрома верхней апертуры грудной клетки (тест Адсона, реберно-ключичный тест и тест гиперабдукции), хотя бы один результат был ложноположительным, и только у 2% пациентов ложноположительными оказывались более двух тестов.
Аналогичным образом Plewa (1998) обнаружил, что 2 или 3 положительных теста снизили общий уровень ложноположительных результатов и улучшили специфичность.
К сожалению, в большинстве исследований, изучающих специфичность, принимали участие клинически здоровые пациенты, а не симптоматичные пациенты с конкурирующими диагнозами, что могло завышать значения специфичности.
Кроме того, в связи с тем, что отсутствует золотой стандарт для диагностики синдрома верхней апертуры грудной клетки, в большинстве исследований используются те же ортопедические тесты, что и в рамках эталонного стандарта (ошибка инкорпорирования), что завышает значения чувствительности.
Читайте также:
- Интратрахеальное поступление полония. Накопление радиоактивных веществ в критичных органах
- Воздушная эмболия в анестезиологии. Диагностика и лечение
- Клиника и признаки транспозиции магистральных сосудов.
- Клиника и диагностика атопического диффузного нейродермита
- Операции по поводу эпилепсии. Анестезиологическое обеспечение