Случай не выявленного на рентгенографии посттравматического гидроторакса
Добавил пользователь Евгений Кузнецов Обновлено: 23.01.2026
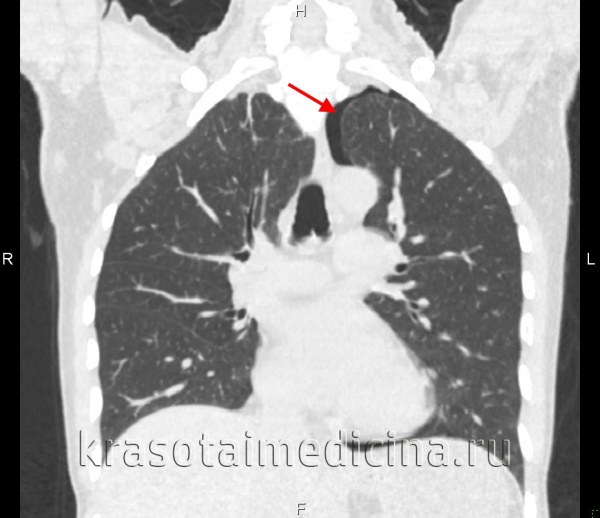
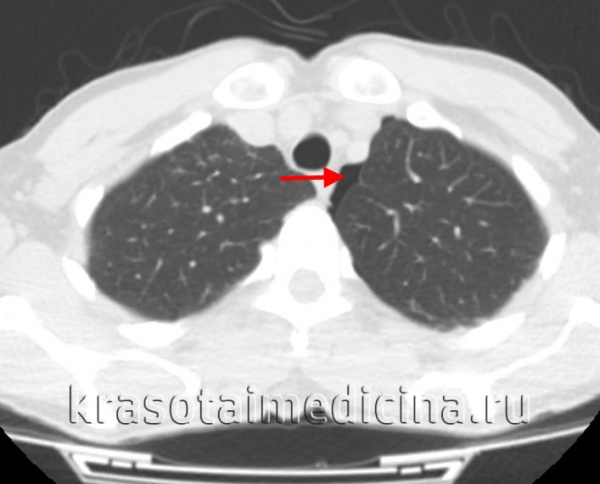
Пациент жаловался на незначительный кашель и чувство нехватки воздуха. Но больше он переживал, что по результатам УЗИ брюшной полости имеется какая-то "жидкость в лёгких". Мужчина выглядел здоровым, причин для беспокойства как будто не было.
Анамнез
Мужчина работал пилотом пассажирских авиалиний, поэтому комиссии и встречи с врачами были регулярными. Проблем с лёгкими у него никогда не было. УЗИ брюшной полости сделал с профилактической целью, по его результатам было рекомендовано сделать рентген органов грудной клетки (ОГК). Если бы не наличие жидкости, обследоваться бы не стал.
Со слов пациента, аллергических реакций у него нет. Курение, хронические заболевания отрицал. На постоянной основе лекарства не принимал.
Обследование
При проведении осмотра состояние удовлетворительное, положение активное, пациент в сознании, ориентирован. Грудная клетка обычной формы. Кожа нормальной окраски и влажности. Носовое дыхание свободное. При аускультации (выслушивании) слева дыхание везикулярное, хрипов нет; справа дыхание не проводится. Определяется притупление перкуторного звука (при простукивании) справа на уровне второго ребра. Артериальное давление 120/80 мм рт. ст. ЧСС (частота сердечных сокращений) 78 в минуту. ЧДД (частота дыхательных движений) 16 в минуту. Тоны сердца ритмичные, ясные. Живот мягкий, безболезненный. Периферических отёков нет.
На приёме пациент предоставил результаты анализов, снимки УЗИ брюшной полости и рентген-снимок ОГК с описанием: ⠀
•⠀УЗИ брюшной полости, сделанное за 2-3 месяца до рентгена: в правом плевральном синусе определяется жидкость. ⠀
Также пациенту на приёме была проведена спирография ( измерение объёмных и скоростных показателей дыхания) , где выявлены незначительные рестриктивные нарушения (уменьшение дыхательной поверхности лёгких или снижение их растяжимости). Учитывая расхождение данных осмотра и обследования пациент был срочно направлен на компьютерную томографию органов дыхания. Повторный осмотр был назначен на следующий день.
По данным томографии в правой плевральной полости имеется большое количество жидкости — до уровня второго ребра.
Диагноз
Лечение
После этого накоплений больше не наблюдалось. Пациент чувствовал себя хорошо, кашель прекратился. Жидкость, которую удалил торакальный хирург, была прозрачной. На цитологии атипичных клеток, которые могли бы указывать на предраковое состояние или рак, не обнаружено. Бактериальный посев не дал роста, т. е. инфекции нет. Специфический плеврит также был исключён.
Случай обсуждался с онкологом и фтизиатром. При более подробном сборе анамнеза удалось выяснить, что за месяц до УЗИ брюшной полости пациент ушиб грудную клетку, но не обратил на это внимание и вспомнил только при тщательном опросе.
У меня были сомнения, что незначительный ушиб мог привести к такому накоплению жидкости. Чаще гидротораксы встречаются при туберкулёзе и онкологии. Я предупредила об этом пациента, поэтому он решил также обратиться к торакальным хирургам в другую клинику. Там он прошёл дообследование, чтобы найти причину этого гидроторакса, но диагноз так и не изменился. К счастью, этот случай закончился благополучно.
Заключение
Клинический случай подтверждает, что нужно внимательно осматривать и обследовать пациента на приёме. Доверять рентгену органов грудной клетки при наличии жалоб стоит не всегда. Снимки, которые предоставил пациент, оставляют вопросы. Жидкость в лёгких на момент обследования точно должна была быть. Скорее всего снимки перепутали при описании, и пациенту выдали рентген другого человека. Других объяснений на ум не приходит.
Посттравматическое стрессовое расстройство (ПТСР) - симптомы и лечение
Что такое посттравматическое стрессовое расстройство (ПТСР)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Серегина Дмитрия Алексеевича, психотерапевта со стажем в 11 лет.
Над статьей доктора Серегина Дмитрия Алексеевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Посттравматическое стрессовое расстройство (ПТСР) — психическое расстройство, которое может развиваться после того, как человек подвергается травматическому опыту (например, сексуальное насилие, война, автокатастрофы или другие угрозы в жизни человека). [1]
Причины ПТСР
Большинство людей, которые пережили травматическое событие, не страдают ПТСР. [2] У людей, которые получили личностную травму (например, изнасилование или жестокое обращение с детьми), чаще развивается ПТСР по сравнению с людьми, которые испытывают травмы, не связанные с нападением, такие как несчастные случаи и стихийные бедствия. [7] Около половины людей сталкиваются с ПТСР после изнасилования. [2] Дети имеют меньше шансов, чем взрослые, для развития ПТСР после травматического события, особенно если их возраст меньше десяти лет. [8]
ПТСР ассоциируется с широким спектром травматических событий. Риск развития ПТСР после травматического события варьирует в зависимости от типа травмы и является самым высоким после контакта с сексуальным насилием (11,4%), особенно изнасилованием (19,0%). [3] Лицо, подвергшееся насилию в семье, предрасположено к развитию ПТСР. Существует сильная связь между развитием ПТСР у матерей, которые испытали бытовое насилие во время беременности. [4]
Военная служба является фактором риска развития ПТСР. [8] У 78% людей, участвовавших в боевых действиях, ПТСР не развивается; примерно у 25% военнослужащих, у которых развивается ПТСР, его появление имеет отложенный характер. [4] Кроме того, одно исследование показало, что солдаты, лейкоциты которых имели большее количество глюкокортикоидных рецепторов, были более склонны к развитию ПТСР после травмы. Беженцы также подвергаются повышенному риску ПТСР из-за травматических событий, перенесенных в период военных действий.
Внезапная, неожиданная смерть близкого человека является наиболее распространенным видом травматического события, о котором сообщается в зарубежных исследованиях. [3]
Соматические заболевания, связанные с повышенным риском ПТСР, включают рак, сердечный приступ [5] и инсульт. [6] Интенсивная терапия (ОИТ) также является фактором риска для ПТСР. [7] Некоторые женщины испытывают ПТСР в результате обнаружения рака молочной железы и проведения мастэктомии.
Женщины после выкидыша также подвергаются риску ПТСР. У тех, кто имеет неоднократные выкидыши, повышенный риск возникновения ПТСР по сравнению с теми, кто имел только один. [6] ПТСР может также возникать после родов, и риск возрастает, если женщина испытала травму до беременности. [3] [4]
Имеются данные о том, что восприимчивость к ПТСР является наследственной. Примерно 30% дисперсии ПТСР вызвано только генетикой. [3] Имеются данные о том, что у лиц с гиппокампом меньшего размера чаще развивается ПТСР после травматического события. [7]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы посттравматического стрессового расстройства
Симптомы ПТСР обычно начинаются в течение первых 3-х месяцев после наступления травматического события, но не позже года. [1] [3] В типичном случае индивидуум с ПТСР настойчиво избегает связанных с травмой мыслей и эмоций, а также обсуждает травматическое событие и может даже проявлять признаки амнезии относительно этого события. Тем не менее, событие обычно оживляется через навязчивые, повторяющиеся воспоминания и кошмары. [17]
Симптомы психических расстройств, связанных с травмой, были задокументированы по крайней мере во времена древних греков. [13] Во время изучения мировых войн проявления заболевания увеличились, и оно было известно под различными терминами, включая «травматический невроз», «боевой невроз», «снарядный шок», «афганский синдром», «боевая психическая травма». [14] Термин «посттравматическое стрессовое расстройство» вошел в употребление в 1970-х годах в значительной степени из-за диагнозов военных ветеранов во Вьетнамской войне — «вьетнамский синдром». [15] Он был официально признан Американской психиатрической ассоциацией в 1980 году в третьем издании Диагностического и статистического руководства по психическим расстройствам. [16]
Патогенез посттравматического стрессового расстройства
Симптомы ПТСР возникают в результате чрезмерно реактивного адреналинового отклика на травматическое событие, когда остается глубокий неврологический след в головном мозге. Эти паттерны могут сохраняться долго после события, вызвавшего стрессовую реакцию, что делает человека более чувствительным к будущим подобным ситуациям. [3] [18] Во время травматических опытов высокие уровни гормонов стресса подавляют гипоталамическую активность, что может быть основным фактором развития ПТСР. [7]
ПТСР вызывает биохимические изменения в мозге и теле, которые отличаются от других психических расстройств, таких как депрессия. Лица с диагнозом ПТСР более активно реагируют на тест подавления дексаметазона, чем люди с диагнозом клинической депрессии. Большинство людей с ПТСР проявляют низкую секрецию кортизола и высокую секрецию катехоламинов в моче [7] Высокий уровень катехоламина в мозге [8] и концентрации кортикотропин-высвобождающего фактора (CRF) являются высокими. [1] [2] Эти данные свидетельствуют об аномалии в оси гипоталамо-гипофизарно-надпочечниковой системы (HPA).
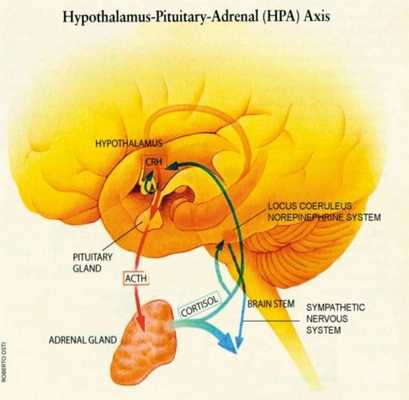
Было показано, что поддержание страха включает ось HPA и связи между лимбической системой и лобной корой. Ось HPA, которая координирует гормональный ответ на стресс, [3] который активирует LC-норадренергическую систему, связана с чрезмерной консолидацией воспоминаний, которые возникают после травмы. [4] Эта чрезмерная консолидация повышает вероятность развития ПТСР. Амигдала отвечает за обнаружение угроз и обусловленные и безусловные реакции страха, которые возникают как ответ на угрозу. [7]
Исследования показывают, что люди, страдающие ПТСР, имеют хронически низкие уровни серотонина, что способствует обычно ассоциированным поведенческим симптомам, таким как беспокойство, раздражительность, агрессия, суицидальность и импульсивность. Серотонин также способствует стабилизации продуцирования глюкокортикоидов.
Уровни допамина у человека с ПТСР могут способствовать развитию симптомов. Низкий уровень допамина может способствовать ангедонии, апатии, ухудшению внимания и моторному дефициту. Повышенные уровни допамина могут вызывать психоз, ажитацию и беспокойство. [9]
В нескольких исследованиях были описаны повышенные концентрации трийодтиронина тиреоидного гормона в ПТСР. [9] Это может способствовать повышению чувствительности к катехоламинам и другим медиаторам стресса.
Области головного мозга, связанные со стрессом и посттравматическим стрессовым расстройством — префронтальная кора, амигдала и гиппокамп. У пациентов с ПТСР снижается активность головного мозга в дорcальной и ростральной передних конусах коры и вентромедиальной префронтальной коре — областях, связанных с опытом и регуляцией эмоций. [5]
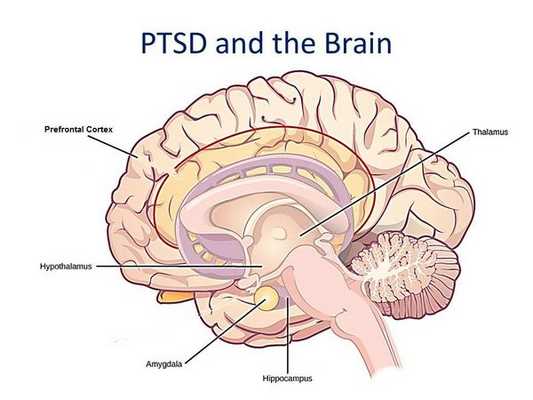
Амигдала активно участвует в формировании эмоциональных воспоминаний, особенно воспоминаний, связанных со страхом. Во время сильного стресса активность гиппокампа, который связан с размещением воспоминаний в правильном контексте пространства и времени, подавляется. Согласно одной теории, это подавление может быть причиной воспоминаний, которые могут повлиять на людей с ПТСР. Когда кто-то с ПТСР подвергается стимулам, подобным травматическому событию, организм воспринимает событие как происходящее снова, потому что память никогда не записывалась должным образом. [6] [7]
Классификация и стадии развития посттравматического стрессового расстройства
Посттравматическое стрессовое расстройство классифицируется как тревожное расстройство, характеризующееся аверсивными переживаниями тревоги, поведением и физиологическими реакциями, которые возникают после контакта с психологически травматическим событием (иногда через несколько месяцев после). Его функции сохраняются более 30 дней, что отличает его от более короткого острого стрессового расстройства и разрушает все аспекты жизни.
Оно имеет три подформы:
- острая;
- хроническая;
- отсроченная.
Диагностические критерии для ПТСР в соответствии с Диагностическим и статистическим руководством по психическим расстройствам можно обобщить как:
A. Воздействие травматического события;
B. Постоянное переосмысление;
C. Постоянное избегание стимулов, связанных с травмой;
D. Стойкие симптомы повышенного возбуждения;
E. Продолжительность симптомов более 1 месяца;
F. Значительное ухудшение в социальных, профессиональных или других важных областях функционирования.
Примечательно, что критерий A («стресс») состоит из двух частей, оба из которых должны применяться для диагностики ПТСР. Первый (A1) требует, чтобы «лицо испытало, засвидетельствовало или столкнулось с событием или событиями, которые связаны с фактической или угрозой смерти или серьезной травмы, или угрозой физической неприкосновенности себя или других». Второй (A2) требует, чтобы «ответ человека сопровождался сильным страхом, беспомощностью или ужасом».
Осложнения посттравматического стрессового расстройства
Наличие ПТСР может увеличить риск других проблем психического здоровья, таких как:
- депрессия и тревога;
- употребление наркотиков или алкоголя;
- расстройства пищевого поведения;
- суицидальные мысли и действия.
Диагностика посттравматического стрессового расстройства
Когда следует обратиться к врачу
К психотерапевту нужно обратиться после пережитого травматического опыта и стрессовых ситуаций, таких как насилие, катастрофы и другие угрозы жизни.
Для скрининга взрослых используется ряд скрининговых инструментов, таких как шкала PTSD, установленная клиницистами. [12] Существует также несколько инструментов скрининга и оценки для использования с детьми и подростками. К ним относятся шкала симптомов детской ПТСР (CPSS). [17] [18]
Международная классификация болезней и связанных с этим проблем здравоохранения 10 (МКБ-10) классифицирует ПТСР в разделе «Реакция на тяжелые стрессы и расстройства адаптации». [14] Критерии МКБ-10 для ПТСР включают повторное переживание, избегание и либо повышенную реактивность или неспособность вспомнить некоторые детали, связанные с событием. [14]
Диагноз ПТСР требует, чтобы человек подвергался воздействию чрезмерного стресса, например, угрожающего жизни. Любой стресс-фактор может привести к диагнозу расстройства адаптации, и он является подходящим диагнозом для стресса и симптома, который не соответствует критериям для ПТСР. Дифференциальными диагнозами являются шизофрения или другие расстройства с психотическими особенностями, такими как психотические расстройства из-за общего состояния здоровья. Наркотические психотические расстройства можно рассматривать, если речь идет о злоупотреблении психоактивными веществами. [17]
Лечение посттравматического стрессового расстройства
Когнитивно-поведенческая терапия
Этот вид терапии направлен на изменение моделей мышления и поведения, ответственных за негативные эмоции. Было доказано, что КПТ является эффективным средством лечения ПТСР. [15] С помощью этого вида терапии люди учатся идентифицировать мысли, которые вызывают у них страх или расстройство, и заменять их менее тревожными мыслями. Цель состоит в том, чтобы понять, как определенные мысли о событиях вызывают стресс, связанный с ПТСР. [13] [16]
Медикаментозное лечение
Хотя многие лекарства не имеют достаточных доказательств в поддержку их использования, было показано, что три (флуоксетин, пароксетин и венлафаксин) имеют небольшое преимущество перед плацебо. [12] Со многими лекарствами остаточные симптомы ПТСР после лечения являются правилом, а не исключением. [16]
Селективные ингибиторы обратного захвата серотонина (СИОЗС) и ингибиторы обратного захвата серотонина-норэпинефрина (SNRI) могут иметь некоторую пользу при симптомах ПТСР. [12] [16] Трициклические антидепрессанты одинаково эффективны. Данные свидетельствуют о небольшом или умеренном улучшении с помощью сертралина, флуоксетина, пароксетина и венлафаксина. [12] Таким образом, эти четыре препарата считаются препаратами первой линии для ПТСР.
Бензодиазепины не рекомендуются для лечения ПТСР из-за отсутствия доказательств пользы и риска ухудшения симптомов ПТСР. Некоторые авторы считают, что использование бензодиазепинов противопоказано для острого стресса, так как эта группа препаратов способствует диссоциации. Тем не менее, некоторые используют бензодиазепины с осторожностью при краткосрочном беспокойстве и бессоннице. Хотя бензодиазепины могут облегчить острое беспокойство, нет убедительных доказательств того, что они могут остановить развитие ПТСР и могут фактически увеличить риск развития ПТСР в 2-5 раз. [11] Недостатки включают риск развития зависимости от бензодиазепинов и синдром отмены. Кроме того, люди с ПТСР (даже те, у кого нет в анамнезе злоупотребления алкоголем или наркотиками) подвергаются повышенному риску злоупотребления бензодиазепинами. Бензодиазепины следует считать относительно противопоказанными до тех пор, пока не будут исчерпаны все другие варианты лечения. [9]
Глюкокортикоиды могут быть полезны в краткосрочной терапии для защиты от нейродегенерации, вызванной расширенной стресс-реакцией, которая характеризует ПТСР, но долгосрочное использование может усугубить нейродегенерацию.
Физическая активность
Физическая активность может влиять на психологическое состояние и физическое здоровье. Многие исследователи рекомендует умеренные упражнения как способ отвлечься от тревожных эмоций, повысить самооценку и обрести чувство контроля над собой.
Игровая терапия для детей
Считается, что игра помогает детям связывать свои внутренние мысли с внешним миром, связывая реальные переживания с абстрактным мышлением. Повторяющаяся игра также может быть одним из способов, когда ребенок переживает травматические события, и это может быть симптомом травмы у ребенка или молодого человека. [8]
Прогноз. Профилактика
Профилактика особенно эффективна при ранних симптомах. Получение своевременной помощи и поддержки может помешать нормальным стрессовым реакциям ухудшаться и развиваться в ПТСР. В качестве мер профилактики можно назвать поддержку близких и обращение к квалифицированным специалистам для краткого курса психотерапии. Некоторым людям также может быть полезно обратиться к их религиозному сообществу.
Гидроторакс
Гидроторакс – это синдром плеврального выпота, обусловленный накоплением жидкости невоспалительного происхождения (транссудата). Сопровождается тяжестью в груди, одышкой, цианотичным оттенком кожи, снижением толерантности к нагрузкам. Возможно сочетание с гидроперикардом, асцитом. Гидроторакс диагностируется по данным эхографии плевральных полостей, рентгеноскопии легких, диагностической пункции. Лечение подразумевает эвакуацию плеврального выпота на фоне диеты, медикаментозной патогенетической терапии или хирургического лечения основного заболевания.
МКБ-10
Общие сведения
Термин «гидроторакс» состоит из двух греческих корней: «hydor» – вода, «thorax» ‒ грудная клетка и в переводе буквально означает «грудная водянка». В отличие от плеврита, при котором выпот имеет воспалительное происхождение (экссудат), при гидротораксе в полости плевры скапливается невоспалительная жидкость (транссудат). Плевральные выпоты различного генеза диагностируются у 5-10% пациентов терапевтических стационаров. Около 30-40% из них приходится на кардиогенный гидроторакс.
Причины гидроторакса
Образование плеврального транссудата всегда вторично по отношению к основному заболеванию. В большинстве случаев гидроторакс сопутствует декомпенсированной сердечно-сосудистой патологии, реже – болезням печени, почек, эндокринной системы, средостения. В числе основных этиофакторов выступают:
- Хроническая сердечная недостаточность.Правожелудочковая СН может быть связана с ишемической болезнью, пороками сердца, констриктивным перикардитом, миокардитами, ХОБЛ. Накопление транссудата в межплевральном пространстве происходит по причине венозного застоя в большом круге кровообращения (БКК).
- Нефротический синдром. Является следствием гломерулонефритов, амилоидоза почек, коллагенозов, токсической нефропатии и др. На фоне гипопротеинемии и гипоальбуминемии развиваются генерализованные отеки, гидроперикард, гидроторакс, асцит. Аналогичный механизм образования плеврального выпота характерен для алиментарной дистрофии.
- Цирроз печени. Гидроторакс развивается у 5-10% больных в терминальной фазе цирроза печени. Он обусловлен гипоальбуминемией, портальной гипертензией, сопутствующим асцитом.
- Перитонеальный диализ. При проведении данной процедуры гидроторакс возникает вследствие перемещения диализирующего раствора из брюшной полости в плевральную. При этом 90% случаев приходится на правосторонний гидроторакс.
- Опухоли.Новообразования средостения, сдавливающие лимфатические и венозные магистрали, способствуют развитию синдрома ВПВ, гидроторакса. Среди неоплазий средостения лидируют тератомы, лимфомы, тимомы, дермоидные кисты. Полисерозит, включающий плевральный выпот, возникает у пациенток с синдромом Мейгса.
- Микседема. Механизм образования транссудата при тяжелом гипотиреозе неизвестен. Предполагается, что это связано с застоем лимфы ввиду низкого содержания тиреоидных гормонов.
- ТЭЛА. При тромбоэмболии легочной артерии выпот может иметь как характер транссудата, так и экссудата. Первый характерен для острого легочного сердца, второй – для инфаркта легкого.
Патогенез
Механизмы накопления плеврального транссудата могут быть различными. Застойные выпоты образуются в результате повышение гидростатического давления в системном круге кровообращения. Данный механизм реализуется при неэффективной сердечной деятельности ‒ правожелудочковой или бивентрикулярной недостаточности. Венозный застой создает условия для увеличения продукции и снижения резорбции транссудата. Более чем у 80% пациентов с ХСН выпот имеет двустороннюю локализацию. Транссудат чаще серозный, реже – серозно-геморрагический.
Диспротеинемический гидроторакс формируется при почечной, печеночной, белково-энергетической недостаточности. Вследствие гипоальбуминемии снижается онкотическое давление плазмы, происходит транссудация жидкости из сосудистого русла в полости тела и межтканевые пространства. При нефротическом синдроме выпот чаще двусторонний.
Гидроторакс при перитонеальном диализе, цирротическом асците развивается как следствие прямого движения жидкости из брюшной полости через щелевые пространства диафрагмы в грудную полость. Этому способствует ряд факторов: повышение внутрибрюшного давления, градиент давления между брюшной и плевральной полостями, снижение онкотического давления. Печеночный гидроторакс в 85% случаев имеет правостороннюю локализацию, в 13% ‒ левостороннюю, у 2% больных – билатеральную. Гидроторакс при неоплазиях средостения связан с сосудистой компрессией, вызывающей локальное нарушение лимфо- и кровооттока.
Классификация
По локализации плевральные выпоты делятся на односторонние (право- и левосторонние) и двусторонние (билатеральные). Двусторонние выпоты могут быть симметричными и асимметричными. С учетом количества транссудата различают гидроторакс:
- осумкованный;
- частичный;
- тотальный.
Симптомы гидроторакса
Клиника развивается постепенно или относительно быстро в зависимости от скорости накопления транссудата в грудной полости. Наиболее характерным признаком гидроторакса служит нарастающая одышка: сначала она появляется только при физической активности, затем становится постоянной и беспокоит в покое. Иногда возникает сухой кашель, набухают шейные вены. Возможно появление периферических отеков, асцита, гидроперикарда, анасарки.
Отмечается диффузный цианоз, акроцианоз. Боль в груди на стороне гидроторакса не является постоянным признаком, появляется, главным образом, при увеличении объема жидкости и в стадии рассасывания. Может иметь место сглаженность или выбухание межреберных промежутков на стороне поражения. Больные отмечают, что им легче лежать на больном боку или находиться в полусидячем положении. При остром напряженном гидротораксе развивается выраженная дыхательная недостаточность, артериальная гипотензия. Лихорадка для неосложненного гидроторакса не характерна.
Осложнения
У пациентов с печеночным гидротораксом может возникнуть перитонит, служащий источником вторичного инфицирования плеврального выпота, или спонтанная бактериальная эмпиема плевры. Заподозрить данные состояния следует при наличии у больного с циррозом и плевральным выпотом лихорадки с ознобом, боли в грудной и брюшной полости. Персистирующий и прогрессирующий нефротический синдром в течение 3-10 лет приводит к ХПН.
Массивный или стремительно нарастающий гидроторакс может стать причиной коллабирования легкого, тяжелых дыхательных расстройств и летального исхода. Гидроторакс всегда указывает на декомпенсацию основного заболевания и может служить предиктором его неблагоприятного течения.
Диагностика
На наличие выпота указывают данные физикального осмотра и текущие жалобы пациента. Первичный осмотр проводится врачом-терапевтом или пульмонологом, дальнейшее ведение больных осуществляется профильным специалистом: кардиологом, гепатологом, нефрологом, эндокринологом.
Характерными объективными признаками являются тахипноэ, асимметрия грудной клетки, ограничение подвижности пораженной стороны при дыхании. Над местом скопления жидкости отмечается тупой перкуторный звук, дыхание ослаблено или не выслушивается. Для подтверждения гидроторакса применяется следующий диагностический алгоритм:
- УЗИ плевральных полостей. Сонография позволяет выявить наличие даже минимального объема выпота в грудной полости, с высокой точностью определить его количество. Кроме этого, ультразвук используется для постановки метки и контроля при проведении плевральной пункции.
- Рентген легких. Рентгенологическим признаком плеврального выпота служит гомогенное затемнение легочных полей с косой верхней границей жидкости. При наличии одностороннего гидроторакса тень средостения смещается в здоровую сторону. Для исключения изменений в легких, плевре, средостении показана МСКТ грудной клетки.
- Диагностическая пункция.Плевральная пункция преследует двоякую цель: получение выпота для его дальнейшего анализа и удаление избыточной жидкости из плевральной полости с целью уменьшению дыхательной дисфункции. Плевральный выпот подлежит микроскопическому, цитологическому, биохимическому, бактериологическому исследованию.
- Дополнительные исследования. Для поиска причины гидроторакса целесообразно выполнение УЗИ органов брюшной полости и почек, средостения, щитовидной железы. При подозрении на ХСН проводится ЭхоКС, электрокардиография. Из методов лабораторной диагностики могут быть показаны общий анализ мочи, биохимия крови (КЩС, альбумин, электролиты, печеночные ферменты, креатинин, мочевина и др.), гормональные исследования (тиреодный профиль).
Дифференциальная диагностика
При получении данных за наличие плеврального выпота важно дифференцировать его характер (транссудат или экссудат) и исключить другие похожие состояния:
Для этого в первую очередь необходимо определить причину появления патологического содержимого (травма, инфекция, опухолевый процесс и пр.).
Лечение гидроторакса
Консервативное лечение
Основные принципы терапии – устранение плеврального выпота и коррекция первопричины патологического состояния. С целью уменьшения дыхательных расстройств проводят разгрузочные пункции или постоянное дренирование плевральной полости. Дальнейшее лечение подбирается с учетом основного заболевания.
Во всех случаях рекомендована лечебная диета (стол №7, №10). Из рациона исключают соль, ограничивают потребление жидкости и животного белка, обогащают диету калийсодержащими продуктами (сухофруктами, овощами). Устраивают специальные разгрузочные дни.
При ХСН основной задачей служит уменьшение нагрузки на сердце и нормализация сократительной функции, в связи с чем применяются диуретики, сердечные гликозиды. При печеночном гидротораксе рекомендуются гепатопротекторы, превентивная антибиотикотерапия цефалоспоринами 3-го поколения.
Терапия нефротического синдрома требует назначения иммуносупрессантов, диуретиков, антикоагулянтов, гипотензивных средств, внутривенных инфузий альбумина. При микседеме проводят заместительную терапию гормонами щитовидной железы.
Хирургические методы
При наличии цирротического асцита наряду с торакоцентезом выполняется лапароцентез. Для нормализации портального кровообращения проводится трансъюгулярное внутрипеченочное портосистемное шунтирование. Наиболее радикальным методом лечения цирроза является трансплантация печени. При неосуществимости радикальной хирургической тактики прибегают к торакоскопическому закрытию дефектов диафрагмы и плевродезу. Опухоли средостения удаляют с помощью видеоторакоскопии или открытым способом.
Прогноз и профилактика
Гидроторакс купируется при достижении компенсации основной патологии. Для этого необходимо проведение полного курса стационарного лечения, последующее соблюдение всех врачебных рекомендаций, отказ от вредных привычек. При прогрессировании органной недостаточности прогноз неблагоприятный. Профилактика гидроторакса заключается в недопущении критического снижения функции сердца печени, почек, ЩЖ, регулярном прохождении диспансеризации.
2. Гидроторакс у больных циррозом печени (печеночный гидроторакс)/ Чуклин С.Н.// Медицина и фармация. Гастроэнтерология. – 2007 (226).
3. Синдром плеврального выпота: дифференциальная диагностика и лечебная тактика/ Ильницкий Р.И., Сахарчук И.И., Дудка П.Ф.// Украинской пульмонологический журнал. – 2004. – №3.
4. Клинико-рентгенологические синдромы поражения дыхательной системы/ Рябова Л. В., Колядич М. И.; под ред. И.И. Шапошника. — 2015.
Пневмоторакс
Пневмоторакс (греч. pnéuma —воздух, thorax — грудная клетка) – скопление газа в плевральной полости, ведущее к спадению ткани легкого, смещению средостения в здоровую сторону, сдавлению кровеносных сосудов средостения, опущению купола диафрагмы, что, в конечном итоге вызывает расстройство функции дыхания и кровообращения. При пневмотораксе воздух может проникать между листками висцеральной и париетальной плевры через любой дефект на поверхности легкого или в грудной клетке. Проникающий в полость плевры воздух вызывает повышение внутриплеврального давления (в норме оно ниже, чем атмосферное) и приводит к спадению части или целого легкого (частичному или полному коллапсу легкого).
Причины пневмоторакса
В основе механизма развития пневмоторакса лежат две группы причин:
- закрытые травмы грудной клетки, сопровождающиеся повреждением легкого отломками ребер;
- открытые травмы грудной клетки (проникающие ранения);
- ятрогенные повреждения (как осложнение лечебных или диагностических манипуляций - повреждение легкого при постановке подключичного катетера, межреберной блокаде нерва, пункции плевральной полости);
- искусственно вызванный пневмоторакс - искусственный пневмоторакс накладывается с целью лечения туберкулеза легких, с целью диагностики — при проведении торакоскопии.
2. Заболевания легких и органов грудной полости:
- неспецифического характера – вследствие разрыва воздушных кист при буллезной болезни (эмфиземе) легких, прорыва абсцесса легкого в полость плевры (пиопневмоторакс), спонтанного разрыва пищевода;
- специфического характера - пневмоторакс вследствие разрыва каверн, прорыва казеозных очагов при туберкулезе.
Классификация пневмоторакса
Предложены несколько видов классификаций пневмоторакса по ведущему фактору.
По происхождению
Травматический пневмоторакс возникает в результате закрытых (без повреждения целостности кожных покровов) или открытых (огнестрельных, ножевых) травм грудной клетки, ведущих к разрыву легкого.
- 2. Спонтанный.
- первичный (или идиопатический)
- вторичный (симптоматический)
- рецидивирующий
Спонтанный пневмоторакс возникает внезапно в результате самопроизвольного нарушения целостности ткани легкого. Чаще спонтанный пневмоторакс встречается у мужчин в возрасте от 20 до 40 лет. Спонтанный пневмотракс может быть первичным, вторичным и рецидивирующим. Первичный пневмоторакс развивается, как правило, в результате буллезной болезни легких, врожденной слабости плевры, которая может легко разрываться при смехе, сильном кашле, физическом усилии, глубоком дыхании. Также к развитию идиопатического пневмоторакса может приводить ныряние, глубокое погружение в воду, полет в самолете на большой высоте.
Вторичный пневмоторакс возникает вследствие деструкции ткани легкого при тяжелых патологических процессах (абсцессе, гангрене легкого, прорыве туберкулезных каверн и др.).
В случае повторного возникновения говорят о рецидивирующем спонтанном пневмотораксе.
При искусственном пневмотораксе воздух специально вводится в плевральную полость для лечебно-диагностических целей.
По объему содержащегося в плевральной полости воздуха и степени спадения легкого
- Ограниченный (парциальный, частичный).
- Полный (тотальный).
Ограниченный пневмоторакс характеризуется неполным спадением легкого, тотальный – полным поджатием.
По распространению
При одностороннем пневмотораксе происходит частичное либо полное спадение правого или левого легкого, при двустороннем – поджатие обоих легких. Развитие тотального двустороннего пневмоторакса вызывает критическое нарушение дыхательной функции и может привести к гибели пациента в короткие сроки.
По наличию осложнений
- Осложненный (плевритом, кровотечением, медиастинальной и подкожной эмфиземой).
- Неосложненный.
- Закрытый.
- Открытый.
- Напряженный (клапанный).
При напряженном пневмотораксе формируется клапанная структура, пропускающая воздух в плевральную полость в момент вдоха и препятствующая его выходу в окружающую среду на выдохе, при этом объем воздуха в полости плевры постепенно нарастает. Клапанный пневмоторакс характеризуется следующими признаками: положительным внутриплевральным давлением (больше атмосферного), приводящим к выключению легкого из дыхания; раздражением нервных окончаний плевры, вызывающим развитие плевропульмонального шока; стойким смещением органов средостения, ведущим к нарушению их функции и сдавлению крупных сосудов; острой дыхательной недостаточностью.
Клиника пневмоторакса
Выраженность симптомов пневмоторакса зависит от причины заболевания и степени сдавления легкого.
Пациент с открытым пневмотораксом принимает вынужденное положение, лежа на поврежденной стороне и плотно зажимая рану. Воздух засасывается в рану с шумом, из раны выделяется пенистая кровь с примесью воздуха, экскурсия грудной клетки асимметрична (пораженная сторона отстает при дыхании).
Развитие спонтанного пневмоторакса обычно острое: после приступа кашля, физического усилия либо без всяких видимых причин. При типичном начале пневмоторакса появляется пронзительная колющая боль на стороне пораженного легкого, иррадиирующая в руку, шею, за грудину. Боль усиливается при кашле, дыхании, малейшем движении. Нередко боль вызывает у пациента панический страх смерти. Болевой синдром при пневмотораксе сопровождается одышкой, степень выраженности которой зависит от объема спадения легкого (от учащенного дыхания до выраженной дыхательной недостаточности). Появляется бледность или цианоз лица, иногда - сухой кашель.
Спустя несколько часов интенсивность боли и одышки ослабевают: боль беспокоит в момент глубокого вдоха, одышка проявляется при физическом усилии. Возможно развитие подкожной или медиастинальной эмфиземы – выход воздуха в подкожную клетчатку лица, шеи, грудной клетки или средостения, сопровождающийся вздутием и характерным хрустом при пальпации. Аускультативно на стороне пневмоторакса дыхание ослаблено или не выслушивается.
Примерно в четверти случаев спонтанный пневмоторакс имеет атипичное начало и развиваться исподволь. Боль и одышка незначительные, по мере адаптации пациента к новым условиям дыхания становятся практически незаметными. Атипичная форма течения характерна для ограниченного пневмоторакса, при незначительном количестве воздуха в полости плевры.
Отчетливо клинические признаки пневмоторакса определяются при спадении легкого более, чем на 30-40% . Спустя 4-6 часов после развития спонтанного пневмоторакса присоединяется воспалительная реакция со стороны плевры. Через несколько суток плевральные листки утолщаются за счет фибриновых наложений и отека, что приводит впоследствии к формированию плевральные сращений, затрудняющих расправление легочной ткани.
Осложнения пневмоторакса
Осложненное течение пневмоторакса встречается у 50% пациентов. Наиболее частыми осложнениями пневмоторакса являются:
При спонтанном и особенно клапанном пневмотораксе может наблюдаться подкожная и медиастинальная эмфизема. Спонтанный пневмоторакс протекает с рецидивами почти у половины пациентов.
Диагностика пневмоторакса
Уже при осмотре пациента выявляются характерные признаки пневмоторакса:
- пациент принимает вынужденное сидячее или полусидячее положение;
- кожные покровы покрыты холодным потом, одышка, цианоз;
- расширение межреберных промежутков и грудной клетки, ограничение экскурсии грудной клетки на пораженной стороне;
- снижение артериального давления, тахикардия, смещение границ сердца в здоровую сторону.
Специфические лабораторные изменения при пневмотораксе не определяются. Окончательное подтверждение диагноза происходит после проведения рентгенологического исследования. При рентгенографии легких на стороне пневмоторакса определяется зона просветления, лишенная легочного рисунка на периферии и отделенная четкой границей от спавшегося легкого; смещение органов средостения в здоровую сторону, а купола диафрагмы книзу. При поведении диагностической плевральной пункции получается воздух, давление в полости плевры колеблется в пределах нуля.

Лечение пневмоторакса
Первая помощь
Пневмоторакс является неотложным состоянием, требующим немедленной медицинской помощи. Любой человек должен быть готов оказать экстренную помощь пациенту с пневмотораксом: успокоить, обеспечить достаточный доступ кислорода, немедленно вызвать врача.
При открытом пневмотораксе первая помощь состоит в наложении окклюзионной повязки, герметично закрывающей дефект в стенке грудной клетки. Не пропускающую воздух повязку можно сделать из целлофана или полиэтилена, а также толстого ватно-марлевого слоя. При наличии клапанного пневмоторакса необходимо срочное проведение плевральной пункции с целью удаления свободного газа, расправления легкого и устранения смещения органов средостения.
Квалифицированная помощь
Пациенты с пневмотораксом госпитализируются в хирургический стационар (по возможности в специализированные отделения пульмонологии). Врачебная помощь при пневмотораксе состоит в проведении пункции плевральной полости, эвакуации воздуха и восстановлении в полости плевры отрицательного давления.
При закрытом пневмотораксе проводится аспирация воздуха через пункционную систему (длинную иглу с присоединенной трубкой) в условиях малой операционной с соблюдением асептики. Плевральная пункция при пневмотораксе проводится на стороне повреждения во втором межреберье по среднеключичной линии, по верхнему краю низлежащего ребра. При тотальном пневмотораксе во избежание быстрого расправления легкого и шоковой реакции пациента, а также при дефектах легочной ткани, в плевральную полость устанавливается дренаж с последующей пассивной аспирацией воздуха по Бюлау, либо активной аспирацией посредством электровакуумного аппарата.
Лечение открытого пневмоторакса начинается с его перевода в закрытый путем ушивания дефекта и прекращения поступления воздуха в полость плевры. В дальнейшем проводятся те же мероприятия, что и при закрытом пневмотораксе. Клапанный пневмоторакс с целью понижения внутриплеврального давления сначала превращают в открытый путем пункции толстой иглой, затем проводят его хирургическое лечение.
Важной составляющей лечения пневмоторакса является адекватное обезболивание как в период спадения легкого, так и в период его расправления. Для этого используют шейные вагосимпатические блокады. С целью профилактики рецидивов пневмоторакса проводят плевродез тальком, нитратом серебра, раствором глюкозы или другими склерозирующими препаратами, искусственно вызывая спаечный процесс в плевральной полости. При рецидивирующем спонтанном пневмотораксе, вызванном буллезной эмфиземой, показано хирургическое лечение (удаление воздушных кист).
При неосложненных формах спонтанного пневмоторакса исход благоприятный, однако, возможны частые рецидивы заболевания при наличии патологии легких.
Специфических методов профилактики пневмоторакса не существует. Рекомендуется проведение своевременных лечебно-диагностических мероприятий при заболеваниях легких. Пациентам, перенесшим пневмоторакс, рекомендуется избегать физических нагрузок, обследоваться на ХНЗЛ и туберкулез. Профилактика рецидивирующего пневмоторакса состоит в хирургическом удалении источника заболевания.
2. Спонтанный пневмоторакс: причины его возникновения и лечение/ Фунлоэр И.С., Б.К. Жынжыров, М.А. Ашимов// Вестник КРСУ – 2016 – Т. 16, No11.
3. О спонтанном пневмотораксе/ Ясногородский О.О., Качикин А.С., Винарская В.А., Талдыкин И.М., Кернер Д.В.// Русский медицинский журнал. – 2014 - №13.
4. Спонтанный пневмоторакс: хирургическая тактика в современных условиях: Автореферат диссертации/ Письменный А.К. – 2002.
Спонтанный пневмоторакс
Спонтанный пневмоторакс – это патологическое состояние, характеризующееся внезапным нарушением целостности висцеральной плевры и поступлением воздуха из легочной ткани в плевральную полость. Развитие спонтанного пневмоторакса сопровождается остро возникающей болью в грудной клетке, одышкой, тахикардией, бледностью кожных покровов, акроцианозом, подкожной эмфиземой, стремлением пациента принять вынужденное положение. С целью первичной диагностики спонтанного пневмоторакса проводится рентгенография легких и диагностическая плевральная пункция; для установления причин заболевания требуется углубленное обследование (КТ, МРТ, торакоскопия). Лечение спонтанного пневмоторакса включает дренирование плевральной полости с активной или пассивной эвакуацией воздуха, видеоторакоскопические или открытые вмешательства (плевродез, удаление булл, резекцию легкого, пульмонэктомию и др.)
Под спонтанным пневмотораксом в клинической пульмонологии понимают идиопатический, самопроизвольный пневмоторакс, не связанный с травмой или ятрогенными лечебно-диагностическими вмешательствами. Спонтанный пневмоторакс статистически чаще развивается у мужчин и преобладает среди лиц трудоспособного возраста (20-40 лет), что предопределяет не только медицинскую, но и социальную значимость проблемы.
Если при травматическом и ятрогенном пневмотораксе четко прослеживается причинно-следственная связь между заболеванием и внешним воздействием (травмой грудной клетки, пункцией плевральной полости, катетеризацией центральных вен, торакоцентезом, биопсией плевры, баротравмой и др.), то в случае спонтанного пневмоторакса такая обусловленность отсутствует. Поэтому выбор адекватной диагностической и лечебной тактики является предметом повышенного внимания пульмонологов, торакальных хирургов, фтизиатров.
Причины
Первичный спонтанный пневмоторакс развивается у лиц, не имеющих клинически диагностированной патологии легких. Однако при проведении диагностической видеоторакоскопии или торакотомии у данного контингента больных в 75-100% случаев выявляются субплеврально расположенные эмфизематозные буллы. Отмечена взаимосвязь между частотой спонтанного пневмоторакса и конституциональным типом пациентов: заболевание чаще возникает у худых высоких молодых людей. Курение увеличивает риски развития спонтанного пневмоторакса до 20 раз.
Вторичный спонтанный пневмоторакс может развиваться на фоне широкого круга патологий:
- заболеваний легких (ХОБЛ, муковисцидоза, бронхиальной астмы)
- инфекций дыхательных путей (пневмоцистной пневмонии, абсцедирующей пневмонии, туберкулеза). В случае прорыва в плевральную полость абсцесса легкого развивается пиопневмоторакс.
- интерстициальных болезней легких (саркоидоза Бека, пневмосклероза, лимфангиолейомиоматоза, гранулематоза Вегенера), системных болезней (ревматоидного артрита, склеродермии, синдрома Марфана, болезни Бехтерева, дерматомиозита и полимиозита)
- злокачественных новообразований (саркомы, рака легких).
К относительно редким формам спонтанного пневмоторакса относят менструальный и неонатальный пневмоторакс. Менструальный пневмоторакс этиологически связан с грудным эндометриозом и развивается у молодых женщин в первые двое суток от начала менструации. Вероятность рецидива менструального пневмоторакса, даже на фоне консервативной терапии эндометриоза, составляет около 50%, поэтому сразу после установления диагноза с целью предотвращения повторных эпизодов спонтанного пневмоторакса может выполняться плевродез.
Неонатальный пневмоторакс – спонтанный пневмоторакс новорожденных встречается у 1-2% детей, в 2 раза чаще у мальчиков. Патология может быть связана с проблемами расправления легкого, респираторным дистресс-синдромом, разрывом ткани легкого при проведении ИВЛ, пороками развития легких (кистами, буллами).
Степень выраженности структурных изменений зависит от времени, прошедшего с момента возникновения спонтанного пневмоторакса, наличия исходных патологических нарушений в легком и висцеральной плевре, динамики воспалительного процесса в плевральной полости.
Воспалительная реакция развивается в полости плевры через 4-6 часов после эпизода спонтанного пневмоторакса. Она характеризуется гиперемией, инъекцией сосудов плевры, образованием незначительного количества серозного экссудата. В течение 2-5 суток нарастает отечность плевры, особенно на участках ее контакта с проникшим воздухом, увеличивается количество выпота, происходит выпадение фибрина на поверхность плевры.
Прогрессирование воспалительного процесса сопровождается разрастанием грануляций, фиброзной трансформацией выпавшего фибрина. Спавшееся легкое фиксируется в поджатом состоянии и становится неспособным к расправлению. В случае присоединения гемоторакса или инфекции со временем развивается эмпиема плевры; возможно образование бронхоплеврального свища, поддерживающего течение хронической эмпиемы плевры.
По этиологическому принципу различают первичный и вторичный спонтанный пневмоторакс. О первичном спонтанном пневмотораксе говорят при отсутствии данных за клинически значимую легочную патологию. Возникновение вторичного спонтанного пневмоторакса происходит на фоне сопутствующих легочных заболеваний.
В зависимости от степени коллабирования легкого выделяют:
- частичный (малый, средний). При малом спонтанном пневмотораксе происходит спадение легкого на 1/3 от первоначального объема, при среднем – на 1/2.
- тотальный. При тотальном пневмотораксе легкое спадается более чем на половину.
По степени компенсации дыхательных и гемодинамических расстройств, сопровождающих спонтанный пневмоторакс, определены три фазы патологических изменений: фаза стойкой компенсации, фаза неустойчивой компенсации и фаза декомпенсации (недостаточной компенсации).
- Фаза стойкой компенсации наблюдается при спонтанном пневмотораксе малого и среднего объема; она характеризуется отсутствием признаков дыхательной и сердечно-сосудистой недостаточности, ЖЕЛ и МВЛ снижены до 75% от нормы.
- Фазе неустойчивой компенсации соответствует коллабирование легкого более чем на 1/2 объема, развитие тахикардии и одышки при физической нагрузке, значительное уменьшение показателей внешнего дыхания.
- Фаза декомпенсации проявляется одышкой в покое, выраженной тахикардией, микроциркуляторными нарушениями, гипоксемией, уменьшением значений ФВД на 2/3 и более от нормальных значений.
Симптомы спонтанного пневмоторакса
По характеру клинической симптоматики различают типичный вариант спонтанного пневмоторакса и латентный (стертый) вариант. Типичная клиника спонтанного пневмоторакса может сопровождаться умеренными или бурными проявлениями.
В большинстве случаев первичный спонтанный пневмоторакс развивается внезапно, среди полного здоровья. Уже в первые минуты заболевания отмечаются острые колющие или сжимающие боли в соответствующей половине груди, остро возникшая одышка. Выраженность боли варьирует от слабо интенсивной до очень сильной. Усиление болей происходит при попытке глубокого вдоха, кашле. Болевые ощущения распространяются на шею, плечо, руку, область живота или поясницы.
В течение 24 часов болевой синдром уменьшается или полностью исчезает, даже в том случае, если спонтанный пневмоторакс не разрешается. Ощущения дыхательного дискомфорта и нехватки воздуха возникают только при физической нагрузке.
При бурных клинических проявлениях спонтанного пневмоторакса болевой приступ и одышка выражены крайне резко. Могут возникать кратковременные обморочные состояния, бледность кожи, акроцианоз, тахикардия, чувство страха и тревоги. Пациенты щадят себя: ограничивают движения, принимают положение полусидя или лежа на больном боку. Нередко развивается и прогрессирующе нарастает подкожная эмфизема, крепитация в области шеи, верхних конечностей, туловища. У пациентов с вторичным спонтанным пневмотораксом, виду ограниченности резервов сердечно-сосудистой системы, заболевание протекает тяжелее.
К осложненным вариантам течения спонтанного пневмоторакса относится развитие напряженного пневмоторакса, гемоторакса, реактивного плеврита, одномоментного двустороннего коллапса легких. Скопление и длительное нахождение инфицированной мокроты в коллабированном легком приводит к развитию вторичных бронхоэктазов, повторных эпизодов аспирационной пневмонии в здоровом легком, абсцессов. Осложнения спонтанного пневмоторакса развиваются в 4-5% случаев, однако они могут представлять угрозу для жизни пациентов.
Осмотр грудной клетки выявляет сглаженность рельефа межреберий, ограничение дыхательной экскурсии на стороне спонтанного пневмоторакса, подкожную эмфизему, набухание и расширение вен шеи. На стороне коллабированного легкого отмечается ослабление голосового дрожания, тимпанит при перкуссии, при аускультации - отсутствие или резкое ослабление дыхательных шумов. Первостепенное значение в диагностике отводится:
- Лучевым методам.Рентгенография и рентгеноскопия грудной клетки позволяют оценить количество воздуха в плевральной полости и степень спадения легкого в зависимости от распространенности спонтанного пневмоторакса. Контрольные рентгеновские исследования проводятся после любых лечебных манипуляций (пункции или дренирования плевральной полости) и позволяют оценить их эффективность. В дальнейшем с помощью КТ высокого разрешения или МРТ легких устанавливается причина спонтанного пневмоторакса.
- Лечебно-диагностической торакоскопии. Высокоинформативным методом, используемым в диагностике спонтанного пневмоторакса, является торакоскопия. В процессе исследования удается выявить субплевральные буллы, опухолевые или туберкулезные изменения на плевре, осуществить биопсию материала для морфологического исследования.
Спонтанный пневмоторакс латентного или стертого течения необходимо дифференцировать от гигантской бронхолегочной кисты и диафрагмальной грыжи. В последнем случае дифдиагностике помогает рентгенография пищевода.

Лечение спонтанного пневмоторакса
Лечебные стандарты требуют как можно более ранней эвакуации скопившегося в полости плевры воздуха и достижения расправления легкого. Общепринятым стандартом является переход от диагностической тактики к лечебной. Таким образом, получение в процессе торакоцентеза воздуха является показанием к дренированию плевральной полости. Плевральный дренаж устанавливается во II межреберье по среднеключичной линии, после чего присоединяется к активной аспирации.
Улучшение проходимости бронхов и эвакуация вязкой мокроты облегчают задачу расправления легкого. С этой целью проводятся лечебные бронхоскопии (бронхоальвеолярный лаваж, трахеальная аспирация), ингаляции с муколитиками и бронхолитиками, дыхательная гимнастика, оксигенотерапия.
Если в течение 4-5 суток не наступает расправления легкого, переходят к хирургической тактике. Она может заключаться в торакоскопической диатермокоагуляции булл и спаек, ликвидации бронхоплевральных свищей, осуществлении химического плевродеза. При рецидивирующем спонтанном пневмотораксе, в зависимости от его причин и также состояния легочной ткани, может быть показана атипичная краевая резекция легкого, лобэктомия или даже пневмонэктомия.
Прогноз
При первичном спонтанном пневмотораксе прогноз благоприятный. Обычно удается достичь расправления легкого минимально инвазивными способами. При вторичном спонтанном пневмотораксе рецидивы заболевания развиваются у 20-50% пациентов, что диктует необходимость устранения первопричины и избрания более активной лечебной тактики. Пациенты, перенесшие спонтанный пневмоторакс, должны находиться под наблюдением торакального хирурга или пульмонолога.
1. Спонтанный пневмоторакс: причина его возникновения и лечение/ Фунлоэр И.С., Жынжыров Б.К., Ашимов М.А.// Вестник КРСУ - 2016 – Т. 16, № 11.
4. Спонтанный пневмоторакс - этиопатогенез, патоморфология (обзор литературы)/ Филатова А.С., Гринберг Л.М.// Уральский медицинский журнал. – 2008 - №13.
Читайте также:
