Случай ветряной оспы у солдата-срочника
Добавил пользователь Skiper Обновлено: 28.01.2026
1 ГБОУ ВПО «Красноярский государственный медицинский университет им. В.Ф. Войно-Ясенецкого» Министерства здравоохранения России
2 КГБОУ «Красноярская межрайонная клиническая больница скорой медицинской помощи имени Н.С. Карповича»
Обследовано 76 больных ветряной оспой в возрасте от 18 до 35 лет. Диагноз был выставлен на основании клинико-эпидемиологических данных. Подавляющее большинство пациентов составляли мужчины 58 человек (76,3 %), женщин среди больных было 18 (23,7 %). Возрастной состав обследуемых: 47 больных (61,8 %) – в возрасте от 18 до 20 лет, 23 больных (30,3 %) – в возрасте от 21 до 30 лет, 6 больных (7,49 %) – от 31 до 35 лет. Ветряная оспа у взрослых чаще протекает в среднетяжелой форме с наличием продрома, обильной экзантемы с пустуляцией, вовлечением в процесс слизистых оболочек, длительным лихорадочным периодом, мононуклеарной реакцией, формированием осложнений у каждого десятого больного. Тяжелое течение, как правило, развивается преимущественно на отягощенном преморбидном фоне.
1. Кускова Т.К. Ветряная оспа / Т.К. Кускова, Е.Г. Белова, Т.Э. Мигманов // Лечащий врач. – 2004. – № 1. – С. 30-34.
3. Современные особенности эпидемического процесса ветряной оспы /Е.М. Воронин, М.В Ермоленко, А.М. Чернова и др. // Эпидемиология и вакцинопрофилактика. – 2010. – № 6 (55). – 17–23c.
4. Случай тяжелого течения ветряной оспы у больного ВИЧ-инфекцией / Е.П. Тихонова, Ю.С. Тихонова, Т.Ю. Кузьмина и др. // Инфекционные болезни. – 2012. – Т. 10, № 3. – С. 100-102.
5. Таточенко В.К. Ветряная оспа – клиническая картина / В.К. Таточенко // Бюл. вакцинация. – 2009. – № 1. – С. 3.
6. Ясинский А.А. Ветряная оспа в Российской Федерации / А.А. Ясинский // Бюл. вакцинация. – 2009. – № 1. – С. 5-6.
7. Brisson M., Edmunds W.J. Epidemiology of Varicella-Zoster Virus in England and Wales // J. Med. Virol. – 2003. – Vol. 70 (Suppl. 1). – Р. 9-14.
Ветряная оспа - одна из наиболее широко распространенных высококонтагиозных инфекций, восприимчивость к которой достигает 95-100 % [1,4,5]. На фоне снижения заболеваемости «управляемыми» инфекциями в структуре инфекционной патологии значимость ветряной оспы повышается. На фоне снижения заболеваемости «управляемыми» инфекциями в структуре инфекционной патологии значимость ветряной оспы повышается.
Даже неосложненное течение ветряной оспы может вызвать определенные страдания у детей и стресс у родителей, поэтому ее нельзя рассматривать как безобидную детскую инфекцию. Риск заболеваемости здоровых лиц в течение жизни составляет 95 % [1,6].
Показатели заболеваемости этой инфекцией в России составляют от 320 до 800 на 100 000 населения, смертность - 1 на 60 000 случаев (1980 - 2014 гг.). Абсолютное число заболеваний - от 500 тыс. до 1150 тыс. случаев в год. Наибольший «вклад» в формирование заболеваемости вносят дети в возрасте от 3 до 6 лет, показатели заболеваемости которых превышают 7000 на 100000 детей данного возраста [2,3,6]. Наиболее тяжелым осложнением ветряной оспы у детей является энцефалит. Несмотря на то, что заболевание в подавляющем большинстве случаев характеризуется доброкачественным течением, высокая интенсивность эпидемического процесса ветряной оспы определяет возникновение значительных экономических потерь, связанных, прежде всего, с временной утратой трудоспособности родителей, ухаживающих за заболевшими детьми. Возникновение вспышек ветряной оспы затрудняет работу детских и образовательных учреждений. На фоне высокой заболеваемости даже редкие в относительном выражении случаи осложнений и летальных исходов причиняют существенный социальный и экономический ущерб [1,2,6].
Значимость ветряной оспы определяется также наличием хронической рецидивирующей формы инфекции - опоясывающего лишая, частота которого составляет около 70 на 100 000 переболевших ветряной оспой.
Современный эпидемический процесс ветряной оспы характеризуется тенденцией «повзросления» инфекции, особенно среди городского населения. Ежегодно от 5 до 6 % заболевших составляют взрослые лица. Количество заболевших подростков в возрасте от 15 до 17 лет - 3-5 % [2,3]. Риск осложнений и летальных исходов ветряной оспы у взрослых в 10-20 раз выше, чем у детей. Увеличивается вероятность заболевания беременных и, следовательно, риск внутриутробного заражения новорожденных. Частота инфекций в течение беременности на 100 000 родов составляет 10-20 случаев. Пороки развития встречаются у детей, инфицированных внутриутробно, менее чем в 0,1 % случаев [1,6]. По данным зарубежных источников, частота клинически диагностированной в неонатальном периоде ветряной оспы составляет 1 на 200-1500 новорожденных, а синдром врожденной ветряной оспы - 1 на 40 000-80 000 новорожденных. Таким образом, в условиях эпидемического подъема заболеваемости, в том числе у подростков, высока вероятность развития врожденной ветряной оспы, что определяет социальное значение этой инфекции [6]. О врожденной ветряной оспе следует предполагать, если инфицирование вирусом Varicellazoster произошло внутриутробно или интранатально. Специфические проявления врожденной ветряной оспы называются синдромом врожденной ветряной оспы.
Вирус Varicella-Zoster обладает эпителиотропностью и нейротропностью, однако возможна и генерализация процесса с поражением внутренних органов: печени, легких, желудочно-кишечного тракта [2,3,5]. Наиболее важными факторами риска, ассоциированными со степенью тяжести течения ветряной оспы, генерализацией процесса и смертельным исходом являются возраст (чем он старше) и нарушение функций иммунной системы [2,3].
По официальным данным, в Российской Федерации ежегодно регистрируются случаи смерти от ветряной оспы - до 10 человек, в том числе 4 взрослых. Смертность от пневмонии при ветряной оспе у взрослых достигает 10 % [6,7]. Наибольший риск неблагополучного течения ветряная оспа имеет у лиц с иммунодефицитным состоянием любого генеза, затрагивающим клеточное звено иммунитета. Это характерно, прежде всего, для пациентов с ВИЧ-инфекцией и больных с хроническими заболеваниями (сахарный диабет, аутоиммунные заболевания, бронхиальная астма, острый лейкоз, системные заболевания соединительной ткани) [1,2,3,4,6,7]. Экономический ущерб от заболеваний ветряной оспой в Российской Федерации, по экспертным оценкам, только за последние 2 года составил 4-4,5 млрд руб. [1,6].
На территории Красноярского края за прошедшие 10 лет была отмечена тенденция к росту заболеваемости ветряной оспой как среди детского населения, так и взрослого, и составляет 3415,6 на 100 тысяч населения. За период с 2005 по 2014 г. в боксированные отделения инфекционного стационара КМК БСМП им. Н.С. Карповича г.Красноярска было госпитализировано 788 больных с ветряной оспой. Следует отметить увеличение удельного веса тяжелого течения ветряной оспы, с развитием гнойно-воспалительных осложнений в 15 % случаев. Большинство госпитализаций больных приходится на период с ноября по апрель.
Поступление больных в осенне-весенний период связано, чаще всего, с особенностями иммунитета в зимний и весенний периоды, когда организму не хватает витаминов, минералов из-за изменения рациона питания, снижена физическая активность и инсоляция. Наши данные совпадают с данными других авторов [1,6], которые считают, что в зимне-весенний период при соответствующем температурном режиме вирус может вызывать эпидемии среди восприимчивых людей.
Цель исследования
Проанализировать особенности клинического течения ветряной оспы у взрослых, находящихся на стационарном лечении, по данным инфекционных отделений Красноярской БСМП.
Материалы и методы исследования
Под нашим наблюдением было 76 больных ветряной оспы среднетяжелого течения, в возрасте от 18 до 35 лет, которые находились на стационарном лечении в инфекционных отделениях КМК БСМП им. Н.С. Карповича г. Красноярска. Отбор больных осуществлялся методом сплошного наблюдения по мере поступления в стационар с исключением вторичного инфицирования другим вирусом.
Критериями включения больных в исследование являлись: лица женского и мужского пола, повышение температуры тела ≥ 37,5 °C в сочетании с симптомами интоксикации (слабость, озноб, ломота в теле, головная боль), катаральными симптомами (першение в горле), экзантема (полиморфная сыпь), а также наличие информированного согласия пациента.
Подавляющее большинство пациентов составляли мужчины 58 человек (76,3 %), женщин среди больных было 18 (23,7 %). Возрастной состав обследуемых: 47 больных (61,8 %) - в возрасте от 18 до 20 лет, 23 больных (30,3 %) - в возрасте от 21 до 30 лет, 6 больных (7,49 %) - от 31 до 35 лет.
Результаты проведенных исследований обработаны с применением методов статистического анализа, используемых в биологии и медицине.
Диагноз ветряной оспы устанавливался на основании жалоб, анамнеза болезни и объективных данных. Высокая настороженность по ветряной оспе отмечена у врачей первичного звена, что отразилось в большом количестве совпадений направительного диагноза (89,4 %) и диагноза при поступлении в стационар. Осмотр больных в ранние сроки заболевания (при отсутствии или невыраженных признаках экзантемы) приводил к ошибочной постановке диагноза при направлении (10,6 %). 2 больных (2,6 %) не имели направления в стационар, первичный диагноз выставлен врачом приемного отделения инфекционного корпуса КМК БСМП им. Н.С. Карповича г. Красноярска.
Как известно, при различных инфекционных заболеваниях для постановки диагноза важное значение имеет эпидемиологический анамнез, который позволяет выявить источник инфекции и своевременно начать проведение противоэпидемических мероприятий как в организованных коллективах и закрытых учреждениях, так и в семейных очагах. Из эпидемиологического анамнеза было выяснено, что 66 больных (86,8 %) имели контакт с больными ветряной оспой. В частности, контакт с заболевшими детьми имели 14 человек (18,4 %), по месту работы - 12 человек (15,8 %), остальные 50 пациентов (65,8 %) были госпитализированы не только по клиническим, но и эпидемиологическим показаниям: лица, проживающие в общежитиях, и солдаты срочной службы, госпитализированные из казармы, где регистрировалась вспышка ветряной оспы; в 9 случаях (11,8 %) прямого контакта с больными ветряной оспой выявлено не было.
Лихорадочный период у больных длился от 4,9±1,8 до 6,8±2,0 дней. Обычно температура тела нормализовалась с окончанием периода подсыпаний.
Госпитализация больных осуществлялась в период высыпаний на 2-4-й день болезни в 72,4 % (55 больных) случаев. Однако отмечена госпитализация и в более поздние сроки болезни - на 5-6-й день в 13,2 % (10 больных) случаев.
Период высыпаний начинался преимущественно с появления нескольких пятнисто-папуллезных элементов сыпи, которые локализовались на волосистой части головы (48,5 %), в заушных областях (22,8 %) или одновременно на волосистой части головы и в заушных областях (28,5 %). В последующие 1-4 суток сыпь начинала распространяться на лицо, шею, туловище, верхние и нижние конечности. При этом у 53 больных (69,7 %) на нижних конечностях сыпь была скудной. В течение нескольких часов сыпь приобретала характер везикул с прозрачным содержимым.
У 38 больных (50 %) экзантема сопровождалась появлением энантемы, которая сопровождалось болью в горле, жжением и болезненностью во время глотания. У 5 больных (6,6 %) был диагностирован блефароконъюнктивит, сопровождающийся слезотечением, резями и болями в глазах.
У обследованных нами больных высыпания характеризовались феноменом подсыпания в течение 8 суток. У 49 (64,5 %) больных период высыпаний сопровождался кожным зудом.
У всех больных на 3-4-й день от начала появления первых элементов сыпь становилась полиморфной - пятнисто-папулёзно-везикулезной, затем постепенно начинала подсыхать с образованием корочек. У больных ветряной оспы корочки полностью отпадали на 9-12 день.
У 27 больных (35,5 %) сыпь была чрезвычайно обильной, почти сплошь покрывала лицо и туловище. Отличительной особенностью сыпи была быстрая и обильная пустулизация. У больных пустулизация сопровождалась значительным (39-40°С) подъемом температуры, у 7 больных (9,2 %) пиодермия была настолько выражена, что требовала дополнительного назначения антибактериальной терапии.
У всех пациентов заболевание сопровождалось лимфоаденопатией с преимущественным увеличением подчелюстных и заднешейных лимфатических узлов.
В гемограмме у обследуемых пациентов отмечался нормоцитоз с лимфоцитозом (от 50 до 68 %).
Тяжелое течение ветряной оспы регистрировалось у 8 больных (10,5 %) и были связаны с осложнениями, в частности у двух больных в остром периоде ветряной оспы развилась пневмония. Тяжелое течение болезни характеризовалось высокой температурой (39-40 °С) с первых дней болезни, выраженной интоксикацией, проявлявшейся головной болью, головокружением, тошнотой, повторной рвотой, нарушением сна, выраженной слабостью, отсутствием аппетита, а также чрезвычайно обильной сыпью, как правило, с пустулизацией. Тяжелое течение болезни наблюдалось у лиц с отягощенным преморбидным фоном (сахарный диабет, бронхиальная астма).
Приводим краткое описание течения ветряной оспы.
В эпидемиологическом анамнезе: ранее ветряной оспой не болела. Контакт с больными ветряной оспой не отрицает - была в контакте с больной ветряной оспой сестрой 17 лет, которая является студенткой КрасГАУ, где есть случаи ветряной оспы.
При поступлении в отделение состояние больной расценено как средней степени тяжести, температура тела 37,9 °С. Жалобы на слабость, боль в горле, умеренный сухой кашель. На коже лица, груди, плечах, верхних и нижних конечностей множественные папулы; на слизистой полости рта единичные везикулы. В последующие 4 дня на фоне субфебрильной температуры тела продолжали появляться новые элементы сыпи.
При обследовании в общем анализе крови от 01.10.2014 г.: гемоглобин - 103 г/л, лейкоциты - 7,9х10 9 /л, эозинофилы - 1%, палочкоядерные нейтрофилы - 10 %, сегментоядерные нейтрофилы - 39 %, лимфоциты - 37 %, моноциты - 13 %, СОЭ 46 мм /час., анизацитоз (+).
Была назначена этиотропная терапия: ацикловир по 400 мг 5 раз в сутки в течение 10 дней, дезинтоксикационная терапия глюкозо-солевыми растворами, обработка элементов сыпи спиртовым раствором бриллиантового зеленого.
С 06.10.2014 г. дня болезни появилось головокружение, однократная рвота. Менингиальные симптомы: регидность мышц затылка (РМЗ) - 3 см, симптом Кернига - 170°.
В общем анализе крови от 06.10.2014г.: гемоглобин - 109 г/л, лейкоциты - 15,3х10 9 /л, эозинофилы - 1 %, палочкоядерные нейтрофилы - 24 %, сегментоядерные нейтрофилы - 47 %, лимфоциты - 19 %, моноциты - 10 %, СОЭ - 52 мм /час.
В спинномозговой жидкости от 06.10.2014 г. - цитоз 54 клеток в 1 мкл за счет лимфоцитов 43 клетки, белок - 0,9 г/л. Диагностирован острый серозный менингит, что потребовало проведения курса антибактериальной терапии, замены таблетированного ацикловира на парентеральное введение. Проведена терапия: зовиракс 250 мг в/в + эритромицин 0,5г в/в + пенициллин в/м.
15.10.2014 г. самочувствие больной улучшилось. Температура тела нормализовалась, боль в горле уменьшилась, элементы сыпи на теле трансформировались в корочки. 20 октября 2014 года в удовлетворительном состоянии больная выписана из стационара.
Выводы
- Таким образом, ветряная оспа у взрослых характеризуется в большинстве случаев более тяжелым течением, в отличие от детей.
- У взрослых ветряная оспа начинается с длительного продромального периода, выраженных симптомов интоксикации.
- Ветряная оспа у взрослых характеризуется обильной полиморфной сыпью, с длительностью подсыпаний от 5 до 8 дней, при этом у 64,5 % больных сыпь сопровождалась кожным зудом.
- У 35,5 % больных сыпь при ветряной оспе имела пустулезный характер.
- В 50 % случаев отмечалась энантема со склеритом и конъюнктивитом.
- Тяжелое течение ветряной оспы сопровождается развитием осложнений (пневмония, энцефалит, гепатит и др.).
- У лиц с нарушениями иммунитета, сопутствующей патологией (лейкозы, онкозаболевания, иммунодефициты различного происхождения) инфекция, вызванная вирусом варицеллазостер, протекает особенно тяжело, иногда с летальным исходом.
Рецензенты:
Камзалакова Н.И., д.м.н., профессор, заведующая кафедрой клинической иммунологии Красноярского государственного медицинского университета им. проф. В.Ф. Войно-Ясенецкого, г. Красноярск;
Савченко А.А., д.м.н., профессор, заведующий кафедрой физиологии им. проф. А.Т. Пшоника Красноярского государственного медицинского университета им. проф. В.Ф. Войно-Ясенецкого, г. Красноярск.
Случай ветряной оспы у солдата-срочника
Пациент предъявлял жалобы на обильную зудящую сыпь на теле, высокую температуру (выше 38 °C), озноб, головную боль, слабость и боль в горле.
Анамнез
Из анамнеза стало известно, что молодой человек заболел два дня назад. Тогда он отметил появление слабости, боли в горле и озноба, позже заметил появление прыщей в волосистой части головы. На следующий день количество сыпи увеличилось в разы, высыпания покрывали всю поверхность тела, а также отмечалась сильная слабость, которая не позволила в тот день выйти на службу.
Пациент обратился в медицинский пункт части, где был проведён осмотр, измерена температура тела и выдано направление в госпиталь для лечения.
В детстве пациент не болел ветряной оспой (чтобы уточнить информацию, звонил матери). Контакты с больными ветряной оспой отрицает, возможно, не обратил внимания.
Неделю назад поступил на военную службу и приехал в часть, судя по всему находясь в инкубационном периоде заболевания.
Обследование
- Общее состояние относительно удовлетворительное.
- Температура тела — 38,6 °C
- Кожа горячая на ощупь с сыпью в виде пятен и везикул. Сыпь расположена по всему телу, а также на коже век, на слизистой губ, в горле и на половых органах.
- Пальпируются увеличенные лимфатические узлы по ходу грудино-ключично-сосцевидной мышцы справа, лимфоузлы мягкие, не спаянные с кожей, безболезненные.
- Тоны сердца ясные, ритм правильный.
- Артериальное давление — 120/80 мм рт. ст.
- Частота сердечных сокращений — 92 в минуту.
- Дыхание в лёгких везикулярное (хрипов нет).
- Живот мягкий, безболезненный.
- Стул и мочеиспускание в норме.
Диагноз ветряной оспы ставится по клиническим проявлениям, здесь это возможно было сделать без труда.
- В ОАК отмечалось увеличение скорости оседания эритроцитов (СОЭ) до 20 мм/ч и небольшой лейкоцитоз (увеличение числа лейкоцитов) 12 х 10^9/л.
- В ОАМ без патологических отклонений.
Диагноз
Лечение
- Постельный режим (пациент был изолирован от других в отдельной палате).
- Обильное питьё.
- Жаропонижающее при температуре выше 38,5 °C —ибупрофен 400 мг.
- Антигерпетический препарат — ацикловир 400 мг 4 раза в день
- Обработка элементов сыпи раствором бриллиантового зелёного 1 раз в день до подсыхания элементов.
- Антигистаминный препарат — "Супрастин" по 1 таблетке 2 раза в день.
Лечение проводилось в инфекционном отделении согласно назначениям под наблюдением врачей. На четвёртый день на фоне проводимой терапии исчезла боль в горле, температура тела всё ещё была повышенной (до 37,2 °C), новая сыпь появлялась ещё пару дней. На седьмые сутки состояние улучшилось: не отмечалось подъёма температуры, не было замечено новых элементов сыпи, был заметен регресс старых элементов.
Лечение длилось 21 день, закончилось выздоровлением с пигментацией на месте высыпаний, которая в будущем прошла. Пациент был выписан и отправлен на службу с небольшими ограничениями по физическим нагрузкам.
Заключение
Ветряная оспа — вирусное заболевание из группы герпесвирусов, высококонтагиозное (очень заразное), имеет вспышечный характер. Восприимчивость к заболеванию всеобщая, т. е. болеют все возрастные группы, чаще дети. Взрослые переносят болезнь тяжелее, осложнения чаще встречаются именно в этой группе пациентов, данный случай это подтверждает.
Инфекция характерна для закрытых коллективов: школы, детские сады, военные части. Поэтому неболевшим взрослым рекомендовано проведение вакцинации.
Случай тяжёлого течения ветряной оспы с развитием ветряночного энцефалита
В инфекционное отделение г. Междуреченска в январе 1998 года обратилась мама с ребёнком шести лет с жалобами на то, что ребёнок не может стоять на ногах.
Жалобы
Со слов матери, утром у ребёнка настолько сильная слабость в ногах, что он не может встать с постели, болевого синдрома, головной боли, рвоты не отмечалось. Также были жалобы на сыпь по телу с корочками и лёгким зудом.
Симптомы возникли остро — утром после пробуждения. Накануне вечером ребёнок чувствовал себя удовлетворительно, жалоб не предъявлял.
За семь дней до обращения ребёнок заболел ветряной оспой. Начало заболевания протекало легко: незначительные высыпания по телу и волосистой части головы без повышения температуры. В детском саду в этот период был карантин по ветряной оспе. Диагноз поставлен участковым врачом верно: "Ветряная оспа, типичная, лёгкой степени тяжести". Ребёнок находился на домашнем режиме, получал симптоматическую терапию: обработка элементов раствором бриллиантовой зелени. На седьмой день от начала заболевания на фоне значительного улучшения самочувствия и уменьшения количества элементов сыпи утром ребёнок не смог встать на ноги.
Из анамнеза жизни известно, что ребёнок не страдал хроническими заболеваниями, развивался соответственно возрасту, получал профилактические прививки по плану. Против ветряной оспы привит не был. Из перенесённых заболеваний: ОРЗ 1-2 раза в год.
При обследовании: ребёнок в сознании, отвечает на вопросы, ориентирован во времени и пространстве, положение вынужденное (на руках у матери). При постановке на ноги с поддержкой оседает. Движения рук не ограничены, нарушения речи, глотания нет. Черепно-мозговые нервы не нарушены. Самостоятельно идти не может. Рефлексы с ног снижены с двух сторон. Менингеальные симптомы (симптомы воспаления мозговых оболочек) отрицательные. Чувствительность на нижних и верхних конечностях сохранена. На коже единичные элементы сыпи, корочки. Слизистые чистые. По органам патологии не выявлено.
Проведена люмбальная пункция. По результатам исследования ликвора (спинномозговой жидкости) установлено наличие лимфоцитарной инфильтрации (повышенного содержания лейкоцитов), уровень сахара в крови в норме (что соответствует вирусному процессу). В клиническом анализе крови изменений не установлено. В биохимическом исследовании крови изменений фосфорно-кальциевого обмена, печёночных проб не выявлено. Осмотр глазного дна не выявил патологии.
Ребёнок получал внутривенно ацикловир в течение семи дней с дальнейшим переходом на приём препарата в таблетках. Курс — 14 дней.
Со второго дня поступления отмечалась положительная динамика: улучшение двигательной активности в нижних конечностях, улучшение рефлексов, нарастание силы мышц. Полное восстановление функций нижних конечностей произошло к 14 дню. Выписка через две недели с выздоровлением.
После выписки ребёнок находился под наблюдением участкового педиатра и невролога. В процессе наблюдения получал реабилитацию: курсы массажа, физиотерапии. Ухудшения самочувствия в период наблюдения не отмечалось. Двигательная активность восстановлена полностью, на психоэмоциональное развитие ребёнка заболевание не повлияло.
Ветряная оспа не всегда лёгкое заболевание. Редкие осложнения могут носить тяжёлый характер. Предсказать развитие осложнений невозможно даже у человека без хронических заболеваний. На сегодняшний день предотвратить заболевание можно вакцинацией. Профилактическая вакцинация против ветряной оспы возможна детям с 12 месяцев жизни. Прививки гарантируют отсутствие болезни, а значит и осложнений.
Ветряная оспа (ветрянка) - симптомы и лечение
Что такое ветряная оспа (ветрянка)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Ветряная оспа (Chickenpox) — острое инфекционное заболевание, вызываемое вирусом ветряной оспы, поражающим кожные покровы и нервную систему.
Симптомы ветрянки: умеренно выраженная общая интоксикация и везикулёзная экзантема. При длительной персистенцией вируса в виде латентной инфекции, при активизации которой (чаще после 60 лет) протекает в форме опоясывающего лишая. Течение доброкачественное при отсутствии осложнений.
Этиология
Возбудитель принадлежит к семейству Herpesviridae (от греч. herpes — ползучая), роду Varicellavirus. Вирус герпеса 3 типа — Varicella zoster. ДНК-содержащий, покрыт липидной оболочкой. Антигенная структура вируса устойчива, и не было выявлено измененных вариантов возбудителя. Крайне неустойчив во внешней среде, солнечная радиация, свежий воздух при проветривании, дезинфицирующие средства убивают вирус почти мгновенно. [1] [3] [5]
Эпидемиология
Антропоноз. Источник инфекции — больной человек (ветряной оспой и опоясывающим лишаём) независимо от степени тяжести и клинических проявлений. Больной заражает неболевших восприимчивых людей (восприимчивость 100%) с последних 48 часов инкубационного периода и до 5 суток с момента появления последнего свежего элемента сыпи.
Пути заражения
Механизм передачи воздушно-капельный (пути — аэрозольный, контактно-бытовой). Заболевание очень контагиозно, но для реализации заражения необходим тесный контакт больного и восприимчивого организма.
До 50% заболеваний приходится на возраст 5-9 лет, к 15 годам остается неиммунной прослойка не более 10% населения. Заболеваемость повышается в холодное время года.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы ветряной оспы
Сколько длится ветряная оспа (ветрянка)
Инкубационный период длится от 10 до 21 дня. В типичных случаях (у детей и подростков) заболевание начинается остро. В среднем ветряной оспой болеют 7-10 дней.
Симптомы ветряной оспы у взрослых и детей
Ветрянка у взрослых из-за утраты лабильности иммунной системы проявляется подострым и постепенным началом (т. е. основной синдром появляется на 2-3 и более поздние дни от начала заболевания). Дети, как правило, заболевание переносят легче.
Симптомы ветрянки у детей и взрослых:
- общая инфекционная интоксикация (СОИИ);
- везикулёзная экзантема;
- везикулёзная энантема (афты);
- лимфаденопатия (ЛАП);
- лихорадка постоянного типа.
В типичных случаях разгару заболевания предшествует продромальный период длительностью до одних суток, маловыраженный, сопровождающийся небольшой слабостью, субфебриллитетом, редко мелкопятнистой rash-сыпью.
Очень характерна динамика высыпаний: вначале появляется округлое красноватое пятно размерами 5-10 мм, далее в центре образуется папула, далее — везикула (пузырёк) с прозрачным содержимым до 10 мм (однокамерная и спадающаяся при проколе). Далее при присоединении вторичной флоры возможно её нагноение, после — подсыхание и образование корочек, отпадение которых происходит через 6-8 дней, обычно без последующих дефектов. В редких случаях (выраженное нагноение, расчесывание) могут образовываться рубчики.
Одновременно с высыпаниями на кожных покровах на слизистой оболочке рта образуются нежные везикулы, которые, быстро вскрываясь, образуют афты (эрозии) и могут вызывать чувство дискомфорта, жжения во рту.
Ветряная оспа у новорождённых
Грудные дети ветряной оспой болеют редко, так как большинство из них защищены материнскими антителами. Если ребёнку от матери передались антитела против вируса, то болезнь может протекать стёрто в лёгкой форме. Если защитных материнских антител нет, то ветрянка протекает бурно: выражены симптомы интоксикации, возможны судороги, нарушается сознание, возникают осложнения со стороны внутренних органов и нервной системы.
Ветряная оспа у беременных
Виду широкого распространения заболевания преимущественно в детском и подростковом возрасте к моменту наступления беременности женщины оказываются в большинстве случаев иммунны к вирусу ветряной оспы (т. е. если ветрянка была перенесена до беременности, риска повторного заболевания и угрозы для ребёнка нет, соответственно, нет рисков при контакте беременной с больным ветряной оспой или опоясывающим лишаём). В редких случаях, когда беременная не имеет титра протективных антител и вступает в контакт с больным человеком, возможны различные исходы, зависящие от срока беременности. Значительную опасность представляет острое заболевание ветряной оспой для самой беременной (о чём зачастую забывает как сама женщина, так и врач, диагностировавший заболевание).
Патогенез ветряной оспы
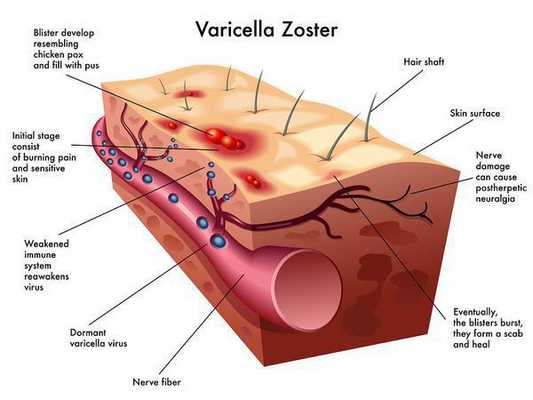
Излюбленная локализация вируса ветряной оспы — это клетки эпителия кожи и слизистых оболочек — образование везикул. При генерализованных формах поражаются и внутренние органы, нервные ганглии (тройничный, лицевой нерв), где вирус сохраняется длительное время. При снижении иммунологической резистентности наступает «возврат» инфекции, вирус по чувствительным нервам поднимается к коже и вызывает специфические изменения (опоясывающий лишай). [1]
Классификация и стадии развития ветряной оспы
1. По клинической форме:
- рудиментарная (отсутствует синдром общей инфекционной интоксикации, из сыпи — розеолы);
- пустулёзная (присоединение вторичной — бактериальной флоры, нагноение и выраженное усиление интоксикации, частое образование рубчиков);
- буллёзная (выраженные проявления интоксикации, образование пузырей с жидкостью до 3 см);
- геморрагическая (геморрагическое пропитывание содержимого пузырьков, нейротоксикоз);
- гангренозная (образование язв, нейротоксикоз, развитие сепсиса);
- генерализованная (врожденная у детей, прогноз неблагоприятен);
- абортивная (быстрое обратное развитие сыпи).
2. По степени тяжести:
- легкая (умеренный СОИИ, повышение температуры тела до 38°С, необильные высыпания);
- средняя (выраженный СОИИ, повышение температуры тела до 39°С, обильные высыпания);
- тяжелая (резко выраженный СОИИ, повышение температуры тела свыше 39°С, гиперинтенсивные высыпания, сопровождающиеся образованием язв, геморрагиями). [1][2][3]
Стадии заболевания
Осложнения ветряной оспы
Осложнения ветрянки у детей и взрослых
Ветряная оспа у детей и взрослых протекает схоже, но у взрослых осложнения развиваются чаще.
Специфические осложнения:
- стенозирующий ларинготрахеит;
- неврологические осложнения — менингит, энцефалит, миелит;
- кератит;
- геморрагический нефрит.
Неспецифические осложнения:
- абсцессы;
- флегмоны;
- отит;
- пневмония;
- сепсис.
Осложнения ветрянки у беременных
По разным данным, развитие пневмонии у беременных при ветрянке достигает в среднем 22% от общего числа заболевших, а из них 42% случаев заканчивается летально. Вирус проникает через плацентарный барьер и может поражать ребёнка, выраженность проявлений зависит от сроков беременности. Так, при заражении в 1 триместре абортов не отмечается, но риск развития пороков развития достигает 5%, смертность от которых у новорожденных доходит до 34%. Во 2-3 триместрах тяжесть поражения возрастает, однако частота заражения ребёнка резко падает. Наибольший риск для ребёнка представляет заболевание матери за 5 дней до родов и 5 дней после них (риск врожденной инфекции до 20% и смертность до 30%), поэтому при развитии заболевания в предродовом периоде вариантом спасения может быть задержка родов на 5-7 дней (при возможности) и введение специфического иммуноглобулина. [1] [4] [5]
Что такое ветряночная пневмония
Ветряночная пневмония — это опасное осложнение, которое в основном возникает у беременных. Для заболевания характерно двустороннее воспаление лёгких, в тяжёлых случаях приводящее к их отёку и дыхательной недостаточности.
Диагностика ветряной оспы
При каких симптомах нужно обратиться к врачу
В каких случаях проводят анализ крови на ветряную оспу
В общей практике лабораторная диагностика ветряной оспы проводится редко. При необходимости в сомнительных или сложных случаях могут использоваться:
- клинический анализ крови с лейкоцитарной формулой (лейкопения и нормоцитоз, лимфо- и моноцитоз, при наслоении бактериальных осложнений — нейрофильный лейкоцитоз со сдвигом влево, т. е. изменения, свойственные большинству вирусных инфекций);
- общий анализ мочи (изменения редки, указывают на степень интоксикации);
- биохимические анализы крови (иногда повышение АЛТ как проявление герпетического гепатита, креатинина при поражениях почек);
- серологические реакции (возможна ретроспективная диагностика методами РСК, РА, ИФА классов IgM и G наиболее широко применяемый метод, позволяет провести дифференциальную диагностику между острой инфекцией и более старым инфекционным процессом, что наиболее важно при беременности. Достаточно информативен метод ПЦР).
Специальная подготовка для сдачи анализов не требуется. Расшифровкой анализов занимается врач.
При риске или произошедшем развитии осложнений производятся соответствующие лабораторные и инструментальные исследования (люмбальная пункция, рентген придаточных пазух носа, органов грудной клетки, КТ, МРТ и др.). [2] [4]
Как отличить ветрянку от других заболеваний

Лечение ветряной оспы
Ввиду всеобщей заболеваемости и в большей степени наличия форм лёгкой и средней тяжести заболевания больные ветряной оспой проходят лечение дома, в случае тяжелого заболевания (с риском развития и развившимися осложнениями), лица, проживающие в организованных коллективах, беременные должны проходить терапию в условия инфекционного стационара (до нормализации процесса и появлении тенденций к выздоровлению).
Самолечение ветряной оспы недопустимо. При появлении первых признаков нужно обратиться к терапевту или педиатру. Далеьнейшим ведением пациента занимается инфекционист.
Больной должен быть изолирован от окружающих (неболевших) людей до 5 дня со времени появления последнего свежего элемента сыпи.
Режим дня
Желателен постельный режим, строгое соблюдение санитарных норм (чистое бельё, коротко остриженные ногти, интимная гигиена).
Питание
Пища должна быть разнообразная, механически и химически щадящая, богатая витаминами, показаны мясные нежирные бульоны, обильное питьё до 3 л/сут. (теплая кипяченая вода, чай, морсы).
Медикаментозная терапия
Лечение ветрянки включает в себя этиотропную (т. е. воздействующую на возбудителя заболевания), патогенетическую (дезинтоксикация) и симптоматическую (облегчающую состояние больного путем уменьшения беспокоящих симптомов) терапию.
Этиотропная терапия назначается лишь при заболеваниях тяжелой степени тяжести и риске развития осложнений. Отдельно стоит указать на желательность данного вида лечения ветрянки и у взрослых больных, т. к. именно у них есть повышенный риск развития осложнений.
В качестве патогенетической и симптоматической терапии могут быть использованы препараты следующих групп:
- точечная обработка высыпаний растворами антисептиков (несмотря на многообразие и более высокую эффективность современных средств предпочтение следует отдавать всем известной «зелёнке», которая помимо антисептического и подсушивающего эффекта позволяет достоверно оценить наличие или отсутствие новых подсыпаний и период заразности);
- жаропонижающие при температуре у взрослых свыше 39,5℃, у детей свыше 38,5℃ (парацетамол, ибупрофен);
- противовирусные и антибактериальные глазные капли при конъюнктивите;
- противоаллергические препараты при аллергическом компоненте ветрянки;
- средства противовоспалительного и противомикробного действия местного действия в виде спреев и таблеток, растворов (при афтозном стоматите);
- антибиотики широкого спектра действия (при нагноении элементов сыпи — присоединении вторичной бактериальной флоры и развитии осложнений).
Особенности ухода и лечения детей с ветрянкой
Ветряную оспу у детей и взрослых лечат схоже. Жаропонижающие детям следует давать при температуре свыше 38,5℃ (взрослым от 39,5℃). При уходе за ребёнком с ветрянкой важно не допускать расчёсывания кожи и срывания корочек.
Признаки выздоровления
К критериям выписки пациента, переболевшего ветрянкой, относятся:
- с момента появления последнего свежего элемента сыпи прошло не менее пяти дней;
- нормализация температуры тела;
- отсутствие изменений лабораторных показателей (при тяжёлом течении);
- отсутствие осложнений.
Ввиду нестойкости вируса в окружающей среде заключительную дезинфекцию в очаге заболевания не проводят (достаточно проветривания). [1] [2] [4]
Прогноз. Профилактика
- ведущую роль в профилактике распространения ветряной оспы играет изоляционное разобщение больных и здоровых (детей до 7 лет, не болевших, разобщают с 9 по 21 день с момента контакта с больным);
- мытьё рук и лица с мылом после общения с больными;
- прогулки на свежем воздухе;
- здоровое питание, поливитамины;
- частое проветривание помещения.
Вакцинация. Стоит ли делать прививку от ветрянки взрослым
Вакцинация в раннем возрасте предотвращает в 99 % развитие заболевания у детей, при контакте в подавляющем большинстве случаев — в первые 72 часа, предотвращает развитие тяжёлых форм и патологий плода у беременных. Однако есть ряд ограничений, существенно препятствующих распространению вакцинации в нашей стране — высокая стоимость вакцины, отсутствие массового вакцинирования (по данным ВОЗ, для реализации коллективного иммунитета необходимо привить не менее 90% детского населения, иначе возрастает риск заболевания неболевших и непривитых лиц взрослого состава). [1] [5]
- небеременным женщинам детородного возраста;
- медицинским работникам;
- людям с ослабленным иммунитетом и родственникам, проживающим с ними;
- учителям и воспитателям;
- персоналу домов престарелых и людям, проживающих в них;
- международным путешественникам [6] .
Можно ли второй раз заболеть ветрянкой
Иммунитет после болезни стойкий, повторные заболевания возможны у лиц с иммунодефицитом, врожденным дефицитом иммуноглобулина А. [1] [2] [5]
К заражению устойчивы:
- люди, переболевшие ветряной оспой;
- новорождённые с защитными антителами, которые передались им от матери;
- вакцинированные пациенты.
Постконтактная профилактика
Предотвратить развитие инфекции или ослабить её течение поможет внутримышечное введение иммуноглобулина к вирусу ветряной оспы (VariZIG).
Профилактика после контакта с заболевшим показана:
- пациентам с лейкемией, иммунодефицитом или другими тяжёлыми заболеваниями;
- беременным женщинам, не имеющим антител к вирусу;
- новорождённым, чьи матери были инфицированы ветряной оспой за пять дней до родов или через два дня после них;
- новорождённые младше 28 недель, контактировавшие с возбудителем не через мать, даже если у неё есть специфический иммунитет [7] .
Профилактика рубцов и шрамов
Как правило, изменения кожи при ветряной оспе полностью исчезают после выздоровления. Важно лишь не расчёсывать кожу, не срывать корочки и ограничить применение косметических средств.
Комплексное лечение ветряной оспы с применением препарата Мирамистин®
Цель исследования: проанализировать особенности клинического течения ветряной оспы у взрослых при применении в комплексном лечении Мирамистина в качестве местной терапии.
Материалы и методы исследования: Под нашим наблюдением было 76 больных ветряной оспой среднетяжелого течения, в возрасте от 18 до 35 лет, которые находились на стационарном лечении в инфекционных отделениях КМК БСМП им. Н.С. Карповича г. Красноярска. Отбор больных в группы осуществлялся методом сплошного наблюдения по мере поступления в стационар с исключением вторичного инфицирования другим вирусом.
Критериями включения больных в исследование являлись: лица женского и мужского пола, повышение температуры тела > 37,5°C в сочетании с симптомами интоксикации (слабость, озноб, ломота в теле, головная боль), катаральными симптомами (першение в горле), экзантема (полиморфная сыпь), а также наличие подписанного информированного согласия пациента.
Подавляющее большинство пациентов составляли мужчины - 58 человек (76,3%), женщин среди больных было 18 (23,7%). Возрастной состав обследуемых: 47 больных (61,8%) - в возрасте от 18 до 20 лет, 23 больных (30,3%) - в возрасте от 21 до 30 лет, 6 больных (7,49%) - от 31 до 35 лет.
Препарат Мирамистин ® назначался местно, в форме аппликаций. Для аппликаций использовали кусочки ватных дисков, обильно смоченные мирамистином, а при больших площадях высыпания использовали соответствующие по размеру отрезы марли (в 2-4 слоя), пропитанные мирамистином. Продолжительность аппликации - 10 мин.
Распределение больных в группах: 1 группа (37 человек) - ветряная оспа среднетяжелого течения, пациентам на фоне этиотропной терапии (ацикловир) назначались смазывания элементов раствором бриллиантового зеленого; 2 группа (22 человека) - ветряная оспа среднетяжелого течения, больным на фоне этиотропной терапии (ацикловир), местно назначались аппликации Мирамистина на элементы сыпи - 6 аппликаций в день; 3 группа (17 человек) - ветряная оспа среднетяжелого течения, участникам на фоне этиотропной терапии (ацикловир) назначались смазывания элементов раствором бриллиантового зеленого в чередовании через сутки с аппликациями Мирамистина на элементы сыпи - 6 аппликаций в день.
Госпитализация больных осуществлялась в период высыпаний на 2-4-й день болезни в 72,4% (55 больных) случаев. Однако отмечена госпитализация и в более поздние сроки болезни - на 5-6-й день в 13,2% (10 больных) случаев. Период высыпаний начинался преимущественно с появления нескольких пятнисто-папулезных элементов сыпи, которые локализовались на волосистой части головы (48,5%), в заушных областях (22,8%) или одновременно на волосистой части головы и в заушных областях (28,5%). В течение последующих 1-4 суток сыпь начинала распространяться на лицо, шею, туловище, верхние и нижние конечности. При этом у 53 больных (69,7%) на нижних конечностях сыпь была скудной. В течение нескольких часов сыпь приобретала характер везикул с прозрачным содержимым. У 38 больных (50%) экзантема сопровождалась появлением энантемы, которая сопровождалась болью в горле, жжением и болезненностью во время глотания. У 5 больных (6,6%) был диагностирован блефароконъюнктивит, сопровождающийся слезотечением, резями и болями в глазах.
В гемограмме у обследуемых пациентов отмечался нормоцитоз с лимфоцитозом (от 50 до 68%).
У больных 1-ой группы, которым проводилось смазывание элементов сыпи раствором бриллиантового зеленого, высыпания характеризовались феноменом подсыпания в течение 8 суток, у больных 3-ей группы (назначались смазывания элементов раствором бриллиантового зеленого в чередовании через сутки с аппликациями Мирамистина на элементы сыпи - 6 аппликаций в день) - подсыпания были в течение 5-6 суток, в то время как во 2-ой группе (назначались аппликации Мирамистина на элементы сыпи -6 аппликаций в день) период подсыпаний длился 2-3 суток. У больных 2 и 3 группы период высыпаний, в отличие от больных 1-ой группы, не сопровождался кожным зудом.
У всех больных на 3-4-й день от начала появления первых элементов сыпь становилась полиморфной -пятнисто-папулёзно-везикулезной, затем постепенно начинала подсыхать с образованием корочек. У больных 1-ой группы корочки полностью отпадали на 9-12 день, у больных 3-ей группы - на 6-7 день, тогда как у больных 2-ой группы корочки стали отпадать уже на 4-5 день.
У 27 больных (35,5%) сыпь была чрезвычайно обильной, почти сплошь покрывала лицо и туловище (в 1-ой группе - 15 больных, во 2-ой группе - 7 больных, в 3-ей группе - 5 больных). Отличительной особенностью сыпи была быстрая и обильная пустулизация. У больных 1-ой группы пустулизация сопровождалась значительным (39-40°С) повышением температуры, у 7 больных (9,2%) пиодермия была настолько выражена, что требовала дополнительного назначения антибактериальной терапии. У больных 2 и 3 групп пустулизация сопровождалась меньшим повышением температуры (37,5-38,2°С), антибактериальная терапия не назначалась.
Лихорадочный период у больных 1-ой группы длился 6,8±2,0 дней, у больных 3-ей группы - до 6,0±1,5 дней, в то же время во 2-ой группе достигнут показатель 4,9±1,8 дней. Обычно температура нормализовалась с окончанием периода подсыпаний.
Выводы: Применение Мирамистина в виде аппликаций на элементы сыпи при ветряной оспе показало положительный клинический эффект.
- У больных с ветряной оспой 2 группы (назначались аппликации Мирамистина на элементы сыпи - 6 аппликаций в день) и 3 группы (назначались смазывания элементов раствором бриллиантового зеленого в чередовании через сутки с аппликациями Мирамистина на элементы сыпи - 6 аппликаций в день) отмечалось укорочение периода подсыпаний. У больных 3-ей группы подсыпания были в течение 5-6 суток, тогда как во 2-ой группе период подсыпаний длился 2-3 суток, в отличие от больных 1-ой группы, которым Мирамистин не назначался (период подсыпаний был в течение 8 дней).
- У больных 2 и 3 групп период высыпаний, в отличие от больных 1-ой группы, не сопровождался кожным зудом.
- На фоне применения Мирамистина быстрее отпадали корочки. У больных 3-ей группы - на 6-7 день, у больных 2-ой группы корочки стали отпадать уже на 4-5 день, а у больных 1 -ой группы корочки полностью отпадали только на 9-12 день.
- У больных 2 и 3 групп пустулизация сопровождалась менее значительным повышением температуры (37,538,2°С), в отличие от больных 1-ой группы, у которых пустулизация сопровождалась существенным (39-40°С) подъемом температуры, у 7 больных (9,2%) пиодермия была настолько выражена, что требовала дополнительного назначения антибактериальной терапии. Больным 2 и 3 групп антибактериальная терапия не назначалась.
- На фоне применения Мирамистина лихорадочный период во 2 и в 3 группах был значительно короче (4,9±1,8 дней и 6,0±1,5 дней, соответственно), в сравнении с результатами больных 1-ой группы (6,8±2,0 дней).
Препарат Мирамистин показал себя эффективным при лечении ветряной оспы и профилактике осложнений ветряной оспы (развитии пиодермий) и может использоваться в комплексной терапии ветряной оспы в виде аппликаций на элементы сыпи (до 6 аппликаций в день) вместе с противовирусными препаратами.
Читайте также:
