Сочетания рака пищеварительного тракта. Метастазы рака ЖКТ или множественный рак?
Добавил пользователь Валентин П. Обновлено: 09.01.2026
Лечение первично множественных раков ЖКТ. Рак ЖКТ и органов других систем
Лечение первично множественных раков различных органов пищеварительного тракта основывается на правилах, установленных для солитарных опухолей этих органов. При появлении каждого нового узла метахронного рака в каком-либо органе тактика и методика лечения фактически ничем не отличается от таковых при солитарных раках этой локализации.
При синхронно выявляемых первично множественных раках прежде всего должен быть решен вопрос о методике лечения (хирургического, лучевого или комбинированного) каждой из обнаруженных опухолей и установлена последовательность терапевтических мероприятий.
При хирургических вмешательствах возникает вопрос расширения их объема вплоть до полного удаления органа в тех случаях, когда это осуществимо. Определенное значение при этом имеет и установление этапности хирургического лечения, так как в зависимости от общего состояния больного и локализации опухолей последние могут быть в одних случаях удалены одновременно, а в других — оперативное удаление обоих узлов возможно только путем двух последовательно осуществляемых самостоятельных оперативных вмешательств.
Что касается прогноза, то имеющиеся в литературе материалы еще не позволяют сделать окончательного вывода. Однако уже опубликованные данные позволяют считать, что в случаях своевременного, полноценного распознавания и радикального оперативного вмешательства прогноз при первично множественных раках различных органов желудочно-кишечного тракта отнюдь не является безнадежным.
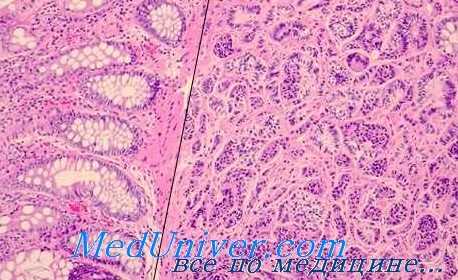
Несмотря на обширные, а часто и повторные оперативные вмешательства (а вернее сказать, благодаря им), такие больные в течение длительного периода последующего наблюдения оказываются здоровыми.
Первично множественные злокачественные опухоли одной тканевой принадлежности при сочетанном поражении органов пищеварительной и других систем в практической работе иногда рассматриваются как проявления метастатического распространения солитарной опухоли, поэтому определенное число их правильно не распознается. Однако литературные данные показывают, что первично множественные злокачественные опухоли с поражением органов пищеварительной и других систем встречаются нередко и заслуживают самого серьезного внимания. Так же как в статистиках первично множественных злокачественных опухолей вообще, и в этой группе преобладают раки.
Злокачественные опухоли другого тканевого происхождения отмечены лишь в единичных случаях. Еще Billroth (1889) привел случай сочетания рака желудка и рака наружного уха у одного и того же больного. Р. В. Горяйнова и Л. М. Шабад (1931) описали б случаев с локализацией одного из опухолевых узлов в органе пищеварительного тракта (5 в желудке и 1 в губе), а других— в органах иных систем: 2 — в молочной железе, 2 — в легких, 1 — в матке и 1 — в мочевом пузыре.
В. А. Шанина (1952) сообщила о 5 случаях сочетания первичного рака желудка с карциномой легкого. Среди наблюдений П. И. Шейнина (1965) были отмечены 2 случая с локализацией одного из раковых поражений в желудке, а другого — в легком и молочной железе. А. А. Ратобыльский и Н. А. Тищенко описали последовательное поражение раком предстательной железы и желудка.
К. К. Гольдгаммер (1940) наблюдал сочетания рака желудка (скирр) и молочной железы (аденокарцинома) у одной больной. Wallace (1957) отметил редкое, по его мнению, сочетание рака пищевода и рака почки в 1 случае. Г. А. Галил-Оглы и К. К. Порошин (1964) наблюдали 4 случая первично множественного рака, один из узлов которого располагался в желудке, а второй в органах других систем (молочной железе и матке). Кроме того, они описали очень редкое сочетание первичных раков фатерова соска и предстательной железы.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Сочетания рака пищеварительного тракта. Метастазы рака ЖКТ или множественный рак?
В. Р. Брайцев (1952) сообщает о больной, которая была оперирована по поводу рака прямой кишки, а через 6 лет подверглась ампутации молочной железы (аденокарцинома). Он же упоминает о случаях, когда у женщин после ампутации молочной железы по поводу рака в последующем выявлялись карциномы прямой кишки. Р. В. Королев (1956) наблюдал два случая первично множественных раков: холангоцеллюлярный рак печени и гипернефроидный рак почки; базальноклеточиый рак кожи лица и солидный рак малой кривизны желудка.
Столь же редкое наблюдение метахронно развившегося первично множественного рака общего желчного протока и матки описано Ю. С. Хомяковым и Р. Г. Федоровой (1962), которые одновременно с этим приводят 5 случаев первично множественного рака желудка, 2 — рака толстой кишки и 1 — рака печени в сочетании с карциномами органов других систем. Hegewald (1965) при аутопсии обнаружил поражение раком печени (гепатоцеллюлярный полиморфноклеточный) и верхней доли правого легкого (плоскоклеточный рак о ороговением).
По мнению Rene и Berton (1962), среди первично множественных опухолей в 1/5 случаев одна или несколько из них локализуется в органах пищеварительного тракта. Wilson с соавторами (1965) наблюдали тройной первичный рак прямой кишки, молочной железы и поперечноободочной кишки в сочетании с дерматомиозитом.
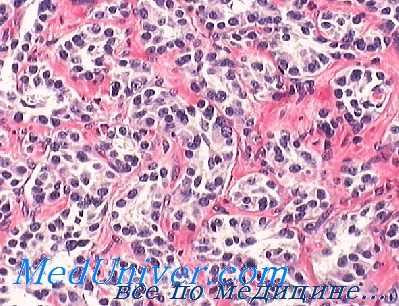
Среди собственных наблюдений С. М. Слинчака (1964) упоминается о 48 случаях сочетанного поражения раком органов пищеварительной и других систем. Чаще всего один из узлов опухоли располагается в желудке (24 случая) и толстой кишке (17), реже в пищеводе (6) и лишь в 1 случае опухоль располагалась в слюнной железе. Вторые узлы в большинстве случаев были отмечены в матке (16), молочной железе (12) и коже (9 случаев).
Он же (1966) наблюдал у 34 из 162 больных с первично множественными злокачественными опухолями сочетание рака желудка со злокачественными опухолями других органов; у 5 больных был первично множественный рак желудка, у остальных рак желудка сочетался с карциномой шейки и тела матки (у 6), молочной железы (6), кожи (4). мочевого пузыря (3), толстой кишки (5), предстательной железы, легкого, яичников (по 1) и лейкозом (1); у 5 больных опухоли возникли одновременно, у 6—рак желудка возник раньше рака других органов, а у 18— позже; из 20 женщин у 15 обнаружено сочетание рака желудка с гормонозависимыми опухолями.
Н. В. Скибенко (1967) отмечал, что у 17 из 230 больных (7,4%), оперированных радикально по поводу рака прямой кишки в течение 1946—1952 гг., возникли в разные сроки (у большинства от 5 до 15 лет) злокачественные опухоли других органов; из них у 9 больных рак прямой кишки был первичным (вторые узлы впоследствии были найдены в желудке — у 2, в коже — у 2, толстой кишке — у 2, молочной железе — у 1, предстательной железе — у 1 и гипернефрома — у 1), у 8 больных — вторичным (первая опухоль локализовалась в шейке и теле матки—у 4, в коже — у 2, в желудке — у 1, молочной железе — у 1); у 3 больных из 17 отмечено поражение трех органов.
Все приведенные выборочные данные составляют лишь незначительную часть опубликованных в литературе материалов по этому вопросу. Однако они все же с достаточной убедительностью указывают не только на большую частоту сочетания первичных раков органов пищеварения и других систем, но и на то, что некоторые виды сочетаний встречаются заметно чаще других.
- Вернуться в оглавление раздела "гистология"
Сочетания карцином с другими опухолями ЖКТ. Влияние пола на множественный рак ЖКТ
Узлы рака в печени, поджелудочной, а иногда слюнных железах одинаковой гистологической структуры с одновременно существующими карциномами органов пищеварительного тракта встречаются нередко, однако в большинстве случаев они обоснованно рассматриваются как метастазы солитарной опухоли.
Можно предполагать, что среди этих казалось бы несомненных метастатических поражений остаются нерасшифрованными первично множественные раки, так как подобные сочетания под этим углом зрения обычно не изучаются. Это предположение теоретически обосновывается всей историей развития современных представлений о первично множественных формах злокачественных опухолей, которые постепенно и на первых порах с большой нерешительностью выделялись из группы поражений, рассматривающихся ранее как метастатические.
Интересны с этой точки зрения также и указания Р. В. Горяиновой и Л. М. Шабада (1931) на существование определенного сходства локализаций первично множественных раков и метастазирующих солитарных опухолей пищеварительного тракта. Все же следует признать, что печень, поджелудочная железа и слюнные железы, по-видимому, действительно редко участвуют в сочетаниях системных первично множественных раков пищеварительного аппарата.
В литературе обсуждается вопрос об особенностях сочетаний первично множественных раков пищеварительного тракта в зависимости от пола больных. Как уже указывалось, в общих статистиках о первично множественных злокачественных опухолях отмечается явное преобладание мужского пола,а при первично множественных раках органов пищеварительного тракта описывается иное соотношение числа больных женского и мужского пола.
McGregor и Bacon (1958) изучили половую принадлежность больных двух групп: при первично множественных раках с локализацией опухоли только в толстой кишке и при сочетании рака ее с опухолевым поражением других органов пищеварительного тракта. Среди общего числа 94 больных первой группы мужчин было 60 и женщин — 34, а во второй группе среди 68 больных мужчин было 30, женщин—38. Эти ограниченные данные не позволяют делать определенные выводы, однако приведенные факты заслуживают внимания и дальнейшего изучения.
Относительно этиопатогенеза первично множественных раков органов пищеварительной системы могут быть высказаны некоторые более или менее вероятные предположения. Множественные раки пищеварительного тракта, группирующиеся в органах, непосредственно переходящих друг в друга (рот— глотка — пищевод), с достаточным основанием относятся к мультицентричеоким, то есть возникающим в результате воздействия единого канцерогенного фактора на одинаковую по чувствительности к нему эпителиальную ткань.
Что касается органов пищеварительного тракта, расположенных на определенном отдалении друг от друга, то, по мнению некоторых авторов (Mocrtel с соавторами, 1961, и др.), появление в них множественных первичных раков является результатом случайного совпадения.
Такое суждение нельзя считать абсолютно бесспорным. Едва ли можно сомневаться в мультицентрическом канцерогенезе множественных узлов рака, возникающих в различных органах пищеварительного тракта вследствие злокачественного превращения существовавших в них полипов.
Нам кажется, что подобный мультицентрическии механизм лежит в основе и первично множественных раков различных органов пищеварительного тракта на фоне хронических воспалительных заболеваний, нередко охватывающих одновременно ряд органов желудочно-кишечного тракта. Все же следует признать, что для большинства сочетаний множественных раков пищеварительного тракта теория мультицентрического канцерогенеза пока не может считаться обоснованной. Не исключена возможность случайного совпадения наиболее часто встречающихся солитарных форм.
В литературе делаются предположения о значении наследственности множественных диспластических изменений слизистой оболочки желудочно-кишечного тракта, имплантации опухолевых элементов по ходу пищеварительного тракта и других эндо- и экзогенных факторов. Не исключается возможное влияние лечебных мероприятий (оперативное вмешательство, лучевая терапия и другие виды лечения), применяемых для ликвидации первой опухоли; эти воздействия могут вызывать существенные анатомические и функциональные изменения как в организме в целом, так и в определенных его системах.
Рак желудка с метастазами
Способность к метастазированию — одна из основных особенностей злокачественных опухолей, которая, собственно, и делает их смертельно опасными. Раковые клетки способны отделяться от первичного очага, проникать в кровеносные или лимфатические сосуды и распространяться в различные части тела, давая начало новым очагам.
Течение большинства онкологических заболеваний принято делить на пять основных стадий, их обозначают цифрами 0, I, II, III, IV. Рак желудка с метастазами — это рак четвертой стадии. В классификации TNM буква M обозначает отдаленные метастазы. Она может принимать два значения:
- M0 — отдаленных метастазов нет, в таких случаях будет диагностирован рак желудка 0, I, II или III стадии.
- M1 — отдаленные метастазы имеются. В таких случаях диагностируют рак IV стадии.
Как часто диагностируют рак желудка с метастазами?
Так как на ранних стадиях опухоль не имеет симптомов, либо маскируется под другие заболевания (например, гастрит), зачастую она диагностируется на поздних стадиях. Примерно у четырех пациентов из пяти на момент постановки диагноза опухоль уже успела распространиться в организме. Это американская статистика, в России дела обстоят не лучше.
Так как с появлением отдаленных метастазов прогноз резко ухудшается, крайне актуален вопрос ранней диагностики рака желудка. Для этого применяются скрининговые исследования, в частности, гастроскопия. Наиболее удачный пример массового скрининга можно наблюдать в Японии: при высокой распространенности рака желудка в этой стране смертность от него ниже, чем во многих западных странах. Этого удалось добиться благодаря тому, что у многих больных опухоль обнаруживают на ранних стадиях.

Почему рак желудка метастазирует?
В процессе метастазирования принимают участие многие молекулярные механизмы, в современных знаниях о них остается еще немало пробелов. Известно, что злокачественные опухоли желудка развиваются из особых стволовых клеток. Некоторые подтипы стволовых клеток делают рак более склонным к метастазированию.
В общих чертах процесс метастазирования происходит следующим образом:
- Первичная опухоль в желудке постепенно растет и вторгается в окружающие ткани.
- Некоторые раковые клетки отделяются от первичного очага и проникают в кровеносные или лимфатические сосуды.
- С током крови или лимфы опухолевые клетки мигрируют в другие органы, оседают в мелких кровеносных сосудах, проникают через их стенки в окружающие ткани.
- Такое «путешествие» опасно для раковых клеток, многие из них погибают. Но, если условия оказываются благоприятными, раковая клетка закрепляется на новом месте и образует микроскопический вторичный очаг.
- Метастазировавшие клетки могут длительно, годами, оставаться неактивными. В определенный момент времени они могут начать активно размножаться, выделять вещества, которые стимулируют образование новых кровеносных сосудов, необходимых для роста опухолевой ткани.
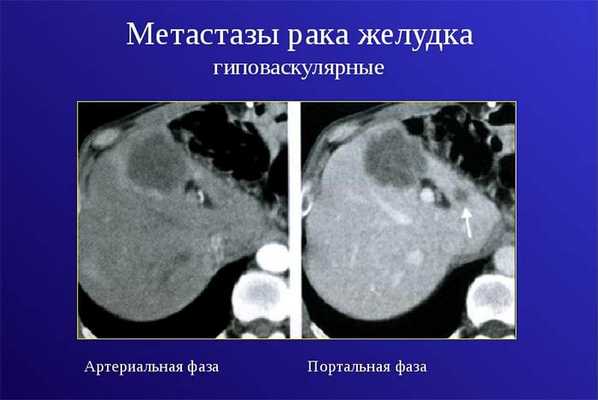
Даже после того как пациент прошел курс лечения, и наступила ремиссия, в организме могут остаться некоторые микроскопические метастазы. Со временем они способны стать причиной рецидива.
В какие органы метастазирует рак желудка?
В 2016 году группой ученых из Германии, Швеции и Финляндии было проведено исследование, по результатам которого были названы наиболее распространенные места локализации метастазов рака желудка:
- Печень — 48%.
- Брюшина — 32%.
- Легкие — 15%.
- Кости — 12%.
Локализация метастазов зависит от типа опухоли. Так, при раке кардии (места перехода пищевода в желудок) у мужчин опухолевые клетки чаще распространяются в легкие, нервную систему и кости. Опухоли в других частях органа склонны метастазировать в брюшину. Перстневидноклеточный рак чаще метастазирует в брюшину, кости и яичники, реже — в легкие и печень. В печени и брюшине обычно обнаруживают одиночные метастазы, в то время как метастазы в легких часто сочетаются с метастазами в печени.
Симптомы
Зачастую первые симптомы рака желудка появляются именно на поздних стадиях, когда уже произошло метастазирование. Симптомы зависят от того, в какой орган распространились раковые клетки:
- В брюшине: боли в животе, увеличение живота за счет скопления внутри жидкости (асцит), потеря аппетита, беспричинное сильное снижение веса.
- В печени: потеря аппетита и снижение веса, окрашивание мочи в темный цвет, увеличение живота, желтуха, боль в верхней части живота справа (под правым ребром), тошнота, рвота, повышенная потливость.
- В легких: боль в грудной клетке, упорный хронический кашель, примесь крови в мокроте, хрипы, одышка, снижение веса.
- В костях: боли, патологические (от небольшого усилия) переломы.
- В головном мозге: головные боли, тошнота, рвота, слабость, онемение в руках и ногах, нарушение координации движений, расстройства личности и поведения, речи, глотания, недержание мочи и стула.
Все эти симптомы могут быть вызваны другими заболеваниями.
Как диагностируют метастазы рака желудка?
Для поиска метастазов при раке желудка прибегают к следующим методам диагностики:
- Компьютерная томография хорошо обнаруживает метастазы в костях, но может также показать очаги и в мягких тканях.
- МРТ — безопасное исследование с применением магнитного поля, которое помогает обнаруживать метастазы в мягких тканях. В этом плане она точнее, чем КТ.
- Позитронно-эмиссионная томография — исследование, во время которого в организм вводят особую метку — безопасный радиоактивный сахар. Так как опухолевые клетки активно размножаются и нуждаются в большом количестве энергии, они накапливают этот сахар, благодаря чему становятся видны на снимках, сделанных специальным аппаратом. Существуют аппараты, с помощью которых можно одновременно выполнять ПЭТ и КТ, это помогает получить более детальную картину.
- Рентгенографию грудной клетки применяют для поиска метастазов в легких.
- Иногда возникает необходимость в диагностической лапароскопии — процедуре, во время которой врач делает прокол в стенке брюшной полости и вводит внутрь инструмент с видеокамерой (лапароскоп). Это помогает оценить степень распространения опухоли, обнаружить вторичные очаги в брюшине, внутренних органах.
Можно провести биопсию метастатического очага. При изучении ткани под микроскопом, в ней обнаруживают опухолевые клетки, характерные для рака желудка. Для того чтобы подобрать оптимальное лечение, проводят молекулярно-генетический анализ на некоторые вещества-маркеры:
- HER2 — рецептор на поверхности клеток, который стимулирует их размножение. При раке активность HER2 может быть повышена. — белок, который может взаимодействовать с иммунными клетками и подавлять их активность. Его относят к классу веществ, называемых контрольными точками.
Методы лечения
Если обнаружены отдаленные метастазы, ремиссия, как правило, становится невозможна. Лечение носит паллиативный характер, оно направлено на сокращение размеров и замедление роста опухоли, продление жизни пациента, борьбу с симптомами. Но рак с метастазами — это еще не приговор. Современные онкологи все чаще говорят о нем как о временно хроническом заболевании. На какой бы период времени ни удалось продлить жизнь пациента — это в любом случае небольшая победа.
Хирургическое лечение
Иногда удается удалить часть желудка с опухолью — провести субтотальную резекцию. Если такая операция невозможна, и опухоль создает препятствие для пищи, возможен один из следующих вариантов лечения:
- Шунтирование: верхнюю часть желудка соединяют отверстием с тонкой кишкой.
- Стентирование: в месте сужения устанавливают каркас с сетчатой стенкой, он помогает восстановить просвет желудка.
- Гастростомия или еюностомия: отверстие из желудка или тонкой кишки выводят на кожу, через него можно вводить пищу.
- Разрушение опухолевой ткани лазером с помощью эндоскопа, введенного через рот.
Химиотерапия
При раке желудка применяют препараты: 5-фторурацил, капецитабин, карбоплатин, цисплатин, доцетаксел, эпирубицин, иринотекан, оксалиплатин, паклитаксел. Их назначают в разных комбинациях.

Лучевая терапия
Облучение помогает сократить размеры опухоли, улучшить прохождение пищи, уменьшить боль. Применяются такие современные методы, как трехмерная конформная лучевая терапия, интенсивно-модулированная лучевая терапия. В них используются точные расчеты, которые помогают сконцентрировать излучение в области опухоли, минимально затрагивая здоровые ткани.
Иногда лучевую терапию сочетают с химиотерапией. Это помогает повысить эффективность лечения, но повышает риск серьезных побочных эффектов.
Таргетная терапия и иммунотерапия
При раке желудка с метастазами могут быть назначены некоторые таргетные препараты и иммунопрепараты:
- Если опухоль является HER2-позитивной, назначают трастузумаб (герцептин).
- Рамуцирумаб (цирамза) блокирует VEGF — вещество, которое раковые клетки синтезируют, чтобы стимулировать рост новых сосудов и обеспечить себя кислородом.
- Пембролизумаб (кейтруда) — иммунопрепарат, блокатор контрольной точки PD-L1. Он снимает блок с иммунных клеток, в результате чего те начинают атаковать опухолевую ткань.
Борьба с симптомами
На поздних стадиях онкологических заболеваний многих пациентов беспокоят сильные боли. Адекватное обезболивание помогает улучшить качество жизни. Применяются как ненаркотические, так и наркотические анальгетики. При желудочных кровотечениях развивается анемия. Если уровни эритроцитов и гемоглобина в крови сильно снижаются, приходится прибегать к переливанию эритроцитарной массы.
Важно оценивать нутритивный статус пациента. Если организм не получает нужных веществ, и проблему не удается решить с помощью диеты и гастростомии, назначают парентеральное питание: растворы питательных веществ вводят внутривенно, в обход пищеварительной системы.
Лечение метастазов в печени
Для борьбы с метастазами в печени при раке желудка существуют некоторые специальные методы:
- Интраартериальная химиотерапия, когда химиопрепарат вводят непосредственно в сосуд, питающий опухоль. При этом можно сильно увеличить дозировку и добиться положительного эффекта, не боясь серьезных побочных эффектов.
- Химиоэмболизация. В печеночную артерию вводят эмболизирующий препарат в сочетании с химиопрепаратом. Эмболизирующий препарат состоит из эмболов — микросфер, которые перекрывают просвет мелких сосудов и нарушают поступление к опухоли кислорода, питательных веществ.
- Радиочастотная абляция. В узел в печени вводят тонкий электрод в виде иглы и подают на него радиоволны, которые уничтожают раковые клетки. При необходимости процедуру можно повторять.
Лечение асцита
Асцит — скопление жидкости в брюшной полости — возникает при раке желудка в результате поражения метастазами печени и брюшины. Бороться с этим состоянием можно разными способами:
- Ограничение потребления жидкости и соли, мочегонные препараты.
- Лапароцентез — процедура, во время которой в брюшной стенке делают прокол и выводят избыток жидкости. Можно установить специальный перитонеальный катетер для оттока жидкости.
- Хирургические вмешательства, направленные на профилактику скопления жидкости в брюшной полости: оментогепатофренопексия, перитонеовенозный шунт, деперитонизация стенок брюшной полости.
- Внутрибрюшинная химиотерапия для борьбы с метастазами брюшины.
Прогноз при раке желудка с метастазами
Пятилетняя выживаемость на 4 стадии рака желудка составляет 5%. Это означает, что только пять из ста пациентов, у которых было диагностировано заболевание, останутся живы спустя 5 лет.
В среднем спустя 3 месяца с момента диагностики рака желудка с метастазами в живых остается половина пациентов. Прогноз хуже, если рак распространился в кости и печень: при таких метастазах половина пациентов погибает в течение 2 месяцев.
Рак кишечника с метастазами
Метастазирование — это процесс распространения раковых клеток из первичного очага с током крови и лимфы в различные органы. При раке толстой кишки метастазы чаще всего обнаруживаются в печени и легких, реже — в брюшине, головном мозге, других органах. Если в ходе обследования выявлены вторичные очаги, у пациента диагностируют рак четвертой стадии. Прогноз при этом сильно ухудшается. Ремиссия, как правило, становится невозможна. Но существуют методы лечения, которые помогают увеличить продолжительность жизни, избавить от мучительных симптомов.
Рак кишечника может быть изначально диагностирован на четвертой стадии. В других случаях метастатические очаги могут быть обнаружены спустя некоторое время после того, как завершено лечение. Это говорит о том, что произошел рецидив.
Почему и как возникают метастазы при раке кишечника?
Метастазирование злокачественных опухолей — сложный, процесс, его причины и механизмы до конца не изучены. В нем выделяют несколько стадий:
- Раковая клетка отрывается от первичного очага и проникает через стенку кровеносного или лимфатического сосуда.
- Раковая клетка мигрирует с током лимфы или крови.
- Затем она «застревает» в сосудах небольшого диаметра. Некоторые исследования показали, что в этом процессе играет важную роль не только диаметр сосуда, но и скорость кровотока в нем.
- Опухолевая клетка проникает через стенку кровеносного сосуда в окружающие ткани — в будущем они станут ее новым «местом жительства».
- В течение некоторого времени раковая клетка может «спать». Когда наступает благоприятный момент, она начинает быстро размножаться и дает начало вторичному очагу.
Опухолевые клетки могут распространяться не только через кровеносные и лимфатические сосуды, но и «расползаясь» по брюшине.
Самая большая проблема в диагностике и лечении метастатического рака кишечника и других органов в том, что метастазов обычно много, многие из них имеют микроскопические размеры и не видны на снимках, их нельзя обнаружить и удалить во время хирургического вмешательства.
Какими симптомами проявляется рак кишечника с метастазами?
Проявления зависят от того, в каком органе находятся вторичные очаги, насколько сильно они нарушают их функцию. Но существуют и некоторые общие симптомы:
- Плохое самочувствие, постоянная слабость, недомогание, повышенная утомляемость.
- Потеря аппетита.
- Необъяснимая потеря массы, вплоть до сильного истощения, кахексии.
Симптомы могут отсутствовать вообще. При этом метастазы обнаруживаются лишь во время обследования.
Как диагностируют рак кишечника с метастазами?
Обычно первичную опухоль обнаруживают с помощью колоноскопии — эндоскопического исследования, во время которого в толстую кишку через задний проход вводят специальный инструмент — колоноскоп. Если во время колоноскопии выявлено патологическое образование, врач получает фрагмент ткани из него и отправляет в лабораторию для изучения под микроскопом, молекулярно-генетического анализа. Этот метод диагностики называется биопсией, он помогает окончательно подтвердить диагноз.
Когда рак кишки подтвержден, применяют разные исследования для поиска метастазов в брюшной полости и за ее пределами:
- КТ, МРТ
- УЗИ органов брюшной полости
- ПЭТ-сканирование
- Рентгенографию грудной клетки
- Бронхоскопию
- Рентгенографию костей
- Ангиографию печени
- При необходимости проводят диагностическую лапароскопию
Метастазы рака кишки в печени
Метастазы в печени при раке толстой кишки обнаруживаются в 20–25% случаев в ходе первичного обследования и в 40% случаев после хирургического лечения первичной опухоли. При этом могут возникать такие симптомы, как желтуха, кожный зуд, увеличение живота, боль под правым ребром, отеки из-за нарушения синтеза в печени белков-альбуминов, которые обеспечивают онкотическое давление плазмы крови.
Лечение метастазов в печени при раке кишечника
За последние десятилетия в лечении метастазов печени при раке толстой кишки достигнут немалый прогресс. Расширились показания к резекции печени: если опухоль относительно небольшая и не прорастает в сосуды, ее можно удалить. Если метастатические очаги невозможно удалить хирургически, либо они рецидивировали, в некоторых случаях прибегают к радиочастотной аблации — сокращенно РЧА. Под контролем УЗИ или КТ в узел вводят специальный электрод в виде иглы и уничтожают опухолевую ткань с помощью тока высокой частоты. Проведение РЧА возможно при соблюдении некоторых условий:
- Вторичный очаг должен иметь небольшой диаметр.
- Он должен быть хорошо виден во время УЗИ и КТ.
- Очаг должен располагаться так, чтобы во время введения иглы не было риска повредить кровеносный сосуд.
- Желательно, чтобы очагов было не более 4.
Прибегают к химиотерапии — ее назначают как дополнение к хирургическому вмешательству, либо, если последнее невозможно, в качестве самостоятельного метода лечения. Химиопрепараты можно вводить не только системно (внутривенно), но и непосредственно в сосуд, питающий опухоль, с помощью катетера, проведенного через бедренную артерию через прокол в верхней части бедра. Во время химиоэмболизации в питающий опухоль сосуд вводят не только химиопрепарат, но и эмболизирующий препарат — микросферы, которые перекрывают просвет сосуда и лишают опухолевую ткань притока крови.
В некоторых случаях для разрушения небольших очагов в печени может быть применена современная технология под названием Кибернож. Специальный аппарат генерирует множество пучков рентгеновских волн. Каждый из них по отдельности слаб и не может нанести вреда тканям, но вместе они сходятся в одной точке — там, где находится опухоль, и здесь создается очень высокая доза. Она уничтожает раковые клетки.
В сочетании с химиопрепаратами или самостоятельно применяют таргетные препараты — противоопухолевые средства, которые блокируют молекулы, активирующие размножение раковых клеток и рост новых сосудов, снабжающих опухоль необходимыми веществами, кислородом. При раке кишечника, метастазировавшем в печень, применяют таргетные препараты: цетуксимаб, панитумумаб, афлиберцепт, бевацизумаб, регорафениб.
Лечение метастазов в легких при раке толстой кишки
Метастазы в легких при раке кишечника могут проявляться в виде одышки, упорного кашля, мокроты с примесью крови.
При единичных опухолях, имеющих относительно небольшие размеры, возможно хирургическое лечение. Чаще всего выполняют клиновидную резекцию легкого. Как и при метастазах в печени, прибегают к радиочастотной аблации, химиотерапии, таргетной терапии. К лучевой терапии прибегают не очень часто, как правило, ее используют для борьбы с болью и некоторыми другими симптомами.
Канцероматоз брюшины при раке толстой кишки
Если раковые клетки распространяются в брюшину, прогноз сильно ухудшается. Возникает асцит — в брюшной полости скапливается жидкость. Для борьбы с этим состоянием прибегают к лапароцентезу — в брюшной стенке делают прокол и выводят жидкость. Для постоянного оттока жидкости устанавливают перитонеальный катетер. Проводят внутриполостную химиотерапию, по показаниям выполняют хирургические вмешательства, направленные на обеспечение оттока жидкости из брюшной полости.
Средняя продолжительность жизни таких пациентов при применении классических методов лечения составляет 2–6 месяцев. Но в последние 20 лет активно развивается новый метод лечения — гипертермическая интраперитонеальная химиотерапия (HIPEC). Процедура состоит из двух этапов:
- Выполняют хирургическое вмешательство, во время которого в брюшной полости удаляют все видимые очаги. Это долгая (в среднем 6–9 часов) и сложная операция.
- Затем брюшную полость промывают химиопрепаратом, нагретым до 42–43 °C.
Метод HIPEC помог сильно увеличить выживаемость пациентов с канцероматозом брюшины.
Химиотерапия при раке толстой кишки с метастазами
При нерезектабельном раке кишечника с метастазами в качестве лечения первой линии, как правило, применяют одну из трех схем химиотерапии:
- FOLFOX: лейковорин, 5-фторурацил и оксалиплатин;
- FOLFIRI: лейковорин, 5-фторурацил и иринотекан;
- CAPEOX или CAPOX: капецитабин (Кселода) и оксалиплатин.
Эти схемы можно применять в сочетании с таргетными препаратами.
Как долго продолжают лечение? До тех пор, пока оно не перестанет помогать (опухоль снова начинает прогрессировать), либо у пациента не возникнет серьезных побочных эффектов. Главная проблема схем, включающих оксалиплатин, состоит в том, что этот препарат часто приводит к побочному эффекту в виде нейропатии — состояния, при котором беспокоит жжение, онемение в руках и ногах. Некоторые эксперты рекомендуют для профилактики этого осложнения проводить лечение препаратами первой линии в течение некоторого времени, а затем переходить на поддерживающую химиотерапию другими схемами.
Пациенту стоит заранее поговорить со своим лечащим врачом, узнать, какие препараты планируется назначить, к каким побочным эффектам они могут привести, и каков будет план действий в случае их возникновения.
Иммунотерапия
У некоторых пациентов, страдающих раком кишечника с метастазами, эффективен иммунопрепарат под названием пембролизумаб (Кейтруда). Он относится к группе блокаторов контрольных точек и ингибирует молекулу, которая подавляет работу иммунных клеток. В результате последние активируются и атакуют опухолевую ткань.
Прогноз выживаемости
Пятилетняя выживаемость при раке толстого кишечника с метастазами составляет 12%. Но с развитием новых методов лечения ситуация улучшается. Никто не может заранее точно сказать, кто из пациентов попадет в эти 12%. Надежда есть у каждого, поэтому никогда не стоит сдаваться.
Читайте также:
