Соединение зуба с соединительным эпителием. Слизистая пародонта
Добавил пользователь Владимир З. Обновлено: 10.01.2026
1. Десна и твердое небо, покрытые жевательной слизистой оболочкой.
2. Спинка языка, покрытая специализированной слизистой оболочкой.
3. Слизистая оболочка, выстилающая остальную часть полости рта. Десна представляет собой часть слизистой оболочки полости рта, которая покрывает альвеолярные отростки челюстей и окружает шейки зубов.
Клинические особенности
В норме у взрослых десна покрывает альвеолярную кость и корень до цементно-эмалевого соединения. Десна анатомически разделяется на маргинальную, прикрепленную и межзубную. Хотя каждый тип десны имеет значительные различия в дифференцировке, гистологии и толщине в зависимости от их функционального предназначения, все типы предназначены для предотвращения механического и микробного повреждения. То есть, специфическая структура различных типов десны отражает ее эффективность в качестве барьера для проникновения микроорганизмов и токсических веществ в глубоколежащие ткани.
Маргинальная десна
Маргинальная, или неприкрепленная, десна представляет собой край или границу десны, окружающую зубы в виде воротника (рисунки 2-1 и 2-2). Примерно в 50% случаев она отделена от прилегающей прикрепленной десны с помощью неглубокого линейного углубления - свободного десневого желобка. Обычно около 1 мм шириной, маргинальная десна образует стенку десневой борозды. Она может быть отделена от поверхности зуба пародонтальным зондом.
Десневая борозда
Десневая борозда представляет собой неглубокую щель или пространство вокруг зуба, ограниченное поверхностью зуба с одной стороны и эпителием, выстилающим свободный край десны, с другой стороны. Она имеет V-образную форму и едва позволяет вводить пародонтальный зонд. Клиническое определение глубины десневой борозды является важным диагностическим показателем. При абсолютно нормальных или идеальных условиях глубина десневой борозды составляет 0 мм или приближается к этому значению. Этого можно достичь экспериментально только у животных, полностью лишенных микроорганизмов, или после интенсивного длительного предупреждения образования бляшек.
Клинически здоровая десна имеет борозду некоторой глубины. Ее глубина, определенная на гистологических срезах, составляет 1,8 мм, с вариацией от 0 до 6 мм; в других исследованиях сообщалось о 1,5 мм и 0,69 мм. Клиническая оценка, используемая для определения глубины борозды, проводится путем введения металлического инструмента - пародонтального зонда и определения расстояния, на которое он проникает. Гистологически глубина борозды не обязательно должна быть в точности равна глубине проникновения зонда. Так называемая глубина зондирования клинически нормальной десны у людей составляет от 2 до 3 мм.
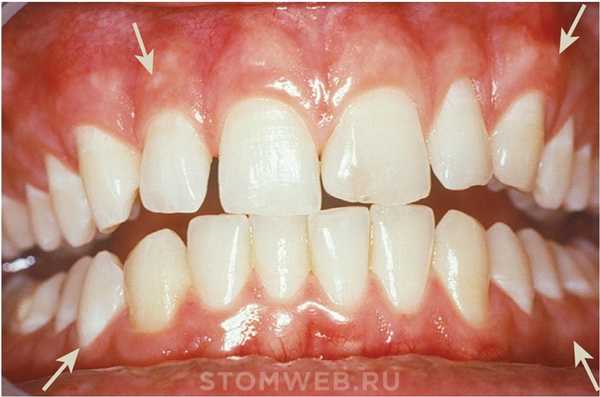
Рисунок 2-1 Нормальная десна у молодого взрослого человека. Обратите внимание на разграничение (мукогингивальная линия) (стрелки) между прикрепленной десной и более темной альвеолярной слизистой оболочкой.
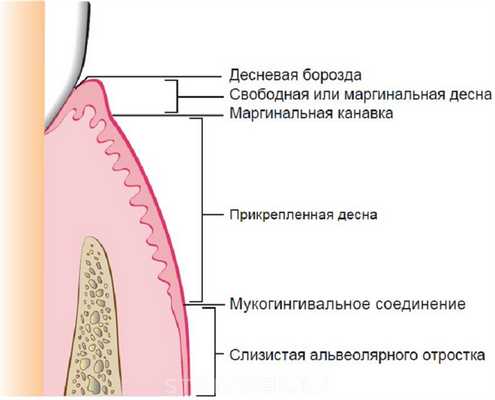
Рисунок 2-2 Схема анатомических образований десны.
Прикрепленная десна
Прикрепленная десна является продолжением маргинальной десны. Она твердая, упругая и плотно связана с подлежащей надкостницей альвеолярной кости. С вестибулярной стороны прикрепленная десна распространяется до относительно рыхлой и подвижной альвеол
Соединение зуба с соединительным эпителием. Слизистая пародонта
Особый интерес представляет характер соединения поверхности зуба с соединительным эпителием. Некоторые исследователи находят, что эта связь имеет физико-химическую сущность и осуществляется посредством липких макромолекул десневой жидкости. Другие утверждают, что эта связь биологическая и реализуется с помощью гемодесмосом. Межклеточные пространства эпителия десневого желобка более широкие, и его проницаемость в несколько раз превышает проницаемость эпителия других отделов слизистой оболочки полости рта.
Этим объясняется присутствие подэпителиальных лимфоплазмоцитарных инфильтраций, которые выполняют защитную функцию против проникновения микробов и их токсинов. Более того, установлено, что соединительный эпителий обладает двусторонней проницаемостью. Митотическая активность клеток соединительного эпителия также в несколько раз выше, чем в других участках слизистой оболочки. Кроме того, обычно не ороговевающий соединительный эпителий в определенных условиях проявляет свои способности к ороговению.
В норме соединительный эпителий находится полностью на эмали. Ширина соединительного эпителия варьирует от 0,71 до 1,35 мм. Протяженность соединительнотканного фиброзного соединения колеблется в пределах 1,0-1,07 мм. Поэтому считают, что десневое прикрепление при нормальном состоянии пародонта должно быть не менее 2 мм. Этот размер определяют как биологическую ширину или подбороздковый физиологический размер.
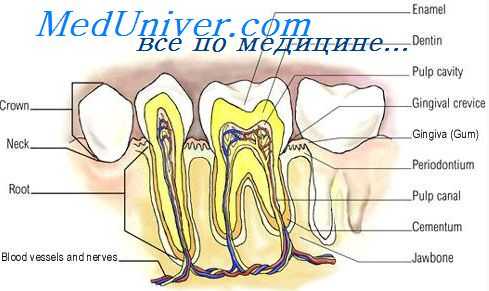
Слизистая оболочка полости рта, в том числе и десна, состоит из трех слоев: многослойный плоский эпителий, собственно слизистая оболочка и подслизистая основа. Многослойный плоский эпителий состоит из клеточных слоев, соединенных межклеточными мостиками. В зависимости от формы этих клеток в эпителии различают базальный, шиповидный, зернистый и ороговевающий слои. Первые два слоя иногда называют основными клеточными слоями многослойного эпителия, а присутствие зернистого и ороговевающего слоев зависит от ороговения слизистой оболочки.
Между эпителиальным покровом и соединительнотканной собственно слизистой оболочкой расположена базальная мембрана, которая состоит из коллагеновых волокон и полисахаридных комплексов. В мембране различают проницаемые и плотные участки, она обладает избирательной проницаемостью.
Собственно слизистая оболочка состоит из волокнистых структур, межклеточного вещества и клеток. Обычно различают сосочковый (подэпителиальный) и сетчатый (надальвеолярный) слои собственно слизистой оболочки. Первый слой представляет собой рыхлую соединительную ткань, богатую эластиновыми волокнами. Сетчатый слой собственно слизистой оболочки состоит из сети коллагеновых волокон, которые имеют различную направленность и составляют десневую группу основных коллагеновых волокон пародонта.
В клеточных элементах собственно слизистой оболочки преобладают фибробласты, которые распределены как в основном веществе, так и в стенках сосудов и нервов. В соединительной ткани десны обнаруживаются также тучные клетки (лаброциты), макрофаги, нейтрофильные гранулоциты, лимфоциты, моноциты.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Пародонт. Строение и функции пародонта
В состав пародонта входят:
• костная ткань альвеолярного отростка челюсти;
• волоконный аппарат периодонта;
• десна;
• поверхностный слой цемента корней зубов.
Тесная связь, существующая между ними, проявляется в том, что волокнистые структуры соединительнотканного слоя десны вплетаются в периодонт, а пучки коллагеновых волокон периодонта — в костную ткань стенки зубной альвеолы и цемент корня. Ткани пародонта имеют общие источники кровоснабжения и иннервации. Таким образом, зуб вместе с пародонтом можно рассматривать как единую функционально и морфологически связанную систему, поражение отдельных частей которой неизбежно оказывает влияние на функцию зуба.
В пародонте встречаются все основные виды патологических процессов: воспалительные, дистрофические и пролиферативные, известные в клинике как гингивит, пародонтит, пародонтоз, пародонтомы.
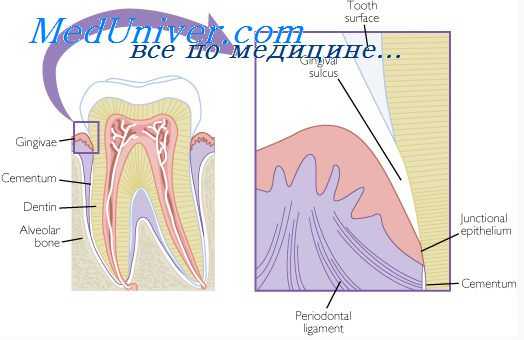
Клинически видимая часть пародонта представлена десной. Десна образована эпителием и соединительной тканью, в которой располагается микрососудистая сеть. В норме цвет десны обусловлен уровнем кровоснабжения, наличием пигментсодержащих клеток, толщиной десны, степенью ороговения эпителия. Принято считать, что десна имеет светло-розовый цвет. Однако установлено, что цвет десны прямо пропорционален цвету кожи, т. е. у темнокожих на фоне более интенсивно окрашенной слизистой оболочки, в частности на деснах, наблюдаются зоны темно-коричневой или даже черной пигментации.
В настоящее время выделяют следующие зоны десны:
• свободная десна, состоящая из межзубного сосочка и краевой десны;
• прикрепленная десна (к альвеолярной кости).
Большое клиническое значение имеет такое понятие, как ширина прикрепленной десны. Прикрепленная десна от подвижной слизистой оболочки отграничена четко выраженной линией, а от свободной десны — находящимся на расстоянии 1 мм от десневого края и менее выраженным желобком, который является наружной проекцией дна десневого желобка. Название «прикрепленная десна» обусловлено тем, что она неподвижно связана с надкостницей альвеолярного отростка.
Наибольшую ширину прикрепленная десна имеет в области верхних фронтальных зубов (3,5—4,5 мм), а минимальную — в области нижних первых премоляров (1,8 мм).
Десневой желобок герметизирующая структура, благодаря которой обеспечивается здоровье всего пародонтального комплекса.
Подчеркнутое выделение данного участка в пародонте имеет большое научно-практическое значение. Именно он является входными воротами для большинства поражений пародонта. Десневой желобок — это пространство, ограниченное внутренней поверхностью свободной десны и эмалевой поверхностью пришеечной части зуба. Желобок полностью охватывает шейку зуба и в поперечном сечении имеет V-образную форму.
Десневой желобок формируется после окончательного прорезывания зуба, когда жевательная поверхность или режущий край зуба достигают окклюзионной плоскости. Коронка зуба, готового к прорезыванию, покрыта редуцированным эмалевым эпителием, который в процессе прорезывания зуба сращивается с многослойным эпителием десны и после проникновения коронки в полость рта окончательно располагается на уровне эмалево-цементного соединения, тем самым формируя дно десневого желобка.
В абсолютно нормальных условиях, при соблюдении длительной гигиены у животных-гнотобиотов десневой желобок полностью отсутствует либо величина его глубины близка к нулю. Однако у клинически здоровых лиц глубина десневого желобка колеблется в пределах 0,5—3,0 мм.
Альвеолярный отросток. Воспаление пародонта
Альвеолярный отросток — это часть челюстной кости, в которой расположены лунки зубов. Он формируется с прорезыванием зубов и исчезает после их потери. Кость альвеолярного отростка состоит из наружной и внутренней кортикальной пластин и находящейся между ними губчатой кости. Вестибулярная пластина по толщине уступает оральной пластине. Губчатая кость, заполняющая пространство между кортикальными пластинами, состоит из костных перекладин, между которыми расположен костный мозг. Диаметр трабекул и направленность перекладин зависят от функциональной нагрузки пародонта. В частности, с ростом нагрузки увеличивается диаметр трабекул. Предполагается, что кортикальная кость является главным компонентом поддержания зубов, а трабекулярная кость — сопротивления и передачи функциональных нагрузок от периодонтальной связки. Расположенный между боковыми стенками соседних альвеол участок кости носит название межзубной костной перегородки. В случае достаточно узких межзубных пространств (особенно в области нижних фронтальных зубов) межзубные костные перегородки могут быть лишены губчатой кости и сформированы исключительно кортикальными пластинами.
Кость состоит в основном из солей кальция и фосфора, содержание других ионов (натрий, фтор и др.) крайне незначительное. Минеральные вещества в виде гидрок-сиапатита составляют 65—70 % структуры кости. Апатитовые кристаллы расположены параллельно продольной оси коллагеновых волокон, что в наибольшей степени способствует противостоянию кости к жевательной нагрузке. Органическая матрица альвеолярной кости состоит преимущественно из коллагена (90 %) и малого количества неколлагеновых белков, жиров, гликопротеидов, фосфопротеидов и др.
Основными клеточными элементами кости являются остеобласты и остеокласты, которые активно участвуют в постоянно текущих процессах образования и резорбции кости. Остеобласты выделяют неминерализованную субстанцию — остеоид, который после минерализации трансформируется в кость. Остеокласты — это крупные многоядерные клетки, под влиянием гидролитических ферментов которых происходит лизис органической матрицы кости.
Основной функцией пародонтальных тканей является поглощение механической энергии, возникающей при жевании.
Воспаление пародонта
Причиной развития воспалительных заболеваний пародонта (ВЗП) является взаимодействие микробного содержимого зубной бляшки и локального тканевого ответа на нее. Тканевое повреждение возникает в том случае, когда патогенное влияние микробных скоплений превосходит местные антимикробные защитные механизмы. Следствием тканевого повреждения является местный тканевый ответ. Интенсивность местного тканевого ответа широко варьирует в зависимости от выраженности местных патофизиологических реакций в ответ на повреждение и от вовлечения системных реакций организма.
Основной патофизиологической реакцией при пародонтите является воспаление. Воспаление — типовой патологический процесс. Возникшая в ходе эволюции реакция живых тканей на местное повреждение состоит из сложных поэтапных изменений микроциркуляторного русла, системы крови и соединительной ткани. Конечной целью перечисленных реакций является изоляция либо устранение повреждающего агента и восстановление или замещение поврежденных тканей.
Классическое определение клинических проявлений воспалительной реакции: rubor, tumor, calor, dolor, functio laesa, сформированное А. Цельсом и К. Галеном, актуально в отношении тканей пародонта и в настоящее время. Расширение методических возможностей позволило дополнить эту базовую характеристику следующими признаками.
1. Лейкоцитоз.
2. Лихорадка.
3. Изменения белкового профиля крови.
4. Изменения ферментного состава крови.
5. Изменения гормонального состава крови.
6. Увеличение СОЭ.
7. Аллергизация организма.
Клиническая картина воспаления у конкретного больного зависит от причин его возникновения и индивидуальных условий, на фоне которых протекает этот типичный патологический процесс.
В качестве причин воспаления тканей пародонта могут выступать инфекционные (в абсолютном большинстве случаев — микробы) и неинфекционные факторы:
• механическая травма (супраконтакт, нависающий край пломбы или искусственной коронки);
• физические воздействия (ожог, ионизирующее излучение);
• химические вещества (кислоты, щелочи);
• биологические агенты (токсины микроорганизмов, биологически активные вещества, иммунные комплексы).
С одной стороны, защитно-приспособительное значение воспаления как типично-приспособительного процесса заключается в:
• отграничении (локализации) очага повреждения;
• инактивации патогенных факторов;
• дренировании (очищении) очага повреждения;
• мобилизации защитных механизмов организма;
• репарации поврежденной ткани.
С другой стороны, в конкретных условиях воспаление может быть патогенным для организма, стать источником генерализации инфекции и тяжелых повреждений тканей (например, при некротическом или гиперергическом воспалении).
Развитие воспалительных изменений в пародонте является следствием повреждающего влияния зубной бляшки.
Пародонт: структурная биология тканей
Под понятием «пародонт» подразумевается 4 вида различных тканей: десна, цемент корня, альвеолярная кость, периодонтальная связка, соединяющая цемент корня с костью. Под структурной биологией подразумевается понятие, охватывающее классическую макроморфологию и гистологию тканей, а также их функции, биохимию клеток и межклеточных структур.
Пародонт и его составные части
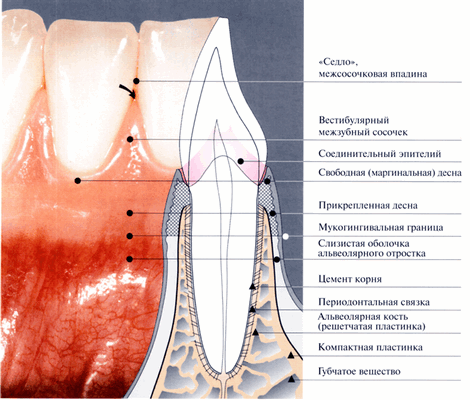
Пародонт представлен прежде всего десной, которая в свою очередь является частью слизистой оболочки полости рта и одновременно периферической частью пародонта. Она начинается от слизисто-десневой (мукогингивальной) пограничной линии и покрывает коронковую часть альвеолярного отростка. С небной стороны пограничная линия отсутствует, здесь десна является частью неподвижной кератинзированной слизистой оболочки неба. Десна заканчивается в области шеек зубов, окружает их и с помощью эпителиального кольца (краевого эпителия) образует прикрепление. Таким образом, десна обеспечивает непрерывность эпителиальной выстилки полости рта.
Клинически различают: свободную (маргинальную, краевую) десну шириной примерно 1,5 мм, прикрепленную десну, ширина которой варьирует и межзубную десну.
Здоровая десна имеет бледно-розовую окраску (цвет лосося), у представителей негроидной расы может быть выражена коричневая пигментация. Десна имеет различную консистенцию, но никогда не смещается относительно подлежащей кости. Поверхность десны кератинизирована. Она может быть толстой и плотной, с выраженным рельефом («толстый фенотип») или тонкой, почти гладкой («тонкий фенотип»).
Ширина десны
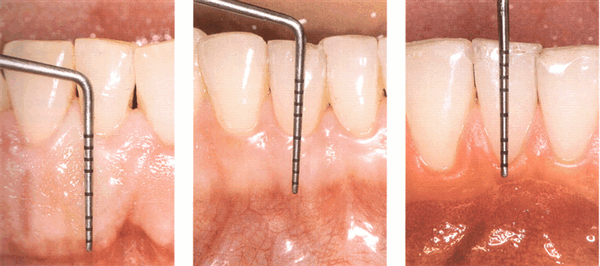
Прикрепленная десна с возрастом становится шире, ее ширина у разных людей различна и даже во области различных групп зубов. Представление о том, что для поддержания здоровья пародонта минимальная ширина прикрепленной десны должна составлять 2 мм (Lang, Loe 1972) сейчас выглядит необоснованным. Однако пародонт с широким ободком прикрепленной десны дает определенные преимущества для хирургических вмешательств как в лечебном, так и в эстетическом плане. Определение ширины прикрепленной десны является важной частью определения пародонтологического статуса пациента.
Определение ширины прикрепленной десны
Седло или межсосочковая впадина
Непосредственно под контактным пунктом двух зубов десна формирует впадину, которую можно увидеть на щечно-язычном срезе. Таким образом, это седловидная впадина расположена между вестибулярным и оральным межзубными сосочками, клинически не определяется и в зависимости от протяженности контактных пунктов может иметь различную ширину и глубину. Эпителий в этой части неороговевающий, при отсутствии контактного пункта кератинизированная десна переходит в вестибулярной поверхности на оральную без образования впадины.
Эпителиальное прикрепление и десневая борозда
Маргинальная десна прикрепляется к поверхности зуба по средством соединительного эпителия. На протяжении жизни это соединение постоянно обновляется (Schroeder, 1992).
Соединительный эпителий имеет высоту 1-2 мм и кольцом охватывает шейку зуба. В апикальной части он состоит всего лишь из нескольких слоев клеток, ближе к коронки из 15-30. Этот эпителий состоит из двух слоев — базального (клетки которого активно делятся) и супрабазального (недифференцированные клетки). Скорость обновления краевого эпителия очень высока (4-6 дней) по сравнению с эпителием полсои рта ( 6-12 и до 40 дней).
Эпителиальное прикрепление формируется соединительным эпителием и обеспечивает соединение между десной и поверхностью зуба. Этой поверхностью может быть в раной степени и эмаль , и дентин и цемент.
Представляет собой узкий желобок, окружающий зуб, глубиной 0,5 мм. Дно десневой борозды образовано клетками соединителньго эпителия, которые быстро слущиваются.
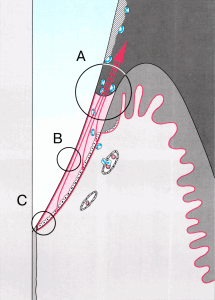
Пародонт и система волокон
Пародонт в своем составе имеет волокнистые соединительнотканные структуры, которые обеспечивают связь между зубом (цементом) и альвеолой, зубом и десной, а также между зубами. К этим структурам относятся:
-пучки волокон десны
-пучки волокон периодонта
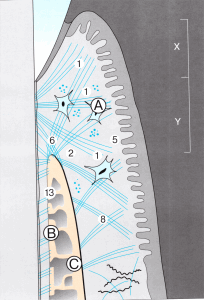
Волокна десны
В супраальвеолярной области пучки коллагеновых волокон проходят в самых различных направлениях. Они придают десне эластичность и сопротивляемость и фиксируют ее к поверхности зуба ниже уровня краевого эпителия. Волокна защищают десну от сдвига и стабилизируют ее на определенном участке.
К десневым волокнам относятся и надкостично-десневые, которые фиксируют прикрепленную десну к альвеолярному отростку.
Волокна периодонта (связка)
Волокна периодонта занимают пространство между поверхностью корня и альвеолярной костью. Она состоит из соединительнотканных волокон, клеток, сосудов, нервов и основного вещества. К поверхности цемента площадью 1 мм2 в среднем прикрепляется 28 000 пучков волокон. Структурной единицей пучка является коллагеновая нить. Множество таких нитей образуют волокно, а затем соединяются в пучки. Эти пучки (шарпеевские волокна) одним концом вплетаются в альвеолярную кость, а другим в цемент корня зуба. Клетки представлены в основном фибробластами. Они отвечают синтез и распад коллагена. Клетки, деятельность которых связана в твердыми тканями это цементобластами, остеобластами. Остеокласты наблюдаются в период резорбции костной ткани. Вблизи цемента в периодонтальной щели обнаруживаются скопления эпителиальных клеток (островки Малассе). Связка обильно кровоснабжается и иннервируется.
Цемент корня
Пародонт по большей части представлен мягкими тканями, но с анатомической точки зрения цемент- это часть зуба. Но тем не менее он является и компонентом периодонта. Выделяют 4 типа цемента:
1. Бесклеточный афибриллярный
2.Бесклеточный волокнистый
3. Клеточный с внутренними волокнами
4. Клеточный со смешанными волокнами
В образовании цемента участвуют фибробласты и цементобласты. Фибробласты вырабатывают бесклеточный волокнистый цемент, цементобласты производят клеточный цемент с внутренними волокнами, часть клеточного со смешанными волокнами и возможно бесклеточный афибриллярный цемент.
Важнейшую роль играют бесклеточный волокнистый цемент и клеточный цемент со смешанными волокнами.
Бесклеточный волокнистый цемент отвечает прежде всего за удержание зуба в альвеоле., он располагается в пришеечной трети корня. При формировании корня зуба коллагеновые волокна дентина и цемента взаимно приникают друг в друга, этим объясняется прочная связь твердых тканей зуба между собой. Образование именно этого цемента желательно при регенеративном хирургическом лечении.
Клеточный цемент со смешанными волокнами играет важную роль в фиксации зуба в лунке. Он выстилает поверхность зуба как по горизонтали так и по вертикали. Он также плотно связан в дентином, но по сравнению с бесклеточным волокнистым цементом растет быстрее.
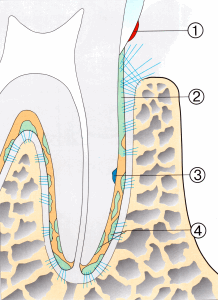
Пародонт и костный опорный аппарат
Альвеолярные отростки верхней и нижней челюсти- структуры, существование которых зависит от наличия зубов. Они развиваются во время формирования и прорезывания зубов и атрофируются после их смерти. Различают три структурных элемента альвеолярного отростка:
-собственно альвеолярная кость
-трабекулярная кость
-компактная кость
Компактная кость покрывает альвеолярный отросток, у входа в альвеолу она переходит в решетчатую пластинку или собственно альвеолярную кость. Эта ткань выстилает стенку альвеолы, она имеет толщину 0,1- 0,4 мм, пронизана многочисленными мелкими отверстиями (каналы Фолькмана), через которую в периодонтальную щель входят сосуды и нервы. Между компактной костью и собственно альвеолярной костью расположена трабекулярная кость. Между маргинальной десной и краев альвеолы всегда есть определенное расстояние, называемое биологической шириной, равная 2-3 мм (Gargiulo, 1961).
Читайте также:
