Советы при ишемии кишечника (нарушении кровоснабжения, мезентериальном тромбозе)
Добавил пользователь Валентин П. Обновлено: 20.01.2026
Применительно к данной подрубрике наиболее распространен термин "ишемический колит". Это обусловлено тем, что ишемические поражения затрагивают по большей части именно толстый кишечник.
Клинические понятия, включенные в данную подрубрику:
1. Хронический ишемический:
- колит;
- энтерит;
- энтероколит.
2. Ишемическое сужение кишечника.
3. Мезентериальный (ая):
- атеросклероз;
- сосудистая недостаточность.
Из данной подрубрики исключены:
- "Атеросклероз аорты" - I70.0;
Ишемический колит включает в себя ряд нозологических форм, которые являются конечным результатом недостаточного кровоснабжения сегмента толстой кишки или всей толстой кишки. Заболевание приводит к ишемическому некрозу различной степени тяжести, который может варьироваться от некроза поверхностных слоев слизистой оболочки до трансмурального Трансмуральный - пронизывающий, захватывающий все слои органа.
некроза кишечной стенки.
Примечания
1. В связи с мультидисциплинарностью проблемы, коды блока рубрик "Болезни артерий, артериол и капилляров" - I70-I79 могут быть использованы при классификации данной патологии по МКБ-10 в равной степени с кодами рубрики "Сосудистые болезни кишечника" - K55. Однако код диагноза K55.- (например, хронический ишемический колит) предполагает наличие превалирующих признаков патологии со стороны кишечника (без упоминания ишемического поражения других органов) и является более общим клиническим понятием, включающим в качестве причины своего развития не только окклюзию артерий.
2. В последние годы было введено такое понятие, как "хроническая ишемическая болезнь органов пищеварения" (Звенигородская Л. А., 2001).
Хроническая ишемическая болезнь органов пищеварения – заболевание, возникающее при нарушении кровообращения по непарным висцеральным ветвям брюшной аорты (чревному стволу, верхней и нижней брыжеечной артериям), клинически проявляющееся болями в животе, обычно возникающими после приема пищи, нарушениями моторно-секреторной и абсорбционной функции кишечника и у части больных – прогрессирующим похуданием.
3. Осложнения хронического ишемического колита, такие как, например, стриктуры кишеника кодируются в этой же подрубрике. Коды рубрики "Паралитический илеус и непроходимость кишечника без грыжи" - K56 не применяются.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, "Атакент"
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
I стадия – стадия относительной компенсации. Нарушения функции желудочно-кишечного тракта незначительны, а заболевание часто выявляется случайно, при обследовании больных по какому-либо иному поводу.
II стадия – характеризуется выраженным нарушением функции кишечника и болью в животе после приема пищи.
III стадия – проявляется нарушением функции кишечника, постоянными болями в животе, прогрессирующим похудением.
Классификация Марстона выделяет следующие стадии развития ишемии кишечника:
- 0 - нормальное состояние;
- I - компенсаторное поражение артерий, при котором отсутствует нарушение кровотока в покое и после приема пищи и нет симптоматики;
- II - поражение артерий прогрессирует до такой степени, что кровоток в покое остается нормальным, но реактивная гиперемия отсутствует (о чем свидетельствует боль после еды);
- III - недостаточность кровоснабжения с уменьшением кровотока в покое; состояние, аналогичное болям в покое при ишемии конечностей;
- IV - инфаркт кишки.
Классификация развития хронической ишемической болезни органов пищеварения (ХИБОП)
I – стадия компенсации:
- IA – стадия бессимптомного течения; на УЗИ выявляются локальные изменения гемодинамики;
- IБ – стадия микросимптоматики; наблюдается возникновение ишемического синдрома вследствие функциональной перегрузки (развиваются локальные гемодинамические нарушения с тенденцией к снижению уровня функциональной и коллатеральной компенсации).
II – стадия субкомпенсации. Ишемия возникает вследствие функциональной нагрузки на органы пищеварения. С помощью УЗИ выявляют локальные гемодинамические сдвиги с различным поражением сосудов. При приеме пищи отсутствует гиперемическая реакция или она носит парадоксальный характер.
III – стадия декомпенсации. При УЗИ диагностируются различные поражения сосудов брюшной полости с развитием локальных и системных гемодинамических нарушений при выраженном снижении уровня функциональной и коллатеральной компенсации.
IV – стадия язвенно-некротических изменений органов пищеварения. При УЗИ диагностируются различные поражения сосудов брюшной полости с развитием локальных и системных гемодинамических нарушений и отсутствием функциональной и коллатеральной компенсации.
Клиническая классификация ишемического колита (считается наиболее приемлемой в настоящий момент):
- обратимая ишемическая колонопатия;
- преходящий язвенный ишемический колит;
- хронический язвенный ишемический колит;
- стриктура толстой кишки;
- гангрена толстой кишки.
Этиология и патогенез
2. Экстравазальная причина - сдавление непарных висцеральных ветвей серповидной связкой диафрагмы или ее медиальной ножкой, нейроганглионарной тканью солнечного сплетения, опухолями хвоста поджелудочной железы или ретроперитонеального пространства. Сдавлению наиболее часто подвергается чревный ствол.
Общее представление о хронической ишемии кишечника (Марстон А.)
Связь между степенью артериальной окклюзии, выявляемой при аутопсии, и симптомами желудочно-кишечного тракта, отмечаемыми при жизни, не обнаруживается.
Таким образом, при хроническом поражении висцеральных артерий их стеноз и окклюзия более часто выявляются при патологоанатомическом исследовании, а не клиническом.
Раннее выявление хронической ишемии кишечника затруднено. Это объясняется действием компенсаторных механизмов, которые перераспределяют кровоток в кишечной стенке; благодаря этому функции кишечника (в том числе всасывание) остаются нормальными практически до того момента, когда повреждение станет необратимым. Коллатеральное кровообращение способствует тому, что даже при полной окклюзии висцеральных артерий в кишке не возникает симптоматики сосудистой недостаточности.
Ишемия мышечного слоя кишки и связанная с этим боль возникают по мере дальнейшего снижения артериального притока в результате того, что кровоток становится недостаточным для обеспечения усиленной перистальтики, вызванной приемом пищи. Кровообращение в слизистой оболочке остается нормальным еще в течение определенного времени, без нарушения всасывательно-выделительной функции кишечника.
Дальнейшее прогрессирование процесса способствует снижению кровотока ниже того уровня, который необходим для защиты слизистой оболочки от бактериального повреждения, вследствие чего развивается очаговый или массивный инфаркт.
Клиника ишемического энтероколита или колита возникает при поражении 2-3 мезентериальных артерий. Поскольку поражения тонкой кишки встречаются реже, в большей половине случаев речь идет о колите. Поражается, как правило, селезеночный угол толстой кишки и верхняя часть сигмовидной, что обусловлено анатомическими особенностями кровоснабжения толстой кишки.
Наиболее частые локализации:
- прямая и сигмовидная кишка (20%);
- нисходящая ободочная кишка (20%);
- селезеночный угол (11%);
- сочетание вышеперечисленных локализаций (14%);
- только прямая кишка (6%);
- восходящая ободочная кишка (8%).
Эпидемиология
Возраст: преимущественно пожилой
Соотношение полов(м/ж): 1
Примерно 1 из 2000 случаев госпитализации приходится на ишемический колит. Ишемический колит обнаруживается примерно в 1 из 100 эндоскопий. Мужчины и женщины страдают в равной степени. Более чем 90% случаев приходится на людей в возрасте старше 60 лет.
Частота возникновения абдоминального ишемического синдрома достаточно высока: выявляется в 75,5% случаев при аутопсии умерших от ишемической болезни сердца, вследствие атеросклероза церебральных артерий и/или сосудов нижних конечностей, также выявляют атеросклероз брюшной аорты и ее непарных висцеральных ветвей.
Частота стенозирующих поражений висцеральных ветвей брюшной аорты по данным аутопсии варьируется от 19,2% до 70%, по данным ангиографии – от 4,1% до 53,5%.
Факторы и группы риска
Клиническая картина
Клинические критерии диагностики
постпрандиальная боль в животе; гематохезия; мелена; диспепсия; потеря массы тела; ситофобия; диарея; запор
Cимптомы, течение
1. Абдоминальный болевой синдром
Боль после приема пищи является основным симптомом ишемического колита у 94-96% пациентов. Возникновение боли связано с недостаточным притоком крови к органам пищеварения в период их максимальной активности.
Характер боли различен: в начальной стадии заболевания боли эквивалентны чувству тяжести в эпигастрии Эпигастрий - область живота, ограниченная сверху диафрагмой, снизу горизонтальной плоскостью, проходящей через прямую, соединяющую наиболее низкие точки десятых ребер.
, затем, с усугублением циркуляторных расстройств, появляются боли ноющего характера, интенсивность которых постепенно нарастает.
Типичные характеристики боли:
- боль возникает или усиливается после приема пищи (постпрандиальная боль);
- возникает через 20-40 минут после еды (иногда в период до 3 часов);
- основным фактором усиления боли является не состав пищи а ее количество;
- иногда боль связана с физической нагрузкой или приступом стенокардии;
- в зависимости от зоны кровоснабжения боль может локализоваться в различных областях (правосторонние боли, боли около пупка, боли в верхней половине живота характерны для ишемии верхней мезентериальной артерии, боли в левой половине живота - для ишемии в бассейне нижней мезентериальной артерии);
- при сегментарной ишемии боли могут мигрировать или быть неопределенными;
- боли могут купироваться нитроглицерином и/или папаверином.
2. Дисфункция кишечника
Отмечается в 88% случаев и проявляется нарушением секреторной и абсорбционной функций тонкого кишечника (метеоризм, неустойчивый стул, частый жидкий стул), а также нарушением эвакуаторной функции толстой кишки с упорными запорами.
3. Прогрессирующее похудание
Один из наиболее частых симптомов хронической ишемии органов пищеварения - отмечается в 78% случаев. Похудание связано с отказом больных от приема пищи из-за болей, а также с нарушением секреторной и абсорбционной функций тонкой кишки, особенно в поздней стадии заболевания.
4. Кровотечение из нижних отделов кишечника
Встречается в 62% случаев, но более характерно для острой ишемии. Эпизоды скрытой кровопотери могут длиться от суток до нескольких месяцев, что усугубляет анемию, возникающую вследствие недостаточности питания. Кровотечение в 85% случаев бывает незначительным и в 90% купируется самостоятельно.
При физикальном обследовании обнаруживаются:
- признаки недостаточности питания;
- боль, непропорциональная усилиям при пальпации;
- легкая, диффузная болезненность в той или иной области живота;
- отсутствие симптомов раздражения брюшины (защитных, охранительных симптомов);
- наличие систолического шума в эпигастральной области;
- признаки атеросклеротического поражения периферических сосудов (шумы над сонной артерией, изменения пульса, признаки ишемии сосудов ног, признаки церебральной ишемии, ишемической болезни сердца).
Диагностика
3. Обзорная рентгенография в положении лежа и стоя (чувствительность 62%-72%) - стартовый метод диагностики, если клиника не позволяет уверенно диагностировать ишемию кишечника.
Признаки:
- утолщение стенки кишки;
- разделение петель кишечника;
- симптом "отпечатка большого пальца".
Метод считается довольно чувствительным, но неспецифичным; является так называемым "стартовым" и полезным в плане дифференциальной диагностики (например, пневмонии) и установления факта кишечной непроходимости, возникающей вследствие ишемических стриктур Стриктура - резкое сужение просвета какого-либо трубчатого органа вследствие патологических изменений его стенок
кишечника.
4. Контрастная рентгенография. Двойное контрастирование выявляет неспецифические изменения у пациентов с ишемическим колитом в 90% случаев.
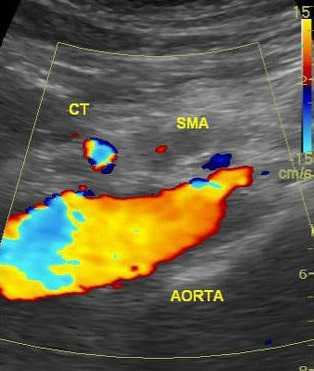
5. УЗИ (чувствительность 50-75%). На начальной стадии, ишемии кишечника может показать усиление перистальтики, которое затем нормализуется. Стенки кишки становятся утолщенными и узловатыми. Очаги кровоизлияния и отеки приводят к выявлению области (-ей) пониженной эхогенности в стенках кишечника.
6. УЗДГ (чувствительность 80%). Метод особенно эффективен при подозрении на стеноз нескольких сосудов.
УЗДГ не рекомендуется проводить при острой ишемии, ожирении, кишечной непроходимости, когда нарушение кровотока можно выявить только в проксимальных отделах.
Высокую прогностическую ценность имеют отклонения от нормы пиковой систолической скорости кровотока (S), которая ориентировочно составляет более 275 см/с для ВБА или 200 см/с для НБА (по некоторым данным > 300 см/с).
Нормальная скорость после приема пищи должна увеличиться примерно на 20% и более.
Ненормальный постпрандиальный ответ интерпретируется как увеличение пиковой систолической скорости менее чем на 20%.
Тяжелым считает стеноз артерий, составляющий более чем 60-70%, который выявляется при триплексном сканировании. При этом на допплерограмме ниже места поражения ламинарный поток исчезает и появляется турбулентный поток.
10. Гистология. Ключевые диагностические признаки - коагуляционный некроз и диффузный атеросклероз. Помимо этого, важно обратить внимание на следующие признаки: сегментарность поражений, железистая атрофия, гомогенизация собственной пластинки, наличие воспалительного инфильтрата богатого эозинофилами.
11. Алиментарные провокационные пробы основаны на тесной взаимосвязи болевого синдрома или дисфункции кишечника с приемом пищи.
Проба Миккельсена – пациенту выпивает литр молока в течение часа, появление болей при этом свидетельствует об ишемическом генезе заболевания.
Проба "насильственного кормления" - пациент должен ежедневно принимать высококалорийную пищу (5000 ккал), провоцирующую типичную клинику ишемии.
Проба регулярного приема пищи обычной калорийности с исключением острых блюд (4-разовое питание).
Некоторые авторы предлагают проводить физические пробы – поднятие тяжестей, длительный физический труд в наклонном положении (стирка белья, мытье полов), быстрая ходьба, бег, подпрыгивание на месте, велоэргометрическую пробу для выявления экстравазальной компрессии чревного ствола.
Существуют также лекарственные пробы, провоцирующие проявления ИК (вазоспастические средства) и ликвидирующие его (вазодилататоры).
12. Электрокардиография - обязательное исследование при ишемии кишечника. У многих пациентов заболевание спровоцировано нарушениями ритма, снижением сердечного выброса. Кроме того ЭКГ позволит диагностировать так называемую "абдоминальную форму" острого инфаркта миокарда.
Диагноз брыжеечной ишемии часто является вызовом для клиницистов и рентгенологов. Пациенты с воспалительными заболеваниями кишечника и инфекционными колитами могут иметь сходные признаки и симптомы, в том числе спазмы, боли в животе, диарею, примесь крови в стуле. Утолщение стенки кишки является общей находкой для всех трех видов заболеваний, однако, структура сосудистого распределения кровотока иногда может сузить круг дифференцируемых заболеваний.
Советы при ишемии кишечника (нарушении кровоснабжения, мезентериальном тромбозе)
Острое нарушение мезентериального кровотока. Кровоснабжение кишечника
Острое нарушение мезентериального кровотока — тяжелейшее заболевание как у молодых, так и у лиц пожилого и старческого возраста с громадной летальностью, которая, по данным академика B.C. Савельева и И.В. Спиридонова, достигает до 85—100% в зависимости от распространенности острой ишемии кишечника.
Причины столь высокой летальности: поздняя госпитализация, несвоевременная диагностика, отсутствие безопасных тромболитиков, соответственно — неадекватное лечение. В связи со сниженным барьером чувствительности позднее обращение к специалистам особенно актуально для стариков.
Кроме того, необходимо подчеркнуть и анатомо-физиологические особенности у них кишечного кровоснабжения:
1. крайняя недостаточность коллатерального кровоснабжения и возможности компенсации кровообращения через коллатерали;
2. быстрый некроз слизистой и стенок при острой ишемии и венозном тромбозе;
3. частые ангиоспазмы, наступающие во время пищеварения и перистальтики кишечника.
Помимо всего, острые нарушения мезентериального кровоснабжения у рассматриваемой категории больных чаще возникают на фоне гипертонической болезни, атеросклероза, инфаркта миокарда, нарушений ритма сердечных сокращений, эндокардита, тромбоза аорты, заболеваний, сопровождающихся гиперкоагуляцией (злокачественных новообразований), обезвоживанием, декомпенсацией сердечной деятельности и др.
Первыми клинико-морфологическую картину артериальной непроходимости описали немецкие патологи R. Tiedemann и R.K. Virchov. Модель инфаркта кишечника создал М. Litten путём перевязки ВБА. С помощью этой модели он обосновал, что основной причиной сосудистых расстройств кишечника служит закупорка крупных артериальных сосудов.
Правильный дооперационный диагноз при эмболии верхней брыжеечной артерии поставил Opolzer.
Первую успешную эмболэктомию из ВБА без резекции кишки выполнил в 1955 г. Veil, а в 1957 г. эмболэктомию выполнили Shaw и Rutledge.
В разработку вопросов диагностики, тактики и лечения острого мезентериального кровообращения наибольший вклад в России внесла клиника факультетской хирургии РГМУ, возглавляемая академиком РАН и РАМН B.C. Савельевым, который в 1979 г. вместе с И.В. Спиридоновым написал монографию «Острые нарушения мезентериального кровообращения», являющуюся настольной книгой хирургов, занимающихся этой проблемой.
Основные вопросы кровоснабжения кишечника были описаны еще А. Везалием.
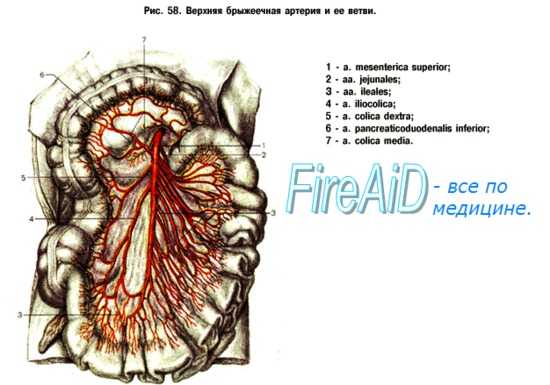
Кровоснабжение кишечника осуществляется двумя висцеральными ветвями брюшной аорты: верхней и нижней брыжеечными артериями.
Верхняя брыжеечная артерия, без сомнения, играет наиболее важную роль в кровоснабжении пищеварительного тракта. Верхняя брыжеечная артерия отходит от передней полуокружности аорты обычно чуть выше отхождения почечных артерий, на уровне диска I и II поясничных позвонков. В своем начале она имеет диаметр 0,5—1 см. Артерия проходит непосредственно сзади шейки поджелудочной железы, а затем пересекает спереди 12-перстную кишку.
Первая ветвь ВБА — нижняя панкреатодуоденальная артерия, которая идет вверх позади головки поджелудочной железы до соединения с верхней панкреатодуоденальной ветвью желудочно-дуоденальной артерии. Эти небольшие, диаметром 1—2 мм, сосуды имеют важное клиническое значение. Во-первых, они играют основную роль в кровоснабжении головки поджелудочной железы и нижней части общего желчного протока. Еще важнее то, что этот анастомоз представляет главный коллатеральный путь между зонами, кровоснабжаемыми чревным стволом и верхней брыжеечной артерией, и при окклюзии ВБА может дилатироваться в значительной степени.
При выходе из зоны двенадцатиперстной кишки ВБА проходит вниз в корне брыжейки тонкой кишки к правой подвздошной ямке, как правило, с изгибом в левую сторону.
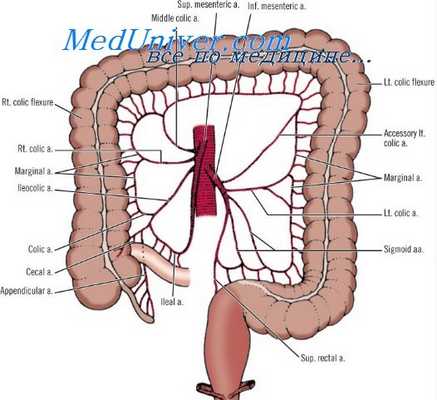
Ее следующая ветвь после нижней панкреатодуоденальной артерии — средняя ободочная артерия, которая, отходя от правой стороны ВБА, достигает поперечноободочной кишки и разделяется на левую и правую ветви, составляющие часть важного маргинального (краевого) кровоснабжения толстой кишки.
Почти на 4 см ниже средней ободочной артерии от ВБА отходит обычно очень небольшая правая ободочная артерия.
Основной ствол ВБА идет вниз и входит в систему маргинального кишечного кровообращения в виде подвздошно-ободочной артерии (a. ileocolica). Из этих трех сосудов правой половины толстой кишки анатомически постоянна лишь подвздошно-ободочная артерия, которая снабжает начальную часть правой половины толстой кишки. От основного ствола правая и средняя ободочные артерии часто отходят вместе. В 10% случаев правая ободочная артерия отходит от подвздошно-ободочной артерии.
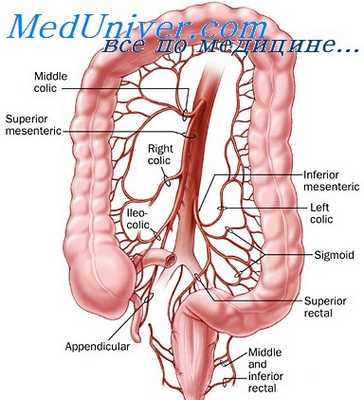
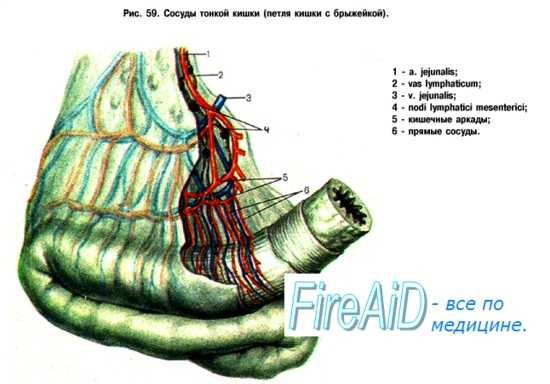
В тонкий кишечник кровь поступает из ветвей, отходящих от левой стороны ВБА, через так называемые кишечные артерии, число которых колеблется от 3 до 12, и из ряда артериальных дуг; их количество увеличивается сверху вниз, а строение усложняется.
Нижняя брыжеечная артерия намного меньше, чем ВБА. Она отходит от переднелевой поверхности аорты приблизительно на 3—4 см выше бифуркации. Левая ободочная артерия идет кверху и до соединения с маргинальной артерией ободочной кишки отдает до 3—4 ветвей vasa recta.
Далее она спускается позади ректосигмоидального соединения и прямой кишки, заканчиваясь a. haemorrodalis superior, которая делится на три крупные артериальные ветви (одна слева и две справа). Эта нижняя зона кровоснабжения нижней брыжеечной артерии широко анастомозирует с коллатералями ветвей внутренней подвздошной артерии (точнее, со средней прямокишечной артерией, отходящей от внутренней половой артерии).
Промежуточные артерии. Между тремя главными ветвями аорты и микроскопическими сплетениями, которые непосредственно кровоснабжают структуры внутренних органов, находится сеть достаточно крупных сосудов. Эти сосуды важны с клинической точки зрения, поскольку именно там может быть локализован патологический процесс или повреждение вследствие случайной или хирургической травмы.
Данная промежуточная часть системы кровообращения включает кишечные сосуды и аркады тонкого кишечника, маргинальное кровообращение и vasa recta толстой кишки. Окклюзия какого-то отделенного сосуда этой системы не приводит ни к расстройству кровообращения в слизистой оболочке, ни к нарушению функции кишечника. Однако поражение нескольких сосудов, как это может быть при эмболии или тромбозе на фоне атероматоза, а также вследствие ранения, образования гематомы в результате плохо выполненной хирургической резекции, может быть причиной значительных расстройств вплоть до полного некроза кишки.
Ввиду особенностей архитектоники этих сосудов, повреждения, локализованные в правом углу по отношению к длинной оси кишечника, менее опасны, чем расположенные параллельно ему.
Ветви ВБА, идущие к тонкой кишке, в самом начале имеют небольшой диаметр, расположены с интервалом 1—2 см и не формируют аркадной системы. Проходя вниз вдоль тонкого кишечника, сосудистая система становится более сложной, образует три-четыре яруса параллельных аркад.
Кровоснабжение терминального отдела подвздошной кишки имеет анатомические особенности, отражающие эмбриогенез. В период внутриутробного развития плода, когда его размер достигает 17 мм, основная правая дистальная ветвь ВБА (будущая подвздошно-ободочная артерия) кровоснабжает зачаток, из которого образуются слепая кишка, червеобразный отросток и терминальный отдел подвздошной кишки. Этот сосуд формирует лишь одну коллатераль к дистальной части пупочной петли.
Таким образом, в процессе эмбрионального развития возникают две различные сосудистые зоны, связанные с верхней брышеечной артерией:
1) проксимальный сегмент пупочной петли, из которого образуются третья и четвертая части двенадцатиперстной кишки, вся тощая и большой отдел подвздошной кишки, кровоснабжается через сеть коллатералей, отходящих от левой стороны артерии;
2) дистальный сегмент пупочной петли, образующий терминальный отдел подвздошной кишки, слепую и восходящую кишку, а также большую часть поперечной ободочной кишки, сегмент снабжается кровью через 2—3 ветви, отходящие от правой стороны верхней брыжеечной артерии.
Это объясняет, почему область между двумя указанными сегментами подвздошной кишки, один из которых относится к зоне со многими сосудами, а другой — к зоне с малым числом сосудов, получила репутацию имеющей скудное кровоснабжение.
На самом деле исследования последних лет показали, что такая точка зрения на анатомию взрослого организма неправильна. Vasa recta равномерно распределяются на всем протяжении подвздошной кишки, за исключением ее последних 5 см, где промежутки между сосудами больше. Однако терминальный отдел подвздошной кишки отчасти снабжается по коллатералям от сосудов слепой кишки.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Советы при механической тонкокишечной непроходимости
1. Назовите три механизма механической непроходимости кишечника. Приведите примеры каждого типа.
а) Сдавление извне: спайки (60%), злокачественная опухоль (20%), грыжи (10%), заворот и другие.
б) Внутреннее препятствие в просвете (обычно в области илеоцекального клапана) за счет чужеродных материалов (обтурация): безоары, желчные камни, глисты или инородное тело.
в) Заболевание стенки, при котором уменьшается просвет: воспалительное заболевание кишечника (5%); фиброзная стриктура вследствие травмы, ишемии или облучения; инвагинация.
2. Какие симптомы наиболее часто наблюдают при механической тонкокишечной непроходимости?
а) Боль в животе: вначале песпецифичная; часто схваткообразная. Боль совпадает с перистальтическими волнами, стремящимися преодолеть препятствие.
б) Вздутие живота: чем дистальнее место обструкции, тем более выражено вздутие живота вследствие раздувания проксимального участка кишки.
в) Рвота: при проксимальной обструкции с примесью желчи, частая, профузная; при дистальной — реже, однако большего объема, рвотные массы часто носят каловый характер.
г) Запор: отсутствие стула и газов; иногда вначале у больного может быть незначительное количество стула вследствие опорожнения отделов кишечника, находящихся дистальнее препятствия.
3. Какие сведения из анамнеза могут иметь отношение к болезни?
а) Операции на органах живота или таза.
б) Была ли у больного ранее тонкокишечпая непроходимость.
в) Онкоанамнез: тип опухоли и лечение (облучение?)
г) Перенесенные инфекции или воспалительные болезни органов брюшной полости (включая воспаление тазовых органов, аппендицит, дивертикулит, воспалительное заболевание кишечника, перфорацию и травму)
д) Наличие желчных камней.
е) Сведения о принимаемых препаратах, особенно антикоагулянтах, антихолинергических или химиотерапевтических средствах, диуретиках.
4. Что дает объективный осмотр?
У больных часто отмечают обезвоживание; также возможны невысокая лихорадка, постуральная гипотензия и вздутие живота. Кишечные шумы могут быть усиленными, со звоном и плеском, или полностью отсутствовать, если лечение запаздывает. При перкуссии обычно отмечают диффузный тимпанит, а у худых пожилых больных могут даже быть видны петли раздутой тонкой кишки. При пальпации боль в животе может усиливаться, однако локализованная болезненность или симптомы раздражения брюшины говорят о вероятной странгуляции или другом диагнозе.
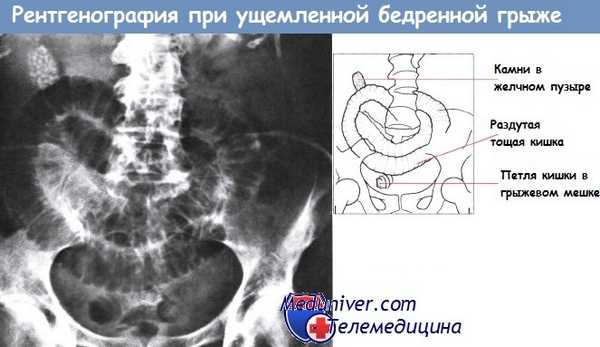
Обзорная рентгенограмма в положении на спине пациента с ущемленной бедренной грыжей.
В центре — раздутые петли тощей кишки, круглые складки ясно очерчены внутриполостным газом.
Петля кишечника в грыжевом мешке в правой половине таза. Видны желчные камни.
5. Нужно ли выполнять ректальное исследование?
Обязательно. При этом можно обнаружить признаки рака, такие как плотное образование в прямой кишке вследствие карципоматоза. Наличие крови или положительный тест па скрытую кровь могут свидетельствовать об ишемии, странгуляции или воспалительном заболевании кишечника. Грыжа запирательного отверстия лучше всего пальпируется через прямую кишку или влагалище.
6. Где мне следует искать грыжу, вызвавшую механическую непроходимость?
Исследуйте паховую область рядом с лобковым бугорком, а также вдоль дна полости таза. Проверьте, нет ли выпячивания или болезненности в бедренном треугольнике. Выполните ректальное исследование, чтобы исключить грыжу запирательного отверстия, и прощупайте все послеоперационные рубцы. Проверьте все места входа троакаров после лапароскопических операций.
7. Какой способ диагностики является самым дешевым?
Рентгенологическое исследование в четырех позициях (рентгенограммы живота лежа и стоя плюс задненередний и латеральный снимки грудной клетки) позволяет установить диагноз в 75% случаев. Ищите:
а) Уровни жидкости и газа в раздутом тонком кишечнике (также известные как симптом ступеней лестницы, в отечественной литературе аркады и уровни, или "ниток жемчуга"). Иногда, когда из-за непроходимости тонкой кишки просвет ее заполняется жидкостью, в которой маленькие пузырьки воздуха поднимаются к самой высокой области петли, цепочки пузырьков и называют “нитками жемчуга”.
б) Отсутствие или минимальное количество воздуха в дистальных отделах толстой кишки и в прямой кишке.
в) Исчезновение тени поясничной мышцы из-за жидкости в забрюшипиом пространстве.
г) Иногда на снимке видна единственная петля тонкой кишки с "клювами" на каждом конце, что на фоне отсутствия в других отделах живота газа говорит об изолированной обструкции участка кишки но типу "отключенной петли". Этот же вариант патологии следует предполагать, если единичная фиксированная петля остается в одном и том же месте па рентгенограммах в положениях лежа и стоя.
д) На рентгенограмме грудной клетки можно обнаружить инфильтрат, ставший причиной пареза кишечника (но не механическую тонкокишечную непроходимость). Свободный газ в животе лучше всего выявляется па латеральной рентгенограмме грудной клетки; такая находка свидетельствует о перфорации органа и требует экстренной лапаротомии.
8. Какие еще исследования с визуализацией можно применить?
а) Рентгенологическое контрастное исследование после приема внутрь бария или водорастворимого контраста помогает отличить частичную непроходимость от полной; обнаружить опухоль или инородное тело в просвете кишки, диагностировать воспалительное заболевание кишечника, а также установить место препятствия.
б) Точность КТ — около 95%. КТ помогает отличить тонкокишечпую непроходимость от паралитической непроходимости; обнаружить опухоль, абсцесс, гематому и (иногда) пропущенную грыжу, а также выявить странгуляцию и уровень обструкции.
в) Если рентгенограммы брюшной полоти не позволяют установить диагноз, то с большим или меньшим успехом используют УЗИ и МРТ, однако их применяют не часто из-за неточности (УЗИ) или дороговизны (МРТ).
9. Какие лабораторные исследования показаны?
а) При общем анализе крови можно обнаружить лейкоцитоз или анемию.
б) Общий анализ мочи позволяет выявить инфекцию мочевых путей (которая также может сопровождаться парезом и давать картину, похожую на механическую топкокишечную непроходимость) и оценить степень гидратации (относительная плотность мочи).
в) При биохимическом исследовании можно обнаружить электролитные нарушения, такие как гипокалиемический или гинохлоремический метаболический алкалоз, гипонатриемию, преренальную азотемию (повышенное содержание в крови азота мочевины и креатинина).
г) Определение уровня амилазы позволяет исключить панкреатит (может быть повышен при ишемии кишки, но не столь выраженио).
10. Что предпринимают на первом этапе лечения?
Установить назогастральный зонд, аспирировать содержимое и наладить внутривенное введение жидкости для коррекции электролитных и водных нарушений; для контроля за мочеотделением используют катетер Фолея. После завершения неотложных мероприятий в случае полной механической непроходимости необходимо скорейшее хирургическое вмешательство.
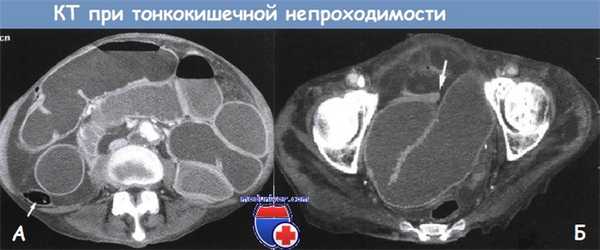
А - Компьютерная томограмма средних отделов живота. Обнаружено большое количество заполненных жидкостью расширенных петель тонкой кишки. Восходящая ободочная кишка поджата (показано стрелкой). В правом боковом канале — перитонеальный выпот
Б - Компьютерная томограмма тазовой области. Резкий переход от вздутой петли тонкой кишки к спавшейся петле (показано стрелкой). В области перехода содержимого нет, наблюдается резкий перегиб из-за спаек
11. Как отличить полную непроходимость от частичной?
а) Клинически: у больных с частичной непроходимости могут выделяться небольшие количества стула или газов. Аспирация содержимого желудка позволяет быстро снизить интенсивность боли и вздутие живота.
б) Рентгенологически: при частичной непроходимости у больных наблюдают поступление газа в толстую кишку.
в) При контрастном исследовании: при частичной непроходимости отмечают поступление в толстую кишку бария или водорастворимого контраста, введенного через пазогастральный зонд.
12. Какие заболевания следует учитывать в дифференциальной диагностике?
• Непроходимость вследствие других причин (например, при инфекции мочевых путей, пневмонии, гипокалиемии)
• Вирусный гастроэнтерит
• Аппендицит (обычно с перфорацией)
• Камень мочеточника
• Дивертикулит
• Мезентериальный тромбоз
• Рак толстой кишки с толстокишечной непроходимостью
13. На какие три типа делят тонкокишечную механическую непроходимость в зависимости от жизнеспособности кишки?
Простая обструкция: ничего не проходит через место обструкции, однако кровоснабжение не нарушено. Обструкция может быть частичной и исчезать при консервативном лечении.
Обструкция со странгуляцией: брыжейка перекручена или кишка гак раздута, что нарушаются артериальный и венозный кровоток, что ведет к ишемии кишки. Необходима экстренная операция.
Обструкция по типу "изолированной петли": перекрыты проксимальный и дистальный концы как правило достаточно короткого участка кишки. Пораженный сегмент очень сильно раздувается; высока вероятность его странгуляции или перфорации. Необходима экстренная операция.
14. Назовите пять классических симптомов странгуляции. Насколько они точны?
а) Постоянная боль (не колика)
б) Лихорадка
в) Тахикардия
г) Симптомы раздражения брюшины (локальные напряжение или болезненность)
д) Лейкоцитоз
Эти симптомы обычно свидетельствуют о необратимой ишемии. Таким образом, постоянная боль, прогрессирующая лихорадка или лейкоцитоз являются показанием к операции.
15. Какова смертность при механической тонкокишечной непроходимости?
Простая обструкция: около 5%, если операцию выполняют в течение 24 часов. Обструкция со странгуляцией: около 25%, в зависимости от состояния организма больного (сопутствующие заболевания).
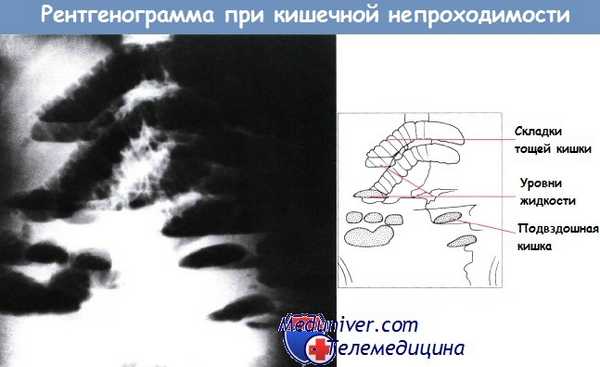
Обзорная рентгенограмма брюшной полости в положении стоя. Кишечная непроходимость. Обнаружено множество горизонтальных уровней жидкости в тонкой кишке.
16. Какие оперативные вмешательства могут потребоваться при механической тонкокишечной непроходимости?
• Открытый или лапароскопический адгезиолизис в месте обструкции
• Вправление грыжи и пластика ее ворот
• Резекция очага, вызывающего обструкцию, с первичным анастомозом
• Резекция сегмента, где произошла странгуляция, с первичным анастомозом
• Анастомоз для обхода участка обструкции (в основном при каицероматозе)
• Введение длинного зонда (наиболее часто используют зонд Бэйкера (Baker))
17. Назовите критерии, по которым во время операции можно отличить жизнеспособную кишку от омертвевшей.
Цвет, перистальтика и пульсация артерий являются наиболее достоверными признаками, позволяющими отличить жизнеспособную кишку. В спорных случаях обнаружить пульсацию артерий можно с помощью ультразвукового допплеровского исследования, однако наиболее надежный метод — внутривенное введение флюоресцентного красителя с последующим облучением лампой Вуда (Wood). Жизнеспособная кишка становится пурпурной.
18. Как часто у человека, перенесшего лапаротомию, развивается механическая тонкокишечная непроходимость? А если лапаротомия была по поводу предыдущего случая механической тонкокишечной непроходимости? Какие операции сопровождаются высоким риском развития в последующем механической тонкокишечной непроходимости?
• Приблизительно у 15% больных, перенесших лапаротомию, в конце концов развивается механическая тонкокишечная непроходимость
• Примерно у 12% больных, получавших лечение по поводу механической топкокишечпой непроходимости, наступает рецидив. Чем больше рецидивов, гем выше вероятность рецидива
• Вероятность развития тонкокишечной непроходимости в течение года и 10 лет после субтоталыюй резекции толстой кишки составляет соответственно 11% и 30%. Гистерэктомия также сопровождается высоким риском развития тонкокишечной непроходимости: около 5% после обычной операции и до 15% после радикальной гистерэктомии.
19. Как хирург может уменьшить риск развития механической тонкокишечной непроходимости?
а) Использовать перчатки без порошка или хотя бы смывать порошок с перчаток.
б) Не шить через брюшину при закрытии раны.
в) Использовать пленку-барьер между разрезом и тонкой кишкой.
20. Какую роль в лечении механической тонкокишечной непроходимости играет лапароскопия?
Лапароскопический адгезиолизис обычно удается выполнить больным, у которых ранее не было множества лапаротомий. Приблизительно у трети больных для излечения достаточно только лапароскопической операции; у трети обходятся минимальной лапаротомией (лапороскопически ассистированная операция) и у трети необходима полностью открытая лапаротомия.
21. Что можно предпринять у больного, многократно переносившего тонкокишечную непроходимость вследствие спаек?
Проведение длинного зонда через нос или через гастро(или еюно-)стому до илеоцекального клапана. Длинный зонд оставляют в таком положении на 7 дней; при этом образующиеся спайки меньше пережимают просвет кишки. Многие другие способы были испробованы и отброшены, включая интестинопликацию по Ноблю (Noble) (подшивание кишок в виде правильных петель) и введение различных веществ в брюшную полость перед ушиванием (гепарина, декстрана, физиологического раствора).
22. Назовите пять осложнений, которые могут сопровождать операции по поводу механической тонкокишечной непроходимости.
а) Вскрытие просвета кишки.
б) Длительный парез кишечника.
в) Нагноение раны.
г) Абсцесс.
д) Рецидив обструкции.
23. Назовите три вещества, использующиеся в качестве барьера для уменьшения образования спаек.
а) Оксидированная целлюлоза (Interseed).
б) Политетрафторэтилен (ПТФЭ, более известный как Gore-Tex).
в) Гиалуронат натрия и карбоксиметилцеллюлоза (Seprafilm).
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
1. Откуда к кишечнику поступает артериальная кровь?
Передняя кишка (proenteron) (желудок и двенадцатиперстная кишка) получает кровь от чревного ствола; средняя кишка (mesenteron) (от тощей до проксимальной части нисходящей ободочной кишки) — от верхней брыжеечной артерии (ВБА), а задняя кишка (metenteron) (оставшаяся часть кишки, расположенная интраперитонеально) — от нижней брыжеечной артерии (НБА).
2. Какие основные коллатерали могут развиться в ответ на постепенную окклюзию одного или более из этих сосудов?
Краевая артерия Драммонда (Drummond) также состоит из ветвей ВБА и НБА, однако расположена ближе к периферии и обычно обнаруживается в брыжейке рядом с селезеночным изгибом (точка Гриффита (Griffith)).
3. Назовите "артериальные причины" острой ишемии кишечника.
Нарушение кровотока по одному или нескольким основным кишечным сосудам может наступить вследствие тромботической окклюзии на фоне атеросклероза; эмболии, наиболее часто из сердца; сдавления извне, например, при грыже со странгуляцией или синдроме сдавления чревного ствола.
Мезентериальную ишемию без окклюзии наблюдают в 20-30% случаев острой ишемии; наиболее частой причиной является спазм артерии. Артериальный спазм обычно является парадоксальным следствием системной гипоперфузии. Этот механизм (снижение кровотока во внутренних органах при шоке) направлен на сохранение сердечного и мозгового кровотока.
4. Назовите возможные "неартериальные причины" острой ишемии кишечника.
При растяжении кишечной стенки в определенный момент вследствие вторичных механических или идиопатических (синдром Огилви (Ogilvie)) причин давление в просвете кишки превышает давление наполнения капилляров, что ведет к ишемическому колиту. Мезентериальный венозный тромбоз, нарушая адекватный отток венозной крови, может ограничивать поступление артериальной крови и способствовать застою крови. Вероятность мезентериального венозного тромбоза выше всего при состояниях, сопровождающихся гиперкоагуляцией, таких как истинная полицитемия.
5. Ведет ли острая окклюзия основного ствола артерии к инфаркту кишки? Вероятность эмболии какого сосуда является наибольшей?
Да. Внезапная окклюзия ВБА эмболом — наиболее частая причина острой ишемии кишечника и может привести к инфаркту средней кишки из-за отсутствия хорошо развитых коллатералей. Эмболы наиболее часто поражают ВБА, в основном потому, что она отходит от аорты под более острым углом, чем чревный ствол, НБА и почечные артерии.
6. Какая триада признаков характерна для острой ишемии кишечника, вызванной эмболией?
Внезапное начало с (1) острой болью в животе; (2) опорожнением кишечника (рвота или диарея); (3) заболевание сердца в анамнезе (артериальная эмболия). Дополнительным признаком является несоответствие интенсивности боли объективным данным, поскольку в начале болезни симптомы перитонита (например, напряжение мышц) отсутствуют. Если больного не лечить, то, в конце концов, развивается и перитонит.
7. Какие лабораторные данные помогают в диагностике острой ишемии кишечника? Может, наличие ацидоза?
Никакие. Ацидоз обнаруживают па поздней стадии менее чем у 25% больных, однако его наличие является плохим прогностическим признаком. Хотя у большинства больных имеется лейкоцитоз, лабораторных изменений, специфических для острой ишемии кишечника, пет. Диагностика основывается только на клинической настороженности.
8. Какое исследование позволяет установить диагноз при подозрении на острую ишемию кишечника?
Экстренная артериография. Важно получить как переднезадние, так и боковые снимки аорты, чтобы увидеть висцеральные сосуды.
9. Как диагностировать и лечить мезентериальную ишемию без окклюзии?
Ангиография позволяет установить наличие спазма сосуда при отсутствии органической окклюзии. Наиболее часто поражается правая половина ободочной кишки, где обычно хуже коллатеральный кровоток. У больных с системной гипоперфузией спазм связан и может усиливаться приемом дигиталиса. В тяжелых случаях с полиорганной недостаточностью смертность достигает 70%. Лечение состоит в введении сосудорасширяющих средств (папаверин) по ангиографическому катетеру, однако оно часто не эффективно.
Интересно, что происходит снижение заболеваемости, как принято считать, вследствие широкого использования блокаторов кальциевых каналов и нитратов.
10. Что является основной причиной хронической мезентериальной ишемии?
Атеросклероз. Обычно при атеросклерозе страдает кровоток в двух и более основных артериях. Инфаркт кишки может быть предотвращен благодаря развитию коллатералей.
11. Как клинически проявляется хроническая мезентериальная ишемия?
Наиболее постоянным признаком является потеря веса. Больные постепенно и иногда бессознательно начинают бояться есть (страх пищи) из-за боли, возникающей после еды ("брюшная жаба"). Если потери веса нет, то хроническая ишемия кишечника маловероятна. И наоборот, если больной с выраженным атеросклерозом по неизвестной причине теряет в весе, то высока вероятность, что у него мезентериальная ишемия.
12. Как обследуют больных с хронической мезентериальной ишемией?
Неинвазивное дуплексное ультразвуковое сканирование дает важную информацию о физиологии чревного ствола и ВБА. Если планируется операция или результат дуплексного сканирования сомнителен (см. обсуждение), выполняют ангиографию. Наиболее информативным является боковой снимок.
13. Какое исследование лучше выполнить при подозрении на тромбоз брыжеечной вены?
Симптомы тромбоза брыжеечной вены напоминают симптомы острой ишемии кишечника, однако они часто имеют меньшую интенсивность. По-видимому, эго сказывается па высокой смертности (13-50%), причиной которой считают задержку в установке диагноза. Золотым стандартом считается КТ с контрастированием, однако последние данные показали, что чувствительность МРТ приближается к 100%.
14. Как различается картина во время операции при атеросклеротической окклюзии и эмболии ВБА?
Поскольку эмболия ВБА обычно не затрагивает устьев проксимальных тощекишечных и средней ободочной артерий, то соответствующие сегменты кишечника обычно не повреждаются. Тромбоз же происходит в устье, где наиболее сильно выражено атеросклеротическое сужение, и он ведет к ишемии всей средней кишки.
15. Как вы будете осуществлять хирургическое лечение при эмболии ВБА?
Эмболэктомия. Оценка жизнеспособности кишки через 30 минут после реперфузии и резекция погибшего участка кишки. Предотвратить повторную эмболию помогает послеоперационная терапия антикоагулянтами.
16. Как лечат висцеральную ишемию тромботического происхождения?
Мезентериальная ишемия вследствие тромботической окклюзии является последней стадией прогрессирующего атеросклеротического сужения. Одной тромбэктомии недостаточно; необходимо еще формирование шунта или эндартерэктомия в проксимальной части пораженного сосуда(ов). После восстановления кровотока оценивают жизнеспособность кишки.
17. Какую цель несет формирование артериального шунта?
Исчезновение симптомов, улучшение питания и предотвращение инфаркта внутренних органов — основные цели, которые преследует формирование артериального шунта при хронической мезентериальной ишемии. Иногда шунт можно сформировать профилактически, если во время другой операции (резекции ободочной кишки) нарушается коллатеральный кровоток и существует риск поражения кишки.
18. Какие интраоперационные исследования помогают хирургу оценить жизнеспособность кишки?
С успехом применяют как внутривенное введение флюоресцентного красителя с последующим облучением лампой Вуда, так и интраоперационное допплеровское исследование кишки, однако окончательное решение обязательно должно основываться на клинической оценке.
19. Что делать, если сложно установить протяженность жизнеспособной кишки?
Если предполагается массивная резекция всего сомнительного участка кишки, то хирургу следует выполнить ревизию спустя 12-24 часа. За это время некоторые исходно сомнительные сегменты могут стать явно жизнеспособными; неудаленный участок кишки может иметь решающее значение, чтобы избежать полного парентерального питания.
Учебное видео анатомии верхней, нижней брыжеечных артерий и их ветвей кровоснабжаюших кишечник
20. Сколько тонкой кишки требуется для адекватного пищеварения?
Для адекватного пищеварения необходимо около 50-100 см топкой кишки. Наиболее важными сегментами, позволяющими сохранить жизненно важные функции кишки и всасывание, являются дистальная часть подвздошной кишки и область илеоцекального клапана.
21. Можно ли отменить запланированную ревизию, если состояние больного улучшилось?
Ни в коем случае. Решение принимается в операционной па основании интраоперационной обстановки. Никакие клинические признаки в течение 12-24 часов наблюдения не дают точного представления о состоянии спорного участка кишки.
22. Какова смертность при острой мезентериальной ишемии?
Хотя прогноз при эмболической окклюзии несколько лучше из-за очевидного начала, диагноз острой мезентериальной ишемии часто устанавливают уже после инфаркта участка кишки. Следствием чего является высокая смертность (60-90%) независимо от причины заболевания.
23. Что такое ишемический колит?
Ишемический колит развивается из-за недостаточности кровоснабжения ободочной кишки, наступающей вследствие окклюзии, неокклюзивных или фармакологических (кокаин и НПВП) причин. Семь процентов всех больных, перенесших плановую операцию по поводу аневризмы брюшной аорты, и почти 60% больных из числа выживших после разрыва аневризмы брюшной аорты, страдают ишемическим колитом.
В большинстве случаев поражается только слизистая, и болезнь проявляется умеренно выраженными симптомами: болью в животе, диареей с примесью крови и вздутием живота. Тяжелая степень (10-20% случаев) характеризуется трансмуральным гангренозным инфарктом и проявляется четкой картиной перитонита и диареей с примесыо крови.
24. Как диагностируют и лечат ишемический колит? Что влияет на прогноз?
Диагноз устанавливают при эндоскопическом исследовании, показанием к которому является диарея с примесыо крови. В идиопатических случаях на ангиограммах видны свободные крупные сосуды; эмболами/тромбами поражаются периферические, конечные артерии.
Заболевание умеренной интенсивности обычно лечат консервативно, обеспечивая покой кишечнику, регидратацию и назначая антибиотики. В тяжелых случаях необходима резекция. Общая смертность составляет около 50%, однако у больных, которым требуется выполнить резекцию толстой кишки, смертность превышает 85%. Причинами большей смертности в последней группе считаются эндотоксемический шок и полиорганная недостаточность.
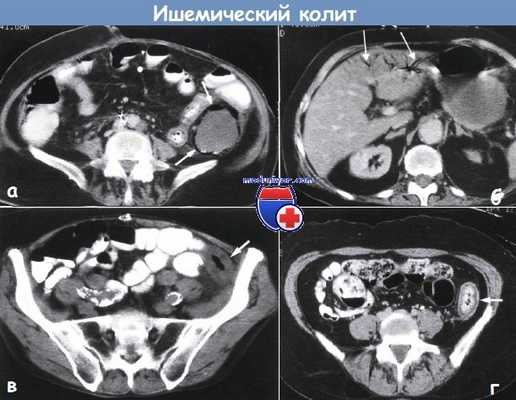
а,б - Пневматоз толстой кишки и газ в портальных венах у больного с ишемическим колитом. Пневматоз т кишки (а) проявляется изогнутым контуром газа (показано стрелками) по контуру заполненного жидкостью просве ходящей ободочной кишки.
На периферии левой доли печени (б) видно множество заполненных газом трубочек (пс стрелками). Компьютерная томография.
в - Симметричное утолщение (показано стрелкой) нижней части нисходящей ободочной кишки (едва заметное утолщение стенки) соответствует области, показанной белой стрелкой на рентгенограмме.
Компьютерная томография через верхнюю апертуру таза.
г - Ишемический колит у пациента с болевым синдромом в левом нижнем квадранте живота.
Обнаружено утолщение стенки нисходящей ободочной кишки (показано стрелкой) с расслоением в области стенки. Компьютерная томография.
25. Что такое синдром компрессии чревного ствола (синдром Данбэра [Dunbar])?
Компрессия чревного ствола представляет собой редкое и неоднозначное расстройство, чаще встречающееся у женщин (соотношение женщины:мужчины = 4:1) между 20 и 50 годами. У больных отмечается клиника хронической мезентериальной ишемии при отсутствии ангиографических признаков атеросклероза. Считается, что происходит механическое сдавление ВБА левой ножкой диафрагмы (краевая дугообразная связка); иногда временную чревную компрессию можно увидеть на выдохе и подтвердить диагноз.
Сопутствующая боль является результатом патологического перераспределения кровотока в обход ВБА (обкрадывание передней кишки) и до сих пор являющегося предметом жарких споров. Для эффективного лечения требуется не только устранить компрессию, но и сформировать обходной шунт, чтобы повысить вероятность исчезновения боли.
26. Когда лучше для диагностики хронической мезентериальной ишемии выполнять дуплексное УЗИ — натощак или после еды?
Если пик скорости кровотока в систолу натощак превышает 275 см/сек, то соответствующая артерия стенозирована на 70% или более. В таких случаях чувствительность составляет 89%, а специфичность — 92%. До сих пор врачи не пришли к однозначному заключению, следует ли определять скорость кровотока после приема пищи у больных, если у них во время исследования натощак уже получены данные, говорящие об окклюзии (> 275 см/сек).
Результат исследования после еды считают положительным, если после пищевой нагрузки наибольшая систолическая скорость увеличилась менее чем на 20%. Диагностическая ценность исследования после еды представляется минимальной.
27. Какой шунт предпочтительней — антеградный или ретроградный?
Термины "антеградный" и "ретроградный" в отношении шунтирования кишечных артерий основаны па том, откуда берут трансплантат из аорты — проксимальнее чревного ствола или соответственно дистальнее ВБА. Преимуществами антеградного шунтирования считают меньший перегиб трансплантата и, возможно, лучшие характеристики кровотока.
Недостатками — то, что выделение надчревного участка технически более сложно, а пережатие аорты может привести к ишемии почек или спинного мозга. При ретроградном шунтировании трансплантат сложнее наложить так, чтобы он не перегибался. Результаты в обоих случаях отличные.
28. Какую роль играет чрескожная чреспросветная ангиопластика?
Эндоваскулярное лечение хронической мезентериальной ишемии — сравнительно новый метод. Появилась возможность избежать операции, однако редкие осложнения — расслоение и эмболия — могут нанести значительный вред, если нет адекватных коллатералей. Вероятность успеха колеблется от 33% до 80%; рестеноз и рецидив симптомов отмечены у 30-50% больных. Проспективных исследований, где чрескожная чреспросветная ангиопластика сравнивалась бы с традиционной методикой реваскуляризации (артериальный шунт), не проводилось.
Читайте также:
- Диагностика коклюша. Принципы микробиологической диагностики коклюша. Выделение возбудителя коклюша. Идентификация возбудителя коклюша.
- Строение и функции базальной ламины (мембраны)
- Каспазы участвующие в воспалении и обмене цитокинов
- Гидратная оболочка клетки и степень гидратации
- Диагностика подострого склерозирующего панэнцефалита по КТ, МРТ
