Спинномозговые нервы в норме и при болезни
Добавил пользователь Alex Обновлено: 30.01.2026
I. Общая неврология - учение о нервной системе
II. Анатомия ЦНС (центральной нервной системы)
а) Анатомия спинного мозга
б) Анатомия головного мозга, encephalon
в) Анатомия продолговатого мозга
г) Анатомия моста
д) Анатомия мозжечка
е) Анатомия желудочков мозга
ж) Анатомия ромбовидной ямки и ее ядер черепных нервов
з) Анатомия среднего мозга
и) Анатомия переднего и промежуточного мозга
к) Анатомия конечного мозга
л) Анатомия полушарий мозга и ее борозд, извилин
м) Проводящие пути ЦНС
- Видео уроки по проводящим путям
н) Морфологические основы динамической локализации функций в коре полушарий большого мозга (центры мозговой коры)
о) Оболочки головного мозга и синусы
п) Обмен ликвора и кровоснабжение ЦНС
III. Анатомия периферической нервной системы (ПНС)
а) Анатомия черепно-мозговых нервов
б) Спинномозговые нервы
в) Анатомия и ветви шейного сплетения, plexus cervicalis
г) Анатомия и ветви плечевого сплетения, plexus brachialis
д) Межреберные нервы, nn. intercostales
е) Анатомия и ветви пояснично сплетения, plexus lumbosacralis
ж) Анатомия и ветви крестцового сплетения, plexus sacralis
з) Анатомия и ветви копчикового сплетения, plexus coccygeus
IV. Анатомия вегетативной нервной системы (ВНС)
V. Нейроанатомия для углубленного изучения анатомии нервной системы клиницистами
I. Эмбриогенез мозга
II. Нейроанатомия мозга
а) Полушария мозга
б) Ствол мозга
в) Спинной мозг
г) Оболочки мозга и спинномозговая жидкость
д) Кровоснабжение головного мозга
е) Нейрон и синапс
ж) Периферические нервы
з) Иннервация скелетных мышц
и) Иннервация кожи
к) Электрическое обследование нервной системы
л) Вегетативная нервная система
м) Спинномозговые нервы (нервные корешки)
н) Проводящие пути спинного мозга
- Чувствительные проводящие пути
- Двигательные проводящие пути
- Кровоснабжение спинного мозга
о) Ствол мозга
- Иннервация глаз
- Ретикулярная формация
- Контроль мочеиспускания
п) Мозжечок
р) Гипоталамус
с) Таламус
т) Зрительный проводящий путь
у) Кора головного мозга
ф) Электроэнцефалография (ЭЭГ)
х) Вызванные потенциалы
ц) Ассиметрия полушарий головного мозга
ч) Базальные ганглии
ш) Обонятельная система
щ) Лимбическая система головного мозга
ю) Цереброваскулярная болезнь
VI. Дополнительные архивные материалы: клиническая анатомия нервной системы
а) Признаки поражения первой и второй пары черепных нервов (I, II пар ЧМН)
б) Признаки поражения глазодвигательных нервов (III, IV, VI пар ЧМН)
в) Признаки поражения тройничного нерва (V пары ЧМН)
г) Признаки поражения лицевого и промежуточного нерва (VII пары ЧМН)
д) Признаки поражения слухового и вестибулярного нерва (VIII пары ЧМН)
е) Признаки поражения языкоглоточного нерва IX пары ЧМН)
ж) Признаки поражения блуждающего нерва (X пары ЧМН)
з) Признаки поражения добавочного нерва (XI пары ЧМН)
и) Признаки поражения подъязычного нерва (XII пары ЧМН)
к) Анатомия нервной системы в практие анестезиолога
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Поражения спинного мозга причины, симптомы, методы лечения и профилактики
Поражения спинного мозга — повреждение любого сегмента или пары спинномозговых нервов, которое возникает из-за перенесённых травм и хирургических вмешательств, на фоне дегенеративных заболеваний и опухолевых процессов. В эту группу заболеваний входят опасные патологии, которые чреваты нарушением или полной потерей чувствительности, невозможностью контролировать работу внутренних органов, летальным исходом. Любые виды поражений спинного мозга важно лечить как можно раньше — для этого стоит обратиться к неврологу, травматологу, ортопеду, онкологу или другому профильному специалисту.
Причины поражений спинного мозга
- первичные доброкачественные и злокачественные опухоли спинного мозга, которые могут прорастать в канале спинного мозга или сдавливать его снаружи, например, менингиомы, гемангиомы, хордомы и другие
- метастазы, которые прорастают в позвоночник из других органов, например, при раке груди, лёгких или карциноме простаты и могут возникать через десятилетия даже после радикального удаления опухоли
- рассеянный склероз с поражением отдельных участков белого вещества спинного мозга
- воспалительные процессы, которые сопровождают инфекционные заболевания и общие инфекционные процессы в организме, сепсис, а также могут сопровождать остеомиелит костей позвоночника
- перенесенные травмы, в том числе проникающие и непроникающие огнестрельные ранения, колото-резаные раны, переломы
- сосудистые нарушения, например, варикозное расширение позвоночных вен, атеросклероз, поражения сосудов сахарным диабетом, которые провоцируют ишемию спинного мозга
- дегенеративные нарушения, в том числе остеохондроз, болезнь Бехтерева, спондилез, межпозвоночные грыжи, чреватые компрессией спинного мозга
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 26 Августа 2022 года
Содержание статьи
Симптомы поражений спинного мозга
- двигательные нарушения — зависят от уровня поражения спинного мозга, развиваются в виде пареза или полного паралича;
- изменения чувствительности — существенное снижение или полная потеря температурной, болевой и вибрационной чувствительности ниже уровня поражения, которое иногда сопровождается покалыванием, онемением, ощущением бегающих мурашек
- вегетативные нарушения — локальное изменение температуры тела, чрезмерная сухость кожи или патологическое потоотделение, нарушение трофики тканей с образованием пролежней и трофических язв
- затруднения с мочеиспусканием и опорожнением, невозможность контролировать эти процессы;
- болевой синдром, который возникает по средней линии спины и в зависимости от поражённого участка спинного мозга распространяется на верхние или нижние конечности
Разновидности
В зависимости от локализации патологии, выделяют следующие виды поражений позвоночного столба и корешков спинного мозга:
В шейном отделе позвоночника
При локализации проблемы в нижнем шейном отделе у пациента возникают расстройства чувствительности, паралич рук и ног, нарушения мочеиспускания. Это наиболее опасная форма патологии, так как ее негативные последствия сказываются на всех участках организма и органах, расположенных ниже места поражения.
В грудном отделе
Для поражения верхнего грудного отдела характерны такие же проявления, как описаны выше, а также центральный паралич рук. Если патология охватывает нижний грудной отдел, наряду с двигательными расстройствами развиваются нарушения мочеиспускания, ослабевают верхние, выпадают нижние и средние брюшные рефлексы.
В пояснично-крестцовом отделе
У пациента происходит расстройство чувствительности книзу от места поражения, возникает паралич мышц бедра и голени, выпадают коленные рефлексы, развиваются нарушения мочеиспускания. Для поражения конского хвоста характерна потеря чувствительности в области промежности, нарушение функций и паралич мышц ног.
Диагностика
Чтобы оценить состояние спинного мозга и выявить нарушения, пациентам рекомендуют пройти КТ или МРТ, рентгенографию, миелографию. При необходимости назначают лабораторные анализы крови и мочи, пункцию с исследованием спинномозговой жидкости.
Для диагностики позвоночника и спинного мозга в клинике ЦМРТ пациентов проводят на следующие инструментальные исследования:
Болезни спинного мозга
Спинной мозг является частью центральной нервной системы. Он содержит в себе нервные пути, берущие своё начало от нервных ядер в головном мозге, и собственные нейроны, сообщающиеся с периферическими органами и головным мозгом. Спинной мозг и отходящие от него нервные корешки располагаются в просвете позвоночного канала. Он пролегает от начала шейного отдела и заканчивается в верхнем отделе поясничного отдела позвоночника у взрослых людей.
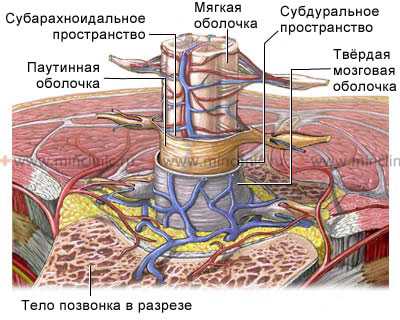
Спинной мозг расположен в позвоночном канале и окружён эпидуральной жировой клетчаткой.
Некоторые болезни спинного мозга могут приводить к необратимым неврологическим нарушениям у пациента и часто к их последующей инвалидизации. Повреждения спинного мозга при своих небольших габаритах могут приводить к параличу рук и ног (тетраплегии), или только ног (параплегии) с полным отсутствием или снижением чувствительности ниже места повреждения. Так как спинной мозг по сути похож в своём поперечном сечении на многожильный кабель, то достаточно бывает незначительных размеров его повреждений для появления непреходящих неврологических симптомов и инвалидизации больного.
При заболевании, вызывающем сдавление спинного мозга (извне или изнутри), возникший неврологический дефицит может быть обратимым. В таких случаях важно во время устранить возникшее сдавление спинного мозга, чтобы у пациента не успела развиться гибель его нервных структур.
Анатомия спинного мозга имеет сегментарное строение. Спинной мозг осуществляет иннервацию конечностей и туловища. От него отходят 31 пара спинномозговых нервов. Этот сегментарный тип строения и иннервации облегчает диагностику пациента. При неврологическом осмотре определить локализацию патологического процесса в спинном мозге позволяют граница расстройств чувствительности, паралич или слабость мышц рук или ног (параплегия, парапарез) и другие типичные синдромы.
Кроме неврологического осмотра пациента производят магниторезонансную (МРТ) или компьютерную (КТ) томографию спинного мозга. Ранее распространенный метод миелографии сейчас уже отошёл на второй план в клинической практике в связи появление более точных и безопасных методик исследования заболеваний спинного мозга и позвоночника (МРТ и КТ). Анализ спинномозговой жидкости (СМЖ, ликвора) способен дать уточняющие данные при постановке диагноза при некоторых заболеваниях спинного мозга.
Неврологические симптомы, связанные с анатомическим строением спинного мозга и позвоночника
Знание анатомического строения спинного мозга (сегментарный принцип) и отходящих от него спинномозговых нервов позволяет невропатологам и нейрохирургам на практике точно определять симптомы и синдромы повреждения. Во время неврологического осмотра пациента, спускаясь сверху вниз, находят верхнюю границу начала расстройства чувствительности и двигательной активности мышц. Следует помнить, что тела позвонков не соответствуют расположенными под ними сегментами спинного мозга. Неврологическая картина поражения спинного мозга зависит от повреждённого её сегмента.
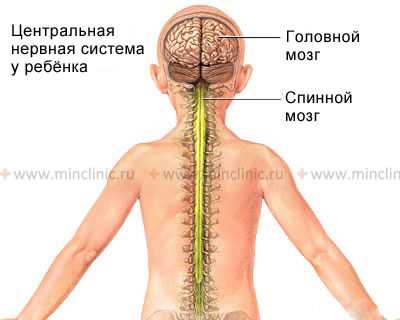
По мере роста человека длина спинного мозга отстаёт от длины окружающего его позвоночника.
Во своего формирования и развития спинной мозг растет медленнее чем позвоночник. У взрослых людей спинной мозг заканчивается на уровне тела первого поясничного L1 позвонка. Отходящие от него нервные корешки буду спускаться дальше вниз, для иннервации конечностей или органов малого таза.
Клиническое правило, используемое при определении уровня поражения спинного мозга и его нервных корешков:
- шейные корешки (кроме корешка C8) покидают позвоночный канал через отверстия над соответствующими им телами позвонков,
- грудные и поясничные корешки покидают позвоночный канал под одноименными позвонками,
- верхние шейные сегменты спинного мозга лежат позади тел позвонков с теми же номерами,
- нижние шейные сегменты спинного мозга лежат на один сегмент выше соответствующего им позвонка,
- верхние грудные сегменты спинного мозга лежат на два сегмента выше,
- нижние грудные сегменты спинного мозга лежат на три сегмента выше,
- поясничные и крестцовые сегменты спинного мозга (последние формируют мозговой конус (conus medullaris) локализуются позади позвонков Th9-L1.
Чтобы уточнить распространение различных патологических процессов вокруг спинного мозга, особенно при спондилёзе, важно тщательно измерить сагиттальные диаметры (просвет) позвоночного канала. Диаметры (просвет) позвоночного канала у взрослого человека норме составляет:
- на шейном уровне позвоночника — 16-22 мм,
- на грудном уровне позвоночника —16-22 мм,
- на уровне позвонков поясничных L1-L3 — около 15-23 мм,
- на уровне позвонков поясничных L3-L5 и ниже — 16-27 мм.
Неврологические синдромы заболеваний спинного мозга
При поражении спинного мозга на том или ином уровне будут выявляться следующие неврологические синдромы:
- утрата чувствительности ниже уровня его поражения спинного мозга (уровень расстройств чувствительности)
- слабость в конечностях, иннервируемых нисходящими нервными волокнами кортико-спинального пути от уровня поражения спинного мозга
Нарушения чувствительности (гипестезия, парестезия, анестезия) могут появиться в одной или обеих стопах. Расстройство чувствительности может распространяться вверх, имитируя периферическую полинейропатию. В случае полного или частичного перерыва кортико-спинальных и бульбоспинальных путей на одном и том же уровне спинного мозга, у пациента возникает паралич мышц верхних и/или нижних конечностей (параплегия или тетраплегия). При этом выявляются симптомы центрального паралича:
- мышечный тонус повышен
- глубокие сухожильные рефлексы повышены
- выявляется патологический симптомом Бабинского
В зависимости от уровня повреждения спинного мозга у пациента будут возникать двигательные и чувствительные нарушения.
Во время осмотра больного при повреждении спинного мозга обычно обнаруживают сегментарные нарушения:
- полосу изменений чувствительности вблизи верхнего уровня проводниковых сенсорных расстройств (гиперальгезия или гиперпатия)
- гипотонию и атрофию мышц
- изолированное выпадение глубоких сухожильных рефлексов
Уровень расстройств чувствительности по проводниковому типу и сегментарная неврологическая симптоматика примерно указывают на локализацию поперечного поражения спинного мозга у пациента. Точным локализующим признаком служит боль, ощущаемая по средней линии спины, особенно на грудном уровне. Боль в межлопаточной области может оказаться первым симптомом компрессии спинного мозга у больного. Корешковые боли указывают на первичную локализацию поражения спинного мозга в области наружных его масс. При поражении конуса спинного мозга боли часто отмечаются в нижней части спины.
На ранней стадии поперечного поражения спинного мозга в конечностях может отмечаться снижение тонуса мышц (гипотония), а не спастика по причине спинального шока у пациента. Спинальный шок может длиться несколько недель. Иногда его ошибочно принимают за обширное сегментарное поражение. Позднее сухожильные и периостальные рефлексы у пациента становятся повышенными. При поперечных поражениях, особенно обусловленных инфарктом, параличу часто предшествуют короткие клонические или миоклонические судороги в конечностях. Другим важным симптомом поперечного поражения спинного мозга служит нарушение функции тазовых органов, проявляющееся в виде задержки мочи и кала у пациента.
Характер возможных двигательных и чувствительных неврологических нарушений зависит от объёма повреждения спинного мозга.
Сдавление внутри (интрамедуллярное) или вокруг спинного мозга (экстрамедуллярное) клинически может проявляться схожим образом. Поэтому одного неврологического осмотра больного не достаточно, чтобы определить локализацию поражения спинного мозга. К неврологическим признакам, свидетельствующим в пользу локализации патологических процессов вокруг спинного мозга (экстрамедуллярно) относятся:
- корешковые боли,
- синдром половинного спинального поражения Броун-Секара,
- симптомы поражения периферических мотонейронов в пределах одного или двух сегментов, часто асимметричные,
- ранние признаки вовлечения кортико-спинальных путей,
- существенное снижение чувствительности в крестцовых сегментах,
- ранние и выраженные изменения спинномозговой жидкости (ликвора).
К неврологическим признакам, свидетельствующим в пользу локализации патологических процессов внутри спинного мозга (интрамедуллярно) относятся:
- с трудом локализуемые жгучие боли,
- диссоциированная утрата болевой чувствительности при сохранности мышечно-суставной чувствительности,
- сохранение чувствительности в области промежности и крестцовых сегментах,
- поздно возникающая и менее выраженная пирамидная симптоматика,
- нормальный или незначительно измененный состав спинномозговой жидкости (ликвора).
Поражение внутри спинного мозга (интрамедуллярное), сопровождающегося вовлечением наиболее внутренних волокон спиноталамических путей, но не затрагивающего самые внешние волокна, обеспечивающие чувствительность крестцовых дерматомов, проявится отсутствием признаков поражения. Будет сохранено восприятие болевых и температурных раздражений в крестцовых дерматомах (нервные корешки S3-S5).
Синдромом Броун-Секара обозначают комплекс симптомов половинного поражения поперечника спинного мозга. Синдромом Броун-Секара клинически проявляется:
- на стороне поражения спинного мозга — параличом мышц руки и/или ноги (моноплегия, гемиплегия) с утратой мышечно-суставной и вибрационной (глубокой) чувствительности,
- на противоположной стороне — выпадением болевой и температурной (поверхностной) чувствительности.
Верхнюю границу расстройств болевой и температурной чувствительности при синдроме Броун-Секара нередко определяют на 1-2 сегмента ниже участка повреждения спинного мозга, поскольку волокна спиноталамического пути после формирования синапса в заднем роге спинного мозга переходят в противоположный боковой канатик, поднимаясь вверх. Если имеются сегментарные нарушения в виде корешковых болей, мышечных атрофий, угасания сухожильных рефлексов, то они обычно бывают односторонними.
Спинной мозг кровоснабжают одна передняя спинномозговая и две задние спинномозговые артерии.
Если очаг поражения спинного мозга ограничен центральной частью или затрагивает ее, то он преимущественно будет повреждать нейроны серого вещества и сегментарные проводники, которые производят свой перекрест на данном уровне. Такое наблюдается при ушибе во время спинномозговой травмы, сирингомиелии, опухоли и сосудистых поражениях в бассейне передней спинномозговой артерии. При центральном поражении шейного отдела спинного мозга возникают:
- слабость руки, которая более выражена по сравнению со слабостью ноги,
- диссоциированное расстройство чувствительности (аналгезия, т. е. утрата болевой чувствительности с распределением в виде «накидки на плечах» и нижней части шеи, без анестезии, т.е. потери тактильных ощущений, и при сохранности вибрационной чувствительности).
Поражения конуса спинного мозга, локализующиеся в области тела позвонка L1 или ниже, сдавливают спинальные нервы, входящие в состав конского хвоста. Это вызывает периферический (вялый) асимметричный парапарез с арефлексией. Этому уровню поражения спинного мозга и его нервных корешков сопутствует нарушение функции тазовых органов (дисфункция мочевого пузыря и кишечника). Распределение чувствительных расстройств на коже пациента напоминает очертания седла, достигает уровня L2 и соответствует зонам иннервации корешков, входящих в конский хвост. Ахилловы и коленные рефлексы у таких больных снижены или отсутствуют. Часто пациенты отмечают боли, отдающие в промежность или бедра.
При патологических процессах в области конуса спинного мозга боли выражены слабее, чем при поражениях конского хвоста, а расстройства функций кишечника и мочевого пузыря возникают раньше. Ахилловы рефлексы при этом угасают. Компрессионные процессы могут одновременно захватывать как конский хвост, так и конус спинного мозга, что вызывает комбинированный синдром поражения периферических мотонейронов с повышением рефлексов и появлением патологического симптомом Бабинского.
При поражении спинного мозга на уровне большого затылочного отверстия у пациентов возникает слабость мускулатуры плечевого пояса и руки, вслед за которой появляется на стороне поражения слабость ноги и руки на противоположной стороне. Объемные процессы данной локализации иногда дают боль в шее и затылке, распространяющуюся на голову и плечи. Другим свидетельством высокого шейного уровня (до сегмента Тh1) поражения служит синдром Горнера.
Некоторые заболевания позвоночника могут вызвать внезапную миелопатию без предшествующих симптомов (по типу спинального инсульта). К их числу относятся эпидуральное кровоизлияние, гематомиелия, инфаркт спинного мозга, выпадение (пролапс, экструзия) пульпозного ядра межпозвонкового диска, подвывих позвонков.
Хронические миелопатии возникают при следующих заболеваниях позвоночника или спинного мозга:
Спинномозговые нервы в норме и при болезни
Каждый спинномозговой нерв дает начало своей возвратной ветви, которая обеспечивает твердую мозговую оболочку, заднюю продольную связку позвоночника и межпозвонковый диск механорецепторами и рецепторами боли. Каждый синовиальный фасеточный (межпозвонковый) сустав (сустав между суставными отростками позвонков) иннервируют три близлежащих спинномозговых нерва. Боль, вызванная прямым повреждением или заболеванием перечисленных выше структур, проецируется на участок кожи, иннервируемый соответствующими задними ветвями.
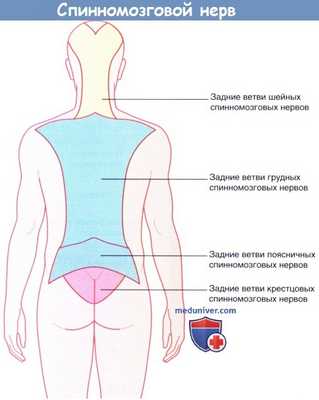
Иннервация кожи задними ветвями спинномозговых нервов.
а) Зоны сегментарной чувствительной иннервации: дерматомы. Дерматом — это участок кожи, иннервируемый нервными волокнами одного заднего нервного корешка. Дерматомы «правильной формы» существуют только у эмбриона, позднее их очертания искажаются из-за роста конечностей. Спинномозговые нервы сегментов С5-Т1 спинного мозга идут в верхнюю конечность, поэтому дерматом С4 в области угла грудины примыкает к дерматому Т2.
Спинномозговые нервы сегментов L2-S2 спинного мозга идут в нижнюю конечность, поэтому дерматом L2 в области над ягодицами примыкает к дерматому S3. Схемы, подобные представленной на рисунке ниже, не отражают смешанную иннервацию кожи в области, иннервируемой несколькими следующими друг за другом задними нервными корешками.
Так, например, кожа на туловище над межреберными промежутками получает дополнительную импульсацию от спинномозговых нервов, находящихся сразу над и под основным иннервирующим нервом.
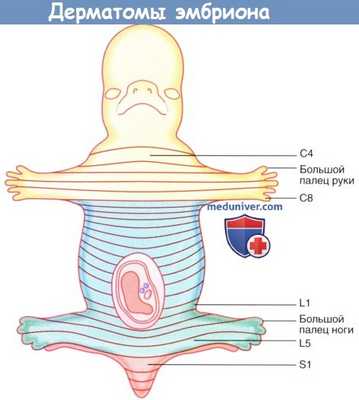
Дерматомы эмбриона. Дерматомы взрослого человека.
б) Зоны сегментарной двигательной иннервации. Каждая мышца верхней или нижней конечности получает иннервацию более чем от одного спинномозгового нерва, что обусловлено взаимным обменом импульсации в плечевом и пояснично-крестцовом сплетениях. Изменение сегментарной иннервации конечностей в зависимости от движений человека представлено на рисунке ниже.
Направляющиеся от центра к периферии чувствительные сегментарные нервы взаимодействуют с идущими от периферии к центру двигательными сегментарными нервами при осуществлении сгибательного или избегающего рефлекса. (Распространенный термин «сгибательный рефлекс» довольно условен, так как, например, стимуляция латеральной поверхности конечности может вызвать ее приведение, а не сгибание.)
Сегментарный контроль движений конечностей человека.
в) Сгибательный рефлекс нижней конечности. На рисунке ниже показан сгибательный рефлекс нижней конечности при перекрестной тяге разгибателей.
(А) Начало опорной фазы движения с правой ноги.
(Б) Контакт ноги с острым предметом вызывает сгибательный рефлекс нижней конечности, одновременно с которым происходит перекрестный ответ мышц-разгибателей, необходимый для поддержки всей массы тела.
1. Импульсы идут от подошвенных ноцицепторов по афферентным большеберцово-седалищным путям к телам ганглиев задних корешков, находящимся в межпозвонковых отверстиях на уровне L5-S1. Импульсация поднимается по конскому хвосту (б) и попадает в сегмент L5 спинного мозга. Часть импульсов распространяется вверх и вниз по тракту Лиссауэра (в) для активации сегментов L2-L4 и S1 спинного мозга.
2. Во всех пяти сегментах первичные ноцицептивные афференты возбуждают вставочные нейроны дуги сгибательного рефлекса, находящиеся в основании задних рогов (2а). Между ноцицептивными афферентами и конечными мотонейронами может существовать цепочка из нескольких последовательных вставочных нейронов. При этом аксоны медиально расположенных вставочных нейронов пересекают спинной мозг в его комиссуре, тем самым делая возможным переход возбуждения на контралатеральные вставочные нейроны (2б).
3. На стороне возбуждения α- и γ-мотонейроны сегментов L3-S1 спинного мозга осуществляют сокращение подвздошно-поясничной мышцы (а), мышц задней поверхности бедра (б), а также мышц, отвечающих за тыльное сгибание голеностопного сустава (г). При этом происходит активация ипсилательных ингибиторных вставочных нейронов 1а (не показаны на рисунке), отвечающих за ингибирование импульсации по мотонейронам антигравитационных мышц.
4. На контралатеральной стороне α- и γ-мотонейроны сегментов L2-L5 спинного мозга осуществляют сокращение большой ягодичной мышцы (не указана здесь) и четырехглавой мышцы бедра (в).
Обратите внимание: на рисунке не указаны переключающие нейроны спиноталамического тракта. Данные нейроны получают возбуждение в тракте Лиссауэра от ноцицептивных афферентных волокон, перенаправляя поток импульсации к участкам мозга, способным определить локализацию и природу первоначальных импульсов.
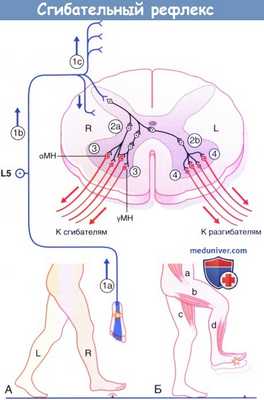
Сгибательный рефлекс. МН—мотонейрон.
в) Синдромы сдавления нервных корешков. Самые частые места возникновения сдавления нервных корешков внутри позвоночного канала — области наибольшей подвижности спинного мозга, т.е. нижний шейный и нижний поясничный уровни. Сдавление нервного корешка может проявляться пятью следующими симптомами.
1. Боль в мышцах, иннервируемых соответствующими спинномозговыми нервами.
2. Парестезии (онемение или покалывание) в области соответствующего дерматома.
3. Потеря кожной чувствительности, особенно при совпадении двух видов иннервации при поражении двух соседних дерматомов.
4. Двигательная слабость.
5. Потеря сухожильных рефлексов при поражении иннервации на соответствующем уровне.
Обратите внимание: синдромы компрессии (защемления) периферических нервов описаны в отдельной статье на сайте.
г) Компрессия нервных корешков:
1. Компрессия шейных нервных корешков. У 50 % пациентов в возрасте 50 лет и у 70 % пациентов в возрасте 70 лет межпозвонковые диски и синовиальные суставы шеи становятся мишенью для такого дегенеративного заболевания, как шейный спондилез Несмотря на то, что заболевание может поражать любые шейные межпозвонковые суставы, чаще всего дегенеративные патологические процессы развиваются на уровне шейного позвонка С6—центра вращения при сгибательных и разгибательных движениях шеи.
Располагающийся над позвонком С6 спинномозговой нерв и находящийся под позвонком С7 спинномозговой нерв могут сдавливаться в области межпозвонкового сустава при экструзии межпозвонкового диска или образовании костных выростов (остеофитов). При ситуациях, представленных на рисунках ниже, а также в таблице ниже возможно возникновение чувствительных и двигательных нарушений, а также нарушений рефлексов.
2. Компрессия пояснично-крестцовых нервных корешков. Стеноз позвоночного канала поясничного отдела позвоночника — термин, означающий сужение позвоночного канала поясничного отдела позвоночника из-за внедрения в него остеофитов или межпозвонкового диска (при его пролапсе). Место локализации 95 % пролапсов межпозвоночного диска — уровень сразу над или под последним поясничным позвонком. Типичное направление грыжеобразования—заднелатеральное, при котором происходит компрессия нервных корешков, идущих к следующему межпозвонковому отверстию.
При этом возникают такие симптомы, как боль в спине, обусловленная разрывом фиброзного кольца, и боль в ягодицах/бедре/ноге, обусловленная сдавлением задних нервных корешков (идущих к седалищному нерву). Боль усиливается при растяжении поврежденного корешка, например, если врач поднимает выпрямленную ногу пациента.
Пролапс межпозвонкового диска на уровне L4-L5 вызывает боль или парестезии в области дерматома L5. Двигательную слабость можно диагностировать при тыльном сгибании большого пальца ноги (а позднее—всех пальцев и лодыжки) и при эверсии стопы. Кроме того, двигательную слабость можно диагностировать при отведении бедра (тест проводят в положении пациента на боку).
При пролапсе межпозвонкового диска на уровне L5-S1 (наиболее частый вариант) симптомы субъективно ощущают в области задней поверхности ноги и подошвенной поверхности стопы (дерматом S1). Также можно выявить двигательную слабость при подошвенном сгибании стопы, снижение или отсутствие ахиллова рефлекса.
Спондилез шейного позвонка С7 справа.
Компрессия ствола спинномозгового нерва С7 остеофитами. Сдавление нервов (стрелки) при заднелатеральном пролапсе двух нижних межпозвонковых дисков. МРТ, сагиттальная проекция.
Определяется пролапс диска L5/S1 с компрессией cauda equina (стрелка).
д) Резюме. В эмбриогенезе нейроэпителиальные клетки спинного мозга митотически делятся в вентрикулярной зоне нервной трубки. После этого дочерние клетки переходят в промежуточную зону и дифференцируются до нейробластов или глиобластов. Аксоны развивающихся задних рогов спинного мозга образуются из спинальных ганглионарных клеток нервного гребня. Передние рога спинного мозга образуют аксоны, которые позднее формируют передние нервные корешки. Внешняя зона нервной трубки (маргинальная) содержит аксоны развивающихся нервных путей.
Каудальный конец спинного мозга развивается отдельно, из клеток каудальной зоны, связанной нервной трубкой. После 12-й недели развития начинается быстрый рост позвоночника, за счет которого нижний край спинного мозга перемещается выше в позвоночном канале; при рождении он соответствует уровню L2-L3, а еще через восемь недель—находится на уровне поясничных позвонков L1-L2. Результатом данного смещения становится прогрессирующее несоответствие между уровнем сегмента, от которого отходит нервный корешок, и уровнем межпозвонкового отверстия, через которое он выходит из позвоночного канала. Рефлекторные дуги представляют собой дорсальные нервные волокна мезенхимы позвонков; в норме расщепленное строение нервной трубки исчезает за счет объединения этих нервных волокон в спинномозговые нервы.
Спинной мозг и нервные корешки взрослого человека, находящиеся в субарахноидальном пространстве, покрыты мягкой мозговой оболочкой и прикреплены к твердой мозговой оболочке зубчатыми связками. В экстрадуральном пространстве расположены вены, по которым происходит отток крови от красного костного мозга позвонков. Данные вены не обладают клапанами, что делает возможным перемещение по ним раковых клеток. На уровне окончания спинного мозга расположен конский хвост, образованный парами спинномозговых нервов сегментов L3-S5.
По мере выхода через межпозвонковое отверстие (в котором расположен ганглий заднего корешка) спинномозговой нерв дает начало своей возвратной ветви, отвечающей за иннервацию связок и твердой мозговой оболочки.
Сегментарная чувствительная иннервация в норме проявляется дерматомным характером иннервации кожи задними корешками (посредством смешанных периферических нервов). Сегментарная двигательная иннервация проявляется в форме двигательной активности, осуществляемой специфическими группами мышц. Сдавление нервного корешка (например, при пролапсе межпозвонкового диска) может проявляться на сегментарном уровне мышечной болью, парестезиями в области определенных дерматомов, потерей кожной чувствительности, двигательной слабостью, потерей сухожильных рефлексов.
Поясничная (спинномозговая) пункция — процедура, при которой осуществляют аккуратное введение иглы в промежуток между остистыми отростками позвонков L3-L4 или L4-L5. Проведение данной процедуры противопоказано при подозрении на повышение внутричерепного давления. Спинальную анестезию осуществляют путем введения местного анестетика в поясничную цистерну; при эпидуральной анестезии анестетик вводят в поясничное эпидуральное пространство; при каудальной анестезии анестетик вводят через крестцовую щель.
Спинномозговая жидкость (ликвор)
Физико-химические свойства цереброспинальной жидкости
Относительная плотность ликвора
Относительная плотность (удельный вес) люмбального ликвора составляет 1,005-1,009, субокципитального — 1,003-1,007, вентрикулярного — 1,002-1,004.
Повышение относительной плотности наблюдается при менингитах, уремии, сахарном диабете и др., а снижение — при гидроцефалии.
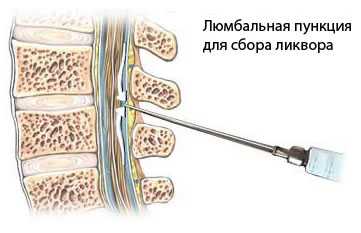
Люмбальную пункцию (ЛП) проводят для измерения ликворного давления, исследования проходимости субарахноидального пространства спинного мозга, определения цвета, прозрачности и состава спинномозговой жидкости.
Прозрачность
Нормальный ликвор прозрачен как дистиллированная вода, состоит на 98,9-99,0% из воды и на 1,0-1,1% из сухого остатка.
Помутнение ликвора зависит от существенного увеличения количества клеточных элементов (эритроцитов, лейкоцитов, тканевых клеточных элементов), бактерий, грибов и повышения содержания белка.
Помутнение, вызванное клетками и грибами, уменьшается или исчезает после центрифугирования, в отличие от помутнения, вызванного бактериями. При повышении содержания фибриногена в ликворе также отмечается изменение прозрачности в виде легкой опалесценции.
Степень помутнения ликвора определяют, сравнивая его с дистиллированной водой, налитой в такую же пробирку, в проходящем дневном свете на черном фоне.
Фибриновая (фибринозная) пленка в спинномозговой жидкости (ликворе)
В норме в ликворе практически не содержится фибриногена. Появление фибриногена в ликворе обусловлено заболеваниями ЦНС, вызывающими нарушение ГЭБ — гнойные и серозные менингиты, опухоли ЦНС, мозговые кровоизлияния, компрессии и др.
Цвет спинномозговой жидкости (ликвора)
Нормальный ликвор бесцветен, как дистиллированная вода. Появление окраски обычно свидетельствует о патологическом процессе в ЦНС. Для определения окраски ликвор сравнивают с дистиллированной водой, налитой в такую же пробирку.
Эритроцитархия (эритроархия) спинномозговой жидкости (ликвора)
Присутствие крови в ликворе можно обнаружить макро- и микроскопически. Различают путевую (артефактную) и истинную эритроцитархию.
Путевая эритроцитархия вызывается попаданием крови в ликвор при ранении кровеносных сосудов во время выполнения пункции.
Истинная эритроцитархия возникает при кровоизлияниях в ликворные пространства вследствие разрыва кровеносных сосудов при геморрагическом инсульте, опухолях мозга, черепно-мозговых травмах.
Количество крови, попавшее в ликворные пространства, может колебаться от 0,01 до 90 мл. При содержании эритроцитов менее 0,1-0,15*10 9 /л ликвор остается бесцветным. Положительная реакция диагностической зоны тест-полоски на кровь и обнаружение эритроцитов при микроскопическом исследовании нативного препарата ликвора позволяют диагностировать скрытую эритроцитархию.
При содержании эритроцитов 0,6-1,0*10 9 /л ликвор приобретает серовато-розовую окраску, при 2-50*10 9 /л — розовато-красную, при 51-150*10 9 /л — цвет свежего мяса, при >150*10 9 /л — кровавый.
Эритроцитархия свидетельствует о внутричерепном кровотечении в результате разрыва аневризмы сосуда мозга, геморрагическом инфаркте, кровоизлиянии в ткань мозга, геморрагическом энцефалите, черепно-мозговой травме. Субарахноидальное кровоизлияние может произойти в результате паралича вазомоторных нервов и сопровождается расширением сосудов, стазом крови в капиллярах и диапедезом эритроцитов.
Эритроциты исчезают из ликвора при легкой черепно-мозговой травме и исключении кровотечения на 5-10 сутки, при геморрагическом инсульте и тяжелой ЧМТ — на 10-20 сутки, при разрыве аневризмы сосуда мозга — через 40-80 дней.
Ксантохромия (билирубинархия) спинномозговой жидкости (ликвора)
Розовая, оранжевая, желтая, бурая окраска ликвора обусловлены продуктами распада крови — гемоглобином и билирубином — и носит название ксантохромия. Различают геморрагическую и застойную ксантохромию, которую можно разделить в зависимости от продуктов распада крови на гемоглобинархию (розовая окраска) и билирубинархию(желтая окраска).
Геморрагическая ксантохромия (билирубинархия) вызвана попаданием в ликворные пространства крови, распад которой приводит к окрашиванию ликвора в розовый, затем в оранжевый и желтый цвет. При геморрагическом инсульте, разрыве аневризмы сосуда мозга или ЧМТ, которые сопровождаются массивным кровоизлиянием, ксантохромия появляется в 1-е сутки, при субарахноидальном кровоизлиянии ее интенсивность нарастает на 2-4 сутки.
Снижение степени билирубинархии и ее исчезновение находятся в прямой зависимости от этиологии кровоизлияния. Так, при разрыве аневризмы сосуда головного мозга ксантохромия (билирубинархия) держится 1-1,5 месяца, а при инсультах и ЧМТ, не сопровождающихся кровотечением, — 10-14 дней.
Застойная ксантохромия (билирубинархия) — это результат замедленного тока крови в сосудах мозга. Нарушение гемодинамики приводит к увеличению проницаемости стенок сосудов и поступлению окрашенной в желтый цвет (билирубин) плазмы крови в спинно-мозговую жидкость. Эта ксантохромия (билирубинархия) постоянна и сопровождается гиперпротеинархией.
Застойная ксантохромия (билирубинархия) встречается при васкуляризированных опухолях ЦНС, непосредственно сообщающихся с ликворными пространствами, при блокаде субарахноидального пространства, компрессии, менингитах (главным образом при туберкулезном), арахноидитах и др.
Физиологическая ксантохромия (билирубинархия) встречается у новорожденных и почти у всех недоношенных. Это явление можно объяснить повышенной проницаемостью гематоэнцефалического барьера по отношению к билирубину плазмы крови.
Ложная ксантохромия (билирубинархия) вызывается проникновением в ликвор липохромов или лекарств, например пенициллина.
Зеленая окраска ликвора наблюдается при выраженной билирубинархии в результате окисления билирубина в биливердин. Также зеленую окраску ликвору придает примесь гноя, при этом ликвор мутный. Такой характер ликвор приобретает при гнойных менингитах, прорыве абсцесса мозга в субарахноидальное пространство или в полость желудочков мозга.
рН спинномозговой жидкости (ликвора)
Метаболический ацидоз чаще всего встречается при уремии, диабетическом кетоацидозе или алкогольной интоксикации. рН ликвора при это остается в пределах нормы или очень незначительно снижается.
Метаболический алкалоз наблюдается при заболеваниях печени, продолжительной рвоте, приеме щелочных веществ. При этом рН ликвора может парадоксально снижаться до 7,27.
При респираторном ацидозе, обусловленном легочной недостаточностью, рН ликвора уменьшается незначительно.
Респираторный алкалоз, вызванный мозговыми травмами, отравлениями (особенно салицилатами), заболеваниями печени, существенно не влияет на рН ликвора.
Первичные ацидозы ликвора проявляются при заболевания нервной системы: тяжелые субарахноидальные и мозговые кровоизлияния, ЧМТ, инфаркт мозга, гнойный менингит, эпилептический статус, метастазы в мозг и др.
Общий белок в спинномозговой жидкости (ликворе)
Содержание белка в люмбальном ликворе составляет 0,22-0,33 г/л. При этом показатель 0,33 г/л рассматривается как величина, граничащая с патологией, а количество белка 0,22 г/л — как гидроцефальный люмбальный ликвор.
Гипопротеинархия — это снижение содержания белка в люмбальном ликворе ниже 0,2 г/л, рассматривают как гидроцефальный ликвор.
Гипопротеинархия может возникать:
- в результате уменьшения поступления сывороточного белка в ликвор
- при увеличения скорости обмена ликвора
- при удалении большого количества ликвора по поводу гидроцефалии
- при проведении пневмоэнцефалографии (ПЭГ)
- у больных с доброкачественной внутричерепной гипертензией, гипертиреозом, при некоторых лейкозах
Гиперпротеинархия — это увеличение содержания белка в ликворе возможно при:
У здоровых взрослых людей примерно 83% белков ликвора приходится на белки сыворотки крови, однако 17% имеет интратекальное происхождение (преальбумин, простагландин-D-синтетаза, нейрон-специфическая енолаза, белок S100 и др.).
Основную массу общего ликворного белка составляет альбумин, который имеет исключительно сывороточное происхождение. В нормальном ликворе содержание альбумина варьирует от 0,07 до 0,36 г/л и выше. Почти всякое нарушение ГЭБ ведет к увеличению абсолютной концентрации альбумина в ликворе и увеличению отношения концентрации альбумина ликвора/альбумина сыворотки. Соотношение альбумин/глобулин в ликворе регулирует осмотическое давление в ЦНС.
Глюкоза в спинномозговой жидкости (ликворе)
При нормальном уровне глюкозы крови в люмбальном ликворе концентрация глюкозы составляет примерно 60% уровня в плазме. При гипергликемии разница между ликвором и кровью возрастает значительно, в ликворе глюкоза достигает только 30-35% уровня плазмы. Уровень глюкозы в ликворе является одним из важных индикаторов функции ГЭБ.
Гипогликоархия — это снижение уровня глюкозы ниже 2,2 ммоль/л или коэффициент глюкоза крови/глюкоза ликвора менее 0,3. Наблюдается при:
- бактериальном, туберкулезном, амебном или грибковом менингите
- цистицеркозе и эхинококкозе (у 50% больных)
- первичных и метастатических опухолях оболочек мозга (глиомы, саркомы, лимфомы, нейролейкемии, меланомы, метастатические карциномы из легких, желудка и др.)
- первые сутки после субарахноидального кровоизлияния
Гипергликоархия — повышение уровня глюкозы ликвора встречается редко, не характерно даже для сахарного диабета. Выявляется повышение уровня глюкозы:
- во время сна (за счет замедления кровообращения и уменьшения общего мозгового метаболизма)
- при травме мозга и некоторых видах менингоэнцефалита
- у больных с ишемическими нарушениями мозгового кровообращения
Кетоновые тела в спинномозговой жидкости (ликворе)
В норме кетоны в ликворе не обнаруживаются. Кетонархия развивается после:
- операциях на мозговых оболочках
- сильном возбуждении и раздражении ЦНС
Кетонархия объясняется распадом белка, а также нарушением утилизации кетоновых тел, которые в норме являются субстратом для клеток ЦНС.
Нитриты в спинномозговой жидкости (ликворе)
Нитриты — это продукт жизнедеятельности многих бактерий. Таким образом, положительная реакция на нитриты говорит о бактериальном менингите. В то же время необходимо помнить, что этот тест будет отрицательным при туберкулезном и стафилококковом менингитах, т.к. эти возбудители не восстанавливают нитраты в нитриты.
Микроскопическое исследование цереброспинальной жидкости (спинномозговой жидкости, ликвора)
В нормальном ликворе взрослого человека практически отсутствуют клеточные элементы: в вентрикулярном ликворе — 0-1 кл/мкл, в субокципитальном — 2-3 кл/мкл, в люмбальном — 3-5 кл/мкл.
Увеличение количества клеток в ликворе (плеоцитоз) рассматривают как признак органического поражения ЦНС. Плеоцитоз считается:
- легким — 6-70*10 6 кл/л
- умеренным — 70-250*10 6 кл/л
- выраженным — 250-1000*10 6 кл/л
- резко выраженным — >1000*10 6 кл/л
- массивным — >10*10 9 кл/л
Современные методы цитологического исследования доказывают, что клетки ликвора, за исключением арахноэндотелиальных клеток и клеток эпендимы, гематогенного происхождения.
Ликворную формулу здоровых людей в основном представляют лимфоциты (70%) и моноциты (30%). В ликворе новорожденных присутствуют также нейтрофильные гранулоциты, содержание которых колеблется от 6 до 50%.
Лимфоциты в спинномозговой жидкости (ликворе)
Лимфоциты в количестве 2-4 кл/мкл входят в состав нормального цитоза ликвора. В норме в ликворе присутствуют только малые лимфоциты.
Состояния, сопровождающиеся лимфоидным плеоцитозом:
- (вирусные, туберкулезные, микотические)
- Амебный энцефаломиелит
- Сифилитический менингоэнцефалит
- Паразитарные инфекции ЦНС (цистицеркоз, токсоплазмоз)
- Дегенеративные заболевания (подострый склерозирующий панэнцефалит, рассеянный склероз, лекарственные энцефалопатии, острый диссеминированный энцефаломиелит)
- Другая патология (саркоидоз, полиневриты, периартериит с вовлечением сосудов мозга)
Моноциты в спинномозговой жидкости (ликворе)
Моноциты — это вторая основная популяция клеток в нормальном ликворе, составляет 1-3 кл/мкл. Увеличение количества моноцитов в ликворной формуле отмечается при хронических вялотекущих воспалительных процессах в ЦНС:
- туберкулезном менингите
- цистицеркозе
- нейросифилисе
- вирусном менингите
- рассеянном склерозе
- гиперкинетическом прогрессирующем панэнцефалите и опухолях мозга
Макрофаги в спинномозговой жидкости (ликворе)
Макрофаги принадлежат к мононуклеарной фагоцитарной системе, в нормальном ликворе не встречаются. Наличие 1-2 макрофагов/мкл при нормоцитозе — это признак бывшего кровотечения или воспаления ЦНС.
Макрофаги всегда обнаруживаются в ликворе больных с опухолями мозга, растущими в просвет желудочков. Большое количество макрофагов в послеоперационный период свидетельствует об активной санации ликвора.
Нейтрофилы в спинномозговой жидкости (ликворе)
Нейтрофилы в ликворе здорового человека практически не встречаются. Это клетки гематогенного происхождения. Состояния, сопровождающиеся нейтрофильным плеоцитозом:
- (экссудативная фаза бактериального менингита, ранняя стадия вирусного менингита, острая фаза туберкулезного менингита, начальная стадия микозного менингита, амебный менингоэнцефалит)
- Церебральный и спинальный сифилис на 1-3 день
- Реакция на первую и повторные пункции в субарахноидальное пространство
- Метастазы злокачественных новообразований в ЦНС
Эозинофилы в спинномозговой жидкости (ликворе)
Эозинофилы в ликворе здоровых людей не встречаются. Их появление расценивается как особая реакция сосудов соединительной ткани субарахноидального пространства на чужеродные белки.
Эозинофилы в ликворе выполняют функцию фагоцитоза, поглощая бактерии, споры грибов и комплексы антиген-антитело, особенно с иммуноглобулинами и компонентами комплемента.
Эозинофилия в ликворе не сопровождается эозинофилией в крови и наоборот. Ликворная эозинофилия может наблюдаться как при нормоцитозе, так и при плеоцитозе. Эозинофилы могут при особой стимуляции поступать в ликвор из мезенхимы мягкой мозговой оболочки или непосредственно из крови.
Состояния, сопровождающиеся появлением эозинофилов в цереброспинальной жидкости (спинномозговой жидкости, ликворе):
- Паразитарные инфекции (цистицеркоз, эхинококкоз) (эозинофильный, бактериальный, туберкулезный, токсический, эпидемический, сифилитический, вирусный)
- Грибковые инфекции
- Введение лекарственных препаратов или контрастных веществ в ЦНС
- Идиопатический гиперэозинофильный синдром и геморрагический инсульт
- Опухоли мозга (менингиома, нейробластома, эозинофильная аденома)
- Лейкозы, нейросаркоидоз
- Состояние после операции на мозговых оболочках
Базофилы в спинномозговой жидкости (ликворе)
Базофилы в нормальном ликворе не встречаются. Они участвуют в воспалительных процессах аллергического происхождения, обнаруживаются в ликворе при тяжело протекающих нейроинфекциях, особенно у детей.
Плазматические клетки в спинномозговой жидкости (ликворе)
Плазматические клетки встречаются в ликворе только при патологических процессах. Образуются плазматические клетки из В-лимфоцитов в фолликулах корковой зоны лимфатических узлов и краевой зоны белой пульпы селезенки, где при встрече с антигеном они проходят этап антигензависимой дифференцировки. Основная функция плазматических клеток — это синтез и секреция антител.
Состояния, сопровождающиеся появлением плазматических клеток в цереброспинальной жидкости (спинномозговой жидкости, ликворе):
- Длительные вялотекущие воспалительные процессы мозга и мозговых оболочек (хронические энцефалиты, менингиты различной этиологии, арахноидиты)
- Рассеянный склероз
- Гиперкинетический прогрессирующий панэнцефалит (в сочетании с нормоцитозом или незначительным плеоцитозом)
- Некоторые опухоли ЦНС
- Туберкулезный менингит
- Саркоидоз
- Коллагенозы с вовлечением в процесс ЦНС
Бласты в спинномозговой жидкости (ликворе)
У больных лейкозами при вовлечении в процесс оболочек мозга возникает лейкозный менингит — нейролейкемия. Нейролейкемия развивается чаще при острых лейкозах. Обычно количество клеток в ликворе варьирует от 100 до 300*10 6 /л, не исключается и более высокий плеоцитоз, составляющий 2-5*10 9 /л и более.
При злокачественных лимфомах у больных на фоне применения химио- и иммуносупрессивной терапии может развиться криптококкозный, кокцидиомикозный, кандидамикозный или бластомикозный менингит, энцефалит или менингоэнцефалит.
Клетки арахноэндотелия в спинномозговой жидкости (ликворе)
Клетки арахноэндотелия — это однослойный эпителий эпендимального происхождения, морфологически сходный с мезотелием, выстилает все пространства ЦНС, заполненные ликвором, за исключением желудочков мозга.
Клетки арахноэндотелия обнаруживаются в ликворе больных с опухолью мозга, при ЧМТ и после операции на мозговых оболочках.
Клетки опухолей в спинномозговой жидкости (ликворе)
Клетки опухолей мозга и других органов и тканей обнаруживаются при исследовании ликвора у больных с первичными и метастатическими опухолями ЦНС. Опухолевые клетки попадают в ликвор в результате отторжения от ткани опухоли, прилегающей к ликворным пространствам, а также при прорастании стенки желудочков мозга или мозговых оболочек, при канцероматозе оболочек мозга (лептоменингеальные метастазы карциномы, лимфомы, глиомы, меланомы или саркомы).
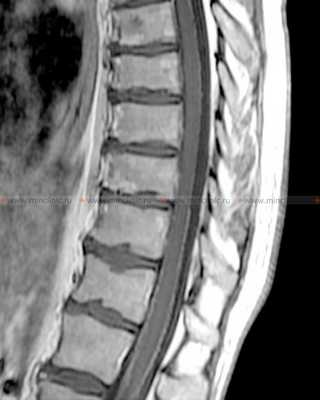
На МРТ спинного мозга после контрастирования визуализируется так называемая "сахарная глазурь" у пациентов с лептоменингеальными метастазами при канцероматозе оболочек мозга.
Читайте также:
