Топическая диагностика опухолей. Плотность опухоли
Добавил пользователь Валентин П. Обновлено: 08.01.2026
Остеомаляция – системное заболевание скелета из группы метаболических остеопатий, характеризующееся избыточным накоплением неминерализованного остеоида и несоответствием между протекающим с нормальной скоростью образованием белкового матрикса и его минерализацией. К одной из самых редких форм заболевания относится остеомаляция опухолевого генеза, чаще всего обусловленная фосфатурическими мезенхимальными опухолями (ФМО). Обычно это доброкачественные опухоли небольших размеров, поражающие мягкие ткани и кости любой локализации. В большинстве случаев непосредственной ФМО-опосредованной причиной остеомаляции становится гиперпродукция опухолью фактора роста фибробластов 23, фосфатурического гормона, реализующего свой эффект за счет воздействия на эпителий проксимальных отделов извитых канальцев почек. Симптомы заболевания неспецифичны, средний срок от появления симптомов до постановки диагноза в этой группе больных достигает 3 лет, а до хирургического лечения, как правило, проходит не менее 5 лет. Топическая диагностика имеет решающее значение, так как в подавляющем большинстве случаев удаление опухоли позволяет достичь ремиссии заболевания. Мы представляем описание клинического случая остеомаляции опухолевого генеза вследствие ФМО, потребовавшей поэтапной дифференциальной диагностики с другими редкими заболеваниями.
Ключевые слова
Для цитирования:
For citation:
АКТУАЛЬНОСТЬ
Остеомаляция – системное заболевание скелета из группы метаболических остеопатий, характеризующееся избыточным накоплением неминерализованного остеоида и несоответствием между протекающим с нормальной скоростью образованием белкового матрикса и его минерализацией. Основными причинами остеомаляции являются дефицит витамина D, мальабсорбция, заболевания околощитовидных желез и почек, воздействие различных лекарственных средств и химических соединений, а также такие редкие врожденные заболевания, как X-сцепленный или аутосомно-доминантный гипофосфатемические рахиты. Одна из самых редких форм заболевания – остеомаляция опухолевого генеза [1].
Чаще всего причиной остеомаляции опухолевого генеза являются фосфатурические мезенхимальные опухоли (ФМО) из соединительной ткани, морфологически и генетически представляющие собой отдельную группу образований [2]. Также описаны ФМО смешанного типа, содержащие как мезенхимальный, так и эпителиальный компоненты [3]. Причиной могут быть и другие опухоли, в том числе злокачественные [4, 5].
В большинстве случаев непосредственной ФМО-опосредованной причиной остеомаляции становится гиперпродукция опухолью фактора роста фибробластов 23 (FGF23), фосфатурического гормона, в норме синтезируемого остеоцитами и остеобластами и реализующего свой эффект за счет воздействия на эпителий проксимальных отделов извитых канальцев почек [6]. FGF23 связывается со своим рецептором (FGFR) при помощи трансмембранного корецептора α-Klotho, обуславливающего органоспецифичность действия FGF23 [7]. При гиперпродукции FGF23 происходит интернализация натрий-фосфатных котранспортеров, что снижает почечную реабсорбцию фосфатов в проксимальных отделах извитых канальцев почек [8].
Считается, что первое упоминание остемаляции опухолевого генеза в литературе датируется 1947 г. и принадлежит McCance и соавт. [9], хотя авторы посчитали опухоль бедра у пациента проявлением, а не причиной заболевания. На патогенетическую связь между опухолью и развитием остеомаляции в 1959 г. впервые указали Prader и соавт. [10], а в отдельную категорию опухолей с особыми морфологическими характеристиками ФМО были выделены в 1972 г. Evans и Azzopardi на основании 8 описанных на тот момент случаев [11], почти одновременно с Olefsky и соавт. [12]. В тот период указанную нозологию описывали как «витамин D-резистентную остеомаляцию». Термин ФМО был введен значительно позднее – в 1987 г. благодаря работе Weidner и Santa Cruz [13]. ФМО были включены в классификацию опухолей костей и мягких тканей ВОЗ только в 2013 г. [2], несмотря на ранее проведенную работу Folpe и соавт. с подробным описанием морфологических и генетических особенностей 130 подобных образований [4]. Двумя годами позже Lee и соавт. продемонстрировали, что клетки ФМО являются носителями мутаций в генах FN1-FGFR1/FGF1 [14, 15].
ФМО – орфанное заболевание, по оценкам A.N. Folpe описано всего около 450 случаев, но истинная встречаемость остается неизвестной [1]. В Российской Федерации описания ФМО единичны [16–19]. Чаще всего ФМО обнаруживаются у пациентов среднего возраста [4, 20], при этом самый ранний дебют заболевания описан у девятимесячного ребенка [21], гендерные различия не выявлены (М:Ж = 1,25:1 [22]).
Симптомы заболевания в основном ассоциированы с гипофосфатемией: до 99,3% пациентов беспокоят выраженные боли в костях, до 93% испытывают трудности при ходьбе, распространены частые переломы (до 79%, в том числе переломы бедренной кости – до 50%), уменьшение в росте (68,8%), мышечная слабость (65,3%) [4, 22, 23]). Ранние симптомы ФМО, такие как боли в мышцах и прогрессирующая слабость, могут беспокоить пациента месяцы и годы до того, как будет поставлен диагноз [4]. Средний срок от появления симптомов до постановки диагноза в этой группе больных достигает 3 лет, до хирургического лечения, как правило, проходит не менее 5 лет [22]. По данным Feng и соавт., в 95% первоначально выставляются такие диагнозы, как межпозвонковая грыжа, спондилоартрит (в том числе анкилозирующий) и другие артриты, остеопороз, гиперпаратиреоз, костные метастазы и другие заболевания опорно-двигательного аппарата [22].
К характерным лабораторным изменениям относятся гипофосфатемия (0,33–2,2 мг/дл или 0,1–0,7 ммоль/л), значительное повышение активности щелочной фосфатазы и гиперфосфатурия. Концентрация сывороточного кальция чаще всего остается в пределах референсного диапазона, иногда может наблюдаться гипокальциурия [1]. Обращают на себя внимание часто неопределяемо низкие концентрации 1,25(ОН)2-витамина D3 при нормальных концентрациях его предшественника, 25(ОН) витамина D [5]. Интересно, что повышение сывороточного уровня FGF23 отмечается далеко не всегда. По данным Feng и соавт., у 82 пациентов с ФМО медиана его концентрации составила 302,9 пг/мл (от 20,1 до 6498,7 пг/мл) или 40,3 пмоль/л (от 2,7 до 864,1 пмоль/л соответственно) при референсном диапазоне 142,4–706,5 пг/мл (18,9–93,9 пмоль/л) [22]. Важно отметить, что FGF23 характеризуется относительно небольшим временем полужизни – порядка 18,5 минут [24], что может обуславливать такой разброс значений.
ФМО поражают мягкие ткани и кости любой локализации, однако наблюдается бóльшая тропность этих образований к мягким тканям конечностей и осевому скелету; крайне редко встречаются ФМО паренхиматозных органов и забрюшинной клетчатки [4, 20, 25], описан также случай мультифокального поражения [26]. В трубчатых костях ФМО чаще всего располагаются в эпифизах – до 82% [27]). Размеры ФМО вариабельны, в среднем диаметр образования составляет от 2,4±2,0 см [27] до 3,9 см (от 1,4 до 12 см) [25].
Для топической диагностики ФМО применяются различные методы. При мультиспиральной компьютерной томографии (МСКТ) можно обнаружить остеолитические очаги с узкой переходной зоной. Магнитно-резонансная томография (МРТ) визуализирует ФМО как Т1-изоденсные, Т2-гиперденсные образования, равномерно накапливающие контрастный препарат. Особенно информативны радионуклидные исследования: ФМО можно обнаружить при сцинтиграфии с 99mTc-sestamibi [28], 111In-pentetreotide, позитронно-эмиссионной томографии, совмещенной с КТ (ПЭТ/КТ) с 68Ga-DOTATATE и 18F-FDG [29].
Для уточнения локализации опухоли может применяться исследование уровня FGF23 при селективном заборе венозной крови [24, 30, 31]. В то же время уровень FGF23 может быть повышен и при так называемом «нефосфатурическом» варианте ФМО и некоторых других состояниях (хондромиксоидная фиброма, аневризмальная костная киста и др.), а специфичность тестов зависит от метода [25].
На сегодняшний день единственным патогенетически обоснованным вариантом лечения остается хирургическое, в подавляющем большинстве случаев удается достичь ремиссии заболевания после радикального вмешательства. Снижение концентрации FGF23 в системном кровотоке наблюдается уже через 20 минут [24] с нормализацией к концу первых послеоперационных суток [27], сывороточный уровень фосфора достигает целевого диапазона на 2–7-е сутки после операции [27, 32]. При расположении ФМО в эпифизах трубчатых костей более высокая частота рецидива наблюдается при кюретаже образования (50%), нежели при сегментарной резекции (0%) кости [27]. В мире существует опыт применения 3D-флуороскопической интраоперационной навигации при ФМО [33].
Разрабатывается медикаментозная терапия ФМО. Так, ведутся разработки препарата – ингибитора рецептора фактора роста фибробластов (NVP-BCJ398) [34]. Также успешными оказались предварительные клинические испытания анти-FGF23 антител [1, 35].
Макроскопически ФМО представляют собой неспецифические мягкотканные или костные образования, иногда – с включениями жировой ткани. Микроскопически это чаще всего гипо- или умеренно-клеточные образования из веретенообразных и звездчатых клеток с богато васкуляризированной стромой и нечеткими краями. Клетки ФМО обычно секретируют «грязный» базофильный матрикс, с характерными участками «шероховатой» или хлопьевидной кальцификации, напоминающими примитивный хрящ или остеоид [4, 13].
Гистологически ФМО чаще всего доброкачественные [32] (однако описан случай доброкачественной ФМО с легочными метастазами [36]). Частота злокачественных ФМО не превышает 10% [4], при них чаще наблюдаются рецидивы заболевания, местные и отдаленные метастазы; прогноз у таких пациентов значительно хуже [4, 20, 37, 38].
Для подтверждения морфологического диагноза информативным представляется определение наличия РНК FGF23 в исследуемом материале. По данным Bahrami и соавт., метод RT-PCR позволяет выделить РНК FGF23 более чем в 90% ФМО с остеомаляцией и в 75% ФМО, не сопровождавшихся фосфатурией или иными характерными клиническими проявлениями. При исследовании других мезенхимальных опухолей частота выявления РНК FGF 23 не превышала 13% (эти случаи приходились на хондромиксоидные фибромы и аневризмальные костные кисты) [39]. Еще большей чувствительностью обладает хромогенная гибридизация in situ (CISH). Carter и соавт. удалось выявить РНК FGF23 96% образцов ФМО, сопровождавшихся остеомаляцией. При анализе других мезенхимальных опухолей РНК FGF23 не определялась [25]. Также некоторые ФМО могут секретировать другие фосфатрегулирующие соединения, такие как frizzled-related protein 4, FGF7 и матриксный внеклеточный фосфогликопротеин. Такие опухоли будут «FGF23-негативными» при лабораторных исследованиях [1, 40].
Иммуногистохимические методы обладают ограниченной информативностью в диагностике ФМО, так как большинство этих опухолей характеризуются так называемым «виментиновым» фенотипом и не экспрессируют иные исследованные маркеры [4]. В то же время имеются данные о ФМО, экспрессировавших CD34, гладкомышечный актин, белок нервных волокон PGP9.5, белок S100, синаптофизин, матриксный белок дентина-1 [41], ДНК-связывающий белок SATB2, CD56, регулятор транскрипции ERG и рецепторы к соматостатину типа 2A [20]. В некоторых случаях наблюдается и экспрессия FGF-23 [4, 42].
На молекулярно-генетическом уровне ФМО часто являются носителями гибридных (fusion) генов, образовавшихся в результате гибридизации генов фибронектина (FN1), FGFR или самого FGF: FN1- FGFR1 или FN1-FGF1 [14, 15]. Так, в исследовании Agaimy и соавт. транслокация FGFR1 была определена в 46% исследованных ФМО [20]. Гибридизация FN1-FGFR1 приводит к переносу постоянно активного промоторного участка гена фибронектина и, соответственно, к гиперэкспрессии онкогена 3’-FGFR1 [14]. Киназный домен химерного белка постоянно активен, что приводит к активации FGFR1-опосредованного сигнального пути и гиперэкспрессии FGF23 [1, 14]. Интересно, что при этом не происходит повышения концентраций мРНК Klotho. Предположительно, это свидетельствует о потере необходимости в Klotho для активации химерного FGFR1 [14].
Таким образом, имеющиеся на сегодняшний день данные ограничены сериями клинических случаев и не обладают достаточным уровнем доказательности для разработки алгоритмов ведения пациентов. Целью данной публикации является описание клинического случая остеомаляции опухолевого генеза вследствие ФМО.
ОПИСАНИЕ СЛУЧАЯ
Пациент К., 29 лет обратился в учреждение 1 в марте 2017 г. с жалобами на прогрессирующую мышечную слабость преимущественно в мышцах нижних конечностей и спины, боли в пояснице и нижних конечностях.
Данные нарушения развивались у пациента постепенно, в течение 2 лет. Помимо основных жалоб, отметил появление объемного образования в области медиальной поверхности правого коленного сустава. В апреле 2016 г. обратился за помощью в неврологическое отделение стационара по месту жительства, где в ходе комплексного обследования была диагностирована дорсопатия на фоне дегенеративно-дистрофических изменений позвоночника, болезнь Шоермана-Мау на уровне нижних грудных и верхних поясничных позвонков с мышечно-трофическим и корешковым синдромом. По данным рентгеновской денситометрии выявлено снижение МПК ниже ожидаемых значений для данной возрастной группы (в L1-L4 -3,4 SD по Z-критерию, в шейке бедра -4,7 SD по Z-критерию, бедро в целом -4,5 SD по Z-критерию). Также эпизодически регистрировалось повышение АД до 150/90 мм рт.ст., постоянной антигипертензивной терапии не принимал.
В дальнейшем отмечалось постепенное ухудшение состояния, значимое затруднение при вставании и ходьбе, самостоятельное передвижение было возможно только в пределах квартиры. В октябре 2016 г. госпитализирован в один из стационаров г. Москвы, была проведена стернальная пункция, по результатам которой исключена миеломная болезнь. Тогда же впервые была зафиксирована гипофосфатемия до 0,4 ммоль/л (0,74–1,52) при однократно зафиксированной гиперкальциемии (кальций общий 2,73 ммоль/л (2,1–2,55), кальций ионизированный в пределах референсного интервала лаборатории) и низконормальном уровне паратгормона (ПТГ) – 15 пг/мл (15–65).
Далее пациент был направлен в эндокринологическое отделение с диагнозом «остеопороз неясного генеза». При дополнительном обследовании сохранялось значимое снижение уровня фосфатов крови до 0,50 ммоль/л при высоконормальном уровне кальция (общий 2,45 ммоль/л, ионизированный 1,29 ммоль/л) и повышении уровня ПТГ до 80 пг/мл (динамика показателей кальциево-фосфорного обмена представлена в таблице 1). В биохимическом анализе мочи отмечалась нормокальциурия 2,8 ммоль/сут (2,5–8). Диагностирован дефицит витамина D – 14,3 нг/мл (более 30). В местах типичного расположения околощитовидных желез при ультразвуковом исследовании патологические образования не визуализировались. С учетом снижения минеральной плотности костной ткани пациенту однократно введено 4 мг золедроновой кислоты, инициирована терапия колекальциферолом по 2000 МЕ в сутки.
Таблица 1. Динамика показателей фосфорно-кальциевого обмена в сыворотке крови и суточной кальциурии
Топическая диагностика опухолей. Плотность опухоли
Топическая диагностика опухолей. Плотность опухоли
Перечисленными особенностями отличаются опухоли, расположенные внутри брюшины, от опухолей, лежащих за ней. Однако, проводя топическую диагностику, нужно всегда принимать в расчет побочные обстоятельства (воспалительный процесс вокруг опухоли, прирастания ее, чрезмерную величину, атипическое расположение органов и пр.), которые подчас могут настолько изменить указанные характерные свойства опухоли, что мы лишаемся возможности не только определить, какому органу она принадлежит, но даже решить вопрос, расположена ли она за брюшиной или внутри ее.
Что касается определения характера найденной опухоли, то в этом отношении имеет значение умение определить форму, очертания, величину, консистенцию, а также чувствительность и те акустические явления, которые могут быть констатированы в некоторых опухолях. Все эти свойства становятся нам известны на основании физического исследования. Надо сказать, что они бывают чрезвычайно разнообразны, и одна и та же по характеру опухоль, исходящая из одного и того же органа, имеет в одних случаях одни свойства, в других другие.
Кроме того, стремясь познакомиться с ними посредством прощупывания, нужно всегда помнить, что толщина брюшной стенки и степень напряжения ее мускулатуры оказывают существенное влияние на пальпаторное впечатление. Даже при благоприятных условиях для пальпации, мы получаем о величине, очертаниях и состоянии поверхности опухоли не совсем точное представление, а только приблизительное и нередко лишь на операционном или секционном столе убеждаемся, что сделали довольно грубые ошибки.
Опухоли оказываются и больше и бугристее, а иногда и другой формы, чем мы предполагали. Более точное представление относительно некоторых опухолей может дать рентгеновское исследование, которое в одних случаях, особенно при применении пневмоперитонеума, позволяет просто видеть самую опухоль, а в других—судить о ней по дефектам наполнения контрастной массой полых органов.
Так, о величине опухоли желудка, resp. кишки, мы судим по дефекту наполнения в его тени; об опухоли между желудком и кишками—по свободному полю между очертаниями этих органов. Контуры и форма опухоли печени, а также „тумора", расположенного внутри брюшины, прекрасно видны при раздувании брюшной полости газом. Что касается консистенции опухоли, то в этом отношении мы получаем сведения путем ощупывания, а в случае поверхностного расположения и на основании перкуссии.
Для распознавания характера опухоли нам важно установить, кроме того, степень ее плотности, постоянство или изменчивость ее консистенции, присущую ей эластичность или пастозность, а также присутствие в ней флуктуации. По плотности приходится различать опухоли с очень большой плотностью, как, напр., раковые новообразования или фибромы, с более мягкой консистенцией—липомы и саркомы, с тестоватой консистенцией—кисты и гемотомы, а также каловые опухоли, с более мягкой консистенцией—кисты с ненапряженными сокращаться, т. е. желудку или кишкам.
Эти же опухоли при перкуссии обычно дают тимпанический или тупотимпанический звук, иногда с металлическим оттенком, если внутри „тумора" имеется достаточна газа, а стенки опухоли значительно напряжены (напр., перекрученная петля кишек). Присутствие в опухоли флуктуации или зыбления всегда свидетельствует о жидком ее содержимом и присуще кистозным опухолям различного происхождения, а также воспалительным эксудатам при развитии в них нагноения.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Топическая диагностика опухолей. Плотность опухоли
В настоящее время неуклонно увеличивается частота встречаемости опухолей надпочечников, в том числе и гормонально-неактивных. Компьютерная томография (КТ) является одним из ведущих методов диагностики новообразований надпочечников. Проведен ретроспективный анализ историй болезни 75 пациентов, находившихся на обследовании и лечении в отделении общей хирургии Пермской Краевой клинической больнице по поводу различных опухолевых поражений надпочечников за период с 1990 по 2007 гг. Всем больным была проведена КТ, затем они были оперированы. Данные, полученные при проведении КТ, сопоставляли с результатами морфологического исследования опухолей надпочечников. На основании проведенного анализа установили, что КТ позволяет с высокой вероятностью предположить характер опухолевого поражения и выбрать тактику ведения таких пациентов.
Введение
Широкое использование лучевых методов диагностики привели к резкому увеличению частоты выявления опухолей и кист различных органов, в том числе и клинически «немых» опухолей надпочечников - так называемых инциденталом [1,2,3,4,5,6]. Хорошо известно, что под «инциденталомой» надпочечника понимают опухоль, обнаруженную случайно в основном при КТ, а также при УЗИ или МРТ брюшной полости, проводимых в связи с другими заболеваниями [1,2,3,11,13]. Некоторые авторы к этой группе относят также опухоли, не приводящие к развитию типичной клинической картины известных эндокринных синдромов (гиперкортицизма, гиперальдостеронизма, феохромоцитомы и т.д.), но выявленные при целенаправленном обследовании по поводу артериальной гипертонии, ожирения [11]. По данным литературы, при КТ инциденталомы выявляют в 0,3-4,36% [11,12,13], а при аутопсии - в 1,4-8,7% [8,10]. Термин «инциденталома» является собирательным, включающим, разнородную по морфологической структуре группу: доброкачественные гормонально - неактивные опухоли (76,5-94%), аденомы с преклинической гормональной активностью (7-12%), «молчащие» феохромоцитомы (3,7-11%), адренокортикальный рак (2,4-4,5%), а также другие опухолевидные образования, такие как миелолипомы, кисты, метастазы и т.д. Данный термин целесообразно использовать только до морфологической верификации диагноза. Золотым стандартом топической диагностики заболеваний надпочечников является КТ. Особенность расположения надпочечников, а именно наличие вокруг них околопочечной жировой клетчатки, создает оптимальные условия для четкого выявления при КТ как неизмененных надпочечников, так и пораженных патологическим процессом. Чувствительность КТ при инциденталомах и адренокортикальном раке достигает 100%, однако определить нозологическую принадлежность опухоли возможно далеко не всегда.
Цель исследования: определить возможности КТ в дифференциальной диагностике инциденталом надпочечников для уточнения хирургической тактики.
Материалы и методы исследования
В отделении общей хирургии Пермской Краевой клинической больницы, за период с 1990 по 2008гг выполнено 108 адреналэктомий, из них 22 по поводу гормоноактивных опухолей, 83-по поводу инциденталом, 3 -по поводу псевдоадреналовых опухолей. Среди оперированных больных по поводу гормононеактивных опухолей надпочечников (ГНОН) женщин было 57 (69,14%), мужчин 26 (30,86%). Возраст больных варьировал от 16 до 71 года, в среднем составил 46,11±12,88. Опухоли локализовались справа у 45 (54,2%), слева у 32 (38,6%) и с обеих сторон у 6 (7,2%). РКТ выполнялось на аппарате « Philips-CT-aura». Исследование проведено по стандартной программе «SPIRAL ABDOMEN» с шагом сканирования 5мм в нативных условиях. У 24 больных исследование проведено с внутривенным «усилением» Гипак 76%-20мл или болюсным введением 20-50мл Омнипака. Проведен ретроспективный анализ результатов лучевого обследования (КТ) 75 больных с инциденталомами надпочечников, затем полученные данные сопоставили с результатами морфологического исследования удаленных образований. Главными критериями при оценке компьютерных томограмм были: контур, форма, наличие капсулы, структура, плотность, размер образований и наличие увеличенных лимфоузлов. Для инциденталом надпочечников в морфологическом аспекте был характерен полиморфизм. Среди ГНОН наибольшую группу составили истинные доброкачественные органоспецифические опухоли, преимущественно светлоклеточные и смешанноклеточные аденомы коры надпочечников (43,21%), а также феохромоцитомы (6,17%), ничем себя клинически не проявившие. Злокачественные опухоли диагностировали в 17,28%, непаразитарные кисты обнаружены в 18,52% случаев, другие доброкачественные новообразования надпочечников (липомы, гематомы, миелолипомы, узелковая гиперплазия коры надпочечников) - в 14,8% .
Результаты исследования
Основную массу инциденталом составляют аденомы коры надпочечников, особенностью которых (а также миелолипом) является высокое содержание в цитоплазме этих клеток липидов, в отличие от зрелых опухолей, на чем и основывается дифференциальная диагностика [14,16]. Большинство аденом при неусиленном КТ-сканировании имеют плотность от -10 до 20 HU [7,9,15,16]. Однако существует относительно небольшая группа, так называемых аденом с «низким содержанием липидов», плотность которых может быть больше 20 HU [9,15,16]. По нашим данным, аденомы чаще локализовались справа (61,3%), в 2 раза реже - слева и иногда встречались двусторонние (3,2%). В большинстве случаев они исходили из латеральной ножки надпочечника (60%). Размеры аденом были различными от 1,1см до 7,1см, в среднем 3,7±1,6см. При КТ они выглядели как образования округлой или овальной формы, расположенные в проекции надпочечника, имели четкие ровные контуры, однородную или умеренно неоднородную структура (при размере > 5см), с коэффициентом поглощения рентгеновских лучей 16,7±21,9 HU. При малых размерах опухоли (до 3см) четко прослеживали неизмененную ткань надпочечника на стороне поражения. При значительных размерах аденом, больше 5см, отмечали снижение их однородности, увеличение плотности, а капсулу вокруг опухоли не определяли. Увеличенных лимфоузлов нами не выявлено.
Непаразитарные кисты надпочечников имели округлую форму с ровным четким контуром, тонкой стенкой, иногда с участками обызвествления, однородным содержимым низкой плотности 21,5±3,6 HU, которая не увеличивалась при контрастировании. Кисты занимали весь надпочечник, а противоположный был не изменен. Средний размер кист 6,4±2,1см. Неизмененную ткань надпочечника прослеживали при небольших (до 4-5см) размерах кистозных образований.
Липомы надпочечников представляли собой образования округлой формы, с четкими ровными контурами, умеренно неоднородной эхоструктуры, с участками высокой эхогенности отрицательной плотности благодаря наличию жировых включений -62,67±14,19 HU. Размер образований в среднем составил 6,23±6,8см. Опухоль практически не деформировала надпочечник, четко определяли ткань неизмененного надпочечника на стороне поражения. Во всех наблюдениях образование исходило из латеральной ножки. При внутривенном усилении показатели плотности липом изменяются незначительно.
Гематомы выглядели как образования овальной формы с неровным контуром, неоднородной внутренней структурой, за счет наличия сгустков крови, наличием капсулы, размером в среднем 7,3±5,2см, плотностью 26,5±19,1HU, которая практически не изменяется при внутривенном усилении. Чаще диагностировали у лиц мужского пола.
При РКТ «немые» феохромоцитомы выявляли как образования гетерогенной структуры, округлой или овальной формы, имеющие четкие контуры, выраженную капсулу, в части наблюдений обнаруживали кальцинаты. Коэффициент поглощения рентгеновских лучей составил 42,5±10,1 HU, который увеличивался при контрастировании. Размер феохромоцитом в среднем составил 6,2±2,7см. Для злокачественных феохромоцитом характерны большие размеры опухоли (> 6см), выраженная неоднородность структуры, нечеткость контуров, прорастание верхнего полюса почки, увеличение регионарных лимфатических узлов. В двух наблюдениях при плановом УЗИ и РКТ после адреналэктомии диагностирован рецидив феохромобластомы, имеющий бессимптомное течение.
Для большинства злокачественных образований надпочечников были характерны большие размеры - в среднем 7,2±3,2см, однако у 2 больных опухоль не превышала 4см. В одном случае было диагностировано двустороннее поражение надпочечников. В 30% случаев находили неровные контуры, иногда с прорастанием верхнего полюса почки, неоднородную структуру с очагами повышенной и пониженной плотности, участками обызвествления, причем плотность ткани возрастала от центра опухоли к периферии. В двух случаях обнаружили увеличенные паравазальные лимфоузлы (вдоль аорты, полой вены, по ходу сосудистой ножки почки). Плотность ткани опухоли превышала таковую при доброкачественных новообразованиях надпочечников (30-50 HU).
Для дифференциальной диагностики ГНОН мы провели статистическую обработку результатов компьютерного обследования. Анализ информации выполнили с использованием стандартных пакетов прикладных компьютерных программ Excel 2003, Statistica for Windows 6.0 и STATISTICA 6.0 (StatSoft,USA). Оказалось, что неровность контура (r=0,981; p=0,0001) и неоднородность структуры(r=0,323; p=0,0048), а также высокая плотность опухоли (r=0,324; p=0,0128) и наличие включений (r=0,846; p=0,0161) в ее структуре имеют сильную положительную корреляцию со злокачественным характером образования. Большой размер опухоли достоверно свидетельствует о злокачественной природе образования (r=0,579; p=0,0001). Кроме того, чем больше размер образования, тем выше вероятность нахождения в структуре опухоли солей кальция (r=0,954; p=0,0008), включений (r=0,964; p=0,0004) и зон некрозов (r=0,882; p=0,0084), а также наличие увеличенных лимфоузлов(r=0,801; p=0,03). У мужчин старшего возраста (r=0,846; p=0,016), вероятность отложения солей кальция (r=0,827; p=0,021), наличие зон некрозов (r=0,927; p=0,002) и увеличенных лимфоузлов (r=0,809; p=0,027) выше, чем у женщин. При первичной оценке характера опухоли по результатам КТ необходимо руководствоваться не только и не столько размером и плотностью опухоли, но и оценивать другие ее характеристики такие, как наличие капсулы, контуры, внутреннюю структуру, характер накопления контраста, наличие кальцинатов и другие.
Заключение
Размер, структура, плотность, наличие включений в структуре «случайно обнаруженной» опухоли надпочечника и наличие увеличенных лимфоузлов, определяемые при лучевом обследовании больных, а также возраст и пол пациентов, позволяют предположить морфологическую структуру опухоли и правильно выбрать хирургическую тактику.
1. Ветшев П.С., Ипполитов Л.И., Лотов А.Н. и др. Инциденталомы надпочечников// Пробл. эндокринол. - 1998. - Т.44. -№ 5. - С. 20-26.
2. Ветшев П.С., Ипполитов Л.И., Синатулина В.А. Инциденталомы надпочечников. // Пробл. эндокринол. - 1998. - Т. 44.-№ 2. - С. 42-46.
3. Ветшев П.С., Шкроб О.С, Кондрашин С.А. и др. Случайно выявленные опухоли надпочечников. Хирургическое лечение или динамическое наблюдение?// Хирургия. -1999. -№5.-С. 4-10.
4. Майстренко Н.А., Довганюк B.C., Фомин Н.Ф. и др. «Гормонально-неактивные» опухоли надпочечников. - СПб., ЭЛБИ - 2001. - 171 С.
5. Хирургия надпочечников. Под ред. Калинина А.П., Майстренко Н.А. - М.: Медицина. -2000, 216 С.
6. Хирургическая эндокринология. Под ред. Калинина А.П., Майстренко М.А., Ветшева П.С. - СПб.: Питер, 2004. - 960 С.
7. Щетинин В.В., Колпинский Г.И., Зотов Е.А. Лучевая диагностика патологии надпочечников. - М., ГЭОТАР-МЕД. - 2003. - 184 С.
8. Abecassis M., McLoughlin M.J., Langer В. et al. Serendipitous adrenal mass: prevalence, significance and management.//Am J Surg. - 1985. - 149:783-788.
9. Boland G.W., Lee M.J., Gazelle G.S. et al. Characterization of adrenal masses using unenhanced CT.//Am J Roetgenol. - 1998. - 171:201-204.
10. Bondanelli M., Campo M., Transforini G. et al. Evaluation of hormonal function in a series of incidentally discovered adrenal masses. // Metabolism. - 1997. - 46, 1: 107-113.
11. Clark O.H., Duh Q.Y. Textbook of Endocrine Surgery. W.B. Saunders Company 1997.
12. Glazer H.S, Weyman P.J., Sagel S.S. et al. Nonfunctioning adrenal masses: incidental discovery on computed tomography.// AJR Am J Roetgenol. - 1982. - 139:81-86.
13. Kloos R.T., Gross M.D., Francis I.R. et al. Incidentally discovered adrenal masses. // Endocr Rev. - 1995. - Vol. 16.-№4: 460-484.
14. Korobkin M., Giordano Т., Brodeur F.J. et al. Adrenal adenomas: relationship between histologic lipid and CT and MRI findings. // Radiology. - 1996. - 200:743-747.
15. Korobkin M., Brodeur F.J., Yutzy G.G. et al. Differetiation of adrenal adenomas from nonadenomas using CT attenuation values.// Am J Roetgenol. - 1996. - 166:531-536.
16. Korobkin M. CT characterization of adrenal masses: the time has come.// Radiology. - 2000 -217; 629-632.
Лечение заболеваний надпочечников
Когда специалисты амбулаторного профиля сталкиваются с новообразованиями и заболеваниями надпочечников, зачастую возникают множество трудностей, связанных с постановкой диагноза и определением дальнейшей тактики лечения. Это связано с необходимостью участия многих специалистов и задействования различных медицинских служб.
Поликлиническая служба и даже крупные городские стационары могут не располагать всеми необходимыми составляющими для решения этой задачи. Начиная с 2007 года, более 7000 пациентов с заболеваниями надпочечников получили консультативную помощь в отделении эндокринной хирургии.
С каждым годом доступность таких точных топических методов диагностики как КТ и МРТ становится все больше, поэтому подавляющее большинство пациентов, направленных на консультацию, это пациенты с инциденталомами (случайно выявленные опухолями) надпочечников. Для определения тактики ведения подобных пациентов необходимо ответить на два вопроса. Первое - определение потенциала злокачественности опухоли и второе – установление ее гормональной активности.
Диагностика опухоли надпочечника
Для установления потенциала злокачественности мы отдаем предпочтение КТ и используем для этого мультиспиральный 64-срезовый компьютерный томограф “Aquilion 64” фирмы Toshiba. Важным дополнением к исследованию является болюсное контрастирование. Во время исследования определяется нативная плотность образования в артериальную и венозную фазы контрастирования, а также процент вымывания контрастного вещества через 10 мин.
Для определения гормонального профиля проводятся следующие исследования:
- АКТГ,
- уровень кортизола в крови утром и вечером,
- анализ суточной мочи на кортизол,
- проба с 1 мг дексаметазона,
- определение концентрации кортизола в слюне,
- определение ренина/ альдостерона,
- анализ суточной мочи на метанефрины,
- определение хромогранина А.
В случае постановки диагноза “первичный гиперальдостеронизм” проводится (при необходимости) селективный забор крови из надпочечниковых вен. Работает генетическая лаборатория, позволяющая определять некоторые наследуемые синдромы, например синдром Хиппеля - Линдау.
При определении показаний к оперативному лечению опухоли надпочечника учитываются не только размеры образования. Очень важны данные КТ. Так, новообразования плотностью до 10 ед. HU мы расцениваем как адренокортикальные аденомы с высоким процентом содержания жира. В случае выявления таких новообразований проводить дополнительное исследование с контрастным веществом не обязательно. При выявлении гетерогенного строения опухоли, наличия кальцинатов и определении нативной плотности выше 10 ед. HU мы рекомендуем выполнение КТ с болюсным контрастированием и указанием в рекомендациях о необходимости определения плотности в артериальную, венозную и отсроченную фазы, если пациент делает исследование не в нашем учреждении. При получении результатов оцениваются уровень накопления и процент вымывания контрастного вещества. Так, при умеренном накоплении контраста и вымывании контраста более 50 %, мы трактуем их как адренокортикальные аденомы с низким содержанием жира. При значительном накоплении контраста и проценте вымывания меньше 50% полученные данные трактуются как новообразования с высоким онкологическим риском. Новообразования, хорошо накопившие контрастное вещество и выводящие его через 10 мин более, чем на 50%, требуют дифференциальной диагностики с феохромоцитомой.
При определении показаний к оперативному лечению многие пациенты проходили предоперационное обследование в отделении эндокринной хирургии с целью выявления гормональной активности новообразования надпочечника и тяжести сопутствующей патологии. При необходимости проводилась предоперационная подготовка, направленная на коррекцию нарушений сердечно-сосудистой системы. Наиболее часто эта необходимость возникала у пациентов с диагнозом “феохромоцитома”.
На сегодняшний день хирургическое отделение нашей Клиники оснащено современным оборудованием для проведения эндовидеохирургических операций. Это позволяет проводить оперативное лечение, избегая больших и травматичных разрезов, давая возможность удалить опухоль даже через один разрез размером 2-3 см.
Лапароскопическая методика удаления опухолей надпочечников является широко распространенным вариантом лечения, поскольку по сравнению с «открытыми» способами хирургического пособия имеет ряд преимуществ:
- малую травматичность : вместо одного разреза длиной около 30 см делается четыре разреза по 1 см, один из которых расширяется в конце операции до 3-4 см (для удаления опухоли значительных размеров);
- короткий период восстановления, составляющий не более недели.
- Во время вмешательства в брюшную полость вводится углекислый газ под давлением для формирования полости, необходимой для проведения операции. Это оказывает давление на сердце и диафрагму, что негативным образом сказывается на работе сердечно - сосудистой системы.
- Поскольку надпочечник - это орган забрюшинного пространства, то возникает необходимость тракции (натяжения) хирургическими инструментами органов брюшной полости - таких как печень и селезенка, мобилизация (отведение) петель кишечника для обеспечения доступа к нему, что может привести к дополнительным осложнениям.
- Из-за анатомической близости “хвоста” поджелудочной железы к левому надпочечнику и особенностей хирургического доступа возникает высокий риск повреждения поджелудочной железы.
- Невозможность выполнения оперативного вмешательства на правом и левом надпочечнике без перекладывания больного.
- Трудности или невозможность выполнения операции при наличии спаечного процесса, который имеется у большинства пациентов, перенесших операции на брюшной полости.
- Требуется определённое положение пациента на операционном столе, заключающееся в укладке его на бок на специальном валике и одновременным изломом хирургического стола. Возникающая повышенная нагрузка на позвоночник влечет за собой длительные послеоперационные боли в спине у пациентов с патологией позвоночника вплоть до риска перелома позвоночника.
До 2012 года почти все оперативные вмешательства в отделении эндокринной хирургии выполнялись лапароскопическим способом, за исключением тех случаев, когда эта методика не могла быть применена. В 2012 году сотрудники отделения эндокринной хирургии проходили обучение в Центре минимально-инвазивной хирургии города Эссен (Германия) под руководством профессора Мартина Вальца (Martin K. Walz). Профессор М. Вальц является мировым лидером в хирургии надпочечников и основоположником методики забрюшинного удаления опухолей надпочечников. Заключается она в том, что пациент лежит на животе в своем естественном состоянии. Поскольку надпочечник - орган забрюшинного пространства, операция выполняется со стороны спины через три разреза по 1 см каждый.
Эта методика обладает целым рядом преимуществ по сравнению с лапароскопическим способом
- Анатомичность. Надпочечник - орган забрюшинного пространства, и поскольку доступ осуществляется через спину и забрюшинный жир, нет необходимости мобилизации органов брюшной полости, что сводит “на нет” риски их повреждения и возникновения осложнений.
- Отсутствие контакта с брюшной полостью. Это даёт возможность выполнения вмешательств при наличии спаечной болезни после перенесенных операций на брюшной полости.
- Отсутствие нагрузок на позвоночник, так как пациент лежит ровно на животе. Возможно выполнение вмешательств при имеющейся патологии позвоночного столба.
- Меньшее влияние на сердечно - сосудистую систему, поскольку нет газа в брюшной полости и давления на сердце.
- Меньший уровень послеоперационных болей, так как болевая чувствительность спины намного ниже, чем живота.
- Косметичность. После 3-х небольших разрезов рубцы на спине менее заметны.
- Возможность приема пищи практически сразу после выполнения оперативного вмешательства из-за отсутствия патологического действия углекислого газа, нагнетаемого в брюшную полость, на органы пищеварительной системы.
- Выполнение двухсторонних адреналэктомий одновременно или последовательно без перекладки пациента.
В 2008 году профессор М. Вальц модифицировал свою методику и выполнил впервые операцию по удалению опухоли надпочечника через один 2-х см разрез - однодоступную ретроперитонеоскопическую адреналэктомию (SARA). Этот способ является наименее травматичным из всех эндовидеохирургических методик. После операции большинству пациентов не требуется назначения обезболивающих препаратов.
Начиная с 2012 года, в отделении эндокринной хирургии оперативные вмешательства на надпочечниках в подавляющем большинстве случаев выполняются забрюшинным (ретроперитонеоскопическим) способом. Таких вмешательств уже выполнено более сотни, некоторая часть из них сделана по однодоступной методике (впервые в России).
Все больные в послеоперационном периоде в течение месяца находятся под амбулаторным наблюдением для определения необходимости заместительной гормональной терапии. В ходе наблюдения определяется гормональный статус (уровень АКТГ, анализ суточной экскреции кортизола, ведется дневник АД). В последующем эти показатели определяются каждые 6 мес, а затем ежегодно. Это позволяет избежать тяжёлых осложнений, связанных с нарушением работы единственного надпочечника.
Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
Рак надпочечников
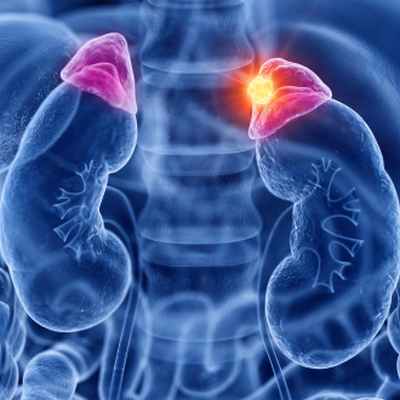
Рак надпочечников — редкое онкологическое заболевание, при котором злокачественная опухоль формируется в одном или обоих надпочечниках из эпителиальной ткани.
Надпочечники — это железы эндокринной секреции, расположенные на верхнем полюсе почек. Гормоны надпочечников регулируют множество важных процессов в организме. Рак надпочечников развивается при злокачественной трансформации эпителиальных клеток. Опухоль может поражать корковый или мозговой слой органа.
Частота диагностики рака надпочечников составляет 0,5-2 случая на 1 миллион населения. Это достаточно редкая патология. Чаще всего заболевание выявляют у женщин 40-50 лет. В группе риска также дети до 5 лет.
Опухоли надпочечников характеризуются бессимптомным течением, быстрым ростом, склонностью к метастазированию в легкие и печень. У большинства больных обнаруживаются злокачественные новообразования диаметром более 10 см. Примерно у половины из них определяется инвазия опухоли в окружающие ткани и метастазы в отдаленные органы.
Если опухоль первоначально сформировалась в структуре надпочечника, говорят о первичном раке. Если атипичные клетки проникают в железистый эпителий из других органов, опухоли считаются вторичными (метастазы). В зависимости от способности продуцировать гормоны, опухоли бывают гормонально активными и гормонально неактивными.
Заболевание делят по стадиям, исходя из размеров и степени распространенности опухоли, наличия метастазов в регионарных лимфатических узлах и отдаленных органах. Выделяют следующие стадии развития рака надпочечников:
- Первая – опухоль диаметром до 5 см, локализована в надпочечнике.
- Вторая – опухоль имеет диаметр более 5 см, однако расположена в пределах пораженного надпочечника.
- Третья — новообразование диаметром более 5 мм, проникает в окружающие ткани или метастазирует в регионарные лимфатические узлы.
- Четвертая — в злокачественный процесс вовлечены окружающие надпочечник структуры, регионарные лимфоузлы и отдаленные органы.
Симптомы
Ранние стадии развития опухолей надпочечников обычно протекают бессимптомно. При достижении опухолью крупных размеров возникает неспецифическая симптоматика, связанная с давлением новообразования на окружающие структуры:
- боли в животе;
- боли в спине и в области поясницы, которые могут отдавать в боковые поверхности туловища;
- учащенное мочеиспускание;
- повышение температуры тела;
- нестабильность артериального давления с преобладанием гипертензии;
- спазмы мышц;
- апатия или депрессия;
- нарушения менструального цикла и пр.
До 60% опухолей надпочечников являются гормонально активными. Некоторые из них продуцируют кортизол. Хроническое повышение уровня гормона сопровождается перераспределением жировой клетчатки (тонкие ноги, круглый живот и отложение жира в области 7-го позвонка), истончением кожных покровов, нарушениями сна и т.д..
Другие опухоли надпочечников вырабатывают женские или мужские половые гормоны. Первые чаще выявляются у молодых мужчин и проявляются симптомами феминизации – характерно повышение тембра голоса, отсутствие волос в типичных для мужчин местах, атрофия яичек и отложение жира в области бедер.
Андрогенпродуцирующие опухоли вызывают ускоренное половое развитие у детей (характерно огрубение голоса, рост волос, повышение жирности кожи и угревая болезнь), облысение у мужчин и признаки вирилизации у женщин (гипотрофия молочных желез, понижение тембра голоса, появление волос на лице, выпадение волос на голове и пр).
Причины
Механизм развития рака надпочечников не изучен полностью. Появление опухоли может быть обусловлено генетической предрасположенностью. Ученые установили связь между мутациями гена TP53 и риском развития рака надпочечников. Провоцирующие факторы для развития рака надпочечников неспецифические:
- контакты с токсическими веществами;
- вредные привычки;
- гормональные нарушения;
- повышение общего воспалительного фона в организме;
- нарушения в работе иммунитета;
- травмы поясницы;
- злокачественные опухоли другой локализации.
Получить консультацию
Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья.
Узнать подробности о заболевании, цены на лечение и записаться на консультацию к специалисту Вы можете по телефону:
Читайте также:
