Трансплантация роговицы
Добавил пользователь Валентин П. Обновлено: 27.01.2026
Роговица – это прозрачный внешний слой передней части глазного яблока. Она служит окном для прохождения света и помогает сфокусировать солнечные лучи на сетчатке. При ее повреждении может измениться ее форма или проницаемость для света, что нарушает зрение. Кератопластика (пересадка роговицы) – хирургическая операция по удалению всей или части роговицы и замене ее донорскими тканями, которая помогает восстановить зрение, уменьшить боль и улучшить внешний вид поврежденной или пораженной роговицы.
Кому проводят пересадку роговицы?
Трансплантация чаще всего используется для восстановления зрения пациентов с поврежденной роговицей. Она также может облегчить боль или другие признаки и симптомы заболевания. С помощью пересадки можно вылечить целый ряд заболеваний, включая:
- Рубцевание роговицы вследствие инфекций (глазной герпес или грибковый кератит).
- Рубцевание вследствие трихиаза.
- Наследственные заболевания, такие как дистрофия Фукса.
- Кератоконус.
- Утончение роговицы и неправильная ее форма.
- Редкие осложнения лазерной коррекции зрения.
- Химические ожоги или травмы.
- Чрезмерный отек.
Как проводят трансплантацию роговицы?
Пересадка роговицы в большинстве случаев позволяет быстро (в течение 1-2 недель) и эффективно повысить количественные и качественные показатели зрения. Роговица состоит из пяти слоев, однако не всегда проводится всех их пересадка, соответственно, существуют различные виды ее трансплантации:
- Сквозная пересадка – это пересадка всех слоев роговицы от донора. При сквозной кератопластике офтальмохирург из поврежденной роговицы удаляет часть тканей, затем размещает на их место донорские ткани и фиксирует швами. Швы остаются в течение года, иногда – дольше. В Беларуси операция сквозной трансплантации роговицы занимает 1-2 часа.
- Послойная (ламеллярная) пересадка – во время этой операции хирург замещает только определенные слои роговицы с помощью донорских тканей. Такие операции могут быть лучше, чем сквозная трансплантация, когда заболевание ограничивается только частью роговицы. Операция проводится под общей или местной анестезией, в зависимости от состояния здоровья пациента, его возраста и предпочтений, причины ее проведения.
В Беларуси проводится любой тип пересадки роговицы: передняя поверхностная и глубокая, задняя, сквозная, локальная.
Не так давно лечебные учреждения Беларуси переняли опыт клиник за границей и стали проводить эндотелиальную пересадку роговицы. При этой операции офтальмохирург избирательно замещает донорскими тканями самую внутреннюю часть роговицы (эндотелиум), а внешние здоровые слои оставляет нетронутыми. Эндотелий контролирует жидкостный баланс роговицы, поэтому его поражение может вызвать ее отек и потерю зрения. Такая операция имеет определенные преимущества перед сквозной кератопластикой, обладая большей эффективностью и безопасностью. При таком методе быстрее восстанавливается зрение, вмешательство длится меньше, минимально удаляются ткани роговицы, не накладываются швы, уменьшается риск появления астигматизма после операции.
В Белоруссии – одни из самых опытных офтальмохирургов в СНГ, которые применяют при пересадке роговицы глаза фемтосекундный лазер. Фемтосекундный лазер – это самый значительный прорыв в области трансплантации за прошлое десятилетие. Он позволяет хирургу сфокусировать лазерную энергию на определенной глубине, а затем быстро разрезать ткани, не приводя к дополнительному повреждению окружающих тканей.
Фемтосекундный лазер также позволяет офтальмохирургу вырезать ткани определенной формы, что приводит к идеальному соответствию тканей донора и пациента и их более прочному соединению. Его использование позволяет ране зажить быстрее и раньше снять швы.
Кто может стать донором роговицы?
В Беларуси, в отличие от большинства стран Восточной Европы, вопросы донорства и трансплантологии решены на юридическом уровне.
Роговица, используемая при кератопластике, удаляется в большинстве случаев из здорового глаза умершего человека, если он или его родственники не запретили этого делать. Ждать донора нужно не так долго, как в случае пересадки сердца или печени.
Подготовка к операции
Перед операцией по пересадке роговицы необходимо пройти следующие обследования и консультации специалистов: общий анализ крови, общий анализ мочи, биохимический анализ крови, анализ крови на RW (реакция Вассермана), вирусные гепатиты, ЭКГ (электрокардиограмма), флюорографию органов грудной клетки (в течение 6 месяцев) либо компьютерную томографию лёгких (в течение 6 месяцев), консультацию терапевта и, при наличии сопутствующей патологии, других профильных специалистов с выдачей заключения о возможности хирургического лечения; кератопахиметрию, визометрию, оптическую когеррентную томографию переднего отрезка глаза и другие обследования при наличии сопутствующей офтальмологической патологии.
Все вышеперечисленные обследования можно выполнить на месте в течение 1-2 дней либо заранее по месту жительства, однако срок давности анализов не должен превышать 14 дней, а заключения специалистов — 1 месяца.
Средняя стоимость проведения операции — 30 000 000 рублей (примерно 1 500 долларов США).
Причины провести кератопластику в Беларуси
В настоящее время у офтальмохирургов из РБ – один из самых больших в Восточной Европе и СНГ опыт по трансплатнации роговицы с использованием фемтосекундного лазера.
Успешность проведения пересадки роговицы как за рубежом, так и в Белоруссии зависит от вида заболевания, которое к ней привело. Например, в течение 10 лет хорошие результаты трансплантации наблюдаются у:
- 89% пациентов с кератоконусом;
- 73% пациентов с дистрофией Фукса;
- 60-70% пациентов с рубцами роговицы.
У большинства людей после кератопластики зрение, как минимум, восстанавливается хотя бы частично.
Своевременное обращение к опытным офтальмохирургам 3-й городской клинической больницы или 10-ой городской клинической больницы (местонахождение: Минск) позволяет выполнить трансплантацию роговицы с применением новейшего оборудования, что обеспечит лучший возможный результат операции и минимизирует опасность отторжения донорских тканей.
Пересадка (трансплантация) роговицы
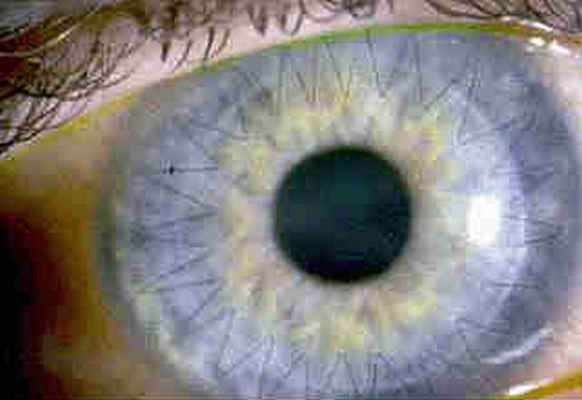
При помутнении или искривлении поверхности роговицы затрудняется прохождение световых потоков внутрь глаза. При этом изображение видимых объектов на сетчатке неизбежно искажается, и острота зрения падает вплоть до полной слепоты. Зачастую наилучшим решением роговичных проблем становится операция пересадки (трансплантации) роговицы глаза.
В процессе операции хирург удаляет пораженную область роговичной ткани, которую потом заменяет соизмеримым фрагментом здоровой ткани роговицы от донорского глаза.
Пересадка роговицы весьма эффективна и ежегодно проводится по всему миру десяткам тысяч пациентов. По официальным данным, это самая распространенная операция по пересадки органов.
Показания для пересадки роговицы
Проведение кератопластики рекомендовано для лечения инфекционных и дистрофических поражений роговицы, а также ее травм. Особенно часто эту операцию назначают в следующих случаях:
- Буллезная кератопатия с отеком роговицы и прогрессирующим дистрофическим процессом.
- Язвы роговицы бактериальной, грибковой, вирусной или паразитарной этиологии.
- Дистрофия Фукса.
- Обширные травмы и химические ожоги роговицы.
- Рубцы роговицы.
Перед операцией
При имеющихся у пациента патологиях глаз, способных помешать успешному проведению кератопластики, необходимо предварительно провести их лечение. Затем пациент проходит детальное медицинское обследование для выявления противопоказаний к выполнению операции. При сборе анамнеза врач обязательно интересуется принимаемыми препаратами, так как часть из них, возможно, придется временно отменить или значительно снизить дозировку, с целью предотвращения возникновения кровотечения и прочих операционных осложнений.
За несколько дней до плановой пересадки роговицы пациент начинает закапывать в пораженный глаз капли с антибактериальным действием. Накануне вмешательства хирург рекомендует пациенту с определенного времени воздержаться от еды и питья, чтобы лучше перенести наркоз. Обычно в ночь перед операцией последний прием пищи должен состояться до полуночи, а с утра в день операции разрешается выпить не более ½ стакана воды или чая.
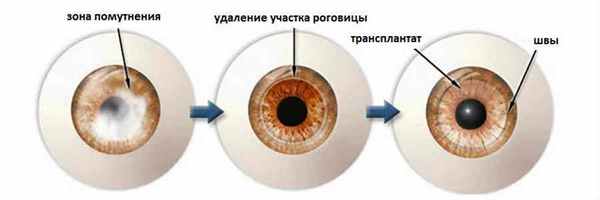
Ход операции трансплантации роговицы
Помещенному на операционный стол пациенту устанавливается капельница для внутривенных вливаний в процессе операции. Для предотвращения непроизвольного моргания хирург использует специальный векорасширитель. По решению хирурга может быть проведено местное обезболивание с применением анестетика, либо сделан общий наркоз. На выбор метода обезболивания при выполнении операции пересадки роговицы, главным образом, влияют следующие факторы: возраст пациента, состояние общего здоровья, объем предполагаемого вмешательства и пр. В любом случае, и местная анестезия, и общий наркоз гарантируют полную безболезненность процесса.
Поскольку операция трансплантации роговицы глаза требует особой точности при проведении хирургических манипуляций, все действия хирурга проводятся с применением операционного микроскопа.
Первым этапом операции становится определение хирургом диаметра роговичной ткани, предназначенной для удаления. Затем с применением специального трепана и прочих хирургических инструментов пораженная часть роговицы в виде круга удаляется. На ее место укладывается соответствующего размера фрагмент роговицы донора. На последнем этапе операции донорскую ткань с помощью очень тонкого синтетического шовного материала подшивают к оставшейся периферической части роговицы пациента.
Завершается операция ревизией равномерности подшитой роговицы хирургом. Он проверяет форму вновь созданной роговичной линзы на предмет возможных неровностей специальным инструментом – кератоскопом, который предназначен для оценки роговичной поверхности. По результатам ревизии, хирургом может быть принято решение об изменении степени натяжения швов, для выравнивания формы роговицы. В конце операции пациенту под конъюнктиву выполняется инъекция дексаметазона для быстрого снятия воспаления в операционной ране.
Послеоперационный период
После операции по пересадке роговицы, прооперированный глаз накрывают мягкой (марлевой) стерильной повязкой, которую рекомендуется не снимать 4-5 недель. Точные рекомендации пациент получает у лечащего врача перед выпиской домой.
В послеоперационном периоде пациенту рекомендуется ограничить прикосновения к оперированному глазу и полностью исключить внешнее давление. Для снятия возможного болевого синдрома и воспаления, а также с целью ускорения процессов заживления тканей и предотвращения отторжения донорской роговицы, хирург назначает несколько препаратов — глазных капель, гелей или мазей. Эти препараты необходимо применять каждый день, с той частотой и длительностью, которую рекомендовал лечащий врач. В большинстве случаев, капли и мази назначаются на период не более 2-х месяцев.
Возможные осложнения и риски трансплантации роговицы
Хотя подавляющее количество пересадок роговицы успешны, определенная доля риска все же существует, как при любом хирургическом вмешательстве. К таким рискам специалисты относят: опасность возникновения кровотечения, присоединения инфекции, осложнений наркоза, разрыва швов. Поскольку в процессе операции обнажается большая площадь глазного яблока, существует риск послеоперационного подтекания глазной жидкости наружу. Не исключено аномальное падение или повышение внутриглазного давления, развитие отслойки сетчатки, катаракты и глаукомы. Однако на практике, подобные проблемы случаются редко.
Самым частым осложнением пересадки роговицы является отторжение донорского трансплантата, как ответ иммунной системы организма пациента на присутствие чужеродной ткани. Такое осложнение проявляется, в частности, интенсивной не проходящей гиперемией глаза и помутнением пересаженной роговицы. После современных операций кератопластики данное осложнение развивается в примерно 20% случаев. Большинство из них на ранних этапах снимается медикаментозными средствами.
В целом, не менее 90% операций трансплантации роговицы глаза проходят удачно. Большинство пациентов отмечает после операции значительное улучшение зрения, хотя нередко развивается миопия и астигматизм. В дальнейшем это требует очковой коррекции или проведения лазерной коррекционной операции для достижения в отдаленном периоде максимальной остроты зрения. Как правило, после пересадки роговицы восстановление зрения происходит постепенно в течение нескольких месяцев.
Пересадка роговицы в клинике Шиловой
Для успеха операции огромное значение имеет качество донорского материла, техническое оснащение операционной, а также профессионализм врачей.
«Клиника доктора Шиловой» обладает собственным банком трансплантатов (Вам не придется долго ждать операции!). Донорский материал, используемый для пересадки, проходит сертифицированную подготовку и проверку в государственном банке органов и тканей. Там весь донорский материал, подвергается специальному всестороннему анализу и специальным образом консервируется. На операционный стол, он попадает в строго оговоренное время, с соблюдением всех условий транспортировки. Такие меры предосторожности необходимы для минимизации риска отторжения трансплантата и во избежание заражения реципиента инфекционными заболеваниями и ВИЧ.
Операции в нашей московской клинике проводят профессора, доктора медицины — ведущие российские и немецкие офтальмологи:
Операции по пересадке роговицы выполняют как с помощью кератомов, так и на специальной установке, посредством фемтосекундного лазера (фемтолазерная кератопластика) — в зависимости от индивидуальной ситуации. Это помогает добиться максимального эффекта от хирургии и вернуть зрение пациенту.
Трансплантация роговицы (кератопластика)
В чём заключается операция по трансплантации роговицы?
Трансплантация роговицы (кератопластика) заключается в замене помутневшей ткани роговицы в случае, когда восстановление её прозрачности другим способом не представляется возможным. В настоящее время техника проведения кератопластики развита настолько хорошо, что стала возможной частичная замена роговицы (её помутневшего участка). Существуют три метода трансплантации: поверхностная передняя послойная кератопластика, при которой трансплантируются два внешних слоя, глубокая эндотелиальная кератопластика, при которой замещается внутренний слой и сквозная кератопластика с замещением всего слоя роговицы.
Причины, которые могут привести к трансплантации роговицы
Выделяют следующие причины, вследствие которых происходит снижение прозрачности роговицы: полученные в результате язвы или травмы рубцы, истончение или дегенеративные процессы в роговице, эктазия (растяжение) и накопление в её слоях аномальных структур и клеточных элементов. При помутнении роговицы появляется эффект взгляда через матовое стекло, из-за чего изображение становится расплывчатым.
Одновременно с пересадкой роговицы можно проводить оперативное удаление катаракты, замену хрусталика и реконструкцию глаза после перенесённой травмы.
Как проводят операцию по транплантации
Кератопластика проводится, как правило, под местной анестезией и не требует нахождения пациента в больнице. Операция заключается в отделении повреждённой части роговицы, её замене на лоскут здоровой и прозрачной донорской роговицы такого же размера и наложении 16 швов для закрепления. После проведения кератопластики необходима окклюзия (заклеивание) глаза в течение 24 часов. Послеоперационное лечение состоит из антибиотиков и противовоспалительных капель и таблеток. Помимо типичных рисков, связанных с хирургическим вмешательством, таких как проникновение инфекции и воспаление, в случае трансплантации роговицы существует риск отторжения организмом донорской ткани. Для выявления возможных осложнений на ранней стадии необходимо тщательное наблюдение и контроль со стороны наших специалистов, а также содействие самого пациента.
Восстановление зрения происходит относительно быстро, с самого начала заметно существенное улучшение, однако окончательное заключение можно сделать только после снятия швов. Как правило, швы снимают через год после операции и тогда же определяется необходимый метод коррекции зрения (с помощью очков, контактных линз или же лазерной рефракционной хирургии).
В связи с этим мы хотим ещё раз напомнить о важности донорства и призвать всех делать донорские пожертвования глазных тканей для того, чтобы сделать возможным проведение данной операции всем нуждающимся в ней пациентам. Донором может стать человек любого возраста. Более того, здоровая и пригодная для трансплантации роговица может быть даже на слепом глазу. В настоящее время в Каталонии ежегодно проводится около 1000 операций по пересадке роговицы, поэтому донорские пожертвования крайне необходимы.
Пересадка роговицы
(трансплантация роговицы; сквозная кератопластика/послойная кератопластика)
, MD, FACS, Sidney Kimmel Medical College at Thomas Jefferson University
- Показания
- Методика
- Осложнения
- Прогноз
- Трансплантация лимбальных стволовых клеток роговицы
- Основные положения
Пересадка роговицы выполняется с целью:
Восстановления целостности роговицы (например, при перфорации роговицы)
Облегчения боли, не поддающейся стандартной терапии (например, при ощущении инородного тела в связи с рецидивирующим разрывом пузырей при буллезной кератопатии)
Лечения заболевания, резистентного к терапии (например, при тяжелой грибковой язве роговицы)
Улучшения оптических свойств роговицы и зрения (например, замещая роговицу, которая зарубцевалась после язвы роговицы; помутнела (дистрофия Фукса или отек после хирургии катаракты); при мутной роговице в связи с отложениями непрозрачных аномальных стромальных белков (например, при наследственной стромальной дистрофии роговицы); при неправильном астигматизме, при кератоконусе)
Показания
Наиболее частыми показаниями являются:
Буллезная кератопатия Буллезная кератопатия Буллезная кератопатия – это появление эпителиальных булл (пузырей) в роговице, возникающих при патологии эндотелия роговицы. (См. также Патологии роговицы Введение.) Буллезная кератопатия возникает. Прочитайте дополнительные сведенияПовторная пересадка тканей
Кератит или посткератит (вирусный, бактериальный, грибковый, инфекция или перфорация, вызванная Acanthamoeba)
Стромальные дистрофии роговицы
Методика
Обычно тканевой подбор не проводится. Трупный материал может использоваться, если нет подозрения на наличие передаваемой инфекции.
Пересадка роговицы может быть выполнена с использованием общей анестезии или местной анестезии с внутривенным введением седативных препаратов.
Местные антибиотики используются после операции в течение нескольких недель, а местные глюкокортикоиды – в течение нескольких месяцев. Для того чтобы защитить глаз от нечаянной травмы после трансплантации, больной носит повязку, очки и солнцезащитные очки.
Если в операции была задействована вся толщина роговицы (сквозная кератопластика), достижение максимальной остроты зрения может занять до 18 месяцев вследствие изменения рефракции после удаления шва, заживления раны и/или исправления роговичного астигматизма.
При заболеваниях, когда строма роговицы чистая, имеет гладкую стромальную поверхность с нормальной кривизной и только эндотелий роговицы не функционирует достаточным образом (например, при дистрофии Фукса, буллезной кератопатии в результате операции по удалению катаракты), трансплантации подлежит только эндотелий роговицы. При трансплантации эндотелия роговицы используются 2 метода: эндотелиальная кератопластика с удалением десцеметовой мембраны (DSEK) и новейшая методика –эндотелиальная кератопластика с трансплантацией десцеметовой мембраны (DMEK). DMEK использует более тонкий трансплантат, чем DSEK и имеет лучшие результаты (например, более быстрое заживление, меньше отторжений и достижение лучшей остроты зрения) по сравнению с DSEK и трансплантацией роговицы на всю толщину. Тем не менее, DMEK является более сложной техникой и чаще требует дополнительных операций для коррекции осложнений (например, репозиции выскользнувшего из своего местоположения трансплантата).
Осложнения
Инфицирование (внутриглазное или роговичное)
Истечение из раны
Рецидив заболевания (например, простого герпеса Герпетический кератит Герпетический кератит – это инфицирование роговицы вирусом простого герпеса. Он может затрагивать и радужку. Характерные симптомы и признаки включают чувство инородного тела, слезотечение, светобоязнь. Прочитайте дополнительные сведенияПрогноз при пересадке роговицы
Частота благоприятного отдаленного исхода пересадки роговицы составляет:
80–90% – при более развитой буллезной кератопатии или неактивном вирусном кератите
50% – при активной инфекции роговицы
0 до 50% – при химической или лучевой травме
Использование жесткой роговичной линзы может привести к более раннему восстановлению зрения и его улучшению у многих пациентов, перенесших сквозную кератопластику. Максимальное улучшение зрения обычно наступает через 6 месяцев после DSEK и через 2 месяца после DMEK. После DMEK нормальное зрение (20/20) восстанавливается чаще, чем после DSEK. Большой процент успешных трансплантаций роговицы связан со многими факторами, включая отсутствие сосудов в роговице, и наличием в передней камере венозного, а не лимфатического дренажа. Эти состояния способствуют развитию низкодозовой толерантности (иммунологическая толерантность, развивающаяся при постоянном воздействии малых доз определенных антигенов) и иммунопатологии передней камеры глаза (активное подавление внутриглазных лимфоцитов и гиперчувствительности замедленного типа, возникающей в ответ на антигены трансплантата). Другой важный фактор – это эффективность глюкокортикоидов, используемых локально или системно для лечения отторжения трансплантанта.
Трансплантация лимбальных стволовых клеток роговицы
Трансплантация лимбальных стволовых клеток роговицы хирургически замещает дефицитные клетки в районе лимба (на границе роговицы и склеры). Стволовые клетки хозяина обычно находятся в этой области. Трансплантация проводится, когда стволовые клетки хозяина не способны самостоятельно восстановиться после сильного повреждения или заболевания.
Лимбальные стволовые клетки роговицы могут быть трансплантированы из здорового глаза пациента или из трупного донорского глаза. Поврежденные эпителиальные стволовые клетки роговицы пациента удаляются частичным иссечением лимба (эпителий и поверхностная строма лимба). Донорская лимбальная ткань, подготовленная подобным же образом, вшивается в подготовленное ложе. После установления лимбальных трансплантатов из трупного материала требуется системная иммуносупрессия.
Основные положения
Показания к трансплантации роговицы разнообразны и включают лечение буллезной кератопатии, кератоконуса, кератита, химических ожогов роговицы и стромальных дистрофий роговицы.
В зависимости от показаний трансплантируются вся толща роговицы, только эндотелий роговицы или стволовые клетки роговицы.
В большинстве случаев подбор по тканевой совместимости не проводится; уход за больным после трансплантации включает назначение антибиотиков местного применения и кортикостероидов, а также средства для защиты органов зрения (например, защитные очки).
Метод изолированной трансплантации десцеметовой мембраны (DMEK) имеет самые низкие показатели отторжения и позволяет достигнуть самых высоких показателей остроты зрения – 20/20, но для максимального улучшения зрения может потребоваться 2 месяца.
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Кератопластика (пересадка роговицы)
Кератопластика - хирургическое вмешательство, в результате которого происходит замещение всей толщины роговицы, либо её отдельных слоёв на донорскую роговицу (трансплантат).
Существует кератопластика сквозная (когда происходит замена всей толщи роговицы, всех её слоёв) и селективная кератопластика (это замена определённых слоёв роговой оболочки глаза пациента – передних или задних)
Сквозная кератопластика
Показания:
- Рубцы роговицы после различных травм
- Помутнения роговицы после перенесённых кератитов и язв роговицы различной этологии
- Язва роговицы с угрозой перфорации
- Наследственные дистрофии роговицы
- Вторичные дистрофии роговицы (после хирургических вмешательств, травм)
- Бельмо роговицы
- Далекозашедшая стадия кератэктазий (кератоконус, прозрачная краевая дегенерация, кератоглобус)
Далее донорская роговица фиксируется с помощью узловых и/или обвивного роговичного шва.
Снятие шва выполняется на сроке 9-15 месяцев после операции.
Глубокая передняя послойная кератопластика
Показания:
- Далекозашедшая стадия кератоконуса
- Поверхностные рубцы и помутнения роговицы
Аналогично со сквозной кератопластикой, выкраивается поврежденный диск роговицы пациента определенного диаметра, замещается донорским трансплантатом и фиксируется роговичным швом.
Преимуществами передней глубокой послойной кератопластики являются снижение риска отторжения трансплантата, снижение риска интра- и послеоперационных осложнений.
Эндотелиальная кератопластика
Показания:
- Дистрофии роговицы наследственные с повреждением задних слоёв
- Вторичные эндотелиальные дистрофии роговицы
- Эндотелиальная декомпенсация роговичного трансплантата после кератопластики
Задняя послойная кератопластика представляет собой замену поврежденного слоя эндотелиальных клеток на тонкий диск донорской роговицы.
На первом этапе операции происходит удаление у пациента эндотелиального слоя и Десцеметовой мембраны через небольшой разрез роговицы.
Далее из подготовленного донорского материала выкраивают трансплантат, представляющий собой тонкий диск роговичной ткани – эндотелий (слой эндотелиальных клеток), Десцеметова мембрана и небольшой слой стромы роговицы.
После имплантации трансплантата в переднюю камеру глаза, он фиксируется с помощью воздуха или газо-воздушной смеси. При завершении операции накладывают всего несколько узловых швов на роговичный разрез.
Сроки снятия роговичных швов – 3-5 месяцев.
Преимуществами выполнения задней послойной кератопластики являются:
- более быстрая зрительная реабилитация пациента
- достижение более высокой остроты зрения
- минимальный индуцированный послеоперационный астигматизм
- снижение риска отторжения роговичного трансплантата
- снижение риска интра- и послеоперационных осложнений по сравнению со сквозной пересадкой роговицы.
Такой вид хирургического лечения приковывал внимание роговичных хирургов, и благодаря развитию технологий и приобретению опыта трансплантация Десцеметовой мембраны стала эффективным и наиболее физиологичным методом лечения эндотелиальных дисфункций.
Учитывая, что донорский трансплантат не содержит стромального роговичного слоя, происходит достижение максимальной потенциальной остроты зрения у пациента, более быстрой зрительной реабилитации и еще более низкого процента отторжения трансплантата.
В нашей клинике каждому пациенту выполняется полная диагностика с использованием новейшего современного оборудования, после чего индивидуально определяется тактика дальнейшего хирургического лечения.
Читайте также:
- Противовоспалительная терапия парадонтита. Глюкокортикоиды при парадонтите
- Синдром Клиппеля—Треноне—Вебера - лучевая диагностика
- Эпидермальный стафилококк. Staphylococcus epidermidis. Факторы патогенности эпидермального стафилококка. Микробиологическая диагностика эпидермального стафилококкаd.
- Эндометрий матки и нарушения менструального цикла
- Внутрибрюшинная контаминация. Внутрибрюшинная инфекция.
