Туберкулезный остеомиелит и артрит: атлас фотографий
Добавил пользователь Алексей Ф. Обновлено: 27.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Остеомиелит: причины появления, симптомы, диагностика и способы лечения.
Определение
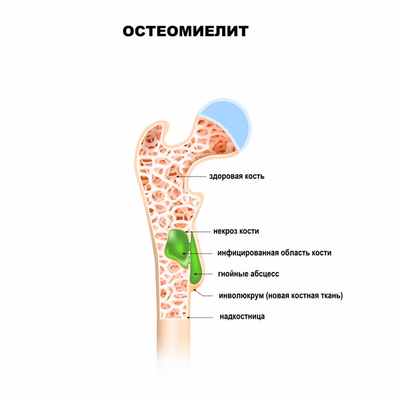
Остеомиелит – это тяжелый инфекционно-воспалительный процесс, поражающий все элементы кости. Под термином «остеомиелит» в настоящее время понимают неспецифическое гнойное или гнойно-некротическое поражение костной ткани (остит), костного мозга (миелит), надкостницы (периостит) и окружающих мягких тканей.
Причины появления остеомиелита
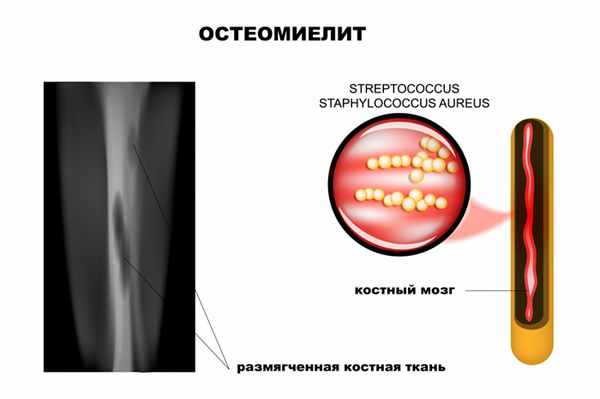
Ведущая роль в развитии заболевания принадлежит патогенным стафилококкам (золотистый стафилококк обнаруживается почти у 90% больных остеомиелитом), гемолитическим стрептококкам, грамотрицательной кишечной и анаэробной микрофлоре, грибковым инфекциям.
Специалисты считают, что в развитии остеомиелита имеют значение снижение реактивности организма больного (в результате травмы, переохлаждения, сенсибилизации) и нарушение кровоснабжения поражаемого отдела кости.
Основными путями проникновения инфекции в костную ткань являются:
- Гематогенный – патогенные микроорганизмы из какого-либо источника инфекции (например, фурункулов, кариозных зубов, воспалительных очагов в деснах, миндалинах или придаточных пазухах, легких, мочеполового тракта и др.) с током крови проникают в костную ткань, приводя к развитию остеомиелита. Воспалительный процесс начинается с внутренних слоев кости – в первую очередь поражается костный мозг, губчатое вещество кости. В последующем процесс переходит на компактное вещество (наружный плотный слой кости) и надкостницу. Данный вид остеомиелита часто встречается в детском возрасте. Особенностью костной ткани у детей является ее обильное кровоснабжение. В большинстве случаев остеомиелит развивается в зонах роста костей (метафизах). При этом чаще поражаются длинные (большеберцовая, бедренная или плечевая) кости конечностей ребенка. У взрослых гематогенный остеомиелит, как правило, поражает тело позвонков.
- Прямое инфицирование костной ткани может наблюдаться при открытых переломах, обширных, глубоких ранах. Посттравматический остеомиелит развивается вторично после открытых переломов. Особую группу составляет остеомиелитическое повреждение костей после ДТП, спортивных травм, огнестрельных и минно-взрывных ранений, поскольку в характере перелома играет роль обширное поражение окружающих тканей. При этом возникает не только дефицит костной, но и мягких тканей с образованием больших дефектов. В некоторых случаях данным путем может происходить проникновение патогенных бактерий при различных хирургических ортопедических вмешательствах.
- Инфицирование из близлежащих гнойных очагов (контактный путь) – патогенные бактерии проникают в костную ткань из длительно существующих гнойно-воспалительных очагов в окружающих мягких тканях. Данная форма в основном встречается у взрослых. В процесс обычно вовлечена одна кость, но иногда наблюдается поражение нескольких участков. Экзогенное распространение инфекции от сопредельных зараженных тканей или открытых ран вызывает около 80% случаев остеомиелита и часто имеет полимикробный характер. Факторами риска у взрослых являются мужской пол, пожилой возраст, истощение, ослабленный иммунитет, длительный прием глюкокортикоидов, гемодиализ, серповидноклеточная анемия (наследственное заболевание, которое характеризуется образованием патологического белка гемоглобина в эритроцитах) и употребление инъекционных наркотиков. Травмы, ишемия, инородные тела, пролежни, повреждение тканей лучевой терапией также предрасполагают к остеомиелиту.
Остеомиелит, обусловленный инфицированием окружающих тканей, часто локализуется в области стоп (у больных с сахарным диабетом или заболеваниями периферических сосудов).
Любой остеомиелит может перейти в хроническую форму, имея, в конечном счете, общую патофизиологию с нарушением целостности оболочки мягких тканей, наличием окружающей омертвевшей, инфицированной и реактивной новой костной ткани.
Классификация заболевания
Остеомиелит различают:
- по пути инфицирования: экзогенный и эндогенный;
- по этиологии:
- острый гематогенный остеомиелит, вызванный золотистым стафилококком, стрептококками, коагулаза-отрицательными стафилококками, Haemophilus influenzae, грамотрицательными микроорганизмами;
- остеомиелит позвоночника, вызванный золотистым стафилококком, грамотрицательными кишечными палочками, микобактериями туберкулеза, грибами;
- остеомиелит при наличии местного очага или сосудистой недостаточности, вызванный комбинацией аэробных и анаэробных микроорганизмов;
- остеомиелит, развившийся на фоне инфекции протезных аппаратов, вызванной коагулаза-отрицательными стафилококками, золотистым стафилококком, коринеформными бактериями, грамотрицательными микроорганизмами.
- острый гематогенный остеомиелит:
- генерализованный (септикотоксемия, септикопиемия),
- очаговая форма;
- после перелома,
- огнестрельный,
- послеоперационный;
- абсцесс Броди,
- альбуминозный (Оллье),
- склерозирующий (Гарре).
- острая (2-4 недели);
- подострая (от 2 недель и более):
- выздоровление,
- продолжение процесса;
- обострение,
- ремиссия,
- выздоровление.
- остеомиелит трубчатых костей (эпифизарный, метафизарный, диафизарный, тотальный);
- остеомиелит плоских костей.
К симптомам заболевания относят боль в области пораженной кости, сопровождающуюся общей реакцией организма (при остром остеомиелите) или без нее (при хроническом остеомиелите).
Первые признаки остеомиелита в острой форме:
- сильная распирающая боль в пораженной кости;
- выраженный локальный отек, который приводит к натяжению кожного покрова;
- температура тела поднимается до 38оС;
- при постукивании можно определить очаг воспаления – в этом месте пациент чувствует наибольшую болезненность.
![Кость.jpg]()
Признаки остеомиелита кости часто дополняются симптомами общей интоксикации, если инфекция распространяется на соседние ткани или проникает в кровь. У пациента в таком случае наблюдаются:
- высокая температура (около 39оС);
- сильная головная боль;
- лихорадка, озноб;
- бледные кожные покровы;
- учащенное сердцебиение;
- тошнота и рвота.
Если у пациента наблюдается хронический остеомиелит, симптомы кардинально меняются. Клиническая картина становится стертой. Основные признаки остеомиелита хронической формы:
- боль уменьшается, приобретает ноющий характер;
- появляются свищи (каналы, соединяющие гнойный очаг с внешней средой) с гнойным отделяемым, которые часто имеют выход далеко от локализации воспаления.
Развитие остеомиелита у детей сопровождается теми же симптомами что и у взрослых, хотя патология чаще протекает в легкой форме без общей интоксикации и осложнений.
Остеомиелит позвоночника обычно вызывает локальную боль в спине с паравертебральным (по сторонам позвоночного столба) мышечным спазмом, которые не поддаются консервативному лечению. На поздних стадиях заболевание может привести к компрессии спинного мозга или нервных корешков с радикулопатией и слабостью или онемением конечностей. Повышения температуры тела, как правило, не наблюдается.
Диагностика остеомиелита
При подозрении на остеомиелит необходимо выполнить следующие лабораторные исследования:
- общий анализ крови и определение скорости оседания эритроцитов;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий.
С-реактивный белок – белок острой фазы, чувствительный индикатор повреждения тканей при воспалении, некрозе, травме. Синонимы: Анализ крови на СРБ; С-реактивн�.
Рентгенологическое исследование считается одним из наиболее эффективных методов диагностики остеомиелита. Признаки патологии у детей видны на снимке уже на 5-й день, а у взрослых — только через 2 недели от начала воспалительного процесса.
Самым точным и эффективным видом диагностики является радионуклидная сцинтиграфия костей. С помощью специальных препаратов, накапливающихся в зоне очага болезни, можно точно выявить начало поражения кости. Однако этот метод не позволяет провести дифференциальную диагностику между инфекцией, переломами и опухолями.
Скопление гноя в мягких тканях выявляют с помощью ультразвукового исследования.
Исследование мягких тканей для выявления патологических изменений и диагностики новообразований.
Для лечения большое значение имеет биопсия очага воспаления костной ткани (аспирационная или открытая) и посев гнойного отделяемого на флору с определением чувствительности к антибиотикам и бактериофагам.
Синонимы: Wound/tissue Culture. Aerobic Bacteria Identification and Antibiotic Susceptibility extended testing. Краткое описание исследования «Посев раневого отделяемого и тканей на микрофлору и определе.
Синонимы: Wound/tissue Culture. Aerobic Bacteria Identification. Antibiotic Susceptibility and Bacteriophage Efficiency testing. Краткое описание исследования «Посев раневого отделяемого и тканей на микрофлору, �.
К каким врачам обращаться
Лечение остеомиелита
Консервативные методы лечения в большинстве случаев стандартизированы и включают антибиотикотерапию с определением микробного возбудителя и чувствительности микроорганизмов к антибактериальным препаратам, противовоспалительную терапию. Большое значение имеет проведение иммуномодулирующей терапии, в том числе с использованием методов квантовой гемотерапии (реинфузия обработанной ауто- и донорской крови и др.), а в отдельных случаях гормонотерапии.
В большинстве случаев хирургическое лечение остеомиелита направлено, прежде всего, на ликвидацию очага гнойно-некротического поражения, замещение остаточных полостей или образовавшихся дефектов.
При остром гематогенном остеомиелите начальная антибиотикотерапия должна включать полусинтетические пенициллины или ванкомицин и цефалоспорины 3-го или 4-го поколения. При хроническом остеомиелите, возникающем в результате распространения инфекции с окружающих мягких тканей, особенно у больных диабетом, лечение проводят с использованием препаратов, эффективных как против грамположительных и грамотрицательных аэробов, так и против анаэробной флоры.
Осложняет лечение хронической формы заболевания нарушение кровоснабжения кости, которое затрудняет проникновение антибактериальных препаратов, снижает эффективность местного иммунного ответа в костной ткани.
Некоторые симптомы остеомиелита свидетельствуют о том, что болезнь перешла в крайне тяжелую форму. Нередко единственным выходом в этой ситуации становится хирургическое вмешательство. Главная его цель — удаление гнойного очага воспаления. Это в разы ускоряет процесс выздоровления и улучшает общее самочувствие больного.
Показания к операции:
- гнойная форма заболевания;
- флегмона надкостницы;
- наличие свищей и секвестров;
- обширное гнойное течение заболевания.
В последние годы широко разрабатываются методы закрытия костной полости, такие как мышечная или кожно-мышечная пластика.
Существуют современные методы, которые позволяют сохранить имплантаты при остеосинтезе (хирургической репозиции костных отломков при помощи различных фиксирующих металлических конструкций) в случае ранних нагноений. Это вакуумная терапия, применение гидрохирургической системы, ультразвуковой кавитации и других методов обработки ран, которые дают возможность предотвратить развитие так называемой бактериальной биопленки на поверхности имплантата, что, в свою очередь, позволяет сохранить имплантат и конечность.
Остеомиелит – тяжелое заболевание, поэтому даже при своевременном и компетентном лечении есть риск возникновения нежелательных последствий. Остеомиелит кости может вызвать как самостоятельные осложнения, так и такие, которые возникают как следствие хирургического вмешательства. Некоторые из них требуют отельного лечения. Прогрессирование гнойно-воспалительного процесса приводит к разрушению костной ткани, нарушается ее кровоснабжение, что еще больше усиливает некротические процессы в кости. Заболевание может вызвать такие нарушения:
- развитие абсцессов и свищей, нарывов в мягких тканях и на коже;
- возникновение флегмоны — пропитывания мышечных волокон гноем;
- развитие артрита с образованием гнойных масс в полостях;
- самопроизвольные переломы;
- анкилозные сращивания суставных частей;
- контрактурная неподвижность мышечных соединений.
Гнойно-воспалительные поражения костей приводят к инвалидизации около 55% пациентов. Остеомиелит может закончиться потерей конечности, если речь идет о поражении руки или ноги.
В связи с особенностью локализации остеомиелитического процесса у детей в последующем может наблюдаться замедление развития костей за счет повреждения воспалительным процессом зон роста.
Разрушение позвонков, сдавливание спинного мозга может приводить к двигательным и чувствительным нарушениям.
Профилактика остеомиелита
Для снижения риска развития остеомиелита рекомендуется:
- своевременно реагировать на возникновение инфекционных процессов в организме;
- проводить лечение гайморита, кариеса, воспаления носоглотки и верхних дыхательных путей;
- осуществлять тщательную обработку ран, обморожений и ожогов, чтобы исключить возможность их инфицирования;
- вести здоровый образ жизни, избегать чрезмерных физических нагрузок, недоедания, следить за сбалансированностью питания;
- не допускать переохлаждения организма.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Туберкулезный остеомиелит и артрит: атлас фотографий
Туберкулезный остеомиелит и артрит: атлас фотографий
Костно-суставной туберкулез является редким заболеванием, однако в последнее время он стал встречаться чаще, особенно у пациентов с иммунодефицитом. В 10-15% всех форм туберкулеза так или иначе вовлекаются кости и суставы. Причиной туберкулезного остеомиелита является Mycobacterium tuberculosis, которая распространяется гематогенным путем обычно из первичного легочного очага.
В участке поражения формируется очаг казеозного некроза, имеющий вид куска сыра с дырками, сопровождающийся умеренным или выраженным болевым синдромом и ограничением функции суставов при поражении эпифизарных кровеносных сосудов.
Различают продуктивные формы с развитием грануляционной ткани и экссудативные формы. При разрушении кости гной прорывается в мягкие ткани и накапливается в них, образуя холодный абсцесс, который при распространении вниз по мягкотканым пространствам может формировать натечный абсцесс. При прорыве абсцесса через кожу формируется свищ.
Общими симптомами заболевания являются боль, субфебрилитет, утомляемость, ночное потоотделение, слегка повышенная скорость оседания эритроцитов.
В процессе заживления пораженные кости срастаются друг с другом. При поражении позвоночника — туберкулезном спондилите — спонтанное сращение тел позвонков сопровождается формированием горба. В этих случаях отмечается формирование сегментарного кифоза. В случае поражения крупных суставов спонтанное сращение костей носит название анкилоз, при этом сустав (например, тазобедренный или коленный) становится неподвижным и фиксируется, как правило, в положении сгибания.
Рентгенограмма (а) и МРТ (б): разрушение тел 7-9 грудных позвонков туберкулезным процессом. Туберкулезный остеомиелит: костно-мозговой канал заполнен гранулематозной тканью, содержащей гигантские клетки Лангерганса, клетки хронического воспаления и эпителиоидные клетки. МРТ при туберкулезном сакроилеите: обратите внимание на широкую зону перифокального отека в подвздошной кости. Гиперлордоз (а) и анталгическая (б) поза пациентки с туберкулезным сакроилеитом. Абсцесс m. psoas: образование гнойника при туберкулезном спондилите.
При КТ-реконструкции определяется расширение подвздошно-поясничной мышцы и формирование абсцесса (а).
На аксиальном КТ-срезе (б) подвздошно-поясничная мышца утолщена, видна каудальная часть абсцесса.
Расширение подвздошно-поясничной мышцы на объемной цветной КТ-реконструкции (в). Рентгенограмма грудо-поясничного отдела позвоночника после заживления туберкулезного спондилита.
Горб и сегментарная кифотическая деформация в области сросшихся тел позвонков (а). Пациент с углообразной кифотической деформацией, вызванной туберкулезным остеомиелитом позвоночника (архивная фотография, б).
Рентгенограмма того же пациента в боковой проекции, виден выраженный горб (в). Туберкулезный остеомиелит левого лучезапястного сустава и кисти у пожилого пациента (а).
Казеозная масса прорывается через кожу. Такое состояние носит название cutis luposa— волчаночная кожа.
На рентгенограмме этого же пациента определяется деструкция костей запястья и запястно-пястных суставов (б). На рентгенограмме видны т. н. caries trochanterica (а)—деструкция большого вертела и туберкулезный коксит. Кожа над большим вертелом не изменена (архивная фотография) (б), хотя асимметричная флюктуация и выстояние левой ягодицы говорит о больших размерах абсцесса. Молодой кахектичный мужчина, страдающий правосторонним туберкулезным кокситом с выраженным болевым синдромом (а). При рентгенографии определяется атрофия кости, сужение суставной щели правого тазобедренного сустава и литическая деструкция тела подвздошной кости в зоне вертлужной впадины — характерные признаки туберкулезного остеомиелита (б). МРТ этого пациента: признаки туберкулезного остеомиелита правой подвздошной кости (крыши вертлужной впадины), отек головки бедра и жидкость в полости тазобедренного сустава (в). Интраоперационная фотография того же пациента— казеозные некротические массы, имеющие вид рисовых зерен (г).Атлас по патану Зайратьянца
Рис. 30-39. Макропрепараты (а- в). Супраселлярная краниофарингиома. Доброкачественное дизэмбриогенетическое новообразование краниофарингеаль-ного протока, локализуется в области зрительного перекреста, турецкого седла и полости III
желудочка (стрелки). Клетки опухоли могут подвергаться кератоидной дегенерации, характерны отложения солей кальция в строме и ее оссификация, образование кист. Выделяют также
адамантиноматозный и папилломатозный варианты, для которых кератинизация и обызвествление не характерны (препараты А.Н. Кузина и Б.А. Колонтарева)
Рис. 30-39. Окончание
Рис. 30-40. Макропрепарат. Метастаз рака легкого в головной мозг. Узел в коре большого полушария, с четкими границами белого цвета, с перифокальными полнокровными сосудами, петехиальными кровоизлияниями (препарат Н.О. Крюкова)
Рис. 30-41. Микропрепараты (а, б). Шваннома (неврилеммома, невринома). Опухоль построена из пучков вытянутых клеток, местами формирующих упорядоченные структуры: завихрения, палисадные структуры, параллельные ряды, разделенные безъядерными зонами (тельца Верокаи): а - χ 100; б - χ 200
Рис. 30-42. Нейрофиброматоз (болезнь Реклингхаузена). Множественные, медленно растущие, преимущественно подкожные нейрофибромы по ходу периферических нервов. Тип I - пигментные невусы, кожные и подкожные нейрофибромы (собственно болезнь Реклингхаузена). Тип II - кожные проявления редки, характерны акустические невромы, другие опухоли головного мозга и участки пигментации кожи (фотография О.О. Орехова)
Рис. 30-43. Микропрепараты (а, б). Нейрофиброма. Опухоль расположена в дерме, отделена от эпидермиса полоской неизмененной ткани, построена из волнообразно извитых и беспорядочно ориентированных коллагеновых волокон, среди которых видны мелкие, сходные со шванновскими, клетки опухоли с удлиненными ядрами, расположенные в миксоидном матриксе; а - χ 60; б - χ 200
ГЛАВА 31. БОЛЕЗНИ ОПОРНО-ДВИГАТЕЛЬНОГО АППАРАТА
Заболевания костей. Остеопороз, остеопетроз, остеомиелит. Остеонекроз. Переломы костей. Рахит и остеомаляция. Сифилитические поражения костей. Болезни суставов. Ревматоидный артрит. Инфекционные артриты. Подагра и подагрический артрит. Опухоли и опухолеподобные образования костей и мягких тканей
Патология костного матрикса: несовершенный остеогенез (группа заболеваний, обусловленных дефектами синтеза коллагена I типа), мукополи-сахаридозы (группа лизосомных болезней накопления, тезаурисмозы, дефекты ферментов с развитием аномалий, прежде всего гиалинового хряща), остеопороз (локальный и общий, первичный и вторичный, при эндокринных заболеваниях, опухолях, расстройствах питания и всасывания, алкоголизме, авитаминозах С и D, ревматических болезнях, анемиях, ятрогенный - лекарственный).
Патология, вызванная дисфункцией остеокластов: остеопетроз (мраморная болезнь, болезнь Альберс-Шенберга), болезнь Педжета (деформирующий остеит, стадии: остеолитическая, остеокласто-остеобластическая, дистрофическая или остеосклеротическая).
Патология, вызванная нарушением минерального гомеостаза: рахит, остеомаляция, гиперпарати-реоидная остеодистрофия.
Переломы костей: полные, неполные, закрытые и открытые, оскольчатые, со смещением и без него, патологические, осложненные и неосложненные.
Остеонекроз (васкулярный остеонекроз, асептический некроз кости): инфаркт кости и костного мозга, другие виды остеонекроза.
Остеомиелит: гематогенный, контактный, лимфогенный, каналикулярный (острый и хронический, специфический - туберкулезный, сифилитический и т.д.).
Опухоли и опухолеподобные поражения: доброкачественные и злокачественные хондрогенные и остеогенные опухоли, мягкотканные новообразования, опухоли гемопоэтической и лимфоидной ткани, метастатические.
Костеобразующие опухоли: остеома, остеоидная остеома и остеобластома, остеосаркома.
Хрящеобразующие опухоли: остеохондрома, хондрома, хондробластома, хондросаркома.
Фиброзные и фиброзно-костные опухоли: фиброзный кортикальный дефект,
фиброзная дисплазия (опухолеподобное поражение), фибросаркома, злокачественная фиброзная гистиоцитома.
Прочие опухоли: саркома Юинга, гигантоклеточная опухоль (остеокластома). Костные кисты: травматическая (простая, геморрагическая), аневризмальная.
Болезни суставов: ревматоидный артрит (негнойный пролиферативный синовит - см. главу 17), инфекционные и неинфекционные артриты, артрозы, артропатии с отложением кристаллов (подагра - хронический подагрический артрит и т.д.).
ПЕРЕЧЕНЬ ПРЕПАРАТОВ, ИЗУЧАЕМЫХ НА ЗАНЯТИИ (отмечены значком
• макропрепараты - костный секвестр при хроническом остеомиелите, остеопороз (см. рис. 3-35), классическая (внутрикостная) саркома нижней челюсти (остеогенная саркома), подагрический артрит;
• микропрепараты - хронический остеомиелит, гигантоклеточная опухоль, классическая (внутрикостная) саркома нижней челюсти (остеогенная саркома), саркома Юинга, остеопороз (см. рис. 3-36), синовит при ревматоидном артрите, подагрический тофус.
■ Рис. 31-1. Макропрепарат. Костный секвестр при хроническом остеомиелите. Некротизированный фрагмент кости, окруженный гнойным экссудатом зеленоватого цвета и серого цвета фиброзной секвестральной капсулой (препарат А.В. Кононова и Р.В. Городилова). См. также рис. 1-38
■ Рис. 31-2. Микропрепараты (а-е). Хронический остеомиелит: а - костный секвестр; б - секвестр среди грануляционной ткани с признаками организации; в-г - гнойное воспаление (внутрикостный абсцесс) с формированием капсулы (в), разрушением костных балок лейкоцитами и остеокластами (г-е); а-в - χ 200; г - χ 100; д - χ 400; е - χ 630 (препараты А.В. Кононова и Р.В. Городилова). См. также рис. 1-39
■ Рис. 31-2. Окончание
Рис. 31-3. Фиброзная дисплазия (а-в): а - внешний вид больной; б - вид со стороны альвеолярного отростка верхней челюсти; в - рентгенограмма. Увеличение объема костной ткани верхней челюсти (из [4])
Рис. 31-4. Микропрепараты (а, б). Фиброзная дисплазия; а - разрастание клеточноволокнистой остеогенной ткани, которая строит примитивные костные балочки (незавершенный остеогенез) и замещает собой зрелую костную ткань. Трабекулы незрелой костной ткани имеют неправильные очертания, напоминая китайские иероглифы. Границы опухолеподобной ткани нечеткие, размытые, без образования капсулы. Возле незрелых костных бало-чек - скопления вытянутых отростчатых клеток с крупными гиперхромными ядрами и фигурами митоза, что может быть ошибочно расценено как саркома (пролиферирующая форма фиброзной дисплазии); б - резорбция кости остеокластами (б); а - χ 160; б - χ 400
■ Рис. 31-5. Рентгенограммы (а, б). Гигантоклеточная опухоль: а - ячеистая форма; б - кистозная форма. Деформация челюсти, смещение зубов с рассасыванием их корней. Кортикальный слой челюсти истончен, виден периостальный остеогенез (из [4])
■ Рис. 31-6. Макропрепараты (а, б). Гигантоклеточная опухоль нижней челюсти. Операционный материал. Узел диаметром около 3 см, без четких границ, в основном мягкой консистенции, пестрого вида на разрезе за счет чередования участков белесовато-серого цвета с темно-красными, желтоватыми, бурыми, с кистами разной величины с прозрачным или кровянистым содержимым (препараты музея кафедры патологической анатомии МГМСУ)
Остеомиелит позвоночника
Остеомиелит это медицинский термин, означающий инфицирование костной ткани. Инфекции могут попадать в костную ткань с током крови или распространяясь из близлежащих тканей. Остеомиелит может начаться в самой кости, если при травме произошел занос инфекции.
У детей, остеомиелит чаще всего поражает длинные кости ног и верхней части руки, в то время как у взрослых более часто происходит развитие остеомиелита костей позвоночника (позвонков). У людей, страдающих диабетом, может развиваться остеомиелит в нижних конечностях, если имеются трофические язвы на ногах.
Если раньше остеомиелит считался неизлечимым заболеванием, то в настоящее время это заболевание успешно лечится. Большинству пациентов с остеомиелитом требуется операция по удалению омертвевших костных тканей на фоне интенсивной антибиотикотерапии (сильные антибиотики вводятся парентерально в течение минимум 6 недель). При остеомиелите позвоночника происходит инфицирование позвонков. Это довольно редкая причина болей в спине, особенно у молодых здоровых взрослых людей.Как правило, инфекция попадает в тело позвонка гематогенно (с током крови). Вены в нижней части позвоночника дренируют также таз (венозное сплетение Ватсона) и таким образом инфекции легко попадают в позвоночник. Поэтому, в большинстве случаев причиной остеомиелита позвонков является инфекции, которые возникают после урологических процедур (например, цистоскопии).
Факторы риска
Костная ткань, как правило, устойчива к инфекции. Для возникновения остеомиелита необходимы условия, которые увеличивают уязвимость костей к инфекции.
Наличие травм или операций, которые произошли недавно. При тяжелых переломах костей или глубоких пункциях происходит проникновение инфекции в кость или близлежащую ткань. Хирургическая репозиция костных отломков или операции по эндопротезированию могут также случайно способствовать заносу инфекции в кости.
Нарушение кровообращения.Когда кровеносные сосуды повреждены или нарушен ток крови по ним, то возникают условия для дефицита иммунных клеток отвечающих за противодействие микробам и не позволяющих небольшому количеству случайно попавших микробов в ткани размножаться. То, что начинается как небольшой разрез, может прогрессировать до глубокой язвы, которая может охватить глубжележащие ткани и даже кости. Заболевания, которые приводят к нарушению циркуляции крови, включают в себя:
- Сахарный диабет
- Заболевания периферических артерий, часто связанных с курением
- Серповидно-клеточная анемия
Медицинские катетеры
Медицинский катетер соединяет внешний мир с внутренними органами. И хотя эти катетеры необходимы для некоторых состояний они могут служить проводниками инфекций в организм. Поэтому катетеры увеличивают риск инфицирования, в том числе и остеомиелита. Примеры включают в себя:
- Катетеры для диализа
- Катетеры мочевого пузыря
- Внутривенные катетеры, которые необходимо для длительного введения медикаментов (месяцы или даже годы)
Внутривенное введение наркотиков
Люди, которые употребляют наркотики внутривенно, имеют большой риск развития остеомиелита, потому что они обычно используют нестерильные иглы и не обрабатывают кожу перед инъекциями.
Частые причины остеомиелита.
Наиболее подвержены развитию остеомиелита следующие группы людей:
- Пациенты пожилого возраста
- Наркоманы, употребляющие наркотики внутривенн
- Пациенты с наличием ослабленной иммунной системы
Иммунная система может ослабляться в результате следующих состояний:
- Длительное применение кортикостероидов для лечения системных заболеваний, таких как ревматоидный артрит.
- Инсулинозависимый сахарный диабет
- Пациенты с наличием пересаженных органов
- Синдром приобретенного иммунодефицита (СПИД)
- Недоедание
- Рак
Внутривенные употребление наркотиков вызывает увеличение числа пациентов с инфекцией позвоночника. Как правило, микроорганизмом чаще всего поражающим позвоночник является золотистый стафилококк, а у наркоманов, использующих внутривенное введение наркотиков, нередко и синегнойная палочка является возбудителем спинальной инфекции. Для лечения этих двух возбудителей требуется различное лечение антибиотиками.
В недавнем прошлом микобактерия туберкулеза часто являлась причиной инфекции позвоночника. В настоящее же время в развитых странах туберкулез позвоночника практически не встречается и распространен он только в бедных отсталых странах с низким уровнем жизни. Но у наркоманов возможен туберкулезный генез инфекции.
Большинство инфекций тел позвонков встречаются в поясничном отделе позвоночника из-за особенности венозного кровотока. При туберкулезном поражении позвонков чаще страдает шейный и грудной отдел позвоночника.
Симптомы
Первым симптомом инфекции позвоночника является боль, но этот симптом бывает и при других заболеваниях позвоночника, и поэтому инфекция позвоночника развивается почти незаметно и в течение длительного времени. Кроме болей в спине могут быть симптомы общей интоксикации и воспаления организма, такие как повышение температуры, ознобы, потливость, похудание, усиление болей в ночные часы. Спинальная инфекция редко вовлекает нервные структуры.
Тем не менее, инфекция может перейти в спинномозговой канал и вызвать развитие эпидурального абсцесса, который в свою очередь может оказывать давление на нервные элементы. Если это происходит в шейном или грудном отделе позвоночника, это может привести к параплегии или квадриплегии.Диагностика
Подчас поставить диагноз остеомиелита позвоночника на ранних стадиях довольно затруднительно. При подозрении на остеомиелит позвоночника необходимо провести диагностические инструментальные и лабораторные исследования. Иногда может потребоваться пункция для забора материала для бактериологического анализа и выявления культуры бактерий.
Диагностические исследования
Процесс диагностики позвоночника инфекция обычно начинается с рентгенографии.
Рентгенография может быть нормальной в течение 2-4 недель после начала инфекции. Для визуализации повреждений костной ткани требуется разрушение 50-60 % костной ткани позвонков. При вовлечении межпозвонковых структур (дисцита) отмечается уменьшение расстояния между позвонками и разрушение концевых пластин.
Наиболее информативно для диагностики остеомиелита МРТ исследование с контрастом. Инфекция приводит к увеличению кровотока в теле позвонка, и соответственно контраст будет больше накапливаться в поврежденных инфекцией позвонках.
Иногда применяется сцинтиграфия но, к сожалению, это метод не позволяет дифференцировать опухоль или другие заболевания от инфекции.
Лабораторные исследования
Посев крови позволяет определить возбудителя инфекции и соответственно подобрать необходимый антибиотик. Но посев крови позволяет высеять микроорганизм не более чем в половине случаев. Некоторые анализы (воспалительные маркеры) позволяют предположить наличие инфекции. Особенно это касается такого анализа, как СОЭ (скорость оседания эритроцитов), который будет повышен при остеомиелите в 80-90% случаев. Также имеет диагностическую ценность анализ лейкоцитарной формулы крови.
Если эти маркеры являются нормальными, то очень маловероятно, что у пациента есть инфекция.
Если эти маркеры повышены, то они играют диагностическую роль, а также являются критериями эффективности лечения. Снижение маркеров воспаления является хорошим показателем адекватности лечения инфекции.
Биопсия ткани может быть назначена при необходимости определить возбудитель инфекции, и проводится биопсия с помощью пункционной иглы и под контролем КТ. В отдельных случаях для диагностики может также потребоваться открытая биопсия.
Лечение
Лечение остеомиелита, как правило, консервативное и базируется в основном на использовании внутривенного лечения антибиотиками. Иногда может применяться хирургическое лечение для декомпрессии нервных структур, для санации поврежденной костной ткани, удаления некротизированной ткани или для стабилизации позвоночника.
Консервативное лечение включает в себя антибиотикотерапию общеукрепляющие препараты и покой.
В большинстве случаев остеомиелит позвоночника вызван Staphyloccocus Aureus, который, как правило, очень чувствителен к антибиотикам. Внутривенное лечение антибиотиками обычно занимает около четырех недель, а затем обычно назначается двухнедельный курс антибиотиков, которые принимают перорально. При инфекциях, вызванных туберкулезом, требуется прием антибиотиков в течение года. Фиксация позвоночника (с помощью корсета) необходима на период в течение 6-12 недель, пока на рентгене не будет отмечена положительная динамика. Предпочтение отдается жестким корсетам.Хирургическое лечение
Хирургическая декомпрессия необходима, если эпидуральный абсцесс оказывает давление на нервные структуры. В связи с тем, что хирургическая декомпрессия часто дестабилизирует позвоночник еще больше, то обычно вместе с ней выполняют фиксацию позвонков. Хирургическая санация очагов инфекции необходима при резистентности к проводимой антибиотикотерапии.
Хирургическое лечение также может быть необходимо, если есть много костных разрушений с последующей деформацией и болью. Реконструкция костных элементов и стабилизация позвоночника могут помочь уменьшить боль и предотвратить дальнейшее разрушение позвоночника.Осложнения
Остеомиелит может вызвать следующие осложнения:
- некроз костной ткани. Инфекция в костной ткани может приводить к нарушению циркуляцию крови в кости, что приводит к омертвению костной ткани. Если участки некроза небольшие, то их хирургическое удаление может привести к восстановлению ткани. При большом некрозе требуется удаление всей некротизированной ткани или конечности, если речь идет об остеомиелите конечностей.
- септический артрит. В некоторых случаях инфекция в костной ткани может распространиться на близлежащие суставы.
- Нарушение роста костей. У детей наиболее распространенной локализацией очагов остеомиелита являются зоны роста трубчатых костей, что может в дальнейшем приводить к нарушению роста костей..
- рак кожи. Если остеомиелит привел к открытой ране с выделением гноя, то резко увеличивается риск развития плоскоклеточного рака.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Остеомиелит
Причины
Остеомиелит развивается в результате попадания бактерий в костную ткань, надкостницу или костный мозг. Инфицирование кости может произойти эндогенным (внутренним) путем, такой остеомиелит принято называть гематогенным.
Гнойное воспаление костей может возникнуть при проникновении микроорганизмов из окружающей среды – это экзогенный остеомиелит.
Симптомы
Клиническая картина обычно характеризуется сверхострым началом болезни с септическими, токсическими симптомами. Температура высокая, у детей старшего возраста остеомиелит начинается ознобом; пульс учащенный, ребенок очень вялый и производит впечатление тяжело больного. В первые дни местные симптомы остеомиелита иногда не выражены, тяжелое общее состояние полностью определяет клиническую картину. Больной обычно жалуется на боли в кости; боль усиливается, пораженная кость становится чувствительной к давлению. Местное покраснение и отек не являются ранними симптомами остеомиелита, но через 2-3 дня от начала при возникновении субпериостального абсцесса эти признаки бросаются в глаза.
При прорыве абсцесса, расположенного под надкостницей, боли уменьшаются и выявляются покраснение, отек, флюктуация.
Диагностика
Помимо оценки клинических проявлений и ручного осмотра применяются лабораторные методы исследования. Общий анализ крови с лейкоцитарной формулой в развернутом виде показывает сдвиг влево. Это означает, что воспаление в организме вызвано бактериальной природой.
Наряду с лабораторными способами используются инструментальные методы обследования:
- – самый распространенный вариант диагностирования остеомиелита. С помощью снимков можно определить локализацию некротических процессов, объем и степень выраженности инфекционного очага. С помощью рентгена можно выявить болезнь на ранних стадиях. По мере роста воспаления изменяется характер изображения на снимках, поэтому время протекания болезни можно обозначить с высокой точностью.
- Компьютерная томография – наиболее информативный способ диагностики остеомиелита в любых его проявлениях. С помощью объемных изображений можно получить не только данные о локализации и интенсивности инфекции, но и создать реконструкцию окружающих мышечных тканей и спрогнозировать течение болезни.
Для точного диагноза, который имеет определяющее значение в лечении остеомиелита, необходимо сочетание лабораторных и инструментальных способов исследования.
Лечение
Лечение острого остеомиелита проводится только в стационаре. Проводят массивную антибиотикотерапию с учетом чувствительности микроорганизмов. Обязательным условием успешного лечения острого остеомиелита является дренирование гнойного очага. На ранних стадиях в кости делают трепанационные отверстия с последующим промыванием растворами антибиотиков и протеолитических ферментов.
При гнойных артритах выполняют повторные пункции сустава для удаления гноя и введения антибиотиков, в некоторых случаях показана артротомия. При распространении процесса на мягкие ткани образовавшиеся гнойники вскрывают с последующим открытым промыванием.В лечении хронического остеомиелита операция показана при наличии остеомиелитических полостей и язв, гнойных свищей, секвестров, ложных суставах, частых рецидивах с интоксикацией, выраженной болью и нарушением функции конечности, малигнизации, нарушении деятельности других органов и систем вследствие хронической гнойной инфекции.
Выполняют некрэктомию – удаление секвестров, грануляций, остеомиелитических полостей вместе с внутренними стенками и иссечение свищей с последующим промывным дренированием. После санации полостей проводят костную пластику.
Записаться на прием можно:
© 2001-2022 Профилактическая медицина
Читайте также: