Узелковая (нодулярная) лимфоидная гиперплазия кишечника - диагностика
Добавил пользователь Владимир З. Обновлено: 29.01.2026
Морфологии очаговых поражений селезенки уделяется достаточно много внимания. Выделяют злокачественные и доброкачественные опухоли селезёнки. К первым относят плазмоцитому и саркомы, которые в зависимости от основной ткани могут быть четырёх форм: фибросаркома, лимфосаркома, ретикулосаркома и ангиосаркома. Подобные поражения селезёнки крайне редки. Среди доброкачественных опухолей чаще встречаются лимфангиомы и гемангиомы.
Классификация опухолей селезенки
Вести-Кузбасс: видеорепортаж о мастер-классе: «Эндоскопические операции в хирургии, урологии и гинекологии»
Наиболее полную классификацию опухолей селезенки представил L. Morgenstern в 1985 г. Она включает следующие позиции.
I. Опухолеподобные изменения
II. Васкулярные опухоли
А. Доброкачественные:
1. Гемангиома;
2. Лимфангиома;
3. Гемангиоэндотелиома;
4. Гемангиоперицитома.
1. Гемангиосаркома,
2. Лимфангиосаркома,
3. Гемангиоэндотелиальная саркома,
4. Злокачественная гемангиоперицитома.
III. Лимфоидные опухоли:
А. Болезнь Hodgkin.
Б. Неходжкинская лимфома.
В. Плазмоцитома.
Г. Лимфоподобные заболевания:
1. Макрофолликулярная псевлолимфа (опухоль Castleman);
2. Локализованная реактивная лимфоидная гиперплазия;
3. Воспалительная псевдоопухоль.
IV. Нелимфоидные опухоли:
А. Липома, ангиолипома, миелолипома.
Б. Злокачественная фиброзная гистиоцитома.
В. Фибросаркома.
Г. Лейомиосаркома.
Д. Злокачественная тератома.
Е. Саркома Kaposi
Наиболее часто хирургам приходится сталкиваться со следующими опухолями селезенки.
Гамартома (спленаденома, спленома) - термин, используемый для обозначения узловых поражений селезёнки, состоящих исключительно из элементов красной пульпы . Она встречается у больных обоего пола, несколько чаще в пожилом возрасте. Макроскопически выглядит в виде чётко отграниченного узла более тёмного цвета, выбухающего над поверхностью органа. При гистологическом исследовании обращает на себя внимание отсутствие фолликулов и дендритических клеток, слабо развитые фиброзные трабекулы, при этом могут наблюдаться очаги экстрамедуллярного кроветворения.
Сосудистые опухоли селезёнки считаются наиболее частыми первичными новообразованиями органа. Преобладают опухоли диаметром менее двух сантиметров, которые обычно выявляются случайно и поэтому именуются инциденталомами. Реже они имеют большие размеры и множественный характер с поражение практически всей ткани селезёнки. Подобное поражение, как правило, сочетается с гемангиомами или гемангиоматозом других локализаций. Достаточно часто у больных с гемангиомой селезёнки имеется анемия, тромбоцитопения, коагулопатия потребления.
В селезёнке могут развиваться следующие сосудистые опухоли:
- кавернозная гемангиома;
- "прибрежноклеточная" ангиома (Littoral Cell Angioma);
- многоузловая гемангиома;
- капиллярная гемангиома;
- доброкачественная (инфантильная) гемангиоэндотелиома;
- диффузный синусоидальный гемангиоматоз;
- ангиосаркома;
- гемангиоперицитома.
К. В. Пучков: "Онкологическое заболевание - не приговор"
Из сосудистых опухолей наиболее часто встречается кавернозная гемангиома, которая выглядит как узел красно-багрового цвета, на разрезе губчатого строения. При микроскопическом исследовании опухоль построена из сосудистых полостей типа синусоидов различной величины и формы, сообщающихся друг с другом. Эти полости выстланы одним слоем уплощённых эндотелиальных клеток.
Весьма специфичной для селезёнки является так называемая ''пребрежноклеточная'' ангиома (littoral cell angioma), размеры которой варьируют от нескольких миллиметров до почти полного замещения органа. при микроскопическом исследовании опухоль представлена анастомозирующими сосудистыми каналами, сходными с синусами селезёнки. Размер этих каналов варьирует, стенка их выстлана эндотелиальными клетками. Последние не редко образуют сосочки и характеризуются фагоцитозом клеток крови.
Многоузловая гемангиома также является сосудистой опухолью, характерной для селезёнки. При изучении гистологических препаратов при малом увеличении выглядит в виде мелких гранулем. Представлены из мелких сосудистых узлов, имеющих стёртую дольковую структуру, окружённых гиалиновой капсулой, в которой имеются гистиоциты и гладкомышечные клетки. Данная опухоль почти всегда имеет вид одиночного узла и характеризуется доброкачественным течением.
Термин гемангиоэндотелиома применительно к поражениям селезёнки используется в тех случаях, когда сосудистая опухоль характеризуется повышенной клеточностью или, как думают, обладает более агрессивным течением по сравнению с обычной гемангиомой.
Ангиосаркома является самой частой злокачественной опухолью селезёнки сосудистого происхождения. Макроскопически выглядит в виде чёткого геморрагического узла или характеризуется диффузным поражением с частым развитием разрывов органа. В литературе имеются описания развития ангиосаркомы селезёнки через несколько лет после тампонирования раны этого органа с оставлением марлевого тампона. Микроструктура полиморфна: характерны веретенообразные, полигональные или округлые клетки, образующие сосудистые щели и каналы. При иммуногистохимических исследованиях выявляются маркеры эндотелиальных клеток и гистиоцитов. Характерным ультраструктурным признаком является наличие внутрицитоплазматических гиалиновых гранул.
Ангиосаркома является высокозлокачественной опухолью, быстро дающей распространённые метастазы, с фатальным исходом.
Для лимфолейкозов, развивающихся из клеток костного мозга, характерен первично-системный характер поражения (с обязательным вовлечением селезёнки) с гематологическими изменениями, развитием лейкозных инфильтратов и отсутствием сформированного первичного опухолевого узла.
Лимфомы, возникающие в клетках лимфоидной ткани, достаточно часто формируют опухолевый узел и характеризуются "задержанной" и непостоянной системной генерализацией с соответствующими изменениями периферической крови.
Плазмоцитарные дискразии обычно проявляются скелетными поражениями и системной симптоматикой, связанной с выработкой полного или частичного моноклонального иммуноглобулинового полипептида.
Все вышеперечисленные заболевания склонны к лимфогенному распространению с поражением в первую очередь лимфатических узлов и в дальнейшем печени, селезёнки и других органов.
Симптомы, признаки и клинические проявления опухоли селезенки.
У пациентов с очаговыми образованиями селезёнки наиболее частыми являются жалобы на наличие опухолевидного образования в верхнем этаже брюшной полости, чувство тяжести либо распирания в левом подреберье и эпигастрии, увеличение живота и асимметрия его, снижение аппетита, похудание.
Вследствие компрессии соседних органов нередко появляется боль, значительно снижается масса тела, нарастает слабость. Сдавление левой почечной артерии иногда приводит к гипертензии, дизурическим расстройствам, отёкам нижних конечностей, нередко присоединяются симптомы интоксикации, могут развиться диспепсические расстройства.
Считается, что при доброкачественных опухолях и истинных кистах клинические проявления развиваются постепенно, исподволь. Пациенты не могут указать точные сроки появления признаков и симптомов болезни, что обусловлено медленным ростом доброкачественных образований.
Таким образом, клиническая картина опухолей и кист селезёнки крайне бедна и неспецифична. Особой скудностью проявлений отличаются доброкачественные опухоли и истинные кисты. Чаще симптомы проявляют образования с осложнённым течением. Становится очевидным, что в диагностике опухолей селезёнки ведущее место принадлежит инструментальным неинвазивным методам исследований.
Диагностика опухолей селезенки
В настоящее время при широком внедрении неинвазивных диагностических методов очаговые образования селезёнки нередко выявляются случайно при ультразвуковом или КТ (ЯМРТ) исследованиях во время профилактического осмотра.
При обнаружении опухолевидного образования в селезенке перед специалистами инструментальных методов исследований хирургу необходимо поставить следующие задачи:
- Уточнение локализации и размеров патологического очага в селезёнке;
- Предположительное определение морфологического характера образования (в первую очередь, вероятность злокачественного и паразитарного характера);
- Выяснение состояния прилежащих органов (признаки сдавления, прорастания, первичного поражения);
- Определение особенностей кровоснабжения селезёнки (уровень деления селезёночной артерии на долевые ветви, их число).
В последние годы широкое распространение получила спиральная компьютерная томография (СКТ) с внутривенным болюсным контрастным усилением при использовании неионных контрастных препаратов (ультравист, визипак, омнипак). Сначала выполняется бесконтрастное сканирование брюшной полости, а затем – исследование СКТ с БКУ (внутривенное введение 100 мл контрастного вещества со скоростью 3 мл/сек) с различными временными задержками сканирования (от 17 до 40-80 сек.).
Использование данной методики позволяет четко разграничить неизменные тканевые зоны, которые хорошо накапливают контрастный препарат, от участков тканевого распада и жидкостных скоплений. Кроме того, удается получить более полное представление об ангиоархитектонике самой селезенки и прилежащих магистральных сосудов, что во многом способствует высокой дифференциальной диагностике между кистами и опухолевыми поражениями. Диагноз СКТ, как правило, подтверждается морфологически в 95% наблюдений.
Таким образом, желательно в современную предоперационную диагностическую программу включать УЗИ, дуплексное сканирование, КТ и МРТ, причем именно в такой последовательности, так как каждый метод, дополняя предыдущий, решает более узкие, конкретные задачи. Конечно, ни один из них не является абсолютным при выявлении очаговых поражений селезенки.
Обращает на себя внимание частота диагностических ошибок при выявлении образований селезенки, которая достигает 75-80% даже при использовании современных методов исследований. Поэтому здесь необходим комплексный подход с использованием всех современных диагностических методов.
Только комплексное обследование в условиях специализированного стационара дает возможность определения патологического очага, его топографо-анатомических характеристик и, в конечном счете, оптимальной тактики лечения. С применением данной диагностической схемы нам в последние годы удавалось не только выявить очаг в селезенке, но и почти в 94% точно локализовать его.
Окончательный диагноз устанавливается только во время операции с использованием гистологического исследования.
Показания для хирургического лечения опухоли селезенки
На основании данных полученных во время обследования хирургу необходимо определиться о характере и объёме предстоящего вмешательства.
Выбор метода лечения, особенно определения показаний к операции при опухолях и кистах селезенки является наиболее трудным вопросом. Как уже отмечалось, значительная часть образований селезенки при неосложненном течении не проявляется симптомами и зачастую обнаруживается случайно. Очень часто здесь возникает дилемма: наблюдать или оперировать. Что должно играть решающую роль при решении этого непростого вопроса?
На наш взгляд, при решении этой задачи на первое место выходит предположительный морфологический характер поражения, признаки осложненного течения. Далее на чашу весов в пользу операции ложатся ответы на задачи, стоящие перед методами диагностики. Это и размеры, и локализация патологического очага, и оценка кровоснабжения селезенки, и анатомические взаимоотношения с прилежащими органами. Но эти данные уже больше способствуют выбору предстоящего объема и характера операции.
Размер образования не может служить ориентиром для выбора лечебной тактики, а лишь определяет показания к конкретному виду операции, особенно, если при одном из методов дооперационного обследования было высказано подозрение на наличие абсцесса либо паразитарной кисты. В практике часто встречаются случаи, когда после выявления образования в селезенке проводится длительное диспансерное наблюдение, при этом почти в трети наблюдений злокачественные образования на дооперационном этапе трактовались как доброкачественные, и только морфологическое исследование удаленного препарата позволило окончательно установить диагноз. Поэтому очаговое образование в селезенке независимо от их размера служит показанием к хирургическому лечению.
Методы хирургического лечения опухолей и кист селезенки
Посмотреть видео операций при опухоли селезенки в исполнении профессора Вы можете на сайте "Видео операций лучших хирургов мира".
Все методы хирургического лечения можно свести к следующему:
- Органоуносящие – спленэктомия (открытым или лапароскопическим доступом)
- Органосохраняющие – резекция селезенки или спленэктомия с аутотрансплантацией селезеночной ткани в большой сальник (открытым или лапароскопическим доступом)
- Чрескожные пункции при кистозных образованиях селезенки.
Спленэктомия
Показания к спленэктомии (удалению селезенки) можно разделить на две группы: хирургические и гематологические.
- Повреждения селезенки открытые, закрытые (одно - и двухмоментные разрывы)
- Абсцесс селезенки
- Кисты селезенки (непаразитарные, паразитарные)
- Опухоли селезенки (доброкачественные – гемангиомы, лимфангиомы, эндотелиомы, злокачественные – фибросаркомы, лимфосаркомы и т.п.)
- Портальная гипертензия со спленомегалией и гиперспленизмом
- ИТП (болезнь Верльгофа)
- Апластическая анемия
- Микросфероцитарная анемия (болезнь Минковского-Шоффара)
- Приобретенные аутоиммунные гемолитические анемии
- Полицитэмии (эритремии)
- Хронический лейкоз
- Неходжкинская лимфома
- С целью диагностики и лечения лимфогранулематоза.
Суть спленэктомии состоит в перевязке и пересечении сосудов, идущих к селезенке, и в самом удалении органа. Ключом к успеху операции является достаточный доступ к сосудистой ножке и осуществлении контроля над ней во время всей операции. Этим параметрам наиболее адекватно отвечает лапароскопический доступ.
Лапароскопическая спленэктомия является альтернативой открытой операции и при соответствующих мануальных навыках хирурга и достаточном материально-техническом обеспечении клиники позволяет значительно снизить частоту интра- и послеоперационных осложнений, уменьшить послеоперационный койко-день и улучшить качество жизни больных.
Резекция селезенки
В клинической практике, как правило, выполняется атипическая резекция селезенки, при которой удаляется патологическое образование без учета сегментарного строения органа. Эта операция должна выполняться только при доброкачественных заболеваниях селезенки. При выполнении атипичных резекций удается сохранить гораздо больший объем паренхимы, чем при анатомических резекциях. Органосберегающие операции на селезенке должны проводиться при условии использования современных аппаратов для разделения паренхимы (ультразвуковые ножницы, аргонусиленная плазма, дозированное биполярное лигирование и т.д.), современных локальных гемостатических средств - PerClot (Италия) и высокой квалификации хирургов, выполняющих оперативное вмешательство.
Гетеротопическая аутотрансплантация селезёночной ткани в большой сальник при спленэктомии.
Показания к хирургической аутотрансплантации селезёночной ткани:
Противопоказания к аутотрансплантации селезёночной ткани:
- Злокачественный процесс в селезёнке или органе, в ходе вмешательства на котором она удалена.
- Злокачественное заболевание крови.
- Наличие остаточных очагов ткани (спленоз, добавочная селезёнка) при спленэктомии.
- Тотальное поражение органа патологическим процессом.
- Возраст свыше 50 лет.
- Критическое состояние больного и другие причины, требующие сокращения объёма операции.
Аутотрансплантация в большой сальник считается предпочтительной в силу особенностей его кровоснабжения, простоты манипуляции, однако, возможно использование для этого и брыжейки тонкой кишки. В экспериментальном исследовании было доказано схожее течение приживления фрагментов селезенки, как в большом сальнике, так и в брыжейке тонкой кишки. Научные исследования доказывают значительную степень регенерации пересаженных фрагментов селезенки, что подтверждается гистологическим методом.
Следует подчеркнуть, что аутотрансплантация селезёночной ткани, которую зачастую рассматривают как органосохраняющую процедуру, является способом протезирования некоторых функций органа, поскольку ей непременно предшествует спленэктомия, а структура трансплантата во многом отличается от нормальной селезёночной ткани. Как правило, эта ткань берет на себя до 70% функций органа. В 20% отмечается отсутствие приживления пересаженной селезеночной ткани и постепенное ее рассасывание.
Чрескожные пункции при кистозных образованиях селезенки
Чрескожные лечебные пункции и катетерное дренирование при жидкостных образованиях селезенки, проводимые в условиях местной анестезии, особенно оправданы у пациентов с тяжелыми сопутствующими заболеваниями. В случаях предполагаемого доброкачественного генеза очаговых поражений, небольших размеров и «удобной» для пункции локализации (подкапсульное расположение) подобные манипуляции являются эффективными малотравматичными органосберегающими операциями. Как правило, эти вмешательства проводятся при небольших размерах кист до 4-5 см в диаметре.
Отзывы пациентов
25.08.2021 11:40:00 Отзыв оставлен в инстаграм под ником olesya.smaile
Константин Викторович выражаю вам огромную благодарность. Ровно 2 недели назад Вами была проведена операция по удалению кисты селезенки, киста была огромная 11 см. Сейчас себя чувствую хорошо. Я так благодарна Богу (вселенной) что увидела Вас в интернете и обратилась к Вам. Вы развеели все мои сомнения и страхи и вернули здоровье. Дай бог Вам и вашим близким здоровья и счастья, успехов в Вашей работе.
Узелковая (нодулярная) лимфоидная гиперплазия кишечника - диагностика
Лимфоидная гиперплазия
Лимфоидная гиперплазия в терминальном отделе подвздошной кишки является обычной находкой в детском и юношеском возрасте. При этом на фоне отсутствия воспалительного процесса визуализируются симметрично расположенные узелки с чёткими контурами.
Дифференциальная диагностика с илеитом Крона и лимфосаркомой иногда может оказаться трудной. Сужение просвета на фоне утолщения и сглаживания складок слизистой оболочки не является проявлением доброкачественной лимфоидной гиперплазии, при которой также отсутствует изъязвление слизистой. Лимфоидная гиперплазия может возникать в сочетании с семейным полипозом толстой кишки [19].
Умение отличить лимфоидную гиперплазию от аденоматоза крайне важно для предотвращения неоправданного оперативного лечения.
Лимфоидная гиперплазия толстой кишки может также возникать у новорожденных и детей [8,15,21]. Мелкие однородные полиповидные поражения определяются на всём протяжении толстой кишки или ограничиваются её сегментом. Очаги поражения относительно однородные, сферической формы, с чёткими контурами, их размер варьирует от 1 до 3 мм в диаметре [21].
При гистологическом исследовании очаги поражения представляют собой выступающие в просвет кишки солитарные лимфоидные фолликулы подслизистого слоя и собственной пластинки слизистой. Они абсолютно доброкачественные.
Рис. 18–9. Лимфоидная гиперплазия. Гранулированная слизистая оболочка содержит гиперпластические лимфоидные фолликулы.
Гиперплазия фолликулов в большинстве случаев имеет преходящий характер и может в скором времени исчезать. Истинный механизм возникновения лимфоидной гиперплазии кишечника остаётся неизвестным, но установлено, что гиперплазия фолликулов может представлять собой морфологическую реакцию функционально неадекватной лимфоидной ткани в ответ на различные раздражители.
Больные могут страдать от диареи, боли в животе и стула с примесью слизи и крови. С помощью ирригоскопии с двойным контрастированием легко обнаружить множественное мелкоочаговое поражение.
Эндоскопическая картина каждого отдельного очага поражения такова: узелок сферической формы, с гладкой поверхностью, покрытый интактной или гиперемированной слизистой оболочкой (Рис. 18–9). Центральное пуповидное втяжение на поверхности мелкого образования можно обнаружить при ирригоскопии в виде пятнышка бария или непосредственно визуализировать при эндоскопии. Узелки локализуются на фоне интактной слизистой. Диагноз легко поставить на основании получения лимфоидной ткани при биопсии.
Лимфоидную гиперплазию следует дифференцировать с многими заболеваниями — кистозным фиброзом, полиповидным ганглиофиброматозом, синдромом Гарднера, трихоцефаллёзом, синдромом , лямблиозом с гипогаммаглобулинемией и полипозом с болезнью Гиршпрунга [21]. Однако наиболее важными в отношении дифференциальной диагностиками являются САТК и язвенный колит.
Амилоидоз
Амилоидоз — патологическое состояние, характеризующееся накоплением гликопротеинов в соединительной ткани. Можно выделить первичный и вторичный типы амилоидоза. Последний развивается на фоне воспалительных и неопластических процессов.
Амилоид может откладываться в различных частях тела, включая тракт. Поражение ЖКТ может локализоваться в любом месте на протяжении от полости рта до прямой кишки. Поражение толстой кишки отмечено у 44% больных амилоидозом [37].
Рис. 18–10 a,b. Эндоскопическая картина при амилоидозе. Вид слизистой напоминает язвенный колит в стадии заживления (отек и легкая гиперемия). Могут определяться небольшие язвы (b).
Амилоидоз толстой кишки бывает как первичный, так и вторичный. Симптоматика, если таковая имеется, представлена запором или диареей. Амилоидоз толстой кишки не имеет патогномоничных морфологических признаков.
Эндоскопическая картина в большинстве случаев нормальная, даже если при исследовании биоптатов обнаруживается отложение амилоида. Однако встречаются также случаи с наличием патологических изменений слизистой оболочки.
Иногда наблюдается разрыхление и изъязвление слизистой, которые, как сообщают [16], могут симулировать язвенный колит (Рис. 18–10).
Может наблюдаться утолщение и сглаженность складок слизистой вплоть до полной утраты гаустрации. Могут образовываться зоны сужений и очаги изъязвлений, что необходимо учитывать при проведении дифференциальной диагностики с ишемическим колитом (зоны ишемии) [11].
Гиперплазия
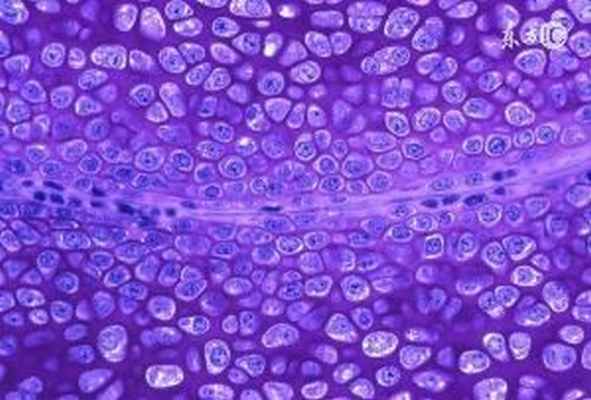
Под гиперплазией понимают изменение строения тканей, сопровождающееся увеличением в них количества составляющих их клеток. При этом в клеточных элементах растет количество внутренних структур. Такое разрастание тканей связано с тенденцией к ускоренному клеточному делению под действием физиологических (естественных) или патологических причин. Оно может привести к увеличению органа или его части в размере, что напоминает доброкачественную опухоль.
Гиперплазия может быть предраковым состоянием. При дальнейшем увеличении количества клеток в них появляются мутации, характерные для опухолевого роста, меняется форма. Поэтому необходимо своевременное распознавание этого процесса и лечение соответствующих заболеваний.
Классификация гиперплазии
Гиперплазии в первую очередь подвергаются клетки, которые и в норме достаточно быстро делятся. Чаще всего они выстилают слизистые оболочки (эндотелий), образуют железы (железистая гиперплазия) или входят в состав иммунной системы (лимфоидная гиперплазия).
В зависимости от распространенности патологического процесса различается очаговая гиперплазия, диффузная, а также подобные клетки могут образовывать ограниченные образования – узлы и полипы.
Примером физиологического процесса служит гиперплазия молочных желез во время беременности и грудного вскармливания. При этом разрастаются клетки, секретирующие молоко. Этот процесс обратимый, впоследствии железистая ткань постепенно сменяется жировой.
При заболевании в начальной стадии под действием патологических стимулов возникает доброкачественная гиперплазия. Она проявляется лишь увеличением количества клеток в ткани без изменения их свойств. В дальнейшем в таких клетках происходят структурные изменения, и процесс приобретает черты предракового. Так возникает, например, атипическая гиперплазия эндометрия.
Причины и признаки гиперплазии
Основные причины гиперплазии:
- избыточное механическое, физическое, химическое воздействие на эпителий или эндотелий, что приводит к ускоренному обновлению клеток этих тканей;
- хроническое воспаление;
- усиление гормонального влияния на рецепторы клеточной оболочки, например, повышение уровня эстрогенов;
- определенные режимы физических тренировок, приводящие не к увеличению размера мышечных волокон (их гипертрофии), а к возрастанию их количества, что увеличивает мощность сокращения мышц.
Гиперплазия считается естественной реакцией организма на воздействие какого-либо стимула, например, гормона. При устранении провоцирующего фактора постепенно исчезают и симптомы гиперплазии. Этим она отличается от неопластических процессов, лежащих в основе рака и доброкачественных опухолей, которые не реагируют на прекращение действия вредного фактора. Однако патологическая гиперплазия может постепенно трансформироваться в неоплазию.
Симптомы и диагностика гиперплазии
Диагноз этого состояния основан на морфологической характеристике тканей, то есть на обнаружении увеличенного количества клеток при исследовании под микроскопом. Для этого используются разные виды биопсии – мазок, соскоб с поверхности эндотелия, пункция, щипковая, браш-биопсия и так далее. При обнаружении патологических изменений ставится предварительный диагноз заболевания и проводится его дальнейшая диагностика – анализы крови на гормоны, УЗИ органов и другие необходимые исследования.
Наиболее часто встречаются такие клинические формы:
- гиперплазия предстательной железы – увеличение органа, вызывающее у мужчин затруднение мочеиспускания и сексуальные расстройства;
- гиперплазия эндометрия – разрастание его клеток в ответ на избыточное воздействие эстрогенов, например, при поликистозе яичников; в дальнейшем может формироваться атипичная гиперплазия, являющаяся предраковым состоянием;
- гиперплазия желудка, а именно его желез, эндотелия, лимфоидной ткани, нередко сопутствующая гастриту и язвенной болезни;
- гиперплазия щитовидной железы, возникающая вследствие компенсаторного увеличения количества клеток органа при недостаточном поступлении йода; это помогает поддерживать нормальный уровень тиреоидных гормонов, но при значительном увеличении железы приводит к симптомам зоба;
- гиперплазия лимфоузлов – еще один пример приспособительного характера этого процесса; она возникает при разнообразных воспалительных, аутоиммунных или опухолевых заболеваниях и сопровождается увеличением количества иммунных клеток в лимфатическом узле;
- гиперплазия шейки матки возникает вследствие увеличения количества в ней желез, что происходит под действием инфекции, гормональных нарушений; на ее фоне могут развиться предраковые процессы.
Лечение гиперплазии
Эти морфологические изменения тканей могут привести:
- к увеличению органа и сдавлению окружающих структур;
- к развитию предракового процесса.
Лечение гиперплазии зависит от того, в каком органе она сформировалась и насколько она выражена. Например, при поражении эндометрия необходима консультация гинеколога, а сама терапия включает назначение лекарственных препаратов, выскабливание при кровотечении или другие хирургические методы.
При гиперплазии щитовидной железы может быть достаточно восстановить поступление йода в организм. Если образовавшийся узел слишком крупный и сдавливает трахею, мешает дыханию и глотанию, его удаляют хирургическим путем.
Гиперплазия простаты лечится с помощью лекарственных средств, а при их неэффективности назначается операция – резекция железы.
Определить, как лечить гиперплазию в каждом индивидуальном случае, может только врач. Народные методы в этом случае будут малоэффективны, а отсутствие своевременной помощи может стать причиной злокачественного перерождения гиперплазированных тканей.
Преимущества клиники для всей семьи «Мама Папа Я»
Сеть семейных клиник «Мама Папа Я» приглашает на обследование и лечение при гиперпластических процессах любой локализации:
- расположены в Москве и других городах;
- предлагаем консультации специалистов разного профиля – гинеколога, уролога, эндокринолога и других;
- проводим контроль эффективности лечения с помощью современных лабораторных и инструментальных исследований;
- предлагаем доступные цены на услуги клиники.
Для записи на прием приглашаем позвонить по телефону, указанному на сайте, или заполнить соответствующую заявку.
Нодулярная лимфоидная гиперплазия (НЛГ)
Нодулярная лимфоидная гиперплазия (НЛГ) ― довольно редкое доброкачественное заболевание, характеризующееся множественными узелками в слизистой оболочке различных отделов желудочно-кишечной трубки: тонкой и толстой кишки, а также желудка.
Распространенность этого заболевания до конца неизвестна, оно достаточно часто встречается у детей до 10 лет, однако иногда может наблюдаться и у взрослых лиц.
Классификация НЛГ
Выделяют две формы заболевания:
1) Фокальная НЛГ ― представлена отдельными очагами, локализованными чаще всего в терминальном отделе подвздошной кишки, прямой кишке и других участках желудочно-кишечного тракта
2) Диффузная НЛГ ― для этой формы характерно вовлечение больших участков желудочно-кишечной трубки (например, вся тонкая кишка).
Этиопатогенез НЛГ
Патогенетические механизмы развития НЛГ до сих пор остаются неясными. Однако существуют несколько теорий, которые отличаются друг от друга в зависимости от того, имеется ли у пациента ассоциированное иммунодефицитное состояние или нет.
Так, если у пациента подтвержден иммунодефицит, то образование узелков в слизистой оболочке может быть результатом скопления предшественников плазматических клеток (неспособных к полноценному созреванию В-лимфоцитов).
НЛГ при отсутствии нарушений иммунодефицита может быть связана с иммунной стимуляцией лимфоидной ткани кишечника. Эта гипотеза предполагает наличие постоянных раздражителей (триггеров) в просвете желудочно-кишечной трубки, чаще всего инфекционного происхождения. Повторяющаяся стимуляция иммунных клеток может привести к возможной гиперплазии лимфоидных фолликулов. Такой механизм может объяснить нередкую ассоциацию лямблиоза и Helicobacter pylori с НЛГ (см.ниже).
Клинические проявления НЛГ
Зачастую НЛГ не имеет никаких симптомов и является случайной находкой во время эндоскопического исследования желудка, толстой и тонкой кишки. Однако некоторые исследователи связывают НЛГ с желудочно-кишечными симптомами, такими как хроническая диарея, боль в животе, желудочно-кишечное кровотечение (оккультное или явное, из прямой кишки) и кишечная непроходимость (очень редко). У части пациентов может отмечаться потеря белка и снижение массы тела.

Ассоциированные с НЛГ заболевания и состояния
Достаточно часто по сравнению с другими лицами НЛГ выявляется у пациентов с иммунодефицитами. Так, 20% больных, страдающих общим вариабельным иммунодефицитом (ОВИД), имеют НЛГ. ОВИД ― заболевание, характеризующееся снижением уровней иммуноглобулинов различных субклассов (G, A, M), нарушенным иммунным ответом из-за снижения выработки антител. Пациенты часто страдают рецидивирующими бактериальными инфекциями дыхательных путей, аутоиммунными заболеваниями и имеют повышенный риск развития онкологических патологий. НЛГ при ОВИД обычно генерализованная, с вовлечением всей тонкой кишки.
НЛГ нередко ассоциирована с селективным дефицитом IgA, который выявляется у 1 из 300-700 лиц европеоидной расы. У таких людей отмечается снижение уровня IgA в крови ниже 0,7 г/л при нормальных или даже повышенных уровнях других иммуноглобулинов. Большинство лиц с селективным дефицитом IgA бессимптомны, однако у части из них встречаются рецидивирующие инфекции верхних дыхательных путей, аутоиммунные заболевания, аллергии и желудочно-кишечные патологии (целиакия, НЛГ).
НЛГ может быть ассоциирована с лямблиозом как у лиц с нормальным иммунным ответом, так и с иммунодефицитом. Триада НЛГ + лямблиоз + снижение уровня гамма-глобулинов известна как синдром Германа (англ. Herman’s syndrome).
Инфекция Helicobacter pylori может быть причиной развития НЛГ с вовлечением желудка и 12-перстной кишки.
НЛГ также нередко встречается у лиц с ВИЧ-инфекцией, может быть ассоциирована с семейным аденоматозом толстой кишки и синдромом Гарднера.
Существуют данные о возможной ассоциации синдрома раздраженного кишечника (СРК) с НЛГ. При этом рядом авторов НЛГ рассматривается как проявление малоактивного воспаления в слизистой оболочке толстой кишке у пациентов с СРК.
Осложнения НЛГ
НЛГ ― заболевание доброкачественное, и крайне редко приводит к развитию осложнений. Однако описаны случаи кишечной непроходимости у лиц с распространенным процессом в тонкой кишке, а также кишечных кровотечений..
Известно, что у лиц с НЛГ повышается риск лимфопролиферативных заболеваний (лимфомы), однако точный риск не установлен.
Диагностика НЛГ
Существует два основных метода диагностики НЛГ:
1) Эндоскопический ― выявление узелков различных размеров (2-10 мм, в среднем 5 мм) на слизистой оболочке желудка, тонкой кишки, толстой/прямой кишки. Такие узелки (чаще всего в виде выступающих папул) могут быть обнаружены при гастроскопии (ЭГДС), колоноскопии, энтероскопии или капсульной эндоскопии.
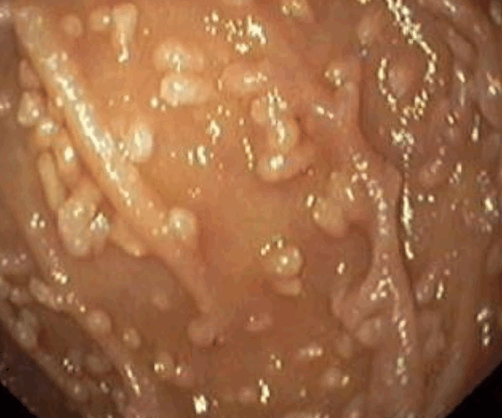
На фото ― НЛГ в 12-перстной кишке.
2) Гистологический метод ― выявление в слизистой оболочке и в поверхностной части подслизистого слоя увеличенных (гиперплазированных) лимфоидных фолликулов, которые обычно формируют группы, и могут практически сливаться между собой.
Дифференциальный диагноз
Дифференциальный диагноз ЛНГ проводится с лимфопролиферативными заболеваниями (лимфома тонкой кишки, желудка). При локализации НЛГ в толстой кишке ее элементы (узелки) могут напоминать аденоматозные полипы.
Важно помнить, что у некоторых пациентов при проведении илеоколоноскопии в подвздошной кишке могут также выявляться лимфоидные фолликулы. В этой зоне концентрация лимфоидных фолликулов максимальная по сравнению с другими отделами кишечной трубки. При этом в отличие от НЛГ узелки (те самые лимфоидные фолликулы) небольших размеров (1-3 мм, реже больше), они располагаются отдельно друг от друга, не сливаясь, между ними видны участки нормальной слизистой. Эти изменения не следует рассматривать как патологию, они ― вариант нормы.
Лечение НЛГ
Сама по себе ЛНГ не требует лечения. В случае, если имеются ассоциированные заболевания (лямблиоз, инфекция Helicobacter pylori), следует провести терапию, направленную на удалению возбудителя.
Прогноз НЛГ
Прогноз НЛГ в целом благоприятный, в большинстве случаев требуется лишь динамическое наблюдение за пациентом.
Опухоли селезенки у собак и кошек
Селезенка - это орган брюшной полости, находящийся рядом с желудком. Селезенка состоит из двух типов ткани: красная пульпа и белая пульпа. Основная функция селезенки (красной пульпы) состоит в фильтрации крови, восполнении отработанных кровяных клеток и утилизации белков и железа. Кроме того, это запасная “фабрика” по производству клеток крови. У некоторых спортивных собак, таких, как грейхаунды, этот орган обеспечивает резерв красных клеток (эритроцитов), переносящих кислород, которые необходимы при внезапном начале физической нагрузки.
В белой пульпе селезенки содержатся большие запасы лимфоцитов и макрофагов, клеток иммунной системы. Эти клетки вовлечены в процесс распознавания чужеродных, потенциально вредных материалов, таких, как патогенные микроорганизмы. Они также помогают обезвредить их и создают защиту (иммунитет) против последующих заражений.
ВИДЫ ОПУХОЛЕЙ, ОБРАЗУЮЩИХСЯ В СЕЛЕЗЕНКЕ
Обычно равномерное увеличение всего органа (спленомегалия) раком не является. В некоторых случаях увеличение селезенки может возникнуть из-за аккумуляции крови в результате плохой циркуляции или кровотечения в селезенке (гематома). Иногда увеличение возникает из-за чрезмерного синтеза компонентов крови (гемопоэза) или чрезмерного распада клеток крови. Также возможен разрост ткани (гиперплазия), состоящей из лимфоидных клеток или макрофагов и фиброзной ткани (фиброгистиоцитарное утолщение). Реже встречается реактивное увеличение селезенки вследствие инфекции и воспаления.
Также у собак и кошек встречается рак кровеносных сосудов селезенки. Некоторые (гемангиома) из них доброкачественные, а некоторые (гемангиосаркома) злокачественные.
Рак лимфоидной ткани (лимфома, лимфосаркома), тучных клеток (мастоцитома) или других клеток крови (лейкемия) может распространяться и на селезенку.
Причины новообразований селезенки
Причины, по которым отдельные животные могут болеть этим заболеванием или другими формами рака, неизвестны. Часто рак становится результатом несмертельных генетических отклонений при влиянии внешних способствующих факторов, таких, как радиация, химические вещества, гормоны и инфекции. Мутировавшие клетки нарушают нормальную регуляцию отмирания и смены клеток. Это происходит при активации генов, усиливающих рост клеток (раковые гены), бездействии генов-супрессоров и изменении генов, регулируюищих нормальную, запрограммированную гибель клеток (апоптоз).
Незлокачественное увеличнение (гиперплазия) может быть следствием повышенной работы селезенки или пассивного кровенаполнения. Некоторые гиперплазии могут озлокачествляться, т.к. чем интенсивнее делятся клетки, тем вероятнее мутации. В некоторых случаях рак не развивается и увеличение остается доброкачественным. Также важны генетические и внешние факторы.
Рак крови и лимфатической системы у кошек вызывает вирус лейкемии кошек (FeLV). В разные периоды времени рак вызывают различные штаммы вируса. Риск развития рака возрастает, если кошка заражена также вирусом иммунодефицита кошек (FIV). У собак некоторые типы рака лимфатической системы также связаны с вирусными инфекциями.
ЧАСТОТА ВОЗНИКНОВЕНИЯ ОПУХОЛЕЙ
Опухоли чаще возникают в селезенке у собак и реже у кошек. У большинства старых собак есть уплотнения на селезенке - это следствие аккумуляции крови или кровоизлияния в селезенке, а также гиперплазий, известных под названием "фиброгистиоцитарные опухоли". Эти явления редко становятся злокачественными. У собак часто диагностируется гемангиома и гемангиосаркома. Особенно предрасположены гемангиосаркоме немецкие овчарки.
Часто бывает рак лимфоидной ткани, и селезенка поражается вслед за другими органами тела. Из 100000 собак лимфосаркома встречается у 13-24. В 80% случаев это собаки в возрасте от 5 до 11 лет, хотя могут заболевать и 4-месячные щенки. Наиболее предрасположены собаки породы боксер. У кошек рак лимфоидной ткани встречается особенно часто, в одном из трех случаев всех заболеваний раком. По данным исследований на 100000 кошек он встречается у 50-200 особей. Более подвержены опухолям кошки в возрасте 6-12 лет.
Злокачественный гистиоцитоз поражает селезенку и другие органы в основном у бенрских зенненхундов. Реже встречаются другие разновидности рака селезенки.
СИМПТОМЫ ОПУХОЛЕЙ СЕЛЕЗЕНКИ У ЖИВОТНЫХ
У собак обычно бывает увеличение размера живота вследствие увеличения селезенки. Если увеличенная селезенка давит на желудок, может возникнуть рвота и потеря аппетита. К другим симптомам относятся вялость, повышение температуры, потеря веса, петехиальные кровоизлияния (маленькие кровяные точки на деснах или коже), анемия, диарея и повышенное мочеиспускание. Стремительный рост опухоли может привести к спонтанным разрывам селезенки, сопровождающимися острым коллапсом, кровотечению в брюшную полость и затруднением дыхания, что является угрозой жизни животного.
При раке селезенки у собак симметрично увеличиваются лимфоузлы. У некоторых собак в крови появляются аномальные лимфоциты (лейкемия). У большинства кошек с опухолью селезенки проявляются такие симптомы, как вздутый живот, потеря веса, рвота, диарея или запор. Также могут развиваться почечная недостаточность или анемия.
Более 10% этих опухолей лимфоидной ткани обусловливают другие клинические признаки. Эти "паранеопластические синдромы" могут быть следствием аномального синтеза гормонов при раке и сопровождаться повышением в крови уровня кальция и гамма-глобулина (белок, связанный с иммунной системой). Повышение обоих этих показателей неблагоприятно влияет на функцию почек и обусловливает такие симптомы, как повышенные жажда и мочеиспускание.
ДИАГНОСТИКА РАКА СЕЛЕЗЕНКИ
Ваш ветеринарный врач может предположить рак селезенки, основываясь на клинических признаках у животного, и частично на результатах физического осмотра. Часто помогают обнаружить опухоли рентген и УЗИ, но эти неинвазивные процедуры не всегда позволяют отличить гиперплазию от настоящего рака. В пробах крови может обнаружиться анемия, но она неспецифична, и только при некоторых опухолях в крови будут обнаруживаться раковые клетки.
Чтобы точно идентифицировать опухоль, важно получить образец самой опухоли. Для того, чтобы получить образцы тканей для микроскопического исследования, часто применяются диагностические операции. Цитология, микроскопические исследование образцов клеток для опухолей селезенки, как правило, неинформативна. Необходима гистопатология - микроскопическое исследование специально приготовленных и окрашенных срезов тканей. Гистопатология предоставляетт общие и дополнительные сведения, которые помогут определить дальнейшее поведение рака (прогноз).
Диагностика новообразований лимфоидной ткани может быть затруднительной, т.к. некоторые формы гиперплазии могут перерождаться в неоплазию (рак).
ЛЕЧЕНИЕ ОПУХОЛЕЙ СЕЛЕЗЕНКИ
Лечение выбора для этих опухолей - хирургическое удаление всей селезенки. Доброкачественные опухоли поражают только селезенку, однако злокачественные распространяются еще до постановки диагноза и операции. В случае злокачественной опухоли удаление селезенки не излечивает заболевание, хотя и замедляет его прогрессирование.
В некоторых случаях, чтобы вызвать ремиссию и продлить жизнь при раке лимфатической системы, крови и тучных клеток, используется химиотерапия, хотя она редко излечивает болезнь. При мелких и медленно развивающихся опухолях скорее нужна продолжительная ремиссия. Используемые при этом препараты ядовиты для органов, где происходит быстрое деление клеток, таких, как кишечник, костный мозг и кожа.
Некоторые препараты также влияют и на другие органы, например, на печень. Не существует оптимальной схемы химиотерапии при лечении опухолей селезенки. Стероидные препараты (преднизолон) дают только кратковременное улучшение, всего на несколько месяцев. Однако из-за их использования может развиться устойчивость опухоли к другим химиотерапевтическим средствам и укоротиться продолжительность ремиссии от последующего применения многокомпонентной химиотерапии.
Без лечения рак редко исчезает, но в процессе развития он может остановиться на каких-то стадиях. Иммунная система организма может убивать раковые клетки, но редко это бывает эффективно на 100%.
Вследствие того, что этот рак имеет доступ к лимфатической и кровеносной системам, он может широко распространиться по организму еще до постановки диагноза.
Несмотря на относительно частую недостаточность кровоснабжения и перерождение опухоли, самоликвидироваться она не может. Непредсказуемое отмирание тканей вызывает интоксикацию и механические проблемы, поэтому селезенку необходимо удалить.
После операции необходимо следить, чтобы место разреза было чистым и сухим и чтобы животное не могло повредить его. При расхождении шва, заметном его отеке или кровотечении обязательно обращайтесь к своему лечащему ветврачу.
По диагнозу, написанному в гистопатологическом заключении, ваш ветеринарный врач определит, как опухоль может вести себя дальше. Часто ветерианарные патологи дополняют заключение прогнозом, который описывает вероятность рецидива или метастазирования (дистантный рост опухоли в организме).
Возможность полного избавления от опухоли и прогноз
"Полное избавление" - это относительное понятие, когда речь идет о раке. Хотя вероятность "вылечивания" зависит от диагноза. Сидеротические узелки свойственны старым животным и клинически никак не проявляются. Они являются следствием предшествовавшего кровотечения в селезенке. Миелолипома также доброкачественна, ее обнаруживают, как правило, случайно.
Фиброгистиоцитарные опухоли являются результатом пролиферации (разрастания) лимфоидной ткани (белая пульпа), фиброзных клеток и гистиоцитов. По результатам исследования, большинство собак с 1 и 2 (доброкачестенными) степенями опухоли прожило около 12 месяцев после удаления селезенки, однако при 3 степени опухоли (злокачественной) выжила лишь половина собак. Кроме того, опухоли 3 степени могут сливаться в злокачественный гистиоцитоз, который захватывает многие органы, и продолжительность жизни при нем зачастую всего несколько недель. Гемангиома - распространенная доброкачественная опухоль, в этому случае должно помочь удаление селезенки. Однако, некоторые гемангиомы тяжело отличить от злокачественной гемангиосаркомы, а они могут проникать в другие органы и озлокачествляться.
Гемангиосаркомы практически всегда очень злокачественны и еще до постановки диагноза и операции образуют метастазы. 1 степень гемангиосаркомы ограничена селезенкой, а 3 степень распространяется по всему организму. Это могут быть любые ткани, но в первую очередь легкие, печень, сердце, кожа и кости. После удаления селезенки средняя продолжительность жизни животного составляет 3-9 месяцев. При рецидиве наблюдаются следующие симптомы: внезапная смерть, острый коллапс и шок, затруднение дыхания, анемия, узелки и уплотнения на коже.
Плазмоцитома может не проявлять никакой активности длительные периоды времени, но часто озлокачествляется в течение года после биопсии. Некоторые разрастания плазматических клеток являются частью множественной злокачественной миеломы. Опухоли тучных клеток селезенки являются частью распространенного отложения тучных клеток, связанного с лейкемией. Чаще эти редкие опухоли встречаются у кошек, клиническое проявление заболевания зачастую продолжается и после удаления селезенки, о чем говорит развитие язвы желудка и кишечника. Химиотерапия может иметь обезболивающий эффект.
Злокачественная пролиферация других клеток белой крови встречается редко. В какой-то степени помогает удаление селезенки в комплексе с химиотерапией. Возможно возникновение анемии и проблем со свертыванием крови. Продолжительность жизни при острой миелобластической лейкемии составляет 2-3 недели со времени постановки диагноза. Часто животное погибает вследствие кровопотери и инфекций.
Без лечения собаки с лимфоидными опухолями живут в среднем 10 недель, а некоторые до 6-12 месяцев. Продолжительность жизни при кишечной форме в среднем составляет 8 недель. Взрослые и старые собаки имеют большую продолжительность жизни, чем молодые. При химиотерапии у собак редко бывают ремиссии более года, но это зависит от типа стадии рака при диагностике.
(с) Ветеринарный центр лечения и реабилитации животных "Зоостатус".
Варшавское шоссе, 125 стр.1. тел. 8 (499) 372-27-37
Читайте также:
