Влияние антиметаболитов на плод беременной
Добавил пользователь Skiper Обновлено: 28.01.2026
1. Белоусов Ю.Б., Моисеев В.С., Лепахин В.К. "Клиническая фармакология и фармакотерапия" Издательство: "Универсум Паблишинг" Год издания: 1997
2. Кулаков В.И. Серов В.Н. «Рациональная фармакотерапия в акушерстве и гинекологии» Издательство: Литтерра Год издания: 2006
3. Ушкалова Е.А. Журнал «Фарматека для практикующих врачей» Год издания: 2003 г. Выпуск №4, «Фармакотерапия нервно-психических заболеваний у беременных»
4. Джеральд Розенбаум, Джордж Арана «Фармакотерапия психических расстройств» Издательство: Бином Год издания: 2006 г.
5. Шацберг А.Ф., Коул Д.О., ДеБаттиста Ч. «Руководство по клинической психофармакологии» Год издания: 2013
Нейролептические препараты — оказывают влияние на высшие психические функции мозга. Это одна из важнейших групп современных психотропных препаратов.
К нейротропным средствам относятся антидепрессанты, местнораздражающие средства, местные анестетики, наркозные средства, нейролептики, общетонизирующие средства, психостимуляторы, седативные средства, снотворные средства и средства, влияющие на нервно-мышечную передачу.
В 1967 году разработали первую классификацию психотропных препаратов и назвали их «нейролептиками» (нейролептические средства). Они применяются при лечении психических расстройств, таких как шизофрения, психозы, невротические стрессы. В последние годы в некоторых странах заменяют термин «нейролептики» термином «антипсихотические препараты».
Нейролептические препараты оказывают многофункциональное воздействие на организм. К фармакологическим особенностям этих препаратов относят успокаивающее действие, которое сопровождается торможением реакции на внешнее раздражение, подавлением чувства страха, снижением агрессивности и психомоторного возбуждения. Эти препараты способны к подавлению галлюцинаций, бреда и других невротических синдромов и оказанию лечебного эффекта на больных психическими расстройствами.
Антипсихотические средства способны проникать через плаценту и попадать в плод и в амниотическую жидкость. При исследовании этих препаратов видимых признаков врожденных аномалий не было обнаружено. Однако, учитывая сравнительный недостаток сведений, применять данные препараты при беременности лучше не стоит. При этом существует множество ситуаций, в которых без лечения матери не обойтись, так как в противном случае создается высокий риск для плода. Существуют данные, которые указывают на то, что беременная женщина и плод хорошо переносили лечение традиционными нейролептическими препаратами.
Существует много сведений о проблемах, которые возникают при назначении нейролептических препаратов на поздних сроках беременности. В некоторых статьях указывалось на то, что у матерей, которые лечились антипсихотическими препаратами, рождались дети с признаками злокачественной опухоли. Период полувыведения нейролептиков у плода длится как минимум 7-10 дней, поэтому беременным женщинам рекомендуют отменять применение нейролептических средств за две недели до родов. Это позволяет избежать появления у новорожденного злокачественной опухоли.
Женщины детородного возраста более подвержены нервным психическим заболеваниям. Благодаря исследованиям последних лет получены новые данные о влиянии психотропных препаратов на плод, что позволяет оценить пользу и риск применения антипсихотиков и разработать рекомендации по рациональной лечебной терапии у беременных. Благодаря современным методам диагностики возможно выявление серьезных врожденных аномалий на ранних сроках беременности и своевременное решение вопроса о ее прерывании.
К негативным эффектам психотропных препаратов на плод и новорожденного относят: структурные нарушения (врожденные аномалии), интоксикацию и синдром отмены, внутриутробную смерть, замедление внутриутробного роста, нейроповеденческую тератогенность.
Врожденные аномалии делят на большие и малые. Большие аномалии - это структурные дефекты, которые формируются во время органогенеза. При отсутствии лечения они приводят к тяжелым нарушениям в работе органов, например, к врожденным заболеваниям сердца, расщелинам позвоночника, атрезии кишечника и урогенитальным дефектам. К малым аномалиям относятся незначительные структурные отклонения в строении организма, которые не приводят к отрицательным медицинским или косметическим последствиям. Такими структурными отклонениями являются нарушения морфологии лица (V-образные брови, низко расположенные уши, широкий рот) и гипоплазию дистальных фаланг и ногтей. Нейроповеденческая тератогенность – это нарушения в нервной системе, проявляющиеся в послеродовом периоде и приводящие к нарушению поведения и обучения.
Обычно побочные эффекты психотропных препаратов проявляются в изменении их фармакологического действия во время беременности, что требует изменения дозы препарата. Часть из них может накапливаться в организме плода, оказывая отрицательное воздействие в течение долгого времени в постнатальном периоде. Особенностью психотропных средств является то, что они могут вызвать синдром отмены у плода.
А сейчас рассмотрим действие антидепрессантов при беременности. Очень часто беременные женщины подвергаются нервно-психическим расстройствам, таким как депрессия. Их влияние на ребенка в утробе матери изучено недостаточно хорошо. Но выявлено, что после рождения у ребенка наблюдается нарушение когнитивных функций, также он становится эмоционально неустойчивым. Такие последствия выражаются не только в раннем детстве, но и в подростковом возрасте, что приводит к психическим нарушениям и проблемам с обучением. Мальчики более подвержены таким нарушениям, чем девочки.
При прекращении приема антидепрессантов во время беременности очень часто возникают рецидивы заболевания. Во многих случаях они имеют острое начало и продолжительный характер. В этот период беременная женщина подвержена суицидальным мыслям, угрожающим ее жизни, а также жизни ребенка. Поэтому при отмене таких препаратов стоит обдумать возможный риск рецидива заболевания и риск отрицательного воздействия на плод.
Современные антидепрессанты зарекомендовали себя довольно безопасными средствами при беременности. В настоящее время беременным женщинам чаще назначают селективные ингибиторы обратного захвата серотонина (СИОЗС). Среди них лучше всего изучен флуоксетин.
Ученые проводили клинические исследования флуоксетина. В одном из них выявлено увеличение возникновения малых аномалий у новорожденных, матери которых принимали этот препарат в I или III триместре беременности. Также отмечалось, что у матерей, принимающих флуоксетин в III триместре беременности, участились случаи преждевременных родов и затруднение дыхания, пугливость, цианозы, понижение веса у новорожденных. Причиной снижения веса новорожденных является гипоксемия плода.
В истории медицины известен только один случай синдрома отмены у плода, мать которого принимала флуоксетин в конце беременности.
В наблюдениях за детьми, которые подверглись действию флуоксетина в первом триместре беременности, не было выявлено задержки развития по сравнению с детьми, матери которых принимали другие антидепрессанты во время беременности.
Таким образом, среди антидепрессантов наиболее безопасным для применения во время беременности является флуоксетин, так как не вызывает седативного, гипотензивного и кардиотоксического эффектов.
В заключении хотелось бы сказать, что благодаря данным известным на сегодняшний день, можно составить рекомендации по назначению нейролептических средств в период беременности:
1. Исходя из сведений, полученных при обследовании пациентки должен решаться вопрос о продолжении приема лекарств. Последствия отмены нейролептических препаратов можно предсказать, зная диагноз, тяжесть предыдущих заболеваний.
2. В случаях, когда невозможно обойтись без лечения нейролептиками, следует выбрать препараты, наиболее подходящие состоянию пациентки.
3. Лекарственный препарат стоит назначать в минимальной дозе, позволяющей контролировать заболевание. Дозу препарата можно изменять по ходу беременности, основываясь на клинической картине.
4. Прежде, чем начать лечение, беременной женщине необходимо проконсультироваться с неврологом или психиатром.
5. Пациентка должна быть проинформирована о пользе, риске и непредсказуемости лечения нейролептическими препаратами и дать согласие в письменной форме.
Влияние антиметаболитов на плод беременной
Сублетальное влияние химиотерапии на плод и мать
Следует учитывать, что во время беременности у женщины повышается объем циркулирующей крови и почечный клиренс. Эти физиологические изменения вместе с повышенной активностью оксидазной ферментной системы смешанной функции печени могут привести к снижению активных концентраций препарата.
Например, при назначении дозы по массе тела беременные и небеременные получают сходные дозы, по повышение выведения препаратов у беременных приводит к уменьшению площади под кривой зависимости «концентрация-время». Изменения в функционировании ЖКТ могут влиять на абсорбцию некоторых препаратов. При беременности снижается уровень альбумина в плазме и увеличивается концентрация несвязанного (свободного) активного препарата, поэтому эффективность препарата изменяется в зависимости от дозы.
Пока высокие дозы препарата уравновешиваются снижением его в сыворотке, повышения токсичности не происходит. Zemlickis и соавт. отмечали бессимптомное повышение концентраций свободного цисплатина у беременных. Известно, что эстрогены увеличивают уровень других белков плазмы и тем самым снижают дозу активного препарата. Cardonick и Iacobucci сообщили, что такие побочные эффекты химиотерапии (XT), как тошнота, рвота, утомляемость, алопеция и нейтропения, чаще встречаются при лечении после родов, чем до них. Хотя нет никаких фармакокинетических данных, считается, что распределение, пик концентрации и период полураспада препарата во время беременности изменяются.
Возрастает интерес к вопросам о сублетальном влиянии химиотерапии (XT) на плод. Morishita и соавт. провели анализ пуповинной крови плода, взятой через 2 и 5 нед. после полихимиотерапии (ПХТ) женщин по поводу лейкоза. Гемо-поэз плода не был нарушен. В 3 случаях сообщали об алопеции у новорожденных, индуцированной химиотерапии (XT) на основе блеомицина, этопозида, цисплатина, доксорубицина, циклофосфамида и 5-фторурацила.
Gokal и соавт. обнаружили отсутствие цитотоксических нарушений в микроструктуре волос новорожденных, матери которых лечились по поводу острого монобластного лейкоза.
Внимание должно быть также направлено и на специфические риски для матери, связанные с применением химиопрепаратов во время беременности. Для лечения железодефицитной анемии и индуцированной химиопрепаратами супрессии костного мозга у беременных можно безопасно применять рекомбинантный эритропоэтин.
Для профилактики инфицирования матери и плода в условиях иммуносупрессии и нейтропении, вызванных беременностью и химиотерапией (XT), безопасно использовать гранулоцитарный колониестимулирующий фактор. Поскольку легочные нарушения, связанные с использованием блеомицина, осложняются оксигенотерапией, во время родов советуют избегать ингаляции кислорода у женщин, получавших блеомицин во время беременности.
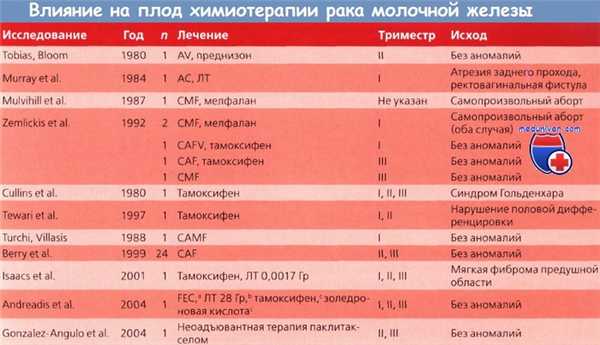
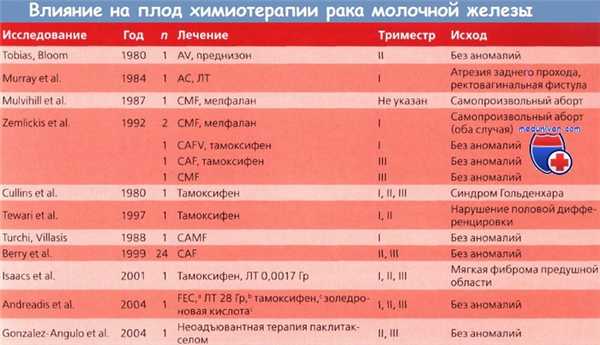
А - доксорубицин (Адриамицин); С - циклофосфамид;
Е - эпирубицин; F - 5-фторурацил;
М - метотрексат; V - винкристин.
a I триместр.
b II триместр.
с II и III триместры
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Антибиотики в первом триместре беременности
Если в первом триместре беременности вам прописали лечение антибиотиками, паниковать не стоит. Среди современных антибактериальных средств есть безопасные, разрешенные к использованию даже на ранних сроках гестации. Что это за препараты? А какие антибиотики запрещены во время вынашивания и почему? Расскажем подробнее.
Антибиотики подавляют размножение бактерий — причину инфекционных заболеваний. Обычно врачи стараются избегать их назначения во время беременности, особенно в 1 триместре, но к сожалению, бывает и так, что без них не обойтись. В каких случаях их прием оправдан? Могут ли они негативно влиять на ребенка? Каковы последствия антибактериального лечения? Постараемся ответить на все эти вопросы, развеять страхи и предубеждения.
В каких случаях не обойтись без антибактериальной терапии
Во время беременности иммунная защита организма ослабевает. Это естественный механизм, который помогает сохранить плод, ведь он является чужеродным элементом для иммунной системы. Поэтому женщина в период вынашивания не застрахована от болезней и даже более того — находится в группе риска по ОРВИ и другим инфекционным заболеваниям. Без приема антибиотиков не обойтись при таких патологиях, как:
- пневмония, туберкулез;
- гнойная ангина, острый бронхит;
- воспалительная инфекция в почках, мочеполовой системе, кишечнике;
- хламидиоз;
- заражение крови;
- бруцеллез;
- ожоги и обширные раны с гноем.
В отсутствие должного лечения здоровье и жизнь женщины находятся под угрозой. Поэтому применение антибактериальной терапии оправдано. Она необходима также в реабилитационный период после операционных вмешательств при беременности, а также кесарева сечения. Препараты подбирают, учитывая уровень опасности для женщины и ребенка, срок беременности, фактор лактации и др.
Почему опасны антибиотики при беременности в 1 триместре
С 1 по 12 неделю закладываются и формируются все органы ребенка: сердце, мозг, легкие, печень, щитовидная и поджелудочная железа, зачатки рук и ног, половых органов, пищеварительная, дыхательная и кровеносная системы.
Именно поэтому, если есть возможность, врач всегда попробует отложить антибактериальное лечение на 2 или 3 триместры, заменяя его симптоматической терапией или лекарствами местного действия. Прием антибиотиков в 1 триместре оправдан, если польза от них превышает возможные риски. Ведь плацента еще не сформирована, а значит эмбрион не защищен от негативного влияния препаратов.
Бесконтрольное употребление антибиотиков оказывает токсическое действие и может вызывать:
- задержку внутриутробного развития;
- врожденные инфекции и аномалии в строении органов;
- нарушения слуха и зрения;
- выкидыш;
- фетоплацентарную недостаточность.
Поэтому подбирать антибиотик может только врач после тщательной диагностики и анализа на чувствительность к тому или иному антибактериальному средству. Кроме того, среди всего многообразия препаратов можно выбрать те, что разрешены к использованию при беременности.
Какие антибиотики можно беременным в I триместре
Все лекарственные средства проходят специальные исследования на безопасность, по результатам которых их можно разделить на 5 групп:
- Группа А — абсолютно безопасны, что подтверждается контролируемыми исследованиями с участием беременных.
- В — не влияют на плод по результатам тестирования на животных, эксперименты с участием людей не проводились.
- С — изучение на животных выявило возможность неблагоприятного воздействия на плод, исследований на людях не проводилось, однако потенциальная польза препарата может оправдывать риск его применения.
- D — есть доказательства негативного воздействия на плод человека, полученные в результате исследований или на практике.
- Х — в ходе клинических испытаний были выявлены нарушения в развитии плода, риск применения во время гестации превышает потенциальную пользу.
Среди антибиотиков нет тех, что относились бы к группе А. Поэтому во время вынашивания специалист может назначить препараты группы В или С. К ним относят пенициллины, цефалоспорины и макролиды.
Список разрешенных в 1 триместре антибиотических препаратов
| Пенициллины | Цефалоспорины | Макролиды | |
|---|---|---|---|
| Препараты | Азлоциллин, Амоксициллин, Ампициллин, Оксациллин | Цефуроксим, Цефазолин, Цефотаксим, Цефаклор, Цефепим | Эритромицин, Азитромицин, Джозамицин |
| Категория безопасности | B | B | B |
| Против чего эффективны | Стафилококки, энтерококки, стрептококки, листерии, клостридии и обусловленные ими менингит, сальмонеллез, инфекции кожи, воспаления миндалин, бронхов. | Менингит, инфекции мочевыводящих и дыхательных путей, сепсис, поражения кожи. | Кожные патологии, пневмония, хламидиоз, гонорея, микоплазмоз, хеликобактерная инфекция на фоне язвы желудка, токсоплазмоз. |
| Как влияют на плод | Проникают через плаценту, но не повреждают органы и системы плода. | Способны проходить через плаценту в низких концентрациях, не опасных для будущего малыша. | Нет данных об увеличении числа врожденных аномалий. |
| Побочные эффекты у беременной | Анемия, аллергия, головная боль, нарушения стула. | Рвота, диарея или запор, холестаз, анемия, лейкопения. | Аллергическая реакция, расстройства желудка, дисфункция печени, тошнота и рвота. |
Пенициллины высоко эффективны против стафилококков и используются при подготовке к операциям с профилактической целью. 3 и 4 поколение цефалоспоринов хорошо справляются с гонококками, пневмо- и менингококками, успешно используются специалистами для лечения женщин при беременности и в реабилитационный период после кесарева сечения, поскольку не влияют на лактацию.
Джозамицин незаменим для лечения хламидиоза, гонореи и сифилиса у беременных. Эритромицин — единственный не проникающий в грудное молоко, поэтому абсолютно безопасен при грудном вскармливании.
Выбор средства зависит от результатов анализа на чувствительность к антибиотикам. Только в экстренных случаях возможен прием препаратов широкого спектра действия.
Что строго запрещено
Категорически нельзя включать в лечение заболеваний до 12 недели вынашивания следующие группы антибиотиков:
- Карбапенемы, поскольку есть подтверждённые данные об их тератогенном воздействии на животных.
- Кларитромицин, относящийся к Макролидам, запрещен при беременности, так как токсичен для эмбриона.
- Тетрациклины — накапливаются в костных тканях ребенка, оказывают вредное воздействие на печень, нарушают минерализацию зубов.
- Аминогликозиды — в высоких концентрациях проникают через плаценту и оказывают токсичное действие.
- Фторхинолоны — нарушают процесс развития хрящевой ткани.
Данные антибиотики в первом триместре беременности могут вызывать самопроизвольное прерывание, замирание плода и генетические мутации. Их прием в более поздние сроки не вызовет гибель ребенка, но спровоцирует серьезные нарушения здоровья новорожденного.
Многие препараты не разрешены к использованию у беременных, потому что не проводилось контролируемых исследований относительно их безопасности. Это Нитрофураны, Хинолоны, Гликопептиды.
Я принимала антибиотики, когда не знала, что беременна: что делать
Вероятнее всего, это произошло до 3-4 недели гестации. В эти сроки точно предугадать эффект от антибиотиков сложно. С одной стороны, плацента еще не сформирована, и эмбрион беззащитен перед воздействием негативных факторов. Но в то же время он еще развивается вне общего с матерью кровотока, поэтому антибиотик просто не может до него «добраться».
В любом случае это не повод для прерывания желанной беременности. Однако рекомендуем все же сообщить о лечении врачу, сделать дополнительное УЗИ и сдать тест на ХГЧ, чтобы выявить возможные нарушения в динамике развития эмбриона.
Планирование беременности после антибиотических препаратов
Если женщина или ее партнер проходили антибактериальную терапию, то зачатие следует отложить на 3 месяца. За этот время остатки лекарственных средств полностью выйдут из организма, иммунитет окрепнет, и беременность будет протекать без осложнений.
О чем еще не забыть
- Антибиотики не действуют на вирусы, поэтому при обычном неосложненном ОРВИ их прием не оправдан, даже при высокой температуре.
- Следите за дозировкой. Уменьшая ее ради снижения рисков, вы вредите себе: бактерии-возбудители «привыкают» к антибиотику и теряют к нему чувствительность.
- Посоветуйтесь с врачом о необходимости совместного приема с пробиотиками и веществами, нормализующими пищеварение, ведь расстройства стула при беременности на фоне антибактериальной терапии — это не редкость.
- Даже если вам пришлось проходить антибактериальную терапию во время беременности, не стоит отчаиваться. Стресс лишь усугубит общее состояние здоровья. Современные лекарственные средства имеют небольшой список побочных эффектов и минимально влияют на будущего ребенка.
Еще раз напомним, что самостоятельный подбор и прием антибиотиков в период вынашивания недопустим! Чтобы не навредить себе и своему будущему ребенку, по вопросам подбора любых лекарственных средств обязательно проконсультируйтесь с гинекологом, наблюдающим беременность.
акушер-гинеколог, гемостазиолог, профессор, доктор медицинских наук, эксперт международного уровня по проблемам тромбозов и нарушений свертывания крови
При возникновении дополнительных вопросов, неясностей и сложностей, а также для записи на консультацию обращайтесь к специалисту Медицинского женского центра – Бицадзе Виктории Омаровне – по номеру телефона
Влияние химиотерапии на плод беременной
В исследованиях на животных было показано, что практически все противоопухолевые препараты обладают тератогенным свойством, что дает основание предполагать наличие этого эффекта и у человека.
Часто решение об использовании этих препаратов носит нравственный, философский и эмоциональный характер. Необходимо сравнить риск самопроизвольного аборта, внутриутробной гибели плода, врожденных пороков и внутриутробной задержки развития плода с возможной опасностью для матери в случае отказа от препарата.
Долгосрочный эффект химиопрепаратов на плод не до конца изучен, а это имеет большое значение для любой терапии во время беременности. Так, например, известно, что ряд женщин, матери которых в I триместре беременности принимали диэтилстильбэстрол, в молодом возрасте страдали от аденоза влагалища.
Все химиопрепараты в основном воздействуют на растущие ткани, а для клеток плода характерна высокая скорость пролиферации. По этой причине ожидаемое влияние может быть больше, чем наблюдается в действительности.
Очевидно, что плод в I триместре беременности наиболее уязвим для отрицательного воздействия противоопухолевых препаратов. Химиопрепараты могут привести к:
1) гибели плода;
2) аномалиям развития плода.
О тератогенности и мутагенности большинства химиопрепаратов известно из экспериментов на лабораторных животных. В качестве модели предпочитают кроликов, мышей и крыс, т. к. их плацента сходна с плацентой человека. Эти эксперименты могут показать только потенциальную опасность для человека. Тератогенные свойства химиопрепаратов также связаны с типом, дозой и пороговой дозой препарата.
При экстраполяции данных с животных на человека важно отметить, что используемые терапевтические дозы часто ниже минимальных тератогенных доз, использованных на животных моделях. Таким образом, данные по тератогенности экстраполируются на человека, если доза, приводящая к повреждению, не оказывает токсического действия. Использование многих противоопухолевых препаратов во время беременности обусловливает врожденные пороки или даже гибель плода, что особенно характерно при полихимиотерапии (ПХТ).
Но в большинстве случаев при химиотерапии (XT), даже в I триместре беременности, рождаются здоровые дети. И все же мы не рекомендуюм проводить химиотерапию (XT) в I триместре беременности, за исключением случаев серьезной опасности для жизни матери.
Тератология и эмбриология
Тератология изучает причины, механизмы и проявления нарушений в развитии плода. Такие факторы окружающей среды, как инфекционные заболевания, препараты, химические вещества и радиация, бывают причинами хромосомных нарушений, специфических генетических изменений, изменений в сосудистой системе и механических нарушений. Во многих случаях точные причины нарушения развития плода неизвестны. Некоторые общие принципы характерны для многих классов веществ, обладающих тератогенным свойством.
У плода период органогенеза, как правило, заканчивается к 13-й неделе беременности. После 13-й недели плод и его органы увеличиваются в размере, за исключением головного мозга и половых гонад, продолжающих дифференцировку. Воздействие тератогенных веществ после 13-й недели влияет на все основные этапы развития плода, но не приводит к органоспецифическим морфологическим изменениям.
На рисунке ниже изображено внутриутробное развитие от имплантации, через развитие эмбриона и до фетального периода. Вследствие различий в абсорбции, связывающих способностях белка, скорости экскреции, способности проникать через плаценту, метаболизма тератогена у плода чувствительность к препаратам индивидуальна.
Различие чувствительности к идентичным дозам тератогена у двух эмбрионов того же вида служит полигенным признаком и подчиняется законам Менделя. Введение небольших интермиттирующих доз тератогена может включить систему их обезвреживания и предупредить развитие врожденных пороков. При одновременном введении общей дозы эффект может отличаться. С другой стороны, небольшие постоянные дозы тератогена могут препятствовать клеточному метаболизму и вызывать более серьезные нарушения, чем ожидалось.
Способность химиопрепаратов проникать через плаценту
Противоопухолевые препараты и их метаболиты обнаруживают в ткани плаценты, амниотической жидкости, пуповинной крови и грудном молоке. Henderson и соавт. измерили с помощью иммуноферментного анализа и спектрометрии количество аддуктов цисплатин-ДНК в ткани плаценты, но не смогли это повторить с тканью пуповины и клетками амниотической жидкости. Karp и соавт. сообщали о высоком уровне доксорубицина в ткани плаценты и отсутствии препарата в ткани пуповины и крови здорового ребенка, рожденного через 48 ч после приема препарата матерью.
Roboz и соавт., Barni и соавт. не обнаружили доксорубицин в амниотической жидкости. Противоопухолевые препараты могут проникать через плацентарный барьер. Несмотря на то что доксорубицин не определяется при жидкостной хроматографии в амниотической жидкости, головном мозге и ЖКТ плода через 15 ч после приема препарата матерью, d'Incalci и соавт. обнаружили препарат в печени, почках и легких плода после прерывания беременности.
Интересно было бы получить данные о миокардиальной ткани плода. Метаболиты доксорубицина были получены в тканях пуповины, плаценты и селезенке младенца, рожденного через 36 ч после приема матерью лекарства. Egan и соавт. измерили концентрацию доксорубицина и цисплатина в молоке и плазме крови после их в/в введения кормящим матерям с РЯ. Хотя концентрация доксорубицина в молоке время от времени превышала таковую в плазме, общее содержание препарата в молоке было незначительным. Однако авторы заключили, что женщинам, принимающим противоопухолевые препараты, следует отказаться от кормления грудью.
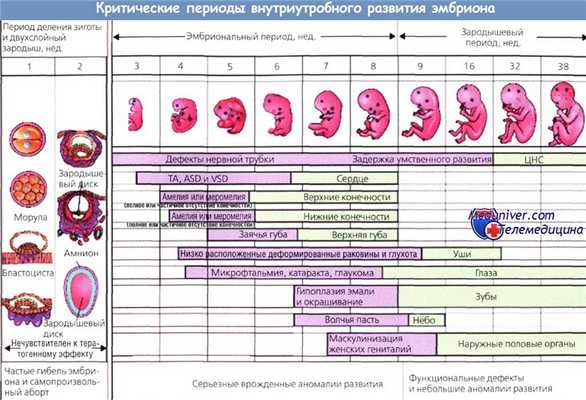
Критические периоды внутриутробного развития. Точками показаны органы, наиболее подверженные тератогенному эффекту.
Горизонтальные шкалы определяют развитие плода в наиболее (фиолетовый) и менее критические периоды (зеленый).
ASD — дефект межпредсердной перегородки; ТА — аномалия разделения артериального ствола (truncus arteriosus);
VSD — дефект межжелудочковой перегородки сердца; ЦНС — центральная нервная система.
Известно, что в мире 1% врожденных аномалий и выкидышей были спровоцированы воздействием лекарственных препаратов [3]. Бесконтрольный прием лекарств, неправильное их комбинирование, незнание побочных действий того или иного препарата приводят к возникновению пороков развития у детей. По статистике более 80% женщин в России во время беременности принимали лекарственные препараты [7]. Из них очень большое количество занимались самолечением, вычитав статьи на сайтах в Интернете, на форумах или по рекомендациям своих знакомых. Данная проблема диктует тщательное обоснование и резюмирование негативного влияния и возможности комбинирования лекарственных препаратов на зародыш, а затем плод. Требует более глубокого изучения определенных групп лекарств, оказывающих пагубное воздействие на плод, вызывая его гибель не только на ранних стадиях беременности, но и на третьем триместре тоже. В данной статье будут приведены примеры пагубного воздействия, примеры лекарств, оказывающие пагубные воздействия. Цель: изучить проблемы негативного влияния лекарственных препаратов на организм беременной женщины, на развитие зародыша в период беременности, поскольку в данный период неправильный прием лекарств ведет к необратимым органическим и функциональным изменениям плода беременной.
2. Ушкалова, Е. А. Проблемы безопасности применения лекарственных средств во время беременности и кормления грудью / Е. А. Ушкалова, О. Н. Ткачева, Н. А. Чухарева // Акушерство и гинекология. — 2011. — № 2. — С. 4–7.
4. Koren G., Pastuszak A., Ito S. Drugs in pregnancy. In the book: Maternal-fetal toxicоlоgy. — New York-Basel, 2001. — P. 37–56.
5. Briggs G. G., Freeman R. K., Yaffe S. J. Drugs in pregnancy and lactation. — Lippincott Williams & Wilkins, Philadelphia, USA, 2005. — 1858 p.
6. Briggs G. G., Freeman R. K., Yaffe S. J. Drugs in pregnancy and lactation. Ninth ed. — Lippincott Williams & Wilkins, Philadelphia,USA, 2011. — 1703 p.
7. Белозерцев Ю.А., Кривошеева Е.М., Белозерцева Н.П. Токсическое действие лекарственных препаратов на плод и эмбрион: учеб. пособие. Чита: ИИЦ ЧГМА, 2006. 53 с
9. Первое всероссийское фармакоэпидемиологическое ис- следование «Эпидемиология использования лекарственных средств у беременных»: основные результаты / О. Н. Ткачева [и др.] // Акушерство и гинекология. — 2011. — № 2. — С. 4–7.
Врожденные аномалии у детей имеют широкий этиологический спектр. В настоящее время актуальность проблемы высока как на всем земном шаре, так и в России. Статистически частота врожденных пороков развития в России составляет 5-6 случаев на 1000 детей, тогда как в странах Европы 3-4 случая на 1000 родов. В настоящее время медицина не до конца выяснила причины врожденных аномалий у детей. Известно, что 10% врожденных пороков вызваны хромосомными и генетическими изменениями, 1% пороков вызваны действием лекарственных препаратов, в остальных 89% случаев изменения повлекли иные факторы. Путем рандомизированного исследования в странах мира лекарственные препараты во время беременности принимали более 80% опрошенных по данным Всемирной организации здравоохранения[2, 5]. Лекарства, которые выписывают доктора беременным, необходимы для нормального протекания беременности и развития здорового ребенка. Однако, есть определенный процент женщин, которые прибегают к самолечению, не выполняя указания врача. Во время беременности выделяют 3 триместра, в каждом из которых бесконтрольный и неправильный прием лекарственных средств может привести к врожденным порокам развития. Анализируя периоды беременности можно отметить, что отклонения от нормы будущего ребенка связаны с приемом лекарственных препаратов. Так, в первый триместр беременности, с 1-ой по 12-13-ю гинекологическую неделю, зародыш претерпевает ряд изменений, среди которых образование наружных половых органов, появляется точечно окостенение в хрящевом скелете, а также начинают функционировать мышцы, происходит окончание формирования плаценты[3]. (Рис.1) Во время 1-2 недели беременности, которые являются критическим периодом, эмбрион чувствителен к действию лекарств и при неправильном их приеме может произойти внутриутробная смерть зародыша. Второй триместр беременности длительностью с 14-ой по 26-ю гинекологическую неделю отличается относительным спокойствием, для этого периода характерно совершенствование органов и систем органов, которые начали закладываться в первом триместре. Третий триместр продолжается с 27-ой недели до родов. На данном этапе происходит формирование плода в плаценте. Происходит совершенствование нервной системы, почек, печени, органов чувств. Развиваются дыхательный, глотательный рефлексы. Плод набирает массу и активно растет в длину [3]. (Рис.1)
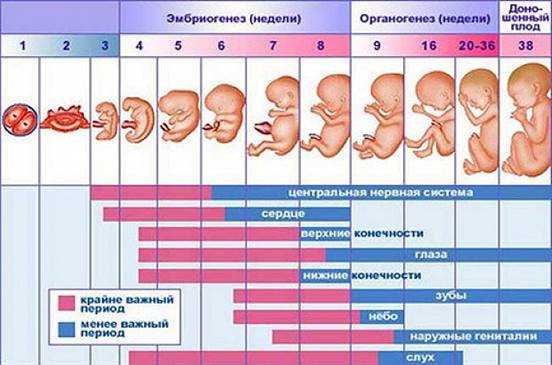
Рис.1 Внутриутробное развитие
Таблица 1. Влияние лекарственных препаратов на развитие плода в первом, втором и третьем триместре беременности [4,5,9].
Читайте также:
