Внутренние сонные артерии эмбриона. Дуга аорты и легочные артерии плода
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Коарктация аорты (КА) — врождённое сегментарное сужение аорты в области её перешейка. Поскольку КА часто сочетается с другими пороками, выделяют четыре типа КА: I тип — изолированная КА; II тип — КА в сочетании с открытым артериальным протоком (ОАП); III тип — КА в сочетании с ДМЖП; IV тип — КА в сочетании с другими ВПС.
Статистические данные • КА составляет 7,5% всех ВПС в грудном возрасте • Соотношение мужского пола к женскому — 2:1–2,5:1 • В 60–70% случаев сочетается с другими ВПС: у грудных детей КА в 70% случаев сочетается с ОАП, в 60–70% — с тубулярной гипоплазией дуги и перешейка аорты, в 53%— с ДМЖП, в 14% — со стенозом аорты, в 3–5% — с пороками митрального клапана, в 6% — с гипоплазией левых отделов сердца • У 26% детей выявляют другие тяжёлые экстракардиальные аномалии развития, 14% из них не поддаются лечению.
Этиология • Теория Шкоды — облитерация ОАП с вовлечением в процесс прилегающего участка аорты • Теория Андерсона–Беккера — при наличии серповидной связки аорты сужение перешейка аорты при облитерации ОАП происходит в её области • Гемодинамическая теория Рудольфа — нормальное сужение перешейка аорты в эмбриональном периоде, обусловленное малым объёмом крови, проходящим через него в связи с ОАП; сохраняется после рождения при наличии септальных дефектов, когда в восходящую часть аорты продолжает поступать уменьшенный объём крови (поэтому КА никогда не сочетается со стенозом выходного отдела левого желудочка, при котором в восходящей аорте в эмбриональном периоде высокий объёмный кровоток).
Патогенез • Существует два режима кровообращения — проксимальнее и дистальнее сужения •• Проксимальное кровообращение характеризуется объёмной перегрузкой левых отделов сердца, их гипертрофией, дилатацией и развитием систолической артериальной гипертензии •• Дистальное кровообращение характеризуется систолической артериальной гипотензией и развитием коллатерального кровотока через систему межрёберных и внутренних грудных артерий • Диастолическое АД в обоих режимах одинаковое, при сочетании с ОАП диастолическое АД снижено в проксимальном участке, при сочетании со стенозом аортального клапана систолическое АД может быть одинаковым в проксимальном и дистальном отделах, при сочетании с ДМЖП систолическое АД в проксимальном отделе может быть любым • Из-за гипертрофии левого желудочка и развития относительной коронарной недостаточности у 15–20% больных грудного возраста развивается фиброэластоз миокарда • При предуктальном типе (сужении аорты проксимальнее ОАП) в зависимости от степени стеноза возможен сброс крови как из лёгочной артерии в большой круг кровообращения, так и в обратном направлении (см. Проток артериальный открытый), а лёгочная гипертензия, как правило, невысокая и обратимая • При постдуктальном варианте происходят большой сброс крови из аорты в лёгочную артерию, быстрое развитие лёгочной гипертензии и декомпенсации недостаточности кровообращения по большому кругу, особенно при сочетании с ДМЖП • Артериальная гипертензия при КА обусловлена не только механическим препятствием, но и высоким уровнем секреции ренина, причина которой неясна, т.к. показано, что коллатеральное кровообращение достаточно для поддержания адекватной перфузии почек (см. также Проток артериальный открытый, Стеноз клапана аорты, Дефект межжелудочковой перегородки).
Клиническая картина
Выделяют пять периодов естественного течения коарктации аорты.
• I период — критический, возраст до 1 года, симптоматика недостаточности кровообращения (обычно по малому кругу), также зависящая от сопутствующих аномалий; высокая смертность.
• II период — приспособления, возраст 1–5 лет, уменьшение симптомов недостаточности кровообращения, которые к концу периода обычно представлены лишь одышкой и повышенной утомляемостью.
• III период — компенсации, возраст 5–15 лет, различные варианты течения, нередко бессимптомные.
• IV период — относительной декомпенсации, возраст полового созревания, нарастание симптоматики недостаточности кровообращения.
• V период — декомпенсации, возраст 20–40 лет, симптомы артериальной гипертензии и её осложнений, тяжёлая недостаточность кровообращения по обоим кругам.
Жалобы • У детей раннего возраста преобладает симптоматика недостаточности кровообращения по малому кругу (одышка, ортопноэ, сердечная астма, отёк лёгких) • При постдуктальном варианте КА может манифестировать кардиогенным шоком при закрытии ОАП • У более старших детей преобладает симптоматика артериальной гипертензии (нарушения мозгового кровоснабжения, головные боли, носовые кровотечения) и, значительно реже, снижения кровотока дистальнее сужения аорты (перемежающаяся хромота, абдоминальные боли, связанные с ишемией кишечника) • Симптомы сопутствующих аномалий — см. Проток артериальный открытый, Стеноз клапана аорты, Дефект межжелудочковой перегородки.
Объективно • Преобладание физического развития плечевого пояса при тонких ногах (атлетическое телосложение) у детей старшей возрастной группы • Пульсация межрёберных артерий • Цианоз при сочетании КА с ВПС, сопровождающимися сбросом крови справа налево • Ослабление пульсации на артериях нижних конечностей • Разница АД на верхних и нижних конечностях более 20 мм рт.ст • Запаздывание пульсовой волны на нижних конечностях по сравнению с верхними • Усиленный верхушечный толчок • Усиленная пульсация сонных артерий • Систолический шум над основанием сердца, проводящийся по левому краю грудины, в межлопаточную область и на сонные артерии • Щелчок систолического изгнания на верхушке и основании сердца • Аускультативная симптоматика может отсутствовать вовсе • Симптомы сопутствующих аномалий — см. Проток артериальный открытый, Стеноз клапана аорты, Дефект межжелудочковой перегородки.
Инструментальная диагностика
• ЭКГ •• Признаки гипертрофии и перегрузки правых (60% грудных детей), левых (20% грудных детей) или правых и левых (5% грудных детей) отделов •• Ишемические изменения конечной части желудочкового комплекса (50% грудных детей без фиброэластоза и 100% детей с фиброэластозом миокарда), в 15% случаев признаки гипертрофии миокарда отсутствуют •• См. также Проток артериальный открытый, Стеноз клапана аорты, Дефект межжелудочковой перегородки.
• Рентгенография органов грудной клетки •• Выбухание дуги лёгочной артерии •• Кардиомегалия •• У детей старшего возраста тень, образованная дугой аорты и её расширенной нисходящей частью, может принимать форму цифры 3. Эти же изменения придают пищеводу, наполненному барием, вид буквы Е •• Узурацию рёбер, вызванную давлением расширенных межрёберных и внутренних грудных сосудов, обнаруживают у пациентов старше 5 лет •• См. также Проток артериальный открытый, Стеноз клапана аорты, Дефект межжелудочковой перегородки.
• ЭхоКГ •• Гипертрофия миокарда и дилатация полостей сердца зависят от степени сужения аорты и сопутствующих аномалий (см. Проток артериальный открытый, Стеноз клапана аорты, Дефект межжелудочковой перегородки) •• В трети случаев клапан аорты двухстворчатый •• Визуализация стеноза, определение его степени (см. Стеноз клапана аорты), анатомического варианта (локальный, диффузный, тандемный) и отношение к ОАП •• Измерение трансстенотического градиента давления •• Детям старших возрастных групп и взрослым проводят чреспищеводную ЭхоКГ.
• Зондирование полостей сердца, восходящей, нисходящей частей аорты и её дуги •• Повышение систолического АД в престенотическом и снижение — в постстенотическом отделах аорты •• Измерение трансстенотического градиента давления •• При сочетании предуктального варианта КА с ОАП — снижение paO2 и насыщения крови кислородом в постстенотическом отделе аорты •• Взрослым и при II–IV типах порока детям проводят пробы с аминофиллином и ингаляцией кислорода для определения прогноза в отношении обратимости лёгочной гипертензии •• См. также Проток артериальный открытый, Стеноз клапана аорты, Дефект межжелудочковой перегородки.
• Восходящая аортография, левая вентрикулография •• Визуализация стеноза, диагностика его степени и анатомического варианта (локальный, диффузный, тандемный) •• При эксцентрическом расположении просвета на уровне стеноза — постстенотическая дилатация аорты •• См. также Проток артериальный открытый, Стеноз клапана аорты, Дефект межжелудочковой перегородки.
• Коронарная ангиография: выполняют при наличии эпизодов стенокардии и положительных результатах нагрузочного тестирования, а также всем женщинам старше 45 лет, мужчинам старше 40 лет и всем кандидатам на оперативное лечение для исключения сопутствующей ИБС.
Медикаментозная терапия. Профилактика инфекционного эндокардита. При лечении кардиогенного шока применяют стандартные схемы. При постдуктальном или невыясненном варианте КА, даже при закрытом ОАП, проводят инфузию ПгЕ1 (алпростадил) 0,05–0,1 мг/кг/мин. После стабилизации гемодинамики проводят неотложную оперативную коррекцию. При лечении артериальной гипертензии у взрослых предпочтение отдают ингибиторам АПФ и антагонистам кальция. В послеоперационном периоде может развиться временное усугубление гипертензии, при котором назначают b -адреноблокаторы и нитропруссид.
Хирургическое лечение
• Показания •• Оперативному лечению подлежат все пациенты с КА в возрасте до 1 года •• Если хирургическое лечение не было проведено в грудном возрасте, рекомендуют прооперировать ребёнка до 3 лет, т.к. в этом возрасте в связи с хорошей эластичностью аорты возможна пластическая коррекция порока без необходимости протезирования сегмента аорты •• У взрослых — трансстенотический градиент давления более 50 мм рт.ст •• Дисфункция левого желудочка вне зависимости от наличия клинических симптомов.
• Противопоказания: необратимая лёгочная гипертензия (при сочетанных аномалиях), тяжёлая сопутствующая патология, угрожающая жизни больного, терминальная стадия недостаточности кровообращения. Относительные противопоказания у взрослых — гипоплазия левого желудочка, невозможность коррекции сопутствующих пороков.
• Методы оперативного лечения •• Транслюминальную баллонную дилатацию проводят при локальном или тандемном сужении и отсутствии в области коарктации выраженного фиброза и кальциноза •• Детям при непротяжённых стенозах выполняют истмопластику лоскутом из подключичной артерии с одновременным наложением сонно-подключичного анастомоза или резекцию стенозированного участка с реконструкцией аорты конец-в-конец •• При протяжённом сужении или низкой эластичности аорты у детей старшего возраста и взрослых проводят истмопластику или резекцию с замещением суженного участка синтетическим протезом •• Устранение сопутствующих пороков — см. Проток артериальный открытый, Стеноз клапана аорты, Дефект межжелудочковой перегородки.
Специфические послеоперационные осложнения • Рекоарктация • Парадоксальная артериальная гипертензия • Ишемия спинного мозга (0,4% случаев протезирования) • Ишемия левой верхней конечности после истмопластики (в 0,1% случаев — ишемическая гангрена) • Ложная аневризма анастомоза и расслаивающая аневризма аорты (обычно у взрослых при неадекватном контроле АД) • Абдоминальный синдром, обусловленный васкулитом ветвей брыжеечных артерий (обычно у взрослых при неадекватном контроле АД).
Прогноз • Зависит от возраста, в котором проведена коррекция, а также от наличия других пороков сердца • При естественном течении порока в большинстве случаев смерть наступает на 2–4-м году жизни, 55% больных погибают на первом году жизни, чаще в период новорождённости • Среди наиболее частых причин смерти у детей — сердечная недостаточность (50%), внутричерепные кровоизлияния (13%), разрыв аорты (20%) • Средняя продолжительность жизни неоперированных больных — около 30 лет • Предуктальный вариант КА чаще сопровождается другими ВПС, что обусловливает высокую естественную смертность детей грудного возраста • 80% взрослых умирают от осложнений артериальной гипертензии • Открытые операции не имеют преимуществ перед баллонной дилатацией аорты как в плане непосредственных результатов, так и в отношении отдалённых рестенозов • Послеоперационная госпитальная летальность у детей до 1 года при I и II типах КА — 2–3%, при III типе — 20–30%, при IV типе — до 58% • 5-летняя выживаемость при I и II типах КА — 93–97%, при III типе — 78,5% • Частота рекоарктаций в течение 5–7 лет при истмопластике лоскутом подключичной артерии — 1–2%, при резекции — 21–54%, при истмопластике синтетической заплатой — 25–51% • Госпитальная летальность при экстренных операциях — 30%.
Сокращения. КА — коарктация аорты. ОАП — открытый артериальный проток.
Внутренние сонные артерии эмбриона. Дуга аорты и легочные артерии плода
Внутренние сонные артерии с самого момента своего появления тесно связаны с развивающимся головным мозгом. Вначале они образуются в виде коротких краниальных отростков корней дорзальной аорты, направленных в сторону переднего мозга. Когда первая и вторая дуги исчезают, корни дорзальной аорты, в которые они впадали, еще сохраняются, удлиняя сосуды, превращающиеся у взрослого человека во внутренние сонные артерии.
Когда немного позднее часть корня дорзальной аорты, расположенная между третьей и четвертой дугами, уменьшается и исчезает, третья дуга образует изогнутую проксимальную часть внутренней сонной артерии. Часть корня вентральной аорты, которая с самого начала питала третью дугу аорты, сохраняется практически без изменения в виде общей сонной артерии.
Дуга аорты. Четвертая дуга аорты на противоположных сторонах тела имеет различную судьбу. Слева она сохраняется в виде дуги аорты взрослого человека. Справа четвертая дуга образует проксимальную часть подключичной артерии (a. subclavia). С увеличением левой четвертой дуги аорты, приводящей к формированию главного сосуда, ведущего из сердца к дорзальной аорте, правый корень дорзальной аорты сильно редуцируется.
Каудальнее уровня подключичной артерии он полностью исчезает. Следует повторить, что дистальная часть шестой дуги аорты справа также исчезает. Поэтому правая подключичная артерия сообщается с дорзальной аортой через значительную часть старого корня дорзальной аорты и четвертую дугу аорты. У взрослого человека обе дистальные части подключичных артерий образованы межсегментарной артерией, а их проксимальные части — старой системой дуг аорты.
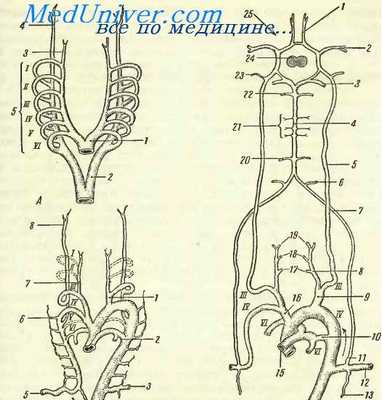
Небольшая часть правого корня вентральной аорты, расположенная между четвертой и шестой дугами, сохраняется в виде безымянной артерии (a. anonyma, a. brachiocephalica), от которой отходят правая общая сонная артерия (a. carotis communis) и правая подключичная артерия.
Часть ее, расположенная между местом отхождения легочного ствола и дорзальной аортой, называется боталловым (артериальным) протоком (ductus arteriosus). В течение внутриутробного развития, когда легкие не наполнены воздухом, ductus arteriosus отводит избыточное количество крови из легочного круга прямо в аорту. Функциональное значение этого сосуда будет рассмотрено более полно в разделах, посвященных описанию развития сердца и изменениям, происходящим в кровеносной системе при рождении.
P.S. Детали формирования легочных артерий у различных млекопитающих несколько отличаются друг от друга. У большинства изученных видов (человек, кошка, собака, овца, корова, опоссум) легочные артерии сохраняют свое первоначальное парное состояние по всей своей длине. У этих видов часть правой шестой дуги сохраняется в виде проксимальной части дефинитивной правой легочной артерии.
В отличие от этих видов у свиньи легочные ветви срастаются друг с другом проксимально, образуя срединный сосуд, расположенный с вентральной стороны трахеи. Дистальнее этого короткого срединного ствола легочные сосуды сохраняют свое первоначальное парное состояние и каждая ветвь достигает легкого на соответствующей стороне тела.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Эмбриогенез и лучевая анатомия сердечно-сосудистой системы у плода
а) Общие сведения:
Клетки - предшественники тканей сердца происходят из мезодермы, образуя у головного конца эмбриона первичный кардиальный серп. Вторичное сердечное поле, медиально граничащее с первичным серпом, служит источником клеток, входящих в состав выносящего тракта и предшественника ПЖ. По мере удлинения и сворачивания эмбриона ножки серпа сближаются и срастаются по средней линии, образуя сердечную трубку, которая перемещается в грудную клетку. По мере удлинения и дифференцировки прямая сердечная трубка совершает поворот, сворачивается и образует петлю (D-loop), желудочки при этом перемещаются в правую и левую стороны. Проксимальный (венозный) полюс остается фиксированным в дорсальной части и входит в состав предсердия, в то время как артериальный полюс изгибается вправо и вентрально, становясь выносящим трактом. Пролиферация клеток приводит к образованию сердечной петли и отдельных камер сердца. На рисунке показаны ПЖ и ЛЖ, а также будущие ПП и магистральные сосуды. Ранние этапы развития четырехкамерного сердца. ЛЖ образуется из первичного сердечного поля (красный цвет), ПЖ и выносящий тракт (ВТ) - из вторичного сердечного поля (синий цвет). Третичное поле (оранжевый цвет) участвует в образовании предсердий и служит источником клеточных компонентов, входящих в состав желудочков.
2. Первичная сердечная трубка:
• Состоит из эндотелиальных клеток, покрытых миоэпикар-диальной мантией и погруженных в сердечный гель
• Каудальный → краниальный (или венозный → артериальный) полюсы:
о Венозный синус, зачаток предсердия, зачаток желудочка, сердечная луковица, артериальный ствол:
- Аорта и ее ветви отходят от артериального полюса
- Артериальный ствол дает начало восходящему отделу аорты и легочной артерии
• Сокращения сердечной трубки появляются приблизительно в 4 нед.
• Эффективное кровообращение устанавливается к 5-й неделе
4. Формирование перегородок:
• 30-40-й дни беременности
• Предсердия:
о Первичная перегородка растет сверху вниз, достигая эндокардиальных валиков:
- При ее слиянии с эндокардиальными валиками первичное отверстие закрывается
- В результате апоптоза в центре первичной перегородки образуется вторичное отверстие
о Вторичная перегородка растет справа от первичной перегородки
о В результате фенестрации вторичной перегородки образуется овальное окно
• АВ-канал:
о Изначально направлен к зачатку желудочка (развивающемуся ЛЖ)
о К 5-й неделе бульбовентрикулярная складка делит желудочек на две равные части
о Передний, задний и боковой эндокардиальные валики растут кнутри:
- Клетки, произошедшие из эндокарда или нервного гребня
о В результате сращения эндокардиальных валиков образуются митральный и трикуспидальный (ТК) клапаны, отделяющие предсердия от желудочков
• Желудочки:
о Разделены мышечной перегородкой, растущей вниз по мере роста самих желудочков
о От нижних эндокардиальных валиков отходит мембранозная перегородка
о Перегородка выносящего тракта отходит от валиков выносящего тракта в луковице сердца
• Магистральные артерии:
о Выпячивания артериальных конуса и ствола образуют эндокардиальные гребни
о В результате роста эндокардиальных гребней на 7-й неделе происходит разделение магистральных артерий
о Изгиб крупных артерий формируется в результате следующих событий:
- Ориентация трункальных гребней вверху или внизу
- Ориентация конусных гребней слева или справа
- Межтканевое взаимодействие между вторичным сердечным полем и клетками нервного гребня посредством сигнальных путей
Четырехкамерный срез сердца во II триместре позволяет детально оценить анатомию сердца, размеры которого в данном случае не превышают примерно 18 мм. ЧСС составляет 130-160 уд./мин. В ПЖ определяется модераторный тяж. Данный признак служит подтверждением визуализации ПЖ, который в норме располагается спереди. Четырехкамерный срез сердца при большем увеличении. Изображение получено в режиме исследования сердца, позволяющем усилить контрастность и обнаружить мелкие детали сердца. В ЛП находится клапан овального окна. Он обеспечивает движение крови справа налево, при этом оксигенированная кровь из ПВ и венозного протока попадает в левые отделы сердца, откуда поступает к головному мозгу. Срез по короткой оси через желудочки редко используют при УЗИ у беременных, однако исследование в данной плоскости является неотъемлемым компонентом ЭхоКГ плода, позволяя оценить размеры и функцию желудочков в режиме реального времени. В центральной части полости ПЖ виден ТК в поперечном сечении. Срез через выносящий тракт ЛЖ предпочтителен для исследования мембранозной межжелудочковой перегородки. Дефект перегородки может быть как изолированным перимембранозным, так и сочетающимся с поражениями выносящего тракта ПЖ или конотрункуса, такими как тетрада Фалло или удвоение выходного отверстия ПЖ. Стандартный срез через выносящий тракт ПЖ по короткой оси на уровне аортального клапана. Плоскость позволяет обнаружить главную легочную артерию и артериальный проток, идущий кзади по направлению к позвоночному столбу и впадающий в нисходящую аорту. На парасагиттальном срезе через выносящий тракт ПЖ обнаруживают дугу артериального протока, более широкую и уплощенную, чем дуга аорты, и не дающую ветвей к голове и шее. Четырехкамерный срез сердца одного плода из монохориальной двойни. У плода присутствовала ишемическая кардиомиопатия, ставшая причиной его смерти. Как видно, предсердия и желудочки могут оставаться симметричными, даже несмотря на наличие патологии. Предсердия увеличены вследствие недостаточности предсердно-желудочкового клапана. Она, в свою очередь, обусловлена ишемией миокарда и нарушением сократительной способности желудочков. На снимке определяются правая легочная вена, пересекающая среднюю линию и впадающая в ЛП, а также левая легочная вена, впадающая в ЛП. Правая легочная вена окрашена синим цветом, что свидетельствует о том, что датчик расположен спереди и справа от плода. Бикавальный срез позволяет исследовать вены большого круга кровообращения, впадающие в ПП. Печеночная вена впадает в нижнюю полую вену. При впадении нижней полой вены в непарную вену печеночные вены могут впадать непосредственно в ПП. Важно уметь отличать печеночные вены от нижней полой вены (последняя значительно крупнее). В случае впадения нижней полой вены в непарную вену на четырехкамерном срезе увеличенная непарная вена визуализируется как второй сосуд сзади от сердца.
б) Эмбриональное развитие артерий:
1. Аортальные дуги:
• По обе стороны от хорды в мезенхиме формируются парные дорсальные аорты:
о Хорда - первичная ось развивающегося туловища
• По мере изгибания краниального конца эмбриона сердечная трубка перемещается в грудную клетку
• Дорсальные аорты повторяют формирование сердечной петли → первая дуга аорты
• Образуются и регрессируют группы других дуг → анатомия артерий взрослого:
о Шесть парных дуг кровоснабжают жаберные дуги и сообщаются с дорсальной частью ипсилатеральной аорты:
- Правая дорсальная аорта, первая, вторая и пятая дуги редуцируются
- Третьи дуги → внутренние сонные артерии
о Левая четвертая дуга → дуга аорты
о Правая четвертая дуга → правая подключичная артерия
о Левая шестая дуга → артериальный проток, левая легочная артерия
о Правая шестая дуга → правая легочная артерия
• Парные дорсальные аорты сливаются на уровне от IV грудного до IV поясничного позвонков → единая аорта, располагающаяся по средней линии
2. Конотрункус:
• Конотрункус является выносящим трактом первичной сердечной трубки
• Рост эндокардиального гребня приводит к разделению артериального ствола на восходящую аорту и легочную артерию
о В результате этого же процесса образуются клапаны аорты и легочной артерии
• Клапан аорты обычно располагается справа и сзади от клапана легочной артерии
• Изначально присутствуют два подартериальных конуса:
о Субпульмональный конус сохраняется
о Субаортальный конус подвергается резорбции:
- Фиброзные компоненты аортального и митрального клапанов непрерывно соединены
- Аорта «заякорена» в ЛЖ:
При разобщении аорты и предсердно-желудочковой перегородки возникает S-образная деформация АВ-канала (в форме гусиной шеи)
3. Легочная артерия:
• Спереди и слева от корня аорты
• У плода главная легочная артерия разделяется на три сосуда: артериальный проток, правую и левую легочные артерии
• У взрослых главная легочная артерия в месте выхода из перикарда разделяется на два сосуда: правую и левую ветви:
о В результате атрофии артериального протока образуется артериальная связка
Анатомический вариант персистенции левой верхней полой вены наблюдают в том случае, если левая передняя кардинальная вена не подвергается инволюции. Левая верхняя полая вена впадает в ПП опосредованно через увеличенный коронарный синус. Расширение коронарного синуса обнаруживают на четырехкамерном срезе сердца. Сагиттальный срез через левую верхнюю полую вену, впадающую в расширенный коронарный синус и ПП. В подобных случаях необходимо исключать аномальный дренаж легочных вен, который также может стать причиной расширения коронарного синуса. Четырехкамерный срез сердца. Расширение коронарного синуса (звездочка). Данная находка позволяет заподозрить персистенцию левой верхней полой вены.
в) Эмбриональное развитие вен:
1. Венозный синус:
• Имеет в составе правый и левый рога
• В каждый рог впадают желточная, пупочная и кардинальная вены
• По мере роста и дифференцировки входное отверстие синуса смещается вправо, в формирующееся правое предсердие (ПИ)
2. Развитие вен большого круга кровообращения:
• Правая передняя кардинальная вена → верхняя полая вена
• Левая передняя кардинальная вена подвергается инволюции, левый рог венозного синуса → коронарный синус:
о Персистенция левой передней кардинальной вены становится причиной появления добавочной левой верхней полой вены
• Желточные вены, обеспечивающие отток крови от желточного мешка, становятся печеночной и воротной венами
• Левая пупочная вена (ПВ) впадает в венозный проток, обеспечивая возврат оксигенированной плацентарной крови в сердце плода
• Правая ПВ подвергается инволюции
• ПВ также входит в печень через воротный синус:
о Облитерированная ПВ становится круглой связкой
г) Анатомия сердца:
1. Названия сегментов:
• В основе наименований сегментов сердца лежит его морфология
• В основе анатомического описания сердца лежат наличие сегментов, их взаимное расположение и взаимосвязь
Оксигенация крови плода происходит в плаценте, возврат крови к сердцу осуществляется через ПВ. Насыщенная кислородом кровь (красный цвет) проходит по венозному протоку и попадает через овальное окно в левые отделы сердца, обеспечивая кровоснабжение головы. Бедная кислородом кровь (синий цвет) возвращается в ПП по верхней и нижней полым венам. Эта кровь преимущественно попадает в ПЖ, откуда небольшое ее количество поступает в легочные артерии, а основной объем - в артериальный проток. Оксигенация крови у взрослого происходит в легких, кровь возвращается к левым отделам сердца по легочным венам. Левые отделы сердца доставляют кровь к туловищу через аорту и ее ветви. Бедная кислородом кровь возвращается по нижней и верхней полым венам в правые отделы сердца, откуда затем направляется к легким, где происходит газообмен. ПА становятся медиальными пупочными связками, ПВ - круглой связкой печени, артериальный проток - артериальной связкой.
д) Кровообращение:
1. Фетоплацентарное:
• Кровь по артериям движется от сердца:
о Аорта кровоснабжает головной мозг и тело
о ПА (ветви внутренних подвздошных артерий) несут бедную кислородом кровь от сердца к плаценте:
- У взрослого они становятся медиальными пупочными связками
о Главная легочная артерия несет кровь от ПЖ к туловищу через артериальный проток:
- Небольшой объем крови также попадает к легким плода, поскольку они не участвуют в газообмене
• По венам кровь доставляется к сердцу:
о ПВ несет насыщенную кислородом кровь от плаценты к сердцу:
- Основной объем оксигенированной крови через овальное окно попадает в левые отделы сердца и направляется к мозгу
о Нижняя полая вена несет бедную кислородом кровь от туловища к ПП
о Верхняя полая вена доставляет бедную кислородом кровь от головы к ПП
• Распределение сердечного выброса плода значительно отличается от такового у взрослого:
о Главная легочная артерия сообщается с нисходящей аортой посредством артериального протока:
- Благодаря этому оксигенированная кровь из ПЖ направляется непосредственно к туловищу, минуя легкие: У взрослых артериальный проток становится артериальной связкой
о Вклад ПЖ в общий сердечный выброс (ОСВ) у плода составляет 55%, ЛЖ - 45%:
- 40% ОСВ → к туловищу через артериальный проток
- 15% ОСВ → к легким через ветви легочной артерии
- 30% ОСВ → к головному мозгу через восходящую аорту
- 10% ОСВ → к туловищу через дугу аорты, перешеек и нисходящую аорту
- 3% ОСВ → к сердцу через венечные артерии
• Разделение потоков обеспечивает оптимальную доставку оксигенированной крови к голове:
о Насыщенная кислородом кровь из ПВ поступает в ПП через венозный проток и нижнюю полую вену:
- Основная часть потока через овальное окно поступает в ЛП и ЛЖ
- Перфузия сердца и головного мозга осуществляется кровью с наибольшей концентрацией кислорода
о Бедная кислородом венозная кровь из большого круга кровообращения попадает в ПП через верхнюю и нижнюю полые вены:
- Поток крови попадает преимущественно в ПЖ
Видео анатомия кровообращения плода и плацентарного кровотока
Редактор: Искандер Милевски. Дата обновления публикации: 7.10.2021
Возможности пренатальной диагностики врожденных пороков сердца с использованием ультразвукового сканера Medison SonoAce-8000 Ex

Экспертный класс по доступной цене. Монокристальные датчики, полноэкранный режим отображения, эластография, 3D/4D в корпусе ноутбука. Гибкая трансформация в стационарный сканер при наличии тележки.
Введение
Общий предсердно-желудочковый канал является пороком, при котором сочетаются дефекты межпредсердной и межжелудочковой перегородок с расщеплением атриовентрикулярных клапанов [1]. Частота порока составляет 3-7% среди всех пороков сердца у новорожденных. Удельный вес аномалии у плодов, конечно, выше. В группе пациентов высокого риска доля порока достигает 11% [2]. Порок часто (до 60%) сочетается с анеуплоидиями, среди которых наиболее частой является трисомия 21 и другими синдромами (до 50%), преимущественно синдромом гетеротаксии [3]. Различают полную и неполную форму порока. При неполной форме порока атриовентрикулярные клапаны разделены. Существует коммуникация между предсердиями или между левым желудочком и правым предсердием. При этом правый клапан чаще интактен, а левый расщеплен на три створки с образованием щели между передней и задней створками. При полной форме порока первичные дефекты перегородок сочетаются с расщеплением створок клапанов и образуют общий атриовентрикулярный канал с единым пятистворчатым клапаном [1].
Прогноз в большинстве случаев неблагоприятный в связи с частыми сочетанными пороками и хромосомными аномалиями. Этими обстоятельствами определяется акушерская тактика. Недостаточность клапана является плохим прогностическим признаком. При изолированной форме порока и своевременной, квалифицированной хирургической помощи благоприятные исходы возможны более чем в 80% случаев [1].
Наиболее частые сочетанные аномалии - это синдром Di George, другие аномалии дуги аорты, внутрисердечные аномалии (дефект межжелудочковой перегородки), обструктивное поражение выходящего тракта левого желудочка, аберрантные или изолированные левая или правая подключичная артерии, общий артериальный ствол, синдром CHARGE [6].
Большинство новорожденных погибают в ранний неонатальныи период. Если ребенок остается в живых, то возможна хирургическая коррекция порока.
Акушерская тактика зависит от наличия других пороков и хромосомных аномалий. Рекомендуется прерывание беременности до периода жизнеспособности плода. В более позднем сроке оценивается состояние плода, степень сердечной недостаточности. В случае удовлетворительного состояния плода - родоразрешение в центре с возможной кардиохирургической помощью [4].
Приводим описание наблюдений пренатальнои диагностики общего предсердно-желудочкового канала и перерыве дуги аорты.
Материалы и методы
Пациентка А., 27 лет, паритет 2/1, поступила в роддом для пренатальнои диагностики в связи с выявленным ультразвуковым маркером хромосомных аномалий (увеличение ТВП до 5,6 мм) (рис. 1). Срок беременности составил 13 нед 6 дней. Выполнена трансабдоминальная хорионбиопсия, диагностирована трисомия 21. Повторно пациентка поступила через 4,5 нед (срок беременности 18 нед 4 дня) для прерывания беременности по медицинским показаниям.
Пациентка В., 39 лет, паритет 4/2, поступила в родильный дом для прерывания беременности по медицинским показаниям. В связи с возрастом пациентки и величиной воротникового пространства у плода 3,5 мм (ультразвуковое исследование выполнено в 13 нед) в 16 нед беременности был выполнен амниоцентез и диагностирован синдром Дауна. При поступлении в стационар срок беременности составил 21 нед 4 дня.
Ультразвуковые исследования выполнялись на аппарате SonoAce-8000 Ex (компании Medison) с применением абдоминального конвексного датчика 3-7 МГц и внутриполостного конвексного датчика 4-9 МГц.
Результаты
По данным аутопсии диагноз общего предсердно-желудочкового канала полностью подтвержден (верифицирована полная форма порока).
Во втором наблюдении при исследовании дуги аорты оказалось, что визуализировать дугу на всем протяжении невозможно (рис. 8). Определялись восходящая аорта и отходящие от нее плечеголовной ствол и левая сонная артерия. Затем изображение дуги аорты отсутствовало и, далее, определялась дистальная часть дуги, левая подключичная артерия и нисходящая аорта (рис. 9).
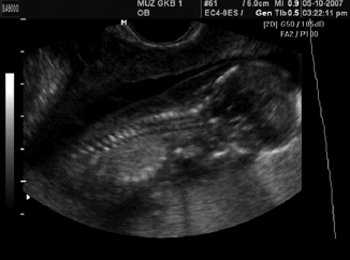
Рис. 1. Увеличенное воротниковое пространство. Сагиттальная плоскость.
Центры образования клеток крови эмбриона. Красные кровяные тельца плода
Изложенные в предыдущих статьях данные о последовательности появления у эмбриона кровотворных центров и образования ретикуло-эндотелиальной ткани путем распространения и усложнения ранних гемангиобластических центров в эмбриональной мезодерме должны помочь в изучении дефинитивных центров кровотворения. В ходе изменения условий в растущем организме происходит постепенная специализация определенных участков в образовании различных типов телец.
Красные кровяные тельца. Эритроциты первоначально образуются в желточном мешке, затем во многих участках соединительной ткани, а в дальнейшем в таких паренхиматозных органах, как печень, мезонефрос и селезенка. Гораздо позднее эритроциты начинают возникать в костном мозгу. Здесь центры наибольшей активности вновь меняют свою локализацию в связи с ростом различных частей скелета. Наиболее активные участки находятся в костях с большим количеством губчатого компонента. У более развитых эмбрионов и у взрослых людей самые активные центры образования эритроцитов расположены в ребрах, грудине и в телах позвонков.
В костном мозгу клетки, дифференцирующиеся в эритроциты клетки эритробластического ряда), находятся в виде скоплений, содержащих все стадии дифференциации одновременно. Если клетки эритробластического ряда расположить по этапам их развития, то изменение их размеров и окрашиваемости станет очень наглядным. Типичные гемоцитобласты, из которых вместе с клетками других типов образуются эритробласты, имеют отчетливо базофильную цитоплазму. Одним из наиболее ранних признаков того, что данная клетка вступила на эритробластический путь развития, служит появление в ее цитоплазме розоватых участков. Эта неоднородная окрашиваемость (полихроматофилия) указывает на начало накопления в цитоплазме гемоглобина.
В ходе дальнейшего развития цитоплазма становится все более ацидофильной и однородной по цвету (т. е. ортохроматической).
Между тем с каждым клеточным делением дочерние клетки уменьшаются, а их ядра оказываются более компактными. С достижением зрелости они называются нормобластами. Непосредственно перед выходом клетки в кровяное русло ее ядро выталкивается. В течение некоторого времени после этого в цитоплазме молодого эритроцита при окрашивании бриллианткрезилблау можно увидеть нежную сеточку базофильного вещества. Клетки, содержащие такую сеточку, называются ретикулоцитами. Этим термином обозначаются эритроциты, лишь недавно вышедшие в кровяное русло. Сохраняется эта сеточка очень недолго; обычно она имеется примерно у 1—2% эритроцитов.
Тем не менее их подсчет является исключительно важным способом оценки эффективности мероприятий, стимулирующих повышение продукции эритроцитов у больного.
Гранулоциты. Белые кровяные клетки, напоминающие молодые гранулоциты взрослого человека, образуются вместе с красными клетками в некоторых временных гемопоэтических центрах, например в мезонефросе и в печени. У более развитых эмбрионов и взрослых людей гранулоциты образуются в костном мозгу. Клетки, находящиеся на различных стадиях развития, приводящего к созданию полностью дифференцированных гранулоцитов, лучше всего назвать гранулобластами.
К сожалению, широкое распространение получило название миелобласты, связанное с их нахождением в костном мозгу. Стадии развития эозинофилов, базофилов и нейтрофилов весьма сходны. Гранулы в молодых клетках уменьшаются в количестве и увеличиваются в размерах. Постепенно численность этих клеток возрастает. В то же время они приобретают способность к окрашиванию, и размеры, характерные для соответствующих зрелых гранулоцитов.
Читайте также:
