Внутривенные и ингаляционные препараты для вводного наркоза
Добавил пользователь Валентин П. Обновлено: 10.01.2026
В отличие от ингаляционного, неингаляционный наркоз труднее управляем. К преимуществам неингаляционного наркоза следует отнести отсутствие стадии возбуждения, возможность начинать наркотизацию прямо в палате.
Средства для неингаляционного наркоза по продолжительности действия разделяют на 3 группы:
1. Препараты короткого (до 10-15 мин) действия - пропанидид (сомбревин) и кетамин (кеталар).
2. Препараты средней (до 20-40 мин) длительности действия - гексобарбитал (гексенал), тиопентал натрия и гидроксидион натрия (предион).
3. Препараты длительного (60 и более мин) действия - натрия оксибат (натрия оксибутират).
Пропанидид при внутривенном введении дает сверхкороткий эффект, что объясняется быстрым его гидролизом эстеразами крови.
Наркоз наступает через 30-40 с без стадии возбуждения и длится 3-5 мин. Удобен в амбулаторной практике для кратковременных операций, так как через 20-30 мин действие его полностью прекращается (без посленаркозной депрессии).
Применение пропанидида может сопровождаться побочными явлениями: гипервентиляция легких с последующим кратковременным угнетением дыхания, нарушение сократимости миокарда, гипотензия, тошнота, икота, слюнотечение, флебиты, аллергические реакции.
Кетамин -наркозное средство быстрого и короткого действия (5-10 мин) с высокой анальгезирующей активностью, сохраняющейся в течение 6-8 ч. Он не вызывает хирургического наркоза, не расслабляет скелетную мускулатуру, не снимает глоточные, гортанные и кашлевые рефлексы. Имеет большую широту наркотического действия. Применяется для проведения кратковременных операций, не требующих миорелаксации, или в комбинации с другими средствами для наркоза. При внутривенном введении возможно появление боли и покраснения по ходу вены. повышение тонуса симпатоадреналовой системы, увеличение артериального давления и частоты сердечных сокращений, при пробуждении - психомоторное возбуждение, галлюцинации и дезориентация. Введение (внутривенно) сибазона перед кетаминовым наркозом уменьшает психомоторное возбуждение при пробуждении и способствует расслаблению скелетной мускулатуры во время наркоза.
Гексенал и тиопентал натрия - производные барбитуровой кислоты. Они вызывают наркоз без стадии возбуждения "на конце иглы" (т.е. уже во время инъекции), длится он не более 15-30 мин, так как гексенал быстро инактивируется ферментами печени, а тиопентал - перераспределяется, накапливаясь в жировой ткани; последнее обусловливает посленаркозную депрессию и вторичный сон.
Барбитураты обладают слабой анальгетической активностью, не дают полного расслабления скелетной мускулатуры, рефлексы угнетают частично, в связи с чем любая манипуляция в полости рта и глотки может сопровождаться кашлевой реакцией, икотой, глоточными и гортанными рефлексами и ларингоспазмом (особенно характерно для тиопентала). Поэтому перед наркозом пациенту дают М- холиноблокаторы (атропин, метацин). Вводить барбитураты следует с определенной скоростью, поскольку они сильнее эфира угнетают дыхательный и сосудодвигательный центры и могут привести к апноэ и коллапсу. При передозировке барбитуратов специфическим антагонистом является бемегрид. В стадии пробуждения барбитураты (чаще гексенал) могут вызывать возбуждение, дрожание конечностей (тремор), провоцировать судороги.
Предион -наркозное средство стероидной структуры, не обладающее гормональными свойствами. При введении в организм вызывает сон и наркоз. По активности уступает барбитуратам, но действует более длительно (наркоз длится до 20-40 мин). В связи с низкой наркотической активностью и недостаточным анальгетическим эффектом в основном применяется для вводного и базисного наркоза. Предион имеет большую широту наркотического действия и малую токсичность, не оказывает значимого влияния на сердечно- сосудистую систему, дыхание и паренхиматозные органы. Обладает миорелаксантной активностью и способен снижать фаринго-ларингеальные рефлексы, что используется при наличии патологических процессов в полости рта, гортани, глотки, трахеи. Выражены противосудорожные свойства, поэтому предион назначают для купирования психомоторного возбуждения. Основной побочный эффект - раздражение эндотелия сосудов в месте инъекции с последующим развитием тромбофлебита.
Натрия оксибутират по химической структуре и действию сходен с естественным метаболитом, являющимся медиатором торможения в центральной нервной системе - g -аминомасляной кислотой. В отличие от последней, натрия оксибутират хорошо проникает через гематоэнцефалический барьер и оказывает успокаивающее, снотворное и наркозное действие. Он не является общеклеточным ядом, а действует через медиаторный механизм. Наркоз без стадии анальгезии наступает через 15-30 мин после спокойного сна и длится до 1,5-3 ч. Проявляет центральные миорелаксирующие свойства, обладает большой широтой наркотического действия, усиливает эффект других наркозных средств и анальгетиков, повышает устойчивость тканей мозга и сердца к гипоксии. Применяется чаще для базисного наркоза, в качестве противошокового средства, а в меньших дозах - как снотворное и антиневротическое средство для премедикации перед наркозом. Натрия оксибутират мало токсичен, не оказывает отрицательного влияния на дыхание, сердечно-сосудистую систему, обменные процессы, функцию паренхиматозных органов. При быстром внутривенном введении и при выходе из наркоза может вызвать двигательное возбуждение, которое купируется барбитуратами. Иногда возникает рвота, незначительное повышение артериального давления и брадикардия.
Применяют для ингаляционного наркоза по открытой, полуоткрытой, полузакрытой и закрытой системе.
Выпускается в герметически укупоренных склянках из оранжевого стекла по 100 и 150 мл с подложенной под крышку металлической фольгой.
Применяют для моно- или комбинированного наркоза.
Выпускается в хорошо укупоренных склянках из оранжевого стекла по 50 мл.
Применяют для основного или вводного наркоза (внутривенно и внутримышечно).
Выпускается в ампулах по 2 и 10 мл 5% раствора.
Применяют для однокомпонентного, вводного или базисного наркоза.
Выпускается по 0,5 и 1 г во флаконах вместимостью по 20 мл.
Применяют внутривенно, внутримышечно и внутрь для однокомпонентного, вводного или базисного наркоза.
Выпускается в порошке, в ампулах по 10 мл 20% раствора; 5% сиропе по 400 мл во флаконах; в 66,7% растворе во флаконах по 37,5 мл.
Наркозные средства
Для общего обезболивания (наркоза, или общей анестезии) в современной анестезиологии применяют различные лекарственные средства. В зависимости от их физико-химических свойств и способов применения их делят на ингаляционные и неингаляционные.
К средствам для ингаляционного наркоза относится ряд легко испаряющихся (летучих) жидкостей (галотан, эфир для наркоза) и газообразных веществ (главным образом закись азота). В связи с хорошими наркотизирующими свойствами и безопасностью (не воспламеняются и не взрывоопасны) фторированные углеводороды, особенно галотан, нашли широкое применение в анестезиологической практике, вытеснив ранее применявшийся Циклопропан и ограничив применение эфира для наркоза. Потерял значение как средство для наркоза хлороформ.
К средствам для неингаляционного наркоза относят барбитураты (тиопентал натрий) и небарбитуровые препараты (кетамин и др.).
Для введения в наркоз (индукции) чаще применяют неингаляционные наркотические средства (барбитураты и др.), вводимые внутривенно или внутримышечно, а основной наркоз проводят ингаляционными или неингаляционными средствами для наркоза. Основной наркоз может быть однокомпонентным — простым (мононаркоз) или многокомпонентным — комбинированным. Вводный наркоз может осуществляться также соответствующими концентрациями средств для ингаляционного наркоза (азота закись в смеси с кислородом и др.).
В процессе подготовки к операции проводится премедикация, включающая назначение больному успокаивающих, анальгетических, холинолитических, сердечно-сосудистых и других препаратов. Эти средства применяют с целью ослабить отрицательное влияние на организм эмоционального стресса, предшествующего операции, и предупредить возможные побочные явления, связанные с наркозом и оперативным вмешательством (рефлекторные реакции, нарушения гемодинамики, усиление секреции желез дыхательных путей и др.). Премедикация облегчает проведение наркоза: возможно уменьшение концентрации или дозы применяемого для наркоза средства, менее выражена фаза возбуждения и др.
Во время наркоза и при выходе из него также используют анальгетики, миорелаксанты (или декураризирующие средства), сердечно-сосудистые препараты и др., способствующие сохранению функций организма на физиологическом уровне.
В последние годы для общего обезболивания широко пользуются внутривенным введением различных сочетаний нейротропных средств, стремясь получить так называемую сбалансированную анестезию без использования традиционных ингаляционных средств для наркоза. Одним из методов такого вида общего обезболивания, основанным на применении нейролептиков (дроперидол) в сочетании с анальгетиками (фентанил, тримеперидин и др.), является нейролептанальгезия (НЛА). Другой многокомпонентный метод — атаральгезия, или транквиланальгезия, также предусматривает использование анальгетиков (фентанил, тримеперидин и др.) в сочетании с транквилизаторами (диазепам, феназепам или др.), натрия оксибатом, холинолитиками (атропин, метациния йодид) и другими препаратами.
Одним из методов общего обезболивания является введение наркотических анальгетиков (морфин или др.) в спинномозговой канал.
Внутривенные и ингаляционные препараты для вводного наркоза
Методы обезболивания. Ингаляционная и внутривенная анестезия
Общее обезболивание можно выполнить с помощью ингаляционных или внутривенных анестетиков. При этом руководствуются принципом использования по возможности препаратов селективного действия. Это позволяет достичь отдельных желаемых эффектов при проведении наркоза и уменьшить побочные эффекты. Существует три принципиально различных метода общего обезболивания:
— ингаляционный;
— внутривенный и
— метод сбалансированной анестезии.
Анестетики при ингаляционной анестезии поступают в организм через легкие и выводятся из него также главным образом через легкие. Однако изолированная ингаляционная анестезия в наши дни является скорее исключением и проводится лишь при кратковременных вмешательствах у грудных детей и детей младшего возраста. Однако у пациентов этой возрастной категории ингаляционные анестетики используют преимущественно для вводного наркоза, с тем чтобы у спящего ребенка, не причиняя ему дополнительной психической травмы, наладить внутривенный доступ, который используют для
— инфузии растворов;
— введения внутривенных анестетиков;
— введения миорелаксантов, а также при необходимости
— введения препаратов, необходимых для быстрой коррекции тех или иных показателей.
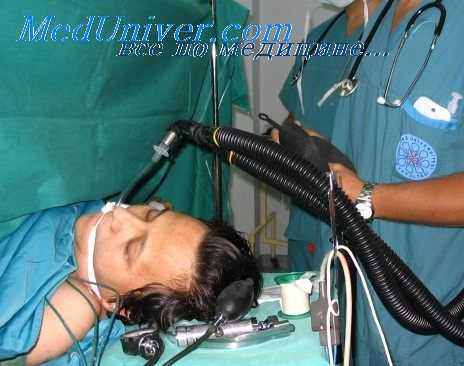
При этом методе анестезии, как подсказывает его название, анестетики вводят исключительно внутривенно. Внутривенный катетер устанавливают до введения в наркоз. Внутривенный вводный наркоз, за исключением упомянутых выше случаев, считается оптимальным при проведении общего обезболивания, так как он позволяет в случае возникновения осложнений использовать имеющийся внутрисосудистый доступ для быстрого введения препаратов. Кроме того, «чисто» внутривенная анестезия, при которой анестетики вводят болюсно (однократно или дробно), применяется для проведения кратковременных вмешательств.
Дальнейшей модификацией внутривенной болюсной анестезии является тотальная внутривенная анестезия. При этом методе также полностью исключается при менение ингаляционных анестетиков, в том числе закиси азота. Снотворные, опиоидные анальгетики и миорелаксанты вводят в дозах и режиме, которые определяют в соответствии с математической армакокинетической моделью. Такой етод преследует цель дозировать препараты таким образом, чтобы по возможности быстро достичь так называемого фармакокинетического равновесного состояния и постоянного уровня препарата в плазме крови. Кроме того, метод позволяет легко регулировать уровень препаратов в плазме, с тем чтобы влиять на глубину наркоза в соответствии с этапом хирургической операции. Для внутривенной анестезии должны применяться препара ы с по возможности коротким период полувыведения, например:
— снотворное Пропофол (Дизоприван
— опиоид Ремифентанил (Ультива®);
— миорелаксант Мивакурий (Мивакрон). Концепция ТВА предполагает введение вначале насыщающей дозы препаратов с последующим непрерывным введением с помощью инфузионного насоса. Этот метод особенно оправдан при длительных oперациях, при которых постоянное поступление болевых импульсов требует постоянного поддержания необходимого уровня aнестетика (например, при минимально-инвазивных хирургических вмешательства. Новейшие технологии в производстве инфузионных насосов с микропроцессорным управлением позволяют даже задавать время достижения необходимой концентрации препарата в плазме [(инфузия, управляемая по целевой концентрации (ИУЦК). Для этого применяются специальные инфузионные шприцы с интегрированным в них микрочипом, в памяти которого хранится информация о препарате, его количестве и концентрации. Датчик считывает информацию, и после введения ее микропроцессор автоматически регулирует подачу препарата для достижения и поддержания необходимой концентрации в плазме крови на основе системы запрограммированной фармакокинетической модели. Пока система ИУЦК имеется только для снотворного препарата Пропофола.
Следующей разновидностью внутривенной анестезии является устаревший в настоящее время «классическая» нейролептаналгезия (НЛА). Ее проводят выкими дозами сильнодействующего нейролептика Дроперидола (Дегидробензперидол) в сочетании с Фентанилом. Недостатками НЛА являются неполное «выключение» сознания больного во время операции («интраоперационное бодрствование», см. раздел 5.3) и побочные эффекты в виде экстрапирамидно-двигательных феноменов. Даже дополнительное применение закиси азота при НЛА может не привести к достаточному угнетению сознания, поэтому НЛА давно уже не применяется.
В более широком смысле анальгоседацию пациента со спонтанным дыханием также можно отнести к внутривенной анестезии. Для проведения сравнительно менее болезненных, прежде всего диагностических интервенционных манипуляций, как правило, бывает достаточна «поверхностная анестезия». Этого состояния можно достичь с помощью небольших доз бензодиазепинов, например, Мидазолама (Дормикум®) в сочетании с опиоидными анальгетиками (например, Фентанилом) или даже Кетамином (Кетанест®).
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
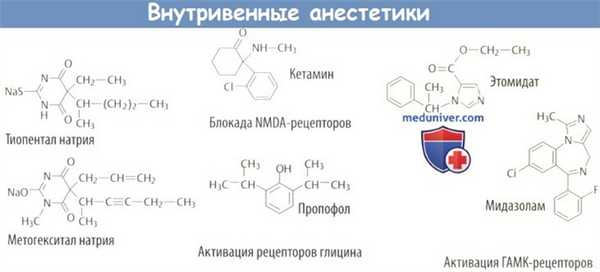
а) Внутривенные препараты. Механизм действия пропофола, этомидата и бензодиазепинов основан на специфическом взаимодействии с гамма-аминомасляной кислотой (ГАМК), основным медиатором торможения ЦНС. Действие кетамина основано на антагонизме с М-метил-D-аспартатом, возбуждающем нейромедиаторе.

б) Ингаляционные препараты. Ингаляционные препараты делятся на две категории: ингаляционные анестетики (изофлуран, дезфлуран, севофлуран) и закись азота. Ингаляционные анестетики при комнатной температуре находятся в жидком агрегатном состоянии, для их перевода в газообразную форму используется наркозный испаритель, после чего при помощи наркозного аппарата они могут быть доставлены пациенту.
Закись азота является слабым анестетиком, она используется в сочетании с ингаляционными препаратами для снижения дозировки последних. Плохая растворимость закиси азота может привести к накоплению его пузырьков воздуха в организме, с развитием таких побочных эффектов как разрыв альвеол (который вызывает пневмоторакс) или прогрессирование уже существующего пневмоторакса.
Во время выполнения тимпанопластики в результате изменений давления может произойти разрыв или смещение лоскута, поэтому подачу закиси азота следует прекращать перед размещением лоскута барабанной перепонки.
В некоторых случаях анестезиолог может использовать в качестве вводного наркоза только ингаляционные препараты. Благодаря своему приятному запаху севофлуран хорошо переносится детьми, вход в наркоз происходит быстро и спокойно. После начала действия анестезии устанавливается венозный катетер, и подача наркозного препарата продолжается дальше.

в) Миорелаксанты. Миорелаксанты подразделяются на деполяризующие и недеполяризующие, в зависимости от воздействия на постсинаптическую мембрану нервно-мышечных синапсов. Рутинно используемым деполяризующим миорелаксантом является сукцинилхолин. После внутривенного введения сукцинилхолина развивается быстрый, но короткий эффект, во время которого становится возможной интубация трахеи.
Обычные побочные эффекты сукцинилхолина включают фасци-куляции скелетной мускулатуры (с последующими болями, повышением внутриглазного и внутричерепного давления) и гиперкалиемию. К атипичным побочным эффектам относятся злокачественная гипертермия (у генетически предрасположенных лиц) и продолжительный паралич (при низком уровне или отсутствии холинэстераз плазмы крови).
Недеполяризующие миорелаксанты (рокурониум, венкурониум, цисатракуриум) блокируют ацетилхолиновые рецепторы нервно-мышечных синапсов поперечно-полосатой мускулатуры. Для отмены их действия используются антихолинэстеразные препараты (неостигмин, эдрофониум), которые повышают содержание ацетилхолина в синаптической щели.
Непосредственно перед использованием антихолинэстеразных препаратов необходимо введение холинолитеческих препаратов (гликопирролат, атропин), чтобы предотвратить развитие мускарин-опосредованных вагусных реакций со стороны сердечно-сосудистой системы (например, развития брадикардии).
Достаточная мышечная релаксация необходима при проведении внутриротовых операций с целью предотвращения глотания и улучшения оперативного доступа.
Однако во время некоторых операций (например, паротидэктомии) с целью идентификации и сохранения определенных нервов используются системы нервного мониторинга, поэтому использование миорелаксантов противопоказано.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Внутривенные препараты для общей анестезии - наркоза
Вещества разных химических классов отключают сознание при в/в введении и могут использоваться как общие инъекционные анестетики. Как и ингаляционные препараты, большинство этих лекарственных средств влияет только на сознание и не оказывает обезболивающего действия (исключение: кетамин).
Эффект, вероятно, развивается в результате взаимодействия слигандзависимыми ионными каналами. Каналы, вызывающие возбуждение нейронов (NMDA-рецептор), блокируются, в то время как функция каналов, тормозящих возбуждение (ГАМКБA-рецептор, у трех препаратов дополнительно рецептор глицина), аллостерически усиливается.
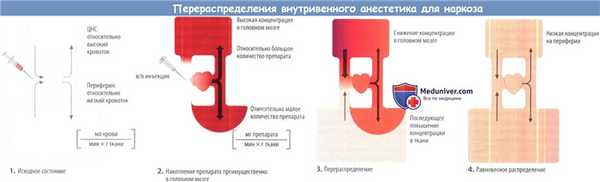
Большинство инъекционных анестетиков характеризуется коротким периодом действия. Быстрое прекращение действия обусловлено в основном перераспределением: после в/в инъекции концентрация в головном мозге быстро увеличивается до эффективного обезболивающего уровня из-за высокого мозгового кровотока.
Далее лекарственное средство равномерно перераспределяется в организме, т. е. концентрация повышается на периферии и падает в головном мозге — перераспределение и уменьшение анестезии. Следовательно, интенсивность эффекта снижается еще до того, как лекарственное средство покинет организм. При второй инъекции этот же препарат попадает в «преднасыщенные» отделы организма, поэтому интенсивность эффекта трудно предсказать.
Только этомидат и пропофол можно вводить в виде инфузии в течение длительного периода для поддержания бессознательного состояния. При использовании дополнительного ингаляционного средства вся процедура будет называться общей внутривенной анестезией.
Тиопентал и метогекситал принадлежат к барбитуратам, которые в зависимости от дозы вызывают седацию, сонливость или анестезию. Барбитураты снижают болевой порог, что приводит к ослаблению защитных рефлекторных движений; они также подавляют активность дыхательного центра. Барбитураты часто используются для вводного наркоза.
Кетамин оказывает обезболивающее действие, которое сохраняется до 1 ч после инъекции, что значительно превышает начальный период бессознательного состояния (только 15 мин). При возвращении сознания пациент может ощущать диссоциацию психических процессов [диссоциативная анестезия]. Часто отмечается потеря памяти в течение восстановительного периода.
Вместе с тем взрослые пациенты, в частности, жалуются на тревожные фантастические видения. Их можно предупредить путем введения бензодиазепина (мидазолам). Влияние кетамина на ЦНС отчасти повышается за счет действия на глутаматергическую передачу возбуждения через лигандзависимые катионные каналы NMDA-подтипа на которые кетамин действует как блокатор канала. Искусственная возбуждающая аминокислота N-метил-О-аспартат (NMDA) является селективным агонистом этого рецептора. Кетамин вызывает высвобождение катехоламинов с соответствующим повышением ЧСС и АД.
У пропофола достаточно простая структура, похожая на фенольные дезинфицирующие средства. Поскольку он нерастворим в воде, инъекционную эмульсию готовят с помощью соевого масла, фосфатида и глицерина. Препарат быстро начинает и быстро прекращает действовать, что удобно для пациентов. Интенсивность действия хорошо контролируется во время длительного введения. К возможным нежелательным реакциям относятся артериальная гипотензия и угнетение дыхания, а также смертельно опасный синдром, включающий бронхоспазм, гипотензию и эритему.
Анестезирующее действие (+)этомидата уменьшается в течение нескольких минут благодаря перераспределению препарата. Этомидат стимулирует миоклонические движения, которые можно предупредить премедикацией бензодиазепином или опиоидным препаратом. Из-за слабого влияния на ВНС он подходитдля вводного наркоза при комбинированной анестезии. Этомидат ингибирует синтез кортизола в субанестетических дозах и поэтому может использоваться при длительном лечении избыточной активности мозгового и коркового вещества (синдром Кушинга).
Мидазолам — быстро метаболизируемый бензодиазепин, используется в качестве вводной анестезии.
Читайте также:
- Осознанные сновидения. Как вызвать осознанный сон?
- Обследование пациента с заболеванием печени
- Вестибулярное положение зубов. Устранение вестибулярного положения зубов.
- Лучевая диагностика осложнения операции на позвоночнике
- Раннее выявление стремления к самоубийству. Скрининг населения на стремление к самоубийству.
