Воспаление гайморовой полости (гайморит). Диагностика и лечение гайморита
Добавил пользователь Cypher Обновлено: 27.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Гайморит: причины появления, симптомы, диагностика и способы лечения.
Гайморит – это воспаление слизистой оболочки верхнечелюстной (гайморовой) пазухи.
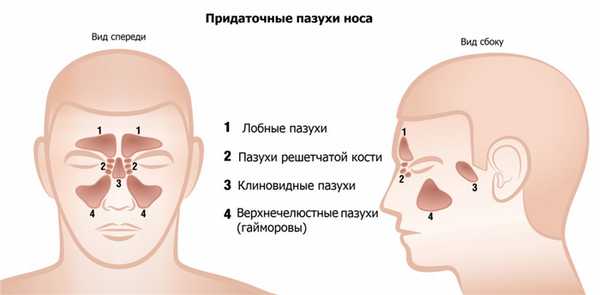
Пазухи носа (околоносовые синусы) – это воздухоносные полости, расположенные в костях лицевого черепа и сообщающиеся с полостью носа. Эти пазухи нужны человеку для защиты при травмах, для защиты корней зубов и глазных яблок от резких перепадов температур, для увеличения голосового резонанса.
Существует несколько видов околоносовых пазух:
– лобные (расположены в лобной кости над носом);
– клиновидные (находятся глубоко за носом);
– пазухи решетчатой кости (лежат сразу за носом, между глаз);
– верхнечелюстные или Гайморовы (располагаются по обе стороны от носа, в толще верхней челюсти). Названы по имени английского врача Н. Гаймора, который впервые описал воспаление в области верхнечелюстных пазух.
Гайморовы пазухи у детей до двух-трех лет не развиты или представляют собой ячейки очень маленького размера, поэтому у маленьких детей не бывает гайморита, но случается воспаление пазух решетчатой кости черепа.
Внутри все пазухи выстланы слизистой оболочкой, которая является продолжением слизистой оболочки полости носа.
Каждый синус открывается протоком в полость носа и имеет соустья, которые нужны для оттока отделяемой слизи из пазух в носоглотку.
Гайморовы пазухи открываются в средний носовой ход, их выводные отверстия расположены достаточно высоко. Очищение пазух осуществляется с помощью клеток мерцательного эпителия слизистой оболочки, имеющих реснички, которые способствуют перемещению слизи к выходу.
Причины появления гайморита
Причинами острого воспаления верхнечелюстных синусов в большинстве случаев являются вирусы (риновирус, вирусы гриппа и парагриппа, аденовирус), реже – бактерии (пневмококк, гемофильная палочка, стрептококки) и грибки.
Острый гайморит часто возникает у людей с искривленной перегородкой носа, нестандартным изгибом средней носовой раковины и другими изменениями строения костно-хрящевого комплекса носа, а также у детей с увеличенными и/или воспаленными аденоидами.
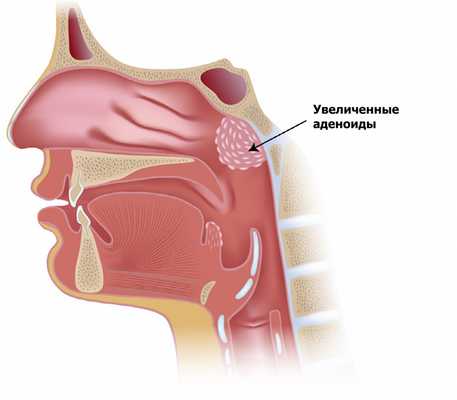
Эти же причины, в совокупности с хроническим насморком и предрасположенностью к аллергическим реакциям, могут приводить к переходу гайморита в хроническую форму.
В хроническом воспалении участвуют несколько микроорганизмов, например, бактерии и грибки в различных сочетаниях.
Нижняя стенка гайморовой пазухи достаточно тонкая и лежит над зубами верхней челюсти, поэтому воспаление корня зуба, нагноившаяся киста десны, удаление зуба, установка зубного имплантата и другие аналогичные причины могут спровоцировать одонтогенный гайморит.
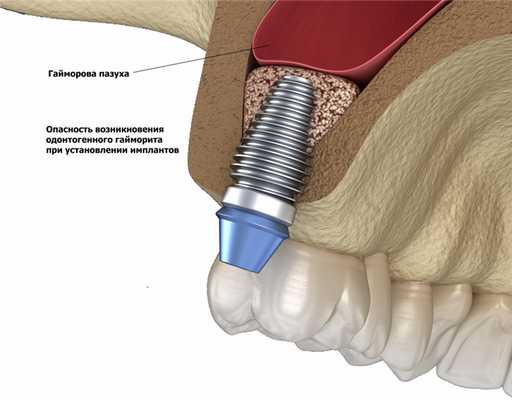
Реже микробы попадают в гайморовую пазуху с током крови при наличии очага инфекции в другом органе.
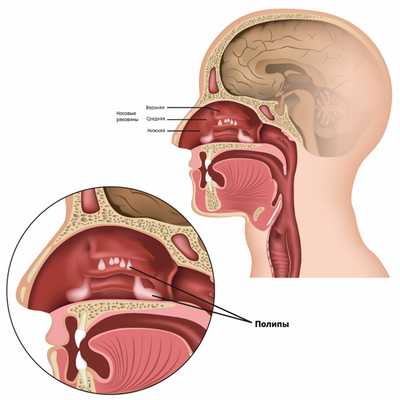
Длительное воздействие аллергенов приводит к разрастанию слизистой оболочки и появлению полипов в полости пазухи, которые вызывают нарушение вентиляции синуса и блокируют отток слизи из пазухи.
Классификация заболевания
Хроническим считается процесс, продолжающийся более 12 недель. Чаще поражается одна пазуха, но могут вовлекаться обе.
По типу процессов, происходящих внутри синуса, выделяют преобладание экссудации (усиление выработки жидкости, это может быть слизь или гной) или продукции (изменение и разрастание слизистой оболочки, возникновение полипа).
Выделяют легкую степень течения гайморита (симптомы выражены слабо, нет осложнений), среднетяжелую степень (симптомы выражены ярко, возможны осложнения) и тяжелую степень (мучительные симптомы гайморита, есть осложнения).
Симптомы гайморита
К признакам гайморита у взрослых относят: заложенность и/или выделения из носа, сочетающиеся с давлением, напряжением, тяжестью и болью в области лица с одной или с обеих сторон от носа, болью в голове, снижением обоняния.
Иногда наблюдается припухлость и отек щеки, скуловой области. Выделения из носа могут быть слизистыми (прозрачными), слизисто-гнойными или гнойными. Они могут стекать по задней стенке глотки (постназальный затек). Если пазуха значительно заполнена жидкостью, то боль, как правило, усиливается при наклоне головы.
Детей обычно беспокоит затрудненное носовое дыхание, прозрачные или светлые выделения из носа, кашель из-за постназального затека и головная боль.
При этом болезнь может принимать затяжное течение с бессимптомными промежутками.
При остром гайморите выражены симптомы интоксикации: озноб, повышение температуры тела, общая слабость.
Отличительной особенностью одонтогенного гайморита является зловонный запах выделений из носа.
Диагностика
Диагностика гайморита начинается с опроса пациента и осмотра полости носа с помощью носового зеркала.
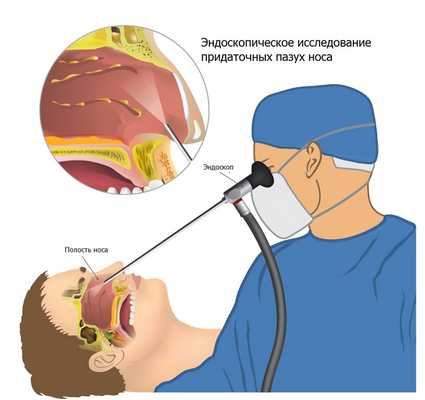
При подозрении на гайморит врач проводит эндоскопическое исследование носовой полости и околоносовых пазух тонкой оптической трубкой, это позволяет лучше рассмотреть изменения слизистой оболочки, оценить состояние соустий и синусов.
Раньше «золотым стандартом» диагностики была рентгенография околоносовых пазух. Сейчас этот метод также используется, но по диагностической точности уступает компьютерной томографии.
Возможно проведение ультразвукового исследования.
Пункция (прокол) верхнечелюстной пазухи может быть как методом диагностики (жидкость из пазухи можно исследовать на наличие микробов и определение их чувствительности к антибиотикам), так и способом лечения (так из пазухи удаляют гнойное содержимое и вводят антисептические растворы). Пунктируют пауху строго по необходимости и не всем пациентам с признаками гайморита. Больным с гайморитом рекомендуется провести следующие лабораторные исследования:
– общий анализ крови; – общий анализ мочи; – биохимический анализ крови; – коагулограмму (АЧТВ, протромбин, МНО, тромбиновое время); К каким врачам обращаться
Заподозрить наличие гайморита может педиатр, участковый терапевт и врач общей практики, а лечением занимается врач-отоларинголог (ЛОР-врач).
Лечение гайморита
Лечение гайморита заключается в промывании полости носа солевыми растворами, применении сосудосуживающих препаратов (у детей – в комбинации с антигистаминными средствами) и местных глюкокортикостероидов с целью снятия отека и открытия естественного соустья пазух с носовой полостью. Для разжижения секрета допустимо использование определенных муколитиков.
Бактериальный гайморит может приводить к опасным осложнениям:
– абсцессу (скоплению гноя в оболочке) или флегмоне (разлитому гнойному воспалению) жировой клетчатки глазницы, от которой пазуху верхней челюсти отделяет костная пластинка;
– проникновению микроорганизмов в мозговые оболочки и ткань мозга с развитием воспалительных заболеваний – менингита, менингоэнцефалита, абсцесса мозга;
– может развиться системная воспалительная реакция в ответ на местное гнойное воспаление – риногенный сепсис.
Профилактика заболевания
Профилактика гайморита заключается в своевременном и правильном лечении основного заболевания (острого насморка, гриппа и других острых респираторных вирусных инфекций), своевременном лечении зубов, а также в устранении костных и суставных дефектов (искривление носовой перегородки и др.).
Список литературы
- Клинические рекомендации: Острый синусит. Профессиональные ассоциации: Национальная медицинская ассоциация оториноларингологов. 2016.
- Хронический риносинусит: патогенез, диагностика и принципы лечения: (клинические рекомендации). Под ред. А.С. Лопатина. Российское общество ринологов. - М.: Изд. «Практическая медицина». 2014:64.
Синусит

Синусит - это острое или хроническое воспаление слизистой оболочки околоносовых пазух. Возникает в результате попадания в носоглотку инфекции, аллергенов, вследствии заболеваний верхних дыхательных путей, травм и аномалий развития носа и придаточных пазух. Общие симптомы синуситов — затрудненное носовое дыхание, насморк, боль в области придаточных пазух, повышение температуры тела. Диагноз подтверждают на основании данных КТ или рентгенографии придаточных пазух, бакпосева отделяемого, общего анализа крови. При синуситах назначают антибактериальные препараты, промывание, физиотерапию, по показаниям — операции на придаточных пазухах носа.
Причины синусита
Носовую полость с придаточными пазухами соединяют узкие ходы, через которые происходит постоянное очищение пазух. Если пазухи не очищаются по какой-либо причине или перекрываются с носовой полостью, в них застаивается слизь с бактериями и вирусами, что служит толчком для начала воспалительного процесса.
Основные возбудители синусита — вирусы, бактерии, грибы. Попадая через носоглотку в придаточные пазухи, микроорганизмы нарушают кровообращение в носовой полости, вызывают застой крови и отек слизистой оболочки. Соустья носовых пазух блокируются, забиваются муконозальным секретом (соплями), нарушается качество дыхания. Это благоприятные условия для развития условно-патогенной флоры.
Синуситы необязательно провоцируют микробы. Отечность слизистой носа и повышенную секрецию желез вызывает вазомоторный (идиопатический, неинфекционный) ринит. При вазомоторном рините в ответ на действие респираторных антигенов, аллергенов сосуды носовых ходов расширяются, наполняются кровью, развивается отек, что приводит к нарушению дренажной функции и воспалению.
Распространенные причины вазомоторного ринита:
вдыхание холодного и сухого воздуха, табачного дыма,
использование бытовых и косметических средств,
неблагоприятная экологическая обстановка,
алкогольная и никотиновая зависимость,
употребление пряностей, острой пищи,
длительное бесконтрольное применение сосудосуживающих капель в нос.
К воспалению носоглотки и закрытию соустий придаточных пазух предрасполагают различные заболевания верхних дыхательных путей и анатомические аномалии:
фарингит (воспалительный процесс в слизистой оболочке глотки);
тонзиллит (воспаление небных миндалин);
аденоиды (разрастания носоглоточных миндалин);
доброкачественные и злокачественные опухоли в носовой полости;
отит (воспаления в разных отделах уха: наружном, среднем и внутреннем);
искривление носовой перегородки;
чужеродный предмет в полости носа.
Высокий риск синуситов создают травмы носа, обширные операции в носовой полости. Фоном для развития воспаления придаточных пазух носа служат иммунодефицитные состояния — СПИД, сахарный диабет, онкологические и аутоиммунные патологии; неоправданное использование антибактериальных препаратов.
Виды и классификация синуситов
Синусит протекает остро, подостро и хронически. Острый синусит обычно возникает на фоне инфекционных заболеваний, перенесенного ОРВИ, и продолжается от 2 до 4 недель. Подострый синусит — следствие неправильного лечения или отсутствия такового вообще. Симптомы сохраняются на протяжении 1–2 месяцев. К хронизации процесса предрасполагают частые эпизоды синуситов, вазомоторный ринит. Критерий хронической формы заболевания — наличие отека и воспаления более 12 месяцев.
С учетом локализации процесса выделяют четыре типа синуситов:
Гайморит. Воспаление верхнечелюстной (гайморовой) пазухи.
Фронтит. Воспаление возникает в лобной пазухе.
Этмоидит. Воспаление поражает решетчатый лабиринт.
Сфеноидит. В патологический процесс вовлечена клиновидная пазуха.
В зависимости от характера воспалительного процесса выделяют несколько форм синуситов:
Отечно-катаральную. Воспаление развивается только в слизистой оболочке пазух носа. Выделения водянистые и бесцветные.
Гнойную. Воспаление охватывает глубокие слои тканей околоносовых пазух. Характерные симптомы — отделяемое с примесями гноя, желто-зеленого цвета.
Смешанную. Присутствуют признаки гнойной и отечно-катаральной формы.
Воспалительный процесс затрагивает одну околоносовую пазуху — моносинусит или несколько — полисинусит. При поражении слизистой оболочки всех придаточных пазух диагностируют пансинусит.
Симптомы синусита
Клиническая картина зависит от локализации и характера воспаления.
Симптомы гайморита
Заболевание имеет острое начало. На первый план выходит токсико-аллергический симптом:

тошнота и рвота,
повышенная температура тела до 39°С.
Пациент предъявляет жалобы на боль со стороны пораженной гайморовой пазухи, в области скуловой кости, корня носа. Болезненные ощущения усиливаются при пальпации, распространяются на висок, пораженную половину лица.
Качество дыхания нарушено. При двустороннем воспалении верхнечелюстных пазух пациент вынужден дышать через рот. Для катарального хронического гайморита характерны жидкие, серозные выделения из носа со зловонным запахом. При гнойной форме отделяемое желто-зеленого цвета, густое и тягучее, засыхает коркой в носовой полости.
Хронический гайморит имеет волнообразное течение. В периоды ремиссии состояние пациента удовлетворительное. При обострении появляются симптомы интоксикации, возможно незначительное повышение температуры тела, головная боль. Головная боль давящая, распирающая, усиливается при движении глазами, открывании век. Облегчение приносит сон и горизонтальное положение тела.
Течение хронического гайморита иногда осложняет ночной кашель, который не поддается стандартному лечению. Кашель провоцирует истечение гноя из верхнечелюстной пазухи по задней стенке глотки. У некоторых пациентов развивается конъюнктивит, кератит (воспаление роговицы).
Симптомы этмоидита
Этмоидит редко протекает изолированно, и как правило, возникает одновременно с гайморитом или фронтитом, реже со сфеноидитом. Заподозрить заболевание можно по боли в области переносицы и корня носа. Боль давящего характера, по ощущениям пациента с эпицентром «за глазами» или «глубоко в переносице».
Другие признаки этмоидита:
затруднено носовое дыхание,
выделения из носа разного характера, преимущественно без запаха,
полная или частичная утрата чувствительности к запахам,
повышенная температура тела,
При распространении воспаления на задние стенки решетчатой кости, экссудативные массы накапливаются в носоглотке, и утром создают ощущение кома в горле.
Хронический этмоидит в стадии ремиссии клинически не проявляется. Некоторые пациенты жалуются на периодическую слабо выраженную головную боль. Периоды обострения имеют те же симптомы, что и острая форма.
Симптомы фронтита
Течение фронтита тяжелее воспаления других синусов. Клиническую картину определяет степень тяжести заболевания. Для легкой формы характерны преимущественно местные признаки:
незначительная головная боль в надбровной зоне,
слизистые или гнойные выделения из носа,
ухудшение носового дыхания,
ощущения жжения и дискомфорта в медиальном углу глаза.
Интоксикационный синдром, как правило, отсутствует. Симптомы фронтита сохраняются в среднем 5–7 дней, после чего исчезают или остаются, что свидетельствует о присоединении бактериальной инфекции.
При среднетяжелой форме состояние пациента отягощает выраженная боль в области надбровной дуги. Боль пульсирующая, распирающая, усиливается при наклонах головы вперед-назад, движении глазных яблок. Возникают признаки интоксикации: температура тела 37.5–38.5°С, слабость, недомогание, нарушение сна, отсутствие аппетита.
Тяжелая форма отличается интенсивным болевым синдромом, тяжелой интоксикацией, отеком верхнего века на стороне поражения, слезотечением, расстройством зрения.
При хронизации воспаления в стадии ремиссии симптомы отсутствуют или проявляются незначительными выделениями из носа, умеренной периодической головной болью. Обострение начинается с тупой боли в области лба. Болевой синдром усиливается после физической нагрузки.
Симптомы сфеноидита
Основные клинические проявления — головная боль, повышенная температура тела, нарушения обоняния и зрения. Головная боль ноющая, из центра головы смещается в затылочную и височную зоны, глазницу.
При хронической форме сфеноидита головная боль незначительная. На первый план выходят неврологические расстройства:

слабость и недомогание,
Для острой и хронической формы заболевания характерны серозные или гнойные выделения из носа, непроходящее чувство дискомфорта в глотке и носовой полости. Некоторые пациенты ощущают неприятный запах изо рта.
Реже сфеноидит начинается со снижения остроты зрения, светочувствительности, частичного выпадения полей зрения. При вовлечении в воспалительный процесс носовой полости, возникает расстройство обонятельных рецепторов.
Осложнения синусита
Нелеченный синусит переходит в хроническую форму. При нарушении функции дыхания в легких снижается давление, скапливается избыточное количество влаги, из-за чего часто может беспокоить одышка. Хронический синусит приводит к развитию бронхиальной астмы, образованию полипов в носу, гипертрофии (увеличению объема тканей) назальной полости.
Постоянная заложенность носа снижает качество ночного сна, становится причиной расстройства обоняния и искажения вкуса. Лица, у которых нарушена дренажная функция, чаще подвергаются простудным и вирусным заболеваниям.
Наиболее опасное осложнение синуситов — менингит. Возникает при воспалении решетчатой и клиновидной пазухи. При отсутствии лечения этмоидита возрастает риск развития флегмоны глазницы (гнойного воспаления орбитальной клетчатки), абсцесса головного мозга, энцефалита (воспаления головного мозга). При фронтите существует риск нарушения зрения, вплоть до полной слепоты.
Все формы синуситов при неадекватной и несвоевременной терапии опасны распространением воспаления вглубь, поражением инфекцией костей, печени, легких, развитием сепсиса.
Диагностика синусита
Диагностика, лечение и профилактика синусита — компетенция отоларинголога (в обиходе лор-врач). Дети до 18 лет находятся под наблюдением педиатра или детского отоларинголога.
При первичном приеме врач тщательно осматривает носовые пазухи, глотку и гортань с помощью специального миниатюрного зеркала с камерой и подсветкой. Во время риноскопии можно обнаружить некоторые причины воспаления придаточных пазух — полипы, новообразования, инородное тело, узость носовых ходов, аномалии развития.
Для уточнения диагноза назначают инструментальные и лабораторные методы исследования:
Компьютерную томографию и рентгенографию околоносовых пазух носа. Дает максимально детальную оценку состояния всех синусов, показывает отечность слизистой оболочки, наличие и количество экссудата (жидкости из мелких кровеносных сосудов при их воспалении), анатомические аномалии носовой полости.
Бактериологическое исследование мазка из носа. Позволяет точно идентифицировать тип возбудителя, определить его устойчивость к антибактериальным препаратам, подобрать оптимальную тактику лечения.
Аллергические пробы. Необходимы пациентам с симптомами вазомоторного ринита, дает возможность достоверно определить аллерген.
Гистологическое исследование. Забор образца ткани выполняют при обнаружении новообразования для определения риска озлокачествления опухоли.
На основании результатов диагностики отоларинголог назначает лечение, при необходимости перенаправляет на консультацию к другому специалисту: травматологу, онкологу, аллергологу.
Лечение синусита
Пациенты со среднетяжелой и тяжелой формой синуситов нуждаются в постоянном медицинском наблюдении, поэтому их госпитализируют в отоларингологическое отделение. Заболевания легкой степени тяжести лечат амбулаторно.
Основная цель терапии — восстановить дренаж (очищение) пазух, удалить патологический экссудат, предупредить осложнения. Проводят консервативное лечение, физиотерапию, по показаниям — оперативное вмешательство.
Консервативная терапия
План лечения синуситов включает разные группы медикаментов:
Сосудосуживающие капли и спреи. Облегчают носовое дыхание, уменьшают отек слизистой оболочки носа, нормализуют отток экссудата. Назначают коротким курсом 3–5 дней.
Антисептики. Приостанавливают воспалительные процессы, уничтожают микробную флору, ускоряют процесс заживления тканей.
Бактериальные лизаты. Эффективны на завершающем этапе лечения для ускорения выздоровления. Действуют местно, усиливают иммунную защиту.
Системные антибиотики. При бактериальных синуситах принимают антибиотики с учетом типа возбудителя, при вирусных формах — противовирусные средства.
Антигистаминные препараты. Необходимы при остром течении синуситов для профилактики образования спаек в околоносовых пазухах, а также при синуситах аллергической природы.
Лечение синуситов невозможно без очищения пазух от слизи и гноя. Эвакуацию патологического содержимого из придаточных пазух проводят разными способами:
кукушка (промывание по Проетцу),
промывание придаточных пазух через соустье.
Наиболее несложная и распространенная процедура — кукушка. В одну ноздрю поддают лекарственный раствор, с другого носового хода одновременно откачивают патологическую жидкость.
Физиотерапия
Хороший результат в лечении синуситов оказывают физиотерапевтические процедуры:
УВЧ. Под действием электромагнитных полей прекращается воспаление, снижается интенсивность боли, повышается способность слизистой оболочки носа к восстановлению.
Электрофорез. Введение лекарственных препаратов через кожу и слизистую с помощью электрических токов оказывает противовоспалительное, обезболивающее, спазмолитическое воздействие.
Кварц. Это лечение коротковолновыми ультрафиолетовыми лучами, которые обладают выраженным антибактерицидным действием.
Внутриносовая блокада. Введение анестетиков или стероидных гормонов в толщу носовой раковины. Облегчает симптомы синуситов, сокращает сроки восстановления после операций на структурах носа.
Если причина синусита — вазомоторный ринит, то облегчение приносит иглорефлексотерапия, ингаляции с небулайзером, магнитотерапия.
Хирургическое лечение
При неэффективности консервативной терапии для восстановления нормального дренирования околоносовых пазух проводят оперативные вмешательства:
пункцию гайморовой пазухи — удаление содержимого пазухи через прокол;
фронтотомию — операцию на лобной пазухе;
этмоидотомию — вмешательство на костях решетчатого лабиринта;
сфеноидитомию — удаление патологического содержимого клиновидной пазухи;
гемисинуситомию — операцию на двух и более пазух носа с одной стороны;
гаймороэтмоидотомию — одновременное вскрытие решетчатой и верхнечелюстной пазух;
баллонную синусопластику — расширение входного соустья гайморовой и лобной придаточных пазух носа;
полисинусотомию — хирургическое вмешательство на нескольких пазухах с обеих сторон.
Когда причина синусита — аденоиды, кисты, полипы, доброкачественные опухоли, гипертрофированные участки полностью удаляют или воздействуют на них лазером, жидким азотом, высокочастотным током. Если причина синусита — искривленная носовая перегородка, восстанавливают ее правильную форму.
Что можно и нельзя делать при синуситах
Результат лечения заболевания зависит не только от своевременного обращения за врачебной помощью, адекватного выбора терапии, но также от готовности и возможностей пациента выполнять предписания специалиста.
Чтобы быстро вылечить синусит в домашних условиях и улучшить общее состояние здоровья рекомендовано:
Пить не менее 1,5–2 л воды в день. Это может быть травяной отвар, настой, зеленый чай, щелочная вода.
Массажировать носовые пазухи. Массаж стимулирует микроциркуляцию крови, улучшает носовое дыхание, снимает отек.
Организовать здоровое питание. Ограничить жирную пищу, копчености, специи, приправы, соль, кондитерские изделия, алкоголь. В большом количестве употреблять свежие овощи и фрукты, кисломолочную продукцию, нежирные сорта мяса и рыбы.
Выполнять дыхательную гимнастику. Упражнения активизируют работу дыхательной системы, повышают сопротивляемость организма к действию микробов, нормализуют отток крови, предупреждают воспалительный процесс.
Регулярно в течение дня промывать нос проточной водой или солевым раствором, чтобы удалить раздражающие вещества, инфекцию, увлажнить слизистую носовую оболочку, не допустить образования корок.
Категорически противопоказано самолечение, особенно в отношении новорожденных и детей младшего возраста, беременных. Запрещено принимать какие-либо препараты без назначения врача, получать активную физическую нагрузку, закапывать в нос сок лука, чеснока или свеклы, чтобы не спровоцировать ожог слизистой оболочки носа.
Нанести вред здоровью могут тепловые процедуры при синусите бактериального происхождения. Тепло усиливает воспалительный процесс, способствует распространению инфекции по всему организму.
Гайморит
Гайморитом называют воспаление в области гайморовой пазухи, оно может возникать остро, или иметь хроническое течение.
Гайморит возникает у детей старшего возраста и взрослых, проявляясь болевыми ощущениями в области верхнечелюстных пазух носа, скоплением гноя внутри них и симптомами интоксикации.
Обычно гайморит возникает не изолированно, а в комплексе воспаления нескольких носовых пазух, но преобладают симптомы поражения именно гайморовых. В процесс воспаления в легких случаях вовлекается слизистая оболочка, в случае осложнений воспаление может переходить на область надкостницы и костей.
Особым случаем является так называемый одонтогенный гайморит с проникновением инфекции из кариозной полости зубов (обычно в области верхней челюсти). Обычно провоцируется условно-патогенной флорой полости рта.
При одонтогенном гайморите инфекция обычно проникает
- при развитии периодонтитов и остеомиелитов верхней челюсти
- при глубоком поражении зубов,
- при нагнаивании кист в области корней зубов,
- при неудачном удалении зубов.
Одонтогенный гайморит протекает по типу острого и хронического процесса, со стадиями ремиссии и обострения.
Гнойный гайморит – это воспаление пазухи со скоплением внутри нее гнойного содержимого желто-зеленого цвета с неприятным запахом. При этом отток гноя может быть затруднен вследствие отека тканей, что приводит к резкому ухудшению состояния – возникает сильная лихорадка и токсикоз с мучительными головными болями. При изменении положения головы боли резко усиливаются.
Самой большой опасностью гнойного гайморита является прорыв гноя в полость орбиты глаза или в область мозгового черепа с формированием внутримозговых абсцессов, периостита (воспаления надкостницы и костей черепа), заболеваний орбиты глаза, сепсиса.
При остром гайморите проявляются следующие признаки:
- чувство тяжести в области пазухи,
- боли распирающего и давящего характера, иногда симулирующие зубные боли,
- усиление боли при наклонах головы вперед или при надавливании на область верхней челюсти,
- выделения из носа гнойного характера, с трудом отделяемые,
- неприятный запах выделений,
- повышение температуры, общее недомогание с явлениями токсикоза.
При запущенном состоянии или неправильном лечении осторого гайморита формируется хроническая форма болезни. Этому способствует наличие постоянной инфекции в носоглотке или искривление носовой перегородки. При этом может поражаться только слизистый слой или же могут формироваться полипы и гнойное отделяемое.
Основными проявлениями хронического гайморита служат:
- быстрая утомляемость, постоянная слабость,
- частые головные боли давящего характера,
- постоянные насморки,
- нарушение обоняния,
- отсутствие или крайнее затруднение свободного носового дыхания, слабый эффект от сосудосуживающих препаратов,
- выделения из носа слизистого или гнойного характера.
- неприятный запах из носа.
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Гайморит диагностируют и лечат ЛОР-врачи, диагноз ставится на основании жалоб и осмотра, а также проведения рентгена придаточных пазух носа. Иногда при гнойном гайморите проводится посев отделяемого из носа на флору с определением чувствительности к антибиотикам.
Лечение в домашних условиях
Основа консервативного лечения – это антибиотики широкого спектра или те, к которым чувствительна микрофлора.
- Обычно используют пенициллины (амоксиклав, амоксициллин), цефалоспорины (цефалексин) или макропен, зитролид. Необходимо пропить один или два курса антибиотиков, в зависимости от степени тяжести и состояния пазух.
- В дополнение к этому назначают сосудосуживающие препараты, помогающие снять отек в слизистых, а также препараты, разжижающие содержимое пазухи (АЦЦ) и препараты, помогающие оттоку гноя.
- Применяют противоаллергические средства (супрастин, тавегил) - они уменьшают отечность.
- Применяются тепловые процедуры на область пазух – соллюкс-лампа, УВЧ или лазеротерапия.
- Для промывания пазух носа при лечении гайморита используется метод «кукушки»: в одну ноздрю заливается антисептический раствор, а из второй он откачивается мягким катетером. Чтобы во время процедуры пациент не захлебывался жидкостью, необходимо произносить постоянно «ку-ку-ку-ку». При этом звуке закрывается полость глотки и горла.
Прокол пазух
При неэффективности этих мер и нарушении оттока гноя при осложненных гайморитах показан прокол пазух с промыванием их антисептическими растворами и удалением гноя. После промывания пазух в них вводят растворы антибиотиков и протеолитических ферментов, удаляющих воспалительные ткани и очищающих пазухи (трипсин или химотрипсин). Эта процедура значительно облегчает состояние, так как снимает давление на стенки пазух и боль, устраняет очаг инфекции.
Особенно опасно развитие гайморита при беременности, из-за скопления гноя возникает опасность для женщины и плода, и необходимо быстро ликвидировать очаг инфекции.
Прием антибиотиков при беременности ограничен, и иногда единственным методом лечения является прокол пазух с заливанием внутрь антибактериальных растворов для местного применения. Параллельно с этим коротким курсом назначают сосудосуживающие средства. Применима и «кукушка» и местное орошение полости носа антимикробными средствами.
В летний период при наличии хронического гайморита необходимо заняться закаливанием и укреплением иммунитета, восстановлением носового дыхания. Это важно потому, что гайморит имеет свойство обостряться на фоне простуд, которым подвержены люди со сниженным иммунитетом. Необходимо залечивание всех кариозных зубов, промывание полости носа и горла отварами трав (ромашка, шалфей).
При неэффективности всех этих мер показано проведение операции по пластике перегородки носа, вскрытию гайморовой пазухи с удалением разрушенных тканей и полипов, с промыванием полостей.
Для развития гайморита необходимо проникновение микробов в область гайморовой пазухи. Обычно это возникает в результате осложнения вирусной инфекции.
Для развития хронического гайморита важным фактором является отсутствие адекватного лечения при остром процессе или снижение иммунитета, с переходом инфекции в вялотекущую, хроническую фазу.
Также гайморит может развиваться как результат травмирования полости носа с проникновением инфекции внутрь.
Предрасполагающими к нему факторами являются переохлаждение ног и всего организма, снижение иммунитета, аллергизация организма, очаги хронической инфекции в глотке и в других отделах организма.
К основным осложнениям относят разрушение пазухи носа с переходом инфекции вглубь черепа – формированием абсцессов, периостита, заболевания орбиты глаза, сепсиса.
Рентгенологическое исследование околоносовых пазух для диагностики патологических изменений.
Читайте также:
