Возраст как показание к пренатальному кариотипированию.
Добавил пользователь Алексей Ф. Обновлено: 21.01.2026
С.В. Воскресенская, Т.С.Качалина
Нижегородская государственная медицинская академия;
Областной клинический диагностический центр, Нижний Новгород
Возраст беременных старше 35 лет как изолированное показание к пренатальному кариотипированию
Чем старше родители, тем больше вероятность рождения у них ребенка с синдромом Дауна. Без специального анализа трудно ответить на вопрос, связано ли увеличение риска возникновения трисомии с возрастом отца, матери или обоих родителей [1].
Пенроуз в 1933 г. установил, что повышение частоты возникновения синдрома Дауна обусловлено возрастом матери 2 . В последнее время опубликованы данные, свидетельствующие о некотором влиянии и возраста отца, дополняющем влияние материнского возрастного фактора 3 . Речь идет об изучении 224 пациентов с синдромом Дауна, родившихся в Дании в период с 1960 по 1971 гг., 176 из которых были идентифицированы с помощью цитогенетических методов как трисомики по 21-й хромосоме. Авторы определили: риск иметь детей с синдромом Дауна повышен для мужчин в возрасте от 55 лет и в ситуации, когда он значительно превышает возраст матери. Проверка этих данных приводит к противоречивым результатам. Исследователи Японии 4 , Западной Германии 5 подтверждают роль отцовского возраста в возникновении указанной хромосомной патологии. Ученые Швеции 6 и Франции 7 подобного эффекта не обнаружили. Эти противоречия обусловили обширную дискуссию об адекватности использованных статистических методов и, соответственно, подходов к формированию группы риска беременных для пренатального кариотипирования.
Существует мнение, что беременных только с отягощающим возрастным фактором не следует ориентировать на проведение пренатальной цитогенетической диагностики, что дородовое кариотипирование оправдано лишь в случае сочетания нескольких факторов, влияющих на исход беременности: возраста, отягощенного семейного анамнеза, отклонения материнских сывороточных маркеров и др. 8 . Однако ретроспективный анализ пренатально не диагностированной хромосомной патологии у беременных старше 35 лет поставил под сомнение сделанные выводы 9 . Специалисты Нижегородской медико-генетической консультации придерживаются тактики обязательного кариотипирования плодов беременных, когда возраст старше 35 лет служит единственным показанием для инвазивного вмешательства. В данной статье представлены результаты последних 3 лет этой работы.
Материал и методы.
Из 1078 беременных в возрасте старше 35 лет инвазивная диагностика проведена 396 пациенткам. Применялись трансабдоминальная аспирация ворсин хориона в I триместре и пункция плаценты во II триместре беременности. Все инвазивные вмешательства выполнялись в амбулаторных условиях под постоянным ультразвуковым контролем с использованием прибора Aloka SSD-630 с конвексным датчиком частотой 3,5 МГц. Перед процедурой пациенткам внутримышечно вводили 2 мл раствора но-шпы, после процедуры в течение 2 ч беременные находились в условиях дневного стационара.
Результаты и обсуждение.
Анализ результатов проведенного пренатального кариотипирования в основных группах риска беременных с целью выявления хромосомной патологии плода показал, что женщины старше 35 лет занимают здесь ведущее место (43%). Следует отметить высокую обращаемость пациенток данной возрастной группы в медико-генетическую консультацию: они хотят получить максимальную гарантию рождения здорового ребенка. Кроме того, в результате большей осведомленности акушеров-гинекологов о повышенном риске рождения детей с хромосомной патологией у женщин старше 35 лет наметилась четкая тенденция раннего (в I триместре) направления их на консультацию с целью определения прогноза потомства.
За последние 3 года отмечен рост обращаемости и случаев применения инвазивных методов дородового обследования беременных старше 35 лет. Так, в 1998 г. генетиком консультированы 284 такие женщины, в 1999 г. — 391, в 2000 г. — 403. Соответственно возросло и количество случаев проведения пренатальной диагностики — с 88 в 1998 г. до 170 в 2000 г.
Около 60% беременных женщин в возрасте старше 35 лет, получившим консультацию генетика, методы пренатальной диагностики не применялись. Из них 15% имели противопоказания к проведению процедуры, 20% приняли решение ограничиться лишь ультразвуковым исследованием, хотя единственным методом, исключающим хромосомную патологию плода, является именно его пренатальное кариотипирование, 25% на обследование не явились. Причиной отказа беременных женщин от инвазивных процедур, как показал опыт работы врача-генетика, часто служат следующие факторы:
1) боязнь самопроизвольного выкидыша после процедуры. Более 50% беременных в возрасте старше 35 лет имеют отягощенный акушерский анамнез: невынашивание, бесплодие и др. Получив информацию о возможном выкидыше после инвазивного вмешательства, они отказываются от проведения исследования;
2) негативный настрой на проведение инвазивной процедуры участкового акушера-гинеколога. Активно проводимая врачами медико-генетической консультации пропаганда среди медицинского персонала и населения значительно уменьшает количество отказавшихся от процедуры по этой причине;
3) религиозные убеждения. В последнее время нередко на приеме врача-генетика появляются семьи, считающие прерывание беременности даже аномальным плодом большим грехом, поэтому дородовая диагностика им не нужна;
4) часто женщина уверена в благоприятном исходе родов в связи с отсутствием отягощенной наследственности и наличием в семье одного или более здоровых детей.
Из существующих сегодня в пренатальной диагностике инвазивных методов исследования наиболее приемлемыми для использования у беременных только с отягощающим возрастным фактором, на наш взгляд, являются аспирация ворсин хориона и пункция плаценты. Кордоцентез в этой группе мы не проводили, так как, по мнению ряда авторов, широко использующих эту инвазивную процедуру в пренатальной диагностике хромосомной патологии 10 , риск прерывания беременности после данного вмешательства достигает 2,5%, что уже превышает риск рождения больного ребенка. Этот метод применялся нами лишь при обнаружении врожденных пороков развития плода и с целью исключения плацентарного мозаицизма.
Спектр пренатально выявленных хромосомных аберраций у беременных только с отягощающим возрастным фактором представлен в табл. 1.
| Таблица 1 Спектр пренатально выявленных хромосомных аберраций у беременных только с отягощающим возрастным фактором |
Чаще всего встречались такие формы хромосомной патологии плода, как болезнь Дауна и синдром Шерешевского—Тернера. В группу «другая хромосомная патология» включены синдром Клайнфелтера, трисомии Х.
В дородовом периоде хромосомная патология плода в наших исследованиях выявлена в 16 наблюдениях (4%). По мнению Т.В. Кузнецовой, А.Н. Баранова 11 , хорошим показателем выявления хромосомной патологии плода считается уровень, превышающий 5%, хотя те же авторы полагают, что возраст старше 35 лет в качестве изолированного показания к пренатальному кариотипированию позволяет диагностировать 2% хромосомных аберраций, влияющих на прогноз жизни будущего ребенка. Все случаи болезни Дауна представлены регулярными трисомиями. Беременности с аномальными кариотипами плодов были прерваны в сроках от 10 до 23 нед.
Наши наблюдения показали, что выявляемость хромосомной патологии плода возрастает с увеличением возрастной принадлежности беременных (табл. 2).
| Таблица 2 Соотношение возраста матери и выявления хромосомной патологии плода |
Среди осложнений после инвазивных вмешательств в наших наблюдениях имели место 2 самопроизвольных выкидыша в течение 1-й недели: после трансабдоминальной аспирации ворсин хориона в I триместре у 1 пациентки из 102 (0,9%) и после пункции плаценты во II триместре беременности у 1 из 294 (0,4%).
Анализ полученных данных свидетельствует о том, что проведение инвазивной пренатальной диагностики с целью исключения хромосомной патологии плода в группе беременных только с отягощающим возрастным фактором имеет минимальный риск прерывания беременности, не представляет опасности для развития плода, а показатели выявляемости хромосомной патологии являются высокими. Все вышеизложенное позволяет учитывать возрастной материнский фактор в качестве изолированного показания для пренатального кариотипирования. Пациентки старше 35 лет, не имеющие других факторов риска, должны быть подробно информированы о частоте синдрома Дауна в разных возрастных группах, о возможности проведения пренатального цитогенетического исследования, о риске осложнений после инвазивного вмешательства и самостоятельно принимать решение о дородовом медико-генетическом обследовании.
Литература
Фогель Ф., Мотульски А. Генетика человека. Т.2. М: Мир; 1990.
Penrose L.S. The relative effects of paternal and maternal age in mongolism. J Genet 1933; 27: 219—224.
Stene J., Fischer G., Stene E., Mikkelsen M., Petersen E. Paternal age effect in Down’s syndrome. Ann Num Genet 1997; 40: 299—306.
Matsunaga E., Tonomura A., Oishi H., Kikuchi Y. Reexamination of paternal age effect in Down,s syndrome. Hum Genet 1978; 40: 259—268.
Stene J., Stene E., Stengel-Rutkovsky S., Murken J.D. Paternal age and Down’s syndrome. Data from prenatal diagnoses. Hum Genet 1983; 59:119.
Erickson J.D., Bjerkedal T. Down,s syndrome associated with father,s age in Norway. J of Med Genet 1981; 18: 22—28.
Roth M.P., Feingold J., Baumgarten A., Bigel P., Stoll C. Paternal age effect in Down’s syndrome. Hum Genet 1983; 63: 149—152.
Золотухина Т.В., Костюк Э.В. Роль материнского сывороточного скрининга в профилактике врожденных и наследственных заболеваний. В кн.: Сборник материалов семинара «Рош — Москва». Звенигород; 1994; с. 4—12.
Юдина Е.В. Синдром Дауна: проблемы и ошибки диагностики в пренатальном периоде. Ультразвук диагн акуш гинек педиат 1999; 4: 272—277.
Юдина Е.В. Опыт применения диагностического кордоцентеза в клинической практике. Ультразвук диагн акуш гинек педиат 1999; 2: 128—133.
Кузнецова Т.В., Баранов А.Н., Киселева Н.В. и др. Пренатальная диагностика хромосомных болезней у плода: десятилетний опыт Вестн Рос Ассоциации акушеров-гинекологов 1997; 3: 95—99.
Баранов В.С. Ранняя диагностика наследственных болезней в России. Международные медицинские обзоры 1994; 2 (4): 236—243.
"Медикум"
новый научно-практический медицинский журнал, который будет издаваться на 2-х языках: русском и английском, в трех формах выпуска: печатная, интернет-версия, CD-версия.
Кариотипирование супругов
Кариотипирование является методом цитогенетического исследования и заключается в изучении хромосом человека.
В процессе исследования хромосомного набора (кариотип) определяются изменения в количественном составе и выявляются нарушения структур (качество) хромосом.
Кариотипирование проводится один раз в жизни и позволяет определить геном мужчины и женщины, состоящих в браке, выявить несоответствие хромосом супругов, что может явиться причиной рождения ребенка с пороком развития или тяжелым генетическим заболеванием, а также позволяет установить причину, по которой невозможно иметь детей у данной семейной пары.
Кариотип – это набор хромосом человека с полным описанием всех их признаков (размер, количество, форма и прочее). Геном каждого человека в норме состоит из 46 хромосом (23 пары). 44 хромосомы являются аутосомными и отвечают за передачу наследственных признаков в роду (цвет волос, строение ушей, острота зрения и так далее). Последняя, 23-я пара представлена половыми хромосомами, которые и определяют кариотип женщины 46ХХ и мужчины 46ХУ.
Показания для кариотипирования
В идеале, кариотипирование необходимо пройти всем супругам, желающим стать родителями, даже если показания для проведения анализа отсутствуют.
Многие наследственные заболевания, которыми страдали прадедушки и прабабушки могут не проявляться у человека, а кариотипирование поможет выявить патологическую хромосому и рассчитать риск рождения ребенка с патологией.
К обязательным показаниям для проведения процедуры относятся:
- возраст будущих родителей (35 лет и старше, даже если этому пункту отвечает только один из супругов);
- бесплодие неустановленного происхождения;
- многократные и безуспешные попытки искусственного оплодотворения (ЭКО);
- наличие наследственного заболевания у одного из супругов;
- расстройства гормонального баланса у женщины;
- нарушение образования сперматозоидов (сперматогенеза) с неустановленной причиной;
- неблагоприятное экологическое окружение;
- контакт с химическими веществами и облучающее воздействие;
- воздействие вредных факторов на женщину, особенно в недавнем прошлом: курение, алкоголь, наркотики, прием лекарственных препаратов;
- наличие самопроизвольного прерывания беременности (выкидыши, преждевременные роды, замершие беременности);
- близкородственные браки;
- наличие ребенка/детей с хромосомными патологиями или врожденными пороками развития.
Процедуру исследования кариотипов супругов необходимо провести еще на этапе планирования беременности. Но не исключается возможность кариотипирования в том случае, если женщина беременна. Тогда проводится кариотипирование не только супругов, но и будущего ребенка (пренатальное кариотипирование).
Подготовка к анализу
Так как для анализа на определение кариотипа используются кровяные клетки, необходимо исключить влияние различных факторов, которые осложняют их рост, что делает анализ неинформативным.
Примерно за 2 недели до сдачи крови на анализ кариотипирования следует предотвратить или отказаться от воздействия следующих факторов:
- наличие острых заболеваний или обострение хронических;
- прием лекарственных препаратов, особенно антибиотиков;
- употребление алкоголя и курение.
Механизм проведения
Предпочтение отдается венозной крови, которую забирают у обоих супругов. Из венозной крови отсеиваются лимфоциты, которые находятся в фазе митоза (деления). В течение трех суток анализируется рост и размножение клеток, для чего лимфоциты обрабатывают митогеном, который стимулирует митоз. В процессе деления исследователь может наблюдать хромосомы, но процесс митоза останавливают путем специальной обработки. Затем готовятся специальные препараты хромосом на стекле.
Чтобы лучше выявить структуру хромосом, их окрашивают. Каждая хромосома имеет свою индивидуальную исчерченность, что становится хорошо заметным после окрашивания. Затем проводится анализ окрашенных мазков, во время которого определяется общее количество хромосом и структура каждой. При этом сопоставляется исчерченность парных хромосом, а полученный результат с нормами цитогенетических схем хромосом.
Для анализа обычно требуется не более 12-15 лимфоцитов, данное количество клеток позволяет выявить количественное и качественное несоответствие хромосом, а, следовательно, наследственное заболевание.
Что выявляет кариотипирование
Интерпретацию анализа на кариотипирование проводит врач-генетик. Анализ в норме выглядит как 46ХХ или 46ХУ. Но если выявлена какая-либо генетическая патология, например выявление третьей лишней 21 хромосомы у женщины, то результат будет выглядеть как 46ХХ21+.
Что позволяет определить анализ хромосомного набора:
- трисомия – третья лишняя хромосома в паре (например, синдром Дауна);
- моносомия – в паре отсутствует одна хромосома;
- делеция – утрата участка хромосомы;
- дупликация – удвоение какого-либо фрагмента хромосомы;
- инверсия – разворот участка хромосомы;
- транслокация – перемещение участков (рокировка) хромосомы.
Например, обнаружение делеции в У-хромосоме часто является причиной нарушенного сперматогенеза и, следовательно, мужского бесплодия. Также известно, что делеции являются причиной некоторых врожденных патологий у плода.
Для удобства отображения на бумаге результата анализа при обнаружении изменения структуры хромосомы, длинное плечо записывается латинской буквой q, а короткое t. Например, при потере фрагмента короткого плеча 5-ой хромосомы у женщины, результат анализа будет выглядеть так: 46ХХ5t, что означает синдром «кошачьего крика» (генетическое отклонение, характеризующееся характерным плачем ребенка и другими врожденными нарушениями).
Кроме того, кариотипирование позволяет оценить состояние генов. Путем данного метода исследования можно выявить:
- генные мутации, которые влияют на тромбообразование, что нарушает кровоток мелких сосудах при формировании плаценты или имплантации и может стать причиной выкидыша/бесплодия;
- генная мутация У-хромосомы (в данном случае необходимо использовать сперму донора);
- мутации генов, отвечающих за детоксикацию (низкая способность организма к обеззараживанию окружающих токсических факторов);
- генная мутация в гене муковисцидоза помогает исключить возможность данного заболевания у ребенка.
Кроме того, кариотипирование помогает диагностировать генетическую предрасположенность ко многим заболеваниям, например, к инфаркту миокарда, сахарному диабету, гипертонической болезни, патологии суставов и пр.
Что делать при отклонениях
В случае обнаружения генных мутаций или хромосомных аберраций у одного из супругов на этапе планирования беременности, врач-генетик объясняет паре вероятность рождения больного ребенка и возможные риски.
Как известно, хромосомная и генная патология неизлечима, поэтому дальнейшее решение ложится на плечи будущих родителей (воспользоваться донорской спермой или яйцеклеткой, рискнуть родить ребенка или остаться без детей).
При обнаружении хромосомных аномалий во время беременности, особенно у эмбриона, женщине предлагают ее прервать. Настаивать на прерывании беременности врачи не имеют права.
При некоторых хромосомных аномалиях (например, риск рождения ребенка с патологией не высокий) генетик может назначить курс определенных витаминов, которые снижают вероятность рождения больного ребенка.
Важно! Все материалы носят справочный характер и ни в коей мере не являются альтернативой очной консультации специалиста.
Этот сайт использует cookie-файлы для идентификации посетителей сайта: Google analytics, Yandex metrika, Google Adsense. Если для вас это неприемлемо, пожалуйста, откройте эту страницу в анонимном режиме.
Возраст как показание к пренатальному кариотипированию.
Консультирование беременных старшей возрастной группы в пренатальном периоде.
Построение разговора и тон беседы с беременной старшей возрастной группы имеют принципиальное значение для конечного результата. Аргумент «Вам 35 (36, 38. ) лет, поэтому показано пренатальное кариотипирование», как правило, вызывает у пациенткитолько негативное отношение к обследованию и к доктору, который это обследование предложил. Эти слова большинство беременных подспудно воспринимает, как оскорбление женского начала.
Значительно спокойнее и доброжелательнее пациенткой воспринимается другая логическая цепочка: «Природа закладывает в человека вероятность случайного изменения хромосом, которая несколько повышается с возрастом. Ультразвуковое исследование не может диагностировать хромосомные изменения, но в большинстве случаев позволяет их заподозрить. В настоящее время при ультразвуковом исследовании признаков ХА у плода мы не нашли. Других факторов, увеличивающих риск ХА, у Вас нет. Следовательно, вероятность рождения ребенка с ХА есть,но она очень небольшая. Если Вы хотите получить 100% гарантию отсутствия ХА у плода. Вы должны согласиться на проведение инвазивной диагностики».
Опыт показывает, что наличие дополнительных факторов риска является очень мощным стимулом к принятию беременной положительного решения о проведении ИДМ.
Не следует забывать, что пациентки пренатального центра - это пациентки с нестандартным менталитетом и во многих случаях со своеобразным восприятием действительности. Беседа с каждой беременной должна проходить в доступной ей форме. Врачу необходимо убедиться в том, что пациентка хорошо поняла предоставляемую ей информацию. Наш многолетней опыт показывает, что, во избежание недоразумений, в рекомендательной части ультразвукового заключения всегда следует резюмировать результаты консультирования.
Даже в тех случаях, когда возраст является единственным фактором риска, целесообразно, по нашему мнению, после подробной беседы с пациенткой в ультразвуковом заключении в графе «Особенности» сделать запись: «Эхографические маркеры ХА не выявлены», а в графе «Рекомендации» — «Проведена беседа о возрастном риске. Пренатальное кариотипирование возможно по желанию семьи».
Если при эхографии патологии не выявлено, но пациентка имеет другие факторы риска, заключение может быть сформулировано следующим образом: «Эхографические маркеры ХА не выявлены. Учитывая наличие. (отягощенного анамнеза, хромосомной перестройки у супругов, отклонений в уровнях сывороточных маркеров крови). целесообразно решить вопрос о пренатальном кариотипировании».
В тех случаях, когда выявляется основной фактор риска — ультразвуковые маркеры ХА, - можно применить более категоричную формулировку: «Учитывая наличие эхографических маркеров ХА, рекомендовано пренатальное кариотипирование».
Анализ ошибок собственной работы показывает, что ксерокопию заключения следует оставлять в амбулаторной карте, что позволяет легко урегулировать недоразумения, которые могут возникнуть в ходе дальнейшего наблюдения за пациенткой. Хотелось бы подчеркнуть, что все приведенные выше формулировки заключений — не более чем рекомендации, выстраданные на долгом и тернистом пути работы в пренатальной диагностике. Любую запись в документе необходимо предварять подробной беседой с пациенткой и, если потребуется, с ее родственниками. Каждое слово заключения желательно предварительно не только доходчиво объяснить беременной, но и согласовать с ней. Спокойные и разумные аргументы всегда найдут дорогу к взаимопониманию врача и пациентки.
В заключение хочется подчеркнуть, что итогом любого пренатального консультирования и, в частности, итогом беседы с беременной старшей возрастной группы, должно стать принятие семьей любого (!) взвешенного решения. Долг врача — поддержать его даже в тех случаях, когда оно кажется неверным. Главное, чтобы пациентка осознала, что окончательное решение о вариантах обследования при беременности она принимает самостоятельно, и что ответственность за здоровье будущего ребенка лежит на семье.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Формирование показаний к пренатальному кариотипироваиию.
Как объяснить различия в частоте выявления хромосомной аномалии у беременных с изолированными факторами риска (то есть при отсутствии эхографических отклонении), полученные в ходе РМЦИ и в ходе исследований нашего центра? Например, частота выявления ХА среди беременных, кариотипированных только по возрасту, в наших исследованиях не превысила 1,8%, тогда как по данным РМЦИ составляла от 4,3 до 4,7%. Причина заключается в отличиях тактики формирования показаний к ИДМ в разных диагностических центрах. Большинство клиник, в том числе и зарубежных, предпочитают настойчиво предлагать пренатальное кариотипирование всем беременным, имеющим хотя бы один фактор риска, независимо от его прогностической значимости. Такой подход обеспечивает максимальный охват группы риска, но невысокую частоту выявления ХА в связи с большим количеством лишних инвазивных вмешательств.
Тактика «каждому фактору риска — инвазивная диагностика» не требует творческого подхода и избавляет врача от скрупулезной оценки всех «за» и «против» ИДМ и сопоставления риска рождения больного ребенка и риска возможных осложнений после процедуры. В этих условиях ультразвуковое исследование может быть проведено формально без соблюдения оптимальных сроков для оценки ЭГМ ХА, поэтому ряд эхографических изменений у плода ускользает от внимания врача. В результате инвазивное исследование попадает в группу процедур, проведенных по изолированному фактору риска (например, по возрасту или анамнезу), хотя на самом деле показания являются сочетанными.
Многолетний опыт работы и постоянный анализ результатов собственных исследований помогли нам изменить подходы к формированию показаний к ИДМ. Информируя пациентку о возможности обследования с помощью ИДМ, основное внимание мы уделяем сочетанию факторов риска и данным ультразвукового исследования. При наличии двух и более факторов, а также при обнаружении ЭГМ ХА рекомендации по проведению ИДМ носят категоричный характер.
Наши исследования показали, что общая частота хромосомных аномалий в группе сочетанных показаний выше, чем при кариотипировании по изолированным «классическим» факторам риска (возраст, отягощенный анамнез, наличие ХА у одного из супругов, данные ИФА) и составляет 10,2%. После деления группы сочетанных показаний на две подгруппы (1 - ультразвуковые изменения + любой фактор риска, 2 — сочетание любых факторов риска при нормальной эхографической картине) оказалось, что при наличии ЭГМ ХА (подгруппа 1) частота выявления ХА резко увеличилась и составила 21,4%, тогда как при при отсутствии ультразвуковых отклонений (подгруппа 2) этот показатель равнялся 6,1%.
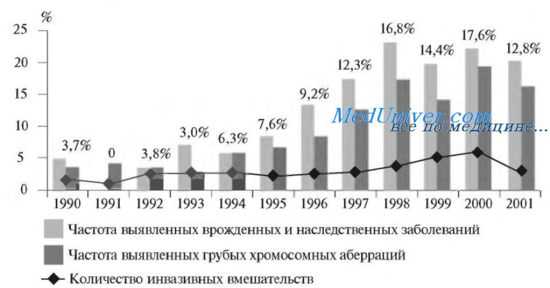
Динамика изменения показаний к пренатальному кариотипированию
Таким образом, отсутствие ЭГМ хромосомных аномалий у плода в группе пациенток, имеющих другие факторы риска, значительно снижает (но не исключает!) наличие ХА. В этих случаях семье следует предоставлять подробную информацию как о возможности обследования с помощью ИДМ, так и о риске осложнений после процедуры. Эта тактика позволяет уменьшить количество инвазивных вмешательств за счет формирования более концентрированной группы риска и повысить частоту выявляемости ХА. Очевидно, что такой подход требует очень высокой квалификации врачей и не может быть рекомендован тем клиникам. где качество ультразвуковых исследований страдает по тем или иным причинам.
Высокая чувствительность эхографии позволила нам в повседневной практике строго регламентировать действия врача при формировании показаний к ИДМ. Во-первых, ультразвуковые исследования проводятся в сроки, оптимальные для визуализации внутренних структур плода (21—24 нед). Пациенткам, обратившимся в центр раньше, ультразвуковые исследования либо переносятся, либо обязательно повторяются даже в тех случаях, когда никаких эхографических отклонений при первом обращении найдено не было. В тех случаях, когда ультразвуковые параметры соответствуют норме, но пациентка относится к группе риска, в протоколе обследования делается запись: «Эхографические маркеры хромосомной патологии не выявлены. Учитывая возраст пациентки (отягощенный анамнез, данные ИФА и т.д.), пренатальное кариотипирование возможно по желанию семьи». Если ЭГМ ХА обнаружены, рекомендации носят более категоричный характер: «Учитывая наличие эхографических признаков хромосомной патологии (далее следует перечень обнаруженных изменений), показано пренатальное кариотипирование (указывается дата и время проведения процедуры)».
Такая тактика формирования показаний к инвазивным методам позволила нам со временем сконцентрировать группу риска, т.е. сократить кариотипирование по классическим факторам риска, увеличить количество вмешательств по сочетанным показаниям и по данным ультразвукового исследования и, соответственно, повысить частоту выявляемости ХА с 3—4% в начале 90-х гг. до 17-18% в 2001 г., т. е. в 5 раз.
Следует подчеркнуть, что эффективность любой тактики формирования показаний к пренатальному кариотипированию можно оценить только по достоверным данным об исходах всех беременностей, а не только по сведениям о том, как закончились беременности после ИДМ. Результаты нашей работы свидетельствуют о высоком качестве диагностики ХА и оправданности выбранной тактики, поскольку частота пропущенных случаев синдрома Дауна, по данным ретроспективного анализа, составила только 28,9%.
В отечественной пренатальной диагностике популярность эхографических показаний к ИДМ растет год от года, что прекрасно демонстрируют данные мультицентровых исследований.
По данным I РМЦИ, на их долю приходилось 27,7%, по данным II РМЦИ — уже 31,6% всех инвазивных вмешательств на фоне сокращения обследований по данным биохимических исследований. В 2000 г. в 11 из 22 клиник ультразвуковые отклонения доминировали над другими показаниями к пренатальному кариотипированию и составляли более 1/3 в общей структуре показаний к ИДМ.
В целом частота выявляемости хромосомных аномалий в обоих РМЦИ варьировала от 0% до 18,4%, что, как указывалось выше, объясняется разной тактикой формирования показаний к ИДМ. Наиболее высокие показатели (свыше 10%) были достигнуты в клиниках, где эхографические показания к ИДМ превалировали над другими факторами риска. Интересные данные были представлены одним из участников II РМЦИ. Показатель выявляемости ХА составил 44,4% (sic!) при небольшом количестве инвазивных вмешательств и поначалу вызвал изумление, поскольку многократно превысил все опубликованные мировые данные. В дальнейшем выяснилось, что в исследование были включены не только результаты пренатально-го кариотипирования, но и данные цито-генетических исследований плодного материала при неразвивающихся беременностях и самопроизвольных прерываниях в ранние сроки. Эти результаты полностью совпали с данными Н.М. Побединского и соавт. (40%) и лишний раз доказали, что основной причиной потерь беременностей в 1 триместре являются ХА.
Подводя итог рассуждениям о формировании показаний к пренатальному кариотипированию, можно сделать вьшод о том, что на сегодняшний день в этой области существуют две тактики ведения пациенток, угрожаемых по рождению детей с ХА. Первая, которую можно условно назвать пассивной, подразумевает проведение ИДМ по классическим показаниям, то есть всем беременным, имеющим факторы риска. Такой подход к ИДМ дает относительно невысокую частоту выявления ХА, поскольку выделяет среди пациенток максимально большую группу риска, однако позволяет строго регламентировать работу врача.
Формирование показаний к пренатальному кариотипированию
По нашему мнению, «пассивную» тактику ведения следует рекомендовать диагностическим центрам в следующих случаях:
центр оснащен ультразвуковой аппаратурой с невысокой разрешающей способностью, не позволяющей проводить качественные эхографические исследования;
- специалисты ультразвуковой диагностики имеют средний уровень подготовки;
- организация службы пренатальной диагностики в регионе не позволяет осуществлять динамический контроль за пациентками в нужном объеме.
Алгоритм работы при «пассивной» тактике очень прост: есть фактор риска - показана инвазивная диагностика.
«Активная» тактика ведения подразумевает формирование более концентрированной группы риска, что позволяет повысить выявляемость ХА, уменьшить количество инвазивных вмешательств и, соответственно. сократить число потерь беременностей, связанных с ИДМ. «Активную» тактику можно рекомендовать следующим диагностическим центрам:
— центр оснащен ультразвуковыми аппаратами среднего и экспертного класса;
— квалификация специалистов ультразвуковой диагностики позволяет достоверно оценивать наличие ЭГМ ХА;
— организация службы в регионе позволяет осуществлять динамический контроль за пациентками во время беременности и планировать адекватную помощь новорожденным в полном объеме.
«Активная» тактика требует от врача большой ответственности и творческого подхода к формированию показаний к пренатальному кариотипированию. Она основана на постоянном сопоставлении прогностической значимости факторов риска у конкретной беременной с реальным риском рождения ребенка с ХА, Важным условием «активной» тактики является полное взаимопонимание врача и пациентки.
Алгоритм работы при «активной» тактике был разработан в нашем центре много лет назад. Несомненно, он более сложный, однако многократно проверен в условиях практического здравоохранения. Его применение позволяет существенно улучшить работу диагностического центра и реально повысить выявляемость ВНЗ плода.
Беременные, a priori попадающие в группу риска по рождению детей с ХА, это пациентки, относящиеся к старшей, по акушерским меркам, возрастной группе — более 35 лет. В предыдущих главах мы подробно рассматривали причины, по которым возраст беременной включается в основной список факторов риска по ХА. В национальных программах по здравоохранению большинства стран мира возраст определен, как одно из основных показаний к пренатальному кариотигшрованию. В декабре 2000 г. это же положение было утверждено приказом Министерства здравоохранения РФ № 457.
В настоящее время в большинстве диагностических центров возраст остается одним из самых частых показаний к исследованию кариотипа плода. По данным II РМЦИ, в 2000 г. в среднем каждая 4-я пациентка из всех, прошедших ИДМ, была обследована только в связи с возрастом, хотя в структуре показаний к инвазивным вмешательствам в разных центрах этот показатель варьировал очень широко - от 4,0 до 52,6%.
Несмотря на популярность возраста как показания к ИДМ, он, по нашему мнению, является самым спорным, неоднозначным и многогранным фактором риска. С одной стороны, беременные старшей возрастной группы относятся к наиболее сложной группе пациенток, поскольку в большинстве случаев отягощены акушерскими, гинекологическими и соматическими заболеваниями. С другой стороны, этот фактор риска обладает относительно низкой прогностической ценностью.
Итак, как можно объяснить сложности в формировании показаний к ИДМ, возникаюпше при работе с беременными старшей возрастной группы? Любое вмешательство в течение беременности вызывает у таких пациенток не только эмоциональный стресс, но и реальную угрозу потери плода. По данным Ph. Lioquet и соавт., 100% беременных, решившихся на обследование с применением ИДМ, испытьшаЕот страх. Отличия наблюдаются лишь в эмоциональной окраске страха: у 40% - это страх перед опасностью потерять беременность, у 60% - страх плохого результата. Аргументы о малочисленности осложнений и относительной безопасности ИДМ в данной ситуации не имеют силы, поскольку прерывание беременности у этих пациенток — всегда трагедия. Шансы на наступление и вынашивание следующей нормальной беременности тают с каждым годом, поэтому беременные старшей возрастной группы, как правило, неохотно соглашаются на обследование с применением инвазивных методов.
Наш собственный опыт работы за период 1990-1996 гг. показал, что в те годы без колебаний согласие на обследование с применением ИДМ давали не более 23% пациенток, у которых возраст был единственным показанием к обследованию. Остальные отказывались в связи со страхом перед необычной техникой процедуры («прокол через живот»). В 60,5% случаев пациентки аргументировали отказ наличием здоровых детей в семье. Объяснения врача о теоретической возможности возникновения ХА у плода, связанных с возрастом, как правило, не находилипо-нимания, поскольку пациентки считали себя абсолютно здоровыми и не расцени-вали возраст как фактор риска. Значительная частькатегорических отказов от обследования была связана с возможностью осложнений после инвазивной диагностики. Кроме того, 23,8% пациенток состояли в повторном браке, расценивали будущего ребенка как основной фактор благополучия новой семьи и не хотели рисковать беременностью. Почти 10% пациенток лечились по поводу бесплодия и изначально категорически возражали против любого вмешательства во время беременности.
В настоящее время ситуация практически не изменилась, несмотря на то, что пациентки стали более информированными. По нашим наблюдениям, основную роль в этом играет не просветительская деятельность участковых акушеров-гинекологов, а широкое распространение сведений через интернет.
Другая сторона проблемы возраста и ИДМ состоит в том, что в тех случаях, когда возраст является единственным показанием к инвазивной диагностике, частота выявления ХА невысока. По данным I РМЦИ, этот показатель в среднем по 12 диагностическим центрам составлял 4,7%, по данным II РМЦИ (22 центра) - 4,3%, По данным ВНИЦ ОЗМиР, не вошедших в Р М ЦИ, этот показатель был также равен 4,7%. Наши исследования, проведенные в 1998 г., свидетельствовали о том, чточастотавьглвлениягрубыхХАсре-ди пациенток старшей возрастной группы не превышала 1,8%.
Такая разница в показателях связана с тем, что в нашем центре все годы работы с ИДМ особое внимание уделялось разделению показаний на изолированные (наличие единственного фактора риска у пациентки) и сочетанные (наличие нескольких факторов риска). Наш опыт показывает, что при формировании показаний к ИДМ в подавляющем большинстве случаев возраст выступает в качестве главного аргумента, а другие факторы риска просто не учитываются. Мы убеждены, что при наличии нескольких факторов риска нельзя однозначно утверждать, какой из них является решающим, поэтому целесообразно говорить о сочетанных показаниях к ИДМ.
Совершенно очевидно, что, будучи даже изолированным показанием к пренатальному кариотипированию, возраст пациентки вносит определенную лепту в пренатальную диагностику ХА. Сочетание возраста с другими факторами риска, особенно с эхографическими отклонениями у плода, должно быть основанием для настойчивой рекомендации проведения ИДМ, поскольку у таких пациенток частота выявления грубых ХА возрастает, по нашим данным, в 20 раз.
В тех случаях, когда ИДМ проводятся только в связи с возрастом беременной, частота осложнения после ИДМ и риск рождения ребенкас ХА сопоставимы. Следует помнить, что «базовый» риск у беременных старше 35 лет выше, чем у молодых пациенток. По данным S. Smith-Jensen и соавт., до 35 лет он составляет 3,1%, после 35 лет— 6,1%.
Нельзя сбрасывать со счетов и тот факт, что подавляющее большинство ХА возникает в результате новых мутаций и диагностируется у молодых беременных. Поданным отечественных авторов, доля матерей старшего возраста среди новорожденных с синромом Дауна составляет от 21 до 33,4%, т. е. 70—80% детей с трисомией 21 рождается в молодых семьях.
Несмотря на относительно низкую прогностическую ценность возраста как фактора риска по формированию показанийк пренатальному кариотипированию он, безусловно, играет определенную роль в борьбе с грубыми ХА у плода. По данным нашего центра, при анализе структуры факторов риска, которые послужили показаниями к пренатальному кариотипированию в случаях диагностированных грубых ХА, выяснилось, что среди выявленныхХА в 12,5% наблюдений (т. е. в каждом 10-м случае!) ИДМ были произведены только в связи с возрастом пациентки. Совокупные данные обоих РМЦИ полностью совпадают с нашими результатами: в 15,6% случаев диагностированных грубых ХА (44/ 281) пациентки не имели никаких других факторов риска, кроме возраста.
Неоднозначность и противоречивость возраста как показания к ИДМ послужили поводом к постепенному изменению отношения к этому фактору риска в нашем центре: от абсолютного показания (до 70% в структуре причин проведения пренатального кариотипирования в 1991 г.) до почти полного отрицания (1,1% кариотипированных по возрасту в 1996 г.). Хорошо известно, что категорические суждения и медицина — вещи несовместимые. Печальный опыт, полученный при анализе пропущенных при пренатальном обследовании случаев синдромов Дауна, показал, что в 18,2% (2/11) пациентки имели единственный фактор риска — возраст. Более того, за последние 3 года в группе беременных, пожелавших провести исследование хромосом плода и кариотипированных только по возрасту, трижды цитогенетиками был поставлен диагноз трисомии 21. Уже после получения результатов пренатального кариотипирования и цитогенетического подтверждения диагноза синдрома Дауна, наши попытки найти post factum хоть какие-нибудь эхографические отклонения у плодов не увенчались успехом. Именно поэтому в последние годы в нашем центре частота пренатального кагшотипирования в связи с возрастом пациентки увеличилась и достигла 4-5%.
Читайте также:
