Врожденное варикозное расширение вен глазницы (глаза)
Добавил пользователь Владимир З. Обновлено: 29.01.2026
Варикоз глазницы: признаки, гистология, лечение, прогноз
Варикоз представляет собой дилатацию одной или нескольких вен (1-26). В глазнице варикоз может достигать достаточных размеров, чтобы проявлять себя как объемное образование.
Признаки таких венозных мальформаций глазницы, как варикоз, варикоцеле и венозная ангиома, в значительной степени совпадают; вероятно, эти состояния составляют один патологический спектр. Поэтому представления о лимфангиоме и варикозе как об одном патологическом состоянии вызывают споры (6, 7).
Авторы полагают, что между этими двумя заболеваниями существует достаточно клинических и патологоанатомических различий, что позволяет классифицировать их как разные состояния. Сообщалось, что варикоз глазницы может сопутствовать дефектам костей глазницы и цефалоцеле, и что в таких случаях воспаление тромбированных варикозно расширенных вен может предшествовать менингиту (17,18).
а) Клиническая картина. Классический варикоз обычно манифестирует в молодом возрасте и характеризуется позиционным экзофтальмом, при котом наблюдается увеличение экзофтальма при наклоне головы вперед или при выполнении пробы Вальсальвы. Хотя варикоз глазницы клинически манифестирует обычно в молодом возрасте, в некоторых случаях он вызывает резко выраженный экзофтальм у новорожденных, заметный уже при рождении (19). Локализующийся в передних отделах глазницы варикоз может симулировать объемное образование слезного мешка или субконъюнктивальное образование (13,14).
В некоторых случаях постоянное наполнение и спадение варикозно расширенных вен может вызывать энофтальм. Нечасто встречающийся вариант варикоза глазницы — так называемый варикоз вортикозной вены глаза, офтальмоскопически напоминающий внутриглазную опухоль (21).
ВАРИКОЗ ГЛАЗНИЦЫ: ПРОБЫ С ПОВЫШЕНИЕМ ВНУТРИЧЕРЕПНОГО ВЕНОЗНОГО ДАВЛЕНИЯ
В некоторых случаях при малозаметном варикозе отмечается значительное увеличение объема варикозных узлов и усиление экзофтальма в периоды повышения венозного давления в венах головы, провоцируемого наклонами головы вперед или пробой Вальсальвы. Лучше всего это заметно во время лучевых исследований с контрастным усилением.
Минимальный экзофтальм левого глаза у женщины 38 лет, жалующейся на возникающее при наклонах чувство тяжести за левым глазом. Пациентка наклонилась, отмечается увеличение экзофтальма левого глаза. КТ, аксиальная проекция: та же пациентка; объемные образования глазницы не визуализируются. Аксиальная компьютерная томограмма с контрастированием той же пациентки во время проведения пробы Вальсальвы. Обратите внимание, что теперь контрастное образование глазницы хорошо заметно. МРТ, аксиальная проекция, режим Т1: та же пациентка; объемные образования глазницы не визуализируются. Объемное образование определяется на аксиальной магнитной резонансной томограмме, полученной при проведении пробы Вальсальвы.
ВАРИКОЗ ГЛАЗНИЦЫ: ПРОБА ВАЛЬСАЛЬВЫ
Пациента с необъяснимым экзофтальмом следует попросить выполнить пробу Вальсальвы. В большинстве случаев это вызывает увеличение варикозно расширенных век и постепенное усиление экзофтальма в течение нескольких секунд. Эту пробу также выполняют при обследовании пациентов, не имеющих экзофтальма, но жалующихся на чувство тяжести за глазом. Приведены два примера.
Пожилой пациент с правосторонним экзофтальмом. Правый глаз крупным планом: наблюдается экзофтальм, над лимбом видна склера, картина напоминает тиреоидную орбитопатию. Тот же пациент во время выполнения стандартной пробы Вальсальвы. Тот же пациент примерно через десять секунд: отмечаются посинение и отек тканей за верхним веком вследствие увеличения варикозно расширенных вен, экзофтальм и смещение глазного яблока вниз. Правый глаз другого пациента, вид сбоку. Больной предъявлял жалобы на чувство тяжести за глазом, возникающее при наклонах. Тот же пациент, что и на рисунке выше сразу же после выполнения пробы Вальсальвы: наблюдается опухание тканей за правым глазом.
ВАРИКОЗ ГЛАЗНИЦЫ: КОМПЬЮТЕРНАЯ ТОМОГРАФИЯ, МАГНИТНАЯ РЕЗОНАНСНАЯ ТОМОГРАФИЯ И ЦВЕТНАЯ ДОППЛЕРОГРАФИЯ
Кроме КТ и МРТ для подтверждения диагноза варикозного расширения вен глазницы применяется цветовая допплерография.
Легкий энофтальм справа у пациентки 59 лет, которой в другом лечебном учреждении было выполнено три орбитотомии справа с целью исключения метастазов глазницы, диагноз установлен не был. Аксиальная компьютерная томограмма с контрастированием, полученная при выполнения пробы Вальсальвы: у нижней стенки глазницы выявлено контрастное объемное образование. Корональная компьютерная томограмма с контрастированием во время выполнения пробы Вальсальвы: также визуализируется объемное образование. МРТ, корональная проекция, режим Т1: вдоль нижней стенки правой глазницы определяется объемное образование неправильной формы. МРТ, сагиттальная проекция, режим Т1: также визуализируется объемное образование вдоль нижней стенки глазницы. При допплерографии диагностирован варикоз глазницы, расширенные ретробульбарные вены отмечены синим цветом.
ВАРИКОЗ ПЕРЕДНЕЙ ЧАСТИ ГЛАЗНИЦЫ
Варикоз, локализующийся в переднем отделе глазницы при клиническом обследовании может визуализироваться через веки или конъюнктиву.
Подкожное кровоизлияние вокруг левого глаза у женщины 36 лет с подкожным кровотечением из тромбированных, варикозно расширенных вен глазницы. Внешний вид той же пациентки через шесть месяцев после резорбции подкожного кровоизлияния. Обратите внимание на тромбированные, варикозно расширенные вены, выглядящие как подкожный узелок синего цвета вблизи наружной спайки век. Небольшой блефароптоз слева у 40-летней женщины. Сосудистое образование в верхненосовом квадранте конъюнктивального свода у пациентки, представленной на рисунке выше. МРТ, аксиальная проекция: та же пациентка, что и на рисунке выше, определяется сосудистое образование неправильной формы в передне-медиальном отделе глазницы. Гистологический препарат того же образования, что и на рисунке выше: наблюдается сложный конгломерат расширенных вен (гематоксилин-эозин, х20).
б) Диагностика. При КТ и МРТ определяется округлое или неправильной формы образование, иногда оно становится заметным только при выполнении пациентом во время сканирования пробы Вальсальвы (8). Для подтверждения диагноза варикоза глазницы также применяется цветная допплерография (9).
в) Патологическая анатомия. Гистологически варикоз выглядит как одна или несколько расширенных вен, зачастую наблюдается тромбоз и гиалинизация. Тромбоз варикозно расширенных вен может приводить к развитию патологической реакции, характеризующейся внутрисосудистой сосочковой гиперплазией эндотелия (intravascular papillary endothelial hyperplasia — IPEN), эта патология обсуждается ниже (20).
г) Лечение. Лечение затруднено и вызывает споры. Варикоз, сопровождающийся минимальной симптоматикой, можно только наблюдать; если болезнь вызывает более выраженные изменения, может потребоваться орбитотомия и хирургическое иссечение.
Для минимизации объема хирургической резекции после выделения варикозно расширенных вен выполняют их эмболизацию спиралью (2). Другие авторы для лечения варикоза глазницы накладывают у верхушки глазницы сосудистые клипсы (10). Более современная методика эмболизации цианоакрилатом варикозно расширенных вен глазницы с целью «запломбировать» мальформацию упростила хирургическую резекцию (12).
Редактор: Искандер Милевски. Дата публикации: 22.5.2020
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Врожденное варикозное расширение вен глазницы (глаза)
Различают два типа варикоза вен глазницы: с низкой и высокой перфузией. Варикоз с низкой перфузией клинически сходен с венозно-лимфатическими мальформациями (лимфангиомами), склонен к внезапным часто рецидивирующим кровоизлияниям, тогда как варикозно расширенные вены с высокой перфузией расширяются при повышении давления в яремной вене и редко кровоточат.
Растяжимые варикозные вены глазницы в детском возрасте расширяются медленно и редко вызывают нарушения зрения. Часто наблюдаются субконъюнктивальные изменения. Часто варикоз проявляется в подростковом возрасте дискомфортом при наклонах и медленно развивающимся энофтальмом и углублением верхней складки века вследствие атрофии жировой клетчатки и увеличения глазницы, которое выявляется при рентгенографии; также обнаруживаются флеболиты.
Основными видами хирургического лечения являются удаление поверхностных измененных тканей при косметических дефектах или удаление более глубоких патологических изменений при выраженных персистируюгцих болях. Комбинированный нейрорадиологический метод со склерозированием и последующим иссечением эффективен при лечении мальформаций, изолированных от венозной системы и не имеющих общих путей венозного оттока с важными структурами глазницы. Перед оперативным вмешательством может выполняться эмболизация питающей ножки.
Иногда варикозное расширение вен глазницы может сопутствовать внутричерепному варикозу.
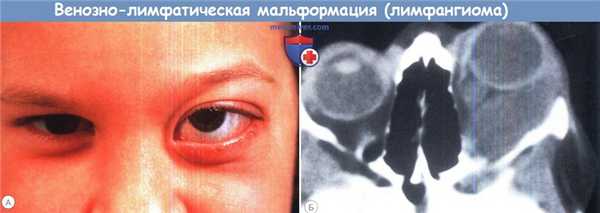
(А) У этого 12-летнего ребенка развились эпибульбарные изменения левого глаза, сопровождающиеся припухлостью верхнего и нижнего век и небольшим экзофтальмом.
(Б) На эпибульбарной поверхности видны желеобразные образования, с медиальной стороны содержащие множество кист с прозрачным содержимым и отдельные кисты с геморрагическим содержимым, во многих кистах заметен уровень.
В наружной части нижнего свода имеется темный варикозный узел.
При гистологическом и электронном микроскопическом исследовании биоптата подтверждено, что конъюнктивальные изменения соответствуют венозно-лимфоцитарной мальформации (лимфангиоме).
Также было замечено, что складка верхнего века несколько глубже слева.
(В) На КТ с контрастированием в аксиальной проекции видно неправильной формы новообразование, заполняющее переднемедиальную часть глазницы вокруг и позади слезного мясца.
На томограмме в прямой коронарной проекции (Г), имеются признаки варикозного расширения вен заднего отдела глазницы и повышения венозного давления.
Это новообразование представляет собой комбинацию венозно-лимфатической мальформации (лимфангиомы) и варикозного расширения вен. (А) Субконьюнктивальное варикозное расширение вен у пациента с орбитальной и внутричерепной гемангиомой.
(Б) При КТ с контрастным усилением видно внутричерепное новообразование (тот же пациент).
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
- Вернуться в содержание раздела "офтальмология" на сайте
Венозно-лимфатическая мальформация глазницы (лимфангиома глаза)
Венозно-лимфатические мальформации (лимфангиомы) - сосудистые аномалии обычно возникают в детстве, их лечение зачастую вызывает трудности. Они могут увеличиваться постепенно, но их разрастание может быть внезапным вследствие кровоизлияния в опухоль. В отличие от периокулярных гемангиом (капиллярных гемангиом) младенцев, они не регрессируют спонтанно. Иссекать глубоко расположенные новообразования непросто; они нечетко отграничены и они широко разветвляются по всей глазнице.
Венозно-лимфатические мальформации (лимфангиомы) составляют лишь небольшую часть опухолей глазницы. Треть случаев диагностируются при рождении или в течение первых недель жизни, более чем у трех четвертей пациентов заболевание проявляется в первое десятилетие жизни. Сообщается о преобладании женщин (соотношение 2-3:1).
Учитывая отсутствие лимфатического оттока из ретро-септальных тканей, источник развития опухоли в глазнице остается неизвестным. Предполагалось, что венозно-лимфатические мальформации (лимфангиомы) развиваются из примитивных сосудистых элементов в пределах глазницы. Однако при ультраструктурном анализе и иммунохимических исследованиях в венозно-лимфатической мальформации (лимфангиоме) глазницы выявлен лимфатический эндотелий.
Поскольку варикозно расширенные вены сообщаются с венозным руслом, наблюдается их расширение при выполнении пробы Вальсальвы или положении пациента лежа на спине; тогда как венозно-лимфатические мальформации изолированы от венозного русла и при проведении этих проб не увеличиваются. Новообразования могут быть смешанными и содержать и венозный, и лимфатический компонент в одной опухоли. Крайние состояния этого спектра можно дифференцировать гистологически; при электронной микроскопии выявляются характерные признаки элементов венозно-лимфатической (лимфангиоматозной) мальформации. Патогенез этих новообразований определяется плохим кровоснабжением и склонностью к тромбозам, неоваскуляризации и кровоизлияниям, рецидивирующим эпизодам воспаления и образованию изолированных «шоколадных кист».
Гистологически они состоят из прозрачных, заполненных серозной жидкостью каналов, выстланных эндотелием. Они обладают признаками истинных лимфатических каналов, но попадаются зоны диспластических каналов. В строме часто присутствуют лимфоидные фолликулы.
Клинические признаки венозно-лимфатических мальформаций (лимфангиом) варьируют в зависимости от объема и глубины поражения глазницы.
Венозно-лимфатическая мальформация (лимфангиома) глазницы:
(А) Внезапно развившийся экзофтальм левого глаза у ранее не предъявлявшего жалоб пятилетнего ребенка.
(Б) При КТ выявлено новообразование мягкотканной плотности, разветвляющееся в ретробульбарных тканях.
а) Поверхностные лимфангиомы глаза. Изолированные поверхностные поражения встречаются сравнительно редко и состоят из множественных конъюнктивальных кист, заполненных прозрачной или ксантохромной жидкостью, или представляют собою подкожную синеватую кистозную припухлость века. Последняя может просвечивать и проявляться в виде четко локализованного пятна из-за кровоизлияния в ранее существовавшее новообразование. Доступ к поверхностным венозно-лимфатическим мальформациям (лимфангиомам) не вызывает трудностей и, при наличии косметического дефекта, они иссекаются с хорошими результатами.
б) Глубокие лимфангиомы глаза. Основным симптомом глубоко лежащих венозно-лимфатических мальформаций (лимфангиом) глазницы является экзофтальм. Глубокие венозно-лимфатические мальформации (лимфангиомы) могут проявляться постепенно усиливающимся экзофтальмом с птозом или без него. В отличие от периокулярных гемангиом (капиллярных гемангиом) младенцев, экзофтальм вариабелен. Увеличение при инфекциях верхних дыхательных путей и других генерализованных воспалительных состояниях связывают с усилением лимфоидной активности внутри новообразования.
Однако наиболее типичное проявление — это внезапный экзофтальм, возникающий вследствие кровоизлияния в ранее недиагностированную опухоль. Дифференциальный диагноз включает в себя другие причины быстро прогрессирующего экзофтальма, в том числе рабдомиосаркому, нейробластому и т.п. Необходимо осматривать слизистую носа и неба, поскольку при обширных венозно-лимфатических мальформациях (лимфангиомах) на ней могут возникать смешанные везикулы с прозрачным или геморрагическим содержимым. При быстро увеличивающейся наполненной кровью «шоколадной» кисте может возникнуть сдавление зрительного нерва, сопровождающееся отеком диска зрительного нерва и снижением остроты зрения. Это состояние является показанием к неотложному оперативному вмешательству на глазнице с целью декомпрессии или иссечения новообразования.
в) Комбинированные опухоли (лимфогемангиомы). Обычно эти опухоли проявляются в младенческом возрасте и постепенно увеличиваются в течение многих лет. Длительно существующие опухоли могут вызывать увеличение глазницы. Наличие патогномоничных изменений конъюнктивы и век способствует постановке диагноза венозно-лимфатической мальформации (лимфангиомы). Кровоизлияние в поверхностно расположенную опухоль может вызывать появление уровня крови внутри конъюнктивальных кист (рис. 20.14). Также могут наблюдаться рецидивирующие субконъюнктивальные кровоизлияния и экхимоз век. Глубокие кровоизлияния вызывают экзофтальм, обычно сопровождающийся компрессионной нейрооптикопатией. Комбинированные новообразования могут быть достаточно крупными, чтобы одновременно прорастать во все пространства глазницы и вызывать сильный экзофтальм и деформацию лица, некоторые из них прорастают верхнюю глазничную щель и являются источником развития дистантных интракраниальных сосудистых аномалий.
Поскольку в последнем случае имеется риск кровоизлияний, пациентам с венозно-лимфатической мальформацией (лимфангиомой) глазницы показано лучевое исследование головного мозга.
г) Обследование при лимфангиоме глазницы. При КТ выявляется масса мягкотканной плотности с нечеткими границами и негомогенным усилением после введения контрастирующего агента. Деструкция костной ткани отсутствует, но большие новообразования могут вызвать равномерное увеличение глазницы. Наличие кистозного компонента помогает дифференцировать венозно-лимфатические мальформации (лимфангиомы) от периокулярных гемангиом (капиллярных гемангиом) младенцев. Поскольку парамагнитные свойства гемоглобина изменяются при гемолизе, содержащие кровь «шоколадные» кисты хорошо видны при МРТ. Возможно оценить возраст кровоизлияния внутрь опухоли, поскольку гипоинтенсивный на Т1- и Т2-взвешенных томограммах оксигемоглобин при свежем кровоизлиянии постепенно превращается в гиперинтенсивный метгемоглобин.
При дальнейшей деградации метгемоглобина в ферритин и гемосидерин снова получаются гипоинтенсивные изображения. Внутривенное контрастирование при КТ или гадолиниевое усиление при МРТ помогает выявить наиболее активный компонент опухоли, который, если планируется оперативное лечение, должен быть удален. Показано выполнение и анализ томограмм головного мозга на предмет дистантных внутричерепных сосудистых аномалий.
д) Лечение венозно-лимфатической мальформации глазницы (лимфангиомы глаза). Преимущественно должно проводиться консервативное лечение; полное иссечение вообще затруднено, но наиболее поверхностные новообразования и геморрагические кисты склонны к уменьшению в объеме со временем. Хирургическое вмешательство может спровоцировать последующие кровоизлияния. Постельный режим в качестве монотерапии или в сочетании с холодными компрессами может дать хорошие результаты, даже в случаях выраженного острого экзофтальма.
Хирургическое лечение показано только при дисфункции зрительного нерва, обнажении роговицы, болях и тошноте вследствие увеличения внутриглазничного давления, либо риске амблиопии вследствие астигматизма или косоглазия. Можно отсрочить вмешательство, выполнив аспирацию содержимого кисты иглой под контролем УЗИ. Сообщалось о плохих результатах и частых осложнениях попыток субтотального иссечения опухоли. Мы считаем, что при хирургическом вмешательстве, если оно показано, объем иссекаемой ткани венозно-лимфатической мальформации (лимфангиомы) ограничивается соображениями безопасности, особое внимание уделяется иссечению активной ткани, дренированию геморрагических кист и удалению их содержимого. В отличие от дермоидных кист или атером, иссечения всей стенки кисты для профилактики рецидива не требуется.
Применяя углекислотный лазер можно уменьшить число геморрагических осложнений, связанных с субтотальным иссечением опухоли. Системное применение стероидов или ОК-432 (Streptococcus pyogenes группы А человеческого происхождения) может вызвать уменьшение размеров этих опухолей.
(А) Этот четырехлетний мальчик родился на сроке гестации 32 недели.
Правосторонний экзофтальм развился в возрасте четырех недель и прогрессировал, несмотря на проведенное оперативное лечение, до достижения возраста трех лет, после чего стабилизировался.
Диагноз: венозно-лимфатическая мальформация (лимфангиома).
(Б) Тот же пациент; видны прозрачные и наполненные кровью новообразования неба. (А) У этого 12-летнего ребенка развились эпибульбарные изменения левого глаза, сопровождающиеся припухлостью верхнего и нижнего век и небольшим экзофтальмом.
(Б) На эпибульбарной поверхности видны желеобразные образования, с медиальной стороны содержащие множество кист с прозрачным содержимым и отдельные кисты с геморрагическим содержимым, во многих кистах заметен уровень.
В наружной части нижнего свода имеется темный варикозный узел.
При гистологическом и электронном микроскопическом исследовании биоптата подтверждено, что конъюнктивальные изменения соответствуют венозно-лимфоцитарной мальформации (лимфангиоме).
Также было замечено, что складка верхнего века несколько глубже слева.
(В) На КТ с контрастированием в аксиальной проекции видно неправильной формы новообразование, заполняющее переднемедиальную часть глазницы вокруг и позади слезного мясца.
На томограмме в прямой коронарной проекции (Г), имеются признаки варикозного расширения вен заднего отдела глазницы и повышения венозного давления.
Это новообразование представляет собой комбинацию венозно-лимфатической мальформации (лимфангиомы) и варикозного расширения вен. (А) Этот 2,5-летний мальчик родился с отеком век правого глаза.
В возрасте года у него спонтанно произошло кровоизлияние и появилось желеобразное образование на поверхности правого глазного яблока, проведено лечение стероидами, достигнуто улучшение.
Однако продолжалось постоянное кровотечение с поверхности глазного яблока, все больше отекали и смыкались веки.
(Б-Г) При МРТ выявлено новообразование в медиальной части глазницы вне мышечной воронки, прорастающее веки и ткани лба и распространяющееся до вершины правой глазницы.
Обратите внимание на кистозный компонент в задних отделах, соответствующий венозно-лимфатической мальформации (лимфангиоме).
Было выполнено иссечение венозно-лимфатической мальформации (лимфангиомы).
(Д) Послеоперационный период протекал без осложнений (представленная фотография сделана через месяц после операции), сохраняется резидуальный птоз и прорастание век, которые в будущем потребуют оперативного лечения.
Блефарохалазис - симптомы и лечение
Что такое блефарохалазис? Причины возникновения, диагностику и методы лечения разберем в статье доктора Соловьевой Анны Андреевны, пластического хирурга со стажем в 11 лет.
Над статьей доктора Соловьевой Анны Андреевны работали литературный редактор Вера Васина , научный редактор Сергей Цыганок и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
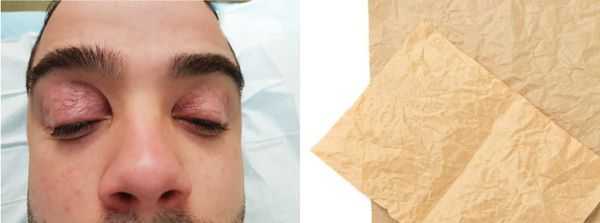
Блефарохалазис (от греч. blepharochalasis — провисание век) — это повторяющиеся отёки век, которые приводят к опущению их верхнего края [4] . Кожа при этом становится морщинистой, обесцвеченной, истончённой и пронизанной извилистыми сосудами.
Автор термина "blepharochalasis", австрийский офтальмолог Эрнст Фукс, описывая в 1896 году симптомы запущенной формы заболевания, сравнивал кожу пациентов с парафинированной бумагой.
Распространённость
Блефарохалазис — это редкое заболевание. Среди мужчин и женщин оно встречается одинаково часто. Начинается, как правило, в детстве или юности, средний возраст пациентов — 11 лет [6] .
Причины
Точные причины блефарохалазиса неизвестны. Считается, что это состояние может быть частью сложного системного заболевания [20] .
Предполагалось, что в основе развития болезни лежат гормональные и аллергические причины, однако эти гипотезы не подтвердились. Возможные провоцирующие факторы, такие как стресс, лихорадка и инфекции верхних дыхательных путей укусы насекомых, плач, физическая активность и воздействие ветра зафиксированы лишь у нескольких пациентов [6] [22] .
Также предполагается, что заболевание может возникать на фоне полового созревания [22] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы блефарохалазиса
Проявления блефарохалазиса схожи с приступами ангионевротического отёка — острой воспалительной реакции в коже и подкожной клетчатке. Развитию блефарохалазиса предшествуют частые отёки век, возникающие спонтанно и без видимых причин. Как правило, они проявляются в период полового созревания, что может свидетельствовать об эндокринном дисбалансе.
Другие проявления блефарохалазиса:
- — опущение верхнего века;
- блефарофимоз — опущение обоих век с уменьшением их размера по вертикали и горизонтали;
- проптоз — выпячивание глазного яблока;
- покраснение кожи и конъюнктивы [6] .
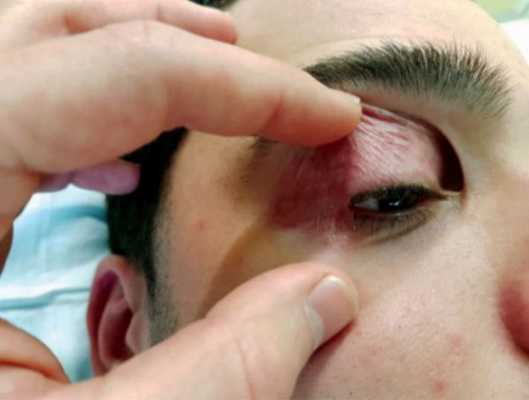
Эпизоды блефарохалазиса обычно длятся от пары часов до нескольких дней и повторяются каждые 3–4 месяца в течение нескольких лет. С взрослением пациента они возникают всё реже, после чего начинается стадия покоя [7] . Однако описан случай, когда отёки век продолжались 40 лет [8] .
Заболевание может быть как одно-, так и двусторонним. Чаще всего оно поражает лишь верхние веки, но встречаются случаи блефарохалазиса обоих век.
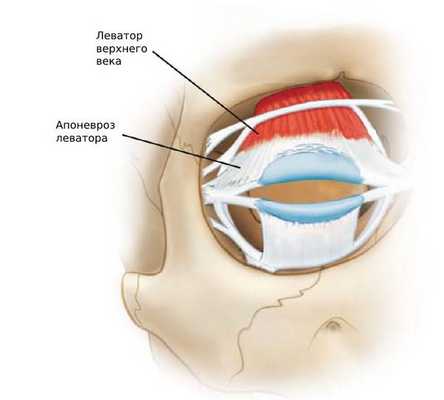
Птоз при блефарохалазисе выявляется более чем в 75 % случаев [6] . При этом растягивается апоневроз леватора (пластинка из соединительной ткани), но не меняется функция леватора — мышцы, поднимающей верхнее веко.
Патогенез блефарохалазиса
При блефарохалазисе основные изменения происходят в кровеносных сосудах — они расширяются. Это сопровождается потерей эластичности ткани, эпителий истончается и атрофируется. Точные причины таких изменений неясны.
Предположительно, на развитие заболевания влияют иммуноглобулины A (IgA), атакующие эластические волокна [9] . Это может говорить о сопутствующем воспалении [22] .
Также возможен более специфический иммунологический механизм — разрушение эластина и коллагена матриксными металлопротеиназами (ММП) [9] [10] . В работе австралийского офтальмолога Tanya Karaconji описаны случаи блефарохалазиса, для лечения которого использовался доксициклин — препарат, подавляющий действие ММП. Лекарство помогло устранить отёки век [10] [11] .
Классификация и стадии развития блефарохалазиса
Выделяют три стадии заболевания: раннюю, острую и позднюю.
Активная, или ранняя стадия. Ткани и кожа век увеличиваются в объёме, и развивается отёк. Затем кожа истончается, веко опускается и его ткани атрофируются.
Острая стадия длится от пары часов до нескольких дней, в среднем двое суток. Возникает безболезненный отёк и покраснение кожи, пациент может жаловаться на слезоточивость и покраснение глаз. Этот процесс сопровождается птозом верхнего века. Кожа становится морщинистой, обесцвеченной и истончённой, под ней виднеются расширенные сосуды.
Спокойная, или поздняя стадия. Приступы не возникают минимум два года, но могут повреждаться связки внешнего уголка глаза. Это приводит к приобретённому блефарофимозу — укорочению глазной щели.
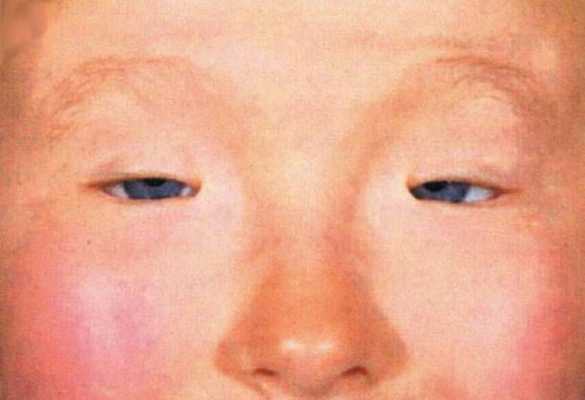
С расслоением апоневроза леватора верхнее веко всё более опускается. Ослабляется орбитальная перегородка, что у некоторых пациентов способствует выпадению орбитального жира и слёзной железы. Также встречаются случаи развития проптоза, при котором выпячивается глазное яблоко [2] [11] .
Виды блефарохалазиса
Поздние стадии блефарохалазиса можно разделить на два вида:
- гипертрофический — слабость орбитальной перегородки, приводящая к выраженному смещению или выпадению глазного яблока;
- атрофический — глазное яблоко полой и впалой формы; может появиться вертикальная складка кожи, идущая от корня носа по направлению к внутренней части верхнего века (псевдоэпикантальная складка).
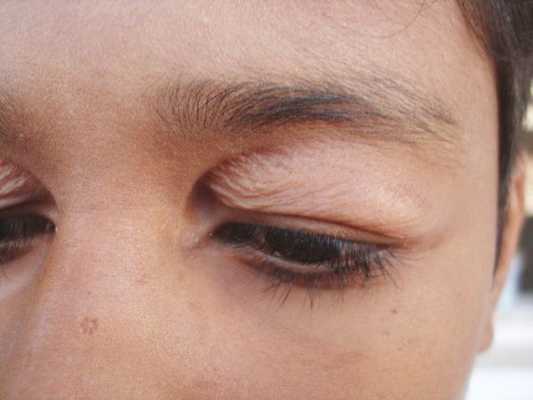
Осложнения блефарохалазиса
Блефарохалазис не опасен для зрения, т. к. его осложнения зачастую затрагивают только область вокруг глаза.
Последствия п овторяющихся отёков век:
- истончённая, морщинистая и обесцвеченная кожа в мелких складках — иногда её сравнивают с папиросной бумагой;
- избыток кожи (дерматохалазис) с выпадением жира или без него;
- псевдоэпикантальная складка;
- выпадение слёзной железы;
- дряблость и неправильное расположение нижнего века;
- вторичное раздражение глаза;
- провисающая кожа век, затрудняющая зрение;
- выворот и заворот век;
- расширение сосудов кожи — проявляется мелкой сеточкой на веках, отчего они кажутся фиолетовыми или синеватыми; .
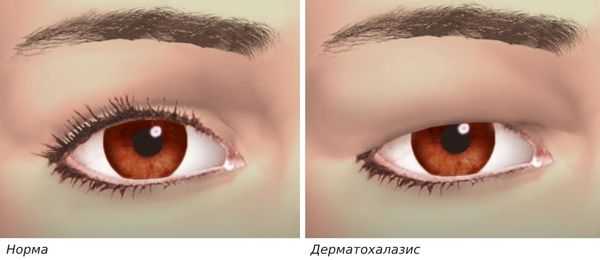
Диагностика блефарохалазиса
Чтобы поставить диагноз, врач собирает анамнез и обследует пациента в остром и спокойном периодах. Лабораторные тесты для выявления блефарохалазиса не разработаны [22] .
Люди с блефарохалазисом часто жалуются на эпизодический безболезненный отёк век. Иногда присутствует покраснение кожи. Обострения, как правило, продолжаются 2–3 дня и могут возникать несколько раз в год.
Частота приступов обычно снижается с возрастом, пик активности заболевания приходится на подростковые годы. Кожа со временем растягивается, поэтому молодые пациенты могут выглядеть намного старше своего возраста.
Проявления блефарохалазиса в фазе покоя:
- дерматохалазис;
- синдром дряблых век;
- птоз верхнего века;
- приобретённый эластолизис — рыхлая отвисшая кожа без предшествующих приступов отёка век.
Дифференциальная диагностика
При симптомах блефарохалазиса важно провести дифференциальную диагностику, чтобы исключить другие заболевания. В некоторых случаях для этого потребуются анализы крови и методы визуализации. Биопсия кожи обычно не нужна, хотя она может выявить характерную для заболевания потерю эластических волокон дермы.
Дифференциальная диагностика проводится с этими заболеваниями:
- аллергия;
- местная инфекция или воспаление век, например халязион;
- воспаление орбиты;
- заболевания кожи;
- ангионевротический отёк;
- синдром Мелькерсона — Розенталя (редкое заболевание, проявляется отёком лица и губ, параличом лицевого нерва, трещинами языка);
- заболевания щитовидной железы, синдром висячих век, орбитальный целлюлит, саркоидоз, дакриоаденит, опухоль слёзной железы.
Блефарохалазис может быть частью системного заболевания. Чаще всего он связан:
- с синдромом Ашера — проявляется отёком века, утолщением верхней губы и увеличением щитовидной железы;
- приобретённым эластолизисом — характеризуется обвисшей, рыхлой, морщинистой и неэластичной кожей, скелетными аномалиями и нарушениями в работе нескольких систем организма [5][12] .
При гистологическом исследовании (изучении образцов повреждённых тканей) при блефорарохалазисе часто выявляется потеря эластичных волокон дермы, коллагена и расширение капилляров [20] [22] .
Лечение блефарохалазиса
Лечение блефарохалазиса направлено на уменьшение отёка при острых эпизодах и коррекцию последствий заболевания в стадии покоя.
Медикаментозная терапия
Однозначных протоколов лечения блефарохалазиса не существует. В нескольких исследованиях использовались местные и системные стероиды, однако результат их применения спорный. Также экспериментально проводилось лечение доксициклином и мочегонными средствами, но доказательств их эффективности при блефорохалазисе недостаточно [13] [15] .
В течение трёх месяцев пациент принимал таблетки доксициклина и наносил гель с такролимусом — иммуносупрессивным препаратом [16] .
Хирургическое лечение
Хирургическое лечение — основной метод лечения блефарохалазиса. Его назначают пациентам в фазе покоя, которая длится от 6 – 12 месяцев.
- блефаропластику — иссечение избытков кожного покрова и жировых образований ;
- резекцию леватора — операцию по укорочению мышцы, поднимающей верхнее веко ;
- боковую кантопластику — изменению формы и разреза глаз путём подтягивания их уголков [6] .
При хирургическом лечении лишняя кожа удаляется. Выпавшую слёзную железу можно фиксировать обратно в нужное положение. Минимальный птоз успешно лечится с помощью операции Фазанелла — Серват.
Пластическая операция на веках обычно выполняется под местной анестезией и продолжается 1–3 часа.
При значительном птозе необходимо серьёзное хирургическое вмешательство, но повторные приступы отёка век могут потребовать дополнительной операции. Поскольку частота приступов уменьшается с возрастом, её желательно проводить, когда болезнь утихнет.
Реабилитация после операции
Хирург снимает швы на 3-5-е сутки после пластики. Чтобы предотвратить расхождение шва, на место разреза наклеивается пластырь.
Реабилитация длится месяц, в это время пациенту следует избегать тяжёлых физических нагрузок, в том числе на глаза: длительной непрерывной работы за компьютером или продолжительного чтения.
Чтобы уменьшить давление на глаза, первое время рекомендуется спать на высокой подушке. После операции у пациента могут появиться синяки и отёки, которые проходят самостоятельно через две недели. В этот период пациентам не следует носить мягкие контактные линзы и делать макияж глаз.
Осложнения блефаропластики
К возможным осложнениям операции относятся:
- Синяки. Чтобы предотвратить их появление, пациенту нельзя принимать антикоагулянты, нужно контролировать гипертонию, если она есть, и избегать напряжения глаз и травм. Уменьшить синяки помогут компрессы с ледяной водой в течение трёх дней после операции. Однако не следует применять пакеты со льдом или замороженные маски: они слишком тяжёлые и могут повредить ткани век или вскрыть раны. Во время сна и отдыха голова пациента должна находиться под углом на 45-60°.
- Припухлость и нарушение моргания — частое явление после блефаропластики. Улучшить состояние помогут холодные компрессы и офтальмологическая мазь, которую назначает врач.
- Расхождение швов, приводящее к проникновению в неё инфекции. При незначительном расхождении применяют местные и пероральные антибиотики. Полное расхождение требует немедленной обработки и восстановления швов.
- Рубцы в виде плотных тяжей красного цвета, стягивающих тонкие ткани век. Для их устранения эффективна гимнастика в виде неполного зажмуривания век, пальцевый массаж и мазь с витамином Е.
- Асимметрия, опущение века и избыточная коррекция. Уменьшить риск этих осложнений поможет тщательная предоперационная подготовка и высокая квалификация хирурга, но даже при этом может потребоваться повторная операция. Факторы риска чрезмерной коррекции: предыдущая травма век, дерматологические состояния, приводящие к стянутой коже, и болезнь Грейвса — аутоиммунное заболевание, вызванное избытком тиреоидных гормонов щитовидной железы.
- Разрушение роговицы, сухость глаз и отёк. Смазка глаз и ран офтальмологической мазью с антибиотиком поможет предотвратить эти осложнения [24] .
Противопоказания к хирургическому лечению
Блефаропластику не рекомендуется проводить во время беременности. Если пациент болен воспалительными и инфекционными болезнями, то ему следует сперва полностью вылечиться от них. Только после этого можно выполнять операцию.
Прогноз. Профилактика
Причина заболевания неизвестна, поэтому опущение века может повториться после хирургической коррекции [21] .
Меры профилактики блефарохалазиса не разработаны. Пациентам следует соблюдать правила гигиены, отказаться от макияжа глаз, избегать стресса и переохлаждения. У детей с блефарохалазисом нужно постараться сократить эпизоды плача.
Тромбоз вен сетчатки (центральной вены и её ветвей) - симптомы и лечение
Что такое тромбоз вен сетчатки (центральной вены и её ветвей)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Гилязева Азата Рустамовича, офтальмолога-хирурга со стажем в 10 лет.
Над статьей доктора Гилязева Азата Рустамовича работали литературный редактор Вера Васина , научный редактор Евгения Смотрич и шеф-редактор Маргарита Тихонова
Тромбоз вен сетчатки (retinal vein occlusion) — это острое состояние, при котором нарушается отток крови по центральной вене сетчатки или одной из её ветвей [1] . При заболевании обычно один глаз начинает хуже видеть. Это происходит безболезненно и внезапно: за несколько часов, реже — дней.
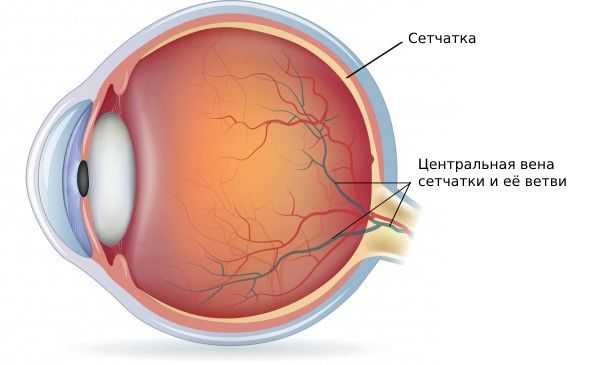
Тромбоз вен сетчатки — самая распространённая причина потери зрения у пожилых людей. Заболевание по частоте находится на втором месте среди всех сосудистых патологий сетчатки после диабетической ретинопатии [2] .
Причины тромбоза вен сетчатки
Может возникать из-за повышенного тромбообразования и отрыва тромба при тромбофлебите ног. Иногда маленький кровяной сгусток может оторваться и перекрыть кровоток в венах сетчатки во время операции по удалению тромба (тромбэктомии).
Факторы риска:
- Возраст — это самый важный фактор: более 90 % пациентов с тромбозом вен сетчатки старше 55 лет [10] . при тромбозе центральной вены сетчатки выявляется у 73 % пациентов старше 50 лет и у 25 % молодых пациентов [10] . Если артериальное давление не снижать, то могут возникнуть повторные тромбозы в этом же или во втором глазу. . Уровень общего холестерина более 6,5 ммоль/л выявлен у 35 % пациентов вне зависимости от возраста [10] . . Гипергликемия присутствует у 10 % больных старше 50 лет, но не характерна для молодых пациентов [10] .
- Приём оральных контрацептивов часто сопровождается окклюзией, т. е. ограничением проходимости вен сетчатки. Данный фактор может усугубиться тромбофилией.
- Повышенное внутриглазное давление увеличивает риск тромбоза центральной вены сетчатки, особенно если перекрыт сосуд на краю диска зрительного нерва.
- Другие редкие факторы:
- миелопролиферативные расстройства — заболевания, при которых вырабатывается избыточное количество кровяных клеток, например полицитемия;
- приобретённые гиперкоагулирующие заболевания, при которых повышена свёртываемость крови — гипергомоцистеинемия, волчанка, антифосфолипидный синдром и дисфибриногенемия;
- воспалительные заболевания — синдром Бехчета, саркоидоз, гранулематоз с полиангиитом.
Симптомы тромбоза вен сетчатки
При заболевании зрение снижается резко, но безболезненно. Обычно процесс затрагивает только один глаз. Как правило, это происходит за несколько часов, реже — дней. От того, насколько снизился кровоток, зависит степень ухудшения зрения: от небольшой до полной слепоты. При этом могут искажаться предметы и линии, а также появляться тёмное пятно — скотома.

При тромбозе половины сетчатки возникает ограничение поля зрения, т. е. поражённый глаз перестаёт видеть часть окружающего мира [4] .
Патогенез тромбоза вен сетчатки
Тромбоз центральной вены сетчатки возникает из-за следующих факторов (триада Вирхова):
- повреждение сосудистой стенки;
- замедление тока крови;
- повышенная свёртываемость крови [3][4] .
Сосудистая стенка может повреждаться при атеросклерозе. В результате центральная вена сетчатки сдавливается и изменяется вязкость крови. При этом замедляется кровоток, что в дальнейшем приводит к тромбозу [11] .
Чаще всего тромбы образуются в венах ног, однако могут возникать и в других частях тела. Небольшие фрагменты тромба могут оторваться от большого сгустка при физических нагрузках, перенапряжении или во время операции.
Если размер тромба и вены совпадает, то сосуд закупоривается. В дальнейшем давление в вене растёт, она разрывается, из-за чего нарушается кровообращение и питание сетчатки кислородом.
Центральная вена и артерия сетчатки имеют общую соединительную оболочку, поэтому при атеросклерозе артерии повышается давление на вену, что тоже провоцирует её тромбоз.
Классификация и стадии развития тромбоза вен сетчатки
По стадии и локализации процесса:
I. Претромбоз (симптомы незаметны, хотя кровоток в сетчатке уже замедлился):
- Центральной вены сетчатки.
- Артериовенозной аркады (сосудистых пучков, образованных ветвями центральной артерии и вены сетчатки):
- верхневисочной;
- нижневисочной;
- верхненосовой;
- нижненосовой.
II. Тромбоз или ретромбоз (резко снижается зрение):
- Центральной вены сетчатки:
- полный;
- неполный.
- Артериовенозной аркады:
- верхневисочной с отёком макулы и без него (с ишемией и без) ;
- нижневисочной с отёком макулы и без него (с ишемией и без);
- верхненосовой;
- нижненосовой.
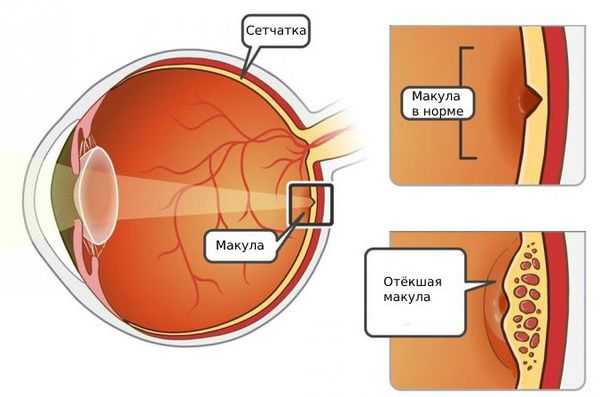
III. Посттромботическая ретинопатия. Возникают патологические изменения сосудов радужной оболочки , замедляется кровоток, появляются ответвления и дополнительные соединения между сосудами, в некоторых случаях — новые сосуды [4] [12] .
По течению:
- острое — 1–1,5 месяца;
- подострое — 1,5–3 месяца;
- хроническое — более 3 месяцев.
Тромбоз центральной вены сетчатки бывает ишемическим и неишемическим. При неишемическом тромбозе зрение снижено незначительно, пациент хуже видит сразу после сна. При ишемической форме зрение ухудшается сильно и внезапно.
Неишемическая форма встречается в 75 % случаев и проявляется резким ухудшением зрения на одном глазу [5] . Острота зрения, как правило, снижается не более чем на 10 %.
При осмотре глазного дна выражена извитость и расширение всех ветвей центральной вены сетчатки, микрогеморрагии (кровоизлияния) в форме языков пламени по всем четырём квадрантам и в большем количестве на периферии.
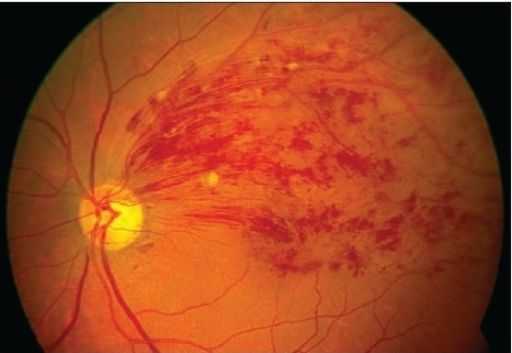
Также наблюдается выраженный отёк диска зрительного нерва и макулы. У пациентов с гипертензией встречаются ватообразные очаги.
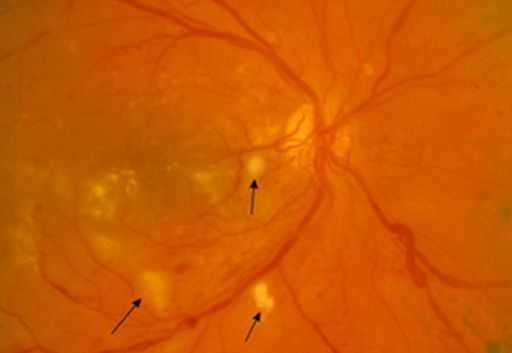
Через 6–12 месяцев острые признаки пропадают и формируются сосудистые коллатерали — дополнительные соединения между сосудами вместо старых, перекрытых.
За 4 месяца заболевание переходит в ишемическую форму у 15 % пациентов, а за 3 года — у 34 % [10] .
При ишемической форме быстро нарастает непроходимость вен, из-за чего нарушается питание сетчатки, перекрываются капилляры и к тканям поступает недостаточно кислорода. У пациентов, как правило, резко снижается зрение: его острота становится менее 10 %.
Также при ишемической форме наблюдается выраженная извитость и отёк всех ветвей центральной вены сетчатки, множество микрогеморрагий в форме языков пламени, выраженный отёк и гиперемия диска зрительного нерва. Из-за этого компоненты крови выходят за пределы сосудистого русла, образуется множество новых неполноценных сосудов радужки (рубеоз) и повышается внутриглазное давление. Рубеоз радужки в половине случаев возникает между вторым и четвёртым месяцем развития заболевания. Также высок риск неоваскулярной глаукомы, возникающей из-за роста новообразованных сосудов . Неоваскуляризация сетчатки происходит в 5 % случаев [10] .
При ишемическом тромбозе с вовлечением большой площади сетчатки часто встречается симптом Маркуса — Гунна, или относительный афферентный зрачковый дефект. Для него характерно:
- освещение незрячего глаза не сопровождается реакцией зрачков;
- освещение зрячего глаза, напротив, вызывает содружественную реакцию зрачка повреждённого глаза, т. е. он сужается.
Осложнения тромбоза вен сетчатки
- Неоваскулярнаяглаукома. Возникает из-за прорастания новообразованных сосудов. При заболевании повышается внутриглазное давление, но пациенты этого не замечают. Зрительный нерв постепенно отмирает, человек теряет зрение и только тогда обращается к врачу. Неоваскулярная глаукома, как правило, устойчива к лекарствам, снижающим кровяное давление, и требует хирургического лечения.
- Дистрофия сетчатки. Если кровообращение долго нарушено, то сетчатка атрофируется и у пациента снижается зрение.
- Неоваскуляризация сетчатки. Образование новых сосудов всегда сопровождается ишемией сетчатки. Из-за слабости сосудистой стенки жидкость просачивается в толщу сетчатки и возникает отёк. Он дополнительно усугубляет кислородное голодание сетчатки и провоцирует выброс фактора роста сосудов. Так формируется порочный круг, в результате которого ухудшается зрение.
- Рецидивирующийгемофтальм. На фоне кислородного голодания сетчатка начинает массово вырабатывать факторы роста сосудов. Новообразованные сосуды прорастают, но их стенка неполноценна и склонна к просачиванию. Кроме того, сосуды прорастают по задней гиалоидной мембране и формируют грубую соединительную ткань. При колебаниях стекловидного тела, а вместе с ним и мембраны, например при ходьбе или падении, новообразованные сосуды повреждаются. В стекловидном теле возникает кровоизлияние, что вызывает дополнительное огрубение мембраны и в крайних случаях отслойку сетчатки. У пациента перед глазами появляются «мушки», которые снижают зрение. Без лечения такие случаи часто повторяются.
- Тракционная отслойка сетчатки происходит на фоне выраженной неоваскуляризации сетчатки. Пациент видит сначала «шторку», а затем теряет зрение [4] .
Диагностика тромбоза вен сетчатки
При тромбозе вен очень важна ранняя диагностика. Но, как правило, пациенты обращаются уже за неотложной помощью, когда зрение внезапно резко снизилось [7] .
1. Визометрия — это оценка остроты зрения с помощью специальных таблиц с чёрными знаками на белом фоне. Для взрослых это изображение букв, цифр и колец с разрывами, для детей — картинки.

2. Периметрия — проверка полей зрения. При тромбозе вен сетчатки может появиться скотома (тёмное пятно).
3. Биомикроскопия — оценка структуры передних отделов глаза с помощью щелевой лампы. Для заболевания характерно помутнение стекловидного тела.

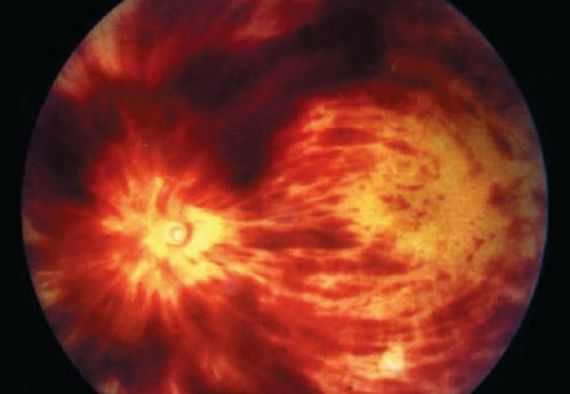
4. Офтальмоскопия — осмотр глазного дна. При тромбозе вен сетчатки возникают симптом «раздавленного помидора», микрокровоизлияния, ватообразные очаги и отёк диска зрительного нерва и/или макулы.
5. Тонометрия — оценка внутриглазного давления. При тромбозе вен сетчатки оно может быть нормальным или повышенным.
6. Флюоресцентная ангиография (ФАГ) — процедура, при которой в кровеносные сосуды вводят флуоресцентный краситель. ФАГ позволяет оценить:
- длительность поражения;
- место закупорки сосуда;
- степень нарушения кровотока (полное или частичное);
- степень перфузии и неперфузии (наличие или отсутствие кровоснабжения);
- наличие или отсутствие соединений между капиллярами;
- наличие новообразованных сосудов;
- кровообращение в сосудах хориоидеи (сосудистой оболочки глаза).
7. Оптическая когерентная томография сетчатки (ОКТ) — бесконтактное исследование сетчатки с помощью томографа. Метод позволяет определить:
- высоту и площадь макулярного отёка;
- структурные характеристики отёка (кистозные изменения, отслойку нейроэпителия);
- наличие витреоретинальных тракций — натяжение сетчатки структурами стекловидного тела, которое ведёт к частичной отслойке задней гиалоидной мембраны;
- эпиретинальный фиброз — образование тонкой плёнки на поверхности сетчатки ;
- положение задней гиалоидной мембраны стекловидного тела;
- эффективность лечения макулярного отёка.
ОКТ-ангиография позволяет выявить начальные признаки ишемической макулопатии (I степень нарушения перфузии макулы) при окклюзии вен сетчатки.
8. Лабораторные исследования: общие анализы крови и мочи, сахар в крови, коагулограмма, уровень холестерина, липидов и белковых фракций. У пациентов с тромбозом вен сетчатки часто выявляют высокий уровень холестерина, повышенную свёртываемость и «загущение» крови.
9. Измерение артериального давления — при тромбозе вен сетчатки оно часто повышено.
10. ЭКГ — иногда выявляются изменения, которые характерны для перенесённых инфарктов.
11. Электроретинография (ЭРГ) и электроокулография (ЭОГ). ЭРГ отражает биоэлектрическую активность всей сетчатки в целом. В кривой ЭРГ выделяют два основных элемента — волны «a» и «b». Основными признаками тромбоза вены сетчатки являются негативная «b» волна и сниженное соотношение b/a [7] .
Также пациенту могут потребоваться консультации других врачей: терапевта, кардиолога, невропатолога и эндокринолога. Терапевт или кардиолог могут дополнительно назначить УЗИ сонных артерий.
Дифференциальная диагностика ишемической и неишемической формы
Лечение тромбоза вен сетчатки
Цели лечения — улучшить зрение пациента, остановить патологические процессы и предотвратить серьёзные осложнения.
Методы лечения:
1. Панретинальная лазеркоагуляция сетчатки — снижает риск развития неоваскуляризации сетчатки и переднего отдела глаза, неоваскулярной глаукомы и уменьшает высоту отёка сетчатки. При процедуре разрушается пигментный эпителий в зоне ишемии, что улучшает питание сетчатки.
При экссудативном типе изменений панретинальная лазеркоагуляция не показана. Её выполняют, если площадь неперфузии сетчатки превышает 10 диаметров диска зрительного нерва. При этом учитывают данные флюоресцентной ангиографии. Лазерному воздействию подвергаются только участки ишемии сетчатки.

2. Интравитреальное введение ингибиторов ангиогенеза (внутрь стекловидного тела глаза) по схемам:
- «Treat & Extend» — ингибиторы вводят три раза с интервалом в месяц. Затем, если по данным томографии нет патологических изменений, то делается ещё один укол. Через 1,5 месяца исследование повторяют. Если нет участков отёка, то снова делают укол и увеличивают интервал до 2 месяцев. Через 2 месяца всё повторяется. Если всё хорошо, то интервал между обследованиями увеличивается до 3 месяцев. Если возникли патологические изменения, то интервал сокращают до месяца. Схема «Treat & Extend» позволяет предотвратить изменения сетчатки. Эффективными препаратами считаются Ранибизумаб, Афлиберцепт, Бевацизумаб[6] .
- «Pro Re Nata» — осмотры проводят также часто, как и в предыдущей схеме, но уколы делают только при отрицательной динамике. Такой подход пациентам нравится больше, однако важно помнить, что если изменения заметны на томографии, то сетчатка уже повреждена и часть фоторецепторов потеряна безвозвратно.
3. Интравитреальное введение кортикостероидов — применяют пролонгированный препарат Дексаметазон (Озурдекс) [8] . Также офф-лейбл используется Триамцинолон [9] . Офф-лейбл означает, что врачи могут законно применять лекарства вне рамок официальных показаний в их стране, если в мире есть положительный опыт лечения ими. Такое разрешено во многих странах, но запрещено в России.
4. Хирургическое лечение:
- Частичная задняя витрэктомия — удаление стекловидного тела и постепенное его замещение внутриглазной жидкостью.
- Пилинг внутренней пограничной мембраны — при процедуре уменьшается барьер между сетчаткой и внутриглазной жидкостью, что улучшает питание сетчатки. Кроме того, внутренняя пограничная мембрана служит субстратом для фиброзных изменений сетчатки. Поэтому если внутреннюю мембрану удалить, то эти осложнения можно предотвратить.
- Артериовенозная шитотомия — разъединение общей соединительно-тканной оболочки между артерией и веной в той области, где застрял тромб. Также проводятся манипуляции по механическому продвижению тромба.
Хирургические вмешательства улучшают питание сетчатки и могут восстановить зрение. Но у них есть и недостатки:
- манипуляции сложны и требуют дорогостоящего оборудования;
- мало хирургов, которые владеют этими техниками;
- у всех операций есть риски осложнений.
Из-за этих недостатков хирургическое лечение не назначают в первую очередь. Чаще всего пациенту предлагают ввести внутрь стекловидного тела препарат, который снимет отёк сетчатки и улучшит зрение. Эффект от уколов временный: он сохраняется, пока лекарство полностью не рассосётся. Задача врача состоит в том, чтобы на пике действия препарата выполнить лазеркоагуляцию сетчатки.
Прогноз зависит от формы заболевания, расположения тромба и своевременности лечения:
Читайте также:
- Дренирование плевральной полости - торакостомия. Постановка, уход за дренажной трубкой
- Лучевые признаки нерегулярного ритма сердца у плода
- Диагностика трипаносомоза. Лечение трипаносомоза. Профилактика трипаносомоза.
- Гипердиагностика нейроциркуляторной дистонии. Дифференциация вегето-сосудистой дистонии с ИБС и гипертонической болезнью
- Симптомы гипотиреоза и его лечение
