Вторичная катаракта: причины, симптомы и лечение
Добавил пользователь Дмитрий К. Обновлено: 29.01.2026
Известно, что среди наиболее распространенных заболеваний органа зрения офтальмологи во всем мире обязательно упоминают катаракту – состояние патологического помутнения хрусталика. Изменение прозрачности самой главной естественной линзы глаза связано с нарушением свойства белковых молекул на клеточном уровне, из которых частично состоит хрусталик, а этот процесс, в свою очередь, может возникать под воздействием различных факторов.
Однако, кроме первичной формы патологии, которую чаще всего диагностируют на приеме у офтальмолога, согласно классификации заболеваний, существует также вторичная катаракта. Это состояние, которое возникает в качестве осложнения оперативного вмешательства по поводу коррекции изначально выявленных нарушений. Операция при катаракте включает в себя удаление хрусталика с его последующей заменой на интраокулярную искусственную линзу (ИОЛ). Искусственный хрусталик подбирается индивидуально с учетом всех особенностей состояния органа зрения пациента. В дальнейшем повторные вмешательства не требуются – ИОЛ полностью выполняет все функции оптического элемента. Однако любая операция подразумевает риск осложнений, несмотря на стремительное развитие технологий микрохирургических вмешательств. Поэтому в случае проведения экстракции хрусталика никто не может быть застрахован от формирования вторичных изменений в виде повторного нарушения прозрачности.
Причины появления вторичной катаракты
Хрусталик в естественном виде располагается в специальном капсульном мешке. Это защищает его от воздействия неблагоприятных факторов и позволяет сохранять подвижность для выполнения своих функций.
Операция по поводу удаления катаракты затрагивает несколько структур глаза. Во время ее выполнения офтальмолог-хирург иссекает переднюю стенку капсулы, чтобы удалить пораженный хрусталик, имплантировать интраокулярную линзу и осторожно завершить вмешательство. Задняя капсула при этом остается без изменений – она служит опорой для интраокулярной линзы, обеспечивает ее надежную фиксацию и стабильное положение.
Однако если причины вторичной катаракты и сопутствующих патологических процессов, которые привели к помутнению передней стенки капсулы, остаются без изменений, то можно ожидать появления похожих симптомов со стороны задней капсулы. Так и формируется вторичная катаракта.
Осложнение может возникнуть спустя несколько месяцев или даже лет. Проявляется оно в виде фиброзных изменений задней стенки капсульного мешка, при вторичной катаракте мутнеет задняя капсула хрусталика. Хотя достоверно причины развития и особенности патогенеза вторичной катаракты не определены, выделяют такие этиологические факторы:
- Фиброз. Фибротические процессы – это замещение любых тканей соединительнотканными элементами, которые нарушают прозрачность и не выполняют необходимые функции. Обычно развитию фиброза предшествуют различные воспалительные изменения, поэтому дополнительными факторами риска могут выступать увеит, сахарный диабет и другие метаболические расстройства.
- Патологическая регенерация. Одна из теорий возникновения заболевания – нарушение процессов регенерации после процедуры экстракции катаракты. Рост эпителиальных хрусталиковых волокон происходит не так, как в нормальной ситуации, что становится причиной изменения со стороны его прозрачности.
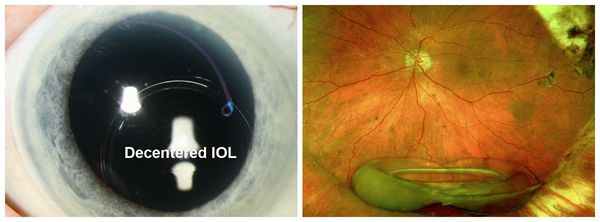
- Некорректный выбор ИОЛ. Риски развития осложнения значительно повышаются, если диаметр оптической части имплантируемой линзы превосходит определенные размеры.
Такое осложнение развивается примерно в 20% случаев. Обычно симптомы появляются не сразу, а в течение 1-1,5 лет послеоперационного периода. Пациентами со вторичной катарактой обычно становятся лица молодого возраста, а также дети. Кроме того, существуют особенности частоты возникновения болезни с учетом материала, из которого изготовлен искусственный хрусталик.
Симптомы заболевания
Первично после проведения операции человек ощущает улучшение зрения – имплантированная интраокулярная линза полноценно выполняет функции хрусталика. Однако через определенное время после замены помутневших элементов может наблюдаться постепенное ухудшение остроты зрения. Прогрессирование симптомов вторичной катаракты происходит постепенно, и через 1-1,5 года пациент получает клиническую картину, похожую на изначальные проявления катаракты.
Важно сразу обратить внимание на проявления таких признаков:
- прогрессирующее ухудшение остроты зрения;
- отсутствие четкости зрения при рассматривании предметов;
- ощущение «тумана» или «пленки» перед глазами;
- появление темных или светлых точек, пятен, бликов и других дискомфортных проявлений при рассматривании предметов;
- двоение в глазах;
- искажение предметов;
- расстройство темновой адаптации – ухудшение сумеречного и ночного зрения;
- ухудшение цветовосприятия;
- снижение контрастной чувствительности;
- появление цветных ореолов или ярких вспышек вокруг источников света;
- отсутствие эффекта от коррекции при помощи очков или контактных линз.
Длительный период времени основная жалоба пациентов – снижение остроты зрения, которое появляется по неизвестным причинам, не связанным с усилением зрительных нагрузок. Нарастающую зрительную дисфункцию при взгляде на близко и далеко расположенные объекты невозможно устранить при помощи эффективных ранее методов коррекции.
Постоянные нагрузки на орган зрения в попытках рассмотреть различные объекты становятся причиной формирования астенического синдрома – ощущения постоянной усталости, головных болей, головокружения, отсутствия физических сил и энергии.
Такие симптомы обычно становятся поводом к незамедлительному обращению к офтальмологу – после операции каждый пациент с особой внимательностью следит за состоянием своего органа зрения.
Первые признаки обычно появляются не раньше, чем через 3-6 месяцев после коррекции, поэтому любые изменения до этого времени можно считать временными функциональными.
Прогрессирование симптомов вызывает значительный дискомфорт, увеличивает нагрузку на зрительную и нервную систему, вызывает неудобства в работе и быту. Однако визуально со стороны органа зрения изменений не наблюдается, поскольку вторичная катаракта подразумевает локализацию патологического процесса в области задней стенки хрусталиковой капсулы, а имплантированная интраокулярная линза не подвергается видимому помутнению.
Методы диагностики
Обращение пациента к офтальмологу всегда подразумевает тщательный сбор жалоб, данных анамнеза заболевания и жизни, подробного изучения хронологии возникновения проблем зрительной системы. После сопоставления фактов об оперативном вмешательстве в анамнезе и характерных симптомов помутнения хрусталика офтальмолог может сделать соответствующие выводы. Чтобы выявить патологию проводят комплекс диагностических методов способен подтвердить подозрения специалиста.
Диагностический алгоритм в кабинете окулиста всегда включает в себя стандартные методики обследования:
- Визометрия. Изучение остроты зрения субъективным и объективным способами приводит к первичному заключению по поводу влияния патологии на зрительные функции. Современное диагностическое оборудование и возможность автоматической рефрактометрии исключает влияние субъективных факторов на точность результатов обследования. Также параллельно проводится коррекция и оценка влияния различных линз на показатели остроты зрения.
- Периметрия. Определение полей зрения – важный метод диагностики, который позволяет изучить наличие выпадений определенных участков, дисфункцию центрального или периферического зрения.
- Осмотр глазного дна. Этот способ обследования позволяет оценить состояние сосудов и диска зрительного нерва, что помогает определить, в каком отделе зрительной системы возникают нарушения. Также в случае подозрения на развитие вторичной катаракты важно исключить отслойку сетчатки и проблемы, локализованные в макулярной области.
- Тонометрия. Измерение внутриглазного давления важно проводить каждому пациенту в возрасте старше 40 лет, а в данном случае метод позволит исключить глаукому.
- Биомикроскопия. Щелевая лампа позволяет безболезненно оценить состояние оптических сред и структур переднего отдела глаз с многократным увеличением. Также этот метод дает возможность исключить отечные и другие процессы в передней части глазного яблока, что важно для дифференциальной диагностики.
При необходимости врач назначает пациенту дополнительные способы визуализации процессов, которые происходят во внутриглазных средах:
- УЗИ. Диагностика при помощи ультразвука дает возможность оценить особенности строения внутренних элементов глаза, расположение имплантированной интраокулярной линзы и получить другие важные сведения для диагностики заболеваний зрительной системы.
- ОКТ. Оптическая когерентная томография – это относительно новый метод, который применяется для изучения топографических особенностей внутриглазных структур. Патологические изменения задней камеры, которые становятся причиной вторичной катаракты, чаще всего выявляются именно на ОКТ. Метод также позволяет исключить отек структур в макулярной области.
Однако если характерные изменения внутри глаза еще не успели сформироваться, можно косвенно оценить причины выявленных симптомов при помощи лабораторных методов исследования:
- Измерение специфических биомаркеров. Уровень провоспалительных и противовоспалительных биологических агентов может свидетельствовать о наличии и степени выраженности патологического процесса.
- Уровень антител. Титр специфических защитных структур, которые целенаправленно воздействуют на хрусталиковую ткань, повышается при значительном риске развития вторичной катаракты.
Лечение вторичной катаракты

Современный уровень развития офтальмологии и микрохирургии позволяет полностью восстановить зрительные функции даже в случае появления такого осложнения лечения катаракты. Однако консервативные методы терапии не в состоянии изменить течение осложнения оперативного вмешательства при катаракте.
Хирургические методики лечения также постоянно совершенствуются, применяется лазерное и ультразвуковое оборудование, малоинвазивные технологии и щадящие техники. Обычно офтальмологи предлагают такую схему оперативного лечения вторичной катаракты:
- Лазерная дисцизия. Дисцизия при помощи высокоточного лазера подразумевает нанесение небольших перфораций и удаление патологических разрастаний соединительной ткани. Поскольку введение пациента в наркоз не требуется, уже спустя несколько часов после операции можно самостоятельно покинуть клинику. Лазерная дисцизия подразумевает фотодеструкцию помутненных тканей, которые образовались в участках задней хрусталиковой капсулы. Осложнения вмешательства сводятся к минимуму за счет отсутствия повышенных температурных реакций и коагуляционного действия.
- Автоматизированная аспирационно-ирригационная методика. Эпителий, который пролиферировал, можно удалить с помощью специальной системы. Капсульное кольцо при необходимости также можно удалить или заменить.
Противопоказаниями к современным лазерным методикам лечения могут быть такие состояния:
- рубцовые изменения роговицы;
- отек роговичных элементов или макулярной области;
- воспалительные изменения любого участка зрительной системы;
- разрывы сетчатки.
Удаление катаракты вторичного типа при помощи лазерной методики показано пациентам с ухудшением качества жизни за счет симптомов, а также в случае угрозы развития патологии сетчатки.
Прогноз
Считается, что при условии своевременной диагностики и правильно выбранной тактики лечения прогноз для жизни и трудоспособности пациента благоприятный. Однако если оставить симптомы осложнения без должного внимания, в дальнейшем возможна необратимая потеря зрительных функций.
Длительное течение вторичной формы катаракты грозит потерей зрения, которая в дальнейшем перестает поддаваться классическим методам коррекции. Повреждение роговицы во время операции также может осложнить течение основного заболевания. Обычно оно ассоциируется с высокой вероятностью дополнительных заболеваний органа зрения. Воспалительные процессы могут проходить с осложнениями в виде нарушений различных тканей органа зрения и глубокого воспаления его структурных элементов.
Существуют также средства профилактики вторичной катаракты – грамотный подход к планированию первичной операции, индивидуальный подбор модели и материала интраокулярной линзы. Пациентам также важно придерживаться всех рекомендаций офтальмолога в послеоперационном периоде, применять согласно схеме противовоспалительные препараты и другие лекарственные средства местного и общего действия.
Вторичная катаракта
Вторичная катаракта глаза - заболевания, объединяющее несколько различных изменений и состояний глаза возникающих после ранее проведенной операции по поводу первичной катаракты.
Все они сводятся к полному или частичному нарушению прозрачности элементов капсулы хрусталика глаза, а значит к снижению зрения и требуют правильного лечения для его восстановления.
Вторичная катаракта встречается в разных клиниках с разной частотой. Средний процент этого заболевания составляет 2,8% от всех проводимых операций по поводу катаракты.
Частота вторичной катаракты напрямую зависит от качества имплантируемых клиникой искусственных хрусталиков и профессионализма хирургов. В нашей клинике этот процент составляет 0,6%.
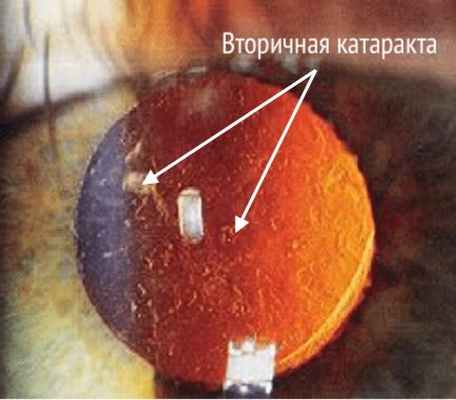
Вторичная катаракта появляется по нескольким совершенно разным причинам. Это могут быть как нарушения технологии проведения операции, так и физиологические процессы организма, которые протекают после замены хрусталика глаза вне зависимости от качества ранее проведенной операции по катаракте.
Коротко о вторичной катаракте:
- Виды вторичной катаракты
- Вторичная катаракта, причины
- Симптомы вторичная катаракта
- Лечение
- Операция вторичная катаракта
- Лечение лазером
- Цены лечения
Выявлены три основных вида вторичной катаракты, которые можно подразделить еще на несколько подвидов.
Первый вид - регенерация клеток удаленного хрусталика, хрусталиковых волокон. Однако, в условиях нарушенного морфогенеза вследствие оперированной ранее катаракты, регенерированные клетки или волокна хрусталика утрачивают прозрачность и развиваются помутневшими. Они зарождаются на передней капсуле хрусталика и смещаются сначала на периферию хрусталика и далее к центру задней капсулы. По мере продвижения к центру, к зрительной оси, помутневшие волокна нарушают оптическую прозрачность сред глаза и снижают зрение. Именно этот тип и является непосредственно вторичной катарактой и называется по имени первых ученых описавших данный процесс: шары Адамюка-Эльшнига.
Второй - нарушение прозрачности капсулы хрусталика в следствие ее клеточного изменения, что называется фиброзным изменением задней капсулы. Фиброзные участки представляют уплотненную и непрозрачную ткань, нарушают прохождение света и снижают зрение.
Третий вид - является прямым следствием пренебрежения хирургом технологий проведения первичной операции, когда хирург оставляет в капсуле не удаленные массы хрусталика, которые смещаются к центру задней капсулы в следствии гидродинамических потоков внутриглазной жидкости. Прилипают к задней капсуле и остаются там нарушая оптическую прозрачность.
Если рассматривать в процентном соотношении разные виды вторичной катаракты, то это соотношение постоянно меняется в связи с внедрением в практику современных искусственных хрусталиков, имеющих возможность снижать или исключать развитие заболевания. Если еще 10-15 лет назад подавляющим видом, более 70%, вторичной катаракты были шары Адамюка-Эльшнига. Но благодаря современным ИОЛ этот процент резко снизился. Таким образом, сейчас мы наблюдаем около 25% вторичной катаракты первого вида, 70% фиброза задней капсулы и около 5% вторичной катаракты третьего вида.
2. Вторичная катаракта возникающая после замены хрусталика глаза может иметь совершенно разные причины.
Основной причиной возникновения и развития вторичной катаракты является стремление организма к регенерации. После удаления помутневших волокон при катаракте остается не заполненный объем капсульного пространства, когда искусственный новый хрусталик занимает значительно меньший объем, чем свой родной натуральный хрусталик. А природа, как известно, не терпит пустоты. Включаются механизмы регенерации и организм стремится восстановить хрусталиковые волокна, которые, к сожалению, формируются не прозрачными.
Второй причиной приводящей к данному заболеванию является нарушение обменных и питательных процессов внутри глаза после удаления катаракты. Это приводит к фиброзным клеточным изменениям задней оставшейся капсулы хрусталика, а фиброзные элементы не являются прозрачными.
Третья причина - неполное удаление помутневших хрусталиковых волокон хирургом при удалении катаракты. Оставшиеся клетки теряют прозрачность и ухудшают зрение.
3. Симптомы или то, что наблюдает пациент при появлении вторичной катаракты очень похоже на ощущения при появлении первичной катаракты. Затуманивание зрения, исчезновения четкости зрения, нарушение контуров предметов. Благодаря схожести признаков эту патологию и назвали катарактой, но вторичной. Нарушения нарастают параллельно прогрессированию патологических изменений. Даже лечение имеет общую направленность с лечением первичной катаракты. Сама по себе вторичная катаракта не сможет исчезнуть или рассосаться, капли при этом заболевании помочь так же не смогут. Вторичная катаракта нуждается в хирургическом или лазерном лечении. Без медицинского вмешательства обойтись и восстановить зрение невозможно. Единственным утешением может служить тот факт, что операционное вмешательство при вторичной катаракте намного более щадящее и в большинстве случаев можно обойтись лазерным воздействием и быстро вернуть отличное зрение без каки-либо осложнений. Естественно если врач будет грамотным профессионалом.
4. Лечение вторичной возникшей катаракты может быть разным, хирургическим или лазерным. Выбор метода лечения зависит от вида вторичной катаракты, оснащения клиники и квалификации хирургов. При выборе между методами лечения всегда возникает дилемма между что более предпочтительно. Удалить вторичную катаракту хирургическим способом, основываясь на нее патогенезе и сохранив при этом не целостность задней капсулы хрусталика, которая имеет очень важное значение для глаза или сделать это наиболее щадящим и наиболее безопасным лазерным способом, но при этом разрушая целостность задней капсулы хрусталика.
5. Хирургический способ применяют в основном при вторичной катаракте по типу шаров Эльшнига или при оставленных хрусталиковых массах во время первичной операции по поводу катаракты. Проводят его с помощью факоэмульсификатора, которым проводилась операция по удалению первичной катаракты. Также ка и при удалении катаракты удаляют неполноценные хрусталиков волокна вторичной катаракты.
Преимуществами данного вида лечения является его патогенетическая направленность, т.е. он направлен на прямое устранение причины вторичной катаракты. При этом задняя капсула остается не повреждённой и продолжает выполнять барьерную функцию между передним отделом глаза и задним.
Недостатками такого способа является то, что он требует хирургического вмешательства, со всеми вытекающими возможными осложнениями и последствиями. К тому же существует риск повторного развития вторичной катаракты.

6. Лазерное лечение вторичной катаракты может быть использовано при любом типе вторичной катаракты и направлено на испарение лазером вновь образованных непрозрачных сред глаза, при этом формируется отверстия в задней капсуле хрусталика в области зрительной оси. Такая манипуляция называется yag лазерная дисцизия вторичной катаракты.
Преимуществами лазерного лечения вторичной катаракты являются безопасность, быстрота выполнения манипуляции, отсутствие необходимости проведения полостного вмешательства, отсутствие риска воспалительных процессов, отсутствие риска повторного развития вторичной катаракты.
К недостаткам этого способа можно отнести нарушение целостности задней капсулы хрусталика и вероятность повреждения имплантированного искусственного хрусталика, который может потерять прозрачность по его оптической оси.
Выбор способа и метода лечения вторичной катаракты всегда лучше согласовать с врачом, которому вы доверяете.
7. Цены за лечение вторичной катаракты зависят от выбранного способа лечения и от места в котором была проведена первичная операция по удалению катаракты.
Цена лечения вторичной катаракты в офтальмологическом центре «Ирис», в Красноярске
| Способ лечения вторичной катаракты: | руб. |
| YAG-лазерная дисцизия вторичной катаракты после операции в центре «Ирис» | 6900 |
| YAG-лазерная дисцизия вторичной катаракты после операции в других клиниках | 9900 |
| Факоэмульсификация вторичной катаракты после операции в центре «Ирис» | бесплатно |
| Факоэмульсификация вторичной катаракты после операции в других клиниках | 19990 |
8. К профилактическим мероприятиям вторичной катаракты нужно отнести выбор современных ИОЛ искусственных хрусталиков, которые имеют край специальной формы препятствующий распространению непрозрачных волокон к оптической оси глаза. Так же очень важен материал из которого выполнена ИОЛ. Современный материал плотно прилегает к задней капсуле и не дает возможность развиваться вторичной катаракте. Поэтому очень важно обсудить свойства ИОЛ при первичной катаракте с хирургом.
Очень важен в профилактике вторичной катаракты выбор хирурга, который может провести операцию соблюдая все требования к современным технологиям, что исключает возможность развития вторичной катаракты первого и третьего типов и необходимости дополнительных затрат в дальнейшей жизни.
Вторичная катаракта: причины возникновения, симптомы и методы лечения
Катаракта удалена, но спустя время зрение опять ухудшилось? Мир потерял четкость и яркость, вновь выглядит мутным, как сквозь запотевшее стекло? Вы снова натыкаетесь на предметы в сумерках и не можете читать даже в очках? А может появились ореолы вокруг источников света? Скорее всего, это симптомы вторичной катаракты . Расскажем, что это такое и как ее лечить.
Что такое вторичная катаракта
Первичная катаракта — это помутнение хрусталика. После того как во время операции родной, но уже не функциональный хрусталик разжижается и удаляется, в глазу от него остается пустая капсула, похожая на пакетик, который по обе стороны, как гамачок, закреплен связками. Капсула совершенно прозрачная. После аспирации хрусталиковых масс ее очищают и полируют. Именно в ней затем размещается искусственная линза.
Искусственный хрусталик не мутнеет, и в том виде, в каком катаракта была, она не «вернется». Но в некоторых случаях в оставшемся капсульном мешке начинается процесс регенерации хрусталиковых тканей. Конечно, новый полноценный хрусталик не вырастет! Какие-то клеточки, оставшиеся после операции, со временем разрастаются и покрывают мутной пленкой заднюю стенку капсулы. Если процесс не затрагивает оптическую зону, возникает где-нибудь на периферии, то человек не испытывает никакого дискомфорта. Иногда же пленка перекрывает всю заднюю стенку и препятствует попаданию световых лучей внутрь глаза. Это явление и называют вторичной катарактой. Зрение становится хуже: снижается резкость и цветовосприятие.
Вторичная катаракта может появиться в результате регенерации тканей хрусталика. Но это не у всех и не всегда.
Вторичная катаракта возникает после операции не у всех и не всегда. Может появиться через год, через два, может через десять лет. К сожалению, бывает, что появляется и раньше — уже через полгода после хирургического вмешательства.
Причины возникновения вторичной катаракты
Почему появляется вторичная катаракта, однозначного ответа пока нет, но можно говорить о факторах, которые способствуют ее развитию:
- Возраст пациента. Чем моложе организм, тем легче и быстрее он отвечает регенерацией на повреждение.
- Материал искусственной линзы. Вторичная катаракта чаще наблюдается при имплантации гидрофильных акриловых линз, с более дорогими гидрофобными (с водоотталкивающим покрытием) — значительно реже.
- Конструкция ИОЛ. Важно, насколько плотно примыкают края линзы к капсульной сумке. Если они заостренные (прямоугольные), то препятствуют прорастанию эпителиальных клеток в оптическую зону.
- Сопутствующие системные заболевания, например, сахарный диабет.
- Некачественно произведенное удаление хрусталика: частички хрусталика были убраны не до конца.
Как лечить вторичную катаракту
Лекарственные препараты не способны устранить образовавшуюся в капсульной сумке пленку или хотя бы затормозить ее разрастание. Поэтому никаких консервативных методов лечения вторичной катаракты после замены хрусталика не существует.
«На сегодняшний день врачи могут предложить пациенту два варианта терапевтического вмешательства. Первый — подобен удалению первичной катаракты: через проколы в роговице производится промывание задней капсульной стенки. Операция малотравматичная, проводится под местной, капельной анестезией. Но такой метод практикуют редко, потому что проще и безопаснее вторичную катаракту лечить лазером».
Основатель сети офтальмологических клиник «Омикрон» Александр Падар.
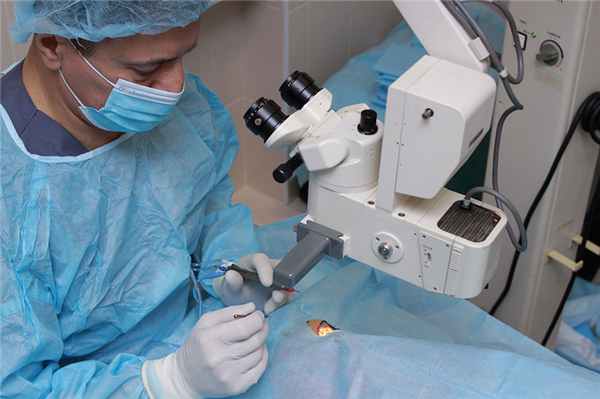
Что такое лазерная дисцизия вторичной катаракты (ЛДВК)
Лазерная дисцизия — самый распространенный метод восстановления зрения при вторичной катаракте, простой и эффективный.
Для процедуры требуется специальная установка с лазером. Он отличается от лазеров для коррекции зрения и коагуляции сетчатки мощностью и другими характеристиками. Лазер не имеет температурных реакций и коагуляционных свойств (не образует спаек). Но точно так же фокусируется на заданную глубину и воздействует строго локально, в нашем случае — только на эпителиальную пленку.
Как проходит операция
Несколько выстрелов лазером — пленка в оптической зоне разрушается, образуется своего рода окошко, через которое лучи света опять беспрепятственно попадают в глаз. Вся процедура занимает несколько минут.
Это бесконтактный метод. Во время процедуры пациент, как правило, не испытывает никаких особых ощущений. Только вспышки яркого света, от которых могут немного слезиться глаза. Нет ни ран, ни ожогов, а потому риски возникновения воспалительной реакции сведены к минимуму.
Эффект от операции мгновенный. Зрение возвращается сразу. Через полчаса после процедуры врач еще раз осматривает глаза пациента, измеряет остроту зрения и отпускает домой.
Понадобится где-то часа два, чтобы глаза полностью пришли в норму после яркого света, а также после анестезирующих и расширяющих зрачок капель. Все. Можно жить обычной жизнью и наслаждаться красотой окружающего мира.
Реабилитационный период отсутствует, как и послеоперационные ограничения. Несколько дней человек может наблюдать «мушки» перед глазами. Это остатки разрушенной пленки. Постепенно они распадутся и исчезнут.
В течение 3–5 дней рекомендуется закапывать противовоспалительные капли. Какие именно — на усмотрение лечащего врача. Пациентам с глаукомой, как правило, дополнительно назначаются гипотензивные капли и повторный осмотр офтальмолога на следующий день.
Есть ли противопоказания у лазерной дисцизии?
Поскольку вмешательство при лазерной дисцизии абсолютно не травматичное, ограничений как таковых у этого метода нет. Возрастных в том числе.
Операция может быть отложена, если общее самочувствие пациента не позволяет проходить процедуру, или имеют место острые воспалительные процессы в глазу. После того как они будут купированы и при удовлетворительном состоянии здоровья, можно будет провести лазерную дисцизию задней капсулы хрусталика.
Как назначается лазерная дисцизия
Врач назначает дисцизию вторичной катаракты на основании жалоб пациента и объективных данных, полученных во время осмотра. Анализы сдавать не нужно.
Иногда врач может посоветовать провести чистку вторичной катаракты во время очередного офтальмологического обследования после замены хрусталика на искусственную линзу, когда сам пациент еще не обращает внимание на снижение зрения. Поэтому не пренебрегайте ежегодными профилактическими визитами к окулисту.
Здоровья вашим глазам!
Материалы по теме
Актуальный вопрос для призывника — с каким зрением можно проходить военную службу? Какие противопоказания, связанные со зрением, могут освободить от ее прохождения? Об этом — в нашей статье.
Если вы хоть раз были на диагностике зрения, то обращали внимание на «чек», который печатает авторефкератометр. Что означают данные в нем и можно ли расшифровать их без помощи врача — об этом в нашей статье!
Вторичная катаракта - симптомы и лечение
Что такое вторичная катаракта? Причины возникновения, диагностику и методы лечения разберем в статье доктора Орловой Ольги Михайловны, офтальмолога со стажем в 9 лет.
Над статьей доктора Орловой Ольги Михайловны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
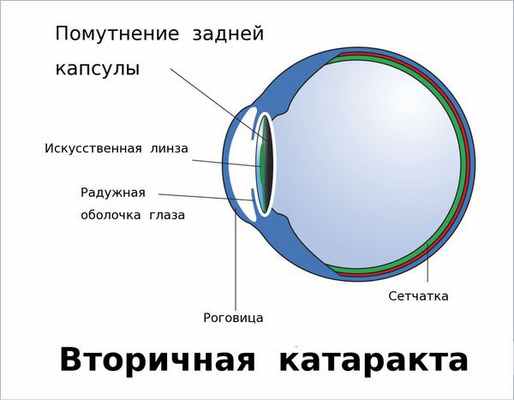
Вторичная катаракта — это помутнение задней капсулы хрусталика глаза. Помутнение может появиться после удаления катаракты и замены родного хрусталика на искусственный, также известный как искусственная или интраокулярная линза (ИОЛ).
Это одна из наиболее распространённых патологий, возникающих после удаления катаракты. Прежде чем мы начнём обсуждать причины возникновения и методы лечения вторичной катаракты, важно отметить, что в большинстве случаев эта патология развивается не из-за халатности или непрофессионализма хирурга. Как правило, это индивидуальная особенность организма, результат клеточных реакций и обменных процессов в капсуле хрусталика.
Средний срок развития вторичной катаракты от двух месяцев до четырёх лет после хирургического лечения. Многие пациенты ошибочно считают вторичную катаракту видом помутнения родного хрусталика. На самом деле это помутнение его задней капсулы, возникающее уже после замены родного хрусталика на искусственный.
Основная причина развития вторичной катаракты — это разрастание клеток эпителия на задней капсуле хрусталика после хирургического лечения катаракты.
Также на формирование и скорость развития вторичной катаракты влияют сопутствующие факторы:
- возраст — чем старше становится человек, тем больше изменений происходит в обменных процессах организма, в том числе и на клеточном уровне;
- наличие сопутствующих заболеваний в организме, таких как сахарный диабет, ревматизм и другие болезни, связанные в первую очередь с нарушением обменных процессов;
- травмы глазного яблока;
- воспалительные процессы, возникающие в глазу после замены хрусталика, например, иридоциклит и увеиты.
Иногда фактором риска развития вторичной катаракты и скорости её прогрессирования может служить техника удаления катаракты. Например, при экстракапсулярной экстракции катаракты, когда поражённый хрусталик достаётся через небольшой разрез (10-12 мм) на роговице, риск возникновения вторичной катаракты выше, чем при факоэмульсифкации (разрез всего 2-3 мм). Однако сейчас метод экстракции практически не используется в связи с появлением новых, более современных технологий.
Также существует предположение о том, что на развитие вторичной катаракты влияет воздействие ультрафиолетовых лучей и различных препаратов. Однако эти сведения не подтверждены.
Таки образом, вероятность и скорость развития вторичной катаракты индивидуальна и зависит от многих факторов.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вторичной катаракты
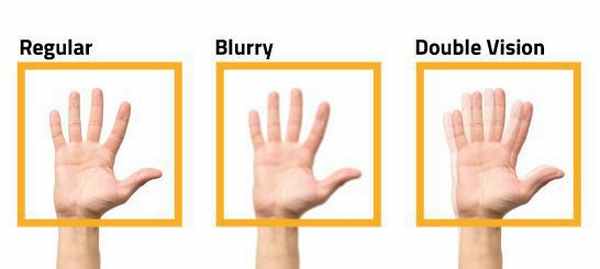
Основной жалобой пациентов является постепенное снижение остроты зрения после замены хрусталика. Зрение может ухудшаться как вдаль, так и вблизи, возможно нарушение фокусировки взгляда. Может снижаться контрастная чувствительность и/или цветовое восприятие (яркость изображения).

У некоторых пациентов возникают жалобы на расстройство темновой адаптации, появление бликов и ореолов, особенно в тёмное время суток при взгляде на яркий источник света (фонарь, свет фар).

Повышается утомляемость при чтении и обычных зрительных нагрузках. Возникает двоение и ощущение пелены или тумана перед оперированным глазом.
Патогенез вторичной катаракты
Чтобы понять, как формируется и развивается вторичная катаракта, нужно разобраться в строении глаза, а точнее хрусталика.
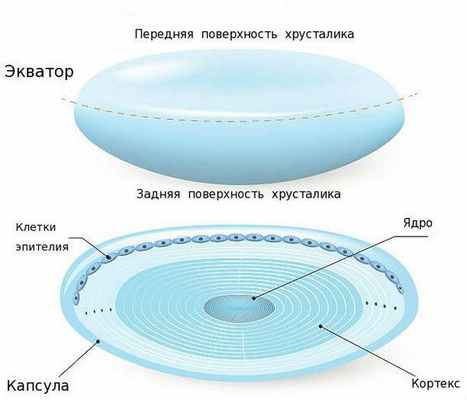
Хрусталик — это прозрачная, двояковыпуклая биологическая линза, одним из основных компонентов которой является белок [3] . То есть это белковая структура. В отличие от других структур глаза в нём очень мало воды (около 50-60 %). С возрастом количество воды уменьшается, клетки хрусталика мутнеют и уплотняются. В норме биологическая линза взрослого человека желтоватого цвета, а когда возникает катаракта, она приобретает более интенсивный жёлтый или красный оттенок [3] . Хрусталик в глазу находится в специальной капсульной сумке (капсульном мешке, капсуле). Часть капсулы, которая покрывает хрусталик спереди, называется "передней капсулой", капсульная сумка, покрывающая линзу сзади — это "задняя капсула".
Изнутри передняя капсула хрусталика покрыта клетками эпителия, а задняя часть капсульного мешка не имеет таких клеток, поэтому она тоньше почти в два раза. Эпителий передней капсулы на протяжении всей жизни активно размножается и участвует в обменных процессах хрусталика, избирательно пропуская к нему питательные вещества через переднюю капсулу [3] .
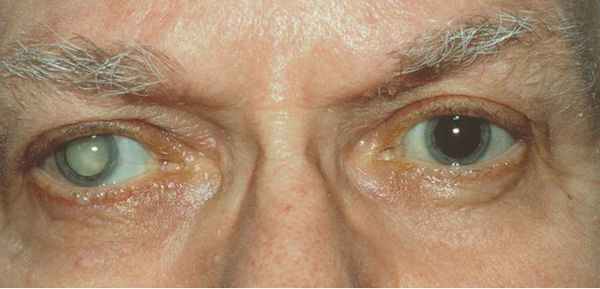
Когда родной хрусталик мутнеет и образуется катаракта, возникает вопрос о хирургическом лечении.
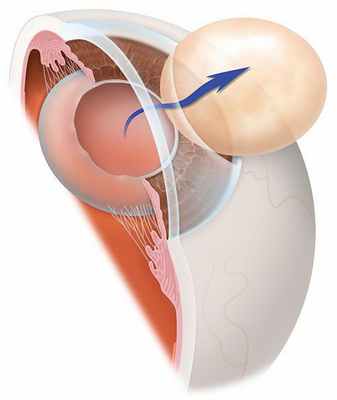
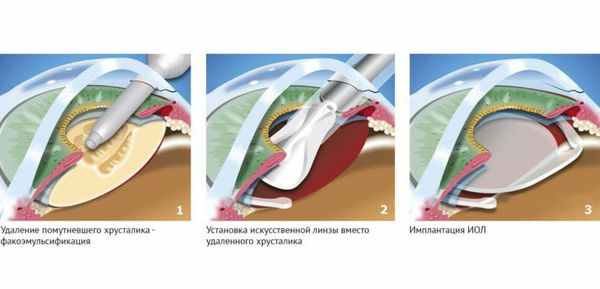
Существует несколько видов операций по удалению катаракты. На сегодняшний день самый эффективный и быстрый способ лечения помутнения — факоэмульсификация с заменой помутневшего хрусталика на интраокулярную линзу. Техника операции достаточно простая и не требует длительной реабилитации. Вначале хирург делает микроразрезы на роговице 1 мм и 2-3 мм. Далее формируется круглое отверстие в передней капсуле и с помощью ультразвука мутный хрусталик удаляется через это отверстие. Задняя капсула хрусталика остается целой. После того, как хрусталиковые массы удалены, в капсульный мешок через это же отверстие имплантируют искусственный хрусталик (ИОЛ).
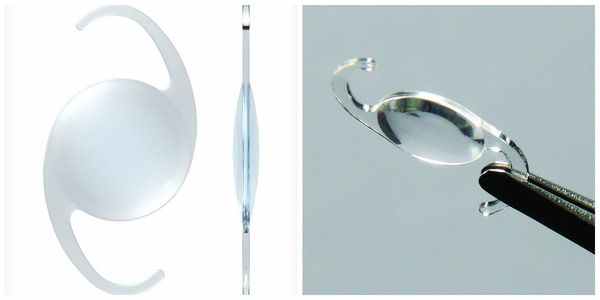
По своему строению интраокулярная линза намного тоньше биологической, поэтому в капсульной сумке первое время она находится в свободном положении. В срок от одной недели до месяца капсульный мешок плотно обволакивает искусственный хрусталик.
Иногда на передней капсуле хрусталика могут оставаться единичные эпителиальные клетки. В зависимости от обменных процессов и индивидуальных особенностей организма эти клетки могут разрастаться и переходить на заднюю капсулу хрусталика. Когда на ней скапливается большое количество этих клеток, капсула мутнеет и острота зрения постепенно снижается. Такое помутнение задней капсулы и называется вторичной катарактой. То есть патология представляет собой результат разрастания эпителиальных клеток на задней капсуле хрусталика.
Классификация и стадии развития вторичной катаракты
Существует несколько классификаций вторичных катаракт. В данном разделе мы рассмотрим наиболее распространённые.
- По морфологическим признакам:
- регенераторная форма — наличие на задней капсуле клеток хрусталикового эпителия и его форм, например, шаров Эльшнига — Адамюка (визуально шары похожи на лягушачью икру);
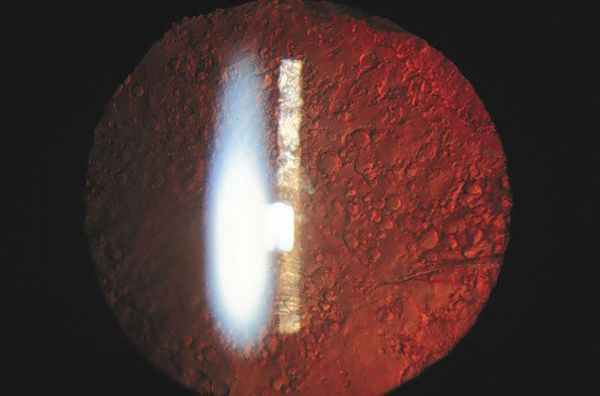
Осложнения вторичной катаракты
Учитывая, что основные симптомы вторичной катаракты связаны с ухудшением зрительных функций после замены хрусталика, главным осложнением является снижение качества жизни пациента. Без лечения симптомы будут прогрессировать, постепенно увеличивая зрительный дискомфорт.
Вторичная катаракта может привести к потере трудоспособности и инвалидности. Но до этого, как правило, не доходит, так как пациенты обращаются к врачу гораздо раньше, на этапе ухудшения зрения.
Диагностика вторичной катаракты
Обычно для выявления вторичной катаракты требуется стандартное офтальмологическое обследование — биомикроскопия (проверка остроты зрения и осмотр в щелевой лампе с расширенным зрачком).
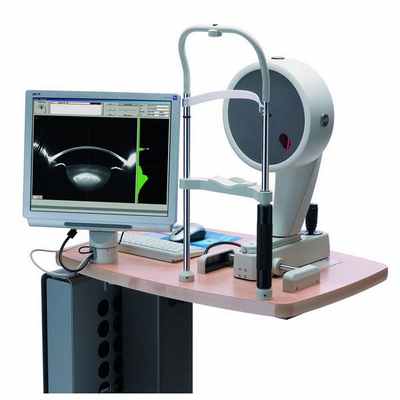
В некоторых случаях плотность помутнений на задней капсуле (толщину задней капсулы) определяют с помощью прибора Pentacam (используется для компьютерной топографии роговицы и комплексного исследования переднего сегмента глазного яблока) . Этот вид диагностики чаще всего проводится с целью клинических исследований или для определения целесообразности удаления капсулы, а также для определения мощности лазера в ходе операции.
Дифференциальная диагностика заболевания не проводится, так как клинические и лабораторные признаки заболевания очевидны.
Если при наличии помутнения капсулы врач видит, что степень помутнения не соответствует степени снижения остроты зрения, тогда проводится дальнейшее дообследование. Специалист должен выявить другое заболевание, которое является причиной ухудшения зрения, и определить дальнейшую тактику лечения пациента.
Лечение вторичной катаракты
Основная задача лечения вторичной катаракты — сформировать круглое отверстие в помутневшей задней капсуле хрусталика с целью улучшения зрительных функций.
Существует два основных способа сделать такое отверстие:
- Хирургическое лечение (инвазивный метод, проникающая операция).
- Лазерное лечение (неинвазивный, непроникающая операция).
В первом случае хирург в условиях операционной делает разрезы, проникает в глазное яблоко и механически удаляет помутневшую капсулу, формируя круглое отверстие в ней. Это достаточно травматичный метод, поэтому используется крайне редко, обычно при наличии абсолютных противопоказаний к лазерному лечению.
В настоящее время при лечении пациентов с вторичной катарактой преимущественно применяют лазерную фотодеструкцию (ЛФД) [4] [6] . ЛФД — это лазерная дисцизия вторичной катаракты (иначе её называют YAG-лазерной дисцизией капсулы хрусталика или лазерной капсулотомией), то есть рассечение помутневшей задней капсулы хрусталика с помощью лазерного луча.
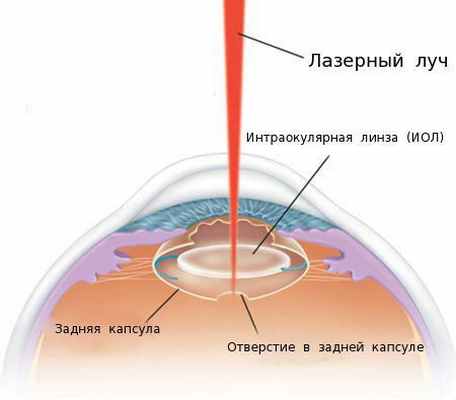
Точное и дозированное воздействие лазерного луча оказывает малую травматичность на структуры глаза и позволяет достичь высоких зрительных функций сразу после операции.
Данный вид операции не требует госпитализации. Сама процедура безболезненная, делается без анестезии и длится не более 5-10 минут. Лишь в некоторых случаях может потребоваться закапывание обезболивающих капель.
Методика проведения операции
За 30 минут до начала процедуры пациенту закапывают в глаз мидриатик (капли, расширяющие зрачок). В зависимости от вида помутнений задней капсулы и других факторов хирург определяет оптимальную тактику лазерного лечения и мощность лазерного излучения. Врач фокусирует луч лазера на задней капсуле, при его воздействии задняя капсула рассекается в нескольких местах и образуется круглое отверстие.
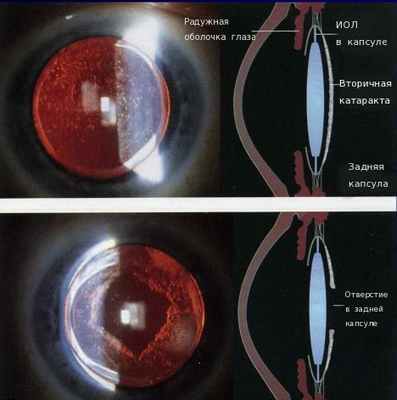
Показание к YAG-лазерной дисцизии:
- вторичная катаракта (помутнение задней капсулы хрусталика).
- низкий прогнозируемый результат после проведения процедуры (как правило, это связано с сопутствующими заболеваниями на этом глазу);
- воспалительные процессы глаза в остром периоде;
- мутные среды глаза, которые затрудняют хирургу обзор задней капсулы и могут повлиять на качество проведения операции.
Послеоперационный период
Реабилитационный период после удаления вторичной катаракты не требуется. Пациент может сразу после операции вести привычный образ жизни. В некоторых случаях врач назначает глазные противовоспалительные и/или гипотензивные капли в течение нескольких дней после операции и/или ограничение физических нагрузок и активных действий на некоторый срок.
Любая терапия должна быть назначена лечащим врачом. Нужно понимать, что каждый случай индивидуален, и, чтобы правильно определить тактику лечения, важно знать общую картину сопутствующих заболеваний.
Осложнения в ходе лазерного лечения и послеоперационном периоде
Появление лазерного оборудования в офтальмологической практике до недавнего времени воспринималось лишь оптимистично. Однако с накоплением клинического опыта стали появляться сведения о риске развития различных осложнений.
- Наиболее часто встречается офтальмогипертензия (повышение внутриглазного давления) после лазерной дисцизии вторичной катаракты. Осложнение длится не более 3 дней. В этой ситуации врач назначает гипотензивные капли или препараты внутрь.
- Рецидив помутнения в постлазерном периоде может возникнуть у пациента с периодическими воспалительными заболеваниями глаза (иридоциклитом), сахарным диабетом или пигментным ретинитом. Для снижения риска развития осложнений назначаются нестероидные противовоспалительные препараты (НПВС) внутрь или в виде капель.
- Риск развития после операции кровотечения в переднюю камеру глаза возрастает, если у пациента есть новообразованные сосуды на радужке или склонность к кровотечениям и гематомам. В редких случаях может произойти кровоизлияние в стекловидное тело (гемофтальм).
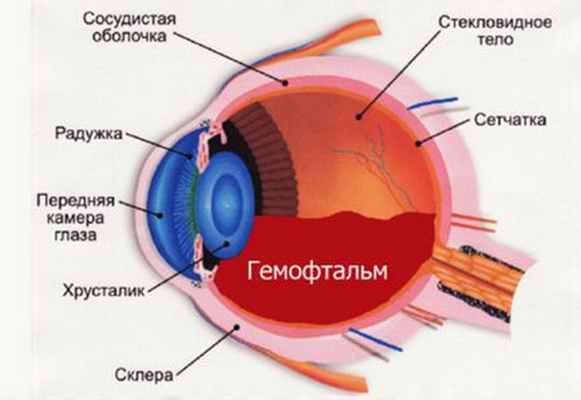
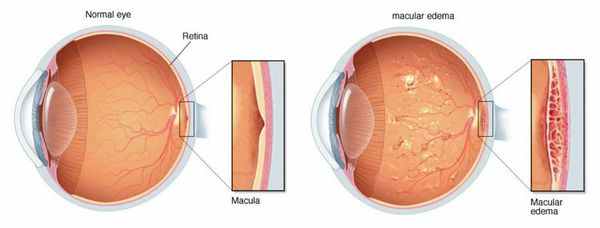
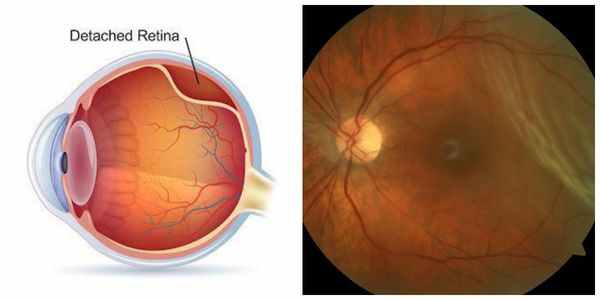
Важнейшим преимуществом лазерной хирургии является формирование стабильного оптического отверстия в задней капсуле хрусталика. Точное дозированное воздействие лазерного луча обеспечивает высокие послеоперационные результаты. Однако, несмотря на простоту техники проведения операции, возможность развития указанных осложнений требует тщательного обследования пациентов и учёта всех возможных факторов риска. Такой подход позволяет провести процедуру безопасно и получить хороший послеоперационный результат.
Прогноз. Профилактика
Вторичная катаракта не возникает повторно. Причиной заболевания является помутнение капсулы хрусталика, которая в ходе операции рассекается лазером и удаляется. На её месте образуется пустое отверстие ("окошко"), и клеткам, которые вызывали снижение зрения, больше негде расти. Некоторыми хирургами вопрос профилактики вторичной катаракты решается одновременно с удалением катаракты [2] [7] [9] . Это особенно актуально для пациентов с угрозой развития макулярного отёка или отслойки сетчатки и у детей младшего возраста [8] . Данная техника позволяет избежать развития вторичной катаракты и, как следствие, лазерного вмешательства.
Однако на сегодняшний день доказано, что удаление задней капсулы хрусталика одномоментно с удалением катаракты в целях профилактики вторичной катаракты не целесообразно, так как может привести к ряду осложнений.
Выше мы говорили о том, что одним из факторов развития вторичной катаракты являются воспалительные процессы в глазу после хирургического лечения. Следовательно, проведение противовоспалительной терапии в раннем послеоперационном периоде снижает вероятность возникновения помутнений на задней капсуле хрусталика [6] .
В качестве профилактических мер может проводиться фотодинамическая терапия (фотохимическое воздействие на новообразованные сосуды) перед хирургическим лечением катаракты. Однако к ней есть множество противопоказаний и не всегда эффективность такой терапии оправдана.
Немаловажное значение имеет материал, из которого сделан искусственный хрусталик. На сегодняшний день предпочтение отдают ИОЛ из акрила. Помимо многих преимуществ такие линзы являются лазеропрочными. То есть, если возникнет необходимость удалить вторичную катаракту, вероятность того, что луч лазера повредит оптику линзы и повлияет на качество зрения после операции, практически отсутствует.
Необходимо помнить, что в целях профилактики рекомендуется проходить осмотр офтальмолога 1-2 раза в год и незамедлительно обращаться к врачу, если происходит резкое ухудшение зрения.
Вторичная катаракта: причины и лечение
Катаракта — это заболевание глаз, при котором наблюдается помутнение природного хрусталика. Зрение может значительно ухудшиться или вовсе пропасть, если не принять меры и не начать лечение.
Обычно к развитию катаракты приводят возрастные изменения, но также её может вызвать:
Гипертония (повышенное давление);
Семейный анамнез, то есть генетическая предрасположенность;
Воздействие ультрафиолетового излучения.
Вторичная катаракта — это не повторное появление катаракты, как можно подумать, а другая болезнь. Она характеризуется уплотнением задней капсулы — тонкого мешочка, в котором находится искусственный или природный хрусталик. В результате лучи хуже проникают на сетчатку через структуры глаза и острота зрения снижается. Вторичная катаракта — распространённое последствие оперативных вмешательств при катаракте, она возникает примерно в 20% случаев.
Признаки и симптомы вторичной катаракты:
Ухудшение и затуманивание зрения;
Проблемы с цветовосприятием;
Глаза плохо видят в темноте;
Ощущение плёнки перед глазами;
Диплопия (изображение двоится по вертикали, горизонтали или диагонали);
Ореолы вокруг источников света.
Причины. Почему возникает?
У врачей-офтальмологов существует несколько теорий насчет того, что является причиной вторичной катаракты:
Когда меняют оптическую линзу, внутри остаётся задняя капсула хрусталика. Клетки её эпителия не перестают расти и образуют ткань на поверхности задней капсулы хрусталика — так хрусталик и мутнеет;
Вторая причина — фиброз эпителиальных тканей в пожилом возрасте, которому могут предшествовать воспалительные процессы (увеит или метаболические расстройства при диабете);
Также считается, что возникновению катаракты может способствовать некорректная имплантация интраокулярной линзы (ИОЛ, или хрусталика).
Кто подвержен риску вторичной катаракты?
Точно ответить на вопрос, у кого разовьётся болезнь после замены хрусталика, а у кого — нет, невозможно. Но один фактор риска очевиден: для того, чтобы появилась вероятность развития этой патологии, в анамнезе должна быть операция по удалению хрусталика.
Люди до 60 лет, которые ранее перенесли операцию на сетчатке, подверглись удалению катаракты или лечению глаукомы, более подвержены развитию вторичной катаракты. Да, в то время как первичная патология чаще возникает у тех, кому больше 60 или даже 80, вторичной чаще страдают пациенты моложе 60. Также есть связь между её появлением катаракты и материалом искусственного хрусталика. Считается, что при установке ИОЛ из гидрофобного акрила помутнение случается реже.
Как лечат вторичную катаракту?
В таких случаях врач-офтальмолог рекомендует повторную операцию в качестве лечения катаракты. Но перед хирургическим лечением необходимо провести полное обследование, оно включает:
Биомикроскопию с помощью щелевой лампы, чтобы определить локализацию помутнения и степень развития заболевания;
Измерение внутриглазного давления (ВГД) с целью исключить возможные риски;
УЗИ глаза для оценки особенностей строения глаза и положения ИОЛ;
Офтальмоскопию и компьютерную рефрактометрию для детального рассмотрения глазного дна и определения преломляющей способности.
Методы лечения при вторичных катарактах
Раньше для лечения вторичной катаракты широко использовалась механическая капсулотомия — процедура, при которой хирургическим путём иссекалась задняя капсула хрусталика. Такой способ лечения имеет множество ограничений и противопоказаний. Сейчас процедура выполняется за несколько минут амбулаторно с помощью YAG-лазера. ИАГ-лазерная дисцизия абсолютно безболезненна и занимает считанные минуты. Хирург рассекает капсулу и удаляет лазером помутневшие ткани, это позволяет купировать симптомы.
Непосредственно перед лазерной операцией пациенту измеряют внутриглазное давление и закапывают обезболивающие капли. Процедура выполняется в сидячем положении. Всё, что требуется от больного во время лазерного лечения — не наклонять, не поворачивать голову и не двигать глазами. На следующий день, а затем через две недели необходимо прийти к офтальмологу на контрольный осмотр.
Реабилитация после лечения вторичной катаракты
В послеоперационный период врач назначает пациентам стероидные или нестероидные противовоспалительные и антибактериальные капли для профилактики увеита — воспаления сосудистой оболочки глазного яблока. Очень важно не забывать о мерах предосторожности, чтобы не допустить воспаления. Обратите внимание на симптомы, о которых стоит немедленно сообщить своему лечащему врачу:
- Покраснение глаз (гиперемия);
- Светочувствительность;
- Слезотечение;
- Боль при детальном рассматривании предметов вблизи;
- Ухудшение четкости зрения.
Во время восстановления после проведения лазерной операции при вторичной катаракте нельзя:
Наклоняться, поднимать тяжести и заниматься физическими нагрузками;
Посещать баню, сауну;
Допускать переохлаждение организма;
Пить более полутора литров воды в день;
Спать на стороне прооперированного глаза;
Перегружать орган зрения;
Контактировать с аллергенами.
Даже у YAG-лазерной дисцизии как и у любого оперативного вмешательства при вторичных катарактах есть возможные осложнения. Могут возникать мушки перед глазами — это тени остатков капсулы, которые перемещаются внутри стекловидного тела. В норме они рассасываются в течение нескольких месяцев. Среди возможных последствий — передний увеит, отслойка сетчатки, отёк макулы, кровоизлияние в радужку и смещение хрусталика глаза.
Читайте также:
- Лимфангиомы
- Добросовестность ученых. Исследовательская недобросовестность
- Отравление и ожог щелочью
- Снотворные средства - бензодиазепины, хлоралгидрат, зопиклон. Нарколептический синдром
- Подвижность бактерий. Скользящие бактерии. Плавающие бактерии. Аэробные бактерии. Анаэробные бактерии. Факультативные бактерии.
