Заболевания ушей, носа и горла
Добавил пользователь Morpheus Обновлено: 28.01.2026
Отоларингология – раздел клинической медицины, изучающий физиологию и патологию горла, носа, уха и прилежащих к ним анатомических областей, а также разрабатывающий методы профилактики, диагностики и лечения заболеваний этих органов. Занимаются лечением патологии горла, носа и уха врачи-отоларингологи или ЛОР-врачи (ларингооторинологи). Анатомическая близость и функциональная взаимосвязь ЛОР-органов друг с другом обусловили объединение их заболеваний в одну область медицинской науки.
Абсцесс наружного уха – это гнойно-некротический процесс, поражающий один или несколько волосяных фолликулов, сальную железу и прилежащие мягкие ткани перепончато-хрящевого отдела слухового прохода или ушной раковины. Проявляется гиперемией, отёком кожи, болью разной интенсивности в зоне абсцедирования, симптомами общей интоксикации. Диагноз устанавливается на основании осмотра, данных отоскопии и лабораторных исследований. Назначается консервативная терапия с применением антибиотиков, антисептиков. При отсутствии эффекта осуществляется хирургическое вскрытие абсцесса. .
Абсцесс носовой перегородки – ограниченная полость в подслизистом слое хрящевого отдела носовой перегородки, заполненная гнойными массами. Основные проявления заболевания – нарушение носового дыхания, локальная болезненность, головная боль, гипертермия и общая слабость. Диагностическая программа включает в себя переднюю риноскопию, рутинные лабораторные исследования крови, пункцию гнойника носа и бактериальный посев полученных гнойных масс. Лечение подразумевает хирургическое вскрытие, дренирование абсцесса и антибиотикотерапию, подобранную с учетом чувствительности высеянной микрофлоры. .
Агранулоцитарная ангина – атипичная форма тонзиллита, обусловленная нарушением гранулоцитопоэза. Основные клинические проявления представлены пиретической лихорадкой, болью при глотании, язвенно-некротическими изменениями слизистой оболочки ротовой полости, повышенным слюноотделением, региональной лимфаденопатией. Диагностика включает в себя сбор анамнестических данных, визуальный осмотр, лабораторные исследования крови и пункцию костного мозга. Специфическое лечение требует переливания лейкоцитарной массы, проведения системной антибактериальной терапии, промывания ротовой полости растворами антисептиков. .
Адгезивный средний отит — это хронический воспалительный процесс в среднем ухе, приводящий к образованию спаек и соединительнотканных тяжей, вызывающих нарушение проходимости слуховой трубы и подвижности слуховых косточек. Адгезивный средний отит проявляется появлением шума в ухе и усугубляющимся с течением времени понижением слуха. Обязательными диагностическими исследованиями при подозрении на адгезивный средний отит являются осмотр лор-врача, отоскопия, аудиометрия, исследование проходимости слуховой трубы, импедансометрия. Лечебные мероприятия при адгезивном среднем отите заключаются в введении протеолитических ферментов, лидазы, гидрокортизона, проведении физиотерапии. При их неэффективности показано хирургическое лечение (тимпанотомия, тимпанопластика), слухопротезирование. .
Аденоидит – это острое или хроническое воспаление глоточной миндалины лимфоглоточного кольца. К основным симптомам относятся чувство дискомфорта внутри носа, ночной храп, отсутствие носового дыхания, слизистые или гнойные выделения, закрытая гнусавость, сухой приступообразный кашель, синдром интоксикации, нарушения сна. Диагностика базируется на данных опроса больного, мезофарингоскопии, задней риноскопии, лабораторных тестов, рентгенографии или компьютерной томографии области носоглотки. В лечении аденоидита используются местные и системные медикаментозные средства, физиотерапия, реже проводится аденоидэктомия. .
Аденоиды – патологическое разрастание лимфоидной ткани носоглоточной миндалины, чаще у детей 3-10 лет. Сопровождается затруднением свободного носового дыхания, храпом во время сна, гнусавостью голоса, насморками. Ведет к частым простудным заболеваниям и воспалению в среднем ухе, снижению слуха, изменению голоса, невнятной речи, задержке развития, формированию неправильного прикуса. Диагноз выставляется отоларингологом на основании данных фарингоскопии, риноскопии, рентгенографии носоглотки, эндоскопического исследования носоглотки. При хирургическом удалении аденоидов (аденотомии, криодеструкции) не исключен рецидив их разрастания. .
Акустическая травма (акутравма) – это поражение внутреннего уха, вызванное одномоментным или постоянным воздействием чрезмерно сильного звука или шума. Основные симптомы острого звукового поражения – резко возникшие и постепенно стихающие боль и звон в ушах. Хроническая акутравма проявляется постепенным снижением остроты слуха, дискомфортом и ощущением шума в ушах, нарушением сна и повышенной утомляемостью. В диагностическую программу входят сбор анамнестических данных и жалоб пациента, отоскопия, речевое исследование и тональная аудиометрия. Лечение включает в себя прием витаминов гр. В, ноотропов, дарсонвализацию и оксигенотерапию, слухопротезирование. .
Аллергическая риносинусопатия – это воспалительное заболевание аллергической природы, при котором отмечается поражение слизистой оболочки полости носа и одной или нескольких околоносовых пазух. Проявляется нарушением носового дыхания, насморком, приступами чиханья, головными болями, а также симптомами поражения бронхолегочной системы. Диагностика основана на данных клинического осмотра ЛОР-врачом и аллергологом-иммунологом, изучении результатов аллергологических проб, рентгенологического и эндоскопического исследования придаточных пазух носа. Лечение комплексное: антигистаминные препараты, противовоспалительная терапия, элиминация аллергенов, специфическая иммунотерапия. .
Аллергический отит - это вялотекущее воспаление среднего уха аллергической природы. Сопровождается неприятным зудом, ухудшением слуха, специфическими выделениями из ушной полости. Типичные при среднем отите болевые ощущения обычно отсутствуют и могут возникнуть только при присоединении вторичного воспалительного процесса. Диагностика заболевания осуществляется совместно аллергологом и оториноларингологом на основании сбора анамнеза, проведения отоскопии и анализа результатов аллергологических проб. Лечение аллергического отита в основном сводится к элиминации причинно-значимого аллергена и симптоматической терапии. .
Аллергический ринит – это заболевание, которое развивается в результате контакта аллергенов со слизистой полости носа. Основные симптомы болезни: зуд в носовой полости, чихание, затрудненное носовое дыхание, слизистые выделения из носа. В рамках диагностики причин аллергического ринита проводятся консультации специалистов (аллерголога-иммунолога, отоларинголога), кожные пробы, определение общего и специфических IgE (аллергологические панели), риноскопия. Лечение антигистаминными препаратами, интраназальными глюкокортикоидами или прекращение экспозиции аллергена приводит к быстрому исчезновению симптомов заболевания. .
Ангина - это инфекционно–аллергический процесс, локальные изменения при котором затрагивают глоточное лимфоидное кольцо, чаще всего небные миндалины. Течение ангины характеризуется повышением температуры тела, общеинтоксикационным синдромом, болью в горле при глотании, увеличением и болезненностью шейных лимфоузлов. При осмотре выявляется гиперемия и гипертрофия миндалин и небных дужек, иногда – гнойный налет. Ангина диагностируется отоларингологом на основании данных фарингоскопии и бактериологического посева из зева. При ангине показано местное лечение (полоскание горла, промывание лакун, обработка миндалин препаратами), антибиотикотерапия, физиотерапия. .
Ангина Людвига - это гнилостно-некротическое воспаление дна ротовой полости с поражением смежной подбородочной и подъязычной областей. Клинически проявляется резкой болью в горле, ограничением акта глотания, отёком шейной подкожно-жировой клетчатки, подъёмом температуры и другими симптомами общей интоксикации. Диагностика заключается в проведении общего анализа крови, рентгенографии, КТ или МРТ области шеи. Лечебные мероприятия предполагают раннее хирургическое вмешательство, применение антитоксической сыворотки и антибиотиков, дезинтоксикационную и гипербаротерапию. .
Ангина при беременности — это острое инфекционное воспаление небных, язычной миндалин, лимфоаденоидных тканей на задней стенке глотки и в гортани, возникшее в гестационном периоде. Проявляется гипертермией, выраженным интоксикационным синдромом, болями в горле, увеличением и болезненностью подчелюстных, реже шейных лимфоузлов. Диагностируется с помощью фарингоскопии, бакпосева мазка из ротоглотки. Для лечения применяют цефалоспорины, макролиды, β-лактамные пенициллины, НПВС, антисептические растворы. При тяжелом гнойно-деструктивном процессе возможно вскрытие абсцессов и проведение абсцесстонзиллэктомии. .
Ангина при лейкозе – это вариант острого тонзиллита, развивающийся на фоне злокачественного перерождения клеток костного мозга. Основные проявления – пиретическая лихорадка, последовательное развитие катаральных, гнойных, язвенно-некротических изменений небных миндалин, лимфаденопатия в сочетании с общим иммунодефицитом, анемией и геморрагическим синдромом. Для постановки диагноза используются анамнестические сведения, жалобы пациента, результаты фарингоскопии, общего анализа крови и пункции костного мозга. В программу лечения входят массивная антибактериальная терапия, химиотерапия, гемотрансфузии и трансплантация костного мозга. .
Ангиома глотки — это доброкачественное новообразование глотки, берущее свое начало из расширенных кровеносных или лимфатических сосудов. В зависимости от того, из какого сосуда произрастает опухоль, ангиомы глотки подразделяют на гемангиомы и лимфангиомы. На начальном этапе ангиома глотки часто не имеет клинических проявлений. При ее увеличении появляется ощущение инородного тела глотки, охриплость голоса, затруднение при глотании. Диагностика ангиомы глотки производится на основании вышеуказанных жалоб и данных фарингоскопии. Окончательная гистологическая верификация опухоли осуществляется после ее удаления. К методам лечения ангиомы глотки относятся ее хирургическое удаление, лучевая терапия и введение в опухоль склерозирующих веществ. .
Аномалии развития ушной раковины – это группа врожденных патологий, которые характеризуются деформацией, недоразвитием либо отсутствием всей раковины или ее частей. Клинически может проявляться анотией, микротией, гипоплазией средней или верхней трети хряща наружного уха, в том числе свернутым или сросшимся ухом, лопоухостью, расщеплением мочки и специфическими аномалиями: «ухо сатира», «ухо макаки», «ухо Вильдермута». Диагностика основывается на данных анамнеза, объективного осмотра, оценки восприятия звука, аудиометрии, импедансометрии или ABR-теста, компьютерной томографии. Лечение хирургическое. .
Атерома уха – это ретенционная киста протока сальной железы, расположенная на мочке уха. Патология возникает следствие закупорки выводного хода на фоне повышения вязкости жирового секрета, травм сальных желез или врожденных анатомических особенностей их структуры. Атерома выглядит как небольшой узелок телесного или розового цвета, который не болит, однако сопровождается эстетическим дискомфортом. Диагностика заболевания основана на внешнем осмотре и микроскопии содержимого кисты в послеоперационном периоде. Удаление новообразования проводится классическим хирургическим, лазерным или радиоволновым способом. .
Атрезия слухового прохода – врожденная либо приобретенная облитерация костно-хрящевого канала, соединяющего ушную раковину со средним ухом. Заращение слухового хода сопровождается снижением остроты слуха вплоть до глухоты. Врожденные атрезии часто сочетаются с микротией и другими аномалиями развития. Диагностика включает осмотр отоларинголога с отоскопией, проведение аудиометрии и компьютерной томографии височной кости. При костных заращениях выполняют рентгенографию черепа. Лечение патологии – хирургическое. Во время операции формируют искусственный канал при помощи кожных и хрящевых лоскутов; при необходимости выполняют тимпанопластику. Аномалии ушной раковины требуют пластической реконструктивной операции. .
Атрезия хоан — нарушение проходимости полости носа, связанное с ее полным или частичным заращением соединительной, хрящевой или костной тканью. Атрезия хоан может быть врожденным пороком или приобретенным состоянием вследствие травм и воспалительных заболеваний полости носа. Ведущим признаком заболевания является нарушение носового дыхания различной степени выраженности. Диагностика атрезии хоан включает осмотр отоларинголога, риноскопию, катетеризацию носовой полости и рентгенконтрастное исследование. Лечение атрезии хоан возможно только хирургическим способом. Операция заключается в удалении избытка костной или перепончатой ткани с формированием хоанического отверстия и восстановлением естественной циркуляции воздуха в полости носа. .
Болезни уха, горла, носа
Областями отоларингологии являются сурдология, изучающая нарушения слуха (тугоухость, глухоту) и фониатрия, изучающая нарушение голосообразования (дисфонию).
Заболевания уха, носа и горла сопровождают человека с раннего детства в течение всей жизни. В большинстве своем эти заболевания носят воспалительный характер, поскольку ЛОР-органы тесно связаны и находятся в постоянном взаимодействии с окружающей средой. Слизистые оболочки ЛОР-органов содержат большое количество условно-патогенных микроорганизмов, которые при малейшем нарушении равновесия в организме превращаются в патогенные и приводят к заболеванию.
Среди наиболее распространенных заболеваний полости носа – аденоиды, риниты, гаймориты, синуситы, травмы носовой перегородки, носовые кровотечения. Из заболеваний уха часто встречаются отиты, тимпаниты, евстахииты, повреждения травматического характера. К распространенным заболеваниям горла относятся ларингиты, фарингиты, хронические тонзиллиты и др. острые и хронические состояния. Мегаполисы с их большой скученностью и плохой экологией являются особенно благоприятным фоном для развития ЛОР-заболеваний.
Заболевания уха, носа и горла часто являются осложнениями перенесенных вирусных инфекций и развиваются на фоне ослабленного иммунитета. Каждое из многочисленных заболеваний ЛОР-органов имеет свою симптоматику и клиническую картину. Особую настороженность должно вызывать появление следующих симптомов: постоянных головных болей, увеличения подчелюстных лимфоузлов, болей в горле и в ушах, ухудшения слуха и обоняния, затруднения носового дыхания, выделений из носа или уха. Если после перенесенной простуды присутствуют сразу несколько перечисленных симптомов, то можно говорить о запущенном воспалении.
Затягивание лечения или самолечение любой ЛОР-патологии чревато серьезными последствиями для здоровья. Заболевание одного из этих органов может вызвать осложнения со стороны другого. Часто банальный насморк вызывает такие осложнения, как отит или гайморит. Поэтому лечение их всегда должно быть взаимосвязанным и комплексным. Затяжные воспалительные процессы носа, уха и горла также могут вызвать поражение других органов: сердца, почек, суставов. Кроме того, анатомическая близость к головному мозгу и глазам, развитая иннервация и кровоснабжение головы заставляет рассматривать ЛОР-заболевания как одни из самых серьезных в плане развития опасных для жизни осложнений.
Современные методы диагностики ЛОР-патологии включают в себя лабораторные анализы, эндоскопические и компьютерные исследования носа, горла, и уха, ультразвук, пункции придаточных пазух.
Важнейшей задачей в лечении отоларингологических заболеваний является недопущение перехода болезни в хроническую форму. В лечение ЛОР-патологии используются терапевтические (медикаментозные, физиотерапевтические) и хирургические методы. В последние годы активно применяются малоинвазивные лазерные и эндоскопические методы для лечения отоларингологической патологии, а также методы косметической и пластической хирургии.
Медицинский справочник болезней на сайте «Красота и медицина» станет вашим надежным гидом по вопросам профилактики и лечения ЛОР-заболеваний.
Синдром постназального затека ( Постназальный синдром )
Синдром постназального затека – это сочетание клинических симптомов, вызванных раздражением слизистых оболочек задней стенки глотки и гортани катаральными или гнойными выделениями из носовой полости или придаточных синусов. Проявления включают кашель, обостряющийся ночью и сразу после пробуждения, ощущение «комка», сухости и жжения в задней части носа, изменения голоса. Диагностика базируется на результатах визуального осмотра глотки и носовой полости, лабораторных исследований, рентгенографии или компьютерной томографии. Лечение заключается в ликвидации первичного очага воспаления медикаментозным или хирургическим способом.
МКБ-10
Общие сведения
Синдром постназального затека (СПЗ) – очень распространенное патологическое состояние. По мнению многих специалистов, он является одной из самых частых причин возникновения кашля. Заболевание встречается повсеместно вне зависимости от социально-экономических показателей и климатических характеристик региона проживания. Более чем в 35% случаев СПЗ обусловлен острыми и хроническими ринитами, еще в 20-25% – различными формами синуситов. Сопутствующие пороки развития полости носоглотки и носа присутствуют у 15-25% больных. Осложнения в виде воспалительных поражений гортани и трахеобронхиального дерева выявляются сравнительно часто – у 20% пациентов.
Причины
Данный синдром является результатом заболеваний ЛОР-органов, при которых нарушается работа региональных экзокринных желез, продуцирующих слизь. В нормальных условиях они обеспечивают увлажнение и очистку носовой полости, носоглотки, придаточных синусов от вдыхаемых веществ. Дисфункция этих желез и избыточный синтез слизи могут быть обусловлены следующими факторами:
- Инфекционные и аллергические патологии. Гиперпродукцию слизи провоцируют воспалительные реакции различной этиологии. Чаще всего это аллергические, бактериальные, грибковые или вирусные синуситы, вазомоторные, медикаментозные или постинфекционные риниты, риниты беременных. Реже патологическое состояние вызывает разрастание аденоидных вегетаций и их воспаление – аденоидит.
- Врожденные и приобретенные аномалии. Классическую форму синдрома постназального затекания потенцирует врожденное образование средней линии носоглотки – киста Торнвальдта. В качестве способствующих факторов могут выступать искривление носовой перегородки, буллезная деформация раковин, другие пороки глотки и полости носа.
- Заболевания желудочно-кишечного тракта. К редким причинам СПЗ относятся патологии пищеварительной системы, сопровождающиеся забросом содержимого желудка в просвет носоглотки и ротоглотки – дивертикул пищевода, грыжа пищеводного отверстия диафрагмы и ларингофарингеальный рефлюкс.
Выделяют ряд факторов, не вызывающих СПЗ напрямую, но способствующих развитию уже имеющихся нарушений. В их список входят табакокурение, неблагоприятная экологическая обстановка, работа с летучими химикатами или в условиях повышенной сухости воздуха, гормональный дисбаланс различного происхождения, длительный или бесконтрольный прием некоторых системных фармакотерапевтических средств и сосудосуживающих носовых капель.
Патогенез
Заболевание развивается на фоне воспалительного поражения верхних дыхательных путей. В результате местного повышения проницаемости кровеносных сосудов и экссудации выделяются гнойные или слизистые патологические массы, усиливается работа слизистых желез. Накапливаясь, выделения стекают по задней стенке глотки в вестибулярный отдел гортани. В данной области происходит механическое раздражение нервных окончаний афферентной части дуги кашлевого рефлекса, что провоцирует кашель. В дневное время суток клиника менее выражена. Это обусловлено тем, что значительную часть выделений пациент проглатывает, из-за чего они не попадают на кашлевые зоны – слизистые оболочки надгортанника и голосовые складки. Ночью, когда тело пребывает в горизонтальном положении, слизь или гной свободно протекают к рефлексогенным участкам гортаноглотки, стимулируя кашель.
Симптомы постназального синдрома
В клинической картине преобладают неспецифические симптомы, характерные для острой респираторной вирусной инфекции. Зачастую ведущее место занимают проявления первичного заболевания – ринита, синусита и других. Это могут быть нарушения носового дыхания, чувство заложенности, сухости или жжения в носу, гнусавость, головная боль, общая слабость, недомогание, субфебрильная температура тела. На формирование СПЗ указывает дискомфорт и ощущение скопления слизи в задних отделах носоглотки, реже – боль в этой области. Пациенты описывают это состояние как «комок», который не исчезает при глотании и незначительно уменьшается при покашливании. Возникает сухой кашель, который наблюдается в первой половине дня, особенно – утром. В тяжелых случаях больные откашливают слизистые сгустки бледно-оранжевого или оранжево-желтого цвета, ночью испытывают сильные приступы кашля.
Осложнения
Осложнения синдрома постназального затека связаны с распространением воспалительного процесса в нижерасположенные отделы дыхательных путей. При отсутствии своевременного лечения основной патологии формируются рецидивирующие или хронические фарингиты и ларинготрахеиты. При длительном течении и синтезе большого количества патологических масс могут возникать затяжные, сложно поддающиеся лечению бронхиты и пневмонии. Реже выделения проникают в пищевод, становясь причиной эзофагитов.
Диагностика
Постановка диагноза постназального синдрома основывается на результатах объективного осмотра, анамнестических данных, жалоб пациента. Лабораторные и инструментальные методы носят вспомогательный характер, нацелены на выявление первопричины патологии, выбора наиболее целесообразной лечебной тактики. При опросе больного врач-отоларинголог акцентирует внимание на недавно перенесенных заболеваниях и имеющихся аномалиях развития верхних отделов дыхательной системы, усилении симптомов в определенное время суток. Дальнейшая диагностическая программа состоит из:
- Риноскопии. При внешнем осмотре носовой полости отмечается отечность и гиперемия слизистых оболочек, наличие сгустков, особенно – на дне и под задними концами нижних раковин. Выделяют эндоскопически негативный вариант СПЗ, при котором в полости носа сгустки секрета отсутствуют.
- Мезофарингоскопии. Характерный признак болезни – наличие слизистых тяжей желтоватого цвета, проходящих по гиперемированной, несколько отечной задней стенке ротоглотки от мягкого неба из носоглотки.
- Общий анализ крови. Изменения в ОАК в начале заболевания зависят от ведущего этиологического фактора. При вирусных патологиях определяется нейтропения и лимфоцитоз, при аллергических – эозинофилия. При бактериальной этиологии СПЗ и на фоне выраженной клинической картины в анализе крови обнаруживается лейкоцитоз с нейтрофилезом и характерное для всех вариантов повышение СОЭ.
- Лучевые методы исследования. Используются при эндоскопически негативном варианте для выявления поражений придаточных пазух. Базовый метод – рентгенография околоносовых синусов, реже применяют компьютерную томографию этой области. О наличии синусита свидетельствует утолщение слизистой оболочки той или иной пазухи, полное или частичное затемнение ее просвета.
Лечение постназального синдрома
Терапевтическая тактика зависит от характера и этиологии заболевания. В большинстве случаев достаточно консервативной терапии. К оперативным вмешательствам прибегают только при невозможности ликвидировать очаг воспаления медикаментозными средствами. Перечень возможных лечебных мероприятий включает:
- Этиотропную терапию. При бактериальной инфекции препаратами выбора являются антибиотики, подобранные с учетом предварительного бактериологического исследования. При грибковых поражениях назначают антимикотические препараты. При вирусной и аллергической этиологии зачастую используют только симптоматическое лечение.
- Патогенетические и симптоматические средства. Снятие отечности слизистых оболочек и подавление секреции возможно при применении топических кортикостероидов, антигистаминных препаратов. При необходимости программу терапии дополняют антипиретиками, витаминными комплексами. Противокашлевые средства показаны только при сильных приступах кашля.
- Хирургическое лечение. Обычно прибегают к эндоскопическим операциям на внутриносовых структурах и околоносовых пазухах. При необходимости выполняют коррекцию искривленной носовой перегородки (септопластику), резекцию буллезных раковин носа или удаление кисты Торнвальдта. Положительные результаты дает шейная резекция задних концов нижних носовых раковин или их биполярная коагуляция.
Прогноз и профилактика
Прогноз для здоровья в случае своевременного выявления и соответствующей коррекции основного этиологического фактора – благоприятный. Устранение патологического процесса в первичном очаге воспаления приводит к полному исчезновению симптомов заболевания. Специфических превентивных мероприятий в отношении данного синдрома не разработано. Неспецифическая профилактика основывается на раннем лечении бактериальных, вирусных и грибковых поражений ЛОР-органов, которые могут сопровождаться гиперсекрецией слизи или образованием гнойных масс. Важную роль играет коррекция врожденных и приобретенных аномалий носовой полости и глотки, купирование сезонных аллергических реакций.
1. Постназальный синдром/ Лопатин А.С., Авербух В.М.// Справочник поликлинического врача. – 2009 - №12.
2. Новые возможности терапии хронического кашля при постназальном затеке/ Овчинников А.Ю., Мирошниченко Н.А., Митюк А.М., Рябинин В.А., Горбан Д.Г.// Вестник оториноларингологии. – 2017 - №2.
3. Дифференциальная диагностика и терапия кашля у детей и подростков: учебно- методическое пособие/ Василевский И.В. – 2006.
4. Дифференциальная диагностика и лечение пациентов с постназальным синдромом: Автореферат диссертации/ Авербух В. М. – 2010.
Заболевания ушей, носа и горла
Отит – острое или хроническое воспаление в различных отделах уха (наружном, среднем, внутреннем). Проявляется болью в ухе (пульсирующей, стреляющей, ноющей), повышенной температурой тела, нарушением слуха, шумом в ушах, слизисто-гнойными выделениями из наружного слухового прохода. Представляет опасность в развитии осложнений: хронической тугоухости, необратимой потери слуха, пареза лицевого нерва, менингита, воспаления височной кости, абсцесса мозга.
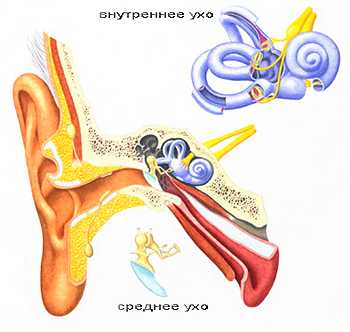
Анатомия уха
Человеческое ухо состоит из трех отделов (наружное, среднее и внутреннее ухо). Наружное ухо образуют ушная раковина и слуховой проход, заканчивающийся барабанной перепонкой. Наружное ухо улавливает звуковые колебания и направляет их к среднему уху.
Среднее ухо образовано барабанной полостью, которая находится между отверстием височной кости и барабанной перепонкой. Функция среднего уха – проведение звука. В барабанной полости расположены три звуковые косточки (молоточек, наковальня и стремечко). Молоточек присоединен к барабанной перепонке. Перепонка колеблется при воздействии на нее звуковых волн. Колебания передаются от барабанной перепонки к наковальне, от наковальни - к стремечку, а от стремечка – во внутреннее ухо.
Внутреннее ухо образовано сложной системой каналов (улиткой) в толще височной кости. Внутренность улитки заполнена жидкостью и выстлана особыми волосковыми клетками, которые преобразуют механические колебания жидкости в нервные импульсы. Импульсы по слуховому нерву передаются в соответствующие отделы головного мозга. Строение и функции отделов уха существенно отличаются. Воспалительные заболевания во всех трех отделах тоже протекают по-разному, поэтому выделяют три вида отитов: наружный, средний и внутренний.
Наружный отит
Наружный отит может быть ограниченным или разлитым, в отдельных случаях распространяется на барабанную перепонку, чаще встречается у пожилых пациентов. Возникает в результате механической или химической травмы уха. Пациент с наружным отитом предъявляет жалобы на пульсирующую боль в ухе, которая отдает в шею, зубы и глаз, усиливается при разговоре и жевании. Объективно выявляется покраснение слухового прохода, а иногда – ушной раковины. Слух нарушается только при вскрытии гнойника и заполнении слухового прохода гноем.
Лечение наружного отита заключается во введении в слуховой проход спиртовых турунд и промывании дезинцифирующими растворами. Абсцессы вскрывают. Пациенту назначают физиолечение (УВЧ, соллюкс), при выраженном воспалении проводят антибиотикотерапию.
Средний отит
Одно из наиболее распространенных заболеваний ЛОР-органов. Каждый четвертый пациент отоларинголога – больной острым или хроническим средним отитом. Болеть могут люди любого возраста, однако средний отит гораздо чаще встречается у детей в возрасте до 5 лет.
Причины среднего отита
Средний отит может быть вызван различными патогенными микроорганизмами: бактериями, вирусами, грибами (отомикоз) и различными микробными ассоциациями. Чаще всего в качестве инфекционного агента при среднем отите выступают вирусы гриппа и ОРВИ, пневмококк и гемофильная палочка. В последнее время отмечается увеличение числа случаев грибкового среднего отита.
Механизм развития среднего отита
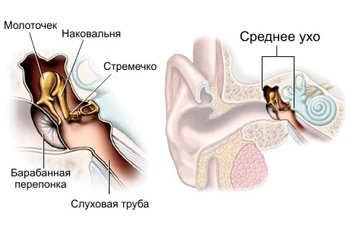
В норме давление в полости среднего уха равно атмосферному. Выравнивание давления и вентиляция барабанной полости осуществляется при помощи евстахиевой трубы, соединяющей барабанную полость с глоткой.
Некоторые состояния (усиленное образование слизи в носоглотке, «шмыганье» носом, перепад давления при спуске на глубину у водолазов и т.д.) приводят к тому, что проходимость евстахиевой трубы нарушается. Изменение давления в барабанной полости приводит к тому, что клетки слизистой оболочки полости среднего уха начинают активно вырабатывать воспалительную жидкость. Увеличение количества жидкости вызывает боль и нарушение слуха.
Инфекция проникает в среднее ухо тубарно (через евстахиеву трубу), трансметаально (через барабанную перепонку при ее травматическом повреждении), гематогенным путем (с током крови при скарлатине, кори, гриппе или тифе) или ретроградно (из полости черепа или сосцевидного отростка височной кости).
Микробы быстро размножаются в воспалительной жидкости, после чего средний отит становится гнойным. Давление в полости среднего уха резко повышается, барабанная перепонка разрывается, и гной начинает выделяться наружу по слуховому проходу.
Факторы риска
Средний отит редко развивается, как самостоятельное заболевание. В подавляющем числе случаев является осложнением заболеваний других ЛОР-органов воспалительного характера. Выделяют общие и местные факторы, увеличивающие риск развития отита.
- Местные факторы риска развития среднего отита
Воспалительные и аллергические заболевания носа и носоглотки вызывают отек слизистой, приводя к ухудшению проходимости евстахиевых труб. Микробы, попадающие из очага воспаления в среднее ухо, увеличивают риск развития гнойного отита. К группе местных факторов риска относятся и состояния после хирургических вмешательств в носоглотке и носовой полости, сопровождающиеся ухудшением проходимости евстахиевых труб.
Отит чаще развивается у детей, что обусловлено особенностями анатомического строения детского среднего уха. Евстахиева труба у детей уже, чем у взрослых, поэтому увеличивается вероятность нарушений ее проходимости. У детей часто увеличиваются аденоиды, сдавливающие евстахиеву трубу. Дети часто болеют ОРВИ и другими простудными заболеваниями, часто плачут и при этом активно шмыгают носом.
Вероятность развития отита увеличивается при врожденных и приобретенных иммунодефицитных состояниях.
Симптомы среднего отита
Для острого среднего отита характерна выраженная гипертермия, которая сопровождается стреляющей болью в ухе. Дети, которые еще не умеют говорить, плачут при усилении боли и успокаиваются при ее стихании.
Через 1-3 суток с момента начала заболевания образуется разрыв в барабанной перепонке, начинается гноетечение. Состояние пациента при этом улучшается. Температура тела нормализуется, боли в ухе уменьшаются или исчезают. В последующем разрыв в барабанной перепонке заживает и не вызывает ухудшения слуха.
При неблагоприятном развитии заболевания гной может прорваться не наружу, а внутрь, распространяясь в полость черепа и приводя к развитию абсцесса мозга или менингита. Поскольку заболевание чревато возникновением опасных осложнений, при первых признаках острого отита следует обращаться к врачу.
Как правило, является исходом острого гнойного отита. Выделяют две формы хронического гнойного среднего отита, которые различаются как по тяжести, так и по клиническому течению.
В 55% случаев хронический средний отит протекает в форме мезотимпанита, при котором воспалительный процесс охватывает слизистую оболочку области слуховой трубы, нижнего и среднего отделов барабанной полости. Барабанная перепонка имеет перфоративное отверстие в нижней части. Часть перепонки остается натянутой.
При мезотимпаните пациенты предъявляют жалобы на понижение слуха, постоянное или периодическое истечение гноя из уха, крайне редко – на головокружение и шум в ухе. Боли появляются только в период обострения отита, в ряде случаев сопровождаются гипертермией. Мезотимпанит течет достаточно благоприятно и относительно редко становится причиной развития тяжелых осложнений. Степень снижения слуха определяется сохранностью функции слуховых косточек и активностью воспалительного процесса.
Хронический средний отит, протекающий в форме гнойного эпитимпанита, преимущественно поражает надбарабанное пространство. Перфоративное отверстие расположено в верхней части барабанной перепонки, поэтому естественное дренирование полости часто бывает недостаточным. Тяжесть течения обуславливают также особенности анатомического строения данной области, которая изобилует извилистыми узкими карманами.
В воспалительный процесс нередко вовлекается височная кость, при этом гной становится зловонным. Пациенты жалуются на чувство давления в ухе, периодические боли в височной области, иногда – на головокружение. Эта форма хронического отита, как правило, сопровождается резким понижением слуха.
Обе формы хронического среднего отита могут протекать с преобладанием тех или иных патологических процессов.
Хронический катаральный средний отит может развиваться при хроническом евстахиите, после перенесенной скарлатины или перенесенного острого отита. Иногда имеет аллергическую природу. В отсутствие нагноения протекает достаточно благоприятно.
Хронический гнойный средний отит обычно является исходом затянувшегося острого процесса и развивается на фоне снижения иммунитета. При хорошем дренировании барабанной полости гноетечение из уха иногда не сопровождается другими симптомами. Стертая клиническая симптоматика приводит к тому, что пациенты редко обращаются за помощью. Гнойный процесс имеет тенденцию к постепенному распространению, может поражать слуховые косточки, надкостницу, окружающие костные структуры и лабиринт.
Острый и хронический гнойный отит может осложниться развитием хронического адгезивного среднего отита. При адгезивном отите в барабанной полости активно образуются спайки, приводящие к снижению слуха. Адгезивный отит нередко протекает малосимптомно, и пациенты не связывают появляющиеся в период обострения проливные поты, ознобы и гипертермию с заболеванием уха. При адгезивном отите возможно развитие осложнений.
Осложнения среднего отита
Острый средний отит может осложняться мастоидитом (воспалением сосцевидного отростка височной кости), абсцессом мозга, лабиринтитом (воспалением внутреннего уха), менингитом, тромбозом синусов головного мозга и сепсисом. При гнойном эпитимпаните часто возникает холестетома – опухолевое образование, состоящее из продуктов распада эпидермиса. Холестетомы разрушают височную кость, образуют грануляции и полипы.
Хронический средний отит может стать причиной повреждения проходящего в барабанной полости лицевого нерва. Неврит лицевого нерва сопровождается сглаженностью носогубной складки, опущением угла рта и лагофтальмом (глаз на стороне поражения не закрывается). При хроническом среднем отите (гнойном эпитимпаните), как и при остром отите, может развиться лабиринтит, менингит или менингоэнцефалит, абсцесс мозга, синус тромбоз и эпидуральный абсцесс.
Диагностика среднего отита
Диагноз острого среднего отита основывается на данных анамнеза, результатах отоскопии и характерных симптомах (общая интоксикация, боль в ухе, гноетечение). Для определения чувствительности микрофлоры выполняют бакпосев отделяемого из уха.
При хроническом среднем отите для оценки состояния костных структур в дополнение к перечисленным исследованиям проводится рентгенография височной кости. На отоскопии при хроническом отите выявляется помутнение и резкое втяжение барабанной перепонки. Рукоятка молоточка кажется укороченной. Локализация перфоративного отверстия определяется формой отита.
Лечение среднего отита
Пациентам с острым средним отитом рекомендуют постельный режим, проводят антибактериальную терапию, при гипертермии назначают жаропонижающие. Местно применяют физиотерапию (УВЧ, соллюкс) и согревающие компрессы. Для уменьшения болевого синдрома в ухо закапывают теплый 96% спирт (только до момента появления гноя). Если барабанная полость не дренируется самостоятельно в течение первых трех суток, показано рассечение барабанной перепонки. В случае, когда после рубцевания барабанной перепонки сохраняется снижение слуха, назначают продувание, УВЧ и пневматический массаж.
Первостепенная задача – обеспечить достаточное дренирование барабанной полости. Для этого из полости среднего уха удаляют полипы и грануляции. Полость промывают, в нее вводят протеолитические ферменты. Пациенту назначают сульфаниламиды и антибиотики, проводят коррекцию иммунитета, санируют очаги инфекции в области ЛОР-органов. При подозрении на аллергический отит используют антигистаминные средства. Место применяют электрофорез, микроволновую терапию.
При отсутствии эффекта выполняют антродренаж (формируют отверстие в области сосцевидного отростка височной кости и с последующим дренированием). При холестеатомах, распространении процесса на кость и внутренние структуры показано хирургическое удаление очага воспаления. Если есть возможность, звукопроводящие структуры сохраняют, если нет – выполняют тимпанопластику. При сохранном барабанном кольце возможно восстановление барабанной перепонки (мирингопластика).
Профилактика среднего отита
Профилактические меры включают в себя нормализацию иммунного статуса, предупреждение ОРВИ и других инфекционных болезней ЛОР-органов. Больные с хроническим отитом должны защищать слуховой проход от переохлаждения и попадания воды.
Внутренний отит (лабиринтит)
Имеет бактериальную или вирусную природу. Обычно является осложнением среднего отита или менингита.
Характерный симптом внутреннего отита – внезапный тяжелый приступ головокружения, развивающийся спустя 1-2 недели после инфекционного заболевания. Приступ может сопровождаться тошнотой или рвотой. Некоторые пациенты с внутренним отитом предъявляют жалобы на шум в ухе или снижение слуха.
Внутренний отит нужно дифференцировать от заболеваний головного мозга, которые могут вызывать головокружение. Для исключения опухолей и инсультов проводится МРТ и КТ головного мозга. Выполняется электронистагмография и специальное исследование для оценки слухового ответа ствола мозга. Для выявления слуховых нарушений проводится аудиометрия.
Лечение внутреннего отита, в основном, симптоматическое. Для устранения тошноты и рвоты назначают противорвотные препараты (метоклопрамид), антигистаминные средства (мебгидролин, хлоропирамин, дифенгидрамин). Местно используют скополаминовые пластыри. Для уменьшения воспаления применяют стероиды (метилпреднизолон), для снятия беспокойства – седативные средства (лоразепам, диазепам). При внутреннем отите бактериальной природы показана антибиотикотерапия. Симптомы заболевания, как правило, постепенно исчезают в течение одной или нескольких недель.
При неэффективности консервативного лечения внутреннего отита проводят оперативное вмешательство: лабиринтотомию, вскрытие пирамиды височной кости и др.
ЛОР-заболевания, их причины и симптомы

Патологии уха, носа и горла — это ЛОР-заболевания. Специалист, который занимается лечением этих органов, называется отоларингологом или ЛОР-врачом. Болезни уха, горла и носа вызывают негативные изменения в пораженных органах и нарушают общее самочувствие человека.
Заболевания ЛОР-органов нужно обязательно лечить на раннем этапе их развития, так как после перехода этих патологий в хроническую стадию лечение будет более сложным и длительным, нередко — затянувшимся на долгие годы. Не леченные болезни в детском возрасте могут стать причиной задержки развития ребенка.
Разновидности заболеваний
Список ЛОР-заболеваний огромен, он может включать сотни клинических наименований. Заболевания носа, горла и уха часто диагностируются у детей и взрослых. Дети подвергаются им чаще ввиду несовершенства иммунитета.
Болезни носа:
- насморк или ринит в острой и хронической стадии;
- синусит (гайморит, фронтит, этмоидит, сфеноидит);
- аллергический ринит;
- аденоидит;
- инородное тело в полости носа;
- кровотечения из носа и пр.
Патологический процесс затрагивает слизистую носовой полости и придаточные носовые пазухи. Некоторые заболевания носа хронического характера (например, гайморит и фронтит) могут вызывать серьезные осложнения в форме мучительной мигрени, ухудшения зрения и развития менингита.
Болезни уха:
- внутренний, наружный и средний отит;
- евстахиит;
- серная пробка;
- инородное тело в слуховом проходе;
- травма внутреннего уха и барабанной перепонки и пр.
Клиническая картина ушных патологий практически во всех случаях протекает на фоне снижения слуха. Воспалительные процессы обычно сопровождаются повышением температуры тела, симптомами интоксикации организма, выделениями и острыми ощущениями боли в ухе.
У взрослых пациентов признаки заболевания уха часто бывают смазанными и слабовыраженными, поэтому патология выявляется труднее и с большим опозданием. Признаки патологического процесса могут долго не давать о себе знать.
Болезни горла:
- ангина;
- фарингит;
- ларингит;
- дифтерия;
- ожог слизистой зева;
- инородные тела в глотке.
Болезни горла могут протекать с повышенной температурой и без нее. Самым распространенным ЛОР-заболеванием является тонзиллит (ангина) в острой и хронической стадии. Хронические заболевания сложнее поддаются консервативному лечению и чаще вызывают развитие серьезных осложнений.
Клиническая картина перечисленных патологий включает симптомы кашля, першения и боли в горле, выведение мокроты. У взрослых эти признаки не всегда будут явными. В детском возрасте заболевание протекает сложнее и часто отягощается сопутствующими патологиями.
К общим причинам заболеваний носа, горла и уха относятся:
- переохлаждение организма, как общее (купание в холодной воде, ношение обуви и одежды не по погоде), так и локальное (употребление холодных напитков, особенно в жаркую погоду);
- резкий перепад температурных значений;
- слабая иммунная защита;
- недостаток витаминов и микроэлементов, поступающих в организм с пищей;
- стрессы, повышенные физические и умственные нагрузки;
- вредные привычки;
- вирусы, инфекции.
Вирусные инфекции
Являются основной причиной таких сезонных ЛОР-заболевания, как ринит и отит, сопутствующего ему чаще всего. Респираторные вирусные заболевания и грипп протекают с заложенностью носа и выделениями из него. Группа вирусов, которая в большей степени оказывает поражающее влияние на носоглотку и слизистую носовой полости, представлена риновирусами.
Тесная взаимосвязь ЛОР-органов приводит к тому, что во время вирусной инфекции все они страдают. Носовые выделения, стекая в ротоглотку, распространяют инфекционных возбудителей глубже, провоцируя развитие фарингита и ларингита.
Бактериальные инфекции
Являются основной угрозой горлу, становясь первопричиной тонзиллита. Патогенная микрофлора хорошо себя чувствует в глотке и на миндалинах — для нее здесь соблюдены все благоприятные условия в виде влаги, тепла и большого количества питательных веществ.
Также бактериальная инфекция может присоединиться к вирусной, осложняя обычный ринит такими ЛОР-заболеваниями, как синусит и гнойный отит. Лечение бактериальной инфекции невозможно без антибиотиков.
Аллергены
При индивидуальной восприимчивости организма они могут вызвать вазомоторный ринит, боль в горле и отек носоглотки. Аллергенами являются пыль, шерсть животных, цветочная пыльца и т. п.
Независимо от причины аллергии, избавиться от нее можно только при условии, что исключен или максимально ограничен контакт с аллергеном. Также терапия аллергического ринита заключается в назначении антигистаминов.
Переохлаждение
Простуда может застигнуть врасплох не только в холодное время года, но и в жаркую погоду. Чаще всего это наблюдается у лиц, страдающих снижением иммунитета. В холодное время года низкие температуры провоцируют спазм и сужение сосудов, нарушают трофику тканей, что, в свою очередь, повышает вероятность развития воспалительных процессов и ЛОР-заболеваний из-за проникновения в органы инфекционных возбудителей.
В летнее время для горла наибольшую опасность представляет купание в холодной воде, мороженое и охлажденные напитки.
Уши более восприимчивы к холодным порывам ветра и низким температурам, поэтому их обязательно следует защищать ношением платка или шапки. А насморк чаще всего развивается из-за замерзших ног, вот почему нужно носить обувь по погоде и не допускать их переохлаждения.
Любые заболевания воспалительного, инфекционного и системного характера часто становятся провоцирующим фактором для развития ЛОР-заболеваний.
Общая симптоматика
Общая клиническая картина заболеваний уха, носа и горла характеризуется:
- дискомфортом и болевыми ощущениями в гортани и носоглотке;
- затруднением носового дыхания;
- повышенной температурой тела;
- интоксикацией организма в виде слабости, ухудшения работоспособности, боли в мышцах;
- воспалительными явлениями в пораженных органах;
- выделениями из полости носа и ушей;
- патологическим увеличением подчелюстных лимфатических узлов;
- снижением качества слуха;
- головными болями;
- снижением защиты иммунной системы;
- нарушением обоняния и т. д.
Если на фоне текущего заболевания отмечаются сразу несколько перечисленных симптомов, это свидетельствует о запущенной стадии заболевания.
Как взаимосвязаны ЛОР-органы
Все заболевания ЛОР-органов объединяются в общую категорию, потому что горло, ухо и полость носа взаимодействуют как единая физиологическая система.
Например, если человек заболел ангиной, инфекционный процесс может беспрепятственно проникнуть в носовые пазухи или во внутреннее ухо, вызвав воспаление в них, и наоборот. Чаще всего это происходит из-за несвоевременного лечения ЛОР-заболеваний или снижения сил иммунитета.
Отоларингология как наука занимается исследованием и лечением ЛОР-заболеваний, а также работает в профилактическом направлении. Специалист-отоларинголог, помимо специфических знаний о патологиях ЛОР-органов, должен обладать знаниями и практическими умениями терапевта и хирурга. Запущенные заболевания в отоларингологии часто требуют от врача выполнения хирургических манипуляций.
Лечение ЛОР-заболеваний заключается в комплексном воздействии на организм, в частности —на пораженный орган или систему органов медикаментозной, симптоматической, физиотерапевтической и радикальной терапии.
Все заболевания требуют грамотной диагностики и выбора максимально щадящего и эффективного терапевтического воздействия. Кроме лечения основной патологии, специалисты обращают внимание на улучшение иммунной системы больного и занимаются профилактикой возможных рецидивов ЛОР-заболеваний.
Самолечение или игнорирование лечения заболеваний могут стать причиной развития серьезных последствий для организма в целом. Одна патология ЛОР-органов легко приводит к осложнению другой. Например, банальный насморк может привести к воспалению гайморовых пазух (гаймориту) и среднего уха (отиту). Вот почему лечить любые патологические состояния ЛОР-органов нужно комплексно, так как они взаимосвязаны между собой.
Преимущества лечения в ЛОР-центре
Лечение заболеваний уха, горла и носа в ЛОР ЦЕНТРЕ – это комплексный и индивидуальный подход к каждому пациенту. Сделав предварительную запись на сайте медицинского центра или по телефону, вы сможете:
- получить очную консультацию специалиста;
- пройти лечение ЛОР заболеваний с использованием прогрессивных методик;
- получить рекомендации по дальнейшему консервативному лечению и профилактике ЛОР-заболеваний.
Обращайтесь в ЛОР ЦЕНТР: здесь вам помогут решить любую проблему в компетенции ЛОР-врачей максимально эффективно, безопасно, быстро и безболезненно.
Причины, симптомы и лечение заболеваний ЛОР-органов
Отоларингологические заболевания отличаются большой распространенностью. Им в той или иной степени подвержены все люди, независимо от возраста, региона проживания и особенностей организма. В сферу ответственности ЛОР-врача попадают сразу три органа, тесно связанных друг с другом. Из этого материала вы узнаете, какие патологические процессы могут протекать в горле, полости носа и ухе. Мы разберемся, по каким причинам они возникают, какими симптомами проявляются, какого лечения требуют.
Что такое ЛОР-органы?
Ухо — это орган слуха и равновесия, состоящий из трех частей. Наружное ухо видно невооруженным глазом, оно включает ушную раковину и слуховой проход. Заболевания этой части не входят в компетенцию отоларинголога. Они обычно носят дерматологический характер.
Среднее ухо передает поступающие колебания звука на внутреннее. В последнем формируются нервные импульсы, направляемые в мозг, благодаря чему человек слышит. Там же расположен вестибулярный аппарат.
В горле выделяют три составные части:
- Верхняя — носоглотка (соединяется с полостью носа).
- Средняя — ротоглотка (здесь находятся миндалины, препятствующие проникновению вдыхаемых микроорганизмов внутрь, и небный язычок, закрывающий проход в полость носа во время глотания).
- Нижняя — гортаноглотка (соединяется с гортанью).
Евстахиева труба, в которой выравнивается внутреннее давление, соединяет среднее ухо с носоглоткой.
Говоря о строении носа, обычно имеют в виду не только сам проход, через который воздух поступает к дыхательным путям. Сюда же относят околоносовые пазухи — лобные, гайморовы, решетчатые и клиновидные. Благодаря им воздух попадает в организм очищенным и увлажненным.
Распространенные заболевания носа, глотки и уха
В условиях ослабления иммунитета все перечисленные части этой сложной системы подвержены воспалению. Во время простуды оно бывает острым, а хроническим становится при отсутствии необходимого лечения.
Боль в горле, течь из носа могут указывать на разные заболевания в зависимости от локализации воспалительного процесса:
- фарингит — слизистая глотки;
- тонзиллит — миндалины;
- ларингит — гортань;
- ринит — слизистая носа;
- синусит — околоносовые пазухи (общее название для всех);
- фронтит — лобные пазухи;
- гайморит — гайморовы пазухи;
- сфеноидит — клиновидные пазухи;
- этмоидит — решетчатые пазухи.
Воспаления уха объединяются под общим термином «отит». Наружный орган слуха напрямую им не затрагивается, поэтому ЛОР-врачи чаще занимаются лечением среднего отита (острого, хронического секреторного или хронического гнойного). Лабиринтит (воспаление внутреннего уха) обычно является осложнением непролеченного отита.
Причины воспалений
Воспалительные процессы развиваются, когда на ткани соответствующих органов попадают болезнетворные микроорганизмы. Благоприятное условие для этого — ослабление иммунитета. Вирусы и бактерии не только беспрепятственно попадают в организм, но и размножаются там.
Причинами воспаления в разных локациях могут служить:
- риновирусы — в носоглотке;
- аденовирусы — на миндалинах;
- герпесвирусы — в горле;
- стафилококки, стрептококки, гемофильная палочка — в ухе, полости носа, околоносовых пазухах, горле;
- грибки — в околоносовых пазухах.
Важно правильно установить причину заболевания. От этого зависит результативность лечения, поскольку с вирусами и бактериями борются разными средствами.
Бактерии могут попасть в ЛОР-органы из кариозных полостей зубов, органов пищеварительного тракта или после механических травм.
Некоторые симптомы бывают чисто аллергической природы (например, насморк). Нередко воспаление развивается как вторичная реакция после проникновения аллергена.
Основные симптомы
ОРВИ обычно проявляется стандартным набором симптомов со стороны ЛОР-органов. Это боль в горле, насморк, заложенность или боль в ухе. Однако по более специфическим признакам врач способен определить, с каким именно заболеванием он столкнулся, в какой форме — острой или хронической. Для наглядности приведем их в таблицах.
Таблица 1. Заболевания полости носа и околоносовых пазух
ринорея (течь из носа);
ринорея со слизисто-гнойными выделениями;
неприятный запах из носа;
скопление гноя (иногда).
давящая боль в области лба.
боль в районе скул;
серозные выделения из носа.
боль за глазами;
густые гнойные выделения из носа;
слизистые выделения из носа;
затрудненное носовое дыхание;
тяжесть в затылке.
боль в области переносицы;
ринорея с неприятным запахом.
Таблица 2. Воспалительные заболевания, протекающие в горле
першение и боль в горле;
першение в горле;
резкая боль в горле;
отечность голосовых связок;
небольшое повышение температуры;
быстрая утомляемость голосового аппарата.
гнойный налет на миндалинах;
неприятный запах изо рта;
ощущение комка в горле;
желтоватые высыпания на миндалинах.
Таблица 3. Распространенные заболевания уха
выпячивание и покраснение барабанной перепонки.
Средний секреторный отит
заложенность слухового прохода;
щелчки при глотании.
Средний гнойный отит
серозные выделения из слухового прохода;
перфорация барабанной перепонки (в запущенных случаях).
Осмотр носоглотки проводится с использованием налобного осветителя и сферического зеркала для лучшей визуализации состояния слизистых. Терапевт или ЛОР-врач использует стандартный набор инструментов:
- шпатель для прижимания языка при осмотре глотки;
- зеркало, заводимое под небный язычок, для осмотра глотки и гортани;
- носорасширитель для проведения передней риноскопии;
- отоскоп для передачи на экран изображения внутренней части уха;
- назофарингоскоп для эндоскопического исследования носоглотки.
Поскольку три органа связаны, осмотреть необходимо все, даже если жалобы касаются только одного. Распространение инфекции — дело времени. ЛОР должен не только поставить диагноз в текущих условиях, но и предупредить возникновение других заболеваний.
Лечение фарингита
Острый фарингит в первые два-три дня медицинского вмешательства не требует. В это время достаточно обильного теплого питья и исключения пищи, раздражающей слизистую.
Если за эти дни боль в горле сохранилась, назначается лечение местными антисептиками (в форме спреев или растворов для полоскания) и противовирусными препаратами. Бактерии практически никогда не становятся причиной фарингита, поэтому антибиотики в данном случае не применяются.
Хронический фарингит часто вызывается инфекциями полости рта, заболеваниями верхних дыхательных путей или ЖКТ, то есть первичное воспаление локализуется не в горле. Поэтому лечение направляется на нейтрализацию этого очага и может выходить за пределы компетенции ЛОР-врача.
Лечение ларингита
Это заболевание может иметь как вирусную, так и бактериальную природу. Поэтому схема лечения зависит от причины развития воспаления. Если ею стал риновирус или аденовирус, используются местные антисептики, если бактерии — антибиотики. Ларингит может быть симптомом аллергической реакции. В этом случае проводится лечение антигистаминными препаратами.
Для снятия боли в горле также рекомендуют:
- режим тишины (исключается даже шепот);
- обильное теплое питье;
- теплые компрессы на шею;
- ингаляции;
- ванночки для ног.
Терапия хронической формы ларингита предполагает периодическую антисептическую обработку гортани, щадящую диету и прием муколитиков при образовании мокроты в горле. Также важно не допускать эпизодов рефлюкса, раздражающих слизистую, поэтому к лечению нередко подключается гастроэнтеролог.
Лечение тонзиллита
Тонзиллит (ангина) в большинстве случаев вызывается скоплением стафилококков на миндалинах. Поэтому назначается терапия антибиотиками. Начинать ее нужно как можно раньше — как только на миндалинах стали заметны гнойные фолликулы. В противном случае велика вероятность перехода заболевания в хроническую форму.
Для лечения также используются дополнительные препараты:
- местные анестетики (в форме спреев или леденцов) для снятия боли в горле;
- растворы для промывания миндалин (процедуру проводит ЛОР);
- жаропонижающие или нестероидные противовоспалительные средства;
- иммуномодуляторы.
Хронический тонзиллит, если он не представляет угрозы сепсиса, лечится преимущественно физиотерапевтическими методами. Возможно периодическое промывание лакун антисептиками. При образовании гнойных застоев в горле миндалины рекомендуется удалять.
Лечение ринита
Выбор препаратов для снятия воспаления слизистой оболочки носа зависит от характера ринита:
- Вирусный острый. Используются местные деконгестанты (противоотечные) и противовирусные препараты.
- Хронический атрофический. Назначаются средства для орошения слизистой с целью предотвращения образования корок в полости носа.
- Хронический вазомоторный. Препараты подбираются индивидуально, в зависимости от проявлений.
- Аллергический. Симптомы облегчаются за счет антигистаминных средств.
Для нейтрализации воспалительного процесса иногда назначают местные кортикостероиды. Течение заболевания они облегчают, однако повышают риск кровотечений из полости носа. Поэтому к ним прибегают только в случае неэффективности других препаратов.
Лечение синуситов
Для борьбы с заболеваниями этой группы важно обеззаразить синусы. Для этого в полость носа заводят катетер, по которому подают антисептик. Через свободную ноздрю вместе с лекарством выводится гной. В дальнейшем пациент принимает препараты для устранения причины воспаления и использует местные средства для снятия заложенности носа.
В случае невозможности удалить гной через катетер проводится хирургическое лечение. Реже всего такое случается при этмоидите, чаще — при гайморите. Методы аспирации зависят от пораженной пазухи:
- Лобная. Под местной анестезией через прокол на лобной кости.
- Гайморова. Под местной анестезией с эндоскопического доступа через ноздрю или прокол над премолярами, под общей — через разрез над верхней губой.
- Клиновидная. Под общей анестезией путем удаления внутренних перегородок.
Только ЛОР-врач может достоверно определить, где локализуется воспаление — в полости носа или в околоносовых пазухах. Поэтому к специфическим методам лечения синуситов прибегают только по результатам диагностики.
Лечение острого среднего отита
Для облегчения симптомов можно принимать:
- анальгетики — от боли;
- вазоконстрикторы — для сужения сосудов и снятия отечности слуховой трубы;
- антигистамины — при наличии аллергической реакции.
При сильном выпячивании барабанной перепонки показана миринготомия — небольшой надрез для отвода гноя. Жидкий экссудат удаляется с помощью шприца. Также возможно выталкивание его в носоглотку с последующим ее промыванием. Разрез быстро заживает и на остроте слуха не сказывается.
Лечение хронического отита
Заболевание в хронической форме может быть секреторным или гнойным. В первом случае специфического лечения не предусмотрено: боли как таковой нет, а противоотечные средства облегчения не приносят.
Если в течение трех месяцев не происходит спонтанное выздоровление, требуется хирургическое вмешательство. Барабанная перепонка рассекается, а в отверстие вставляется тимпаностомическая трубка, улучшающая проходимость евстахиевой трубы.
При гнойном хроническом отите показано периодическое применение местных антибиотиков. На фоне воспалительного процесса возможно разрастание грануляционной ткани, ее удаляют хирургически. В случае перфорации барабанной перепонки проводится пластическая операция по восстановлению ее целостности.
Взаимосвязь ЛОР-заболеваний
Поскольку ЛОР-органы связаны между собой, то и воспалительные процессы могут распространяться по всей системе. Иногда они протекают параллельно в нескольких локациях, а иногда обусловливают друг друга:
- за острым фарингитом в большинстве случаев начинается острый ринит;
- хронический синусит нередко вызывает хронический фарингит;
- ларингит может развиться при любом типе ринита, вызывающем постназальный затек;
- тонзиллит становится реакцией на ринит или синусит;
- синусит часто выступает осложнением ринита;
- застоявшаяся слизь при рините может попасть в евстахиеву трубу и привести к евстахииту и отиту;
- отиту нередко предшествует фарингит или ларингит.
Носоглотка и евстахиева труба — основные пути распространения инфекции. Чем раньше начнется лечение первого выявленного заболевания, тем больше шансов остановить продвижение. Москва и ее медицинские учреждения располагают широкими возможностями своевременной диагностики.
Читайте также:
- Моббинг - клиника, диагностика, лечение
- Максимальная произвольная вентиляция. Предел вентиляции водолаза
- Остановка сердца и сердечно-легочная реанимация
- Диэнцефально-гипофизарная кахексия (болезнь Симмондса): этиология, клиника, лечение
- Ведение пациентов с аневризмой аорты. Тактика при аневризме аорты.
